Вторичная меланома тонкой кишки - диагностика
Добавил пользователь Евгений Кузнецов Обновлено: 31.01.2026
На тонкую кишку приходится около ¾ общей длины и 90% площади всего пищеварительного тракта. Но злокачественные опухоли здесь встречаются намного реже, чем в пищеводе, желудке, толстой и подвздошной кишке. Общая протяженность тонкой кишки взрослого человека составляет 4,5–6 метров, в ней выделяют три отдела:
- Двенадцатиперстная кишка — самая короткая часть, она начинается от желудка и огибает поджелудочную железу.
- Далее следует тощая кишка.
- Подвздошная кишка впадает в слепую в нижней правой части живота (правой подвздошной области). В этом месте находится илеоцекальный клапан, он обеспечивается движение содержимого только в одном направлении — из тонкого кишечника в толстый.
Почему злокачественные опухоли в тонкой кишке встречаются очень редко? Считается, что на это есть несколько причин. Содержимое тонкого кишечника имеет жидкую консистенцию и очень быстро движется, поэтому оно не раздражает слизистую оболочку. Канцерогены, попавшие с пищей, не успевают навредить. В тонкой кишке очень мало бактерий, но много лимфоидной ткани. В качестве защитных факторов рассматривают щелочной pH и фермент бензпиренгидроксилазу.
Классификация рака тонкой кишки
В тонком кишечнике встречается пять разновидностей злокачественных опухолей:
- Аденокарцинома — только она, строго говоря, и является раком. Эти опухоли развиваются из железистых клеток слизистой оболочки, чаще всего встречаются в тощей и двенадцатиперстной кишке.
- Саркома — злокачественная опухоль из соединительной ткани. Чаще всего встречаются лейомиосаркомы — опухоли из гладких мышц в стенке кишки. Эти опухоли, как правило, поражают подвздошную кишку.
Гастроинтестинальные стромальные опухоли происходят из клеток Кахаля, которые находятся в стенках пищеварительного тракта от пищевода до ануса и обеспечивают моторику — сокращения гладких мышц. - Карциноидные опухоли относятся к группе нейроэндокринных опухолей. Они чаще всего встречаются в подвздошной кишке.
- Лимфомы — опухоли лимфоидной ткани. В тонкой кишке чаще всего встречаются неходжкинские лимфомы, как правило, в тощем и подвздошном отделах.
Причины и факторы риска рака тонкой кишки
Причины заболевания неизвестны: нельзя точно сказать, что именно привело к мутациям в клетке и ее злокачественному перерождению в каждом конкретном случае. Известны лишь факторы, которые повышают риски заболевания:
- Рацион с высоким содержанием жиров и низким содержанием клетчатки.
- Болезнь Крона — хроническое воспалительное заболевание кишечника — повышает риск рака тонкой кишки примерно в 6 раз.
- Целиакия — заболевание, при котором повреждены ворсинки тонкой кишки, и человек не переносит глютен (клейковину) — белок, который содержится во многих злаках.
- Семейный аденоматозный полипоз — наследственное заболевание, при котором в толстом кишечнике находятся сотни и тысячи полипов. Со временем эти полипы с высокой вероятностью могут трансформироваться в злокачественную опухоль, кроме того, повышается риск рака двенадцатиперстной кишки, желудка, щитовидной железы, печени (гепатобластома), поджелудочной железы.
Симптомы рака тонкой кишки
Зачастую опухоль не вызывает каких-либо симптомов. Но даже если симптомы имеются, они неспецифичны и чаще всего свидетельствуют о каком-либо другом заболевании. Нужно посетить врача и провериться, если в течение длительного времени присутствует кровь в стуле, либо стул стал темным, черным, как деготь. Длительные боли в животе, диарея, необъяснимая потеря веса, сильная тошнота и рвота — все это возможные признаки рака тонкой кишки. Точный диагноз можно установить только после обследования.
Диагностика рака тонкой кишки
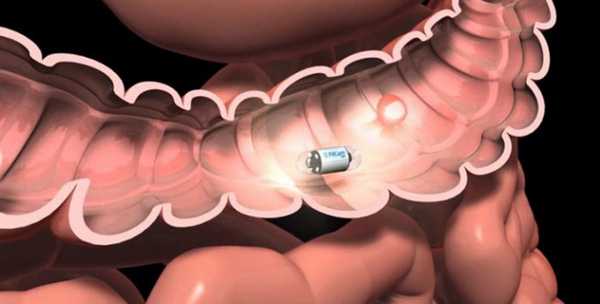
Для осмотра тощей и подвздошной кишки применяют специальные эндоскопические техники. Во время капсульной эндоскопии пациенту дают проглотить капсулу с миниатюрной видеокамерой. Она проходит по пищеварительному тракту и записывает изображение. При баллонной энтероскопии в тонкую кишку вводят трубку, оснащенную одним или двумя баллонами, внутри нее проводят эндоскоп. Он может выдвигаться из трубки. Во время баллонной энтероскопии можно провести биопсию, остановить кровотечение, удалить небольшую опухоль. Конечную часть тонкой кишки можно осмотреть во время колоноскопии — исследования, во время которого специальный инструмент — колоноскоп — вводят через задний проход.
Место сужения в кишечнике может показать рентгенография с контрастным усилением. За некоторое время до того, как сделать рентгеновские снимки, пациенту дают выпить взвесь сульфата бария. Препарат проходит по пищеварительному тракту и создает заметную тень на снимках. Иногда контраст вводят через зонд сразу в двенадцатиперстную кишку. Применяют бариевые клизмы — с помощью такого контрастирования иногда можно осмотреть конечную часть тонкой кишки.
Компьютерную томографию и МРТ применяют для того, чтобы оценить расположение, размеры и количество опухолей, выявить очаги поражения в печени, легких и других органах. Чтобы получить более информативное изображение, применяют контраст: его вводят внутривенно или дают в виде таблетки.
ПЭТ-сканирование помогает найти мелкие метастазы, которые не были обнаружены другими методами. Пациенту вводят сахар с радиоактивной меткой. Так как опухолевым клеткам нужно много энергии, они поглощают этот сахар в намного большем количестве, чем здоровая ткань. Из-за накопления радиоактивной метки опухолевые очаги хорошо заметны на снимках, выполненных с помощью специального аппарата. Зачастую ПЭТ совмещают с КТ.

Стадии рака тонкого кишечника
Выделяют пять стадий аденокарциномы кишечника:
- Стадия 0: «рак на месте». Одиночная небольшая опухоль, которая находится на поверхности слизистой оболочки и не прорастает глубже.
- Стадия I: опухоль глубоко проросла в стенку кишки, но не распространилась на соседние органы.
- Стадия II: опухоль проросла через всю толщу стенки кишки, распространилась в соседние органы.
- Стадия III: раковые клетки распространились в регионарные лимфоузлы.
- Стадия IV: имеются отдаленные метастазы. Чаще всего их обнаруживают в легких, печени.

Лечение рака тонкой кишки
Рак тонкой кишки встречается очень редко, поэтому проведено не так много исследований, которые помогли бы выяснить, какие методы лечения оптимальны в том или ином случае. Аденокарциномы тонкого кишечника похожи на рак толстой кишки, поэтому зачастую их лечат похожими методами. План лечения зависит от типа и стадии опухоли, возраста и общего состояния пациента.
Хирургическое лечение
Операции при раке тонкого кишечника бывают радикальными и паллиативными. Во время радикальной операции хирург удаляет пораженный участок кишки с захватом здоровой ткани выше и ниже, близлежащие лимфатические узлы. Если рак распространился в соседние органы, их тоже удаляют.
Паллиативные операции направлены на то, чтобы улучшить состояние больного. Если опухоль блокирует просвет кишечника, накладывают обходной анастомоз.

Лучевая терапия
Облучение может быть назначено после операции для того, чтобы уничтожить оставшиеся раковые клетки и снизить риск рецидива. Такая лучевая терапия называется адъювантной. Также этот вид лечения применяют при опухолях с метастазами, после рецидива. При запущенном раке лучевая терапия помогает бороться с болью и другими симптомами.
Химиотерапия
Если раковые клетки при аденокарциноме распространились в лимфатические узлы, после операции назначают адъювантную химиотерапию для профилактики рецидива. При аденокарциноме с метастазами химиопрепараты применяют в паллиативных целях, чтобы затормозить прогрессирование опухоли, улучшить состояние пациента, продлить жизнь.
Часто при аденокарциномах назначают комбинации химиопрепаратов:
- FOLFOX: лейковорин + фторурацил + оксалиплатин.
- FOLFORI: лейковорин + фторурацил + иринотекан.
Если после операции происходит рецидив, может быть назначен фторурацил в сочетании с лучевой терапией. Такая терапия называется химиолучевой.
Прогноз выживаемости при раке тонкой кишки
Пятилетняя выживаемость при аденокарциноме тонкой кишки на разных стадиях составляет:
Вторичная меланома тонкой кишки - диагностика
Карциноид тонкой кишки - диагностика
Карциноидные опухоли чаще всего возникают в подвздошной кишке или червеобразном отростке, и их могут случайно обнаружить при аппендэктомии. Опухоли возникают из аргентафинных клеток или клеток Кульчицкого — производных тканей неврального гребня, лежащих глубоко в кишечных криптах.
Карциноиды, как и другие опухоли АПУД-системы, содержат многочисленные нейросекреторные гранулы. Большие опухоли способствуют непроходимости или инвагинации. Если метастазы в печень не вызывают карциноидного синдрома, симптомы проявляются редко.
При биопсии кишки обнаруживают отдельные группы клеток правильной многогранной формы с инвазией подслизистого и мышечного слоев. Специфические нейроэндокринные характеристики определяют с помощью иммуногистохимического окрашивания и электронной микроскопии. Опухоли червеобразного отростка очень редко метастазируют, опухоли других производных средней кишки встречаются реже и более склонны к диссеминации.
Причиной карциноидного синдрома обычно бывает избыточная выработка множества кишечных гормонов, особенно 5-гидрокситриптамина, а также гистамина, кининов, катехоламинов и простагландинов.
У пациентов обычно бывают эпизоды гиперемии лица, водянистый понос, спазмы в животе, а также пеллагроподобные поражения кожи из-за дефицита ниацина. Также наблюдают вовлечение в процесс правых отделов сердца, поражения бронхов. Обследование подтверждает наличие приливов крови, которые со временем становятся постоянными, гепатомегалии. При аускультации обнаруживают поражение клапана легочной артерии и/или трехстворчатого клапана.
При рентгеноконтрастном исследовании с барием определяют опухолевые образования, расширение или генерализованное утолщение складок, характерное их радиальное расхождение по отношению к брыжейке, часто с очаговой кальцификацией. Первичные опухоли могут быть очень маленькими, в то время как печень может замещаться метастазами едва ли не вся.
а - пациентка в момент прилива крови к лицу — выраженный карциноидный синдром
б - пассаж бария в тонкой кишке. Карциноидная опухоль в середине подвздошной кишки.
Виден шестимиллиметровый полип на широком основании с гладкой поверхностью (показан стрелкой) в сочетании с фокальным сужением просвета кишки.
У этого небольшого поражения есть микроскопические метастазы в брыжеечные лимфатические узлы.
в - карциноидный синдром (компьютерная томограмма). В брыжейке тонкой кишки обнаружено двухсантиметровое образование с кальцинированным центром (показано стрелкой).
От тонкой кишки к нему лучеобразно расходятся толстые полосы — опухолевая инфильтрация сосудистых пучков с внутрисосудистыми изменениями
г - пассаж бария в тонкой кишке. Карциноидная опухоль. Складки многих петель тонкой кишки фиксированы в направлении центра ее брыжейки, петли кишечника фокально расширены Карциноидная опухоль подвздошной кишки (вверху) и разрез поверхности того же самого препарата (внизу), демонстрирующий подслизистое расположение опухоли.
Желтая окраска — результат фиксации формалином.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
КТ, МРТ, УЗИ брюшной полости при меланоме
а) Определение:
• Разнообразные метастатические поражения при диагностированной или не выявленной злокачественной меланоме
б) Визуализация:
1. Общая характеристика:
• Локализация:
о Уникальная предрасположенность к метастазированию нетипичной локализации: (желчный пузырь, тонкая кишка, селезенка, подкожная клетчатка и др.):
- Может давать метастазы любой локализации или только нетипичные
- Отдаленные метастазы зависят от местоположения первичной опухоли:
Меланома нижних конечностей часто метастазирует в органы таза
Меланома глаза чаще всего метастазирует в печень
о Наиболее часто метастазы локализуются в: коже, лимфатических узлах (75%), легких (70%), печени (58%), ЦНС (54%), ЖКТ (40%)
о В брюшной полости поражаются чаще всего: печень и тонкая кишка
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о ПЭТ/КТ («от головы до пяток»), диагностическое КТ-обследование всего тела с контрастным усилением
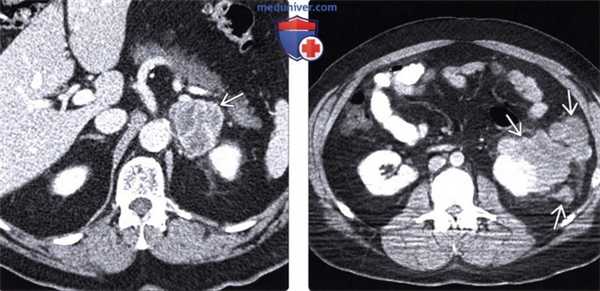
(Слева) При аксиальной КТ с контрастным усилением определяется объемное образование, интенсивно накапливающее контраст, неоднородной, дольчатой структуры в левом надпочечнике у пациента с меланомой, пролеченного десять лет назад. Путем биопсии было установлено, что данное образование является метастатической меланомой.
(Справа) При аксиальной КТ с контрастом выявлено несколько отдельно лежащих объемных образований неоднородной, дольчатой структуры, расположенных в околопочечных тканях у пациента с меланомой. Метастазы меланомы имеют уникальную предрасположенность к поражению околопочечных тканей.
3. КТ брюшной полости при меланоме:
• Лимфатические узлы:
о Первично поражаются обычно регионарные лимфоузлы, затем происходит дальнейшее распространение опухоли лимфогенным путем:
- Необходимо уделять особое внимание исследованию лимфатических узлов, расположенных недалеко от основной опухоли
- Внутрибрюшные лимфатические узлы поражаются в 30% случаев
о Вторично измененные лимфоузлы могут увеличиваться и изменять свой внешний вид (повышение степени контрастного усиления, отсутствие ворот «жировой» плотности, неровные края):
- Пораженные лимфоузлы увеличены в размерах, в их структуре могут быть кровоизлияния
- Редко в лимфоузлах может выявляться центральный некроз с периферическим «кольцом» контрастного усиления
• Печень:
о Наиболее часто поражаемый внутренний орган:
- В частности, при меланоме глаза. Метастазы меланомы данной локализации могут возникать спустя годы после установления диагноза первичной опухоли
о Единичное или множественные поражения различного размера ± обызвествления:
- Могут интенсивно усиливаться в артериальную фазу
- Большая часть (86%) поражений выглядят гиподенсными в портально-венозную фазу
• Желудочно-кишечный тракт:
о Может поражаться любой отдел ЖКТ, но чаще всего -тонкая кишка (75% случаев)
о Может проявляться в виде единичного или множественных поражений, часто с центральным некрозом и изъязвлением
о Может приводить к аневризматическому расширению просвета кишки
о Метастазы меланомы в ЖКТ могут становиться причиной тонкокишечной инвагинации
о «Мягкая» опухоль обычно не вызывает обструкцию
• Поражение брыжейки:
о Единичный или множественные узлы различного размера, помутнение брюшины/сальника с наличием узловых изменений, асцит
о При неизвестном первичном заболевании меланому необходимо включать в дифференциально-диагностический ряд при обнаружении крупного единичного объемного мягкотканного образования брюшины
• Желчный пузырь:
о Меланома очень часто метастазирует в желчный пузырь
о Маленький, плоский узел субэпителиальной локализации постепенно развивается в отдельное полиповидное объемное образование
• Поджелудочная железа:
о Перипанкреатические узлы могут быть ошибочно приняты за объемное образование поджелудочной железы
о Единичный или множественные узлы, усиливающиеся при КТ с контрастным усилением
о Могут выглядеть гиперваскулярными в артериальную фазу и симулировать нейроэндокринную опухоль
• Селезенка:
о Меланома — частый источник метастазов в селезенке
о Множественные, четко не отграниченные, гиподенсные поражения или «кистозные» изменения с четко очерченными контурами (обычно содержащие также солидный компонент)
• Почки:
о Уникальная предрасположенность к околопочечным тканям:
- Большое изолированное объемное образование в околопочечном пространстве должно наводить на мысль о меланоме
- Могут поражаться почки, мочевой пузырь или собирающая система (почек)
о Единичное или множественные поражения различного размера, которые могут выглядеть солидными либо «кистозными» (но никогда не выглядят как простая киста)
• Надпочечники:
о Вторичные поражения надпочечников при меланоме неотличимы от метастазов других опухолей на изображениях:
- Обычно гиподенсные, дольчатые, неоднородные по структуре
о Может возникать надпочечниковая недостаточность (болезнь Адиссона) в результате деструкции железы
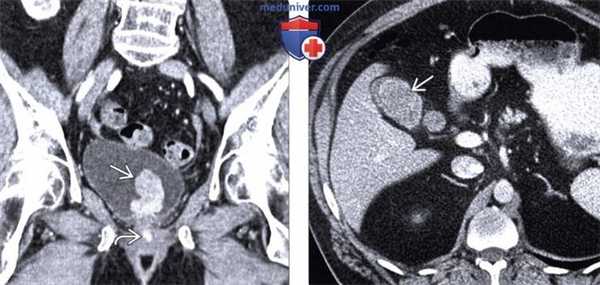
(Слева) На КТ с контрастным усилением в корональной плоскости определяется усиливающееся при контрастировании объемное образование в мочевом пузыре. Обратите внимание также на гиперденсную зону в уретре, накопившую контраст. Все эти изменения являются проявлениями метастатической меланомы. Поражение мочевого пузыря неотличимо от первичной опухоли без анамнеза заболевания.
(Справа) При аксиальной КТ с контрастным усилением выявлено накапливающее контраст объемное образование в желчном пузыре. В анамнезе - меланома, и это поражение медленно увеличивается в размерах с течением времени. Меланома - самая частая причина метастазов в желчном пузыре.
4. МРТ брюшной полости при меланоме:
• Т1-ВИ:
о Гиперинтенсивный сигнал от печени (из-за содержания меланина):
- Практически уникальный признак метастазов меланомы
- Беспигментная меланома может давать гилоинтенсивный сигнал на Т1
- Гиперинтенсивный на Т1-ВИ сигнал могут давать метастазы других опухолей, содержащие жир или кровоизлияния
• Т2-ВИ:
о Гиперинтенсивный сигнал от печени: аналогично метастазам других опухолей
• Т1-ВИ с контрастным усилением:
о Могут быть признаки повышенного накопления контраста в артериальную фазу
о Большинство метастазов заметны лучше всего в портально-венозную фазу
5. УЗИ брюшной полости при меланоме:
• Метастазы в печени:
о Единичные либо множественные гипоэхогенные поражения различного размера
• Метастазы в желчном пузыре:
о Единичные или множественные объемные образования, прикрепляющиеся к стенке широким основанием; «классические» метастазы гиперэхогенны, однако чаще встречаются гипоэхогенные
о Гиперваскуляризация при цветном доплеровском картировании
6. Рентгеноскопия:
• Верхние отделы ЖКТ:
о Единичный/множественные четко отграниченные дефекты наполнения в стенке желудка или кишки:
- Поражения в виде «бычьего глаза» или «мишени» (с вдавлением в центре): объемное образование со скоплением бария в центре
о Метастазы могут проявляться как подслизистые узлы, полиповидное образование или внутрипросветный узел на ножке о Обычно вызывают сужение просвета, но могут быть причиной аневризматического расширения, не отличимого от такового при лимфоме
7. Радионуклидная диагностика:
• ПЭТ/КТ:
о Повышение накопления ФДГ в местах локализации меланомы
о Точность выше, чем при КТ или ПЭТ в отдельности:
- При ПЭТ часто выявляются метастазы нетипичной локализации, которые трудно определить на КТ
- Используется для контроля рецидивов
• Лимфосцинтиграфия:
о Внутрикожная инъекция (возле опухоли) наноколлоида, меченного технецием - 99m
о Позволяет составить «карту» дренажной системы лимфы, на которую можно ориентироваться во время операции
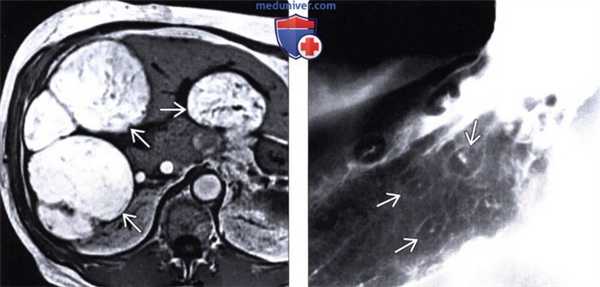
(Слева) На аксиальной МР томограмме (Т1-ВИ) визуализируются множественные метастазы, дающие характерный гипоинтенсивный сигнал на Т1-ВИ, обусловленный высоким содержанием меланина в них. В похожих случаях, метастазы, содержащие жир или кровь, также могут выглядеть гиперинтенсивными на Т1-ВИ.
(Справа) В верхних отделах ЖКТ определяются «классические» поражения в виде «бычьего глаза», представляющие собой мелкие внутристеночные объемные образования с изъязвлением в центре. Лимфома и саркома Капоши также могут проявляться схожими изменениями.
в) Дифференциальная диагностика брюшной полости при меланоме:
1. Лейкемия и лимфома:
• Могут давать распространенную лимфаденопатию
• Поражение кишечника может быть таким же, как при меланоме: поражение в виде «бычьего глаза» и аневризматическое расширение просвета
2. Метастазы других первичных опухолей:
• Метастазы меланомы могут быть похожи на другие гиперваскулярные метастазы: гепатоцеллюлярная карцинома, нейроэндокринная опухоль, карциноид, почечноклеточный рак
3. Первичные злокачественные новообразования ЖКТ:
• Могут проявляться циркулярным сужением, но аневризматическое расширение просвета нехарактерно
• Могут вызывать обструкцию кишечника (нетипично для меланомы)
4. Саркома Капоши:
• Распространенная лимфаденопатия с множественными узловыми поражениями печени или кишечника (часто в виде «мишени»)
• Может проявляться как меланома, но наиболее часто встречается у пациентов со СПИДом и поражением кожи/слизистых
г) Патология:
1. Общая характеристика:
• Этиология:
о Развивается из меланоцитов (формирующихся их клеток нервного гребня во время эмбриогенеза)
о В большинстве случаев меланомы возникают из доброкачественных невусов кожи:
- Могут возникать в глазах и в слизистых оболочках других органов
- Первичная опухоль не определяется приблизительно в 3% случаев, когда изначально выявляются только метастазы
о Воздействие ультрафиолетовых лучей - самый важный фактор, обусловливающий развитие опухоли
• Генетические изменения:
о Множественные мутации генов, в т.ч. CDKN2A/p16, обусловливают около 40% семейных случаев меланомы
2. Стадирование, градация и классификация меланомы:
• Клиническое стадирование:
о I: локализованная меланома, нет метастазов (78%)
о II: поражение регионарных лимфоузлов (18%)
о III: отдаленные метастазы (4%)
• Стадирование по Бреслау (Breslow):
о Тонкая: глубина о Средняя: глубина 0,76-3,99 мм (метастазирует в 50%)
о Толстая: глубина >4 мм (в 84% приводит к метастазам)
• Классификация TNM:
о Т1: о N0: нет поражения лимфатических узлов; N1: один пораженный лимфоузел; N2: два или три пораженных лимфоузла; N3> 4 пораженных лимфоузла
о М0: нет метастазов; М1: отдаленные метастазы
о Стадия I: Т1 или Т2а, N0M0; стадия II: T2b-T4b, N0M0; стадия III: N1-N3; стадия IV: отдаленные метастазы (М1)
д) Клинические особенности:
1. Проявления меланомы брюшной полости:
• Наиболее частые признаки/симптомы
о Отсутствие симптоматики или легкая боль в животе
о Тошнота, рвота, отсутствие аппетита при поражении ЖКТ
- Особенно при инвагинации или обструкции
2. Демография:
• Возраст:
о Риск возрастает с возрастом
о Третье наиболее часто встречающееся онкологическое заболевание у молодых взрослых
• Пол:
о Немного чаще у мужчин, у них также выше уровень смертности
• Эпидемиология:
о Меланома составляет 1 % всех опухолей у взрослых О Риск возникновения меланомы в течение жизни реализуется у одного из 75 человек в США
о Количество случаев заболевания меланомой увеличивается в последние несколько десятилетий:
- В т. ч. из-за лучшего выявления и ↑ уровня УФ-облучения
3. Течение и прогноз:
• Частота метастазирования соотносится с глубиной проникновения первичной опухоли в дерму
• Пятилетняя выживаемость соотносится со стадией опухоли:
о Клинические стадии: I (80%), II (45%) и III (15%)
о Стадии TNM: I (>90%), II (45-47%), III (27-70%), IV «20%)
• Осложнения: перфорация кишки и инвагинация
4. Лечение меланомы брюшной полости:
• Удаление первичной опухоли и «сторожевых» лимфоузлов с целью стадирования (и лечения, если нет метастазирования):
о Возможно удаление метастатических опухолей кишечника, дающих симптоматику
о Резекция пораженного лимфоузла или других метастазов может благоприятно повлиять на выживаемость
• Комбинированная химиотерапия (дакарбазин, цисплатин, винбластин, кармустин. тамоксифен)
• Возрастающая роль иммунотерапии: большие дозы интерлей-кина-2 (ИЛ-2), препарат моноклональных антител к антигену CTLA-4 (ипилимумаб) или к PD-1 (пембролизуаб)
е) Диагностическая памятка. Советы по интерпретации изображений:
• Необходимо исследовать желчный пузырь, мышцы, мягкие ткани, кишечник на предмет выявления метастазов меланомы
• Меланома глаза часто может метастазировать в печень
ж) Список использованной литературы:
1. Baker JJ et al: Routine restaging PET/CT and detection of initial recurrence in sentinel lymph node positive stage III melanoma. Am J Surg. 207(4):549-54, 2014
Меланома органов желудочно-кишечного тракта: лечение, диагностика, профилактика
Первичная злокачественная меланома органов пищеварительного тракта является чрезвычайно редким неэпетелиальным новообразованием с частотой 0,0036 случаев на 1 миллион человек в год. Поэтому об этиологии патологии известно очень мало. В качестве предрасполагающего фактора выступает наследственный меланоцитоз.
Только 3–4% всех меланом первично происходит из слизистых оболочек.
Меланомы ЖКТ могут локализоваться в следующих органах:
- пищеводе;
- желудке;
- поджелудочной железе;
- кишечнике.
Данный вид меланомы может представлять собой метастазы из первичного кожного участка или являться истинной первичной опухолью, возникающей из слизистой оболочки ЖКТ.
Меланома пищевода
Меланомы пищевода составляют около 0,1–0,2% от всех раков пищевода и 0,5% всех внекожных меланом. Почти в 90% случаев опухоль локализуется в средней или нижней трети пищевода. Чаще всего меланома пищевода представлена в виде одиночной опухоли, но в 12% встречается множественное поражение.
Наиболее распространённым симптомом заболевания является нарушение глотания. Выраженность жалоб обусловлена распространённостью процесса.
Основные симптомы меланомы пищевода:
- дисфагия;
- болезненный дискомфорт за грудиной или в верхних отделах живота;
- потеря веса;
- кровотечение в просвет пищевода.
Меланома желудка
Меланома желудка также является довольно редким заболеванием. Учитывая агрессивные темпы роста, опухоль часто обнаруживается на поздних стадиях.
Пациент может предъявлять жалобы на:
- боль в верхних отделах живота;
- тошноту, иногда рвоту;
- черный дёгтеобразный стул.
При осложненном течении может возникнуть кровотечение в просвет ЖКТ.
Меланома поджелудочной железы
Опухоль данной локализации крайне сложна для диагностики, развивается из эпителиальных клеток поджелудочной железы, содержащих пигмент. Симптоматика заболевания не специфична.
- болезненный дискомфорт в области спины и живота;
- потерю аппетита;
- потерю веса;
- тошноту, рвоту.
Меланома кишечника
Меланома кишечника — настолько редкое заболевание, что его происхождение — возникает оно первично или является метастазами от неопознанной кожной меланомы — остаётся спорным.
Некоторые эксперты полагают, что первичные меланомы кишечника происходят из меланобластических клеток нервного гребня, которые мигрируют через пупочно-мезентериальный канал в дистальную подвздошную кишку, тогда как другие считают, что эти опухоли происходят из кишечной нейроэндокринной некожной ткани в виде клеток-предшественников ацетин-предшественников декарбоксилазы (APUD).
Некоторые авторы предполагают, что раковые клетки возникают из нейробластических клеток Шванна кишечной вегетативной нервной системы.
Меланома кишечника обладает самой высокой степенью злокачественности в отношении метастазирования.
Злокачественная меланома является также самым распространенным раком, который специфически метастазирует в тонкую кишку.
Меланома кишечника имеет симптомы, сходные с признаками других опухолей:
- болезненный дискомфорт в животе;
- метеоризм;
- неустойчивый стул;
- примесь крови в кале;
- признаки кишечной непроходимости.
Довольно сложно дифференцировать первичные и вторичные меланомы ЖКТ.
Клиническое значение этого разделения заключается в различии в прогнозах. Первичные меланомы ЖКТ, имеющие быстрый и агрессивный рост, имеют худший прогноз, чем метастатические опухоли. Скорее всего, это связано с более выраженной лимфатической и сосудистой васкуляризацией первичных меланом.
С точки зрения выживаемости, как первичные, так и вторичные злокачественные меланомы имеют худший прогноз, чем их кожные эквиваленты. Пятилетняя выживаемость составляет 10%.
Критерии, разработанные для диагностики первичных меланом ЖКТ:
| Свойства | Первичные меланомы ЖКТ | Метастатические меланомы ЖКТ |
| Наличие единственной одиночной опухоли в слизистой оболочке органа | + | – |
| Наличие других внутримышечных меланоцитарных поражений в окружающем эпителии | + | – |
| Отсутствие кожной или слизистой злокачественной меланомы или других атипичных меланоцитарных поражений кожи, таких как диспластические невусы | + | – |
Рак кожи может метастазировать в желудок, пищевод и в любой другой участок желудочно-кишечного тракта от полости рта до ануса, но наиболее излюбленной локализацией вторичной меланомы являются сегменты тощей и подвздошной кишок.
Методы диагностики
Диагностика первичных меланом органов ЖКТ, прежде всего, ориентирована на визуализацию патологической зоны и биопсию опухоли. Для этих целей широко применяется эндоскопическая диагностика:
- фиброэзофагогастродуоденоскопия;
- колоноскопия;
- аноскопия;
- сигмоскопия.
Во время исследования проводится биопсия патологически измененных и подозрительных участков слизистых с последующим их патогистологическим исследованием.
Для диагностики меланомы поджелудочной железы, а также для определения степени распространённости меланом других отделов ЖКТ пациенту могут быть выполнены:
- магнитно-резонансная томография (МРТ);
- компьютерная (спиральная) томография – КТ (СКТ);
- позитронно-эмиссионная томография (ПЭТ КТ);
- тонкоигольная биопсия (FNA) зоны патологического дефекта.
Чрезвычайно важной является патогистологическое исследование образца тканей. Правильный диагноз и стадия заболевания предопределяют тактику последующего лечения.
Лечение меланом ЖКТ
Тактика лечения узловых меланом ЖКТ зависит от степени прогрессирования опухоли. Зачастую заболевание обнаруживается на распространенных стадиях, при этом удаление первичной опухоли не всегда представляется возможным.
В случаях, когда опухоль распространяется на соседние органы или имеет отдаленные метастазы, максимально эффективной может оказаться целевая (target) и иммунотерапия. Такой подход даёт возможность сократить темпы опухолевого роста, улучшить выживаемость и качество жизни пациента.
В некоторых медицинских учреждениях Европы, США, а также онкологических клиниках Израиля методы иммунотерапии распространённых меланом выделены в особую рубрику. Для этой цели разработаны специальные клинические протоколы.
Дополнительное использование методик стереотаксической хирургии дает возможность сократить объемы неоперабельных опухолей, уменьшить патологические симптомы.
Профилактика меланом ЖКТ
Мер специфической профилактики меланом органов пищеварительной системы не существует. Советы онкологов сводятся к общим рекомендациям:
- избегать чрезмерного пребывания на солнце;
- проводить регулярные осмотры кожных покровов и слизистых;
- при появлении малейших подозрений обращаться к специалисту.
Скрининговые эндоскопические исследования желудка и толстого кишечника в ряде случаев помогают выявлять опухолевый рост на начальных этапах.
Метастазы меланомы
Меланомой называется злокачественное новообразование, которое развивается в результате неопластической трансформации меланоцитов. Локализация первичного опухолевого процесса может быть не только в коже, но и в слизистых оболочках пищеварительной системы, половых путей, сосудистой оболочке глаза и других тканях.
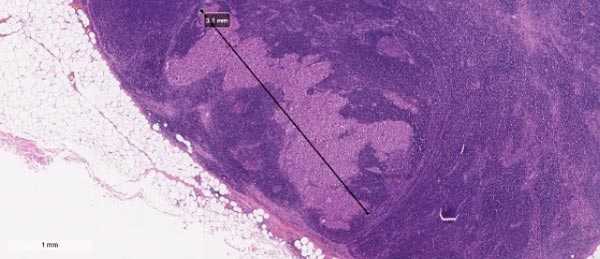
Метастаз меланомы в сторожевом лимфоузле 3,1 мм
При меланоме, также как при других видах злокачественных новообразований, высока вероятность метастатического поражения регионарных лимфатических узлов и других органов. Метастаз – это отдаленный очаг опухоли, который произошел из атипичных клеток первичного очага. Метастазирование при меланоме встречается часто, а в некоторых случаях рост метастазов обнаруживается раньше, чем его первоисточник.
Принцип и пути метастазирования
Процесс появления вторичных очагов новообразований очень сложный и до конца не изучен. Предполагается, что причиной метастазирования является нарушение взаимодействия между атипичными клетками первичной опухоли, межклеточным матриксом и нормальными клетками. Обнаружено несколько протеолитических ферментов, которые запускают деградацию внеклеточного матрикса и улучшают адгезию раковых клеток, что позволяет им перемещаться по организму и внедряться в любую ткань. В разрастании вторичных новообразований важную роль играет фактор роста эндотелия сосудов, который стимулирует формирование новых сосудов, которые в последующем питают опухоль. Распространение метастазов меланомы обычно происходит по лимфатическим и кровеносным сосудам. Чаще всего вторичные очаги появляются в лимфоузлах, коже и подкожной клетчатке, костях, печени, легких, головном мозге.
Метастазы меланомы в головном мозге
Первыми признаками поражения головного мозга являются неврологические нарушения, которые могут быть представлены разными симптомокомплексами:
- Очаговые и общемозговые симптомы, для которых типично постепенное начало и длительное течение на протяжении нескольких недель.
- Симптомы, которые имитируют инсульт. Они развиваются в результате кровоизлияния в ткани метастаза или при закупорке кровеносного сосуда метастатическим эмболом.
- Симптомы, которые имитируют воспаление головного мозга и поражение сосудов.
В практике чаще всего наблюдается сочетание общемозговых и очаговых симптомов. Пациенты жалуются на головные боли, тошноту и рвоту, головокружение, нарушение двигательных и когнитивных функций, судороги, изменение зрения. В тяжёлых случаях развивается высокое внутричерепное давление, из-за которого может произойти сдавление мозга и вклинивание его в большое затылочное отверстие, что часто приводит к смерти пациента.

Наибольшую информативность в диагностике метастазов в головном мозге имеет магнитно-резонансная томография с контрастированием, которая позволяет визуализировать структуры мозга и обнаружить пораженные зоны. Во всех случаях рекомендуется проводить электроэнцефалограмму для выявления судорожной активности. Дополнительно назначается осмотр офтальмолога для диагностики изменений глазного дна.
Метастазы меланомы в коже
Очаги вторичных опухолей в коже и подкожной клетчатке встречаются в среднем в 15% случаев. Развитие кожных метастазов зависит, в первую очередь, от размеров первичной опухоли, ее локализации, возраста пациента и других особенностей. Пути распространения метастазов меланомы в кожу могут быть как лимфогенными, так и гематогенными.
Различают несколько форм вторичных очагов опухоли: сателлитная, тромбоэмболическая, узловая, рожеподобная. Для меланомы характерны единичные и множественные метастазы, которые располагаются как вблизи первичного очага, так вдали от него. Окраска, размеры, форма и консистенция могут быть разнообразными. Ввиду таких разнообразных клинических проявлений часто требуется дифференциальная диагностика.
Метастазы меланомы в легких, почках, костях, печени
Атипичные клетки из первичной опухоли попадают в легкие гематогенным путем. Для меланом типично наличие крупных единичных метастатических узлов в легких, при которых клинические симптомы выражены слабо и обычно имеют неспецифический характер. В запущенных случаях может развиваться эмболия легочных артерий, что проявляется сильной одышкой и болью в груди.
Метастатическое поражение почек также редко имеет яркую клиническую картину. Чаще функция почек остается в норме или имеются незначительные отклонения. Вторичный очаг обычно обнаруживается при плановом обследовании больного по поводу меланомы. Первичными симптомами вовлечения почек могут являться микро- и макрогематурия. На поздних стадиях появляются боли в боку и животе, гипертензия, повышение уровня кальция в крови.
Кроме того, при меланоме часто встречаются отдаленные новообразования в костях, симптомами которых являются боли, патологические переломы и гиперкальцемия. Для диагностики метастазов в костях используется сцинтиграфия, рентген, компьютерная или магнитно-резонансная томография.
Метастазы в печени особенно часто (до 90% случаев) обнаруживаются при меланоме хориоидеи. На начальных этапах симптоматика отсутствует, но по мере роста метастаза появляются признаки сдавления желчевыводящих путей. Пациенты жалуются на боль в правом подреберье, желтуху, отсутствие аппетита, чувство распирания. При поверхностном расположении прощупывается объемное образование в области печени. В постановке диагноза помогает УЗИ, компьютерная и магнитно-резонансная томография.
Диагностика и лечение метастазов меланомы
Ученые относят меланому к одной из самых злокачественных и агрессивных опухолей, т.к. она имеет свойство быстро распространяться по организму. Поэтому при ее обнаружении сразу же проводятся дополнительные исследования для выявления метастазов. На амбулаторном этапе назначаются:
- Компьютерная томография органов грудной клетки.
- Компьютерная томография брюшной полости и органов малого таза с контрастированием.
- Сцинтиграфия костей.
- УЗИ регионарных лимфоузлов и внутренних органов.
- МРТ головного мозга.
- Определение белка S-100, высокий уровень которого характерен для диссеминированных опухолевых процессов.
Своевременное обнаружение метастазов на раннем этапе диагностики может улучшить прогноз по течению заболевания и определяет тактику лечения.
Метастатическую меланому лечат комбинированным способом. Обычно прибегают к хирургическому удалению первичного новообразования и регионарных лимфатических узлов с последующим назначением консервативного лечения. Лучевая терапия используется при вторичном поражении головного мозга.
Удаление меланомы кожи 0 стадии может выполняться в амбулаторных условиях. При I стадии заболевания производится органосохраняющая операция или широкое иссечение первичного очага с удалением лимфоузлов. На II и III стадиях удаляется первичная опухоль и лимфоузлы, назначается лекарственная терапия. При IV стадии с отдаленными метастазами в любом органе, лечение носит индивидуальный характер и зависит от состояния больного. Используется лучевая, иммунотерапия, хирургические вмешательства. Для удаления солитарных очагов в печени могут применяться альтернативные методы хирургии, например, радиочастотная абляция.
Реабилитация после лечения и прогноз
Восстановлению организма после лечения злокачественной опухоли способствует полноценное питание, отказ от вредных привычек, использование поливитаминных препаратов, антиоксидантов и др. Всем пациентам рекомендуется избегать чрезмерной инсоляции и регулярно проводить самообследование.
В целях своевременного выявления рецидива болезни всем больным назначается диспансерное наблюдение:
- В первый год обследование проводится каждые три месяца.
- Во второй год – один раз в 6 месяцев.
- С третьего года – один раз в течение 3 лет.
Необходимо проходить не только физический осмотр с пальпацией регионарных лимфатических узлов, но и рентген грудной клетки ежегодно, УЗИ брюшной полости и лимфоузлов, компьютерную томографию согласно назначенному врачом графику.
Прогноз течения заболевания напрямую зависит от быстроты обнаружения патологического процесса и начала лечения. Согласно данным статистики от первичной опухоли умирают около 10% пациентов, остальные 90% погибают вследствие развития отдаленных метастазов. Если при I стадии меланомы пятилетняя выживаемость составляет около 85%, то при IV – всего лишь 5%. По данным некоторых авторов продолжительность жизни больных с метастатической меланомой не превышает 11 месяцев. Плохим прогностическим признаком является появление вторичных очагов в коже, что характерно для поздней стадии меланомы и обычно сочетается с наличием других метастазов.
Читайте также:
- Классификация опухолей лимфоидной ткани
- Рентгенограмма, КТ, МРТ при ревматоидном артрите височно-нижнечелюстного сустава (ВНЧС)
- Папиллома трахеи, бронха на рентгенограмме, КТ
- Кохлео-вестибулярные стрептомициновые нарушения. Стрептомициновая интоксикация уха
- Изменения клоаки эмбриона. Формирование мочевого пузыря плода
