Взаимодействие спонтанного и шейного позиционного нистагмов
Добавил пользователь Alex Обновлено: 16.01.2026
Нистагм может быть следствием поражения вестибулярного аппарата и ядер глазодвигательного нерва. Наличие нистагма позволяет определить расстройства вестибулярного аппарата, а иногда - произвести дифференциальную диагностику между головкружнием периферического и центрального генеза. В состав нистагма входят медленный (вызванный влияним вестибулярного аппарата) и быстрый (быстрое движение глазного яблока в обратном направлении) компоненты. Нарпавление нистагма определяется по быстрому компоненту, так как его легче визуализировать. Нистагм может быть ротационным, вертикальным или горизонтальным, а также может возникать спонтанно, при фиксации взгляда либо при движении головы.
Исследование нистагма проводится лежа лицом вверх при нефиксированном взгляде (для предотвращения фиксации взгляда используется линза + 30 диоптрий или линзы Френзеля). Затем пациента медленно поворачивают налево и направо. Определяют направление и длительность нистагма. Если нистагм определяется, то выполняется проба Дикса-Халлпайка (или Барани). При проведении этой пробы пациент садится с прямой спиной на кушетку так, чтобы в положении лежа его голова свисала вниз. Пациента укладывают на спину, чтобы голова была запрокинута на 45 ° назад и ротирована на 45 ° налево. Следует обратить внимание на направление и длительность нистагма и появление головокружения. Затем пациента возвращают в исходное положение и повторояют данную пробу с поворотом головы направо. Любое положение или движение, которое вызывает нистагм повторяется несколько раз, чтобы определить есть ли угасание нистагма.
Нисагм периферического генеза, как правило, длится от 3 до 10 секунд и быстро угасает. В то время как нистагм центральной нервной системы не истощается. Во время вызванного нистагма пациента просят сфокусировать взгляд на каком-либо объекте. Нистагм, вызванный поражением периферического отдела угнетается при фиксации взгляда. Поскольку линзы Френзеля препятствуют фиксации взгляда их необходимо снять для проведения этого исследования.
При проведении калорической пробы нистагм может возникать и у здоровых людей. Отсутствие нистагма или разница в длительности нистагма с обеих сторон > 20-25% свидетельствуют о поражении со стороны с более поздним ответом. Определение длительности нистагма лучше всего проводить при помощи простой (компьютерной) электронистагмографии.
Способность вестибулярного аппрата реагировать на периферическое раздражение можно определить у постели больного. Калорическую пробу нельзя проводить у больных с хроническим средним отитом при наличии перорации барабанной перепонки. В положении лежа и поднятой голове на 30 ° в каждое ухо последовательно закапывается ледяную воду. В качестве альтернативы можно использовать теплую воду (40-44 ° С), с осторожностью, чтобы не обжечь пациента действительно горячей водой. Холодная вода вызывает нистагм с противоположной стороны, а горячая на стороне проведения пробы. Мнемонический прием COWS (Cold to theOpposite andWarm to theSame). В случае пациентов с перфорацией барабанной перепонки теплый и холодный воздух может быть заменен водой.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Вертикальный нистагм: диагностическое значение и требования к проведению оценки по данным литературы
Ключевые слова: вертикальный нистагм, вестибулярная дисфункция, вестибулоокулярный рефлекс, видеоокулография, центральные вестибулярные нарушения.
Для цитирования: Вавилова А.А. Вертикальный нистагм: диагностическое значение и требования к проведению оценки по данным литературы. РМЖ. 2018;10(II):79-83.
Vertical nystagmus: diagnostic value and requirements for evaluation according to the literature data
A.A.Vavilova
Nikiforov All-Russian Center for Emergency and Radiation Medicine, Saint Petersburg
The article is devoted to the study of vertical nystagmus as a sign of central vestibular disorders in neurological and otorhinolaryngological practice. Vertical nystagmus is believed to indicate central vestibular disorders. The modern models that explain its mechanism are outlined. Based on the literature data, the requirements for the evaluation of this pathology are discussed.
Own observations of vertical nystagmus in 5 patients, obtained during the examination of 60 patients with complaints of dizziness, which were conducted in the departments of otorhinolaryngology and maxillofacial surgery of Nikiforov All-Russian Center for Emergency and Radiation Medicine, are given. Registration of spontaneous nystagmus in the course of an otoneurological examination was carried out using video-oculography.
It is noted that vertical nystagmus was rarely detected in the examined patients (in 5 out of 60), which can be explained by the fact that patients with peripheral vestibular pathology dominate in otorhinolaryngological practice. It was detected only in the dark and was detected in patients with central vestibular disorders. It is discussed that the common factors of its change in positional samples (when placed on the back, turning in this position of the head to the side, etc.) for problems of topical diagnosis require further study. The article is addressed to the attention of neurologists and otorhinolaryngologists.
Key words: vertical nystagmus, vestibular dysfunction, vestibuloocular reflex, videooculography, central vestibular disorders.
For citation: Vavilova A.A. Vertical nystagmus: diagnostic value and requirements for evaluation according to the literature data // RMJ. 2018. № 10(II). P.79 –83.
Статья посвящена вопросам исследования вертикального нистагма как признака центральных вестибулярных нарушений в неврологической и оториноларингологической практике. Обсуждаются требования к оценке данной патологии.

Введение
Вертикальный нистагм (ВН) — вид спонтанного нистагма с ритмическим подергиванием глазных яблок в вертикальной плоскости, при котором быстрый компонент направлен вверх или вниз. Считается, что ВН свидетельствует о вестибулярных нарушениях центрального характера.
Патогенез ВН
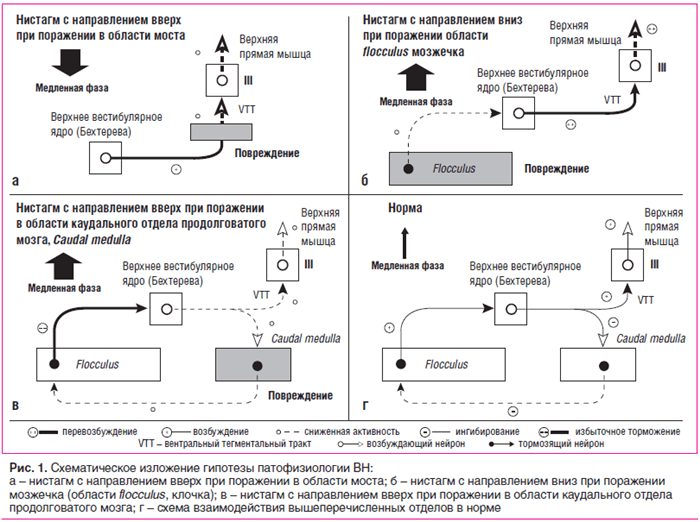
В большом числе работ показано, что направленный вверх нистагм (в англоязычной литературе: upbeat nystagmus или upbeating nystagmus — бьющий вверх нистагм) возникает при поражениях на уровне моста, среднего мозга, реже — каудальной части ствола [1, 2].
Он возникает в результате нарушения передачи импульса от верхнего вестибулярного ядра в области моста к глазодвигательным ядрам (III пара черепных нервов), расположенным в среднем мозге. Предполагается, что эта передача осуществляется посредством волокон ventral tegmental tract, проходящих в вентральной области покрышки среднего мозга [3]. АвторамиC.Pierrot-Deseilligny и D.Milea (2005) предложена гипотеза, которая объясняет механизм ВН вниз следующим образом: при поражении в этой зоне происходит гипоактивация передаваемого импульса, что приводит к снижению активности мотонейронов, действующих на мышцы, поднимающие глазное яблоко. Это вызывает появление медленного компонента нистагма, направленного вниз, его прерывает быстрый компонент вверх, генерируемый саккадической системой (иллюстрация этого механизма, представленная в статье C.Pierrot-Deseilligny и D.Milea (2005), приводится на рис. 1а).
Повреждение в области вентрального тегментального тракта (ventral tegmental tract), идущего от верхнего вестибулярного ядра (Superior vestibular nucleus, ядра Бехтерева) к глазодвигательному ядру (III пара), приводит к гипоактивности мотонейронов мышцы, поднимающей глазное яблоко, что приводит к медленной фазе движений глаз вниз (см. рис. 1а).
В норме мозжечок подавляет верхнее вестибулярное ядро, повреждение в мозжечке приводит к дезингибиции верхнего вестибулярного ядра и в конечном итоге к гиперактивности мотонейронов мышцы, поднимающей глазное яблоко, что приводит к медленной фазе движений глаз вверх (рис. 1б). Продолговатый мозг может получать коллатеральную ветвь от верхнего вестибулярного ядра и оказывать в норме ингибирующее действие на флокулярную зону мозжечка. При повреждении же (рис. 1в) в продолговатом мозге происходят нарушение ингибирующего влияния мозжечка, гиперактивация верхнего вестибулярного ядра и медленное движение глаз вниз, как в случае, представленном на рисунке 1а.
Схема взаимодействия вышеперечисленных отделов в норме (рис. 1г) получена из клинических результатов, наблюдаемых в случаях, показанных на рис. 1а, 1б и 1в, и экспериментальных данных при опытах на кошках и обезьянах. По мнению авторов, схема применима в восходящей вестибулярной системе и, по-видимому, не имеет эквивалента в нисходящей системе.
По данным МРТ у пациентов с направленным вверх нистагмом причинами нарушений в указанных зонах ствола головного мозга наиболее часто были: ишемический инсульт [1], реже — геморрагический инсульт, очаги рассеянного склероза [4]. Нистагм вверх также может наблюдаться при мигрени, энцефалите, энцефалопатии Вернике, интоксикациях [2]. Сообщают о появлении нистагма с направлением вверх как побочного действия применения транквилизаторов группы селективных ингибиторов обратного захвата серотонина [5].
Нистагм с быстрым компонентом вниз (downbeat nystagmus — бьющий вниз нистагм), по имеющимся данным, обусловлен различными поражениями мозжечка — они могут локализоваться во флокуло-нодулярной зоне, в парафлокулярной зоне и в области язычка. Механизм ВН вниз объясняют следующим образом. В норме мозжечок оказывает ингибирующее действие на вестибулярные ядра. При поражении мозжечка его подавляющая функция ослабевает [6]. Дезингибиция приводит к гиперактивности вестибулярных ядер и усилению импульса мотонейронов к мышцам, поднимающим глазное яблоко, а в результате — к вестибулоокулярному рефлексу с медленным компонентом вверх, прерываемым быстрым компонентом вниз [3]. (Схематическое изображение этой гипотезы, представленное в статье C.Pierrot-Deseilligny и D.Milea (2005), приведено на рис. 1б).
Как показало сопоставление данных нистагмометрии и МРТ, у пациентов с нистагмом вниз мозжечковые нарушения наиболее часто были вызваны краниоцервикальной аномалией (аномалией Арнольда — Киари I типа), мозжечковой дегенерацией [3], опухолью, полинейропатией [7]. Причинами нистагма вниз также могут быть диффузное заболевание (например, энцефалит), рассеянный склероз, интоксикации (алкоголем, препаратами лития, противоэпилептическими, антиаритмическими препаратами) [8, 9].
Оценка ВН
Описание исследования вертикального нистагма
Материал и методы
С учетом перечисленных выше позиций мы проанализировали данные вестибулометрии 60 пациентов в возрасте от 21 до 79 лет (34 женщины и 26 мужчин), которые были обследованы вестибулологом-оториноларингологом в связи с жалобами на головокружение амбулаторно и в стационаре в отделениях оториноларингологическом и челюстно-лицевой хирургии ВЦЭРМ им. А.М.Никифорова. У большинства пациентов имелась вестибулярная дисфункция периферического характера (вследствие вестибулярного нейронита, отолитиаза, болезни Меньера, хронического среднего отита и др.); у меньшей части выявлялись центральные вестибулярные нарушения (вследствие сосудистых нарушений, заболеваний шейного отдела позвоночника, рассеянного склероза); у некоторых пациентов имелись смешанные вестибулярные нарушения. Всем пациентам проводились традиционные отоневрологические тесты (визуальная оценка глазодвигательных реакций, оценка координации, равновесия, исследование функции других черепных нервов), осмотр ЛОР-органов, исследование слуха. Пациентам, у которых предполагались центральные вестибулярные нарушения, выполнялись дополнительные исследования: МРТ головного мозга, ангиография сосудов головного мозга, проводилась консультация невролога. Для регистрации различных видов нистагма использовалась видеоокулография (видеоокулограф производства Interacoustics, Дания). С помощью видеоокулографии выполнялась оценка спонтанного нистагма на свету и в темноте в положении сидя, нистагма с поворотом головы на 90° вправо и влево, проводилась проба Дикса — Холлпайка и позиционные тесты: запись нистагма в положении лежа на спине и с последующими поворотами головы вправо и влево. Некоторым пациентам в связи с выраженностью вестибулярной дисфункции объем исследования ограничивали исследованием спонтанного нистагма в положении сидя и лежа.
Результаты и обсуждение
Как видно из таблицы 1, наиболее часто у пациентов выявлялся горизонтальный спонтанный нистагм (у 36 из 60), в подавляющем большинстве случаев он выявлялся в темноте (в дополнение к данным, указанным в таблице, отметим, что «шейный» нистагм в положении сидя при поворотах головы на 90° вправо или влево выявлен у 3 пациентов; вертикально-ротаторный нистагм в тесте Дикса — Холлпайка, подтверждающий доброкачественное пароксизмальное позиционное головокружение, отмечен у 8 пациентов).
ВН, соответствующий указанным выше требованиям к исследованию ВН и его оценке в пунктах 1 и 5, обнаруживался только у 5 пациентов из 60 — у 4 пациентов он был направлен вверх и у 1 пациента — вниз. Во всех случаях ВН был выявлен только в темноте, головокружением не сопровождался. В положении лежа на спине у 4 пациентов с ВН вверх интенсивность нистагма возрастала, как, например, у пациента Ж. (рис. 2), и это не сопровождалось головокружением. У пациента с нистагмом вниз отмечалось усиление нистагма в положении на спине с поворотом головы вправо.
У 3 из 5 пациентов с ВН, помимо вертикального компонента, имелся менее интенсивный горизонтальный компонент нистагма (рис. 3), и это делало направление нистагменных ударов при просмотре видеозаписей визуально более похожим на диагональные движения.
У 4 пациентов с ВН вверх, по данным МРТ, отсутствовали очаговые изменения головного мозга, однако по совокупности данных анамнеза, отоневрологического осмотра и исследования сосудов головного мозга их состояние было расценено как хроническая вестибулопатия (у 3 пациентов) и затянувшаяся вестибулопатия (у 1 пациента) центрального характера сосудистого генеза. Опираясь на имеющиеся в литературе представления о генезе ВН вверх, можно предположить, что сосудистые нарушения у этих 4 пациентов затрагивали область ствола головного мозга. У 1 пациента с ВН вниз за 7 дней до обследования проведена операция на шейном отделе позвоночника (шейная дискэктомия, корпородез С5/С6), и возникновение нистагма вниз можно было объяснить с позиций возможного ухудшения кровоснабжения в бассейне мозжечковых артерий в послеоперационном периоде.
Заключение
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Взаимодействие спонтанного и шейного позиционного нистагмов
Взаимодействие спонтанного и шейного позиционного нистагмов
Электронистагмографические характеристики спонтанного нистагма по степени его выраженности приведены в таблице. Нистагм регистрировали при взгляде в сторону быстрого компонента.
Анализ спонтанных ПГДР свидетельствует о наличии определенной их динамики, эти реакции выступают то в виде спонтанного нистагма, то в виде ШПН или в виде их сочетания. В условиях наших исследований мы не наблюдали феноменологических различий между спонтанным нистагмом и ШПН. Псссимальные повороты головы, как правило, провоцировали спонтанный нистагм, который продолжался и после возвращения головы в исходное положение, однако нередко при удержании головы в пессимальном положении возникающий ШПН быстро затухал, после чего возникал инверсный нистагм, носящий все черты спонтанного.
При наличии спонтанного нистагма поворот головы может увеличить или уменьшить степень его выраженности, а может и не вызвать каких-либо изменений. В последнем случае следует думать также и о каких-то изолированных вестибулярных процессах, не зависящих от изменений в шейном отделе позвоночника.
Средние показатели спонтанного нистагма
В том случае, когда спонтанный нистагм I степени ослаблен поворотом глаз в сторону медленного компонента, пессимальный поворот головы усиливает его. Ослабление, исчезновение или реверсия спонтанного нистагма при пессималыюм повороте головы отмечались при III степени выраженности нистагма.
Вышеизложенное позволяет предположить, что спонтанный нистагм и ШПН взаимодействуют в единой функциональной (возможно, и структурной) системе, следовательно, нет оснований считать эти реакции различными по своей природе.
ШПН наблюдался у 71 (41 %) больного, а в сочетании со спонтанным нистагмом — у 123 (71 %). Таким образом, симптом ШПН является наиболее часто встречающимся признаком при синдроме позвоночной артерии. Наши наблюдения показали, что ШПН чаще всего проявляется или усиливается в периоды декомпенсации вестибулярной системы, при обострении заболевания.
Поскольку большинство больных были обследованы именно в этом состоянии, то понятна высокая частота обнаружения этого признака. После соответствующего лечения более чем у половины больных выраженность ШПН уменьшалась или же ШПН вообще исчезал, как и другие признаки обострения. Больные в стадии обострения плохо переносят различные пробы с поворотами головы в целях провоцирования ШПН. Помимо ШПН, у них усиливалось головокружение, появлялись тошнота, оптические симптомы и признаки вегетативных нарушений. Однако эти пробы, несмотря на заметный дискомфорт, который испытывают больные при их проведении, являются ценным подспорьем при проведении дифференциального диагноза.
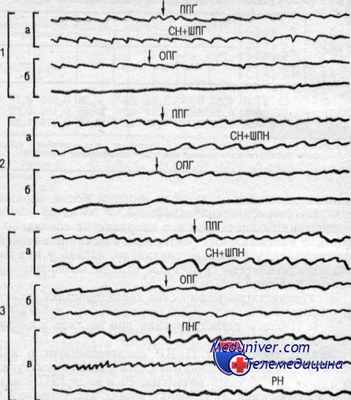
Примеры взаимодействия спонтанного (СН) и шейного позиционного нистагмов (ШПН) при пессимальных (ППГ) и оптимальных (ОПГ) поворотах головы: 1, 2, 3— соответственно СН I, II и III степени; а—взаимодействие СН и ШПН при ППГ (повышение интенсивности нистагма); б — то же при ОПГ (снижение интенсивности нистагма); в — появление реверсивного нистагма (РН) при ППГ; стрелками обозначены повороты головы
Мы применили тест де Клейна, продлив время удержания головы в повернутом и слегка запрокинутом состоянии с 3 до 5 мин при одновременном проведении электронистагмографии. Максимальные проявления вестибулярных расстройств наблюдались, как правило, при поворотах головы в сторону наиболее выраженных рентгенологических изменений в шейном отделе позвоночника. Забегая вперед, отметим, что у некоторых находившихся под нашим наблюдением больных с задним симпатическим синдромом Барре-Льеу отсутствовали явные рентгенологические признаки поражения позвоночника, однако ШПН у них вызывался. Эти больные составили отдельную группу обследованных.
Из 71 больного пессимальный поворот головы в течение 1 мин выдержали до появления неприятных субъективных ощущений 35 человек, 2 мин — 17, 3 мин—11, 4 мин — 5 и 5 мин — 3. Из 19 человек, выдержавших пробу де Клейна в течение 3—5 мин, у 7 спустя 30—70 мин развился острый приступ лабиринтопатии, весьма близкий по своим клиническим проявлениям к меньеровскому симптомокомплексу. У 6 больных был спровоцирован спонтанный нистагм, который длился от нескольких минут до 2 сут. У остальных 32 больных, выдержавших испытание в течение 1—2 мин, наблюдались следующие признаки вестибулярных и вегетативных расстройств: у 9 больных развился приступ острой лабиринтопатии; у 21—спонтанный нистагм с умеренными вегетативными расстройствами; у 2 — кратковременная потеря сознания. У всех больных возникали или усиливались кохлсарныс расстройства (снижение слуха, шум в ушах).
Результаты исследования показали, что максимальная выраженность ШПН наблюдалась у тех больных, которые смогли выдержать пессимальный поворот головы только в течение 1 мин; у более выносливых выраженность ШПН пропорционально снижалась. Во время удержания головы в положении поворота и запрокидывания возникающий ШПН претерпевал следующую динамику: через определенный латентный период появлялись низкоамплитудные и редкие нистагменные толчки, которые постепенно учащались и укрупнялись. Приблизительно в течение 1—2 мин амплитуда и частота нистагма пропорционально увеличивались, а затем при сохранявшейся на данном уровне амплитуде частота начинала уменьшаться и нистагм приобретал черты тоничиости. По Н. С. Благовещенской, это свидетельствует о персраздражении вестибулярного пути. При дальнейшем удержании головы в позиции де Клейна снижалась и амплитуда и, если опыт не прерывался из-за ухудшения самочувствия больного, примерно через 4—5 мин ШПН исчезал.
Исчезновение ШПН при удержании головы в позиции де Клейна можно объяснить либо угнетением нистагмогенных центров, либо явлением адаптации (физиологической и сосудистой за счет коллатерального кровообращения). Любопытно отметить, что у некоторых больных после исчезновения ШПН и придания голове нормального положения возникал реверсивный спонтанный нистагм, длящийся от нескольких секунд до 1 мин. Этот нистагм может быть отнесен к категории меняющегося, его возникновение можно объяснить растормаживанием «здорового» вестибулярного тракта после придания голове нормального положения при некотором угнетении «больного» вестибулярного тракта.
Таким образом, приведенные выше данные свидетельствуют о том, что спонтанный нистагм и ШПН являются достоверными симптомами ангиовертеброгенной лабиринтопатии.
Нистагм
Нистагмом называется тяжелая форма глазодвигательных нарушений, с непроизвольными маятникообразными движениями глаз и отсутствием фиксированного взгляда.
Внимание!
Здесь вы сможете выбрать врача, занимающегося лечением Нистагм Если вы не уверены в диагнозе, запишитесь на прием к терапевту или врачу общей практики для уточнения диагноза.
Статьи на тему Нистагм:
Причины
Симптомы
Диагностика
Лечение
Какой врач лечит Нистагм
Вардуи Леонидовна совмещает врачебную и преподавательскую практики, проводит диагностику и всестороннюю терапию патологий передних и задних структур глаза, не требующих хирургического вмешательства.
Адамчук Лариса Александровна является врачом офтальмологом. Она имеет опыт поликлинической работы 11 лет(ЦРП Соломенского района, г. Киев) и опыт работы в оптике - 10 лет. Имеет свой частный кабинет, который оснащен всей аппаратурой необходимой для качественной диагностики и лечения заболеваний глазного яблока.
Веселовская Наталья Николаевна - офтальмолог высшей категории, профессор. Проводит своим пациентам диагностику заболеваний глаз, а также занимается лечением проблем со зрением
Зависимо от времени появления:
- приобретенный нистагм, возникший вследствие таких причин как потеря зрения, токсическое отравление, патология ЦНС;
- врожденный нистагм, сопровождающийся слабыми проявлениями с аномальным положением головы. Нистагм у детей возникает после 2–3 месяцев жизни и сохраняется в течение всего жизненного цикла.
Зависимо от причин выделяют:
- нистагм патологический, как результат заболеваний вестибулярного аппарата или же головного мозга;
- нистагм физиологический, в свою очередь разделяющийся на вестибулярный нистагм, связанный с воздействием на внутреннюю часть уха, и оптокинетический, наступающий при очень быстром мелькании предметов перед глазами (к примеру, наблюдая за предметами с окна машины или поезда). Только этот вид является нормой и присущ всем людям.
Зависимо от направления:
- вращательный, сопровождающийся синхронными круговыми движениями глаз;
- горизонтальный нистагм, с движениями колебательного характера по горизонтали. Бывает левостороннийиправосторонний нистагм.
- вертикальный нистагм – с движениями колебательного характера по вертикали.
Выделяют еще профессиональный нистагм, возникающий в результате многолетней работы в шахте. Негативными факторами, воздействующими на человека, является достаточно сильное напряжение глаз во время работы, плохое освещение и вентиляция шахт, возможная интоксикация газами – окись углерода, метан.
Зависимо от силы выраженности:
- нистагм I степени, когда в состоянии покоя симптомы отсутствуют, возникают в быстрой фазе при отведении глаза в крайнее положение;
- нистагм II степени, возникающий в центральном положении глазного яблока;
- нистагм III степени, возникающий в медленной фазе при отводе глаза в сторону.
Причины
Практически всегда спонтанный нистагм развивается вследствие заболеваний разных областей головного мозга, отвечающих за движение и координацию глаз (опухоли, нарушение мозгового кровообращения). Также к болезни приводят пороки развития черепа, черепно-мозговые травмы, всевозможные заболевания глаз (атрофия зрительного нерва, дистрофия сетчатки, альбинизм). Также вызывается отравлениями сильнодействующими медикаментозными препаратами, в частности снотворным или наркотическими веществами. Возможен наследственный фактор, вызывающий врожденную форму нистагма.
Симптомы
Человек, не знающий о наличии нистагма, все равно будет чувствовать его симптомы: головокружение, ощущение вращающегося мира вокруг и непривычно колеблющихся окружающих предметов. В связи с невозможностью фиксирования взгляда появляется тошнота, нарушение координации движений, двоение в глазах. Снижается мышечный тонус и слух (временами на одно ухо).
Диагностика
При обращении больного за помощью к врачу в первую очередь собирается анамнез заболевания. Здесь важно установить, когда появился нистагм, есть ли он с рождения или был приобретен вследствие травмы или заболеваний. Назначается неврологический осмотр, где оценивается степень выраженности и направление нистагма. Врач анализирует жалобы пациента: наличие тошноты, головокружения, косоглазия. Проводится анализ крови на наличие признаков отравления медпрепаратами. Анализируется острота зрения в очках и без очков, в прямом и вынужденном положении головы. Ситуацию может прояснить электронистагмография, компьютерная и магнитно-резонансная томография, позволяющие обнаружить заболевания головного мозга. Иногда назначается осмотр пациента нейрохирургом и офтальмологом.
Лечение
Нистагм, лечение которого заключается в терапии основного заболевания, предусматривает устранение общей причины его возникновения. Это работа трудоемкая и затруднительная, требующая вмешательства многих специалистов, а все мероприятия направлены на повышение остроты зрения, понижение внутриглазного давления, активизирования обмена веществ. Проводится тщательная коррекция зрения с использованием очков и линз. Если у пациента дистрофия сетчатки, есть частичная атрофия зрительных нервов, альбинизм – рекомендуется лечение светофильтрами, повышающими остроту зрения. Они могут быть нейтральными, коричневыми, желтыми, оранжевыми и обладать плотностью, при которой будет достигнута максимальная острота зрения.
Негативными последствиями нистагма является снижение аккомодации зрения и амблиопия. В таких случаях назначается плеоптическое лечение и комплекс упражнений по тренировке аккомодации. На монобиноскопе врач проводит засветы через красный фильтр, которые избирательно стимулируют центральные зоны сетчатки. Также уменьшению амплитуды нистагма и повышению остроты зрения способствуют бинокулярные упражнения и диплоптическое лечение.
Медикаментозное лечение предусматривает препараты для улучшения питания глазных тканей, сетчатки (комплекс витаминов, препараты для расширения сосудов) и питание головного мозга (бензодиазепины, барбитураты). При наличии инфекционного воспаления внутреннего уха прописываются соответственные антибиотики.
Хирургические операции позволяют снизить колебательные движения глаз. Если обнаружена опухоль оболочек вестибулярного нерва – показано ее удаление. При диагностировании врачами толчкообразного нистагма, когда осуществляется вынужденный поворот головы с уменьшением амплитуды нистагма ("зона покоя") и повышением остроты зрения в этой позиции, осуществляется хирургическое вмешательство, при котором переносится "зона покоя" в серединное положение. Для реализации данной цели ослабляют более сильные мышцы и усиливают более слабые. Результатом является выпрямление положения головы, острота зрения повышается, нистагм уменьшается.
Международный неврологический журнал 4(14) 2007
Цель данного исследования — выявление причин головокружения у детей. В исследовании принимало участие 30 детей, которые лечились у педиатра по поводу какого-либо заболевания. Мы представили детальный анамнез, результаты видеонистагмографии, постурографии и дополнительных тестов, которые посчитали нужным сделать педиатры. Результаты мы сравнили с показателями 30 здоровых детей. У большинства детей с жалобами на головокружение педиатры диагностировали инфекции дыхательных путей, гастрит, спондилез. Результаты видеонистагмографии позволили нам выявить только 4 типа патологических реакций: нистагм положения, цервикальный нистагм, отклонения в результатах исследования направления взгляда и движения глаз, отклонения квадратных волн. Только у 40 % детей были отмечены объективные симптомы головокружения. Постурографические тесты не дали сколько-нибудь важных результатов в сравнении с теми же показателями здоровых детей. Мы рассмотрели возможные причины головокружений, среди которых могли бы быть причины психогенного происхождения, побочные действия медикаментов, гормональный дисбаланс, спондилез, нерациональное питание.
дети, постурография, головокружение, видеонистагмография.
Многие дети предъявляют жалобы на головокружение. В большинстве случаев головокружение является не проявлением отоневрологической патологии, а симптомом других заболеваний. Рассматривая типичные случаи вестибулярных нарушений у детей — легкое пароксизмальное головокружение, легкую пароксизмальную кривошею, базальные мигрени, кинетоз и феномен зрительного обрыва, следует учитывать также такие факторы, как врожденные аномалии, прием наркотиков, наличие черепно-мозговых травм в анамнезе, болезни, лечение которых проводится на данный момент и в прошлом. Все это также может повлиять на нарушение равновесия [1].
В ходе исследования часто фиксировались случаи, когда головокружение у ребенка выявлялось в числе многих других симптомов. Дети с головокружением обращались в нашу лабораторию в связи с назначением педиатром ряда обследований, включая отоневрологические. Цель нашего исследования — оценить причины головокружения у детей.
Пациенты и методы
30 детей (возраст составил 6–16 лет, средний возраст — 10,2 года) с жалобами на головокружение прошли отоневрологическое обследование. Так как предварительного отбора в группу дети не проходили, педиатры выявили у них также ряд других заболеваний. Лечение получили все дети, которые в этом нуждались (например, лечение по поводу инфекций дыхательных путей). Контрольную группу составили 30 здоровых детей в возрасте 6–17 лет; средний возраст — 9,8 года). Дети из контрольной группы никогда не проходили лечение в стационаре, не лечились по поводу отоневрологических нарушений, а также регулярно проходили тестирование равновесия в школе (такое обследование проводится согласно возрасту ребенка, во время теста учитываются вес, рост, уровень зрения и состояние кожи ребенка). По шкале процентных соотношений здоровье детей определялось как нормальное.
Отоневрологическое обследование включало детальный анамнез по Claussen, обследование лор -органов, видеонистагмографию (ВНГ) и постурографию. Тестирование проводилось в течение 3 дней после визита к педиатру. Протокол сбора анамнеза по Claussen включал такие вопросы: основные синдромы, в частности наличие головной боли; случаи обмороков; тип головокружения, его продолжительность и обстоятельства, сопутствовавшие головокружению; наличие нарушений слуха (например, неполная глухота, звон в ушах); наличие нарушений со стороны черепно-мозговых нервов, травм головы и шеи в анамнезе; другие системные заболевания и прием медикаментов. Этот протокол был дополнен еще такими вопросами: к девочкам — их возраст и регулярность менструального цикла; питание; занятия спортом; уровень психоэмоциональных нагрузок в школе и дома; генетические нарушения (особенно заболевания костей и нарушение гормонального фона) у членов семьи.
ВНГ проводилась на оборудовании компании Synapsys (Марсель, Франция). Оценивались: спонтанный нистагм при закрытых глазах, оптокинетический нистагм, направление взгляда, нистагм положения, кривошея и установочный нистагм. Тепловой тест по Brunings (водой 30 и 44 °C) проводился для выявления односторонней слабости лабиринта или одностороннего превалирования вестибулярных реакций (обоих нарушений вместе).
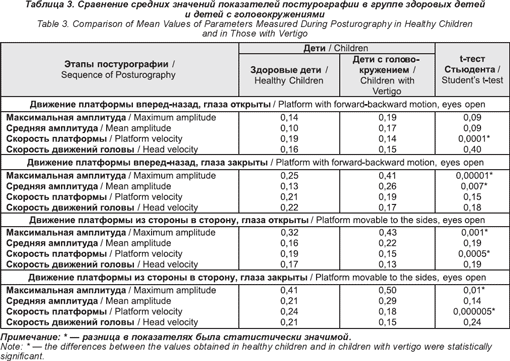
Постурография проводилась при помощи подвижной платформы Freyss (Synapsys). Это обследование состояло из 4 последовательных этапов: движение платформы вперед-назад с открытыми и закрытыми глазами, движение платформы из стороны в сторону с закрытыми и открытыми глазами. Определялись 4 параметра: 1) максимальная амплитуда, 2) средняя амплитуда отклонения платформы, 3) средняя скорость колебаний платформы, 4) средняя скорость головы. Последний параметр измерялся при помощи специального детектора, зафиксированного на голове пациента.
Помимо отоневрологического обследования, педиатры также собрали информацию об общем физическом состоянии пациентов, данные дополнительных обследований. Чаще всего проводились анализы крови, мочи, спирография, гастроскопия, радиологическое исследование шейного отдела позвоночника, компьютерная томография или магнитно-резонансная томография головного мозга, неврологическое, офтальмологическое и психиатрическое обследования.
Результаты
В табл. 1 представлены данные анамнеза и дополнительных исследований, проведенных с целью установления точного диагноза. Менингит, энцефалит, следы ототоксических препаратов у детей выявлены не были. У 4 пациентов в младенчестве были приступы лихорадки. У одного из пациентов на этом фоне развилась эпилепсия через несколько лет. 3 пациента прошли лечение от респираторных инфекций во время исследования.
Обследование у отоларинголога
Патологии со стороны ушей, в том числе отита среднего уха с выпотом, выявлено не было. У 9 детей диагностирован ринофарингит, у одного из них — с сопутствующей ангиной. Врожденной патологии ЛОР-органов выявлено не было.
Видеонистагмография
У 18 из 30 детей патологии при проведении ВНГ выявлено не было. У остальных 12 детей были выявлены те или иные изменения. В табл. 2 приведены все изменения, выявленные на ВНГ, а также сопутствующие нарушения. Как говорилось выше, на ВНГ выявлено только 4 вида патологических изменений при проведении тестов позиционного, цервикального нистагма и теплового теста: нистагм положения, цервикальный нистагм, отклонения в результатах исследования направления взгляда и движения глаз, отклонения квадратных волн.
Постурография
При постурографии выявлено несколько отклонений от нормы (табл. 3). Максимальная амплитуда была выше нормы (в сравнении со здоровыми детьми) при движении платформы из стороны в сторону, а также вперед-назад при закрытых глазах. Также было выявлено статистически значимое отклонение в скорости платформы. Этот показатель был ниже, чем в группе здоровых детей, практически на каждом этапе обследования.
Отоневрологическое обследование детей — довольно сложный процесс, при котором часто возникают технические трудности. Duwel и Westhofen [2] рекомендовали применять видеоокулографию в качестве метода выбора при обследовании детей. Мы применяли ВНГ и отметили такие трудности в проведении обследования, как фиксация зрительно-моторных реакций. Вследствие незрелости контроля движений глаз, изменений концентрации внимания, гримасничанья и физической активности качество записей пострадало. По этому вопросу наше мнение совпадает с мнением Сyr [3] и Weeks [4], которые утверждали, что синусоидальное тестирование, калибровка, оптокинетика и установочный нистагм — параметры, которые сложно исследовать и контролировать при обследовании детей. Claussen и Claussen [5] сравнивали тепловое тестирование у детей 6–10 и 11–15 лет. Ими было отмечено, что ротаторное тестирование легче проводить с детьми младшего возраста, получая более точные результаты для клинической и статистической оценки. Melagrana и др. [6] отмечают более низкие показатели реакции при тепловом тестировании и более широкий спектр результатов в пределах нормы у детей в сравнении со взрослыми. Muckelbauer и Haid [7] выявили различия между многими параметрами у детей от 5 до 14 лет. Принимая во внимание все вышеизложенное, мы, однако, не столкнулись с проблемой интерпретации реакций при тестировании от теплового воздействия до битермальной стимуляции: у каждого ребенка имели место ясные симметричные реакции.
В целом по результатам ВНГ какие-либо патологические изменения у детей, которые жаловались на головокружение, выявлены лишь в отдельных случаях. После исключения артефактов (повторение теста на зрительно-моторные реакции несколько раз) только у 40 % детей выявлены небольшие изменения. Наиболее встречаемые из них — нистагм положения и цервикальный нистагм. В случаях когда показатели функции вестибулярного аппарата отклонялись от нормы, мы принимали во внимание показания полученных анализов. Это дало нам возможность выявить связь между патологическими изменениями на ВНГ и наличием спондилеза. Sahlstrand, Petruson [8] и Asaka [9] наблюдали тесную взаимосвязь между идиопатическим сколиозом позвоночника и отклонением от нормы показателей при электронистагмографии. Однако в их исследовании доминировал нистагм положения и спонтанный нистагм, в то время как в нашем цервикальный тест четко указывал на цервикальную патологию.
Следующей проблемой была интерпретация нистагма положения, который был выявлен у 30 % пациентов. Многие исследователи размышляют на тему, является ли нистагм положения физиологическим для маленьких детей и, следовательно, может ли он наблюдаться у 20 % детей без симптомов [10]. В литературе нистагм положения часто связывают с легким пароксизмальным позиционным головокружением. Нужно отметить, что мы не применяли прием Hallpike в нашем исследовании, так как нашим пациентам не хватало концентрации и силы держать глаза открытыми при смене положения. Uneri и Turkdogan [11] зафиксировали легкий пароксизмальный нистагм положения в сочетании со спонтанным нистагмом у 59 % детей с головокружением. Этот факт, по их мнению, подтверждал наличие периферических патологических изменений вестибулярных функций. Zhang и Zhao [12] выявили периферические патологические изменения вестибулярных функций у 95 % детей младше 13 лет; в этих случаях подозревалось наличие таких отклонений, как легкое пароксизмальное позиционное головокружение или болезнь Меньера. Мигрень выступала как маркер неспецифического вестибулярного нарушения у детей, особенно в случаях, когда нистагм положения сопровождался патологическими результатами тестирования траектории взгляда/движения глаз и смещением равновесия, а также в случаях, когда типичное эпизодическое головокружение сопровождалось головными болями, купирующимися эрготамином [13–15]. По нашим данным, только у одного ребенка наблюдались типичные симптомы — наследственный характер мигрени, сопровождаемой нистагмом положения и невозможностью исследовать направление взгляда и движение глаз. Предполагаемый диагноз — вестибулярная мигрень.
Наиболее часто причиной головокружения и нарушения равновесия у детей предполагают отит среднего уха [16–18]. В группе исследуемых нами детей мы не выявили его при стандартном обследовании. Мы также не наблюдали симптомов, которые бы обосновывали проведение тимпанометрии для подтверждения диагноза.
Постурография не дала каких-либо специфических результатов при тестировании детей с головокружениями. Увеличение максимальной амплитуды в сравнении с нормой могло быть спровоцировано потерей концентрации, небольшая невнимательность могла вызвать значительные отклонения колебаний платформы. Однако остальные параметры: средняя амплитуда отклонений колебаний платформы, средняя скорость колебаний платформы и скорость движения головы — были в норме. Foudriat и др. [19] утверждают, что даже 3-летний ребенок может сохранять статическую позу при изменяющихся внешних условиях, а ребенок 6 лет может сохранять статическую позу и без визуального контроля. В ходе нашего исследования выявился парадоксальный факт: скорость платформы была меньше у пациентов с головокружением, что свидетельствовало о хорошей способности сохранять равновесие на движущейся платформе. Все остальные показатели в группе наших пациентов свидетельствуют о том, что нарушений со стороны вестибулярного аппарата у них не было.
Мы задались вопросом, почему головокружения часто сопровождались респираторными нарушениями и гастритами. Более того, также возник вопрос, почему во время отоневрологического обследования в большинстве случаев не выявлялись симптомы нарушения функции вестибулярного аппарата. Вероятно, здесь должна рассматриваться возможность психогенного головокружения, которое выявил Lin и др. [20] у 13 % пациентов, предъявляющих жалобы на головокружения на протяжении не менее 12 лет. В исследовании Lin патологии при электронистагмографии выявлялись редко. Мы согласны с тем, что для лечения детей с голово-кружениями следует обращать внимание не только на параметры, связанные с деятельностью органов, но также на жалобы функционального характера [21]. Такие жалобы могут быть следствием посттравматического синдрома (даже некоторое расстройство сна), депрессии, невроза, диеты, побочных эффектов от приема антибиотиков, кортикостероидов и других лекарственных средств (у детей из нашей группы — препаратов, которые они принимали по поводу гастрита, бронхиальной астмы и пр.) [22].
Заключение
У большинства детей из исследуемой нами группы головокружение носило симптоматический характер. Наиболее часто заболеваниями, сопровождаемыми головокружением, выступали гастриты и респираторные инфекции. Менее чем у половины тестируемых при проведении ВНГ были выявлены объективные признаки вестибулярных нарушений. Нистагм положения и цервикальный нистагм наблюдались наиболее часто.
Причиной головокружения у детей исследуемой группы могли выступать такие патологические факторы, как предшествовавшие травмы головы, заболевания позвоночника, гормональный дисбаланс, недостаток микро- и макроэлементов в питании, побочные эффекты препаратов, назначенных для лечения других заболеваний. Психогенные причины головокружений у детей встречались часто.
1. Aust G. Equilibrium disorders and their diagnosis in childhood // Laryngorhinootologie. — 1991. — 70. — 532-537.
2. Duwel P., Westhofen M. Vestibular diagnostics in child hood — methods and assessment // Laryngorhinootologie. — 2002. — 81. — 263-267.
3. Cyr D.G. Vestibular testing in children // Ann. Otol. Rhinol. Laryngol. — 1980. — Suppl. 89. — 63-69.
4. Weeks Z.R. Effects of the vestibular system on human develop // Am. J. Occup. Ther. — 1979. — 33. — 376-381.
5. Claussen C.-F., Claussen E. Combined computer-assisted neurootologic diagnosis in inner ear function in children // Laryngol. Rhinol. Otol. — 1984. — 63 (Stuttg). — 151-155.
6. Melagrana A., D'Agostino R., Pasquale G., Taborelli G. Study of labyrinthine function in children using the caloric test-our results // Int. J. Pediatr. Otorhinolaryngol. — 1996. — 37. — 1-8.
7. Muckelbauer W., Haid T. Caloric evaluation of the vestibular organ in the electronystagmography study determining dependence of vestibuloocular response // HNO. — 1986. — 34. — 32-39.
8. Sahlstrand T., Petruson B. A study of labyrinthine function in patients with adolescent idiopathic scoliosis // Acta Orthop. Scand. — 1979. — 50. — 759-769.
9. Asaka Y. Idiopathic scoliosis and equilibrium disturbance // Nippon Seikeigeka Gakkai Zasshi. — 1979. — 53. — 963-77.
10. Snashall S.E. Vestibular function tests in children // J. R. Soc. Med. — 1983. — 76. — 555-559.
11. Uneri A., Turkdogan D. Evaluation of vestibular functions in children with vertigo attacks // Arch. Dis. Child. — 2003. — 88. — 510-511.
12. Zhang S., Zhao C. Investigation on vertigoes in childhood // Zhonghua Er Bi Yan Hou Ke Za Zhi. — 1994. — 29. — 266-268.
13. Cass S.P., Furman J.M., Ankerstjerne K. et al. Migraine-related vestibulopathy // Ann. Otol. Rhinol. Laryngol. — 1997. — 106. — 182-189.
14. Dietrich M., Brandt T. Episodic vertigo-related to migraine (90 cases): Vestibular migraine? // J. Neurol. — 1999. — 246. — 883-892.
15. Dimitri P.S., Wall C., Oas J.G., Rauch S.D. Application of multivariate statistics to vestibular testing: Discriminating between Meniere's disease and migraine associated dizziness // J. Vestib. Res. — 2001. — 11. — 53-65.
17. Koyuncu M., Saka M.M., Tanyeri Y. et al. Effects of otitis media with effusion on the vestibular system in children // Otolaryngol. Head Neck Surg. — 1999. — 120. — 117-121.
18. Bower C.M., Cotton R.T. The spectrum of vertigo in child-ren // Arch. Otolaryngol. Head Neck Surg. — 1995. — 121. — 911-915.
19. Foudriat B.A., Di Fabio R.P., Anderson J.H. Sensory organization of balance responses in children 3–6 years of age: A normative study with diagnostic implications // Int. Pediatr. Otorhinolaryngol. — 1993. — 27. — 255-271.
20. Lin J.K., Hsu W.Y., Lee J.T. et al. Psychogenic dizziness // Zhonghua Yi Xue Za Zhi. — 1993. — 51. — 289-295.
21. Eviatar L., Bergtraum M., Randel R.M. Post-traumatic vertigo in children: A diagnostic approach // Pediatr. Neurol. — 1986. — 2. — 61-66.
22. Vartiainen E., Karjalainen S., Karja J. Vestibular disorders following head injury in child // Int. J. Pediatr. Otorhinolaryngol. — 1985. — 9. — 135-141.
Читайте также:
