Заушная рана. Методы пластики заушной раны
Добавил пользователь Morpheus Обновлено: 20.01.2026
Послеоперационное лечение хронического эпитимпанита. Бестампонное ведение раны уха
Для достижения успеха радикальной операции, т. е. полного прекращения гноетечения, необходимо тщательное послеоперационное лечение, которое играет почти такую же роль, как и сама операция. Послеоперационное лечение требует терпения, искусства и опыта и должно выполняться одним и тем же врачом.
При перевязке требуется соблюдение всех правил асептики, чтобы избежать вторичной инфекции надхрящницы и последующих хондро-перихондритов. Первая перевязка производится через 8 дней после операции, если нет особых оснований к более ранней смене (боль в ухе, повышение температуры).
К этому времени обычно заушный разрез заживает per primam, и швы могут быть сняты.
Удаление тампонов из операционной рапы должно производиться осторожно, чтобы не причинить больному излишней боли, не повредить целости образующихся грануляций и не сместить пластических лоскутов со своего ложа. Кровяные сгустки, раиевое отделяемое осторожно удаляют протиранием. Часто уже после первой перевязки принимают решение о характере дальнейшего лечения; при этом применяется либо метод тампонирования, либо бестампошюе послеоперационное лечение.
Решение, какой из методов следует применить, зависит в каждом конкретном случае от течения заболевания, от находок во время операции, от общей и местной реактивности организма. Безусловно, обоими методами можно достигнуть поставленной цели: полной хорошей эпидермизации операционной полости. По возможности обходиться без тампонирования следует во всех случаях, при которых имеются какие-либо лабиринтные симптомы, в частности при ограниченных лабиринтитах с фистулой. Любая тампонада, даже очень рыхлая, как только отдельные тампоны пропитываются раневым секретом, ведет к застою последнего в ране. Это, однако, при полной целости лабиринтной капсулы обычно не таит в себе опасностей; при наличии нарушения целости лабиринтной стенки может повести к инфицированию лабиринта или способствовать последнему.
Бестамлонное лечение следует также предпочесть в тех случаях, когда по роду операции оставляется на большем или меньшем протяжении холе-стеатомная оболочка. Большое преимущество бестампонного послеоперационного лечения следует усматривать в том, что больного удается избавить от болевых ощущении, связанных с применением тампонады, что особенно важно в детской практике.
Бестампонное лечение проводится так: после тщательного и осторожного очищения раны вытиранием или промыванием, например теплым раствором фурацнлппа 1 : 5000, и последлющего осушения в операционную полость гшсуффлятором вводят тройной порошок сульфаниламидов и наружный слуховой проход закрывают рыхло марлевым тампончиком. В первое время в связи с довольно обильным раневым секретом следует очистку раны производить ежедневно; в последующем, когда образуется равномерный хороший слой грануляций и раневого отделяемого становится мало, ежедневные перевязки не обязательны.
Какие бы хорошие результаты ни были достигнуты бестампонным лечением, не следует, однако, в каждом конкретном случае принципиально придерживаться этого метода в течение всего послеоперационного периода, ибо этому методу присущ и ряд нежелательных моментов. В особенности при неравномерном образовании грануляционного слоя имеется опасность возникновения ниш и перемычек в раневой полости. Поэтому при каждой перевязке необходимо тщательно контролировать операционную полость.
При бестампонном лечении часто наблюдается общее уменьшение послеоперационной полости; этот факт способствует более быстрой эпидермнзации полости. К сожалению, уменьшение послеоперационной полости в большинстве случаев не остается стационарным; в дальнейшем вследствие рубцового сморщивания грануляционного слоя полость опять становится несколько больших размеров.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Заушная рана. Методы пластики заушной раны
Прежние авторы оставляли заушную рану незашитой и стремились держать ее открытой, чтобы достигнуть более быстрого и лучшего заживления путем эпидермизации с кожных краев заушного отверстия. Однако современные отохирурги почти без исключения стремятся заушную рану первично закрывать. Лишь при внутричерепных осложнениях пли при подозрении па таковые следует оставлять заушную рапу открытой.
Из пластических методов часто применяют метод Штакке: на границе верхней и задней стенок слухового прохода через всю длину отсепарован ной задней стенки слухового прохода проводят разрез и, не доводя его до наружного отверстия слухового прохода, делают перпендикулярный разрез: полученный четырехугольный лоскут укладывают на нижнюю поверхность полости, прижимают тампоном или прикрепляют двумя швами к нижнему углу раны.
Методы пластики заушной раны
С методом Штакке по простоте можно сопоставить метод Гансе I: делают длинный разрез через середину кожной части задней стенки слухового прохода, а затем перпендикулярные разрезы кверху и книзу на границе ушной раковины. Благодаря наложенному таким образом Т-образному разрезу образуются два лоскута, которые пришивают к мягким тканям раны снизу и сверху.
Пластический метод Пансе II состоит в том, что при помощи двух параллельных разрезов — один на верхней, другой на нижней границе задней стенки слухового прохода — через всю длину кожного слухового прохода создается языкообразный лоскут, который пришивают к мягким тканям задней стенки трепанационной раны. Кернер продолжает эти пансовские разрезы в cavitas conchae и так же пришивает образованный языкообразный лоскут кзади.
При этом методе имеется преимущество перед пластикой Пансе II, заключающееся в том. что расширяется вход в слуховой проход и таким образом улучшается обозримость трепанационной раны и облегчается послеоперационное ведение больного. Известный недостаток пластики по Кернеру заключается в том, что продолженные в ушную раковину разрезы обнажают хрящ, вследствие чего создается возможность возникновения перихондрита ушной раковины. Кроме того, остающийся после кернеровской пластики расширенный наружный слуховой проход ведет к некоторому косметическому дефекту. Оба этих недостатка свойственны всем пластическим методам, при которых разрезы ведутся в cavitas conchae.
Пассов рекомендует образовывать два лоскута: один, большой, кверху из медиальной части наружного слухового прохода, а второй, короткий из латеральной части. Это делается таким образом, что на границе перехода задней стенки слухового прохода в нижнюю параллельно оси слухового прохода накладывают разрез до ушной раковины. Второй разрой накладывают перпендикулярно первому, отступя кнутри на 0,5 см, через всю заднюю и верхнюю стенку кверху.
От верхнего конца этого перпендикулярного разреза ведут третий разрез кпереди в раковину и па небольшом протяжении кзади. В результате последнего разреза верхний лоскут становится подвижным и легко прилегает к верхней стенке костной раны. Двумя кетгутовыми швами его фиксируют к периосту заднего края рапы, короткий кернеровский лоскут пришивают кзади. Брюль образует путем комбинации пластических методов Пансе I и Кернера три лоскута: верхний, нижний и задний.
Это достигается следующими разрезами: две трети кожно-перепопчатой задней стенки слухового прохода разрезают по длине. На этот разрез накладывают другой, перпендикулярный первому, вверх и вниз и от краев второго разреза через остаток слухового прохода ведут два параллельных кернеровских разреза в cavitas conchae, благодаря чему образуется короткий языкообразный лоскут, который после утончения прижимают тампоном к задней стенке трепанационной раны. Два других лоскута прикладывают к верхней и нижней стенкам.
Тампонное лечение раны уха. Эпидермизация полости уха
Если обстоятельства диктуют применение тампонного лечения, то при всех условиях следует избегать тугой тампонады. Тугая тампонада ведет к разрастанию грануляций, т. е. к тому, чего собственно пытаются избежать при помощи тампонады. Частота смены тампонов диктуется количеством раневого секрета.
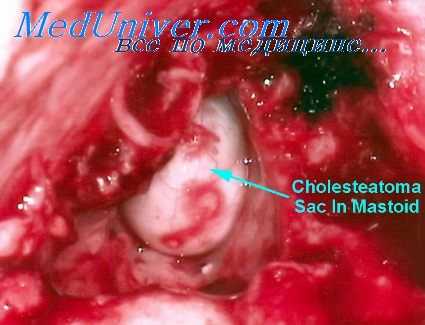
Излечение операционной полости, т. е. полная эпидермизация, происходит со стороны пластических лоскутов, а иногда с холестеатомной матрикс, если таковая оставляется. Задача лечащего врача должна быть прежде всего в устранении тех моментов, которые препятствуют переходу эпидермиса на гранулирующие поверхности и благоприятствовать всему тому, что способствует скорейшей полной эпидермизации и сухости операционной полости.
На одних местах разрастания грануляций должны удаляться петлей, ушными щипчиками или острой ложечкой; общие слишком обильные разрастания грануляций должны держаться в известных границах путем прижиганий.
При благоприятном послеоперационном течении полная эпидермизация полости в среднем заканчивается после 5—8 недель; в некоторых случаях эпидермизация может затянуться на несколько месяцев, причем не всегда удается обосновать причину столь замедленной эпидермизации.
Способствующими моментами для эпидермизации являются пища, богатая витаминами, и местное облучение кварцем. Применяемая некоторыми авторами для быстрейшей эпидермизации полости трансплантация по Тиршу большого распространения не получила, так как техника пересадок по Тиршу в барабанную полость нелегка, а пересаженные лоскуты не всегда приживают; приживший же эпидермис склонен к экзематозным заболеваниям.
В последнее время применяют кожные лоскуты на ножках или пластику погружными лоскутами (А. А. Кантор) и т. д.
Моментом, препятствующим эпидермизации полости, является врастание и распространение через тимпанальное отверстие евстахиевой трубы цилиндрического или мерцательного эпителия. Проникший в барабанную полость слизистый эпителий удается в ряде случаев разрушить прижигающими лекарственными веществами (трихлоруксусная, хромовая кислоты или 30% раствор ляписа).
Чтобы избежать проникновения слизистого эпителия в барабанную полость, многие авторы до сих пор придают большое значение оперативному закрытию тимпанального отверстия евстахиевой трубы выскабливанием, каутеризацией, заталкиванием в просвет евстахиевой трубы кетгута. Некоторые даже предлагают для этой цели пластические методы (Е. Н. Мануйлов), но все эти методы далеко не всегда ведут к желаемому результату.
Чаще всего слизистый эпителий распространяется поблизости у тимпанального отверстия трубы, реже он захватывает всю медиальную стенку барабанной полости и еще реже распространяется за пределы барабанной полости.
Результаты радикальной операции, как можно судить по вышеизложенному, не всегда удовлетворительны; но даже тогда, когда достигается полная эпидермизация полости, больной не освобождается от наблюдения лечащего врача.
Пластика заушной раны по Лихачеву. Операция Воячека при хроническом эпитимпаните
Кроме представленных в предыдущей статье методов пластики слухового прохода, во многих клиниках получил распространение метод А. Г. Лихачева.
А.Г. Лихачев правильно указывал, что при образовании нижнего лоскута разрезом на границе задней и верхней стенок слухового прохода последняя несколько сокращается и утолщается и занимает значительную часть просвета операционной раны между верхней стенкой и шпорой. Этот утолщенный и отечный край верхней стенки мешает эпидермизации aditus ad antrum; в этом месте могут образоваться грануляции и перемычки, которые затягивают послеоперационное течение и уменьшают и без того недостаточную в ряде случаев эффективность радикальной операции.
По А. Г. Лихачеву, выкраивание лоскута начинается с рассечения слухового прохода на границе верхней и передней стенок от sulcus tyrnpanicus до наружного края слухового прохода.
От наружного конца первого разреза делают второй овальный разрез в cavum conchae параллельно верхнему и заднему краю отверстия наружного слухового прохода примерно посередине между наружным краем meatus auditorius externus и противозавитком. У своего основания лоскут оказывается толстым, поэтому рекомендуется его истончить ножницами для большей подвижности. Получается широкий, хорошо выполняющий трепанациоииую полость лоскут, который укрепляют двумя кетгутовыми швами к мягким тканям заднего края раны.
Для того чтобы лоскут лучше прилегал к кости и не пружинил, И. И. Потапов предлагает делать еще разрез у основания лоскута протяжением до 1 см. Лоскут хорошо ложится в рану и не требует фиксации швами. Для более быстрой эпидермизации операционной полости некоторые отохирурги применяют дополнительную пластику по Тиршу или свободным лоскутом по Краузе.
После произведенной пластики производят тщательную очистку раны и заушный разрез зашивают наглухо, а рану тщательно выкладывают тампонами со стороны слухового прохода; при этом следует проследить, чтобы лоскуты хорошо прилегали к стенкам костной раны. Первые тампоны укладывают в рану весьма рыхло, а удерживающий последний тампон в наружном слуховом отверстии должен производить некоторое давление на нижележащие тампоны. Ушную раковину прикрывают стерильной салфеткой и накладывают повязку.
Кроме вышеописанных классических методов радикальной операции, отечественные отохирурги довольно широко применяют оригинальный щадящий безмолотковый метод В. И. Воячека при помощи стамесок автора. Операции с помощью молотка и долот обладают тем недостатком, что вызывают у больных неприятное ощущение сотрясения, а при некоторых заболеваниях (например, при ограниченном лабиринтите) могут вызвать обострение процесса и последующие осложнения.
В подобных случаях операцию стараются провести осторожно и по возможности ограничить применение молотка. Л. Т. Левин, М. Ф. Цытович применяли для безмолоткового трепанирования височной кости, в особенности в детской практике, ручные долота Лаке. Однако этот метод не получил достаточного распространения, так как он требовал особого умения по сравнению с молотковым методом. В. И Воячек предложил для безмолотковой операции сконструированные им стамески, которые имеют ряд преимуществ по сравнению с долотами Лаке.
Ручки у этих стамесок длинные, что дает возможность работать обеими руками. Этим достигается увеличение силы действия, но главным образом обеспечивается точность применения, так как одной рукой фиксируется стамеска, а другой производится надавливание и сверление. В наборе В. И. Воячека имеются желобоватые и прямые стамески; последние применяются для распахивания и боронения наружного кортикального слоя; более глубокие слои вскрывают и удаляют желобоватыми стамесками. Кроме стамесок, при безмолотковом способе В. И. Воячека применяются скусывающие костные щипцы и ложки, хотя их вполне могут заменить желобоватые стамески, как правильно указывает В. И. Воячек. Однако этот метод могут применять только хирурги, хорошо владеющие молотковым способом.
Наложение швов на ухо
Наложение швов на ушную раковину и наружный слуховой проход можно сделать в нашем медицинском центре Проксима.
Травму уха может вызвать:
- колото-резаная или тупая рана уха;
- воздействие токсических веществ, чрезмерно низких или высоких температур;
- проникновение инородного предмета в ушную полость;
- сильный удар острым или тупым предметом.
Показания для наложения швов
Швы на ушную раковину и наружный слуховой проход накладывают с эстетической и реконструктивной целью. В первом случае к наложению швов прибегают при коррекции некоторых врожденных дефектов (лопоухость, большой размер, асимметрия ушных раковин), что портят внешний вид.
Чаще приходится накладывать реконструктивные швы после травм ушной раковины. Повреждение ушной раковины может протекать изолировано или сочетаться с повреждением наружного слухового прохода. Конкретные причины повреждений: удар, падение, укус. Ушиванию подлежат все дефекты с повреждением кожи и глубжележащей хрящевой ткани. При этом травмы ушной раковины могут сопровождаться ее частичным или полным отрывом. В редких случаях повреждение слухового прохода носит изолированный характер в результате самостоятельных попыток извлечения инородных тел, серных пробок, а также неправильно проводимых гигиенических мероприятий (чистка ушей).
Травмы уха, как правило, не сопровождаются массивным кровотечением, и сами по себе не опасны для жизни. Однако в дальнейшем они приводят к возникновению стойких необратимых косметических дефектов. К тому же не обработанные и не ушитые раны нагнаиваются. А вот гнойное воспаление – это уже серьезно.
К тому же травмы наружного уха, включающего в себя ушную раковину и наружный слуховой проход, могут сопровождаться куда боле опасными повреждениями черепа и внутричерепных структур. Поэтому при получении травмы к нам следует обратиться тотчас же, не мешкая. В противном случае присоединившаяся инфекция осложнит процесс заживления и увеличит его продолжительность.
Диагностика травм уха
В процессе осмотра и пальпации специалист может диагностировать внешние повреждения уха. Для того чтобы выявить повреждения внутренних структур врачу необходимо воспользоваться специальными инструментами – микоотоскопом, отоскопом.
Подготовительный этап
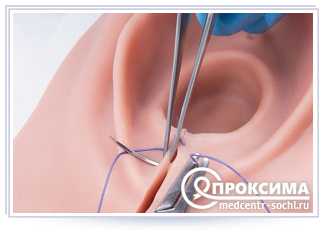
Когда наложение швов на ушную раковину является запланированным мероприятием (например, для устранения лопоухости, асимметрии ушных раковин и иных дефектов) к данному вмешательству необходимо подготовиться. За две недели следует отказаться от приема лекарственных средств, оказывающих разжижающее воздействие на кровь.
Перед наложением швов на ушную раковину необходимо отказаться от курения и употребления алкоголя. Важно правильно и сбалансированно питаться, избегать стрессовых ситуаций, полноценно отдыхать. С целью укрепления иммунитета специалист может рекомендовать прием поливитаминов. Перед манипуляцией также рекомендуется помыть голову, поскольку после наложения швов это будет запрещено в течение определенного времени.
Обязательно показана сдача анализов крови и мочи (общих), коагулограммы, а также исследований на выявление ВИЧ-инфекции, гепатита, сифилиса. В случае необходимости пациенту могут быть проведены дополнительные обследования.
Методика обработки раны уха
В ходе осмотра врач оценивает тяжесть и вид повреждения, и исключает травму среднего уха, костей черепа. Проводится ПХО (первичная хирургическая обработка) ран. Вначале врач осуществляет ревизию раневого повреждения, останавливает кровотечение, обрабатывает его края антисептиком.
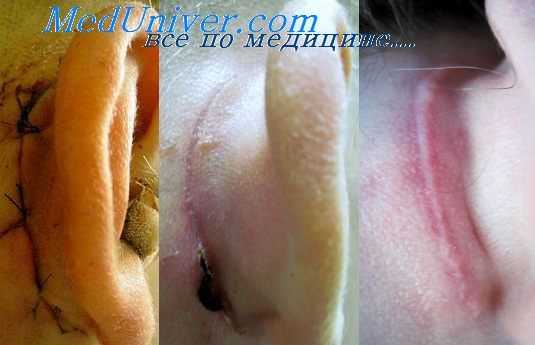
Швы накладываются под местной анестезией. В качестве шовного материала используют тонкую капроновую стерильную нить, а качестве шовных приспособлений – специальные атравматичные иглы. Ведь ушная раковина – открытый участок, и косметические дефекты здесь должны быть сведены к минимуму. Самый благоприятный вариант – это свежие линейные неглубокие повреждения раковины. В этих случаях она ушивается узловыми швами, и заживает первичным натяжением под асептической повязкой спустя 1 нед., после чего швы снимают. Заживление первичным натяжением возможно при неглубоких и необширных ранах давностью не более 2 сут. При большей давности дефект заживает вторичным натяжением.
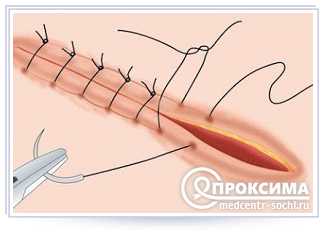
В дальнейшем производится регулярная обработка ран антисептиками со сменой повязок. Пациент принимает антибиотики. Лечение неосложненных ран наружного уха осуществляется в амбулаторных условиях, госпитализация не требуется.
Требования к медицинским швам
Медицинские швы, наложенные на ушную раковину, должны быть гладкими, выглядеть аккуратно и при этом выполнять возложенные на них функции. Швы должны отвечать следующим критериям:
- не должны травмировать поврежденные ткани;
- с точностью адаптировать края раны;
- ликвидировать полости и карманы;
- не допускать натяжения кожи;
- обеспечивать косметический эффект;
- иметь свойства биодеструкции или обладать возможностью удаления.
Противопоказания
В случае, когда швы на ушную раковину накладывают с эстетической целью, перед проведением манипуляции специалист должен убедиться в отсутствии у пациента противопоказаний. К их числу относятся:
- воспалительный процесс в предполагаемой области наложения швов;
- иммуносупрессивное состояние;
- период обострения хронических заболеваний;
- онкологические патологии;
- заболевания крови (нарушение свертываемости, анемия, гемофилия);
- заболевания щитовидной железы.
- беременность;
- лактация;
- дни менструации.
Последствия наложения швов
После наложения швов на область ушной раковины пациент в течение первых нескольких суток после манипуляции может ощущать незначительные болевые ощущения на подлежащем воздействию участке, возможно появление отечности и небольшой гематомы. Некоторые пациенты отмечают ощущение онемения и снижение чувствительности. Данное состояние является вполне закономерным и проходит, как правило, спустя неделю. Отечность значительно спадает к моменту снятия швов и ее полное исчезновение наступает на 10-14 день.
Рекомендации в реабилитационный период
Для сокращения сроков заживления после наложения швов на ушную раковину необходимо претерпевать ряд ограничений. Так, в восстановительный период пациентам запрещается:
- мочить уши, трогать их или тереть;
- мыть голову (на протяжении недели);
- носить очки, в особенности если они имеют неудобную, тяжелую оправу (разрешается не ранее чем через месяц);
- носить серьги;

Особенности ухода за швами
После наложения швов специалист разъясняет пациенту, как правильно за ними ухаживать. Обычно хирург указывает на необходимость ежедневной обработки раневой области антисептиками и лекарствами, обеспечивающими активизацию регенерации тканей. В реабилитационном периоде необходимо принимать назначенные врачом медикаменты и соблюдать диету, выполнять перевязку раны, не употреблять спиртные напитки и своевременно посещать хирурга для контролирования процесса заживления.
Стадии заживления швов
В процессе заживления швов, наложенных на ушную раковину, выделяют три последовательно сменяющих друг друга стадии, а именно:
- стадия воспалительной реакции. Длится в среднем пять суток. В этот период иммунная система воздействует на патогенные микроорганизмы и разрушенные клетки. Края раны удерживаются исключительно за счет наложенных швов;
- стадия полиферации. Начинается после окончания фазы воспалительной реакции и длится включительно по 14 день. Стадия характеризуется активно выработкой фибрина и коллагена, что обеспечивает формирование грануляционной ткани, фиксирующей края раны;
- стадия созревания. Формируется соединительная ткань. Завершается стадия полным заживлением раневой области.
Конкретные сроки заживления могут быть различными. Это зависит от глубины раны, индивидуальных особенностей организма, применяемого шовного материала, соблюдения рекомендаций в восстановительном периоде. На полное заживление раны указывают ее плотно сросшиеся края в отсутствии симптомов воспалительного процесса.
Когда необходима помощь врача?
В процессе заживления ушной раковины после наложения на нее швов в ряде случаев может потребоваться срочная медицинская помощь. Прием врача необходим при наличии следующих патологических симптомов:
- красный окрас рубца, появление его отечности
- выраженные, имеющие пульсирующий характер, боли в области раны;
- гнойные или кровянистые выделения из раневой зоны;
- резкий неприятный запах, исходящий от раны;
- повышение температуры, ухудшение состояние пациента.
Данные симптомы, характерные для воспалительного процесса, могут указывать на развитие осложнений. Поскольку для послеоперационных инфекций характерен стремительный темп развития, с визитом к специалисту медлить нельзя.
Вероятные осложнения
Если швы на ушную раковину накладывают квалифицированным специалистом в условиях медицинского учреждения и пациент неуклонно соблюдает рекомендации в восстановительном периоде, то вероятность развития осложнений минимальна. К числу существующих потенциальных рисков относятся:
- затяжная отечность и проявление гематом;
- развитие аллергической реакции на анестетики;
- небольшое онемение ушей;
- некроз;
- образование тромбов;
- воспаление хряща;
- деформация ушных раковин.
© 2017 – 2022 МКЦ «Проксима».
Все права защищены.
Размещенная на сайте информация и прейскурант не являются публичной офертой.
© 2017-2022 МКЦ «Проксима». Все права защищены
Размещенная на сайте информация и прейскурант не являются публичной офертой.
Читайте также:
