Спинномозговая грыжа и дцп
ДЦП
paralysis infantilis cerebralis - болезнь, развивающаяся вследствие поражения головного мозга - внутриутробно, в родах или в период новорожденности, характеризуется двигательными расстройствами (параличи, парезы, реже гиперкинезы и атаксия), а также нарушениями психоречевых функций.
Основной ПАТОГЕНЕТИЧЕСКИЙ МЕХАНИЗМ ДЦП - внутриутробная гипоксия, внутричерепная травма.
ЭТИОЛОГИЯ - интоксикация плода, нарушения питания матери, перенесенные ею заболевания, в том числе и инфекционные, приводящие к внутриутробным энцефалиту, менингиту (токсоплазмозным, листереллезным, колибактериальным, стафиллококковым, стрептококковым, гриппозным и др.), в результате которых происходит разрушение клеточных структур мозга.
КЛИНИКА определяется локализацией и тяжестью повреждений. Поражение пирамидальной системы сопровождается спастическим параличом или парезом. Повреждение экстрапирамидных участков мозга приводит к экстрапирамидной ригидности и дистонии, хореоатетозным гиперкинезам. В зависимости от преимущественного характера двигательных расстройств и тяжести течения патологического процесса выделяют различные формы ДЦП.
1. Двойная гемиплегия (наиболее тяжелая форма) - спастический тетрапарез со значительным поражением рук. Как правило, наблюдается олигофрения в степени тяжелой дебильности, имбецильности или даже идиотии.
2. Спастическая диплегия - спастический паралич ног с их перехлестом (болезнь Литтла). Задержка развития психики и речи не резко выражены.
3. Гиперкинетическая форма характеризуется непроизвольными движениями (гиперкинезами), повышением мышечного тонуса, наряду с которыми могут быть параличи и парезы. Речевые нарушения наблюдаются чаще в форме гиперкинетической дизартрии. Развитие интеллекта идет в большинстве случаев удовлетворительно.
4. Мозжечковая форма (атонически-атактическая) характеризуется низким тонусом мышц, атаксией и высокими сухожильными и периостальными рефлексами; нередки речевые расстройства в форме мозжечковой или псевдобульбарной дизартрии. При этой форме ДЦП отмечается умеренная задержка развития интеллекта, а в ряде случаев имеет место олигофрения в степени глубокой дебильности или имбецильности.
5. Гемипаретическая, или гемиплегическая, форма характеризуется гемипарезами с преимущественным поражением руки, афазией, часто с джексоновскими судорожными припадками. Наблюдаются замедление роста и укорочение длины костей парезированных конечностей. У части детей при этом отмечается олигофрения в степени дебильности, реже имбецильность.
ДИАГНОЗ ДЦП ставится на основании тщательного изучения акушерского анамнеза, течения перинатального периода, характером становления статокинетических и психоречевых функций на первом году жизни.
ЛЕЧЕНИЕ ДЦП должно быть ранним, длительным и комплексным, направленным на нормализацию гемо- и ликводинамики мозга, организацию очагов деструкции, восстановления обменных процессов в нервной ткани. При задержке развития первичных слуховых и зрительных ориентировочных реакций, первичного комплекса эмоционального оживления, а также при признаках нарушения речевого развития - аминалон, церебролизин; при раннем проявлении ригидности мышц, нарастающей активности тонических шейных и лабиринтных рефлексов - мидокалм, радедорм, гексамидин и др. Для улучшения церебральной гемодинамики - кавинтон, для дегидратации - диакарб с калия оротатом, как рассасывающие средства - лидаза, алоэ, стекловидное тело. Обязательны массаж, гимнастика, ортопедические мероприятия.
ЧЕРЕПНО-МОЗГОВАЯ ГРЫЖА (ЭНЦЕФАЛОЦЕЛЕ)
Определение: Порок, характеризующийся грыжевым выпячиванием головного мозга и/или его оболочек через дефект костей черепа.
Популяционная частота порока 2-4 на 10000 новорожденных. Энцефалоцеле обнаруживается с одинаковой частотой у обоих полов - М1:Ж1.
Этиология и патогенез. Изолированные формы черепно-мозговых грыж относятся к порокам мультифакторной этиологии. В некоторых случаях они входят в состав синдромов МВПР, например, синдрома Меккеля, имеющих моногенную природу. Энцефалоцеле входит в группу дефектов нервной трубки. В основе порока лежит нарушение оссификации костей черепа.
Клиническая характеристика. Грыжевое выпячивание возникает в области дефектов костей черепа. Оно локализуется в местах соединения костей черепа, а именно, между лобными костями, у корня носа, между теменной и височной костями, в Области соединения теменных костей и затылочной кости, около внутреннего угла глаз. В зависимости от локализации дефекта выделяют:
- задние мозговые грыжи, расположенные в затылочной области вплоть до затылочного бугра. При этом сформированное отверстие часто сливается с большим затылочным отверстием. Они составляют 75% случаев черепно-мозговых грыж;
- передние мозговые грыжи располагаются в области орбит, носа, лба. Они составляют около 25% случаев, чаще встречаются среди лиц азиатского происхождения. В этой группе выделяется очень редкая форма - базальная или транссфеноидальная грыжа, локализующаяся между решетчатой и клиновидной костями черепа. При этой форме возможны нейроэндокринные расстройства, в том случае, если в процесс вовлекается турецкое седло.
Размеры дефектов черепа при черепно-мозговых грыжах колеблются от небольших отверстий, не изменяющих нормальной конфигурации и размера черепа, до значительных, когда в отверстие проникает большая часть головного мозга.
В зависимости от размера дефекта и содержимого грыжи различают несколько форм черепно- мозговых грыж:
Менингоцеле - грыжевой мешок представлен кожей и мозговыми оболочками, а его содержимым является спинномозговая жидкость; как правило, эти грыжи маленького размера;
Энцефаломенингоцеле - в грыжевой мешок выпячивается тот или иной отдел головного мозга (кора мозга, мозжечок, ствол мозга и др. отделы), в зависимости от локализации костного дефекта;
Энцефалоцистоменингоцеле или энцефалогидроменингоцеле - грыжа содержит мозговые оболочки, вещество головного мозга и часть его расширенных желудочков. Как правило, такие грыжи бывают большого размера.
В зависимости от тяжести дефекта грыжи могут сопровождаться развитием гидроцефалии, атаксии, спастическими нарушениями, судорогами, задержкой развития, нарушением зрения при вовлечении затылочной доли мозга. Крупные грыжи сопровождаются тяжелыми неврологическими расстройствами и часто приводят к смерти.
Пренатальная диагностика. Повышение содержания АФП в крови матери и околоплодных водах. Выявление порока при УЗ исследовании плода возможно уже в конце первого триместра беременности.
Лечение - хирургическое. Сроки и исход оперативного вмешательства зависят от величины костного дефекта и от формы черепно-мозговой грыжи (наличия в грыжевом мешке мозговой ткани). В случае гидроцефалии производится шунтирование. В дальнейшем только 5% детей с энцефалоцеле развиваются нормально.
Профилактика. С превентивной целью всем женщинам рекомендуется применение фолиевой кислоты за 2-3 месяца до планируемой беременности и в течение первых 3-х месяцев беременности. По данным исследований применение фолиевой кислоты предупреждает развитие 70% дефектов нервной трубки. Доза ежедневного приема женщинами детородного возраста фолиевой кислоты составляет 0,4 мг.
Частота 1 случай на 200-430 новорожденных.
Спинномозговые грыжи связаны с дефектом развития остистых отростков spina bifida posterior или с дефектом развития тел позвонков spina bifida anterior. Выделяют шейную, грудную, поясничную и крестцовую локализации грыж.
Грыжи имеют в основном две формы - spina bifida cistica и spina bifida occulta. Spina bifida cistica имеют три формы:
1) менингоцеле - выпячивание лишь оболочки мозга;
2) менингоцистоцеле - выпячивание задней части спинного мозга и его оболочки;
3) миелоцеле - спинномозговая грыжа, при которой в грыжевом мешке содержатся частично покрытый оболочками измененный спинной мозг и цереброспинальная жидкость;
4) менингомиелоцеле - грыжа, при которой развитие спинного мозга задерживается на стадии желобка, и вместо спинного мозга здесь разрастается area medullo-vasculosa, остатки которой располагаются на вершине грыжевого выпячивания в виде темно-красных грануляций. От последних, в вентральном направлении через полость грыжи тянутся спинномозговые нервы. Размеры грыжи при рождении невелики. Однако уже в первые недели ее оболочка напрягается, и грыжа быстро увеличивается. Часто одновременно развивается гидроцефалия.
Клиническая картина. Основными симптомами грыж поясничной и пояснично-крестцовой локализации (82,5 %) с поражением спинного мозга являются вялые параличи нижних конечностей, полное выпадение на них чувствительности, ранняя деформация (особенно стоп), истинное недержание мочи и кала. При несращении дужек одного или нескольких позвонков, кожа над дефектом бывает избыточно пигментирована, обнаруживается гипертрихоз, неврологические нарушения чаще отсутствуют.
Лечение. В первую очередь необходимо устранить подтекание цереброспинальной жидкости и связанную с этим опасность менингита. Это достигается наложением специальной повязки с эмульсией, содержащей антибиотики или сульфаниламиды. Более радикальным методом лечения является оперативное вмешательство. После операции несколько уменьшаются трудности ухода за ребенком, однако вялые параличи, нарушения чувствительности, недержание мочи и кала остаются. В связи с этим некоторые нейрохирурги высказываются против проведения операции.
| | | следующая лекция ==> | |
| Відповідальність за порушення Антимонопольного законодавства | | | Инвестиционный план и финансирование проекта |
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Здравствуйте! Пишу не от себя, пишу от девушки, которая обратилась за помощью в дневнике, видимо не смогла найти конфу. Вот её сообщение:
Здравствуйте!Я хочу найти семьи у которых случилось такое же несчастье как и в семье моей подруги.У неё родилась дочь!Вроди бы радость а вместо неё страшный приговор:спинномозговая грыжа и как следствие после операции нарушение функций тазовых органов нижний вялый парапарез!Очень хочется пообщаться с семьями у которых такой же диагноз.Узнать у них как бороться с этим заболеванием и где лечить.У нас в Приморье мы уже всё перепробовали. Откликнитесь ,мы будем рады любой информации.
Отредактировано: Яночка в 2 ноя 2007, 17:14
Здравствуйте! Пишу не от себя, пишу от девушки, которая обратилась за помощью в дневнике, видимо не смогла найти конфу. Вот её сообщение:
Здравствуйте!Я хочу найти семьи у которых случилось такое же несчастье как и в семье моей подруги.У неё родилась дочь!Вроди бы радость а вместо неё страшный приговор:спинномозговая грыжа и как следствие после операции нарушение функций тазовых органов нижний вялый парапарез!Очень хочется пообщаться с семьями у которых такой же диагноз.Узнать у них как бороться с этим заболеванием и где лечить.У нас в Приморье мы уже всё перепробовали. Откликнитесь ,мы будем рады любой информации.
У каждого ребенка свои особенности и лечение ,конечно, может назначитьь только врач, но здесь в форуме лично я много узнала про разные центры и методы-опять же какие бы не были методы-не каждому они подходят. пример-есть замечательная оперативная эндоскопическая оперативная методика коррекции гидроцефалии,но нам после МРТ ее отмели-наш вид гидроцефалии из тех с которым это не делают. Есть различные сочетания-слава Богу многие дети несмотря на парез ходят или гидроцефалия компенструется с помощью препаратов. Поэтому трудно судить что именно у дочки вашей знакомой. Но я считаю, что главное тут поддержка и общение. Пусть знакомая ,если есть малейшая возможность приходяит сюда, еще лучше если заведет дневник-мы все кто можем посоветуем и выручим кто чем может.
Загляните еще в эти темки------>
Отредактировано: АльКин в 2 ноя 2007, 19:33
Здравствуйте! Пишу не от себя, пишу от девушки, которая обратилась за помощью в дневнике, видимо не смогла найти конфу. Вот её сообщение:
Здравствуйте!Я хочу найти семьи у которых случилось такое же несчастье как и в семье моей подруги.У неё родилась дочь!Вроди бы радость а вместо неё страшный приговор:спинномозговая грыжа и как следствие после операции нарушение функций тазовых органов нижний вялый парапарез!Очень хочется пообщаться с семьями у которых такой же диагноз.Узнать у них как бороться с этим заболеванием и где лечить.У
У каждого ребенка свои особенности и лечение ,конечно, может назначитьь только врач, но здесь в форуме лично я много узнала про разные центры и методы-опять же какие бы не были методы-не каждому они подходят. пример-есть замечательная оперативная эндоскопическая оперативная методика коррекции гидроцефалии,но нам после МРТ ее отмели-наш вид гидроцефалии из тех с которым это не делают. Есть различные сочетания-слава Богу многие дети несмотря на парез ходят или гидроцефалия компенструется с помощью препаратов. Поэтому трудно судить что именно у дочки вашей знакомой. Но я считаю, что главное тут поддержка и общение. Пусть знакомая ,если есть малейшая возможность приходяит сюда, еще лучше если заведет дневник-мы все кто можем посоветуем и выручим кто чем может.
Загляните еще в эти темки------>
Девочки, вставляю сюда письмо от мамы девочки.
Прошу прощения, что может быть всех уже запутала, но девушки видимо пока не разобрались в конференции:
Письмо переслано от финочка
здраствуйте я мама Жанны, нам 3,5 года .Наша история болезни:последствия спинномозговой грыжи которая была прооперированая на 10 сутки.Операция прошла успешно как сказал врач,но на следующие сутки он пришол и сказал что ваш ребенок умерает у детей комы нет но будем щитать что это кома. В 12 чесов ночи у неё остановилось сердце и она перестала дышатью После этого она не приходила в себя ещё 3 суток.Но бог нас миловал через 2 недели Жанну одали мне с реонимацыи.На следующий день врач пришол в полату что бы сделать перевязку и меня при этом попросил выйти.И нас перевили в другую больницу. Там нам зделали УЗИ головного мозга и оприделили гидроцефалию, она у нас в Дкомпенсации но в 2месеца я стала замечать что моя доченька стала чуствовать себя плохо. И нам сделали операцыю способом шунтированья. В 8 месецов я стала замечать что мой ребёнок ходит в туалет както не так как надо. В 10 месяцов мы обротились в больницу и еще один диагнос:Нарушение функций тазовых оргонов.Мочу мы выводим с помощью котетора.Кал выводили клизмой через день до 3 лет. сейчас застовляем тужится.Год назат мы зделали МРТ тот врач который делал увидел оброзование какоето но без контраста он не увидел точно. А нейрохирург по снимкам опредилил чтол это синдром Арнольдо-Киари 2степини.
Девочки, помогите пожалуйста, как тут быть? Как мн6е действовать-то? Пересылать так-же в дневник ваши ответы или как помочь человеку?
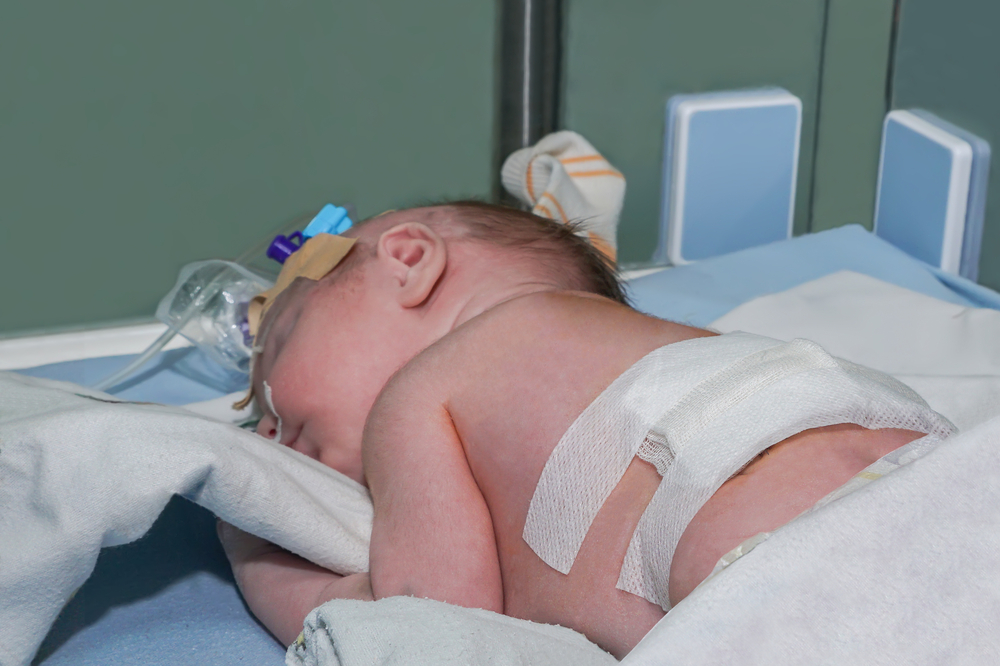
Спинномозговую грыжу можно обнаружить ещё до рождения: в таком случае врачи советуют прервать беременность. Иначе, скорее всего, ребёнок родится парализованным.
Поддаётся ли спинномозговая грыжа лечению? Что делать, если этот диагноз поставили во время вашей беременности? Рассказываем всё, что нужно знать в таких случаях.
Этот врожденный порок закладывается в первые 8 недель беременности — во время формирования нервной трубки плода. У ребёнка не срастается сегмент позвоночника, и спинной мозг выходит наружу.
Из-за того, что околоплодные воды травмируют органы, развивается паралич и гидроцефалия. Это приводит к инвалидности: параличу ног и рук, атрофии мышц, недержанию мочи и кала.
Нет, это зависит от формы патологии:
- Скрытое расщепление позвоночника – это незаращение одного позвонка без грыжи. Такая травма обычно не нарушает нормальное развитие ребенка, однако всё равно потребует операции;
- Расщепление позвоночника с образованием грыжи — тяжёлая форма заболевания, которая поражает спинной и головной мозг. Болезнь приводит к самым тяжёлым последствиям, вплоть до опухоли(липомы, фибромы).
Врачи до сих пор не знают точные причины развития спинномозговых грыж. Но есть факторы риска:
- Наследственные генетические аномалии;
- Инфекции во время беременности;
- Ранняя беременность;
- Употребление алкоголя, запрещённых во время беременности лекарств;
- Недостаток витаминов и питательных веществ: особенно, фолиевой кислоты.
Нужно сделать УЗИ и анализ на зародышевый белок (альфа-фетопротеин). Окончательно подтвердить диагноз может исследование околоплодных вод: их проверяют на наличие дефектов нервной трубки плода.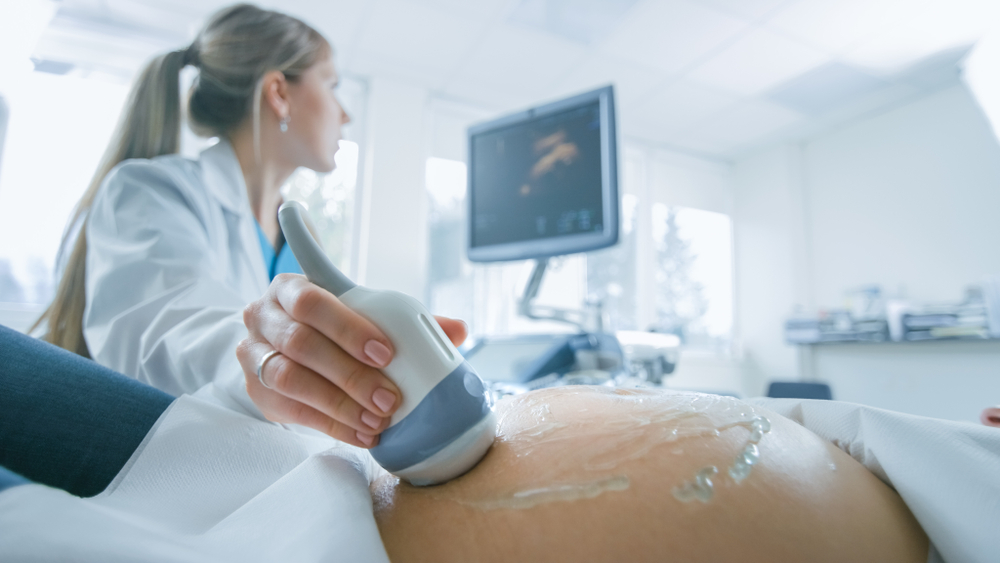
До недавнего времени шансов было очень мало: операцию проводили в первые недели жизни, и ребёнок часто оставался инвалидом.
Однако российские врачи — акушер-гинеколог и академик РАН Марк Курцер и нейрохирург Андрей Притыка научились оперировать малышей ещё в утробе: они разрезают матку, достают плод, открывают спинномозговой канал, удаляют грыжу и зашивают кожу. С начала 2019 года доктора спасли жизнь уже 9 малышей.
Самое главное, чтобы не излились околоплодные воды, и голова малыша оставалась в утробе. Иначе он может умереть. Пока что таких случаев не было, однако нужно понимать: метод новый, и о каких-то гарантиях пока говорить сложно.
Так как грыжа развивается внутриутробно, специальных мер нет. Однако для правильного течения беременности матери нужно следить за здоровьем: употреблять достаточное количество фолиевой кислоты, отказаться от вредных привычек и вовремя проходить обследования.

Узнать, какие есть особенности у лечения спинномозговой грыжи, можно из сюжета программы “Жить здорово”
Спинномозговая грыжа
Миелодисплазия — собирательное понятие, объединяющее большую группу пороков развития спинного мозга с типичной локализацией (синдром каудальной регрессии) и широким диапазоном проявлений, от рахишизиса до скрытых, сугубо тканевых изменений. Миелодисплазию подразделяют на две формы: органную (спинномозговые грыжи) и тканевую (к костным маркёрам последней относят незаращение дужек позвонков, агенезию крестца и копчика, диастематомиелию и др.). Косвенные признаки тканевой формы миелодисплазии: участки кожной пигментации или депигментации в пояснично-крестцовой области, очаги интенсивною оволосения, дермальный синус в верхней части межъягодичной складки.
Частота рождения детей со спинномозговой грыжей составляет 1 случай на 1000—3000 новорождённых. Порок развития на уровне шейного отдела позвоночника встречают в 3,2% случаев, грудного — в 18%, люмбосакрального — в 56%. Около 40% составляет корешковая форма (meningoradiculocele).
Достаточно часто эта патология сочетается с другими врождёнными аномалиями: гидроцефалией, диастематомиелией, синдромами Арнольда—Кияри и Клиппеля—Фейля, краниостенозом, незаращением верхней губы, кардиопатией, пороками развития нижних мочевых путей, атрезией ануса.
В основе возникновения спинномозговой грыжи лежит порок развития спинного мозга, появляющийся как результат задержки закладки и замыкания медуллярной пластинки в мозговую трубку. Нарушается процесс развития и замыкания дужек позвонков, который в норме совместно с образовавшимися из эктодермы мягкими тканями и оболочками мозга, получившими начало из мезодермы, закрывает спинномозговой канал. В результате наличия костного дефекта задней стенки позвоночного канала под влиянием повышенного давления ликвора в субарахноидальном пространстве спинной мозг с корешками и оболочками выпячивается, формируя объёмное образование, частично или полностью покрытое кожей.
Этиология этого порока развития изучена недостаточно. Большое количество физических, химических и биологических факторов, действуя на организм плода в период формирования позвоночника, могут стать причиной этой врождённой мальформации. Варианты каудального дизэмбриогенеза представлены на рис. 3-19.
В зависимости от степени недоразвития и участия отдельных элементов спинного мозга и позвоночника в патологическом процессе различают несколько анатомических форм (рис. 3-20).
При этой форме порока выявляют незаращение дужек позвонков. Через дефект выпячиваются только оболочки спинного мозга. Содержимое грыжевого мешка — спинномозговая жидкость без элементов нервной ткани. Спинной мозг обычно не изменён и расположен
правильно. В неврологическом статусе возможны разнообразные варианты нарушений функции тазовых органов, явления дистального парапареза, паретические деформации стоп.
Менингорадикулоцеле
При этой форме помимо оболочек и корешков спинного мозга в грыжевое содержимое вовлечён непосредственно и спинной мозг. Обычно спинной мозг, выйдя из спинномозгового канала, проходит в грыжевой мешок и заканчивается в его центре в виде не замкнувшейся в трубку зародышевой мозговой пластинки. Серое и белое вещество этого участка спинного мозга сформировано неправильно. При этой форме порока развития значительно выражены неврологические дефекты: у детей обычно выявляют тотальное недержание мочи и кала, вялый или спастический парапарез, паретическую деформацию нижних конечностей.
Миелоцистоцеле — самая тяжёлая форма грыж. При ней спинной мозг страдает особенно сильно, выпячиваясь вместе с оболочками через дефект позвоночника. Истончённый спинной мозг растянут спинномозговой жидкостью, скапливающейся в порочно расширенном Центральном канале, нередко мозг прилегает к внутренней стенке грыжевого мешка или сращён с ней. Для этой формы характерны тяжёлые неврологические расстройства с нарушениями функций тазовых органов и парезом нижних конечностей. Миелоцистоцеле может располагаться в шейном, грудном и грудопоясничном отделах
позвоночника. Наиболее тяжёлые и необратимые неврологические выпадения регистрируют именно при этой форме порока развития.
При этой патологии происходит полное расщепление мягких тканей, позвоночника, оболочек и спинного мозга. Спинной мозг, не сомкнувшийся в трубку, лежит в виде бархатистой массы красного цвета, состоит из расширенных сосудов и элементов мозговой ткани. Задний рахишизис нередко сочетается с передним (когда расщеплены не только дужки, но и тела позвонков) и тяжёлыми уродствами головного мозга и других органов. Наиболее часто рахишизис встречают в поясничной области. Дети с этой формой порока развития нежизнеспособны.
Spina bifida occulta
Spina bifida occulta — скрытый дефект дужек позвонков, когда отсутствует грыжевое выпячивание. Наиболее частая локализация этой формы — крестцовый и поясничный отделы позвоночника. На уровне незаращения дужек позвонков можно наблюдать различные патологические образования в виде плотных фиброзных тяжей, хрящевой и жировой ткани, липом, фибром и др. При рентгенографии выявляют незаращение дужек, иногда и тел позвонков. Незаращение дужек позвонков, осложнённое опухолью (например, липомой, фибромой), известно под названием spina bifida complicata. Липоматозная ткань располагается под кожей, заполняет дефект в дужках позвонков и может не только срастаться с оболочками спинного мозга, но и проникать в субарахноидальное пространство, где нередко интимно срастается с корешками и спинным мозгом, расположенным ниже обычного уровня (интрарадикулярный рост).
Диастематомиелия — аномалия позвоночника, характеризующаяся наличием костного шипа (у части больных инверсия остистого отростка), сдавливающего и разделяющего спинной мозг на две половины. Обычно аномалия имеет множество дополнительных дизра- фических признаков в виде гиперпигментации кожи и гипертрихоза над зоной поражения, короткой терминальной нити, сколиоза и т.д.
По средней линии позвоночника, обычно в поясничном отделе, определяют опухоль (размеры варьируют), покрытую часто истончён- щ ной в центре и рубцово-изменённой кожей. При резком истончении
кожи опухоль просвечивает. У её основания бывает расположен уча-
сток чрезмерного оволосения или сосудистое пятно. У основания
опухоли пальпируют несросшиеся дужки позвонков (рис. 3-21).
Расстройства чувствительности при врождённых пороках спинно-
го мозга складываются из сегментарных, проводниковых и корешко
вых нарушений. Они могут проявляться анестезией, гипестезией, реже — гиперестезией. Различают следующие варианты неврологи-
ческих выпадении: анестезия промежности и нижних конечностей, отсутствие бульбокавернозного, анального, ахиллова, коленного, подошвенного и кремастерного рефлексов, что свидетельствует о сочетанном передне- и заднероговом типе поражения, а также о распространённости миелодиспластического процесса. Тяжёлые трофические нарушения в виде трофических язв промежности и нижних
конечностей возникают у трети больных.
Характерно отставание развития одной из нижних конечностей (или обеих), что выражается в её укорочении, уменьшении размера стопы, мышечной атрофии, чрезмерной потливости или сухости кожных покровов, цианотичности, бледности, изменении температуры кожи. Причём при двусторонней патологии эти симптомы бывают выражены неодинаково справа и слева.
Тазовые расстройства присоединяются к уже имеющимся неврологическим двигательным и чувствительным нарушениям. Однако следует иметь в виду, что нарушение функций тазовых органов (хронические запоры или слабость замыкательного аппарата прямой кишки с недержанием кала, тотальное недержание мочи, отсутствие позыва на мочеиспускание) может появиться и задолго до развития выраженной неврологической симптоматики.
Гидроцефалию встречают у 30% больных со спинномозговыми гры- жами. Своевременная нейросонография головного мозга позволяет чётко верифицировать диагноз и при наличии нарастающей внутричерепной гипертензии провести вентрикуло-перитонеальное шунтирование желудочков мозга и таким образом остановить нарастание Iгидроцефально-гипертензионного синдрома (рис. 3-22).
Недержание мочи — ведущий симптом в клинике миелодиспла- зии, возникающий в 90% случаев. Проявления этого признака разнообразны и встречаются в виде поллакиурии (с частотой мочеиспусканий до 40—60 раз в сутки), императивного недержания мочи (позыв на мочеиспускание, как правило, отсутствует или проявляется в виде болевого эквивалента), энуреза.
Нейрогенный мочевой пузырь при миелодисплазии имеет свои особенности. Они связаны как минимум с двумя обстоятельствами. Первое — локализация порока и его отношение к сложной системе иннервации мочевого пузыря. Недоразвитие спинного мозга на уровне Lj—S3 сегментов, где преимущественно расположены центры мочеиспускания, определяет возможные варианты пузырных дисфункций. Второе — ребёнок рождается с нарушенной иннервацией мочевого пузыря, поэтому естественный этап формирования рефлекса на мочеиспускание выпадает.
Двигательные дисфункции мочевого пузыря усугубляются вторичными прогрессирующими расстройствами кровоснабжения детрузора, внутрипу- зырной гипертензией и хроническим воспалением. К моменту обращения больного к врачу в мочевой системе создаётся подчас крайне неблагоприятная ситуация, проявляющаяся тотальной лейкоцитурией, бактериурией, болями в животе, интоксикацией, недержанием мочи и т.д. В связи с этим не-обходимо применение большого и разнопланового комплекса клинических, рентгенологических, уродинамических и электрофизиологических методов исследования.
Серьёзная проблема в лечении больных с миелодисплазией — незатор- можённый (неадаптированный, нестабильный) мочевой пузырь — характерная для этого заболевания форма нарушения регуляции акта мочеиспускания. Мочевой пузырь следует называть нестабильным, если между двумя актами мочеиспускания, т.е. в фазу накопления, детрузор вызывает повышение внутрипузырного давления при воздействии любых раздражителей. По одной из точек зрения, сакральный парасимпатический центр мочевого пузыря находится в гиперактивном состоянии и получает тормозящие влияния со стороны вышележащих отделов спинного мозга. При задержке развития супраспинальных центров или пороках развития спинальных проводников гиперактивное состояние спинального центра вызывает хаотичные незаторможённые сокращения детрузора в фазу наполнения, т.е. приводит к развитию незаторможённого мочевого пузыря.
Незаторможённая активность мочевого пузыря и нарушения уродинами- ки по типу интермиттирующей гипертензии обусловлены резким возбуждением всех элементов эфферентного звена парасимпатической нервной системы, включающей сакральный центр, тазовые нервы, М-холинорецепторы, что подтверждается эффективностью блокады или пересечением сакральных корешков (ризидиотомия). Правильная интерпретация этого факта имеет огромное значение для выбора адекватной тактики хирургического лечения.
Отставание в развитии супраспинальных центров при наличии врождённой патологии каудальных отделов спинного мозга приводит к отсутствию подчинения наружного уретрального сфинктера волевому контролю. В норме рефлекторное расслабление детрузора сопровождается рефлекторным спазмом сфинктеров, а при детрузорно-сфинктерной диссинергии непроизвольное сокращение детрузора сопровождается сокращением сфинктеров. Подобная уретральная обструкция вызывает острое повышение внутрипузырного давления, превышающее микционное. Клинически это состояние проявляется поллакиурией, императивными позывами (при сохранности рефлекторной дуги), неудержанием мочи, нелокализованными болями и т.д. При рентгенологическом исследовании у подобных больных часто обнаруживают пузырно-мочеточниковые рефлюксы, вплоть до мегауретера.
Недержание кала — один из основных клинических признаков ми- елодисплазии, его наблюдают у 70% больных. Истинного недержания кала у таких детей практически не бывает в связи с явлениями хронического копростаза, а недержание заключается в виде постоянного каломазания.
Выраженные денервационные изменения со стороны нижних конечностей в виде вялого парапареза, паретической косолапости отмечают у 60% больных. Причём степень и распространённость пареза могут варьировать; он выражен тем меньше, чем каудальнее расположен дефект спинномозгового канала.
В тяжёлых случаях спинномозговая грыжа сопровождается нижним парапарезом и нарушением функций тазовых органов. Ребёнок постоянно бывает мокрым, так как кал и моча выделяются непрерыв-
но, вызывая мацерацию кожи. Тонус наружного анального сфинктера отсутствует, анус часто зияет. Нижние конечности согнуты в тазобедренных суставах и расположены под прямым углом к туловищу. Все эти симптомы свидетельствуют о глубоких расстройствах иннервации и выраженном недоразвитии спинного мозга.
Диагностика
В последние годы широкое распространение получила внутриутробная пренатальная диагностика с помощью УЗИ. При выявлении тяжёлых форм спинномозговой грыжи, равно как и других тяжёлых пороков развития черепа, позвоночника, головного и спинного мозга, показано прерывание беременности.
Все варианты спинномозговой грыжи могут сочетаться с пороками развития головного или спинного мозга на другом уровне, поэтому таким больным следует выполнять рентгенографию всего позвоночника. Наряду с этим следует проводить УЗИ, КТ и МРТ, позволяющие выявить диастематомиелию, сирингомиелию, объёмные образования типа липом, фибром, тератом, ликворных кист, наличие дермального синуса, что в принципе меняет тактику лечения (рис. 3-23, 3-24, 3-25 и 3-26).
Дифференциальную диагностику проводят главным образом с тератомами крестцово-копчиковой области, для которых характерны дольчатость строения, наличие плотных включений и асимметричное расположение опухоли. Поставить правильный диагноз помогает рентгенологическое исследование, выявляющее при спинномозговой грыже незаращение дужек позвонков.
Единственный правильный и радикальный метод терапии — хирургическое лечение. Оно показано сразу после установления диагноза. При небольших грыжах с хорошим кожным покровом, если отсутствуют нарушения функций тазовых органов и нижних конечностей, к решению вопроса об операции нужно подходить очень осторожно, так как в результате травматизации интимно припаянных к грыжевому мешку элементов спинного мозга после операции могут развиться неврологические нарушения ятрогенного характера.
Сушность операции состоит в удалении грыжевого мешка и пластике дефекта дужек позвонков. В период новорождённости показаниями к хирургическому вмешательству по поводу менингоради- кулоиеле считают разрыв оболочек грыжи и возможность инфицирования с развитием менингита. Если такой непосредственной угрозы нет, оперативное лечение следует отложить на более поздний срок (1 — 1,5 года) и проводить его нужно в специализированном стационаре с использованием прецизионной микрохирургической техники. Если ребёнок был прооперирован в раннем возрасте и у него сохраняются стойкие неврологические нарушения, резистентные к проводимому консервативному лечению, необходимо тщательное всестороннее обследование для решения вопроса о возможной реконструкции проводникового аппарата спинного мозга.
Изучение результатов хирургического лечения аномалий спинного мозга свидетельствует, что восстановление его временно утраченных функций происходит у части больных после устранения сдавления спинного мозга, т.е. после ликвидации воздействия таких постоянных раздражителей, как костные остеофиты, арахноидальные спайки и кисты, эпидуральные рубцы, липомы, липофибромы и т.д. Исходя из этого, сдавление спинного мозга (т.е. наличие очага патологической ирритативной импульсации), имеющееся у ряда больных с врождёнными аномалиями позвоночника и спинного мозга, необходимо устранять хирургическим путём. Правильность такого принципиального положения подтверждают ближайшие и отдалённые результаты хирургического лечения.
Ликвидация очага эфферентной патологической импульсации.
Восстановление анатомо-топографических взаимоотношении элементов конского хвоста и попытка реиннервации нижележащих сегментов.
Улучшение гемодинамики в зоне поражения и восстановление нормального тока ликвора.
Подобного эффекта можно добиться путём микрохирургического радикулолиза с прецизионным иссечением всех рубцовых сращений, ликворных кист и других патологических интрарадикулярных образований.
Сложность хирургической тактики заключается в том, что с уст- ранением спинномозговой грыжи оперативное лечение у большинства детей не заканчивается. Необходимый эффект даёт только комплексное многоэтапное лечение с привлечением специалистов разного профиля: уролога (лечение сочетанных аномалий мочевыделительной системы и нарушений функций мочевого пузыря), нейрохирурга и микрохирурга (при развивающейся гидроцефалии и для проведения реиннервации тазовых органов), ортопеда (для восстановления опорной функции конечностей).
Определяя спектр лечебных мероприятии, приходится учитывать буквально все звенья гомеостаза организма ребёнка, страдающего мие- лодисплазией, ибо только такой подход может обеспечить определённый уровень клинического эффекта и социальную адаптацию ребёнка.
11. Некротический энтероколит новорожденных. Этиология. Классификация. Клинические проявления и диагностика перфорации желудочно-кишечного тракта. Оказание экстренной хирургической помощи (лапароцентез, лапаротомия). Осложнения. Послеоперационное лечение.
Определение. Язвенно-некротический энтероколит (ЯНЭК) внутриутробное пролонгированное патологическое состояние кишечника, вызванное гипоксически-ишемическим повреждением, персисти- рующее в постнатальном периоде с развитием местного ишемически- реперфузионного процесса, некроза и с образованием язв.
Читайте также:


