Кортикальная дисплазия фокальная эпилепсия что это такое

Фокальная корковая дисплазия – это дефект, проявляющийся в ходе развития клеточных структур головного мозга. Проявляется данная аномалия в виде эпилептических приступов, сопровождающихся полной кратковременной потерей сознания.
Диагностика заболевания проводится врачом неврологом на основании результатов ЭЭГ, МРТ и ПЭТ исследования. Консервативное лечение данной патологии проблематично, ввиду ее высокой устойчивости к противоэпилептической терапии. В тяжелых случаях может быть показано полное удаление пораженного участка мозга.
Фокальная корковая дисплазия – развивается во внутриутробном периоде и проявляется в виде патологий, локализующихся в отдельных участках мозговой оболочки. ФКД является самым распространённым фактором, провоцирующим появление эпилепсии у детей (по некоторым данным ФКД наблюдается у тридцати процентов детей больных эпилепсией).
Особенности, позволяющие отличить ФКД от обычной эпилепсии, является:
- низкая эффективность стандартного консервативного противоэпилептического лечения;
- большая выраженность симптомов у детей с различного рода умственными или психическими отклонениями.
Большинство патологий при ФКД локализуется в височной и лобной долях. Патологические поражения очень плохо визуализируются, что значительно усложняет проведение МРТ диагностики.
Причины возникновения заболевания
Возникновение ФКД обуславливается внутриутробными нарушениями в развитии церебральной коры, что обуславливает нарушения миграции клеток мозговой оболочки, образуя участок с аномально развитыми нейронами. Формируется ФКД на конечной стадии беременности, приблизительно за шесть недель до родов.
Из-за того, что у некоторых групп пациентов при обследовании были найдены рецессивные дефекты в структуре гена TSC1, нельзя полностью исключить генетическую причину развития заболевания. Большинство современных научных исследований ведется именно в этом направлении.
Усилия ученых сконцентрированы на разработке методик:
- Раннего (внутриутробного) выявления дефектного гена – данная разработка позволит выявить предрасположенность ребенка к возникновению заболевания в будущем.
- Выявления возможности передачи дефектного гена ребенку от одного из родителей – данная разработка позволит выявить риск передачи гена потомству еще на этапе планирования беременности.
- Замены дефектного гена – данная разработка позволит эффективно лечить заболевание (даже на ранних стадиях), что позволит избежать использования травматичного и чреватого развитием тяжелейших осложнений оперативного лечения.

До недавнего времени медицинская наука выделяла всего два базовых вида дисплазии, однако, в начале 2011 года был принят новый классификатор, предполагающий деление ФКД на три базовых типа.
Согласно данному классификатору ФКД бывает:
- Первого типа. Характеризуется возникновением одного или нескольких локальных дефектов архитектоники коры головного мозга.
- Второго типа. Характеризуется развитием очаговых поражений архитектоники, с наличием аномалий в развитии нейронов и клеточных балок. В большинстве случаев поражает лобную долю.
- Третьего типа. Развитие дефектов архитектоники спровоцировано негативным воздействием какой–либо мозговой патологии.
Симптомы заболевания
Главным симптомом, опираясь на который можно диагностировать наличие у пациента корковой дисплазии является – краткосрочные эпилептические приступы. Манифестирует заболевания рано, часто еще до достижения пациентом 5 лет.
Приступы заболевания сложные (сопровождающиеся расстройством поведенческих реакций), интенсивные (осложняются потерей равновесия и возникновением спонтанных двигательных реакций) и кратковременные (редко длятся дольше одной минуты). В раннем возрасте при отсутствии должного лечения провоцируют развитие аутизма.
Симптоматика ФКД напрямую зависит от ее типа, локализации, выраженности симптомов, наличии осложнений и заболеваний, провоцирующих ее появление. Ранняя манифестация в большинстве случаев отягчается задержкой психического и умственного развития.
Симптомы дисплазии первого типа менее выражены, однако, в некоторых случаях данный тип ФКД может провоцировать ухудшение когнитивных способностей у пациента.
Симптомы дисплазии второго типа намного более выражены, чем первого. ФКД данного типа сопровождается возникновением тяжелейших эпилептических припадков.
Симптомы дисплазии третьего типа напрямую зависят от характера основного заболевания.
Диагностика заболевания
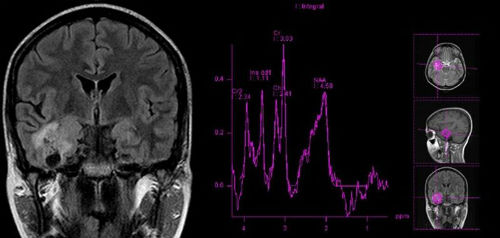
Главным диагностическим методом, позволяющим определить наличие ФКД, является – МРТ диагностика, которая, однако, должна производиться согласно специальному диагностическому протоколу. Толщина среза, согласно которому не должна превышать полутора миллиметров. Только столь тщательное сканирование позволяет выявить даже самые минимальные изменения в коре.
В процессе диагностики значение имеет квалификация и опыт врача рентгенолога, из-за чего интерпретация результатов должна вменяться в обязанность исключительно специалисту.
Проведение МРТ исследования позволяет выявить следующие признаки наличия ФКД:
- Изменение толщины коры, в месте предполагаемой локализации дисплазии.
- Отсутствие четко выраженного перехода между белым и серым мозговым веществом.
- Изменение хода мозговых извилин.
Каждый вид ФКД имеет спектр характерных именно для него симптомов. Уточнить данные полученные при прохождении МРТ позволяет проведение электроэнцефалографии, позволяющей выявить наличие локальной эпилептической активности, не только в момент эпилептического припадка, но и в период после него. Во время приступа отмечается активация участков мозга, расположенных в зонах локализации дисплазии. Данная закономерность объясняется наличием за пределами основной локализации дисплазии аномальных мозговых клеток.
Также обозначить зоны локализации дисплазии можно при помощи ПЭТ диагностики, дополненной МРТ исследованием. Однако у данного диагностического метода существует один значительный нюанс, ПЭТ исследование позволяет локализовать дисплазию только в период эпилептического припадка (контрастное вещество должно быть введено в организм пациента исключительно после первого пароксизмального заряда). Данный вид диагностики особенно ценен, в случае если МРТ диагностика не дала четких и однозначных результатов. Для получения более точного результата может применяться электрокортикография.
Терапия
Лечение больного курируется врачом неврологом, совместно с врачом эпилептологом. Лечение начинается с выбора и определения эффективной дозировки противосудорожного препарата. С данными целями может использоваться карбамазепин, диазепам, леветирацетам, топирамат и препарат вальпроевой кислоты. В большинстве случаев эпилепсия, отягощенная ФКД, оказывается крайне устойчивой к какому-либо противосудорожному лечению.
В указанном выше случае должен быть поставлен вопрос о хирургической резекции пораженного участка. Оперативное лечение проводится исключительно врачом нейрохирургом, совместно с неврологом. В связи с тем, что дисплазия носит фокальный характер, оперативное лечение является эффективным.
Многие специалисты настаивают на целесообразности как можно более полного и радикального удаления пораженного мозгового участка. Данное утверждение спорно, потому что локализация клеток, расположенных вокруг основного очага поражения достаточно обширна, а их полное удаление без нанесения значительного вреда пациенту невозможно.
В зависимости от тяжести симптомов, их локализации и размера пораженного участка может быть использован один из трех вариантов хирургического лечения:
- Селективное удаление зоны локализации дисплазии.
- Стандартное удаление пораженной части головного мозга.
- Точечное удаление зоны поражения корковой дисплазией.
При ФКД третьего типа целесообразно удаление, как самого участка дисплазии, так и главного очага поражения.
Прогноз развития заболевания

Прогноз развития заболевания напрямую зависит от типа дисплазии, качества проведенной терапии, а также успешности радикального лечения. В большинстве случаев консервативное лечение дисплазии не приносит эффекта.
Возникновение заболевания в детском возрасте может спровоцировать проявление отклонений в развитии, с постепенным развитием олигофрении.
Оперативное лечение является результативным, при одиночном очаге поражения. Практически у половины пациентов возобновления заболевания не наблюдается. Однако через десять лет после оперативного вмешательства стойкая ремиссия наблюдается только у трети пациентов. Скорее всего, рецидив заболевания в данном случае связывается с неполным удалением поврежденного сегмента.
Возникновение рецидива заболевания непосредственно после проведенного оперативного вмешательства наблюдается приблизительно у двух пациентов их ста, а в случае распространенного поражения, рецидив наступает у шести пациентов из ста прооперированных.
Риск рецидива увеличивается, в случае если оперативное вмешательство проводилось вблизи функционально важных участков головного мозга.
Под фокальной кортикальной дисплазией понимают заболевание, при котором возникают изменения в тканях мозга человека. Данная болезнь развивается еще при нахождении ребенка в утробе матери. Как она развивается, и как ее лечат?
Причины
Возникновение фокальной корковой дисплазии происходит еще при внутриутробном развитии плода. Патология обусловлена нарушением окончательного формирования церебральной коры. В результате этого в головном мозге появляются участки с атипичными структурами. Мозговые ткани отличаются утолщенностью, извилины становятся более плоскими.

Патологический процесс развивается примерно за месяц-полтора до рождения ребенка.
Спровоцировать неправильно развитие тканей мозга могут факторы, которые влияют на будущую маму во время вынашивания ребенка, к примеру, вредные привычки, радиация, гормональные сбои и прочее.
Виды патологии
Фокальная корковая дисплазия бывает трех типов:
- Первый. Наблюдается очаговое изменение архитектоники коры головного мозга.
- Второй. Выявляется локальное нарушение цитоархитектоники, при котором появляются атипичные нейроны и баллонные клетки. Такой вид патологии поражает в большинстве случаев левую или правую лобную долю.
- Третий. Вторичная форма изменений архитектоники коры мозга, возникающая как следствие других болезней, к примеру, склероза, энцефалита, инфекционных патологий.
Какой конкретно тип развивается у пациента, доктор определяет при обследовании.
Симптомы
Фокальная корковая дисплазия проявляется в основном приступами эпилепсии. Они характеризуются кратковременностью, так как длятся меньше минуты. Иногда встречаются ложные приступы.
Также у пациентов наблюдается спутанность сознания после окончаний эпилепсии. Возможны внезапные падения, нарушение координации движений.
Диагностика
Для выявления фокальной корковой дисплазии применяют магнитно-резонансную томографию. МРТ осуществляется по специальной методике. Она помогает обнаружить даже минимальные изменения в структуре коры головного мозга. Для правильной расшифровки результатов обследования требуется помощь опытного и квалифицированного рентгенолога.
Также больным назначают электроэнцефалографию. Она позволяет выявить эпилептическую активность головного мозга, как в момент приступа, так и вне него.
Для определения участка, где начинается приступ эпилепсии, используют с помощью ПЭТ, которое совмещают с томографией. При проведении такого обследования больному вводят специальный препарат сразу же после первого пароксизмального разряда.
Лечение
Для лечения фокальной корковой дисплазии используют противосудорожные препараты. Они помогают предотвращать приступы эпилепсии. Но бывает так, что данные медикаменты отказываются недостаточно сильными и не справляются со своей задачей. В этом случае принимается решение о проведении оперативного вмешательства.
В зависимости от того, какая область головного мозга поражена, и насколько распространен патологический процесс, применяют одну из следующих методов хирургического вмешательства:
- Селективная резекция эпилептогенной области.
- Классическая резекция височной доли или иных частей головного мозга.
- Тэйлорированная резекция.
После операции нередко наблюдаются стойкие нарушения неврологического характера. Точных мер по предотвращению развития фокальной кортикальной дисплазии тейлора нет, потому что неизвестно, что именно вызывает это заболевание. Чтобы при внутриутробном развитии не возникало никаких нарушений, будущим мамам следует внимательно следить за своим здоровьем.

Фокальная корковая дисплазия — аномалия структуры коры головного мозга, затрагивающая её ограниченный участок. Клинически проявляется фокальными двигательными эпиприступами с потерей сознания, но небольшой продолжительностью. Диагностируется неврологом или эпилептологом по данным ЭЭГ, специально проведённого МР-сканирования, субдуральной электрокортикографии, ПЭТ головного мозга. Как правило, эпилепсия при корковой дисплазии устойчива к проводимой противоэпилептической терапии. Альтернативным методом лечения выступает нейрохирургическая резекция участка дисплазии.
- Причины фокальной корковой дисплазии
- Классификация фокальной корковой дисплазии
- Симптомы фокальной корковой дисплазии
- Диагностика фокальной корковой дисплазии
- Лечение фокальной корковой дисплазии
- Прогноз при фокальной корковой дисплазии
- Цены на лечение
Общие сведения
Фокальная корковая дисплазия (ФКД) — возникшее в период внутриутробного развития локальное нарушение в строении мозговой коры. Является самым частым этиофактором развития эпилепсии у детей. По данным международного исследования ILAE (2005 г.) ФКД была диагностирована у 31% детей с эпилепсией. Отличительными особенностями эпилептических пароксизмов при ФКД являются: устойчивость к проводимой противоэпилептической терапии, агрессивное течение с развитием у детей задержки психического развития и эпилептической энцефалопатии, эффективность нейрохирургических способов лечения.
Локальные диспластические изменения коры располагаются преимущественно в височных и лобных долях. Они слабо заметны на макроскопическом уровне, что затрудняет диагностику ФКД даже при помощи таких современных методов нейровизуализации как МРТ. Проблемы диагностики ФКД особо актуальны в практической неврологии и педиатрии, поскольку её выявление как причины эпилептических пароксизмов имеет решающее значение для выбора эффективной лечебной тактики в отношении резистентных форм эпилепсии.

Причины фокальной корковой дисплазии
ФКД обусловлена нарушением окончательных этапов развития церебральной коры (кортикогенеза) во внутриутробном периоде. В результате нарушений миграции и дифференцировки клеток коры образуется участок с аномальными нейронами, патологической утолщенностью, уплощенностью извилин или изменённой архитектоникой (появлением клеток, типичных для одного слоя, в другом слое коры). Формирование фокальной корковой дисплазии происходит незадолго до родов — за 4-6 недель до окончания периода внутриутробного развития. Более тяжёлые формы пороков мозговой коры (например, полимикрогирия, гемимегалэнцефалия) связаны с нарушениями конца 2-го начала 3-его триместра беременности.
Нельзя исключить генетическую природу ведущего к ФКД сбоя в кортикогенезе. Так, у многих пациентов обнаружены изменения в гене TSC1, которые также наблюдаются при туберозном склерозе. В настоящее время проводятся международные исследования по поиску генетического субстрата корковых дисплазий.
Классификация фокальной корковой дисплазии
До недавнего времени выделяли 2 основных типа ФКД. В 2011 г. была разработана новая классификация, в которую включён 3-й тип, ассоциированный с другим основным поражением церебральных структур. Согласно этой классификации выделяют:
ФКД I типа — локальное нарушение архитектоники коры: радиальное (IA), тангенциальное (IB) или смешанное (IC). Выявляется у 1,7% обследованных практически здоровых людей.
ФКД II типа — очаговое нарушение цитоархитектоники с наличием аномальных нейронов (IIA) и так называемых баллонных клеток (IIB). Как правило, дисплазия затрагивает лобные доли.
ФКД III типа — вторичное нарушение корковой архитектоники, обусловленное другой патологией: мезиальным темпоральным склерозом (IIIA), глиальной опухолью (IIIB), мальформацией сосудов головного мозга (IIIC) или другими нарушениями (IIID) — энцефалитом Расмуссена, нейроинфекцией, посттравматическими или постишемическими изменениями и пр.
Симптомы фокальной корковой дисплазии
Ведущим клиническим проявлением ФКД выступает фокальная эпилепсия. Как правило, она манифестирует в детском возрасте. Эпилептические пароксизмы отличаются своей кратковременностью — длятся не более минуты. Среди них преобладают сложные (с расстройством сознания) фокальные моторные приступы, зачастую с автоматизмами в начальном периоде пароксизма. Спутанность сознания в постприступный период выражена незначительно. Характерны двигательные феномены и внезапные падения. Вторичная генерализация эпиприступов происходит заметно быстрее, чем при височной эпилепсии.
Возраст дебюта эпилепсии и сопутствующая клиническая симптоматика зависят от типа, выраженности и расположения очага корковой дисплазии. Ранняя манифестация аномалии обычно сопровождается задержкой психического развития ребёнка и когнитивными нарушениями.
ФКД I типа имеет менее тяжёлое течение и не всегда проявляется эпиприступами. У ряда пациентов она приводит к затруднению в познавательной деятельности и проблемам в обучении. ФКД II типа сопровождается тяжёлыми парциальными и вторично генерализованными эпиприступами. У многих пациентов наблюдается эпилептический статус. Клиника и течение ФКД III типа зависит от характера основной патологии.
Диагностика фокальной корковой дисплазии
Основной метод диагностики ФКД — магнитно-резонансная томография. Она должна выполняться по специальному протоколу с толщиной срезов 1-2 мм. Только такое тщательное сканирование способно выявить минимальные структурные изменения мозговой коры. В МРТ диагностике корковой дисплазии имеет значение опыт и квалификация рентгенолога. Поэтому при необходимости результаты исследования следует показать более опытному в этом вопросе специалисту.
Выявление зоны начала эпилептического приступа возможно при помощи ПЭТ, совмещённой с МРТ-изображением. При этом радиофармпрепарат должен быть введён пациенту после первого же пароксизмального разряда. Такое исследование особенно ценно при МРТ-негативных случаях ФКД и при несовпадении очага, визуализируемого на МРТ, с данными ЭЭГ. Для более точного определения расположения эпилептогенного очага проводится инвазивная электрокортикография с установкой субдуральных электродов, требующая краниотомии.
Лечение фокальной корковой дисплазии
Терапию начинают с подбора эффективного противосудорожного препарата и его дозы. Пациента совместно курируют эпилептолог и невролог. Возможно применение карбамазепина, препаратов вальпроевой к-ты, диазепама, леветирацетама, топирамата и др. антиконвульсантов. Однако зачастую эпилепсия при ФКД оказывается резистентной к противосудорожной терапии. В таких случаях ставится вопрос о хирургическом лечении и проводится консультация нейрохирурга.
Поскольку диспластические изменения носят фокальный характер, то хирургическое удаление патологического очага является эффективным способом лечения ФКД. В начале нейрохирургического вмешательства проводится электростимуляция и индивидуальная интраоперационная кортикография с составлением карты функционально важных участков коры, что позволяет избежать их травмирования в ходе операции. Многие нейрохирурги настаивают на целесообразности как можно более радикального удаления диспластического очага для достижения наилучших результатов лечения. Сложность заключается в широком распространении зоны точечно расположенных патологически изменённых клеток вокруг основного очага и невозможности их полного удаления. Распространённые и билатеральные эпилептогенные поражения являются противопоказанием к хирургическому лечению.
Прогноз зависит от типа ФКД, своевременности проведённого лечения, радикальности удаления участка корковой дисплазии. Консервативная терапия, как правило, не даёт желаемого результата. Длительное течение эпилепсии в детском возрасте чревато нарушением нервно-психического развития с исходом в олигофрению.
Хирургическое лечение наиболее эффективно при единичном хорошо локализуемом очаге. По некоторым данным полное отсутствие пароксизмов или их значительное урежение наблюдается у 60% прооперированных пациентов. Однако спустя 10 лет приступы отсутствуют только у 32%. По всей видимости, рецидив эпилепсии в таких случаях связан с неполным удалением эпилептогенных элементов.
Стойкие послеоперационные неврологические расстройства отмечаются в 2% случаев, при распространённых поражениях — в 6%. Риск их развития повышен при проведении лобэктомии и вмешательствах вблизи функционально значимых участков коры.

Фокальная кортикальная дисплазия (ФКД) является одной из основных причин развития резистентных к терапии фокальных эпилептических приступов.
О резистентности к терапии говорят в тех случаях, когда приступы сохраняются после применения двух базовых, одобренных для данной формы эпилепсии антиэпилептических препаратов (АЭП) в максимально переносимых дозах последовательно (в виде монотерапии) или в комбинации.
В настоящее время ФКД относят к разновидностям обширной группы патологий под названием нарушения кортикального развития (НКР).

Таблица 1 ❘ Современная классификация ФКД по Barkovich
В соответствии со строением коры выделяют следующие основные зоны: новую кору (неокортекс), старую кору (архикортекс), древнюю кору (палеокортекс) и межуточную кору (периархикортикальную и перипалеокортикальную). Неокортекс является наиболее обширной зоной коры и занимает дорсальную и латеральную поверхность больших полушарий, в то время как палеокортекс находится на базальной и медиальной поверхности полушарий.
В неокортексе различают следующие слои:
I. Молекулярный. В этом слое имеется множество волокон, образующих густое тангенциальное (т. е. с направлением волокон по касательной относительно коры) поверхностное сплетение. Клеток незначительное количество, в основном это звездообразные мелкие клетки, которые осуществляют местную интеграцию деятельности эфферентных нейронов.
II. Наружный зернистый. Содержит мелкие нейроны различной формы, которые имеют синаптические связи с нейронами молекулярного слоя на всем поперечнике коры. В глубине располагаются малые пирамидные клетки.
III. Наружный пирамидный. Этот слой состоит из пирамидных клеток малой и средней величины. Некоторые отделы коры в этом слое содержат крупные пирамидные клетки. Часть отростков этих клеток достигает первого слоя, участвуя в формировании тангенциального подслоя, другие погружаются в белое вещество полушарий мозга.
IV. Внутренний зернистый. Характеризуется рыхлым расположением мелких нейронов различной величины и формы с преобладанием звездчатых, имеющих дугообразные возвратные аксоны. Аксоны клеток проникают в выше- и нижележащие слои.
V. Внутренний пирамидный. Состоит в основном из средних и больших пирамидных клеток (клеток Беца). Эти нейроны обладают длинными апикальными дендритами, достигающими молекулярного слоя, а также базальными дендритами, распространяющимися более или менее тангенциально по отношению к поверхности. Эти слои четко выражены в передней центральной извилине и незначительно — в других участках коры. Из этого слоя в основном формируются двигательные произвольные пути (проекционные эфферентные волокна).
VI. Полиморфный. В этом слое расположены преимущественно веретеновидные нейроны с короткими извитыми верхушечными дендритами, заканчивающимися в V и IV слоях коры. Аксоны многих клеток слоя объединяются в возвратные волокна, проникая в V слой. Наиболее глубокая часть этого слоя переходит в белое вещество.
Гистопатология и этиология
Нарушения коркового развития представляют собой различные изменения в строении коры головного мозга в результате патологии внутриутробного развития (конкретнее — нарушения клеточного формирования коры). Они могут быть локальными или диффузными, а также могут сочетаться с другими аномалиями головного мозга (патологиями мозжечка, гиппокампа, сосудистыми мальформациями, опухолями ЦНС и др.). Их этиология до конца неизвестна.
К возможным этиологическим факторам можно отнести генетические изменения, химические мутагены, ионизирующую радиацию, вирусные инфекции. Вид порока зависит не от природы повреждающего агента, а от возраста эмбриона.
- 3‒4-й месяц гестации — процесс пролиферации (начало с 7-й недели);
- 3‒5-й месяц гестации — центробежная миграция (начало с 8-й недели);
- 5-й месяц гестации — нейронная организация.
ФКД гистологически проявляется:
- кортикальной дисламинацией, т.е. нарушением нормальной “слоистости” коры и наличием эктопированных нейронов в белом веществе,
- наличием диспластических нейронов,
- наличием баллонных клеток,
- увеличением размеров клеток (цитомегалией) до размеров (или даже больше) гигантских пирамидных клеток.
Кортикальная дисламинация в той или иной степени выражена при всех типах ФКД, однако наиболее выражена она при ФКД I типа, причем может нарушаться как радиальная (горизонтальная) архитектоника, так и тангенциальная, а при Iс типе наблюдаются оба варианта. Также при первом типе может возникать цитомегалия.
Эктопированные нейроны в белом веществе могут встречаться при различных НКР и имеют невысокий эпилептогенный потенциал.
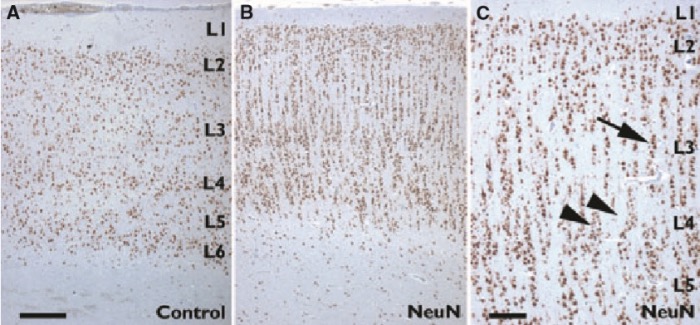
Второй тип ФКД характеризуется (в дополнение к нарушениям цитоархитектоники коры) появлением диспластических нейронов при типе IIa, а при типе IIb — диспластических нейронов и баллонных клеток.
Диспластические нейроны имеют следующие отличия от нормальных нейронов:
- они увеличены в размерах;
- имеют большие клеточные ядра;
- характеризуются аномальным накоплением субстанции Ниссля и расположением ее ближе к мембране,
- а также увеличенным количеством нейрофиламентов в цитоплазме.
Скопление диспластических клеток представляет собой патологическую нейрональную сеть, в которой постоянно циркулируют процессы возбуждения. В дополнение к этому у больных с дисплазией IIb типа отмечено нарушение деятельности ГАМКергической системы с изменением количества разных подтипов рецепторов. Этот факт важно учитывать при назначении препаратов, имеющих влияние на ГАМК-рецепторы.
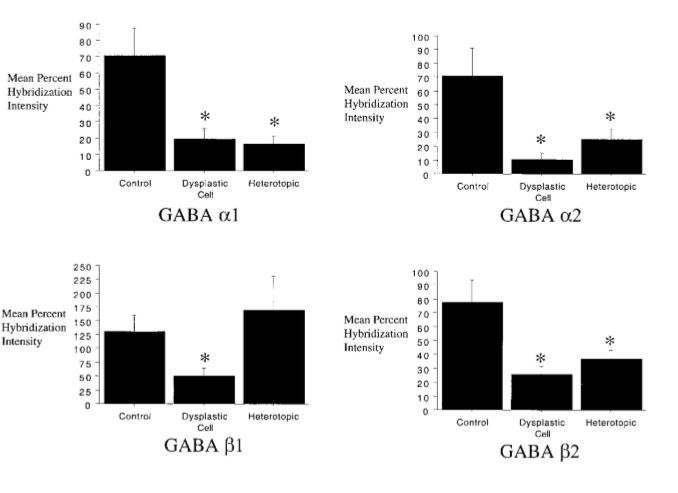
Различие в частоте встречаемости разных подтипов ГАМК-рецепторов в клетках нормальной коры, диспластических нейронах и гетеротопических клетках
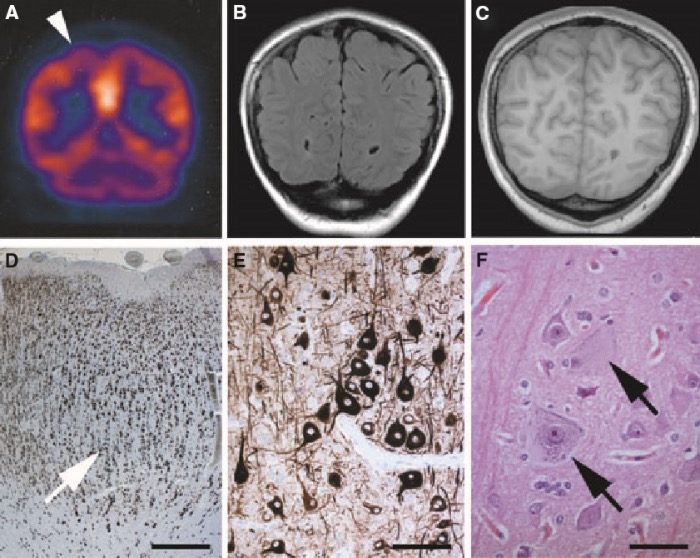
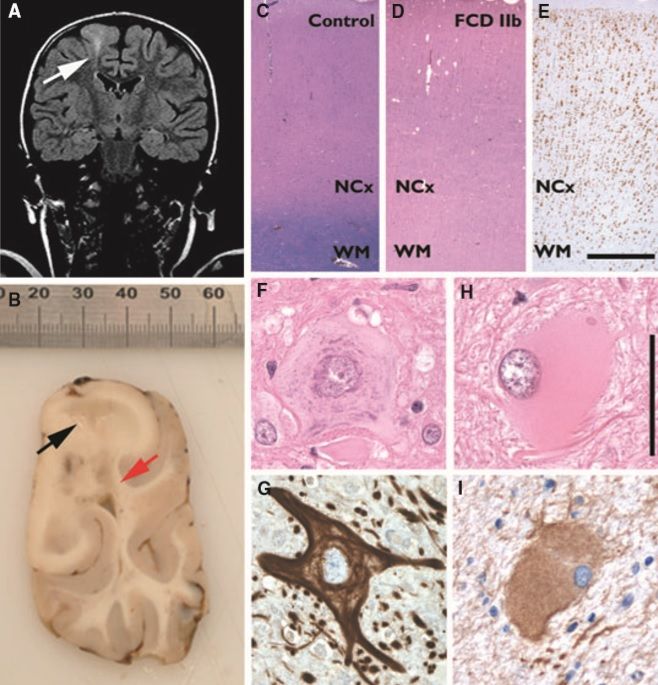
Клиническая картина
ФКД могут быть диагностированы только по данным нейровизуализационного (МРТ) исследования, верифицированы — гистологически. Клиническая картина позволяет заподозрить данное нарушение, однако специфического клинического паттерна у ФКД нет.
Основным проявлением ФКД является эпилепсия. Реже в качестве основного проявления выступают различные двигательные и когнитивные нарушения.
Эпилепсия при ФКД обычно характеризуется резистентностью к терапии и ранним дебютом. Наиболее частый возраст появления клинических проявлений — в интервале от первых месяцев до 4-х лет. ФКД II типа дебютирует достоверно позже, в диапазоне от младенческого до подросткового возраста. Дебют эпилепсии во взрослом возрасте — редкое, но не казуистическое явление. Описаны случаи начала приступов в возрасте после 50 лет. Нет явного превалирования по признаку пола.
ФКД может проявляться практически всеми видами эпилептических приступов, а также эпилептическими энцефалопатиями. Общими чертами приступов являются:
ФКД I типа
Среди других проявлений можно отметить фокальные моторные и диалептические приступы, а также вторично-генерализованные приступы. При обширных дисплазиях нередки псевдогенерализованные приступы: атипичные абсансы, эпилептический миоклонус, генерализованные тонические и атонические приступы.
Для ФКД Ia типа характерны: ранний дебют эпилепсии, тяжелая умственная отсталость (что коррелирует с возрастом начала приступов) и врожденные двигательные нарушения (церебральный паралич). Типичная локализация — задневисочно-теменно-затылочная область.
Для ФКД Ib типа характерен более поздний дебют и менее тяжелое течение.
ФКД II типа
Заболевание дебютирует, как правило, в более позднем возрасте. Наиболее часто возникают тонические приступы, симметричные или асимметричные, возможно, с дополнительным моторным компонентом. Характерны также приступы, связанные со сном (в т.ч. эпилепсия с электрическим эпилептическим статусом медленного сна).
При вовлечении сенсомоторной коры может развиваться картина Кожевниковской эпилепсии.
Лучевые признаки
Стандартом визуализации ФКД является МРТ. Иногда (чаще в случае предоперационного планирования) используется ПЭТ- и ОФЭКТ-КТ, однако их доступность крайне невысока.
МР-исследование должно проводиться на аппарате с индукцией магнитного поля не менее 1,5 Тесла. Протокол сканирования при подозрении на ФКД должен включать в себя:
- Аксиальные Т2, Т1, FLAIR, DWI,
- Сагиттальные Т2,
- Аксиальные Т2* и/или SWI,
- 3D-T1,
- 3D T2/ FLAIR.
Крайне желательно, чтобы протокол поиска ФКД, как и любой вариант “эпилептического протокола”, включал в себя хотя бы одну из названных последовательностей в режиме тонких срезов (1–2мм).
Режим FLAIR не имеет диагностической ценности для детей до 1 года, пока процессы миелинизации волокон головного мозга не завершены. У различных типов фокальной кортикальной дисплазии существует много схожих черт, а отдельные типы при МРТ могут не иметь выявляемых изменений.
Основные черты фокальной кортикальной дисплазии включают:
- утолщение коры,
- размытость границ серого и белого вещества с аномальной архитектоникой субкортикального слоя,
- гиперинтенсивный МР сигнал от белого вещества на T2/FLAIR взвешенных изображениях с или без признаков трансмантийной дисплазии,
- гиперинтенсивный МР сигнал от серого вещества на T2/FLAIR взвешенных изображениях,
- изменение структуры борозд и извилин.
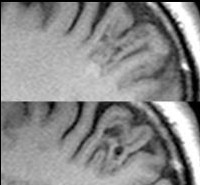
Трансмантийная дисплазия (трансмантийный признак) — высокая интенсивность сигнала на T2/FLAIR, который простирается от желудочков к коре. Он также связан с другими особенностями фокальной кортикальной дисплазии, такими как утолщение коры, размытие границы между серым и белым веществом и снижение сигнала на Т1-ВИ.
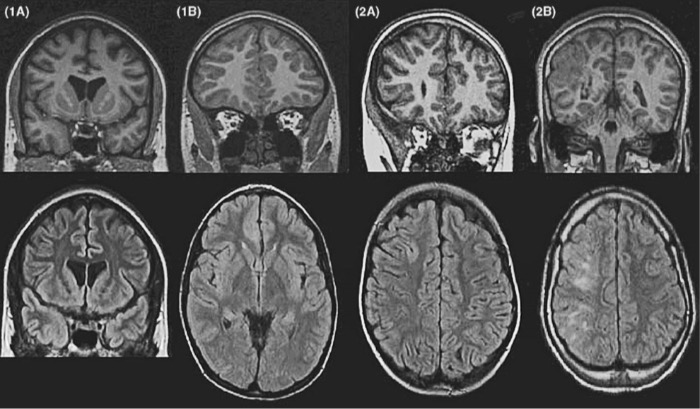
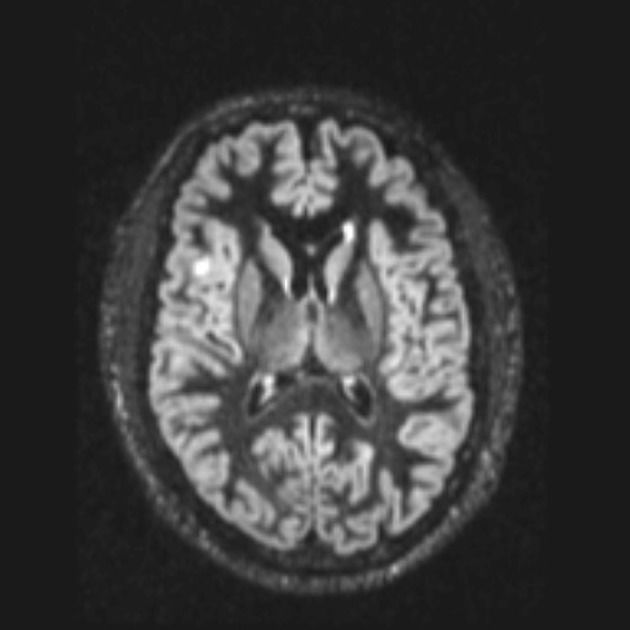
МР-изображение в DIR-последовательности: заметное повышение сигнала и утолщение коркового слоя правой лобной области
В отличие от патологов, использующих классификацию Барковича, радиологи чаще пользуются классификацией фокальной кортикальной дисплазии Blumcke (2011), которая учитывает, в первую очередь, локализацию (так как различить гистологические типы по данным МРТ не представляется возможным):
I тип
Локализация
- Ia тип: локализация обычно ограничена височной долей, в сочетании с атрофией гиппокампа данный тип сейчас относится к IIIa типу по классификации Blumcke.
- Ib тип: чаще встречается за пределами височной доли.
Структура
размытость границ серого и белого вещества (менее выражена, чем при II типе ФКД), выраженная “сегментарная” или долевая атрофия/гипоплазия с локальной потерей объема белого вещества.
МР сигнал
белое вещество: промежуточно повышенный МР сигнал на T2/FLAIR взвешенных изображениях, сниженный МР сигнал на T1 взвешенных изображениях.
II тип
Локализация
часто встречается в лобных долях, менее часто, по сравнению с ФКД I типа, в височных долях.
Структура
изменение структуры борозд и извилин, выраженная размытость границ серого и белого вещества, утолщение коры.
МР сигнал
- белое вещество — промежуточно повышенный МР сигнал на T2/FLAIR взвешенных изображениях, обычно более интенсивный, чем сигнал от прилежащей коры;
сниженный МР сигнал на T1 взвешенных изображения, локально измененный сигнал может распространяться за пределы коры по направлению к желудочкам (трансмантийный признак), что не характерно для I типа; - серое вещество — несколько повышенный МР сигнал на T2 взвешенных изображениях;
кора остается гипоинтенсивной по отношению к повышеному сигналу от белого вещества, на Т2 взвешенных изображениях — более выраженный, чем при I типе
III тип
Фокальная кортикальная дисплазия III типа характеризуется наличием ряда сочетанных нарушений
- IIIa: сочетается с атрофией гиппокампа,
- IIIb: сочетается с глионейрональными опухолями (например, с дисэмбриопластическими нейроэпителиальными опухолями),
- IIIc: с сосудистыми мальформациями,
- IIId: с инсультом раннего детского возраста.
Учитывая наличие разных классификаций, необходимо указывать, какая именно была использована при формировании заключения (например, “ФКД Iа типа по Blumcke”).
Лечение
Лекарственная терапия
Медикаментозное лечение при ФКД часто неэффективно, причем, если после назначения первого АЭП не произошло улучшения, это говорит о высокой вероятности дальнейшей резистентности к терапии.
При эпилептических спазмах у детей младенческого возраста рекомендуется начинать лечение с вигабатрина или кортикостероидов, при фокальных приступах — с карбамазепина, при псевдогенерализованных — с вальпроатов. При эпилептических спазмах (включая периодические спазмы) у больных ФКД стероиды могут работать хуже, чем вигабатрин. При этом предпочтительнее использовать вигабатрин в высоких дозах в комбинированной терапии (обычно с вальпроатом).
При частых приступах и высоком индексе эпилептиформной активности на ЭЭГ у больных ФКД I типа рекомендуют применение фенитоина и вигабатрина. Поскольку у больных ФКД IIb типа нарушено функционирование ГАМКергических систем с незрелостью ГАМК-рецепторов, следует с осторожностью назначать препараты из группы транквилизаторов и другие вещества, влияющие на ГАМК-рецепторы.
К сожалению, даже при эффективности терапии возможно ухудшение состояния больных. У пациентов с ФКД описаны рецидивы приступов после 2–11 лет лекарственной ремиссии.
Хирургическое лечение
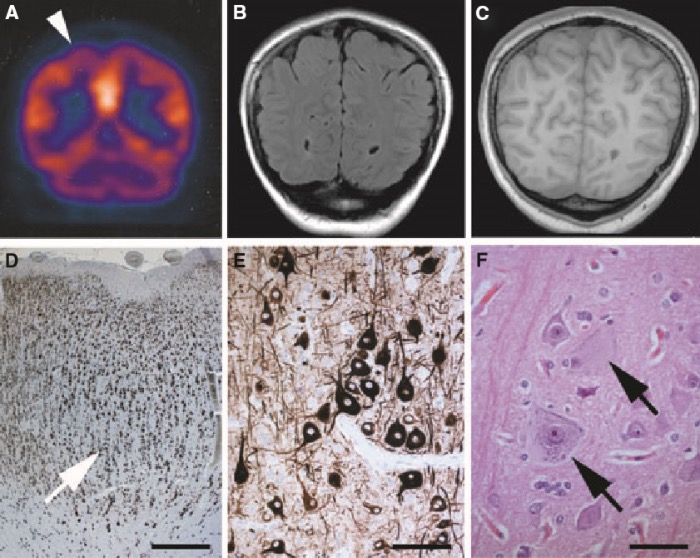
У 50–60 % больных ФКД после хирургического вмешательства эпилептические приступы прекращаются, причем исходы по приступам не зависят от возраста оперированных пациентов.
Исходы оперативного вмешательства существенно хуже у больных ФКД I типа, чем у больных ФКД II типа: 50 % и меньше — достижение ремиссии после операции у 1-й категории пациентов, 70–90 % — во 2-й. Наилучшие результаты хирургического лечения достигаются у больных с ФКД IIb типа. Исходы операции при ФКД I типа во многом зависят от объема резекции. При выполнении фокальных кортикальных или мультилобарных резекций ремиссия приступов наступает лишь у 21 % больных ФКД I типа, а при выполнении гемисферэктомии — у 70 % в течение первых 6 месяцев после операции и у 60 % — в течение 5 лет.
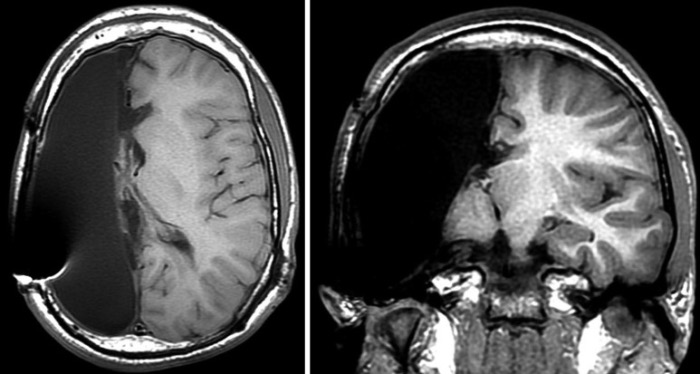
T1 аксиальные и корональные МР-изображения пациента после проведенной анатомической правосторонней гемисферэктомии
Читайте также:


