Что такое атрофия мышц челюсти
Что такое атрофия костной ткани челюсти
- Губчатая кость — пористая и легкая, в ней между костными структурами (трабекулами) много свободного пространства, где проходят кровеносные сосуды. В структуре преобладают органические компоненты.
- Компактная (кортикальная) кость — плотно скомпонованная и очень прочная. В ней преобладают неорганические субстанции.
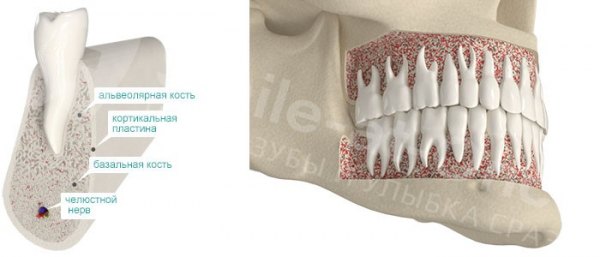
Живая ткань кости формируется костными клетками: остеоцитами и остеокластами.
Остеоциты — это клетки костной ткани, которые ее формируют и регулируют процесс кальцификации. Они синтезируют белковые структуры кости, регулируют минерализацию — концентрацию солей кальция и фосфора, таким образом поддерживая баланс между органической и неорганической составляющей.
В клинической практике выделяют 4 степени атрофии [4] :
- незначительная;
- умеренная;
- выраженная;
- грубая.
При незначительном снижении плотности костной ткани возможна имплантация зубов с помощью дентальных имплантатов оптимального размера. При грубой атрофии имплантация возможна только после реконструкции челюсти.
Потеря зуба — не единственная причина изменения костной структуры. Такими причинами могут стать:
- воспаление десен и периодонта — структур, окружающих зубы и обеспечивающих их стабильность;
- кисты и воспаления в области корней зубов или верхнечелюстных пазух;
- травмы челюсти;
- остеопороз;
- врожденные анатомические особенности.
Тем не менее основные причины развития атрофии костной ткани челюсти — несвоевременное протезирование после удаления зуба.
И основная проблема, с которой сталкиваются пациенты стоматологических клиник, — невозможность имплантации зубов. По данным отечественных врачей, у 35% пациентов она невозможна без проведения реконструкции костной ткани челюсти [5] .
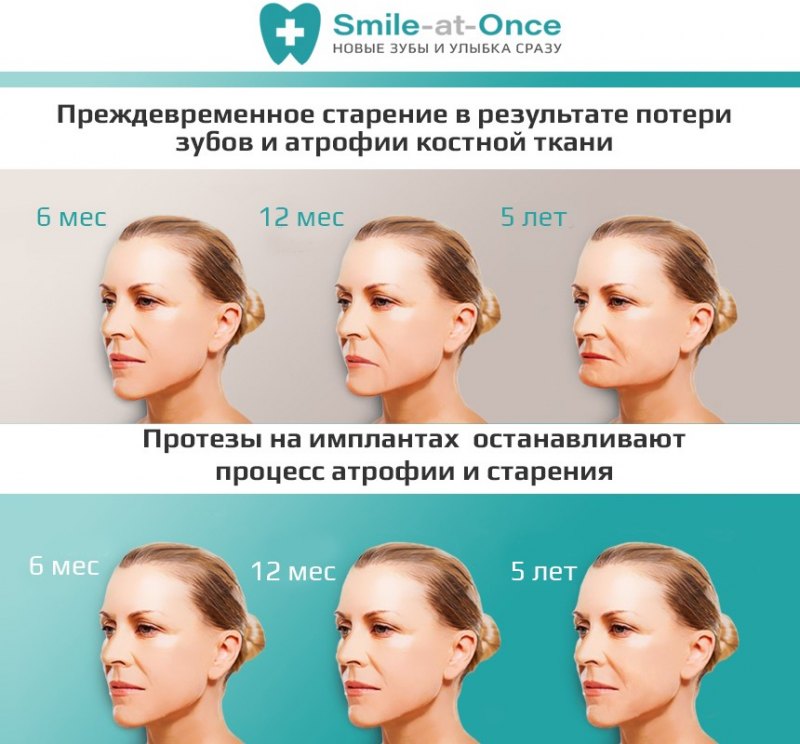
Поскольку атрофия костной ткани чаще всего развивается из-за удаления зуба (или нескольких зубов), очевидно, что для ее предотвращения следует как можно скорее восстановить зубы. Традиционно используются несколько методик:
- установка мостовидной конструкции;
- установка съемного протеза;
- имплантация.
Имплантация зубов, в отличие от других методик протезирования, позволяет сформировать нагрузку непосредственно на костную ткань в районе удаленного зуба. Таким образом, костная ткань продолжает работать в нормальном режиме, а значит, в ней сохраняются все необходимые обменные процессы. Это предупреждает истончение костной ткани челюсти.
Но что же делать, если время упущено и степень атрофии костной ткани не позволяет имплантировать зубы? На сегодня есть две основные методики, позволяющие справиться с этой проблемой.
Это классическая методика, проверенная временем. Сначала проводится операция по увеличению объема костной ткани. Существуют разные методики: синус-лифтинг, расщепление альвеолярного отростка, подсадка костного трансплантата или искусственной ткани. Какая из них будет оптимальна в данном конкретном случае, может решить только лечащий врач. После операции потребуется от нескольких месяцев до полугода на восстановление костных структур, после чего в челюсть вживляются имплантаты, пока без коронок — и снова требуется около полугода для их приживления. Только после этого на титановое основание имплантатов устанавливаются коронки и челюсть, наконец, получает нагрузку.
Это относительно новая методика стала возможной благодаря специальным имплантатам, которые фиксируются не в альвеолярной части челюсти, а глубже, в базальной ее части, которая состоит в основном из компактного вещества. Имплантаты подбирают исходя из индивидуальных особенностей челюсти пациента. Они требуют минимального времени для заживления — протез устанавливают уже на 3–5-й день после фиксации самого имплантата. Благодаря тому, что кость сразу же получает нагрузку, в ней сохраняется кровообращение, нормальный обмен веществ, что ускоряет регенерацию.
Для того чтобы орган сохранял свою структуру и функции, он должен работать. Это касается и костной ткани челюсти. Потеря зубов приводит к атрофии кости челюсти. Чтобы предупредить этот процесс, необходимо как можно быстрее после удаления зуба заменить его протезом. Имплантация зубов — самый приближенный к естественному способ их восстановления, позволяющий сохранить объем и плотность костной ткани.
О том, на что обращать внимание, планируя имплантацию зубов, рассказывает Олег Владимирович Филимонов, врач-имплантолог центра дентальной имплантации SMILE-AT-ONCE:
«Как минимум поинтересуйтесь оборудованием, на котором работает клиника, материалы каких производителей она использует. Например, стоматология SMILE-AT-ONCE — официальный партнер известных производителей имплантатов: Nobel Biocare, Oneway Biomed, Straumann. На нашем сайте есть подробная информация об инструментах, оборудовании, программном обеспечении и технологиях, которые мы используем. Там же вы можете ознакомиться с нашими лицензиями, сертификатами и наградами.
Лицензия № ЛО-77-01-013995 от 14 марта 2017г. выдана Департаментом здравоохранения города Москвы

Предотвратить атрофию костной ткани можно, прибегнув к протезированию зубов с использованием имплантатов.
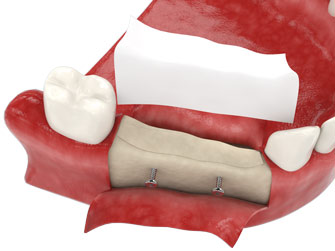
Протезирование зубов с использованием имплантатов часто рекомендуется, если значительно сократился объем костной ткани и если нельзя осуществить костную пластику.

Протезирование зубов с использованием имплантатов позволяет:
- остановить атрофию костной ткани;
- восстановить костную ткань;
- частично разгладить морщины вокруг рта за счет исправления формы челюсти.
Протезирование зубов с использованием имплантатов возможно даже на последних стадиях развития пародонтита, а также при полной адентии и при значительном сокращении костной ткани.
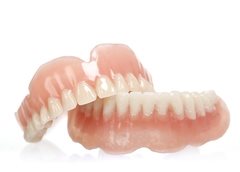
Ношение съемных протезов может вызывать дискомфорт и приводить к атрофии костной ткани и к проседанию десны.
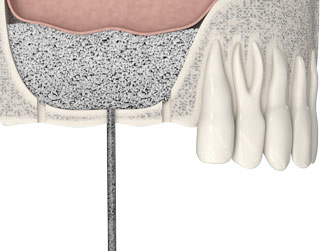
Протезирование зубов с использованием имплантатов не занимает много времени: обрести новую улыбку можно менее чем за одну неделю.
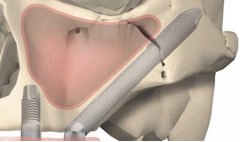
Протезирование зубов с использованием имплантатов может быть актуально для восстановления не только части жевательных зубов, но и всего зубного ряда верхней челюсти.
- 1 Биохимия соединительной ткани
- 2 Lars Schropp, A. Wenzel, L. Kostopoulos, et al. Bone Healing and Soft Tissue Contour Changes Following Single-Tooth Extraction:
A Clinical and Radiographic 12-Month Prospective Study. - 3 Соков, Л.П. Руководство по нейроортопедии. Л.П. Соков, Е.Л. Соков, С.Л. Соков. — М.: РУДН, 2002. — С. 74-75
- 4 Никольский В. Ю., Вельдяксова Л. В., Максютов А. Е. Оценка степени атрофии костной ткани челюстей после удаления зубов
в связи с дентальной имплантацией. Саратовский научно-медицинский журнал 2011. - 5 Клинические результаты использования различных костно- пластических материалов при синус-лифтинге /
С.Ю. Иванов, Э.А. Базикян, М.В. Ломакин [и др.] // Новое в стоматологии. — 1999. — № 5. — C. 75
Если вы решились на установку имплантатов или другой вид дентального протезирования, предварительно посетите пародонтолога. При выявлении патологий потребуется их устранение. Кроме того, необходима гигиеническая чистка зубодесневых карманов и зубов для устранения налета и зубного камня.
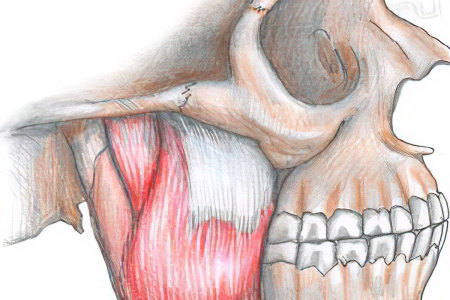
Атрофия мышц лица – это достаточно редкое заболевание, встречающееся большей частью у женщин и чаще всего в подростковом или детском возрасте. Причины возникновения и развития болезни ещё недостаточно изучены, но считается что это одна из форм склеродермии, развившейся вследствие травматического или инфекционного поражения тройничного нерва или вегетативной нервной системы, нарушения функции эндокринных желез.
Заболевание проявляется постепенным развитием и прогрессированием атрофии подкожно-жировой клетчатки, мышечной ткани и скелетных костей в основном одной половины лица. Двусторонняя атрофия наблюдается очень редко.
Стоит отметить, что в большинстве случаев прогрессирующая атрофия мышц лица является синдромом разных заболеваний, связанных с нарушениями работы вегетативной нервной системы. Можно предположить, что травмы и заболевания являются лишь толчком для развития нервно-дистрофических изменений.
Прогрессирующей атрофии мышц лица свойственно постепенное, медленное развитие асимметрии, достаточно сильно становится заметно несоответствие правой и левой половин, постепенно увеличивается соотношение объема лицевого отдела черепа и мягких тканей. Чаще страдает левая половина лица. Патологическим изменениям подвергаются не только мягкие ткани, но и кости лицевого скелета на стороне поражения. Подкожно-жировая клетчатка истончается до толщины пергаментной бумаги, кожа во время улыбки собирается во множество складок, наблюдается депигментация кожного покрова лица от серого до коричневого цвета, нарушается работа сальных желез, могут выпадать ресницы и брови, развивается кариозный синдром. После этого поражается мышечная ткань, особенно жевательная и височная, костная ткань. Западение подглазничной области часто наблюдается при атрофии верхней челюсти.
Заболевание, как правило, начинается с одной половины лица и по мере развития переходит на близлежащие ткани, иногда на другую половину и на мышцы шеи и туловища.

На самом начальном этапе развития атрофии мышц лица, когда ещё нет явных клинических проявлений, за больную сторону порой принимают здоровую, считая её припухшей. Образуется так называемое миопатическое лицо с характерным специфическим видом: гладкий лоб, не до конца сомкнутые глазные щели и малоподвижные толстые губы. Больному очень сложно сомкнуть губы в трубочку, свистеть, задуть свечку. Если человек улыбается, то углы рта у него расходятся в разные стороны.
Болевой синдром для прогрессирующей формы заболевания нехарактерен. Временами человек может ощущать покалывание в пораженной части щеки или лица. Довольно редко наблюдается слезоточивость глаз на холоде и при ветре. Очень значительна разница в цвете щек, особенно на морозе – складывается ощущение, что одна сторона лица принадлежит человеку, истощенному тяжелой болезнью, а другая – вполне здоровому. Кожа с больной стороны становится желтовато-серого или коричневого цвета и на ней не появляется румянец. В результате западения нижнего века расширяется глазная щель. При надавливании в области глаз и подбородочной области возникает боль. Подбородок смещен в сторону больной половины лица.
Чаще всего чувствительность мышц лица сохранена, но иногда отмечаются парестезии и характерные неврологические боли по ходу лицевой ветки тройничного нерва. Функция мышц, несмотря на их истончение, не нарушается. В виде осложнения заболевания могут развиваться параличи лицевых, язычных, глазных мышц и мышц мягкого неба.
Атрофия мышечной ткани лица может самопроизвольно прекратиться, достигнув определенной степени развития, иногда даже очень тяжелой. Процесс останавливается и больше не прогрессирует. На этом этапе можно применять пластическую хирургию.
Диагноз устанавливается на основе клинической картины и сбора анамнеза заболевания. Проводится дифференциальная диагностика с врожденными нарушениями строения лица. При всех формах прогрессирующей атрофии мышц лица отмечались различно выраженные нарушения функций вегетативно-нервной системы. Остановить или вылечить заболевание различными медикаментозными препаратами, физиотерапевтическими методами, хирургическими вмешательствами практически не удается, они не оказывают должного эффекта. Иногда выполняется пластика имеющихся глазных западаний пересадкой подкожно-жировой клетчатки, взятой с бедра. Проводится общеукрепляющая и стимулирующая терапия, назначается витаминный комплекс. Восстановление анатомической формы лица проводится только после стабилизации процесса.

Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Причины
- Симптомы
- Диагностика
- Лечение

В литературе это заболевание известно под двумя терминами: половинная прогрессирующая атрофия лица (hemiatrophia faciei progressiva) и двусторонняя прогрессирующая атрофия лица (atrophia faciei progressiva bilateralis).
Кроме того, может наблюдаться половинная и перекрестная атрофия лица и тела.

[1], [2], [3], [4], [5]
Причины прогрессирующей атрофии лица
Предполагают, что болезнь может быть обусловлена травмой черепа или лица, обшей или местной инфекцией, сифилисом, сирингомиелией, поражением V или VII пары черепных нервов, экстирпацией или ранением шейного симпатического ствола и т. д. Некоторые авторы допускают возможность гемиатрофии лица, сочетающейся с гемиатрофией тела на почве дистрофии в диэнцефальных отделах вегетативной нервной системы.
Наблюдаются случаи гемиатрофии после эпидемического энцефалита, а также при туберкулезе легких, захватившем шейный симпатический ствол.
По имеющимся данным, прогрессирующая атрофия лица в подавляющем большинстве случаев является синдромом различных заболеваний, при которых в патологический процесс вовлекается вегетативная нервная система на разных ее уровнях. Очевидно, травма и другие факторы являются лишь толчком к развитию этих серьезных нервно-дистрофических явлений.

[6], [7], [8], [9], [10], [11], [12], [13], [14]
Симптомы прогрессирующей атрофии лица
Пациенты обычно жалуются на то, что больная половина лица меньше здоровой; разница в объеме лицевого отдела черепа и мягких тканей постепенно увеличивается; на стороне поражения кожа темновато-аспидного цвета, истончена, собирается во время улыбки во множество складок.
Иногда больные отмечают покалывающую боль в области пораженной щеки или во всей половине лица, слезотечение из глаза на пораженной стороне, особенно на холоде, на ветру, и разницу в цвете щек, особенно заметную на холоде.
При резко выраженной гемиатрофии создается впечатление, что одна половина лица принадлежит человеку, до предела истощенному голоданием или раковой интоксикацией, а вторая - здоровому. Кожа больной стороны имеет желтовато-серый или коричневатый цвет, не покрывается румянцем. Глазная щель расширена за счет западения нижнего века.
При надавливании на надглазничное, подглазничное и подбородочное отверстия возникает боль.
Роговичный рефлекс понижен, но зрачки равномерно расширены и одинаково реагируют на свет.
Истонченная кожа на ощупь напоминает пергамент; атрофия распространяется и на подкожную клетчатку, собственно жевательную и височную мышцы, костную ткань (челюсти, скуловую кость и скуловую дугу).
Подбородок смещен в больную сторону, так как размеры тела и ветви нижней челюсти уменьшены, особенно резко это выражено у больных, страдающих гемиатрофией лица с детства; уменьшена также половина носа, сморщена ушная раковина.
В некоторых случаях гемиатрофия лица сочетается с атрофией той же половины туловища, а иногда - с атрофией противоположной стороны туловища (hemiatrophia cruciata), с односторонней склеродермией или избыточным отложением пигмента в коже, нарушением роста или депигментацией волос, гемиатрофией языка, мягкого нёба и альвеолярных отростков, кариозной болезнью и выпадением зубов, нарушением потоотделения.
Достигнув той или иной степени, гемиатрофия лица приостанавливается, стабилизируется и далее не прогрессирует.
Клинико-физиологические обследования этого контингента больных показали, что при всех формах прогрессирующей атрофии лица наблюдаются в той или иной мере выраженные нарушения функции вегетативной нервной системы.
У больных с односторонней дистрофией лица выявляется, как правило, асимметрия показателей электрических потенциалов и температуры кожи с преобладанием их на стороне поражения.
В большинстве случаев отмечается снижение осциллографического индекса и спазм капилляров на больной стороне, что свидетельствует о преобладании тонуса симпатической нервной системы.
Почти у всех больных на электроэнцефалограммах выявляют изменения, характерные для поражения гипоталамо-мезенцефальных образований головного мозга. При электромиографических исследованиях почти всегда констатируют изменения электрической активности мышц на стороне дистрофии, в том числе и там, где клинически наблюдаются атрофические проявления в тканях.
На основании комплекса данных клинико-физиологических исследований Л.А. Шуринок выделяет две стадии атрофии лица - прогрессирующую и стационарную.
Диагностика прогрессирующей атрофии лица
Гемиатрофию лица нужно дифференцировать с асимметрией при врожденном (непрогрессирующем) недоразвитии лица, половинной гипертрофией лица, а также мышечной кривошеей, очаговой склеродермией, атрофией тканей при липодистрофиях и дерматомиозите. Последние заболевания рассматриваются в курсах общей ортопедии и дерматологии.

[15], [16], [17], [18], [19], [20], [21]
Лечение прогрессирующей атрофии лица
Хирургические методы лечения прогрессирующей атрофии лица допустимы лишь (!) после приостановки или торможения прогрессирования процесса, т. е. во второй законченной его стадии. С этой целью рекомендуется комплексное медикаментозное и физиотерапевтическое лечение в сочетании с ваго-симпатической блокадой, а иногда - и блокадой шейно-грудного узла.
Для улучшения тканевых обменных процессов следует назначать витамины (тиамин, пиридоксин, цианокобаламин, токоферола ацетат), алоэ, стекловидное тело или лидазу в течение 20-30 дней. С целью стимуляции обмена в мышечной ткани внутримышечно вводят АТФ по 1-2 мл в течение 30 дней. Тиамин способствует нормализации углеводного обмена, вследствие чего увеличивается количество АТФ (образующейся путем окислительного фосфорилирования, идущего в митохондриях). Цианокобаламин, неробол, ретаболил способствуют нормализации белкового обмена.
Для воздействия на центральные и периферические отделы вегетативной нервной системы (ВНС) сочетают электрофорез на область шейных симпатических узлов, гальванический воротник, эндоназальный электрофорез с 2% р-ром кальция хлорида или димедрола (по 7-10 сеансов), УВЧ на гипоталамическую область (6-7 сеансов) и гальваническую полумаску с лидазой (№7-8).
Необходимо исключить очаги ирритации, исходящие из печени, желудка, органов малого таза и т. д.
При повышенном тонусе симпатического и одновременной слабости парасимпатического отделов нервной системы рекомендуется сочетать симпатолитические и холиномиметические препараты, учитывая при этом уровень поражения: при поражении центральных вегетативных структур назначают центральные адренолитические средства (аминазин, оксазил, резерпин и др.): на ганглии лучше воздействовать ганглиоплегиками (пахикарпин, гексоний, пентамин, ганглерон и т. д.). При вовлечении в процесс и периферических и центральных отделов ВНС применяют такие спазмолитики, как папаверин, дибазол, эуфилин, платифилин, келлин, спазмолитин, никотиновая кислота.
Симпатический тонус снижают путем ограничения в диете белков и жиров; для усиления парасимпатического влияния назначают ацетил-холин, карбахолин, а также антихолинэстеразные вещества (например, прозерин, оксамизин, местинон) и антигистаминные препараты (димедрол, пипольфен, супрастин). Кроме того, показаны пища, богатая углеводами, горный или морской нежаркий климат, углекислые ванны (37°С) и другие средства и методы, назначаемые невропатологами (Л. А. Шуринок, 1975).
В результате консервативного предоперационного лечения процесс стабилизируется, хотя атрофия, как правило, внешне выражена по-прежнему.
На миограммах мышц лица отмечается повышение их биоэлектрической активности, уменьшение или даже исчезновение асимметрии показателей состояния вегетативной нервной системы, снижение в ряде случаев (начальных форм заболевания) величин электрических потенциалов кожи лица, исчезновение нарушений термотопографии кожи.
Методы хирургического лечения прогрессирующей атрофии лица
К основным методам хирургического лечения атрофии лица относятся следующие.
- Инъекции парафина под кожу атрофированной щеки. Из-за имевших место случаев тромбоза и эмболии сосудов в настоящее время хирурги этим методом не пользуются.
- Подсадка подкожной клетчатки (из-за постепенного и неравномерного ее сморщивания также не нашла широкого применения).
- Введение пластмассовых эксплантатов, обеспечивающее устранение асимметрии лица в состоянии покоя, но вместе с тем обездвиживающее больную сторону и исключающее симметричность улыбки. Не удовлетворяет больных и жесткость пластмассы, располагающейся в тех местах, которым свойственна мягкость и податливость. В этом отношении более перспективна подсадка пористых пластмасс, однако о результатах их применения убедительных сообщений в литературе пока нет. Рекомендуется также применять эксплантаты из силикона, обладающего биологической инертностью и стабильной эластичностью.
- Подсадка под кожу размельченного хряща и соединительнотканной основы филатовского стебля, обладающая почти теми же недостатками: жесткостью (хрящ), способностью обездвиживать лицо (хрящ, стебель).
- Подсадка деэпидермизированного и лишенного подкожной клетчатки кожного лоскута или же белочной оболочки семенника быка по методикам Ю.И. Вернадского.
Затампонировав и придавив снаружи образовавшийся карман, на передней поверхности живота под местной анестезией очерчивают по заранее заготовленному пластмассовому шаблону контуры будущего трансплантата. В очерченном участке (до взятия трансплантата) производят деэпидермизацию кожи, а затем отсепаровывают лоскут, стремясь не захватывать подкожную клетчатку.
Во время и после операции обычно никаких осложнений не возникает (если не присоединяется инфекция, ведущая к отторжению трансплантата или эксплантата). Однако со временем наступает некоторая атрофия подсаженной кожи (или другого биологического материала) и приходится добавлять новый ее слой. У некоторых больных после подсадки деэпидермизированной аутокожи развиваются постепенно увеличивающиеся сальные кисты. В этих случаях рекомендуется проколоть толстой инъекционной иглой кожу над местом скопления жира (в 2-3 местах) и через проколы выдавить его. Затем опустевшую полость промывают 95% этиловым спиртом, чтобы вызвать денатурацию активизировавшихся клеток сальных желез; часть спирта оставляют в полости под давящей повязкой, накладываемой на 3-4 дня.
Чтобы избежать образования сальных кист (атером) и дополнительного травмирования, целесообразно вместо аутодермы использовать белочную оболочку семенника быка, которую перфорируют скальпелем в шахматном порядке и вводят под кожу пораженного участка лица (таким же образом, как и аутодерму).

[22]
Производят контурную пластику аллогенной консервированной широкой фасцией бедра, подсаживая ее в один-два слоя или же гармошкооб-разно (гофрируя ее), если требуется значительное количество пластического материала.
Давящую повязку на лицо накладывают на 2.5-3 недели.
Спустя 2-3 дня после операции в области пересадки определяется флюктуация, обусловленная не скоплением жидкости под кожей, а отеком фасциального трансплантата и асептическим воспалением раны.
Для уменьшения отека после операции применяют в течение 3 дней холод на область пересадки, а внутрь назначают димедрол по 0,05 г 3 раза в день в течение 5-7 дней.
Послеоперационный отек трансплантата представляет опасность в тех случаях, когда разрез для формирования ложа и введения фасции расположен непосредственно над областью пересадки. При этом может возникнуть избыточное натяжение в краях раны, приводящее к их расхождению и выпадению части фасции. Для предупреждения этого осложнения нужно, чтобы разрезы кожи располагались за пределами области пересадки, а если оно все же возникло, то в ранние сроки можно ограничиться удалением части фасциального трансплантата, а на рану наложить вторичные швы.
При присоединении инфекции и развитии воспаления в ране необходимо удалять весь трансплантат.
Несмотря на обширную отслойку тканей при пересадке фасции, подкожные гематомы и внутрикожные кровоизлияния наблюдаются крайне редко, что в некоторой степени можно объяснить гемостатическим действием фасциальной ткани. Наибольшая опасность образования гематом существует при устранении выраженных деформаций бокового отдела лица. Обширная отслойка тканей через разрез перед ушной раковиной создает предпосылку для скопления крови в нижнем, замкнутом отделе сформированного ложа. При подозрении на образование гематомы рекомендуется создание оттока в нижнем отделе раны.
Наиболее тяжелым осложнением является нагноение операционной раны, которое возникает при инфицировании трансплантата или воспринимающего ложа. Для его профилактики нужно строго соблюдать требования асептики при заготовке фасциальных трансплантатов и во время их пересадки, стараясь при формировании ложа в области щеки и губ не повредить слизистую оболочку полости рта.
Возникновение сообщения операционной раны с полостью рта во время операции является противопоказанием для пересадки фасции. белочной оболочки и т. д. Повторное вмешательство допустимо лишь спустя несколько месяцев.
Учитывая то, что подкожная жировая клетчатка подошвы стопы человека (толщина которой от (5 до 25 мм), а также дерма стопы резко отличаются от клетчатки и дермы других областей, а также то, что они очень прочные, плотные, эластичные, обладают низкими антигенными свойствами, Н.Е. Сельский и соавт. (1991) рекомендуют этот алломатериал для контурной пластики лица. Применив его у 21 больных, авторы отметили нагноение и отторжение трансплантата у 3 человек. Очевидно, необходимо продолжить изучение ближайших и отдаленных результатов применения этого пластического материала, т. к., в отличие от деэпителизированной кожи других участков, подошвенная кожа лишена потовых и сальных желез, что весьма существенно (в смысле профилактики кистообразования).

[23], [24], [25], [26]
- Причины атрофии челюстной кости и возможные методы протезирования при такой патологии
- Атрофия кости – что это такое
- Какие слои кости подвергаются атрофии
- Причины атрофических процессов
- Характерные симптомы
- Возможные последствия
- Как остановить процесс
- Варианты восстановления зубного ряда
- Имплантация с немедленной нагрузкой
Причины атрофии челюстной кости и возможные методы протезирования при такой патологии
Одной из самых частых причин отказа в классической имплантации является нехватка костной ткани. После потери зубов следует как можно быстрее приступить к их восстановлению. Если в ближайшие месяцы не заняться данным вопросом, начнет стремительно развиваться атрофия костной ткани – серьезная проблема функционального характера.
Атрофия кости – что это такое
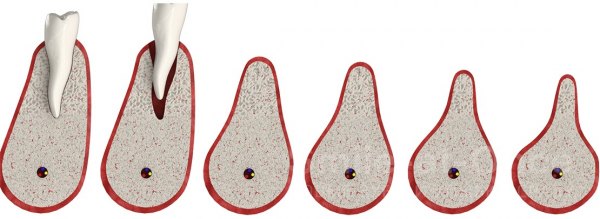
Данный процесс предполагает истончение челюстной кости во всех направлениях, которое развивается на фоне отсутствия зубов в течение длительного времени. Обычно атрофия возникает уже спустя несколько месяцев, а через год она может стать серьезным препятствием для проведения имплантации. Именно по этой причине специалисты настоятельно рекомендуют не откладывать в долгий ящик решение проблемы частичной или полной адентии.
Таким образом, вид и степень атрофии зависят от того, как долго человек проходил без зубов, а также от возраста и индивидуальных особенностей организма. Объемы костной ткани идут на убыль, так как возникают определенные проблемы в обменных процессах на клеточном уровне. Это прямое следствие нарушений в кровоснабжении капилляров, а главная причина тому заключается в отсутствии необходимой нагрузки, которая до потери зубов передавалась на их корни во время жевания.
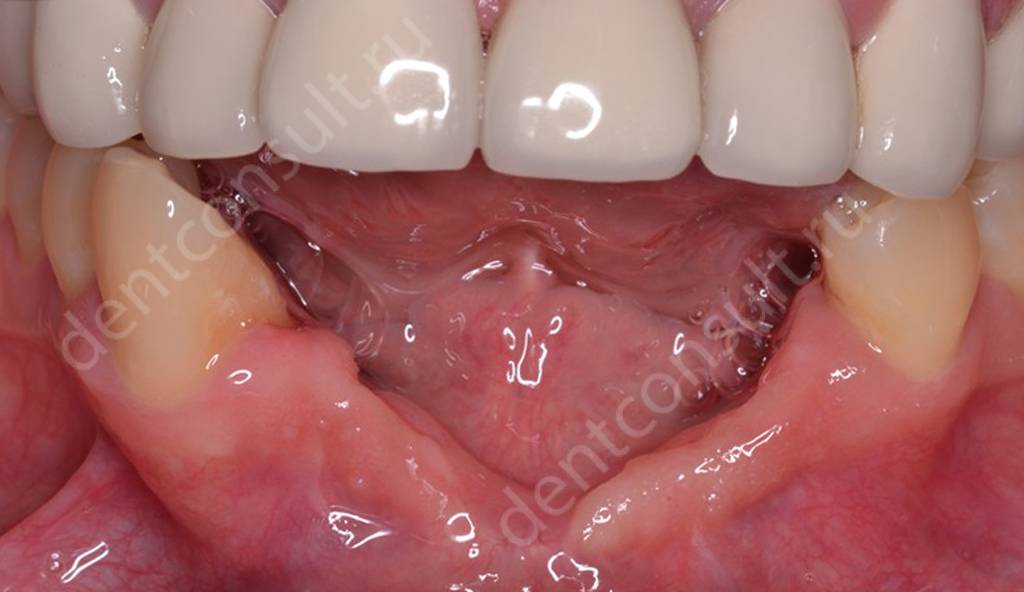
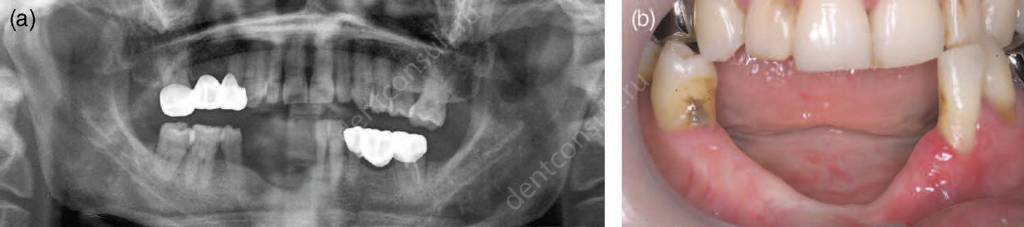
Фото – атрофия костной ткани челюсти
Какие слои кости подвергаются атрофии
Челюстная кость состоит из несколько отделов. В центральной части располагается губчатый слой, в котором находятся корни зубов. Именно здесь сконцентрированы капилляры, поэтому этот отдел отличается пористостью и более всего подвержен атрофическим процессам. Дальше под ним находится базальный слой, который состоит в основном из костных перегородок и лишен такого количества капилляров. Данный отдел более прочный и устойчивый в отношении атрофии.
Выше описанные слои покрывает своеобразная оболочка – кортикальная пластина. Она отличается плотностью и устойчивостью к атрофическим процессам. Если говорить о верхней челюсти, то сразу за базовым слоем следует скуловая кость и силовые черепные линии. Прямо над костью челюсти располагаются носовые пазухи, защищенные тонкой мембраной – при неправильно подобранном размере и типе импланта она может травмироваться. На нижней челюсти под альвеолярными отростками находится челюстная кость, которая характеризуется очень высокой плотностью, а потому значительно реже подвергается истончению 1 , а следом идут нервные окончания. Как и носовые пазухи, их можно повредить при выборе неподходящей модели имплантатов.
Причины атрофических процессов
Если в полости рта есть все зубы, то во время пережевывания пищи нагрузка передается правильно и равномерно. При этом распределение давления происходит по всей длине альвеолярного гребня. Такой механизм работы челюстной системы позволяет поддерживать обменные процессы в клетках костной ткани и сохранять ее объем. Дефицит кости чаще всего становится следствием следующих факторов:
- потеря зубов без их оперативного восстановления: отсутствие корня означает, что кость теряет необходимую нагрузку, а это влечет за собой возникновение нарушений в ее функционировании,
- воспалительные процессы, затрагивающие ткани, которые окружают зуб,
- образование кист и гнойных воспалений на корнях, воспаление гайморовых пазух,
- аномалии зубочелюстной системы и патологии челюстной кости,
- травмирование челюсти,
- возрастные изменения,
- ослабление связок, которые фиксируют зуб в лунке,
- стоматологические болезни, которые могут привести к потере зубов,
- слишком длительное использование протезов: съемная ортопедическая система не в состоянии передать нужное давление на ту область, где находились зубы.
Характерные симптомы
Зачастую пациенты узнают об атрофии только на приеме у специалиста, непосредственно перед принятием решения об имплантации. К основным симптомам, свидетельствующим о стремительном сокращении объемов кости, относят следующие явления:
- опускание десны,
- деформация лица: асимметричность формы, западение губ и щек,
- изменение положения оставшихся зубов: соседние зубы начинают смещаться, занимая свободную ширину пространства,
- появление окологубных морщинок.
Впрочем, такая симптоматика в основном характерна просто для отсутствия зубов, а атрофия – это лишь сопровождающий процесс.
Возможные последствия
В результате потери зубов возникает множество проблем, в том числе и функциональные нарушения. Получается, что оставшимся зубам приходится брать на себя всю жевательную нагрузку, из-за чего они сами разрушаются стремительными темпами. К тому же зубы смещаются, а некоторые из них начинают шататься из-за отсутствия боковых опор.
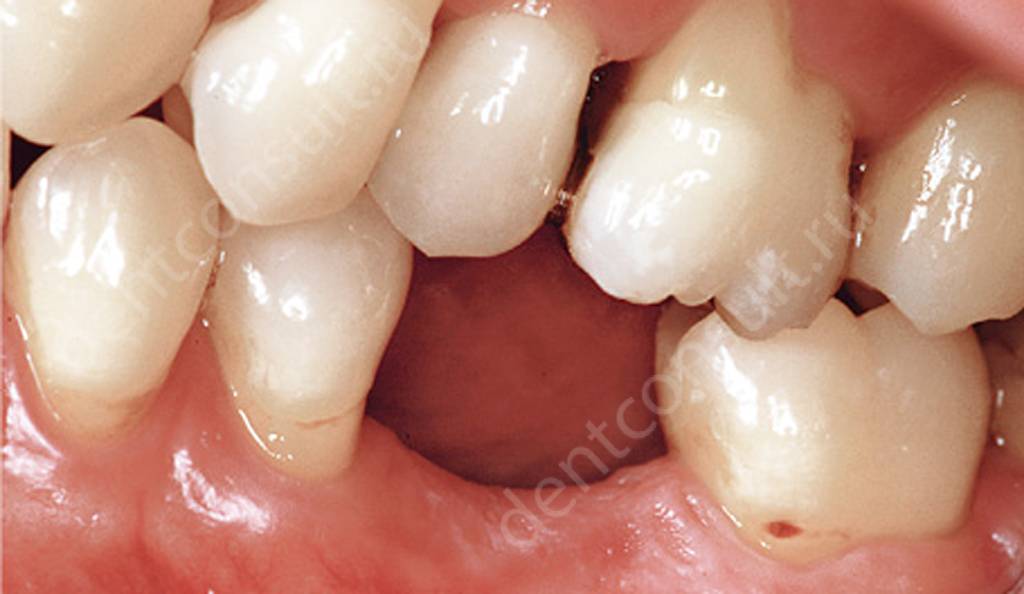
Смещение зубов
Как объясняет Д. Брик, профессор стоматологического отделения медицинской школы при Левенском университете, ссылаясь на собственный практический опыт, потеря зубов чревата выраженными изменениями прикуса и мимики, появлением морщин. Нередко происходит уменьшение нижней челюсти лица, мышцы теряют тонус и становятся дряблыми. Так как из-за отсутствия зубов человек постепенно переходит на более мягкую пищу, возникают определенные проблемы в работе пищеварительного тракта.
Как остановить процесс
Оптимальным вариантом будет недопущение развития атрофии, а это значит, что после утраты зубов важно как можно быстрее заняться решением проблемы. Или хотя бы защитить костную ткань от усадки, что может означать установку специальных барьерных мембран. Своеобразная пленка фиксируется в лунке, и в случае такой необходимости специалист добавляет внутрь небольшое количество искусственной кости. Данная процедура позволяет восполнить дефицит костной ткани и установить импланты без предварительного проведения костной пластики. Данный метод применяется только в тех ситуациях, когда после удаления зуба и корня врач по каким-либо причинам не установил имплантант сразу.
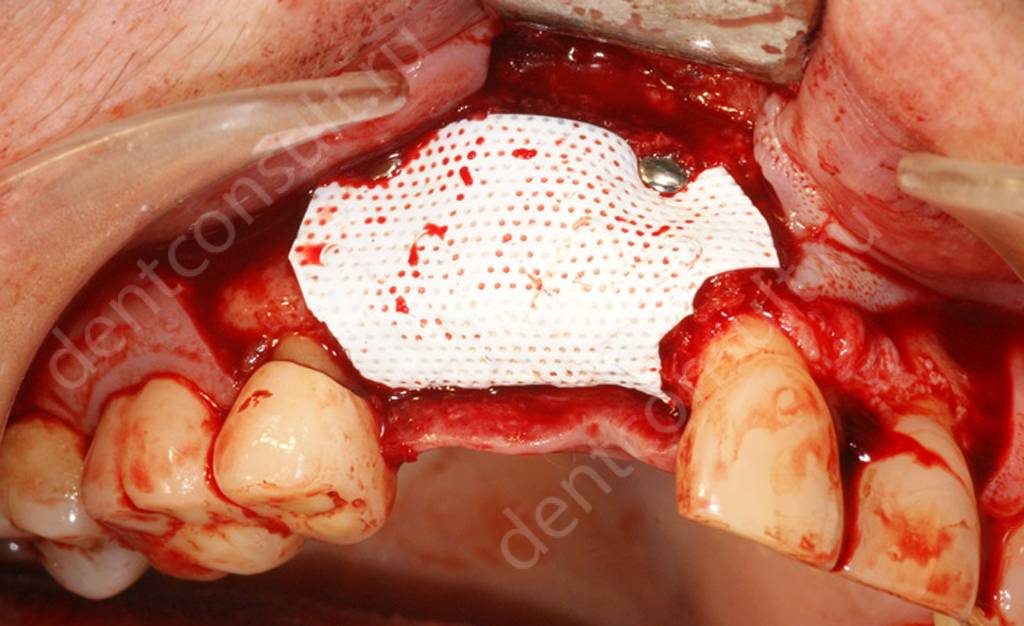
Защитная мембрана
Важно! Съемное протезирование не поможет остановить стремительное сокращение объемов костной ткани. Лучшим выходом из ситуации будет оперативное проведение имплантации.
Варианты восстановления зубного ряда
- синус-лифтинг: процедура проводится только на верхней челюсти. С ее помощью можно немного приподнять или сместить гайморовы пазухи для освобождения места под размещение костной ткани. Данный метод лечения позволяет изменить высоту кости,
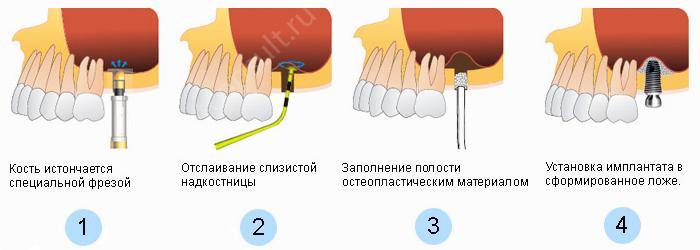
Синус-лифтинг
Alina, 48 лет, фрагмент сообщения на тематическом форуме
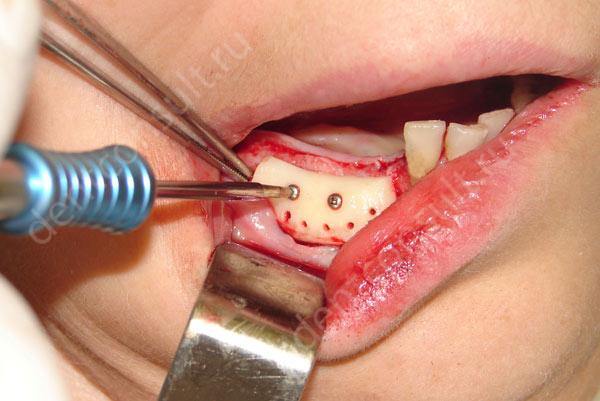
- костная пластика: в процессе проведения процедуры происходит расщепление челюстной кости и заполнение свободного пространства искусственным материалом,
Костная пластика
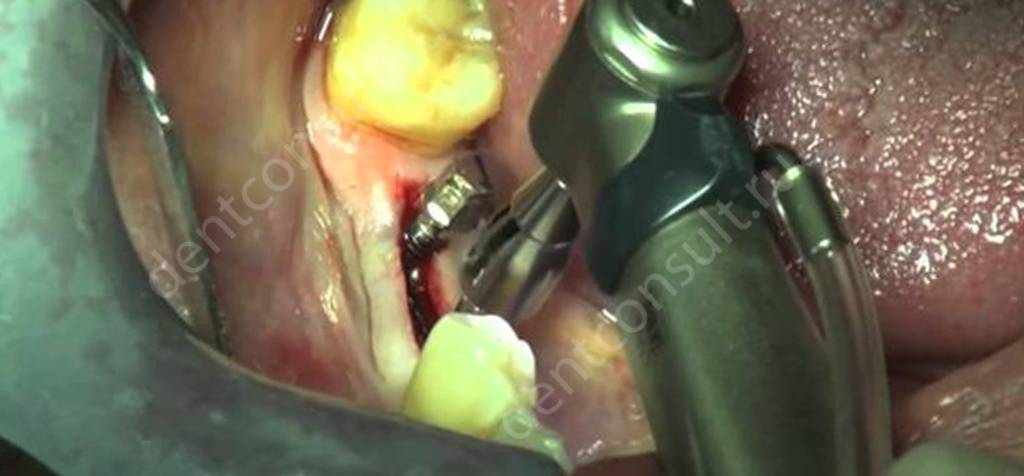
подсадка костных блоков: в данном случае используется костная ткань пациента, которая обычно берется из нижней челюсти. На десне делается надрез, после чего специалист выпиливает блок необходимого размера, пересаживает его на новое место и фиксирует посредством специальных винтиков. Вокруг блока размещаются костные гранулы, а поверх крепится защитная мембрана.
Имплантация костных блоков
Имплантация с немедленной нагрузкой
Современная стоматология предоставляет возможность восстановления зубного ряда при атрофии без проведения предварительного наращивания кости. Для восполнения нескольких или сразу всех зубов применяются методы имплантации с немедленной нагрузкой. В данном случае импланты вживляются в более глубокие слои кости, не подверженные атрофии – в кортикальную оболочку или базальный слой. Они сразу же нагружаются зубным протезом, поэтому за счет жевания кость получает нагрузку, к которой она привыкла – клетки ткани очень быстро восстанавливаются. Поэтому можно смело говорить о том, что это самое выгодное и функционально правильное решение после потери зубов, особенно их большого количества.
Видео-отзыв пациента об имплантации и протезировании на фоне запущенного пародонтита, за 3 дня!
Читайте также:


