Что такое одонтогенные воспалительные заболевания челюстей
Одонтогенные воспалительные заболевания— это большая группа специфических и неспецифических заболеваний инфекционно-воспалительной природы, затрагивающих кости челюстей, прилежащие к ним мягкие ткани и клетчаточные пространства, регионарные лимфатические узлы, причиной которых являются заболевания зуба либо тканей, непосредственно прилегающих к нему.
Воротами инфекции в данном случае являются либо дефекты твердых тканей зуба, либо эпителиального покрова десны.
Этиология одонтогенных воспалительных заболеваний.Возбудителями являются представители микрофлоры полости рта: стафилококки, стрептококки, энтерококки, диплококки, грамположительные и грамотрицательные палочки, грибы рода кандида. В возникновении и развитии одонтогенной инфекции играют не только культуральные свойства микроорганизмов, но и состояние резистентности макроорганизма, определяемое неспецифическими и специфическими факторами защиты, иммунологической реактивностью.
Тяжесть течения острого одонтогенного воспаления челюсти зависит не столько от вида возбудителя, сколько от степени сенсибилизации и уровня неспецифической реактивности организма.
Фаза острого воспаления (1-е— 3-й сутки) характеризовалась тромбозами сосудов, на 5—10-е сутки продолжали нарастать деструктивные изменения костной ткани, на 20—30-е сутки в местах пазушного рассасывания по периферии очага некроза появлялись разрастания остеоидной каймы, размножение остеобластов было замедленным.
Прогноз зависит от, неспецифической резистентности организма больного, вирулентности микрофлоры и уровня сенсибилизации организма,
1) при достаточной напряженности неспецифической реактивности организма, низком уровне сенсибилизации и высокой вирулентности микрофлоры воспалительная реакция протекает по типу нормергической;
2) при низком уровне неспецифического иммунитета, выраженной сенсибилизации организма и значительной вирулентности микрофлоры развивается гиперергическая форма воспаления;
3) при низком уровне неспецифической реактивности и сенсибилизации организма к микрофлоре, имеющей слабо выраженную вирулентность, воспалительная реакция протекает по типу гипергической.
Классификация одонтогенных воспалительных процессов по А.Г. Шаргородскому и Л.М. Цепову
А. Периодонтиты:
1) острые (серозные и гнойные );
2) хронические в стадии обострения;
3) хронические (гранулирующие, гранулематозные, фиброзные).
Б. Периоститы челюстей.
В. Остеомиелиты челюстей:
1)по клиническому течению:
г) обострившиеся хронические.
2) по характеру распространения процесса:
Г. Абсцессы и флегмоны:
2)околочелюстные;
3) дна полости рта,
6)шеи.
Д. Лимфадениты лица и шеи.
22.Периодонтиты. Этиология, патогенез, патологическая анатомия, классификация, методы диагностики
Периодонтит — это болезнь, для которой характерно распространение воспалительного процесса с десны на подлежащие ткани. Заболевание проявляется прогрессирующей деструкцией периодонта, а также ткани кости в межзубных перегородках.
Этиология.
1. Инфекционный периодонтит. В его развитии основную роль играют микроорганизмы, преимущественно стрептококки, среди которых негемолитический стрептококк - 62 %, зеленящий - 26 %, гемолитический - 12 %. Токсины микроорганизмов и продукты распада пульпы проникают в периодонт через корневой канал и патологический зубодесневой карман. Возможен также гематогенный и лимфогенный путь проникновения инфекции.
2. Травматический периодонтит возникает в результате воздействия на периодонт как значительной однократной травмы, так и менее сильной, но неоднократно повторяющейся микротравмы (хроническая травма). При острой травме периодонтит развивается быстро, с острыми явлениями, кровоизлияниями. При хронической травме изменения в периодонте нарастают постепенно.
3. Медикаментозный периодонтит развивается чаще всего в результате неправильного лечения пульпита, при попадании в периодонт сильнодействующих химических или лекарственных средств, таких как мышьяковистая паста, формалин, трикрезолформалин, фенол и некоторых других.
Патологическая анатомия
Патогистология различных форм периодонтитов
Острый серозный верхушечный периодонтит характеризуется воспалительной гиперемией, инфильтрацией полиморфноядерными лейкоцитами. Имеются скопления гистиоцитов и лимфоцитов. В прилегающих костномозговых пространствах наблюдается расширение сосудов.
Острый гнойный верхушечный периодонтит характеризуется пропитыванием периодонта гнойным экссудатом. Усиленная эмиграция лейкоцитов приводит к формированию периваскулярных инфильтратов. Диффузный лейкоцитарный инфильтрат пропитывает всю толщу периодонта. Образуются небольшие абсцессы, сливающиеся между собой. В прилегающей к периодонту костной ткани выявляются признаки рассасывания, а в костномозговой ткани - гиперемия и инфильтрация.
Хронический фиброзный периодонтит характеризуется разрастанием грубоволокнистой ткани, бедной клетками, нарушается нормальная ориентация волокон.
Хронический гранулирующий периодонтит характеризуется разрастанием грануляционной тканью, в которой преобладают клеточные элементы: фибробласты, гистиоциты, лейкоциты, выражена деструкция внутренней компактной пластинки альвеолы, наблюдается резорбция цемента.
Хронический гранулематозный периодонтит характеризуется появлением очага грануляционной ткани различной степени зрелости, ограниченного плотной оболочкой (гранулема). По строению различают гранулемы простые (состоят из элементов соединительной ткани), эпителиальные (имеется эпителий) и кистевидные (полость, выстланную эпителием). Кистевидные гранулемы могут привести к развитию околокорневой кисты.
Классификация.
Патогенез периодонтита
Патогенетический механизм развития воспаления ткани периодонта обусловлен распространением инфекции, токсинов. Воспаление может быть локализовано только в границах пораженного зуба, но также способно захватывать и окружающие их мягкие ткани десны,
Патогенез периодонтита характерен и развитием флегмон, периоститов при запущенном хроническом процессе и последующем его обострении.
Острый периодонтит развивается очень быстро, воспаление протекает по гиперергическому типу с резким реактивным ответом организма, повышенной чувствительностью к малейшему раздражителю.
Если иммунитет ослаблен или раздражитель не слишком активен (маловирулентные бактерии), периодонтит приобретает хроническую форму течения, часто бессимптомную.
Осложненный пульпит провоцирует попадание токсического содержимого в периодонт через верхушечное отверстие.
Травмирование зуба (удар) провоцирует деструкцию зубного ложа и периодонта, инфекция может проникнуть в ткань контактным путем при несоблюдении гигиены полости рта.
Гематогенный или лимфогенный путь заражения ткани периодонта возможен при вирусных заболеваниях – грипп, туберкулез, гепатит, при этом периодонтит протекает в хронической, часто бессимптомной форме.
Диагностика периодонтита
Диагностика заболевания осуществляется на основании осмотра ротовой полости пациента и пораженного зуба конкретно. Дифференциально необходимо разграничить периодонтит с пульпитом.
Врачи дополнительно назначают рентгеновское исследование. С помощью рентгеновских снимков можно заметить область нагноение возле корня зуба, разрушение кости. Также по снимку можно предположить возможные причины периодонтита – травму зуба, плохо запломбированные каналы и т.д.

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.

Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.

Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
У 9 из 10 пациентов, которые обращаются за помощью в отделения хирургической стоматологии, врачи диагностируют воспалительные заболевания челюстно-лицевой области. Если в 50-х годах прошлого века летальность полностью исключили массовым приемом антибиотиков, сегодня патогенная микрофлора стала менее восприимчивой к антибиотикотерапии. Из-за этого проблема гнойных внутричерепных осложнений вернулась к уровню 30-40-х годов, когда частота смертельных исходов составляла более 20%.
Что такое одонтогенное воспалительное заболевание ЧЛО?
- сепсису;
- тромбофлебитам;
- медиастиниту;
- внутричерепным осложнениям.
Дети подвержены одонтогенным воспалениям ЧЛО больше, чем взрослые пациенты. Причина заключается в иммунобиологических особенностях детского организма. Заболевания протекают долго и с трудом поддаются лечению. Существует несколько вариантов классификации воспалительных заболеваний челюстно-лицевой области. По этиологии воспаления подразделяются на специфические и неспецифические. Кроме того, заболевания могут протекать в острой, подострой и хронической форме. У маленьких пациентов болезнь чаще диагностирую подострую форму болезни.
Причины воспаления челюстно-лицевой области
Гноеродные микроорганизмы проникают в челюстно-лицевую область по-разному. Патогенная микрофлора может попасть в организм следующими путями:
Также заражение происходит через поверхности открытой раны или вследствие осложнений кариозного поражения. В редких случаях инфицирование вызывают альвеолиты и кисты в ротовой полости на стадии нагноения (см. также: радикулярная киста челюсти: симптомы, диагностика и способы лечения). Течение болезни зависит от типа ее возбудителей:
- стафилококки;
- стрептококки;
- синегнойная палочка;
- другие агенты.
Клиническая картина для каждого вида патологии различается. Все заболевания сопровождаются общими признаками воспаления. Особенности и тяжесть течения определяются:
- состоянием иммунитета;
- видом и свойствами возбудителей;
- восприимчивостью организма к антибиотикотерапии.
Абсцесс и флегмона
Абсцессы и флегмоны – это специфические воспаления ЧЛО в виде участков разлитого или локального нагноения. Поражение затрагивает мягкие ткани, проявляется выраженной отечностью, нарушением глотательной функции и интенсивными болями.
Чаще такими воспалительными процессами сопровождаются остеомиелит, гнойно-дистрофический пародонтоз, гингивостоматит, переломы. К микробным возбудителям заболевания относят:
- кокковые группы;
- веретенообразную палочку;
- кишечную палочку;
- анаэробные формы.
Одонтогенные гнойные воспалительные заболевания этого вида требуют срочного хирургического вмешательства. Лечение происходит по следующей схеме:
Все действия выполняются с применением местной проводниковой анестезии. Параллельно пациенту назначают курс медикаментозной терапии антибиотиками продолжительностью до 7-8 дней.
Лимфаденит
Обычно лимфаденит в челюстно-лицевой области развивается вследствие инфицирования ротовой полости или лица. Гноеродная инфекция постепенно распространяется из первичного очага, что приводит к воспалению лимфатических узлов. Заболевание сопровождается увеличением размеров лимфоузлов, их болезненностью. Температура тела повышается до отметки 37-38 градусов.
Учитывая этиологию лимфаденита, врачи лечат воспаление методами антибиотикотерапии. Для этого используют препараты, которые подавляют активность патологической микрофлоры и убивают инфекцию. Дополнительно пациенту назначают комплекс процедур с применением методов ультрафиолетового облучения, УВЧ, лазерную и ультразвуковую терапию.
Перикоронарит
Перикоронаритом называют воспалительный процесс, который охватывает десну вокруг прорезывающегося зуба. Патология чаще возникает при прорезывании зубов мудрости у взрослых пациентов. Из-за повреждения слизистой ротовой полости риск развития инфекции значительно возрастает. На зубном зачатке образуется капюшон, из-под которого выделяется гнойный инфильтрат. Заболевание сопровождается сильными болями, отдающими в челюсть, шею или уши. Существует несколько видов классификации заболевания:
- классификация по характеру течения (острый или хронический перикоронарит);
- классификация по форме (гнойный или катаральный).
Врачи начинают лечение с подавления воспалительного процесса. После этого делают рентгенографию, чтобы оценить положение зуба. Если дальнейшее нормальное прорезывание невозможно, зуб удаляют. В остальных случаях карман под капюшоном обрабатывают антисептическими и лечебными растворами, ставят лечебный вкладыш.
Если консервативные методы не помогают, пациенту делают хирургическое иссечение капюшона, который накрывает жевательную поверхность коронки. Операцию проводят под местным инфильтрационным наркозом, рану обязательно обрабатывают и зашивают.
Периостит
Периостит лечат только хирургическими методами. Под местной анестезией десну разрезают и проводят дренаж гнойного очага. Дальнейшее лечение проходит в домашних условиях; чтобы полностью избавиться от воспаления, пациенту назначают регулярные полоскания солевыми растворами.
Остеомиелит
Заболевание выражается гнойно-некротическим поражением, которое затрагивает челюстную кость. Остеомиелит развивается из-за инфицирования костных тканей у взрослых и детей с ослабленным иммунитетом. Признаки болезни выглядят следующим образом:
- общие симптомы интоксикации – повышение температуры тела и недомогание;
- нагноение в отдельных зонах челюстно-лицевой области с выделением гнойных масс через свищи;
- патологическая подвижность причинных зубов;
- сильные приступы боли.
Остеомиелит лечат комплексно. Для этого проводят хирургическое удаление пораженного зуба и назначают медикаментозную терапию антибиотиками.
Ежедневно врачи-стоматологи или челюстно-лицевые хирурги сталкиваются с вопросами постановки диагноза на основании клинического обследования, определения места нахождения очага болезни и проведенной диагностики, устанавливающей отличия имеющегося заболевания от других. Специалисты должны оперативно оценить степень поражения, физическое самочувствие пациента и его психоэмоциональное состояние. Врач должен предвидеть возможное течение запущенных воспалительных процессов.
Стоматологи нового поколения с высокой степенью клинического образования, начитанностью, хорошими мыслительными способностями успешно решают проблемы сложных пациентов. Особенно это стало заметным в обстоятельствах, когда противовоспалительные препараты и сульфаниламиды, выступив в главной роли, не оправдали доверие медиков. Проявляя лечебный эффект, эти лекарства уничтожают защитные силы организма.
Причины появления воспалений челюстно-лицевой области

В настоящее время наблюдается подъем одонтогенных воспалительных заболеваний. У детей заболевание возникает чаще, чем у людей старшего возраста, это объясняется иммунобиологическими особенностями организма. Воспалительные заболевания одонтогенной этиологии протекают долго и плохо поддаются лечению.
Этот процесс является следствием кариозных заболеваний полости рта и результатом осложненных форм течения болезни. Специфическая микрофлора кариозного процесса способствует тяжести протекания одонтогенного воспалительного заболевания. Воспалительный процесс может быть неспецифическим и специфическим. Неспецифическое воспаление вызывает анаэробная микрофлора. По способу течения различают остро текущий и хронический процесс, подострую форму. Самая распространенная – подострая форма, чаще встречающаяся у детей. Патологии возникают при отсутствии своевременного и качественного лечения, травмах, гематогенных и одонтогенных инфекциях.
Существует три взгляда на классификацию воспалительных заболеваний в челюстно-лицевой области. Изучая различные проявления острых одонтогенных воспалительных заболеваний, известный ученый Г. А. Васильев установил некоторые их особенности. Ему удалось разделить процессы на периодонтиты, периоститы, остеомиелиты, абсцессы и флегмоны.
Заболевания с преимущественным поражением костных структур челюсти
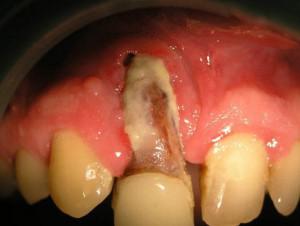
Воспаления костных структур челюстей возникают вследствие повреждения кости от внешнего воздействия, наличия воспаления, кистозных изменений или роста опухоли. Воспаление охватывает кости, надкостницу и даже костный мозг. Причинами патологии является остро текущий воспалительный процесс на верхушке корня причинного зуба, обострение вялотекущего периодонтита или пародонта.
Опухоли относятся к одонтогенным и неодонтогенным. Они бывают доброкачественные и злокачественные. Кости челюстей могут поражаться метастазами рака.
Острое воспаление периодонта выражается сильной самопроизвольной болью, которая усиливается при надавливании на зуб или постукивании. Появляется отек, инфильтрация по переходной складке и болезненная статичность. При этом страдает общее состояние организма: незначительное повышение температуры тела в течение длительного периода и увеличение региональных лимфоузлов. Клиника вялотекущего процесса не располагает четкими симптомами. Основные неудобства доставляет прием пищи и галитоз. По переходной складке может появиться патологический канал для оттока выделений из очага воспаления, которое начинается в кариозной полости разрушенного зуба или в восстановленном зубе. Используют следующую классификацию:
- периодонтит верхушки корня (апикальный),
- краевой (маргинальный) периодонтит.
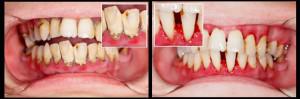
Маргинальный периодонтит причисляют к заболеваниям тканей, окружающих корень зуба. Терапия обостренных вялотекущих процессов и острых нагноений проходит по одной методике. Первая помощь заключается в создании свободного оттока гнойного отделяемого из каналов пораженного зуба.
Апикальный периодонтит приводит к дефекту связочного аппарата зуба, разрушению кости. В некоторых случаях возможно развитие фрактуры челюсти.
После того как воспалительные процессы будут устранены, проводится эндодонтическое и антимикробно-инструментальное лечение. По такому же принципу проводят лечение хронических форм периодонтита. Также могут применять импрегнационный и физический метод.
Поражение костного мозга верхней и нижней челюсти в стоматологии принято называть остеомиелитом. Развитие заболевания зависит от способа внедрения патологической микрофлоры в кости и протекания воспалительного процесса.
Воспаления костного мозга челюстных костей имеют свою классификацию:
- острая инфекция (одонтогенная) — 80% всех заболеваний,
- проникновение инфекции из кровеносного русла (гематогенная) — 9% случаев,
- проникновение инфекции из травматического очага — 11%.
Классификация по клинике течения остеомиелита и результатам рентгенологического обследования следующая:
- разрушающий структуру костей (деструктивная форма),
- разрушающий структуру костей с последующим ее восстановлением,
- продуктивный тип остеомиелита, который образует новые слои после воспалительного процесса.
Острое течение остеомиелита начинается с проникновения патогенной микрофлоры в очаг воспаления кости, поражения всей ее структуры и гнойного расплавления. Нарушается питание костей с последующим некрозом. Клиника острого остеомиелитического процесса сопровождается повышением температуры тела пациента, появлением озноба и общей болезненностью.
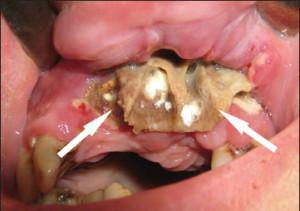
В первые дни болезни изменений на снимках челюстей не отмечают. Через семь и более дней появляется очаг костного разряжения, являющийся итогом гнойного расплавления кости. Ее прозрачность обусловлена исчезновением пластинчатого рисунка, истончением и разрывом кортикальной пластинки. Остеомиелит верхней челюсти одонтогенной этиологии редко бывает вялотекущим. Острое развитие болезни обусловлено анатомическим и физиологическим строением верхней челюсти, скорым вскрытием абсцесса и резким окончанием процесса.
ЧИТАЕМ ТАКЖЕ: как распознать симптомы саркомы челюсти?
Заболевания с преимущественным поражением околочелюстных мягких тканей
Болезни ЧЛО, вызванные патогенной микрофлорой разрушенных зубов, называются одонтогенными заболеваниями. Они поражают не только кости, но и региональную лимфатическую систему. Проявления симптомов зависят от общего состояния пациента, степени патогенности микрофлоры очага воспаления, от локализации причинного зуба и распространенности воспалительного процесса.
Воспалительный процесс надкостницы называется периостит. Его причиной являются больные зубы или их некачественное лечение, воспаление пульпы (острое или хроническое), гнойные процессы в околокорневых кистах, перикоронариты постоянного и молочного прикуса, внешнее механическое воздействие.
Выделяют периостит острый серозный и острый гнойный. Процесс хронического течения может быть простой и протекающий с уплотнением кости.
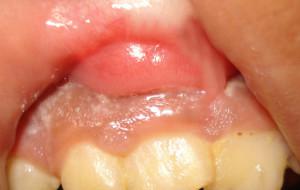
Острый серозный периостит проявляется отеком вестибулярной складки с болезненной пальпацией. Над местом отека есть выраженное покраснение слизистой. Процесс сконцентрирован в области пораженного зуба и расположенных рядом зубов, с преимущественной локализацией воспалительного эксудата по переходной складке.
Острый гнойный периостит отличается увеличением отечности вестибулярной поверхности и развитием организованного воспалительного процесса в под надкостничном пространстве. С нарушением целостности надкостницы и вытеканием гнойного экссудата. Над скоплением жидкости в образовавшейся полости определяются колыхания, покраснение слизистой оболочки во рту и кожных покровов снаружи, местное уплотнение.
Хронический периостит проявляется нарастанием кости за счет усиления пролиферативного процесса в надкостнице разной степени окостенения (рекомендуем прочитать: линейный периостит: симптомы и способы лечения). В детском возрасте кости находятся в постоянном физиологическом раздражении за счет прорезывания зубов и роста челюсти.
Абсцесс – местное гнойное воспаление, ограниченное капсулой, возникающее при острой или хронической очаговой инфекции. Начинается с воспаления кожи лица, при стоматитах различной этиологии, хейлитах, ринитах, конъюнктивитах и травматических вмешательствах.
Наиболее часто встречаются абсцессы челюстно-ротовой полости. Они начинаются с воспалительных процессов в причинном зубе. На проблемном участке кожа истончена, пациент испытывает болевые ощущения при пальпации и чувствует колыхание жидкости под кожей. Общее состояние не изменено.
Флегмона – это местное воспаление, сопровождающееся покраснением, появлением болезненной припухлости и увеличением местных лимфатических узлов. Лечение начинается с хирургического вмешательства, затем производится дренаж, промывание очага воспаления антисептическими растворами. При необходимости назначают комплексную терапию. Быстрое развитие процесса в детской практике идет за счет слабо развитой подкожной соединительной ткани и плохой связи с подкожным жировым и капиллярным слоем. Это и есть этиология стремительного развития процесса, осложненного слабо развитыми защитными силами организма.
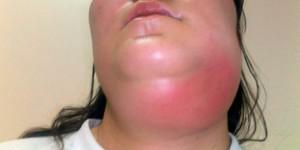
Местное уплотнение мягких тканей, увеличение их объема за счет накопления в воспаленном очаге клеток крови, лимфы и других элементов – это все проявления одонтогенного воспалительного инфильтрата. Некоторые специалисты называют процесс инфильтрации “начинающейся флегмоной”. Одонтогенное инфицированное воспаление серозного типа с помощью комплексной терапии полностью ликвидируется. Инфильтративные процессы рассматриваются как местная реакция. При постановке диагноза важно отличить серозное воспаление от гнойного и провести качественную терапию.
Заболевания с преимущественным поражением регионарного лимфатического аппарата
Чаще всего при одонтогенных воспалительных заболеваниях поражаются подчелюстные лимфоузлы. Проведенные исследования показали, что у большей части больных (более 60%) поражались именно поднижнечелюстные лимфоузлы. Подбородочные затрагиваются реже (около 9%). Также заболевание может поражать щечные, околоушные и шейные лимфоузлы. Самым распространенным считается лимфаденит, реже — аденофлегмона. Отдельно выделяют специфическую группу воспалительных заболеваний челюстно-лицевой области. К ней относится такое заболевание как актиномикоз. Специфические заболевания поражают лимфатические узлы и могут возникнуть на фоне одонтогенных воспалительных заболеваний.
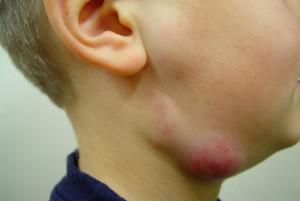
Лимфаденит, часто возникает на фоне других заболеваний (подробнее в статье: подчелюстной лимфаденит у детей и взрослых). Любые инфекции, ОРЗ или ОРВИ, а также заболевания ЛОР-органов в любой момент могут спровоцировать лимфаденит. Зачастую врачи относят его к одному из симптомов. Нередки случаи, когда воспаление вызвано переохлаждением, перенесенной травмой или происходит после вакцинации. В зависимости от клиники течения лимфаденит подразделяют на: серозный, гнойный или хронический.
Бурное течение болезни с проявлением местных симптомов и выраженной реакции организма отмечают при остром серозном лимфадените. У больного с повышенной температурой начинают проявляться признаки интоксикации. На начальной стадии отмечается незначительное увеличение лимфоузлов, которые при пальпации доставляют пациенту боль. Лимфатические узлы могут быть подвижными, при этом плотными, кожные покровы в месте воспаления не меняют цвет. Если на данном этапе не предприняты соответствующие меры, лимфоденит входит в следующую стадию с поражением окружающих лимфоузлы мягких тканей (периаденит). При пальпации лимфотического узла человек испытывает резкие болевые ощущения, на месте воспаления прощупывается инфильтрат. Впоследствии возникает острый гнойный лимфаденит с выходом гнойного экссудата.
При хроническом течении болезни лимфоузел пальпаторно определяется как подвижный, плотный, безболезненный, но в некоторых случаях пациент может испытывать неприятные ощущения. При хроническом абсцедирующем лимфадените может образоваться свищ с выходом гнойного содержимого.
Дети чаще подвержены аденофлегмоне, но она может возникнуть вследствие лимфаденита у больных всех возрастов. Даже дети младшего возраста, начиная с двух месяцев, могут испытывать на себе неприятные симптомы болезни. Чаще аденофлегмона поражает щечные, поднижнечелюстные лимфатические узлы. Реже локализуется в подбородочной и околоушной области.
Самыми распространенными источниками развития болезни считаются: невылеченные зубы, воспаления ЛОР-органов, травмы. Аденофлегмона имеет выраженную симптоматику, у пациента отмечается нарастающая интоксикация. Пальпаторно очаг воспаления определяется как инфильтрат. Кожные покровы в пораженном месте становятся плотными, напряженными, гиперемированными.
Осложнения одонтогенных воспалительных заболеваний
Иногда воспаление в челюстно-лицевой области приводит к серьезным осложнениям с угрозой для жизни. Часто они проявляются в виде медиастинита, тромбофлебита лицевых вен, тромбоза и внутричерепных процессов. Подобные осложнения в ЧЛО связывают с распространением инфекции на жизненно важные органы: область средостения, головной мозг. Внутричерепные осложнения требуют немедленного лечения, так как отмечается смертность в связи с тяжелым течением болезни. По статистике в 20%-60% люди погибают.

Медиастинит развивается у пациентов на фоне развития флегмон. Одонтогенная инфекция может быстро распространиться из челюстно-лицевой области на средостение с окологлочного пространства и корня языка на позадиглочное, а затем — на глотку и пищевод. Сначала инфекция поражает заднее средостение, а затем переходит на переднее.
Выявить медиастинит при наличии флегмоны можно по следующим признакам:
- воспалительный процесс локализуется в шейной области,
- дренирование гнойных очагов не приносит должного результата, у пациента держится высокая температура, отмечается тахикардия.
Основные симптомы медиастинита:
- У больного при пальпации определяют воспалительные инфильтраты в местах прохождения сосудисто-нервного пучка.
- Пациент находится в сидячем положении всегда с опущенной головой или лежа с поджатыми коленями.
- В состоянии покоя у больного возникает одышка.
- Проявляется симптом Равич-Щербо.
- Пациент, кашляя, вздыхая и запрокидывая голову, испытывает боль. Постепенно они усиливаются.
- Из-за гиперсекреции слизи у больного начинается кашель, сопровождающийся болью.
- При простукивании отдельных участков врачом, в частности — грудины и пяток, пациент испытывает болевые ощущения.
- На рентгеновских снимках тень средостения увеличивается в размерах, а при гнойной инфекции выявляется наличие газа в загрудинном пространстве.

Главным проявлением тромбофлебита является образование инфильтратов, изменение цвета кожи, появление отеков, распространяющихся за пределы инфильтратов, по ходу угловой либо лицевой вены. Температура тела повышается, анализ крови указывает на воспалительный процесс в организме.
К одному из осложнений тромбофлебита относят тромбоз пещеристого синуса. Этот воспаление протекает внутри черепа. Больной жалуется на сильные головные боли, температура тела может достигать отметки 38-40 градусов. СОЭ повышено до 40-60 ммч. Заболевание сопровождается отеками и гиперемией в области век, лба, также глазного дна. Зрачки расширены. У некоторых пациентов затылочные мышцы становятся ригидными.
У детей данное заболевание может возникнуть по причине обезвоживания и при лихорадке. Также нередки случаи развития тромбоза синусов при осложнениях, вызванных серповидноклеточной анемией, тяжелой кахексией, эритроцитозом и лейкозом. Иногда заболевание встречается у женщин в послеродом периоде, связано с пероральным приемом контрацептивов.
В случаях расплавления стенок пещеристого синуса, вызванных тромбозом, у пациента возникает другой вид осложнений – гнойный менингит. Данное осложнение сопровождается быстрым подъемом температуры тела, головными болями, тошнотой, рвотными позывами. Человек пребывает в угнетенном состоянии, его затылочные мышцы становятся ригидными, отмечаются изменения в ликворе.
Менингоэнцефалит по своей клинике схож с менингитом, его отличительной чертой является присоединение очаговой симптоматики. Человек может терять сознание. Данное осложнение сопровождается тахикардией, аритмией, низким артериальным давлением.
Не менее опасным осложнением считается абсцесс головного мозга, проходящий в черепной полости, где гнойный очаг воспаления ограничен. Он подразделяется на несколько форм: внутримозговой абсцесс, субдуральный, эпидуральный. Абсцесс головного мозга возникает у пациентов нечасто, в среднем — 0,7 случаев на 100 000 человек в год.
Сепсис – это тяжелое заболевание, вызванное попаданием в кровь патогенной микрофлоры и продуктов ее жизнедеятельности из очага инфекции. Осложнение сопровождается повышенной температурой тела, ознобом, резким увеличением СОЭ. В крови отмечаются изменения со стороны качества и количества лейкоцитов. На наличие сепсиса указывает измененный гомеостаз. Выделяют несколько фаз течения болезни. В начальной фазе организм борется с инфекцией, анализы показывают, что задействованы все защитные механизмы. В дальнейшем наступает токсическая фаза с крайним напряжением защитных функций. Впоследствии проявляется терминальная фаза, характеризующаяся истощением защитно-приспособительных механизмов.
Одним из тяжелых последствий заболевания является септический шок, когда в крови многократно увеличивается количество микроорганизмов и продуктов их жизнедеятельности. У больного с септическим шоком нарушаются функции ЦНС, легочной системы, центрального и периферического кровообращения. Летальный исход возможен в половине случаев.
Читайте также:


