Деструкция костной ткани челюсти лечение

Остеомиелит является одним из тяжелейших вариантов патологии, встречающейся в хирургии. И примерно третья часть в структуре данного заболевания принадлежит остеомиелиту челюсти. Сегодня из нашей статьи вы узнаете, что такое остеомиелит костей челюсти, каковы причины его возникновения, основные проявления, чем он опасен и какие существуют методы профилактики такой патологии.
Содержание:
Остеомиелит кости: что это такое
Остеомиелит костей в понятии общей хирургии — это воспаление костной ткани, которое имеет достаточно сложный патогенез. В современной медицине существует множество теорий его возникновения. Однако определить наиболее достоверную невозможно, поскольку каждая из теорий не исключает остальные, а дополняет их. Таким образом, остеомиелит является мультифакториальным заболеванием, в развитии которого большую роль играет не только проникновение в костные ткани какого-либо инфекционного агента, но и состояние иммунной системы организма человека, нарушения местного кровообращения с ухудшением трофики.

На фото: остеомиелит верхней челюсти
При попадании инфекционного агента в костную ткань развивается бурная реакция организма, проявляющаяся гнойным воспалением. Для уничтожения инфекции к месту поражения начинают активно мигрировать лейкоциты, которые продуцируют огромное количество ферментов. Они постепенно разрушают костные структуры и формируют полости, заполненные жидким гноем, в которых можно обнаружить кусочки кости или секвестры. Иногда воспаление переходит на окружающие мягкие ткани, что приводит к образованию свищевых ходов, открывающихся на коже.
Если иммунная система больного человека работает достаточно активно, то воспаление может самостоятельно ограничиваться и переходить в хроническую форму. Но если в организме существует иммунодефицит, то инфекция распространяется дальше с развитием тяжелейших гнойных осложнений, таких как сепсис, что нередко приводит к инвалидности или даже смерти.
Остеомиелит в стоматологии
Остеомиелит челюстных костей составляет примерно треть от всех выявленных случаев этой болезни. Такая особенность статистики не является случайной и обуславливается наличием зубов, которые часто являются источником заражения костной ткани. Кроме того, в челюсти имеется ряд особенностей, которые предрасполагают к развитию такого заболевания:
- очень обильная сеть артериальных и венозных сосудов в челюстно-лицевой области;
- активный рост челюсти и бурные перестройки в ее структуре в период смены молочных зубов на постоянные;
- наличие относительно широких гаверсовых каналов;
- очень тонкие и нежные костные трабекулы;
- высокая чувствительность миелоидного костного мозга к инфицированию.
Все это приводит к тому, что попадание практически любого микроорганизма вглубь костной ткани провоцирует развитие остеомиелита.
Причины
Основная причина развития остеомиелита челюсти — проникновение высокопатогенных микроорганизмов в костную ткань. Проникновение инфекции может происходить несколькими путями:
- Одонтогенным путем, когда источником возбудителя инфекции выступает зуб, пораженным кариесом. При этом микроорганизмы попадают сначала в ткани пульпы, после чего по мелким лимфатическим сосудам либо зубным канальцам распространяются на костные ткани.
- Гематогенным путем, когда патогенные микроорганизмы распространяются в челюстно-лицевую область по кровеносным сосудам из первичного источника инфекции. В этой роли может выступать любой инфекционный очаг, имеющийся в организме: острый или хронический тонзиллит, рожистое воспаление кожи или фурункулез. Кроме этого, спровоцировать остеомиелит могут и некоторые специфические инфекции: тиф, скарлатина или даже обычный грипп.
- Травматическим путем, когда остеомиелит возникает на фоне проникновения инфекции после перелома или операции на челюсти. Встречается в стоматологии наиболее редко.
При одонтогенном пути чаще поражается нижняя челюсть, а при гематогенном - верхняя. Если инфицирование произошло гематогенным путем, то локализация гнойного очага будет глубоко в костной ткани, а явление периостита будет минимальным.
Симптомы
Клиническая картина остеомиелита зависит от того, в острой или хронической форме протекает данное заболевание.

На фото: хронический остеомиелит нижней челюсти
Обычно симптомы такой патологии возникают внезапно и проявляются местными и общими проявлениями.
Общие симптомы неспецифичны и отражают лишь наличие тяжелого воспалительного очага в организме:
- Значительное повышение температуры тела до показателей в 39 градусов и выше.
- Общая резкая слабость, недомогание, головные боли и ломота в суставах.
- Бледность кожных покровов и слизистых оболочек, усиленная потливость.
На фоне таких общих проявлений возникают и местные признаки заболевания:
- Постоянные нестерпимые боли в области зуба, ставшего источником инфекции. По мере распространения воспалительного процесса болевой синдром усиливается, теряет своею четкую локализацию и порой распространяется на всю челюсть или половину черепа с иррадиацией в ушную область или глаз.
- Нередко воспаление захватывает челюстной сустав, развивается его артрит, что приводит к тому, что человек не может сомкнуть челюсти и держит рот все время приоткрытым.
- Зуб, ставший причиной заболевания, начинает шататься. При диффузном воспалении возможно расшатывание и соседних зубов.
- Слизистая оболочка десен и полости рта становится резко отекшей, гиперемированной и болезненной.
- Нарастающий отек мягких тканей приводит к асимметрии лица и спазму жевательных мышц.
- Значительное увеличение в размерах регионарных лимфатических узлов.
Наиболее тяжело обычно протекает гематогенный остеомиелит, поскольку для него характерно сочетание с поражением других костей черепа и внутренних органов, что значительно ухудшает дальнейший прогноз.
Особенностью течения травматического варианта заболевания является то, что клиническая картина на ранних стадиях может быть стертой из-за проявлений травмы. Однако когда на 3-5 день после перелома челюсти появляются жалобы на усиление боли, а состояние больного утяжеляется, повышается температура тела, возникает сильнейший отек слизистой рта и гнойные выделения из раны, то диагноз становится ясным.
При переходе заболевания в хроническую форму состояние пациента улучшается. Однако на протяжении достаточно длительного периода времени у таких людей отмечается выраженная бледность кожных покровов, вялость, нарушения сна и отсутствие аппетита.
Во время осмотра при хроническом остеомиелите выявляются свищи, открывающиеся как на поверхности лица, так и в полости рта. Из свищевых ходов выделяется небольшое количество гнойного содержимого. Также можно выявить отечность слизистых оболочек, патологическую подвижность одного или нескольких зубов, увеличение регионарных лимфатических узлов.
В стадии ремиссии боль может отсутствовать либо быть незначительной. Но в период обострения возможно усиление болевого синдрома, при этом пациент не всегда может указать на точную локализацию боли.
Диагностика
На основании жалоб пациента и объективных данных общего осмотра у доктора может возникнуть подозрение на остеомиелит челюстной кости. Подтверждение такого заболевания и полная формулировка диагноза возможны только после проведения лучевой диагностики (рентгендиагностики).
Существуют ранние и поздние рентгенологические признаки, которые указывают на наличие такой тяжелой патологии.

На рентген-снимке: острый остеомиелит челюсти
К ранним рентген-признакам относятся:
- наличие на снимках участков разряжения костной ткани, которые чередуются с ее уплотнением;
- смазанность и крайняя нечеткость костного рисунка в челюсти;
- незначительное увеличение толщины надкостницы как следствие периостита.
Поздними признаками остеомиелита на рентгенограмме являются:
- формирование к 7-12 дню от начала заболевания очагов деструкции с образованием секвестров;
- утолщение и умеренное уплотнение ткани кости вокруг воспаленного очага.
В затруднительных случаях пациентам показано проведение МРТ, которое позволяет более четко увидеть обширность поражения костной ткани, а также визуализировать мелкие гнойные очаги.
Дополнительно к рентгенологическому обследованию проводят общеклинические анализы, которые отражают активность воспалительного процесса:
- общий анализ крови, в котором может быть выявлено увеличение количества лейкоцитов, изменения лейкоцитарной формулы воспалительного характера, снижение количества эритроцитов и гемоглобина;
- биохимический анализ крови с выявлением электролитных нарушений, появлением маркеров воспаления.
С целью определения возбудителя остеомиелита и выявления его чувствительности к антибактериальным препаратам проводят бактериологическое исследование отделяемого свищевых ходов с посевом гноя на специальные питательные среды с последующей микроскопией полученных образцов.
Дифференциальная диагностика
Дифдиагностика остеомиелита с другими заболеваниями, имеющими схожую симптоматику, имеет важное значение, поскольку неправильно поставленный диагноз может приводить к неверному выбору лечебной тактики и неэффективности проводимой терапии. Все это повышает риск на неблагоприятный исход болезни и плохой прогноз для здоровья в будущем.
Дифференциальный диагноз остеомиелита следует поводить с такими заболеваниями, как:
- острая форма периодонтита,
- острый пульпит,
- периостит,
- нагноения кисты зуба,
- острый гайморит одонтогенного происхождения,
- абсцесс мягких тканей в челюстно-лицевой области (ЧЛО).
Осложнения
Неправильно поставленный диагноз или несвоевременно начатая терапия остеомиелита приводят к развитию тяжелейших осложнений, которые имеют высокий процент летальности и нередко становятся причиной инвалидности.
Наиболее часто остеомиелит челюсти осложняется:
Лечение
Лечение остеомиелита челюстных костей заключается в одновременном решении двух важнейших задач:
- Наиболее быстрая ликвидация очага гнойного воспаления в костях и окружающих мягких тканях.
- Коррекция функциональных нарушений, которые были спровоцированы наличием тяжелого инфекционного процесса.
Все больные без исключения подлежат госпитализации в хирургическое отделение, специализирующееся на челюстно-лицевой хирургии. Если такового стационара не имеется, то лечение проводят в отделении, имеющем опыт в хирургической стоматологии.
Комплекс лечебных мероприятий включает:
- Хирургическое вмешательство со вскрытием гнойного очага, очисткой его от некротизированных масс и полноценным дренированием.
- Применение антибактериальных препаратов с широким спектром активности.
- Дезинтоксикационное и противовоспалительное лечение, укрепление иммунитета.
Важное значение играет и общий уход с соблюдением строгого постельного режима, полноценного, но щадящего питания (гипоаллергенная диета с включением в рацион всех необходимых нутриентов, витаминов и минералов).
Последствия и реабилитация после перенесенного остеомиелита челюсти
Последствия перенесенного острого или хронического остеомиелита челюстной кости могут быть достаточно серьезными и значительно ухудшать качество жизни человека.
- Нередко при хирургическом лечении такой патологии появляется необходимость удаления не только причинного зуба, но и нескольких других. Это приводит к тому, что в последующем человек будет нуждаться в ортодонтическом лечении и протезировании.
- Обширные дефекты костной ткани могут приводить к деформациям челюсти, что не только является косметическим дефектом, но и в значительной мере нарушает нормальное функционирование челюстно-лицевого аппарата.
- Поражение мягких тканей нередко приводит к их рубцовой деформации, что также является серьезной косметической проблемой, требующей решения с помощью пластической хирургии.
- Распространение инфекции на сустав может спровоцировать его воспаление (артрит) или артроз, что впоследствии становится причиной развития его анкилоза и резкого ограничения подвижности челюсти.
- Последствия септических состояний на фоне остеомиелита могут также заключаться в нарушении функционирования внутренних органов, процессов кроветворения и работе иммунной системы.
- Остеомиелит, поражающий верхнюю челюсть способен распространяться на скуловую кость и даже орбиту с развитием абсцесса или флегмоны глазного яблока. Это приводит к полной утрате зрения без возможности его восстановления.
Реабилитация после перенесенного гнойного воспаления косей челюсти иногда продолжается в течение нескольких лет. Все больные подлежат диспансерному учету, с которого снимаются только после коррекции всех возникших нарушений.
Реабилитационные мероприятия включают:
- использование методик физиотерапевтического воздействия;
- при необходимости проведение протезирование утраченных зубов;
- повторное оперативное вмешательство по косметическим или медицинским показаниям;
- профилактику повторного возникновения такой патологии.
Профилактика
Профилактические мероприятия являются не только ключевым моментом по предупреждению развития остеомиелита, но и тем фактором, который снижает риск развития осложнений и укорачивает период восстановления, если избежать болезни все же не удалось:
- Своевременное лечение кариеса, даже если он не имеет никаких клинических проявлений.
- Поддержание нормального иммунного статуса путем регулярных физических нагрузок, рационального и полноценного питания.
- Санация всех хронических очагов инфекции в организме.
- В случае получения травмы, в послеоперационном периоде или после удаления зуба соблюдение всех профилактических врачебных предписаний.
В заключение необходимо отметить, что, несмотря на все достижения современной медицины, остеомиелит челюсти у взрослых и детей не теряет свою актуальность. Своевременное выявление его признаков и адекватное лечение повышают шансы больного на полное выздоровление и сохранение качества жизни на высоком уровне.

Остеопороз челюсти – это разрушение костей из-за ускоренного вымывания кальция. Возникает при сочетании местного воспаления, опухоли и общих причин (возраст, нехватка кальция и витамина Д, гормональный сбой). Проявления могут долго отсутствовать, а при незначительной травме происходит перелом челюсти, есть риск выпадения зубов, неудачного протезирования.
Для постановки диагноза нужна денситометрия, рентгенография. Лечение включает медикаменты, диету, витаминно-минеральные комплексы, гормоны (при их недостатке).
Что означает и чем грозит истончение кости челюсти
Истончение кости челюсти означает, что она потеряла свою плотность, из ее минеральной основы вымылся кальций. Такая костная ткань становится хрупкой и при незначительной травме, а иногда и неловком движении, возникает перелом.
Это заболевание называется остеопорозом, что в дословном переводе означает пористость кости. Вначале рассасываются костные перегородки губчатого вещества, обеспечивающие прочность, а затем разрыхляется и плотная оболочка. При поражении челюстной области существует риск выпадения зубов и сложностей при протезировании.
А здесь подробнее о препарате Пролиа при остеопорозе.
Причины развития остеопороза челюсти
Остеопороз челюсти возникает всегда при сочетании местных и общих факторов.
Челюстная зона не является типичным местом разрушения костей, поэтому для запуска этого процесса необходимы локальные изменения:
Предрасполагающим фактором бывают особенности анатомической формы челюсти – вытянутый овал лица, тонкие черты. Они обычно отражают изначально небольшую массу костной ткани, поэтому процесс ее разрушения проходит быстро.
Для развития остеопороза существуют и общие причины:
Наличие 2 и более факторов риска дает возможность заподозрить остеопороз.
Виды патологии
По распространенности заболевание бывает ограниченным и системным (общим). Поражение челюсти у большинства пациентов молодого возраста является локальным, то есть местным. Его провоцирует длительное воспаление, осложненное разрушением костной ткани.
У пожилых людей челюстные изменения обычно сочетаются с общими проявлениями остеопороза – снижение минеральной плотности позвонков, шейки бедра, лучевой кости. В этих областях нередко возникают переломы.
Если у пациента есть основное заболевание (опухоль, гормональный сбой, почечная недостаточность, диабет), то остеопороз называют вторичным. Если такой фоновой патологии не выявлено, то это первичное поражение.
Его видами являются:
- ювенильный – развивается у детей и подростков;
- постменопаузальный – начинается через год от последней менструации (самый распространенный);
- сенильный – возникает после 65 лет у мужчин и женщин;
- идиопатический – причину его не удается найти.
Симптомы остеопороза челюсти
Как и при всех видах разрушения костей, симптомы остеопороза челюсти долгое время отсутствуют, а болезнь остается незамеченной. В дальнейшем возникает боль и периодическое покалывание, постепенно перерастающие в постоянные ноющие болевые ощущения. При наличии протезов они снимаются с трудом.
На верхней челюсти вначале поражается центральная часть, а потом боковые. На нижней страдают зоны вблизи подбородка. Нередко остеопороз выявляют при удалении зуба. При самой щадящей технике не удается избежать отломков ложа зуба. Процесс заживления протекает длительно.
Косвенными симптомами начала разрушения костной ткани могут быть:
- повышенная чувствительность зубов к кислому, холодному;
- образование пространств между зубом и десной (карманов), обнажение корней;
- обильный зубной налет;
- расшатывание зуба, выпадение.
Все эти проявления бывают и при многих других стоматологических проблемах, поэтому по клинической картине снижение минеральной плотности челюсти выявить сложно.
Диагностика остеопороза в стоматологии
Для того, чтобы поставить диагноз остеопороза, в стоматологии используют:
Что будет без лечения
Начавшееся разрушение челюсти имеет прогрессирующее течение. Его последствиями бывают:
Лечение патологии
Для терапии остеопороза применяют медикаменты – бисфосфонаты, комплекс минералов и витаминов, гормональные средства. Они эффективны только при соблюдении рекомендаций по питанию. При низкой эффективности назначают более сильные препараты, в частности Форстео.
Они относятся к первой линии лечения остеопороза. Накапливаются избирательно в зоне разрушения кости, остаются в ней даже после окончания терапии. Подавляют активность клеток-разрушителей (остеокластов) и защищают от повреждений клетки-строители (остеобласты).
Основные препараты содержат такие действующие вещества:
- золедроновая кислота (Зомета, Акласта) – вводятся внутривенно раз в год;
- алендронат (Фосамакс, Алендра) – таблетка принимается раз в неделю;
- ибандроновая кислота (Бонвива) – прием рекомендуется раз в месяц.
Терапия длительная, не менее 3-5 лет. Проходит под контролем денситометрии и анализов крови на содержание кальция и показателей разрушения костной ткани. Обязателен осмотр стоматолога и рентгенография челюсти, так как существует риск остеонекроза. Поэтому перед началом приема бисфосфонатов необходимо провести лечение всех очагов воспаления в полости рта.
Для того чтобы процесс укрепления костной ткани проходил эффективно, бисфосфонаты в обязательном порядке сочетают с препаратами, содержащими кальций. Назначают комплексы витамина Д и кальциевых солей, так как в таком виде минерал лучше усваивается.
Наиболее эффективные средства:
- Кальцемин Адванс,
- Кальций Д3 Никомед,
- Натекаль Д3.
При наступлении менопаузы женщинам показаны препараты из группы эстрогенов (например, Индивина) или их растительные аналоги (Климадинон Уно). Заместительная терапия обязательно проходит под контролем гинеколога. При противопоказаниях к эстрогенам рекомендуется Эвиста.
Большая роль в замедлении разрушения костей принадлежит правильному питанию. В ежедневном рационе должны быть:
- творог, кисломолочные напитки, молоко, сметана, сливки;
- сыр умеренной жирности – 40-50%, тофу (соевый);
- рыба отварная или запеченная, морепродукты;
- свежая зелень (не менее 30 г);
- орехи, семечки, кунжут.
Следует максимально снизить употребление таких продуктов:
- сахар, сладости, мучное;
- животный жир – смалец, сало, консервы из свинины, паштеты;
- мясо (разрешается не чаще 2-3 раз в неделю), колбасы, полуфабрикаты;
- кофе и энергетические напитки;
- щавель, шпинат;
- алкогольные напитки;
- отруби.
На основе гормона околощитовидных желез создан препарат Форстео. При его производстве используют методы генной инженерии. К свойствам медикамента относится:
- улучшение усвоения кальция из кишечника, предотвращение его потерь с мочой;
- повышение числа и активности клеток-строителей кости;
- укрепление губчатой части костной ткани и ее плотного слоя;
- снижение риска переломов.
Форстео помогает в тех случаях, когда бисфосфонаты и другие средства не дают эффекта. Показан при тяжелом остеопорозе. Противопоказан при почечной недостаточности и опухолях.
Остеопороз и имплантация зубов
При остеопорозе имплантация зубов проходит в несколько этапов, так как при обычном способе возможно разрушение кости и выпадение импланта. Вначале стоматолог проводит лечение ротовой полости – санацию очагов воспаления. Затем в лунку зуба помещается синтетический материал для укрепления костной ткани и только потом вставляется искусственный корень. На нем фиксируется штифт, а на последнем этапе ставится зубная коронка.
Ограничения для имплантации:
- непереносимость наркоза;
- воспаление в области носоглотки;
- инфекционные болезни;
- возраст до 16 лет;
- беременность;
- тяжелая степень остеопороза (откладывают до получения результатов от лечения);
- хронический алкоголизм.
Смотрите на видео о том, можно ли делать имплантацию зубов при остеопорозе челюсти:
Профилактика разрушения челюстной кости
Для того чтобы предупредить разрушение челюстной кости, рекомендуется:
- своевременно обращаться к стоматологу после удаления зуба, обнаружении его расшатывания или дискомфорта при ношении протеза;
- регулярное посещение врача для осмотра зубов даже при отсутствии симптомов (не реже 2 раз в год) при наличии хотя бы одного фактора риска остеопороза;
- лечение кариеса и пародонтоза;
- употребление достаточного количества кальция с продуктами питания (для взрослых 1000 мг, а при гормональной недостаточности 1500 мг);
- при невозможности перекрыть потребность в кальциевых солях питанием применение комплексных препаратов с витамином Д;
- ежедневные прогулки не менее получаса в дневное время.
Частые вопросы пациентов
Часто стоматологам приходится отвечать на множество вопросов пациентов. Самых распространенных несколько.
Можно ли обойтись без протеза после удаления зуба?
Удаление зуба приводит к разрушению челюсти. Этот процесс проходит ускоренными темпами в первые 3 месяца. Поэтому рекомендуется после заживления раны обратиться к стоматологу для подбора метода протезирования. Предварительно важно исключить остеопороз, так как имплант может не прижиться.
Кто лечит остеопороз челюсти?
Диагноз ставится обычно на основании рентгенографии при обращении пациента к стоматологу. Врач может дать рекомендацию пройти полное обследование костной системы. Для этого нужно обратиться к ортопеду (травматологу). Женщинам в период менопаузы обязательно нужно пройти гинеколога для решения вопроса о заместительной гормонотерапии или применении натуральных фитоэстрогенов.
За сколько можно вылечить остеопороз?
Для терапии может понадобиться от года до 5 лет. Продолжительность лечения будет зависеть от:
- степени разрушения кости;
- наличия болезни, нарушающей кальциевый обмен или плотность костной ткани, успешности ее лечения;
- соблюдения рекомендаций по питанию;
- отказа от вредных привычек;
- точного следования назначениям.
Крайне важно проходить курс под контролем анализов крови и денситометрии.
Как узнать, есть ли у меня остеопороз?
Для раннего выявления болезни, когда еще не было перелома, нет боли, ограничений движений нужна денситометрия. Только этот метод поможет найти самые первые признаки снижения минеральной плотности кости. Ее можно пройти вначале с помощью ультразвукового сканирования. Это полностью безвредно и доступно по цене (от 350 рублей, 95 гривен).
На основании полученных данных врач порекомендует, нужна ли двухэнергетическая абсорбционная диагностика. Она предусматривает рентгенологическое исследование и дает самые точные результаты при выявлении остеопороза.
А здесь подробнее о диффузном остеопорозе.
Остеопороз челюсти возникает при сочетании стоматологических заболеваний и общих факторов риска разрушения костей. На ранних этапах симптомы отсутствуют. Обнаружение происходит при рентгенологическом обследовании. При наличии хрупкой костной ткани протезирование без предварительного укрепления ее структуры не эффективно.
Последствия без лечения – переломы челюсти, деформация костей, выпадение зубов. В курс терапии входит санация полости рта, применение медикаментов, гормонов (по показаниям), витаминных комплексов, правильное питание.
Чем поможет Пролиа при остеопорозе. Показания к назначению лекарства и противопоказания. Как проходит лечение остеопороза Пролиа. Сколько раз делать укол и как вводить препарат Пролиа при остеопорозе.
Возникает даже у молодых остеопороз, который сложно поддается лечению. У женщин и мужчин даже в молодом возрасте есть предпосылки к заболеванию. Какие причины остеопороза? Как лечить опасную патологию?
Характеризуется заболевание остеопороз разрушением костей. Его начальные стадии могут протекать незаметно для пациента. Однако симптомы со временем нарастают, учащаются переломы. Каковы признаки остеопороза?
В разном возрасте, а также по различным причинам может быть выявлен диффузный остеопороз. Его признаки в начальной степени незаметны, проявлением выраженного или умеренного часто становится перелом. Лечение поражения костей включает медикаменты и изменение образа жизни.
Могут быть как врождённые причины остеопороза у детей и молодых, так и приобретённые у женщин и мужчин. Например, причины поражения костей позвоночника у подростков могут заключаться в приёме определённых препаратов.
-
Вход Регистрация
- Главная →
- Новости и статьи по стоматологии →
- Хирургия →
- Восстановление деструкции костной ткани челюстей, вызванной действием ятрогенных факторов
В настоящее время реставрации c опорой на дентальные имплантаты стали довольно распространенным методом лечения частичной и полной адентии. Более глубокие исследования способствовали разработке различных протоколов нагрузки и установки имплантатов, имплементации новых дизайнов протетических конструкций и общему пониманию биологически-механических механизмов остеоинтеграции. О все большей популярности метода дентальной имплантации говорят и данные продаж титановых внутрикостных опор. Gaviria и коллеги, анализируя данные Американской ассоциации оральных и челюстно-лицевых хирургов, сообщили, что количество установленных в год дентальных имплантатов достигает 100 000 - 300 000. По другим данным, полученным в Германии, за 2000 год было установлено около 200 000 имплантатов, и, согласно заявлениям научных сообществ, количество таковых в данное время возросло до 1,2 миллионов.
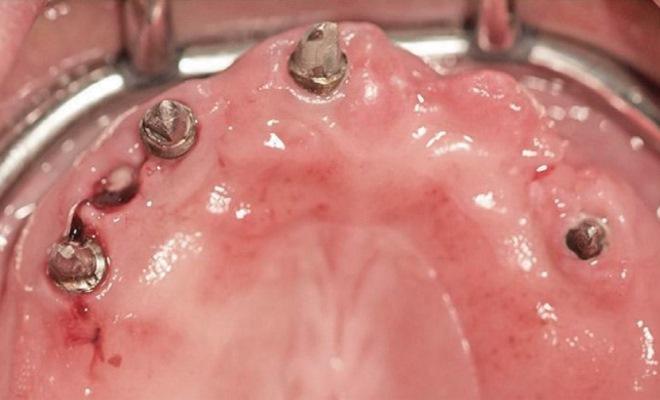
Периимплантит является одной из основных причин дезинтеграции имплантатов, представляя собой воспалительное поражение мягких и твердых тканей, которые окружают имплантат. 6-й Европейский семинар по пародонтологии определил, что основной причиной развития периимплантита является бактериальная бляшка, а другими ассоциированными факторами – плохая гигиена полости рта и наличие пародонтита в анамнезе. Несмотря на развитие хирургических подходов и специализированных технологий, установка имплантатов является той ятрогенной манипуляцией, которая обосновывает необходимость непрерывной учебы и совершенствования умений врачей-стоматологов для достижения еще лучших результатов реабилитации пациентов. Иными словами, установка имплантатов должна проводиться высококвалифицированным специалистами в своей отрасли. В данной статье описан подход хирургического и ортопедического лечения пародонтальных и периимплантитных ятрогенно-ассоциированных осложнений.
Клинический случай
55-летняя женщина, курильщик (4-6 сигарет/день), при отсутствии других соматических нарушений, обратилась за стоматологической помощью в нашу клинику в мае 2015 года с главной жалобой на сильную и острую боль в области обеих челюстей. Также женщина жаловалась на генерализованное спонтанное кровотечение и нагноение. Пациентка отказалась фотографироваться для регистрации исходной клинической ситуации в ходе первичного визита. Она также сообщила, что ее прежний стоматолог уже выполнил все необходимые подготовительные манипуляции.
Анамнез
В январе 2004 года у пациентки был диагностирован генерализованный тяжелый пародонтит с формированием глубоких карманов и симптомами выраженной подвижности зубов (фото 1 (а)). Пациентка не была проинформирована о наличии или необходимости лечения тяжелого пародонтита. В ходе прогрессирования заболевания в апреле 2004 года ей были удалены зубы № 21, № 29 и № 32, а в области зубов №18, № 20, № 30 и № 31/32 были установлены дентальные имплантаты (фото 1 (b)). Дефект костной ткани в области № 21 не был аугментирован, и дальнейшего лечения пародонтита не проводилось. В июле 2004 года имплантаты были нагружены частичными несъемными протезами (FPD) с опорой на № 22 и № 27 зубах (фото 2 (а)). Аугментации костного дефекта в области зуба № 21 не проводилось, в области имплантата, установленного на месте № 20, наблюдалась прогрессирующая потеря костной ткани, которая также никак не корректировалась. Сопутствующего лечения пародонтита также не проводилось.
Фото 1: Ортопантомограмма пациентки. (a) До начала лечения (январь 2004 г.). (b) После экстракции зубов на нижней челюсти и установки имплантатов (апрель 2004 г.).
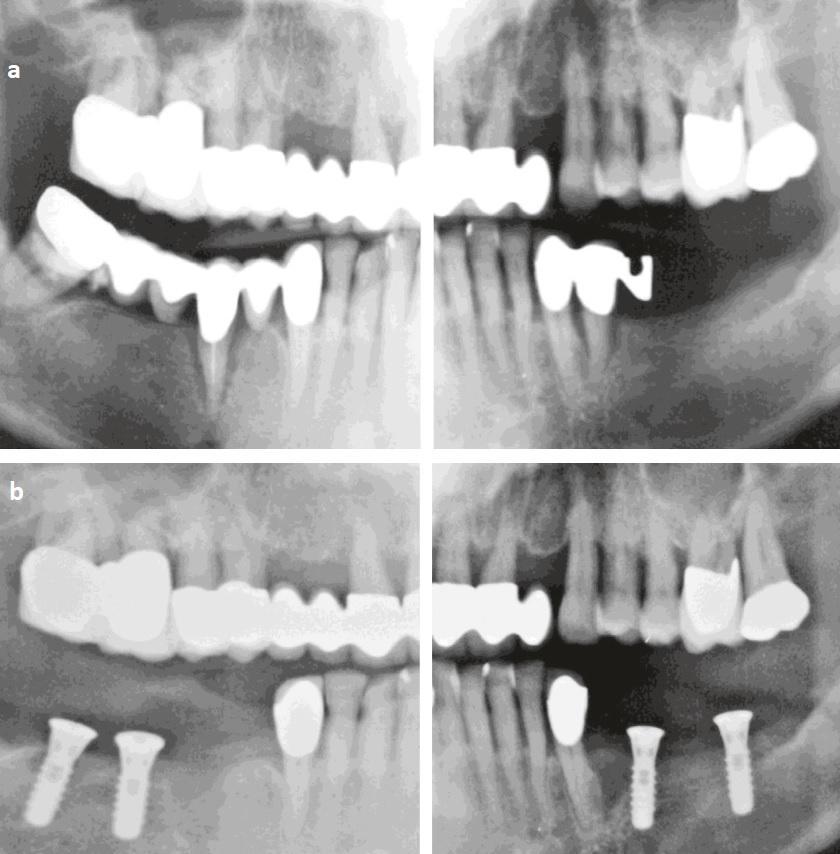
Фото 2: Ортопантомограмма пациентки. (a) После нагрузки имплантатов на нижней челюсти (июль 2004 г.). (b) После экстракции зуба № 15 (январь 2006 г.).
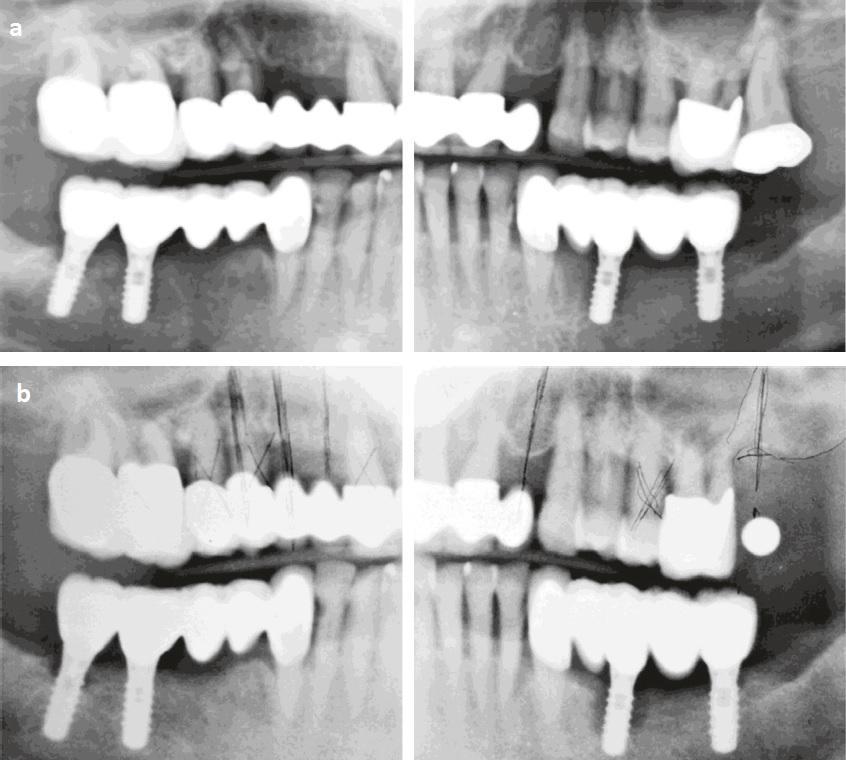
В январе 2006 года у пациентки было отмечено частичное заживление лунки удаленного зуба № 21, наличие костного дефекта с периапикальным поражением (зуб № 23) и двух периимплантатных дефектов (№ 20 и № 31;> 50% и
В настоящее время реставрации c опорой на дентальные имплантаты стали довольно распространенным методом лечения частичной и полной адентии. Более глубокие исследования способствовали разработке различных протоколов нагрузки и установки имплантатов, имплементации новых дизайнов протетических конструкций и общему пониманию биологически-механических механизмов остеоинтеграции. О все большей популярности метода дентальной имплантации говорят и данные продаж титановых внутрикостных опор. Gaviria и коллеги, анализируя данные Американской ассоциации оральных и челюстно-лицевых хирургов, сообщили, что количество установленных в год дентальных имплантатов достигает 100 000 - 300 000. По другим данным, полученным в Германии, за 2000 год было установлено около 200 000 имплантатов, и, согласно заявлениям научных сообществ, количество таковых в данное время возросло до 1,2 миллионов.

Периимплантит является одной из основных причин дезинтеграции имплантатов, представляя собой воспалительное поражение мягких и твердых тканей, которые окружают имплантат. 6-й Европейский семинар по пародонтологии определил, что основной причиной развития периимплантита является бактериальная бляшка, а другими ассоциированными факторами – плохая гигиена полости рта и наличие пародонтита в анамнезе. Несмотря на развитие хирургических подходов и специализированных технологий, установка имплантатов является той ятрогенной манипуляцией, которая обосновывает необходимость непрерывной учебы и совершенствования умений врачей-стоматологов для достижения еще лучших результатов реабилитации пациентов. Иными словами, установка имплантатов должна проводиться высококвалифицированным специалистами в своей отрасли. В данной статье описан подход хирургического и ортопедического лечения пародонтальных и периимплантитных ятрогенно-ассоциированных осложнений.
Клинический случай
55-летняя женщина, курильщик (4-6 сигарет/день), при отсутствии других соматических нарушений, обратилась за стоматологической помощью в нашу клинику в мае 2015 года с главной жалобой на сильную и острую боль в области обеих челюстей. Также женщина жаловалась на генерализованное спонтанное кровотечение и нагноение. Пациентка отказалась фотографироваться для регистрации исходной клинической ситуации в ходе первичного визита. Она также сообщила, что ее прежний стоматолог уже выполнил все необходимые подготовительные манипуляции.
Анамнез
В январе 2004 года у пациентки был диагностирован генерализованный тяжелый пародонтит с формированием глубоких карманов и симптомами выраженной подвижности зубов (фото 1 (а)). Пациентка не была проинформирована о наличии или необходимости лечения тяжелого пародонтита. В ходе прогрессирования заболевания в апреле 2004 года ей были удалены зубы № 21, № 29 и № 32, а в области зубов №18, № 20, № 30 и № 31/32 были установлены дентальные имплантаты (фото 1 (b)). Дефект костной ткани в области № 21 не был аугментирован, и дальнейшего лечения пародонтита не проводилось. В июле 2004 года имплантаты были нагружены частичными несъемными протезами (FPD) с опорой на № 22 и № 27 зубах (фото 2 (а)). Аугментации костного дефекта в области зуба № 21 не проводилось, в области имплантата, установленного на месте № 20, наблюдалась прогрессирующая потеря костной ткани, которая также никак не корректировалась. Сопутствующего лечения пародонтита также не проводилось.
Фото 1: Ортопантомограмма пациентки. (a) До начала лечения (январь 2004 г.). (b) После экстракции зубов на нижней челюсти и установки имплантатов (апрель 2004 г.).

Фото 2: Ортопантомограмма пациентки. (a) После нагрузки имплантатов на нижней челюсти (июль 2004 г.). (b) После экстракции зуба № 15 (январь 2006 г.).

В январе 2006 года у пациентки было отмечено частичное заживление лунки удаленного зуба № 21, наличие костного дефекта с периапикальным поражением (зуб № 23) и двух периимплантатных дефектов (№ 20 и № 31;> 50% и -->
Читайте также:


