Лекарства для укрепления костной ткани челюсти
Вымывание кальция из костей, или остеопороз, в России встречается у 34% женщин и 27% мужчин старше 50 лет [1] . В 2000-е годы в стране каждую минуту происходило семь переломов позвонков, каждые пять минут — проксимального отдела бедренной кости [2] . Переломы связаны с хрупкостью костной ткани из-за недостатка в ней кальция. У женщин минеральная плотность ткани с возрастом снижается значительно быстрее, чем у мужчин. Почему так происходит и можно ли что-то предпринять?







Основа основ организма: несколько слов о костной системе
Костная ткань имеет сложную структуру. В ее основе — волокна коллагена, особого белка, который есть почти во всех органах нашего тела. Ему наши кости обязаны упругостью. Коллагеновая основа минерализуется гидроксиапатитом кальция, который придает костям прочность. Кальций — самый распространенный минерал нашего организма, составляет около 2% массы тела человека. При этом 99% всего кальция содержится в костях и зубах, остальное — в сыворотке крови и внутри клеток. Суточная потребность взрослого человека в кальции — 1 грамм, это количество организм может получить, например, из молочных продуктов.
Обмен кальция регулирует витамин D — кальциферол. Он активирует работу гена, обеспечивающего синтез организмом особого белка, который отвечает за всасывание кальция в кишечнике. Этот белок транспортирует кальций в те участки костной матрицы, которые подвергаются ремоделированию. Витамин D может синтезироваться в коже под действием солнечных лучей. Но врачи полагают, что современный образ жизни не позволяет человеку получать достаточно солнца. Поэтому витамин D должен поступать с пищей и, возможно, в виде фармакологических препаратов. Согласно последним клиническим рекомендациям по профилактике недостаточности витамина D, взрослым младше 50 лет его нужно потреблять в количестве 600–800 МЕ (международных единиц, или единиц действия — ЕД), старше 50 лет —800–1000 МЕ. Основные источники витамина D — жирная рыба, яйца, сливочное масло.
Кроме витамина D, для нормального обмена кальция необходим витамин К, о которым говорят гораздо меньше. Именно он нужен для синтеза белка остеокальцина, который связывает воедино гидроксиапатиты и коллаген в костной ткани. Эксперты Американской медицинской ассоциации полагают, что взрослый мужчина должен получать около 120 мг витамина К ежесуточно, женщина — около 90 мг. Основные источники витамина К — шпинат, капуста, петрушка, отруби.
Костная ткань в человеческом организме проходит три стадии развития: примерно до 30 лет — нарастание костной массы, потом — относительно короткий период ее стабилизации, после чего начинается физиологическое уменьшение минерализации костной ткани. Плотность костей падает уже в 35 лет у женщин, в 45 — у мужчин [4] . Поначалу этот процесс идет достаточно медленно — по 0,3–0,5% в год. Но у женщин после наступления менопаузы потеря костной массы ускоряется до 2–3% в год и продолжается в таком темпе до 70 лет. Это вызвано тем, что эстрогены в норме поддерживают баланс между остеобластами и остеокластами и по мере снижения количества женских половых гормонов возрастает активность клеток, разрушающих костную ткань. Кроме того, эстрогены влияют и на обмен витамина D в организме: у 70% женщин в постменопаузе отмечается его дефицит [5] .
Эстрогены также связаны с синтезом коллагена: по мере того, как их количество уменьшается, обновление коллагеновых волокон замедляется. Свидетельство тому — морщины и дряблость кожи, которых невозможно избежать с возрастом. Аналогичный процесс происходит и в костной ткани, что не может не влиять на ее плотность, ведь, как уже упоминалось, волокна коллагена — основа костной структуры.
В итоге уже в 50 лет у среднестатистической женщины риск перелома костей в три раза выше, чем у мужчины того же возраста [6] . Именно низкотравматические переломы, происшедшие при минимальном физическом воздействии, — главный симптом остеопороза, вымывания кальция из костной ткани. Наиболее типичными считаются переломы в области верхней части (проксимального отдела) бедра, лучевых костей, тел позвонков, а также ребер и ключиц [7] .
Опасней при остеопорозе переломы шейки бедра. Если нет возможности сделать пересадку тазобедренного сустава в клинике, такой перелом обрекает человека на полную неподвижность. В пожилом возрасте ограничение подвижности часто приводит к застойным пневмониям и венозным тромбозам. В итоге летальность после подобного перелома в течение первого года составляет примерно от 12% до 40% [8] .
Конечно, укреплять костную ткань можно и нужно. Для предупреждения остеопороза, прежде всего, придется избавиться от вредных привычек. При регулярном употреблении алкоголя костная масса снижается в два раза быстрее нормы. Минеральная плотность костной ткани у курящих женщин в полтора–два раза ниже, чем у некурящих [9] .
Кроме того, крайне важна физическая активность. Но выбрать подходящий вид спорта нужно с умом. Не рекомендуются бег и прыжки. Хороши упражнения на растяжку и тренировку равновесия — помогают снизить частоту падений. Но особенно полезны для профилактики остеопороза упражнения с тяжестями. Это могут быть как традиционные тренажеры, гантели или гири, так и тренировки с собственным весом, популярный в последнее время pole dance или просто ходьба вверх по лестнице (особенно если есть лифт, который отвезет вниз, поскольку спуск сильнее нагружает колени). Дело в том, что мышцы крепятся к костям, и по мере увеличения силы мышц организм вынужден увеличивать минерализацию костной ткани, чтобы крепление было прочным.
К сожалению, не всегда получается сформировать полноценный рацион, особенно в зрелом возрасте, когда появляются ограничения в питании из-за хронических патологий. В таком случае на помощь приходят препараты, содержащие кальций и витамин D.
Но, учитывая, что на фоне сниженного количества эстрогенов в организме женщины нарушается усвоение витамина D и активируются процессы резорбции костей, только кальция и витамина может быть недостаточно. Необходимы и растительные или синтетические аналоги женских половых гормонов. Растительные вещества с эстрогеноподобным действием называются фитоэстрогенами. Из них лучше всего изучены изофлавоны сои (генистеин).
Генистеин действует аналогично природным эстрогенам женского организма. Он активирует синтез коллагена, способствуя укреплению костной ткани. Кроме того, он улучшает усвоение кальция и витамина D. Исследования показали, что при приеме генистеина в дополнение к кальцию и витамину D, плотность костной ткани становится на 15–20% выше, чем при употреблении витамина и минерала без фитоэстрогенов [10] .
Вымывание кальция из костей — проблема, которой особенно подвержены женщины старше 40–50 лет. Это связано, прежде всего, со снижением количества женских половых гормонов — эстрогенов, из-за чего в организме нарушается обмен кальция и витамина D, необходимых для укрепления костей. Замедлить этот процесс помогут правильное питание, дозированные физические нагрузки, а также прием препаратов, содержащих кальций, витамин D и фитоэстрогены — растительные аналоги женских половых гормонов.
Восстановление костной ткани челюсти требуется при пародонтите, пародонтозе, после удаления зуба и для устранения последствий челюстно-лицевых травм. Однако наиболее часто регенерация кости используется при имплантации зубов.
Мы теряем не только зубы, но и костную ткань
Мы теряем не только зубы, но и костную ткань. Ее атрофия возникает после удаления зуба, его долгом отсутствии, в результате челюстно-лицевых травм, при определенных анатомических особенностях и врожденных аномалиях, а также при ряде системных заболеваний. В каждом конкретном случае проблема может заключаться в недостаточной толщине (ширине) или высоте кости альвеолярного отростка, в редких случаях наблюдается дефицит костной ткани и в высоту, и в ширину.
Регенерация кости перед вживлением имплантатов
Установка имплантатов зубов стала обычной практикой в современной стоматологии. Но нередки случаи, когда врач озадачит пациента неожиданным предложением сначала пройти путь восстановления костной ткани челюсти. Не стоит расстраиваться, если вы попали в число тех пациентов, у кого нельзя провести установку имплантата сразу без костной пластики. И ни в коем случае не стоит искать врачей, которые согласятся пойти на поводу у вашего нетерпения и не проводить восстановление костной ткани челюсти, – в итоге это закончится еще большими проблемами.
Как проходит восстановление объема костной ткани?
Для восстановления объема костной ткани при очень тонком участке на месте зубной альвеолы проводят расщепление кости и заполнение полости костной тканью (применяют ауто-, алло- или синтетический трансплантат). Далее после завершения регенерации кости уже можно устанавливать и сам имплантат. Когда нужно нарастить высоту кости, одновременно с внедрением имплантата наращивают костную ткань специальным препаратом, ее заменяющим. Поверх наносят мембранное покрытие. Кость альвеолярного отростка с различными конструкциями наращивания должна заживать и укрепляться в течение 4 – 6 месяцев, после чего уже можно ставить искусственный зуб (керамическую или металлокерамическую коронку).
Для восстановления костной ткани челюсти применяют аутогенный трансплантат (кость берется у самого пациента из другого участка челюсти); аллотрансплантат (донорская кость берется у другого человека) или синтетические материалы, имитирующие кость (они содержат кальций и фосфор).
Нужно ли восстановление костной ткани после удаления зуба?
Обязательно нужно помнить, что при любом удалении зуба, даже если нет признаков пародонтита или других заболеваний, приводящих к атрофии, костная ткань на месте зубной альвеолы достаточно быстро (в течение нескольких месяцев) атрофируется. Восстановление костной ткани после удаления зуба необходимо проводить обязательно.
Серьезный костный дефект челюсти может появиться и при развитии гнойных осложнений – остеомиелите, который встречается после сложного удаления зубов (например, удаление непрорезавшегося или ретенированного зуба, удаление костных новообразований). И сама по себе травмирующая кость операция, и послеоперационные гнойные осложнения приводят к атрофии костной ткани. В таких случаях помимо заполнения костного дефекта трансплантатом применяют различные средства, стимулирующие остеогенез. Например, остеопластические биокомпозиционные материалы (Коллапан), фотодинамическую терапию, электровибромассаж.
Восстановление костной ткани при пародонтите и пародонтозе
С проблемой потери коренных зубов встречается фактически каждый взрослый человек. Наиболее частая причина, приводящая к удалению зуба, – пародонтит (прогрессирующее разрушение структуры альвеолярного отростка челюсти). Это заболевание очень распространено, его начальные признаки (кровоточивость десен, оголение шейки зуба) можно найти у каждого после 40– 50 лет. Реже встречается пародонтоз, который развивается при отсутствии нормального кровоснабжения околозубных тканей. Например, при сахарном диабете и атеросклерозе. Восстановление костной ткани при пародонтите или пародонтозе требуется, когда происходит атрофия костной ткани альвеолярных отростков челюстей.
Восстановление костной ткани после удаления имплантата и операций
Неудачная установка имплантата (выбор врачом очень тонкого или короткого имплантата, неправильная его установка без учета прикуса) приводит к воспалению тканей – периимплантиту, расшатыванию, поломке или отторжению вживленного зуба. В подобных случаях обломки имплантата удаляются из кости, и далее требуется серьезная реконструкция альвеолярного отростка.
Пептиды для восстановления костной ткани в стоматологии
Существуют пептидные биорегуляторы, которые целенаправленно стимулируют регенерацию костной ткани челюстей, способствуют костеообразованию. Их еще называют одонтотропными регуляторными пептидами. Пептиды для восстановления костной ткани в стоматологии применяют как для лечения, так и в профилактических целях. Сначала нужно обязательно посетить стоматолога и уже по его совету выбрать препарат – бальзам, капсулы или зубную пасту. Например, зубная паста Revidont содержит три вида пептидных комплексов (А-3, А-4, А-6) и супероксиддисмутазу. Лечебный эффект пасты включает укрепление структуры зубов, нормализацию микроциркуляции в ротовой полости, восстановление костной ткани и противовоспалительный эффект.
Можно ли провести восстановление костной ткани при остеопорозе?
Снижение плотности костей, или остеопороз, встречается чаще у женщин, особенно в постменопаузе и после родов, а также у лиц обоего пола с гормональным дисбалансом. В таких случаях нужно обратиться к терапевту и эндокринологу, принимать назначенные препараты. Восстановление костной ткани при остеопорозе осложнено системными причинами ее убывания во всем скелете человека. Однако современные технологии и материалы, применяемые для восстановления кости при имплантации, позволяют успешно вживлять новые искусственные зубы, избавляя пациентов от ношения съемных протезов.
В течение пяти лет после наступления менопаузы женщина теряет до 20% прочности костной ткани. Существует прямая связь между гормональными изменениями менопаузального периода и развитием остеопороза. К счастью, есть проверенные советы, следование которым помогает сохранить здоровую костную систему и вести активный образ жизни как можно дольше. Об этом и о том, что именно меняется в организме женщины после 40 лет, мы и поговорим в статье.
Поддержание здоровья костной системы: какие элементы особенно важны
Костная система защищает мозг, сердце и другие органы. Благодаря ей мы можем свободно двигаться.
Кость — это живая ткань, которая постоянно обновляется. На протяжении всей жизни регулярно происходит разрушение старых клеток и замена их на новые. В молодости организм поддерживает баланс этого механизма, и к 30 годам костная масса достигает своего максимума. Дальше, к сожалению, начинают преобладать процессы разрушения. Уделять внимание укреплению костей и суставов стоит в любом возрасте, однако после 40 лет это делать просто необходимо, поскольку организм начинает терять важные структурные вещества.
Здоровье костной системы обеспечивают входящие в ее состав белки, микро- и макроэлементы. Ключевое место среди макроэлементов занимает кальций, в остеогенезе (костеобразовании) непосредственное участие принимают витамины D3 и K1.
- Кальций в организме необходим для выполнения множества функций, таких как формирование опорных конструкций, передача нервных импульсов, сокращение мышц и укрепление стенок сосудов. Около 99% кальция содержится в костях и зубах, но при необходимости эти запасы используются всем организмом. Этот макроэлемент регулирует работу нервной системы, процессы сердечных сокращений и свертываемости крови поддерживает гомеостаз организма. Еще одной важной функцией является поддержание здорового внешнего вида: секущиеся кончики волос, ломкие ногти, нездоровый цвет лица могут свидетельствовать о недостатке кальция.
- Витамин D3 (холекальциферол) необходим для оптимального усвоения кальция. Кроме того, он оказывает влияние на работу иммунной системы, способствует восстановлению нервных клеток, участвует в процессах метаболизма и замедляет возрастные изменения.
Холекальциферол синтезируется в коже под действием ультрафиолетовых лучей, но с возрастом его естественная выработка снижается. Если после 40–45 лет организм не получает дополнительных источников витамина D3, это приводит к появлению видимых признаков старения, дисфункции эндокринных желез и резорбции костей [1] . - Витамин K1, который раньше рассматривали в первую очередь как необходимый для нормальной свертываемости крови, обладает доказанным влиянием на метаболизм костной ткани. Он помогает кальцию лучше усваиваться, укрепляет стенки сосудов и борется с воспалительными процессами. Максимального эффекта можно добиться, если принимать витамин K в комбинации с витамином D.
Существуют ли профилактические меры для сохранения здоровья костей и предотвращения признаков вымывания кальция из организма? Вам помогут следующие советы:
- Ведите здоровый образ жизни: откажитесь от курения и будьте умеренны в употреблении алкоголя.
- Придерживайтесь правильного питания: сбалансированный рацион с ранних лет позволит избежать дефицита необходимых микро- и макроэлементов в будущем.
- Контролируйте поступление в организм кальция и витаминов: для людей молодого возраста суточная норма кальция составляет 800–1000 МЕ.
- Проводите больше времени на солнце: витамин D синтезируется под действием солнечного света. Но не переусердствуйте — достаточно всего 20 минут в день.
- Включите физическую активность в свой распорядок дня: пешие прогулки и умеренные занятия спортом помогут сформировать крепкие кости и замедлить потерю костной массы. Хорошая физическая форма не только увеличит силу мышц и выносливость, но и снизит риск переломов.
- Проходите регулярное медицинское обследование: если обнаружить патологические состояния на ранних стадиях и провести своевременную коррекцию, это позволит надолго избежать клинических проявлений.
В период менопаузы выработка эстрогена в яичниках уменьшается. Это оказывает негативное влияние на обновление костей. Дефицит эстрогенов приводит к ускорению процессов костного метаболизма со смещением равновесия в сторону резорбции (разрушения), чему способствует усиленная продукция особых веществ — цитокинов. В результате происходит стимуляция работы клеток, которые поглощают костную ткань (остеокластов) [2] , а активность продуцирующих клеток (остеобластов) падает: разрушается большее количество костной массы, чем производится.
Кроме того, после наступления менопаузы понижается кислотность желудка, из-за чего кальций, который является основным строительным материалом костной ткани, начинает хуже всасываться. Процессы всасывания кальция в кишечнике нарушает и дефицит эстрогенов. Усугубляет ситуацию развивающийся в этот период недостаток витамина K и микроэлементов, которые нужны для нормального усвоения кальция и формирования костной ткани.
К сведению
Частота развития остеопороза и костных переломов у женщин в возрастной группе 50–54 года возрастает в четыре–семь раз в сравнении с мужчинами того же возраста. Это связано со снижением выработки у женщин половых гормонов, влияющих на нормальную минерализацию и метаболизм костной ткани [3] .
Вначале болезнь развивается без каких-либо симптомов — остеопороз обнаруживается, когда начинают появляться либо хронические тупые боли, либо первые переломы ослабленных костей. К сожалению, первый перелом при остеопорозе может оказаться далеко не последним. У женщин после наступления менопаузы риск переломов возрастает с 15% в возрасте 50–59 лет до 70% в возрасте старше 80 лет.
При вымывании кальция из организма симптомы могут быть такими:
Появление каких-либо из этих признаков у человека старше 40 лет ни в коем случае нельзя игнорировать. Необходимо пройти обследование и принять срочные меры для укрепления костей и суставов.
На заметку
Исследование, опубликованное еще в 90-е годы, показало, что у женщин постменопаузального возраста, которые принимали дополнительный кальций в сочетании с витамином D, было на 30% меньше переломов (включая переломы шейки бедра), чем у женщин того же возраста, которые этого не делали.
Еще одной причиной проблем с костной системой в период менопаузы является снижение образования коллагена при дефиците эстрогенов. Коллаген, выработка которого в этот период падает примерно на 30%, является важной составляющей соединительной ткани организма. Это значит, что все костно-суставные образования, сосуды, сухожилия и кожа будут терять свою прочность и эластичность. Все это отражается на внешности (появление морщин, снижение упругости кожи) и самочувствии.
Известно несколько рекомендаций по укреплению костей, следуя которым можно замедлить прогрессирование остеопороза, сгладить его симптомы или, если заболевание еще не развилось, оказать профилактическое действие на патологию.
Диетотерапия. Необходимо употреблять продукты, которые богаты кальцием и витамином D3. Это жирные сорта рыбы, красная икра, молочные продукты, орехи, растительные масла, брокколи. После 45–50 лет потребность в кальции возрастает до 1200–1500 МЕ в день, что нужно учитывать при составлении рациона питания. Если в молодости макроэлемент в достаточном количестве мог быть получен из еды, то с возрастом кальций начинает хуже усваиваться, а потому полностью покрыть необходимость в нем с помощью питания почти невозможно. Кроме того, рекомендуется ограничить употребление поваренной соли и продуктов с высоким содержанием фосфатов (консервы, газированные напитки), поскольку они нарушают баланс кальция и фосфора в организме.
На заметку
Кальций, к сожалению, обладает низкой усвояемостью из продуктов питания — не более 25–35% от макроэлемента, потребленного с пищей. При поступлении в организм с минеральной водой или обычной водой, богатой кальцием, его биодоступность намного выше.
Активный образ жизни. Поддерживать себя в хорошей физической форме после 40–50 лет еще более важно, чем в молодости. Конечно, тренировки должны быть щадящими: силовые нагрузки лучше заменить на прогулки, аэробику, лечебную гимнастику и специальные упражнения для укрепления костей.
Гормонозаместительная терапия. Если другие меры не помогают, то женщинам в период менопаузы назначают прием половых гормонов с целью борьбы с последствиями климакса, в числе которых присутствует и ослабление костно-суставной системы.
Метаболизм костной ткани напрямую зависит от уровня половых гормонов. Изменения, которые происходят в костной системе женщины старше 40 лет, вполне естественны. К сожалению, после первого же перелома только половина людей может обходиться без посторонней помощи. Правда, этих последствий можно избежать путем восполнения недостатка необходимых структурных составляющих. Таким образом удастся сохранить и улучшить состояние костной ткани.
Зачастую раздельный и несистемный прием витаминов, микро- и макроэлементов, клинически значимых для костного матрикса, не приносит достаточного результата и не компенсирует в полной мере вымывание кальция, а гормонозаместительная терапия имеет большое количество побочных эффектов и противопоказаний.
С учетом этих обстоятельств назрела необходимость разработки средства для укрепления костей и суставов комплексного действия, которое смогло бы восполнить дефицит нужных нутриентов, обеспечить их высокую биодоступность и сгладить гормональный дисбаланс.
Генистеин — хорошо изученный фитоэстроген сои. Он оказывает действие, аналогичное половым гормонам женского организма. Связываясь с теми же рецепторами, что и эстрогены, он сглаживает признаки гормонального дисбаланса и стимулирует синтез коллагена. Под воздействием генистеина макроэлементы лучше усваиваются, нормализуется обмен в клетках суставного хряща и замедляются процессы разрушения костной ткани. Генистеин также обладает высокими антиоксидантными свойствами и защищает клетки от процессов старения. Витамины D3 и K1 непосредственно участвуют в обмене и усвоении кальция, обеспечивая нормальную минерализацию костной ткани.
Безопасность компонентов витаминно-минерального комплекса подтверждена экспертизой. Перед применением следует проконсультироваться с врачом.
На этапе подготовки для имплантации зубов очень часто врач сообщает пациенту неприятное известие: костной ткани недостаточно для фиксации зубного импланта. Решение – наращивание кости по длине или ширине. Причем проблемы могут возникнуть как на верхней, так и на нижней челюсти. Нижняя челюсть более длинная, чем верхняя. Под ней расположены только нервы и никаких пазух, которые можно повредить, поэтому основная проблема – это недостаток ткани по ширине.
Консультация у врача бесплатно! Звоните сейчас: +7 (495) 215-52-31
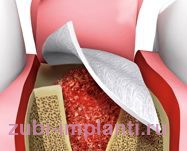
Барьерные биосовместимые мембраны применяются после удаления зубов для сохранения объема костной ткани для последующей имплантации. Объясняется это просто: клетки десны разрастаются гораздо быстрее кости, поэтому заполняют лунку удаленного зуба, проникая в костную полость. Мембрана устанавливается одновременно с удаленным зубом и защищает кость от уменьшения объемов. Сейчас все чаще применяется подсадка костной ткани вместе с мембраной после удаления, а также одним из новшеств стала установка био совместимых цилиндров, которые предотвращают "коллапс" альвеолярного гребня.
Второй способ – это расщепление костной ткани в ситуации узкого альвеолярного гребня. Проводится путем распиливания альвеолярного гребня на две половины. Внутренняя часть заполняется костью, очень часто внутри сразу же фиксируются импланты. Сверху устанавливается барьерная мембрана, а десна надежно ушивается. Дальнейшее протезирование возможно только через три-шесть месяцев после операции – то есть после полного приживления конструкции в костной ткани. Подробнее об этапах проведения операции
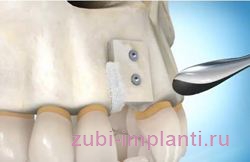
Это основной метод, который сводится к трансплантации собственного кусочка костной ткани пациента в область верхней или нижней челюсти. Как правило, донорской частью является подбородок или тазовая кость, если необходим совсем небольшой кусочек, то он заимствуется из области нижних зубов мудрости:
![]()
разрезается и отслаивается десна сначала в донорской области, откуда берется кусочек костной ткани нужного размера, ему придается определенная форма,- В кости сбоку проделывается отверствие, трансплантат прикручивается специальными биосовместимыми винтами (пинами) к кости, щели вокруг закрываются костной крошкой. Все это покрывается специальной защитной мембраной, а десна возвращается на место, ушивается.
- область вокруг посыпается кусочками натуральной кости, либо синтетическими материалами,
- сверху идут мембраны, которые самостоятельно растворяются – они защищают подсаженные материалы от повреждения,
- десна возвращается на место и тщательно ушивается.
Операция по пересадке костной ткани с бедра проводится в хирургической палате в стационаре, обязательно стерильной и оборудованной специальными инструментами. Важное требование – введение анестезии, при больших разрушениях костной ткани может потребоваться общий наркоз.
Описание этапов операции для закрытой и открытой технологии.
Она достаточно сложная и продолжительная, но необходимая. Суть ее сводится к тому, что через отверстие в кости оболочка или дно носовой пазухи немного смещается – а полость над костью заполняется искусственным материалом, после чего возможна установка имплантов.
На картинке ниже отражены различия двух операций в зоне синуса. 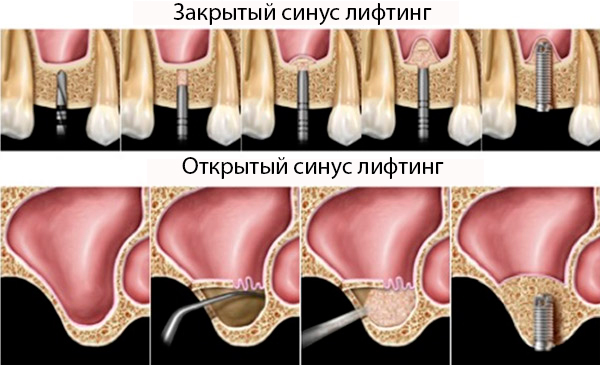

В ситуациях, когда костной ткани недостаточно по высоте десна отслаивается и искусственный костный материал подсыпается в лунки, для его закрепления накладывается резорбируемая мембрана. При этом имплантаты могут быть установлены сразу и приживаться одновременно с костью. Самый малотравматичный способ наращивания костной структуры.
В среднем полгода требуется на восстановление кости, в течение которых синтетических материал станет прочным, а подсаженный материал и имплантат – единым целым с натуральной костью.
Различают три основных типа костной ткани: собственная костная ткань пациента, искусственная биосовместимая кость в гранулах и донорская костная масса.
Собственная кость пациента - это самый эффективный вариант, поскольку костные клетки пациента не отторгаются, приживаются быстро и комфортно.
Тем не менее гранулированные костные материалы также не отстают по своей эффективности, а вот донорская кость используется очень редко, по причине повышенного риска отторжения.
Отличительные особенности костных материалов
Виды и особенности мембран.
Важно! Чтобы после подсадки костной ткани не начались воспалительные процессы, необходимо на несколько недель отказаться от курения и физических нагрузок. Питание должно быть сбалансированным, с высоким содержанием витаминов, пища – мягкой и теплой, пережевывать продукты следует на противоположной от прооперированной стороны. В ряде случаев врачи рекомендуют в течение недели после операции отказаться от работы и провести реабилитационный период в спокойной, домашней обстановке.
Ощущения после таких операций конечно же не приятные, ноющая боль в совокупности с болевыми приступами при температурных перепадах нормальное явление первые несколько дней. В дальнейшем, когда мягкие ткани пройдут процесс реабилитации, боль утихнет. Первые несколько недель нужно будет принимать обезболивающие и препараты снижающие риск возникновения осложнений, индивидуально назначенные врачом.
Возможные осложнения - это воспалительные процессы, вызванные:
- недостаточным уходом,
- расхождением швов и попаданию микробов под десну, возникновение гноя;
- в редких случаях, порядка 1-2% - отторжением организма искусственного костного материала.
Как вы уже поняли процесс подсадки костной ткани процедура сложная, а также требует значительных затрат на материалы. Дешевле предотвратить данный процесс в самом начале, чем потом восстанавливать. В целом цена на данную процедуру состоит из 5-х компонентов:
- работа врача, от степени сложности операции цена составляет от 15 000 до 25 000р.
- вид костного материала: как правило пол грамма стоит от 10 000р. до 15 000 руб., забор собственного костного блока 25 000 - 35 000р.
- стоимость мембраны от 7000р. до 15 000р.
- стоимость винтов (пинов) от 4000р. до 7 000р.
Читайте также: