Опухоль на верхней челюсти у человека что это такое
Рак челюсти – это группа злокачественных новообразований из тканей кости, хряща и эпителия верхней и нижней челюстей. По МКБ-10 заболевания проходят под шифрами C41.
До 15% обращений к стоматологу происходят по поводу опухолеподобных образований на челюсти, но диагноз рака подтверждается только для 1% случаев. Также опухоль может быть выявлена при осмотре у оториноларинголога и окулиста.
Отсутствует статистика зависимости заболеваемости от пола и расы. Установлено, что чаще заболевают люди возрастом 45-50 лет. В 70% случаев заболевание поражает верхнюю челюсть.
Причины заболевания
Злокачественный процесс развивается, когда в геноме клетки происходит мутация, заставляющая её бесконтрольно и быстро делиться. Пусковой механизм и локализация этих поломок не установлены. Выявлены обстоятельства, повышающие вероятность появления атипичных клеток:
- Травмы челюстно-лицевой области.
- Запоздалое или незавершённое лечение травм.
- Нарушение технологии при установке штифтов и зубных протезов.
- Запущенный кариес.
- Хронический пульпит, без лечения.
- Хронический пародонтит.
- Радиационное воздействие.
- Курение, особенно трубки.
- Регулярные травмы рта при неправильном прикусе.
- Постоянное употребление очень горячих продуктов.
- Регулярное употребление насвая.
- Наличие папиллом.
- Метаплазия эпителия слизистой рта: лейкокератоз и лейкоплакия.
- Рак почек и щитовидной железы.
Классификация
Челюсть состоит из кости, хряща, мышечной и соединительной тканей, покрыта многослойным плоским эпителием и пронизана кровеносными сосудами и нервами. Рак может происходить из всех тканей.

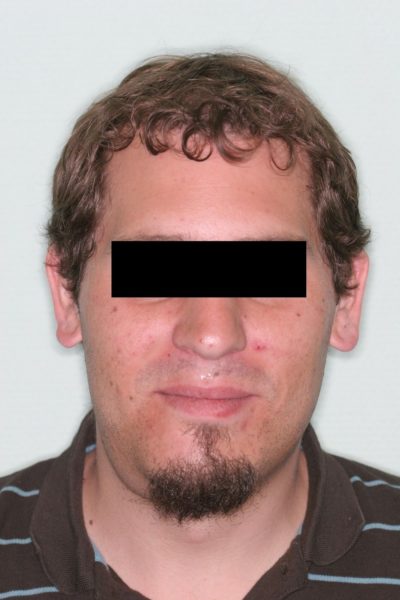
Рак челюсти делится на два типа:
- Первичный. Начинается на челюсти. К образованиям относятся опухоли костного происхождения. Для них характерен быстрый рост и прогрессирование по стадиям.
- Вторичный. Опухоль является метастазом узла, расположенного в других отделах черепа или шеи.
Злокачественный процесс в своем развитии последовательно проходит 4 стадии:
- Первая – узел захватывает 1 анатомическую область, не выходит за пределы базальной мембраны эпителия, надкостницу, не даёт метастазов.
- Вторая – рак инфильтративно прорастает в 1 соседнюю область ротовой полости. Находят регионарные метастазы на стороне поражения.
- Третья – поражено 3 и более областей рта. Характерно наличие регионарных метастазов в поднижнечелюстные, шейные, надключичные и затылочные лимфоузлы.
- Четвёртая – метастазы начинают поражать органы за пределами области головы и шеи.
Симптомы
Челюсть – небольшое по объёму анатомическое образование, а для рака этой области характерен быстрый рост, поэтому местные симптомы обычно превалируют над общими.
- Ухудшение аппетита – связано с раковой интоксикацией и дискомфортом при жевании.
- Похудение.
- Стойкое субфебрильное повышение температуры (около 37 градусов).
- Ослабление иммунитета и частые простуды.
- Утомляемость, эпизоды головокружения.
На ранних стадиях человек не видит причины обратиться за помощью, заболевание прогрессирует, и появляются местные симптомы. На 1 стадии они также не специфические и могут быть приняты за проявления стоматологической патологии, гайморита или синусита.
- Периодические ноющие головные боли неявной локализации.
- Выделение слизи из носа. Характер и количество выделений непостоянные.
- Неприятный запах изо рта.
- Онемение лица, языка, нарушение вкусовой чувствительности. Иногда присутствует ощущение, что во рту что-то мешает.
- Слюнотечение.
- Изменения дикции.
- Боль в челюсти.
3-4 стадии – сохраняются прежние симптомы и появляются видимые изменения:
- Отёчность лица.
- Лицевая асимметрия.
- Зубные боли, не купируемые анальгетиками.
- Расшатывание и выпадение зубов.
- Разрастание альвеол кости челюсти.
- Слизистая над узлом истончается, изъязвляется.
- Ограничение подвижности нижней челюсти, нарушение жевания.
- Патологический перелом – нарушение целостности кости без травмы при попытке свести челюсти.
При раке верхней челюсти дополнительно появляются:
- Дислокация глазного яблока.
- Нарушение смыкания век.
- Слезотечение.
- Конъюнктивит.
- Носовые кровотечения.
- Искривление носовой перегородки.
- Хронический ринит.
- Гайморит, связанный с поражением пазух носа.
- Боль и шум в ушах, снижение слуха.

Метастазы в регионарные лимфоузлы у человека выглядят как припухлости под подбородком, возле ушей, на затылке и шее. На ощупь они плотные и болезненные. Нарушается акт глотания, появляется осиплость голоса. Боль при поворотах и наклонах головы.
Отдалённые метастазы в кости проявляется болями в рёбрах, позвоночнике. В лёгких – сухой кашель, одышка, хрипы и уменьшение жизненной ёмкости.
Диагностика
Ранняя диагностика – залог успешного лечения и выживаемости больного. На ранних стадиях рак челюсти диагностируется в 10-15% случаев, так как не имеет специфических симптомов и маскируется под хронические стоматологические и ЛОР-заболевания.
Терапевт, заподозривший у пациента опухолевый процесс, должен направить больного к онкологу для подробного обследования и уточнения диагноза.
В условиях поликлиники возможны следующие обследования.
Врач может заметить асимметрию языка. Неровности на поверхности дёсен и нёба. Дефекты эпителия рта: утолщение, белые пятна, мелкие ранки. Чрезмерный налёт на языке.
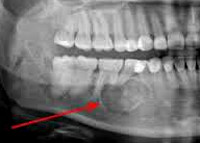
Позволяют распознать рак участки пониженной плотности в кости. При злокачественном росте снимок может показывать:
- Увеличение альвеолярных отростков.
- Утолщение надкостницы.
- Смещение корней зубов.
Настораживающие признаки: повышение и понижение количества лейкоцитов, эозинофилия, анемия, снижение количества гемоглобина и общего белка, повышение скорости оседания эритроцитов.
Может выявить повышенное давление в пазухах, слизистый или гнойный характер содержимого. Иногда находят атипичные клетки.
Обнаружение 3 и более симптомов в сочетании с данными общего осмотра, частным и семейным анамнезом – показание для консультации у онколога.

Специалист может назначить исследования:
- Гистология и цитология биопсийного материала. При раке челюсти забор образцов осуществляется в течение нескольких минут, под местной или проводниковой анестезией. Берётся несколько подозрительных участков, они фиксируются, нарезаются и окрашиваются в цитологической лаборатории. Врач изучает микропрепараты, чтобы установить вид опухоли и степень дифференцировки тканей. Таким же образом исследуется ткань лимфоузлов для обнаружения метастазов.
- Сцинтиграфия. С помощью радиоактивных изотопов, которые накапливаются в опухолевых клетках, можно уточнить тип опухоли, активность её питания и роста, определить метастазы в кости и другие органы.
- Компьютерная томография. Информативный метод, позволяющий детально визуализировать внутренние структуры головы. Получается визуализировать новообразование, определить размеры, конфигурацию и пути её кровоснабжения.
- Термография. Вспомогательный метод. Температура опухолевой ткани из-за ускоренного метаболизма выше, чем здоровой.
Лечение
Лечение рака челюсти – сложный процесс, так как в области поражения проходит большое количество нервов и кровеносных сосудов. Из-за этого возрастает риск дальнейшего метастазирования и рецидивов опухолей.
Лечебные мероприятия начинаются после установления типа опухоли, её размеров, расположения и стадии процесса.
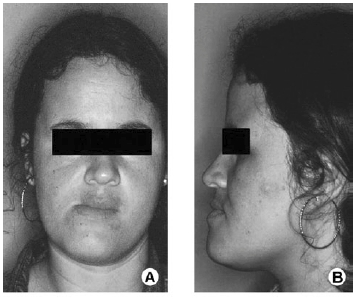
Оперативное лечение – основной метод терапии. Производится резекция опухоли – удаление узла в пределах здоровых тканей. Операция по удалению части челюсти называется максиллэктомия. В зависимости от объёма проводятся:
- Частичная – на ранней стадии заболевания.
- Сегментарная – возможна, если злокачественный процесс не достиг альвеолярного отростка.
- Гемимаксиллэктомия – если опухолью поражен угол челюсти.
- Полная – когда поражена область подбородка.
При локализации узла на верхней челюсти удаляется поражённая ткань и часть верхнего нёба. В ряде случаев одновременно проводится глоссэктомия – полное или частичное удаление языка. Одновременно удаляют все группы регионарных лимфатических узлов. Эти операции технически сложные, инвалидизирующие и после выздоровления требуется вмешательство пластического хирурга и восстановительная стоматология.
Химиотерапия – эффективный метод для сдерживания роста и распространения раковых клеток. Различают 4 вида:
- Предоперационная – позволяет уменьшить объём резекции.
- Послеоперационная – для профилактики ранних рецидивов.
- Профилактическая.
- Лечебная – если полное удаление опухоли невозможно.
Больному назначают таблетки или инъекции высокотоксичных препаратов, которые убивают быстро делящиеся раковые клетки. Продолжительность цикла химиотерапии до 10 месяцев. Этот тип лечения тяжело переносится пациентами. У 50-60% возникают тошнота и рвота, облысение. Но при злокачественном процессе польза назначения перевешивает побочные эффекты.
Лучевая терапия – заключается в воздействии на раковый узел гамма-излучением. Перед началом курса лечения с поражённого участка удаляют зубы. Опухоли костной ткани слабо чувствительны к этому виду лечения, оно является вспомогательным при тяжёлых стадиях заболевания.
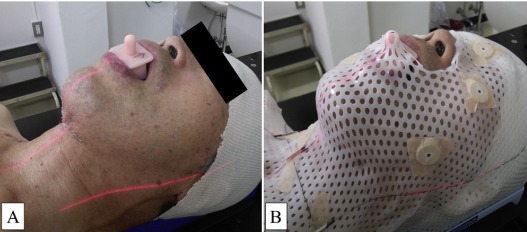
Эпителиальный рак отличается от остеосаркомы чувствительностью к методам терапии, и порядок их применения будет изменен.
- Облучение. Поверхностно расположенные опухоли чувствительны к ионизирующему облучению. На 1-2 стадиях заболевания этот метод – основной элемент противораковой терапии. При раке 3-4 стадии облучение играет роль предоперационной подготовки, чтобы уменьшить размер узла и предотвратить отсевы клеток во время операции. Высокодифференцированные варианты подвергают длительному облучению с большими дозами радиации. Терапия низкодифференцированного рака более щадящая. При рецидивах плоскоклеточного рака лучевая терапия не показана.
- Хирургическое лечение. Необходимо на тяжёлых стадиях и при рецидивах после лучевой терапии. Применяется в комбинации с облучением и приёмом противораковых препаратов. Опухоль удаляют под местным или общим наркозом. Область резекции включает опухоль и 2 сантиметра здоровых тканей вокруг. При прорастании вглубь челюсти удаляется сегмент кости. Иссекаются близлежащие лимфоузлы.
- Медикаментозное лечение. Вспомогательный или альтернативный метод. Показан при предоперационной подготовке или неоперабельных опухолях. В последнем случае сочетается с лучевым лечением. Препараты для внутривенного введения: блеомицин, цисплатин, 5-фторурацил. Для наружного применения используют мазь с фторурацилом.
Призвано бороться с осложнениями злокачественного процесса, побочными эффектами терапии, улучшать качество жизни во время лечения.

- Психологическая поддержка – эмоциональное состояние больного будет требовать консультации психолога или психотерапевта.
- Обезболивание – применяются анальгетики разных групп, в тяжёлых случаях – наркотические.
- Кровоостанавливающее лечение – применение коагулянтов, переливание крови и её компонентов.
- Предупреждение инфекций – создание стерильной среды, приём антибиотиков.
- Сбалансированное питание – контроль диеты для борьбы с раковой кахексией, в тяжёлых случаях – парентеральное питание.
- Дыхательная поддержка – ингаляции увлажненного кислорода через маску или трахеостомическую трубку.
- Терапия сопутствующих патологий.
Прогноз выживаемости
При раке челюсти прогноз на жизнь неблагоприятный. Опухоли этой области склонны давать рецидивы и отдалённые метастазы. Более 5 лет живут 30% людей, получивших лечение на 1-2 стадии. После рака 3-4 стадии – 20%.
На ранних стадиях болезнь диагностируется у 10% пациентов, обратившихся к врачу онкологу по направлению стоматолога.
Профилактика
Меры предосторожности, позволяющие снизить риск заболевания и повысить вероятность положительного исхода лечения – общие для всех злокачественных процессов:
- Прекращение курения.
- Избегание контакта с токсичными препаратами и канцерогенами (анилиновые красители, угольная пыль, радиоактивные вещества).
- Регулярное обращение к стоматологу (1-2 раза в год).
- Снижение уровня стресса.
- Снижение употребления чрезмерно острой, горячей или твёрдой пищи.
Опухоли челюстей - новообразования челюстных костей, исходящие непосредственно из костной ткани или структур одонтогенного аппарата. Опухоли челюстей могут проявлять себя клинически болевым синдромом, деформацией кости, асимметрией лица, смещением и подвижностью зубов, нарушением функции ВНЧС и глотания, нередко - прорастанием в полость носа, верхнечелюстную пазуху, орбиту и т. д. Диагностика опухолей челюстей предполагает рентгенологическое обследование, КТ, сцинтиграфию; при необходимости консультации окулиста, отоларинголога, риноскопию. Лечение доброкачественных опухолей челюстей - только хирургическое (выскабливание, резекция фрагмента челюсти, удаление зубов); злокачественных – комбинированное (лучевая терапия и операция).
МКБ-10

- Причины
- Классификация
- Симптомы опухолей челюстей
- Доброкачественные одонтогенные опухоли челюстей
- Доброкачественные неодонтогенные опухоли челюстей
- Злокачественные опухоли челюстей
- Диагностика
- Лечение опухолей челюстей
- Прогноз
- Цены на лечение
Общие сведения
Опухоли челюстей - остеогенные и неостеогенные, доброкачественные и злокачественные новообразования челюстных костей. На долю опухолей челюстно-лицевой области приходится около 15% всех заболеваний в стоматологии. Опухоли челюстей могут возникать в любом возрасте, в т. ч. довольно часто они встречаются у детей. Опухоли челюстей разнообразны по своему гистогенезу и могут развиваться из костной и соединительной ткани, костного мозга, тканей зубного зачатка, околочелюстных мягких тканей.
По мере своего роста опухоли челюстей вызывают значительные функциональные нарушения и эстетические дефекты. Лечение опухолей челюстей представляет собой технически непростую задачу, требующую объединения усилий специалистов в области челюстно-лицевой хирургии, отоларингологии, офтальмологии, нейрохирургии.

Причины
Вопрос о причинности возникновения опухолей челюстей находится в процессе изучения. На сегодняшний день доказана связь опухолевого процесса со следующими состояниями:
- одномоментной или хронической травмой (ушибом челюсти, повреждением слизистой оболочки полости рта разрушенными кариесом зубами, зубным камнем, краями пломб, некорректно подогнанными коронками и протезами и пр.)
- длительно текущими воспалительными процессами (хроническим периодонтитом, остеомиелитом челюсти, актиномикозом, синуситами и т. д.)
- не исключается вероятность развития опухолей челюсти на фоне инородных тел верхнечелюстной пазухи: пломбировочного материала, корней зубов и пр.
- воздействием неблагоприятных физических и химических факторов (ионизирующего излучения, радиойодтерапии, курения и пр.).
Вторичные злокачественные опухоли челюстей могут являться метастазами рака молочной железы, предстательной железы, щитовидной железы, почки, результатом местного распространения рака языка и др. Рак челюсти может развиваться на фоне предраковых процессов – лейкоплакии полости рта, доброкачественных опухолей полости рта (папиллом), лейкокератоза и т. п.
Классификация
Среди опухолей челюстей различают одонтогенные (органоспецифические) новообразования, связанные с зубообразующими тканями, и неодонтогенные (органонеспецифические), связанные с костью. Одонтогенные опухоли челюстей, в свою очередь, могут быть доброкачественными и злокачественными; эпителиальными, мезенхимальными и смешанными (эпителиально-мезенхимальными).
- Доброкачественные одонтогенные опухоли челюстей представлены амелобластомой, обызвествленной (кальцифицирующейся) эпителиальной одонтогенной опухолью, дентиномой, аденоамелобластомой, амелобластической фибромой, одонтомой, одонтогенной фибромой, миксомой, цементомой, меланоамелобластомой и др.
- Злокачественные одонтогенные опухоли челюстей включают одонтогенный рак и одонтогенную саркому. К остеогенным опухолям челюстей относятся костеобразующие (остеомы, остеобластомы), хрящеобразующие (хондромы), соединительнотканные (фибромы), сосудистые (гемангиомы), костно-мозговые, гладкомышечные и др.
Симптомы опухолей челюстей
Амелобластома – наиболее частая одонтогенная опухоль челюстей, склонная к инвазивному, местно-деструирующему росту. Поражает преимущественно нижнюю челюсть в области ее тела, угла или ветви. Развивается внутрикостно, может прорастать в мягкие ткани дна полости рта и десны. Чаще проявляется в возрасте 20-40 лет.
В начальном периоде амелобластома протекает бессимптомно, однако по мере увеличения размеров опухоли возникает деформация челюсти, асимметрия лица. Зубы в области поражения часто становятся подвижными и смещаются, может отмечаться зубная боль. Опухоль верхней челюсти может прорастать в полость носа, гайморову пазуху, орбиту; деформировать твердое нёбо и альвеолярный отросток. Нередки случаи нагноения, рецидивирования и малигнизации амелобластомы. Клиническое течение таких опухолей челюсти, как амелобластическая фиброма и одонтоамелобластома, напоминает амелобластому.
Одонтома чаще возникает у детей в возрасте до 15 лет. Обычно опухоли имеют небольшие размеры, протекают бессимптомно, однако могут вызывать задержку прорезывания постоянных зубов, диастемы и тремы. Опухоли большой величины могут приводить к деформации челюсти, образованию свищей.
Одонтогенная фиброма развивается из соединительной ткани зубного зачатка; чаще возникает в детском возрасте. Рост опухоли медленный; локализация – на верхней или нижней челюсти. Одонтогенная фиброма обычно бессимптомна; в некоторых случаях могут отмечаться ноющие боли, ретенция зубов, воспалительные явления в области опухоли.
Цементома – доброкачественная опухоль челюсти, практически всегда спаянная с корнем зуба. Чаще развивается в области премоляров или моляров нижней челюсти. Протекает бессимптомно или с нерезко выраженной болезненностью при пальпации. Изредка встречается множественная гигантская цементома, которая может являться наследственным заболеванием.
Остеома может иметь внутрикостный или поверхностный (экзофитный) рост. Опухоль может распространяться в верхнечелюстную пазуху, полость носа, глазницу; препятствовать припасовке зубных протезов. Остеомы нижнечелюстной локализации вызывают боль, асимметрию нижней части лица, нарушение подвижности челюсти; верхнечелюстной локализации – нарушения носового дыхания, экзофтальм, диплопию и другие нарушения.
Остеоид-остеома сопровождается интенсивным болевым синдромом, обостряющимся по ночам, во время приема пищи; асимметрией лица. При осмотре полости рта определяется выбухание кости (чаще в области премоляров и моляров нижней челюсти), гиперемия слизистой оболочки.
Остеобластокластома (гигантоклеточная опухоль челюсти) преимущественно встречается в молодом возрасте (до 20 лет). Развитие клинической картины характеризуется нарастанием боли в челюсти, асимметрии лица и подвижности зубов. Ткани над опухолью изъязвляются; образуются свищи; отмечается повышение температуры тела. Истончение кортикального слоя приводит к возникновению патологических переломов нижней челюсти.
Гемангиома челюсти сравнительно редко бывает изолированной и в большинстве случаев сочетается с гемангиомой мягких тканей лица и полости рта. Сосудистые опухоли челюстей проявляются повышенной кровоточивостью десен, кровотечениями из корневых каналов при лечении пульпита или периодонтита, из лунки при удалении зуба и пр. При осмотре может выявляться флюктуация, расшатанность зубов, синюшность слизистой оболочки.
Злокачественные опухоли челюстей встречаются в 3-4 раза реже доброкачественных. При раке челюсти рано возникают боли, имеющие иррадиирующий характер, подвижность и выпадение зубов, возможны патологические переломы челюсти. Злокачественные опухоли челюстей разрушают костную ткань; прорастают околоушные и поднижнечелюстные железы, жевательные мышцы; метастазируют в шейные и поднижнечелюстные лимфоузлы.
Карцинома верхней челюсти может прорастать в глазницу, полость носа или решетчатый лабиринт. В этом случае отмечаются рецидивирующие носовые кровотечения, односторонний гнойный ринит, затруднение носового дыхания, головные боли, слезотечение, экзофтальм, диплопия, хемоз. При вовлечении ветвей тройничного нерва беспокоят оталгии.
Злокачественные опухоли нижней челюсти рано инфильтрируют мягкие ткани дна полости рта и щек, изъязвляются, кровоточат. Вследствие контрактур крыловидной и жевательной мышц затрудняется смыкание и размыкание зубов. Остеогенные саркомы отличаются стремительным ростом, быстро прогрессирующей инфильтрацией мягких тканей, асимметрией лица, нестерпимой болью, ранним метастазированием в легкие и другие органы.
Диагностика
В большинстве случаев опухоли челюстей диагностируются уже в поздних стадиях, что объясняется неспецифичностью симптоматики или бессимптомным течением, низкой онкологической настороженностью населения и специалистов (стоматологов, отоларингологов и др.). В выявлении опухолей челюстей могут помочь тщательный сбор анамнеза, визуальное и пальпаторное исследование мягких тканей лица и полости рта. Обязательным этапом диагностики является:
- Рентгенологическое обследование. Рентгенография и КТ челюстей, рентгенография и КТ придаточных пазух носа. Определенную диагностическую ценность может представлять сцинтиграфия, термография.
- Биопсия. При обнаружении увеличенных шейных или подчелюстных лимфоузлов выполняется пункционная биопсия лимфатического узла.
- Консультации смежных специалистов. При подозрении на злокачественную опухоль челюсти необходима консультация отоларинголога с проведением риноскопии и фарингоскопии; офтальмолога с комплексным офтальмологическим обследованием.
- Диагностические операции. В ряде случаев приходится прибегать к диагностической гайморотомии или диагностической пункции околоносовой пазухи с последующим цитологическим исследованием промывных вод. Окончательная гистологическая верификация осуществляется с помощью морфологического исследования биоптата.

Лечение опухолей челюстей
Лечение большей части доброкачественных опухолей челюстей – хирургическое. Наиболее оптимальным является удаление новообразования с резекцией челюстной кости в пределах здоровых границ; такой объем вмешательства позволяет предотвратить рецидивы и возможную малигнизацию опухоли. Зубы, прилегающие к опухоли, также часто подлежат экстракции. Возможно удаление некоторых доброкачественных опухолей челюстей, не склонных к рецидивированию, щадящим методом с помощью кюретажа.
При злокачественных опухолях челюстей используется комбинированный метод лечения: гамма-терапия с последующим хирургическим лечением (резекцией или экзартикуляцией челюсти, лимфаденэктомией, экзентерацией глазницы, операцией на околоносовых пазухах и пр.). В запущенных случаях назначается паллиативная лучевая терапия или химиотерапевтическое лечение.
В послеоперационном периоде, особенно после обширных резекций, больным может потребоваться ортопедическое лечение с помощью специальных шин, реконструктивные операции (костная пластика), длительная функциональная реабилитация для восстановления функций жевания, глотания, речи.
Прогноз
При своевременном и радикальном лечении доброкачественных одонтогенных и неодонтогенных опухолей челюстей прогноз для жизни хороший. В случае нерадикально выполненной операции или неправильной оценки характера опухоли есть вероятность рецидива или малигнизации. Течение злокачественных опухолей челюстей крайне неблагоприятное. При раке и саркоме челюсти пятилетняя выживаемость пациентов после комбинированного лечения составляет менее 20%.
Онкология челюсти диагностируется в 1-2% от всего числа раковых заболеваний. Она не имеет четкой половой принадлежности, развивается в любом возрасте. При этом поражения нижней челюсти встречаются реже, чем патологии верхней. Из-за сложного строения челюстно-лицевой системы возможны опухоли разных ее отделов.
Злокачественные образования челюсти делят на остеосаркому и эпителиальное раковое поражение. Страдают кости, мягкие ткани, сосуды. Лечить заболевание непросто, поэтому большое значение приобретает ранняя диагностика. В ней немаловажную роль играет консультация отоларинголога, стоматолога, офтальмолога, хирурга и онколога.
Понятие рака челюсти

Рак нижней челюсти (или верхней) называют также плоскоклеточным образованием, аденокарциномой, аденокистозной карциномой. В основе патологии лежит трансформация здоровых клеток челюстно-лицевой зоны в опухолевые. В 60% случаев процесс развивается из эпителиальных тканей, которые выстилают гайморовы синусы. Прогноз заболевания неблагоприятный, терапия длительная и сложная.
Злокачественные опухоли возникают и развиваются под воздействием нескольких факторов. Основным провокатором недуга считаются травмы в зоне лица. Дополнительными причинами выступают:
- курение, привычка жевать табак,
- неправильный уход за зубами и деснами,
- облучение радиацией,
- очаги хронического воспаления на слизистой,
- прогрессирующий кариес,
- травмы слизистой при неправильном прикусе,
- некачественные протезы,
- остеомиелит,
- следствие онкологии языка, почек, щитовидной железы (рекомендуем прочитать: какие стадии имеет онкология языка?).
- разрушение петель губчатого вещества,
- деструктивные изменения в кости,
- очаги деструкции и контуры перехода к ним от здоровых тканей.
Подтвердить диагноз рака верхней челюсти позволяет общее клиническое обследование, анализы крови, мочи, флюорография, гистологическое исследование пораженных тканей. Дополнительно показана сцинтиграфия, компьютерная томография носовых пазух, биопсия подчелюстных лимфоузлов. В обследование входит консультация у окулиста и ЛОРа, что позволит узнать о состоянии гайморовых пазух. В ряде случаев назначают пункцию лимфатических узлов, чтобы определить метастазирование при раке верхней челюсти.
Патологию дифференцируют с симптомами хронического остеомиелита, остеогенных и одонтогенных опухолей, определенных костных заболеваний. При подтверждении диагноза и выявлении степени поражения врач назначает курс лечения, состоящий из химиотерапии, облучения, хирургического вмешательства.
Стадии развития и симптомы рака челюсти
Злокачественное поражение развивается в несколько этапов, что видно на фото. По классификации TNM выделяют такую последовательность распространения недуга:
- Т1 — рак поражает одну анатомическую часть. Отсутствуют деструктивные изменения кости.
- Т2 — патология задевает две анатомические части. Со стороны поражения обнаруживается метастаз.
- Т3 — опухоль задевает более 2 анатомических частей. В ходе обследования возможно выявление 1-2 метастаз.
- Т4 — патология распространяется далее, на другие ткани. Обнаруживаются спаянные с окружающими тканями метастазы.

Симптомы недуга становятся заметными достаточно быстро, поскольку слизистая полости рта сразу реагирует на воспалительный процесс. При опухоли челюстно-лицевой зоны всегда наблюдаются болезненные ощущения, меняется прикус, форма носа. Дополнительно возможны онемение кожных покровов, головная боль, дурной запах изо рта, гнойные выделения из носа. Также возможны:
- периодическая пульсирующая боль в районе зубов,
- изменения лицевых костей (обрастание патологическими тканями),
- прогрессирование асимметрии лица,
- смещение зубов,
- боль при глотании, приеме пищи,
- ограниченная подвижность челюстей.
Подобные симптомы могут говорить не только об остеогенной саркоме челюсти, но и о других сложных недугах. Например, неврите, синусите, гайморите. Это учитывается врачами, и при постановке диагноза назначается комплексное обследование.
Первичный и вторичный тип опухоли
Онкология развивается в зоне скул, возле глаз, в подвисочном районе, вокруг носа. По степени развития опухоль классифицируется как:
![]()
Первичная. Представляет собой новообразование злокачественного характера, расположенное на кости. Это остеопластическая, остеолитическая, смешанная формы. Возникает редко, развивается из эпителиальных остатков гертвигиевской мембраны, островков Малассе.- Вторичная. Опухоли образуются в результате метастаз ранее возникших новообразований. Локализуются в районе головы и шеи.
ЧИТАЕМ ТАКЖЕ: опухоль десны возле зуба: причины, фото и лечение
Что такое саркома?
Саркома челюсти — наиболее агрессивная форма онкологии. Она прогрессирует быстрее раковой опухоли, и от своевременной диагностики зависит жизнь пациента. Образование зарождается из соединительных или хрящевых тканей, чаще поражает верхнюю часть. При запущенной форме остеосаркомы верхней челюсти наблюдается повреждение в зоне рта. Патология чаще диагностируется у мужчин 25-40 лет.
Остеогенная саркома челюсти характеризуется быстрым ростом. Распространенными причинами поражения выступают:
- наследственность,
- действие радиации,
- наркозависимость, табакокурение, злоупотребление спиртным,
- опухолевые патологии в анамнезе,
- травматические факторы,
- контакт с канцерогенами (кобальтом, ртутью, свинцом и другими),
- плохая экология в регионе.

Челюстные саркомы формируются в виде саркомы Юинга, фибросаркомы, хондросаркомы, остеогенной саркомы челюсти. По расположению они бывают верхне- и нижнечелюстные, делятся на центральные, периферические и мягкотканные. Известны круглоклеточные саркомы нижней челюсти, которые развивались за 2 месяца, проявляли себя интенсивной зубной болью. При этом рельеф костной ткани стремительно разрушался, крошились и выпадали зубы.
Первый знак саркомы челюсти — появление небольшого округлого образования с четкими границами. Другие признаки этого онкологического заболевания:
- Болевой синдром. Пациент затрудняется определить локализацию боли. Она присутствует в зоне зубов, близких к опухоли. Возможен тянущий дискомфорт, прострелы в виски.
- Деформации контуров лица. Наблюдается покраснение слизистой при разрастании опухоли. Возможны отеки лица, разрушение костных тканей, уплотнение в области щек. При расположении процесса в верхней части возможны проблемы с носовым дыханием, кровотечения из носа.
- Онемение участков лица. При механическом сдавливании нервных окончаний саркомы нижней челюсти наблюдается отсутствие чувствительности подбородка и нижней губы.
- Затруднение глотания, пережевывания пищи. Со временем при остеосаркоме к этому присоединяются проблемы с прикусом.
- Общее ухудшение самочувствия. Наблюдается слабость, повышение температуры, увеличение лимфоузлов, иные симптомы.
Лечение саркомы и других злокачественных образований
Лечение остеосаркомы челюсти, плоскоклеточного рака и иных форм онкологии назначают только после полной диагностики. Из-за тяжести и быстрого распространения заболевания с ним нельзя затягивать.
Под общим наркозом хирургически убирают пораженные ткани. Затем перед гамма-облучением удаляют шаткие зубы, проводят лучевое лечение или химиотерапию. После выздоровления устанавливают импланты для восстановления контуров лица и улучшения качества жизни.
Хирургические методы
В первую очередь проводится хирургическое лечение, техника которого зависит от степени поражения. Современная хирургия использует такие методы:
- при поверхностных поражениях — частичная резекция,
- при отсутствии глубинных очагов и задевания альвеолярных отростков — сегментарная резекция,
- при поражении раком угла челюсти — удаление ее половины,
- при локации остеосаркомы в области подбородка — резекция мягких тканей и костей.
ЧИТАЕМ ТАКЖЕ: альвеолярный отросток нижней челюсти: что это такое и какие функции он выполняет?

Лучевая терапия и химиотерапия — часть комбинаторного вмешательства при раке челюсти. Они назначаются неоперабельным больным, а также проводятся для эффективности хирургического лечения. Противопоказания к гамма-терапии сохраняются до тех пор, пока у пациента не будут удалены расшатанные и разрушенные зубы из области будущего облучения.
Этап подготовки к процедуре включает санацию полости рта, а также определение очагов поражения, на которые будут направлены радиоактивные лучи. Первый сеанс проводится через 2 недели после санирования полости рта. Манипуляции подразделяются на паллиативные (двухнедельные) и радикальные, проводимые в течение нескольких месяцев. После процедуры возможны ожоги кожи, искажения вкусового восприятия, затрудненное глотание, пересушенность слизистых. Осложнения уходят в процессе реабилитации.
Химиотерапия при раке верхней и нижней челюсти подразумевает прием цитостатических медикаментов, способных разрушить раковые клетки, предотвратить их размножение и уничтожить метастазы. Схемы лечения зависят от вида и стадии опухоли (саркома нижней челюсти, верхней, плоскоклеточное поражение). При неоперабельных новообразованиях проводится паллиативная терапия. При подготовке к оперативному вмешательству показана лечебная химиотерапия. Она способна сократить размер остеосаркомы или полностью убрать раковые клетки.
Лечение рака верхней челюсти подразумевает совмещение лучевой и химиотерапии. При воздействии на рак нижней челюсти в артерию вводятся цитостатическе вещества и проводится регионарная химиотерапия.ЧИТАЕМ ТАКЖЕ: по каким причинам иногда ломит челюсть и как можно устранить боль?
Восстановление после лечения
Методы борьбы с раком челюсти агрессивны, и после них больной нуждается в реабилитации. Кроме сложного протезирования человеку требуются обновленные операции, коррекция речи, оздоровление в санаториях общего профиля. Обычно применяется трехэтапное протезирование:
- перед операцией изготавливают индивидуальную пластинку-протез,
- изготовление формирующего протеза в течение 2 недель после операции,
- создание окончательного протеза, возмещение дефектов мягких тканей с помощью шин и костных пластин.
При раке верхней челюсти проводится комиссование (II группа инвалидности). Костную пластику рекомендуется проводить через 10-12 месяцев после удаления опухоли. Радикальное вмешательство приводит к инвалидности и снижению трудоспособности, однако со временем пациенты могут вернуться к умственному труду и другим занятиям.
Прогноз при раке верхней и нижней челюсти
Рак челюсти может быстро распространяться на глазную область. Прорастая, он вызывает такие последствия:
![]()
неконтролируемое слезотечение,- беспричинное носовое кровотечение,
- головные боли, отдающие в лоб и виски,
- смещение глазных яблок,
- боль в районе уха при задевании тройничного нерва.
Может ли произойти рецидив рака челюсти после лечения? По опыту онкологов, это возможно в течение нескольких лет после терапии. Пятилетняя выживаемость при раке нижней челюсти — не более 20-30%. При саркоме Юинга, остеогенной саркоме и других формах прогноз выживания еще более неблагоприятен.
Профилактика онкологических заболеваний челюсти
Первичная профилактика рака челюсти включает мероприятия, направленные на предупреждение недуга. К ним относят:
- жизнь без курения и других вредных привычек,
- работу с химическими веществами и реагентами только по технике безопасности,
- регулярные обследования у стоматолога (приобретают особую значимость при генетической склонности к раку или саркоме челюсти),
- борьбу со стрессами, хорошее питание, улучшение бытовых условий.
Профилактика рецидивов рака нижней челюсти строится на тех же постулатах, что и первичная профилактика. Очень важен позитивный настрой, поддержка близких и вера в себя. Требуется соблюдать умеренную активность, не отказываться от легких физических нагрузок, следовать всем предписанным доктором рекомендациям. Бережное отношение к здоровью и отказ от вредных привычек снизят риск онкозаболеваний, повысят жизненный тонус и позволят пересмотреть приоритеты.
Читайте также:




