Протезирование верхней челюсти после операции
Существует три метода протезирования после резекции верхней челюсти: непосредственное, раннее й отдаленное. При непосредственном протезировании протез изготовляют до операции и накладывают немедленно после нее, при раннем — вскоре после оперативного вмешательства. Отдаленное протезирование проводят после полного заживления раны. В настоящее время большинство специалистов считает непосредственное протезирование после резекции верхней челюсти, как и после резекции нижней челюсти, методом выбора. При непосредственном протезировании рубцевание тканей вокруг протеза происходит в соответствии с его формой, образуя протезное ложе, что способствует его фиксации. При отдаленном же протезировании, особенно в поздние сроки, уже сформировавшиеся послеоперационные рубцы, отвисающие книзу, препятствуют протезированию, так как они не были своевременно оттеснены протезом. Массивные, трудно поддающиеся растяжению рубцы смещают протез и способствуют более быстрому расшатыванию и потере фиксирующих его опорных зубов.
Преимущество непосредственного протезирования по сравнению с последующим после резекции верхней челюсти заключается также в щажении психики больного и улучшении возможности приема пищи в послеоперационный период, так как внешний вид, тактильные ощущения и прием пищи не вызывают у больного острого ощущения увечья лица. Сохраняется и функция речи. Кроме того, протез выполняет роль шинирующего аппарата, поддерживая тампоны, наложенные на послеоперационную рану и способствующие остановке капиллярного кровотечения. В настоящее время применяют два метода изготовления обтурирующей части резекционного протеза верхней челюсти: по анатомической форме челюсти и по форме гранулирующей послеоперационной полости.
В 80-х годах прошлого столетия французский врач Клод Мартин предложил конструкцию разборного резекционного протеза верхней челюсти из каучука с полным воспроизведением анатомической формы резецированной кости. Ввиду того что резекционный протез длительное время находится в операционной ране, что может привести к нагноению, Мартин снабдил свой протез сложной системой каналов, чтобы можно было промывать всю его поверхность антисептическими растворами, не вынимая протеза из операционной полости. Конструкция протеза была очень сложной. Кроме того, дальнейшее рубцевание раны приводило к уменьшению операционной полости и протез становился негодным.
Д. А. Энтин, придерживаясь принципа сохранения анатомической формы протеза, создал конструкцию аппарата на основании антропометрических измерений лицевого скелета с учетом индивидуальной анатомической формы протеза, включающего основание орбиты, во избежание смещения глазного яблока. Этот аппарат состоит из двух частей: небной пластинки, фиксированной к зубам посредством кламмеров, и резинового баллона. Баллон наполняется воздухом и заполняет раневую полость. Пневматический аппарат Энтина можно легко вынимать и вводить в операционную полость, выпуская из баллона воздух или же заполняя его воздухом посредством нагнетательного прибора. Аппарат Энтина не вызывает пролежней.
Другие авторы, применяя непосредственное протезирование, не придерживаются требований к созданию строго анатомической формы протеза, а конструируют его по ориентировочной поверхности раневой полости. Для того чтобы уменьшить вес протеза, некоторые авторы рекомендуют делать его полым. Следует отметить, что методика изготовления таких протезов проще и они удобнее для больных.
Резекционный протез верхней челюсти мы рекомендуем изготовлять в три этапа. На первом изготовляют фиксирующую пластинку, на втором—резекционную часть протеза (но в таком виде протез является лишь временным), на третьем — обтурирующую часть протеза, и временный резекционный протез превращается в постоянный.
Фиксирующую пластинку резекционного протеза рекомендуется снабдить опорно-удерживающими кламмерами. В случаях, когда на остающейся челюсти или ее части зубной ряд интактный и зубы в плотном контакте, одни авторы (Г. Шредер, И. М. Оксман) считают целесообразным удаление второго премоляра для увеличения числа кламмеров в протезе, другие — наложение перекидного кламмера на первый моляр или наложение коронки с петлей на небную поверхность одного из моляров (3. Я. Шур) для шарнирной фиксации протеза. Рекомендуется прибегнуть к наложению на эти зубы кольца, соединенного с фиксирующей частью протеза (Я. М. Збарж). Опорные зубы для лучшей фиксации протеза покрываются коронками с напайками. Если больной будет подвергнут лучевой терапии, то опорные зубы лучше не покрывать металлическими коронками, а фиксировать протез с помощью двухзвеньевых кламмеров.
После тщательной припасовки фиксирующей пластинки в полости рта снимают оттиск верхней челюсти с фиксирующей пластинкой во рту. Одновременно снимают оттиск нижней челюсти. Модели устанавливают в окклюдатор в положении центральной окклюзии. На модели верхней челюсти отмечают границу резекции в соответствии с планом операции, причем один зуб срезают с модели в сторону опухоли на уровне шейки. Это необходимо для того, чтобы протез не мешал покрыть резецированную кость лоскутом слизистой оболочки. Остальные зубы срезают на уровне основания альвеолярного отростка с вестибулярной и небной сторон до середины неба, т. е. до границы фиксирующей пластинки (рис. 330). Поверхность фиксирующей пластинки делают шероховатой, как при починке пластмассового протеза, а образовавшийся дефект заполняют воском и устанавливают искусственные зубы в окклюзии с зубами нижней челюсти. Искусственную десну резекционного протеза в области жевательных зубов моделируют в виде валика, идущего в передне-заднем направлении. В послеоперационный период рубцы формируются по валику, образуя ложе. Впоследствии базис при помощи валика на протезе фиксируется мягкими тканями щеки. В таком виде резекционный протез как временный может быть использован после резекции верхней челюсти. В дальнейшем, по мере заживления операционной раны, тампоны удаляют и после эпителизации раневой поверхности изготовляют обтурирующую часть протеза.

В некоторых случаях в связи с проведением лучевой терапии через неделю наступает резкое воспаление слизистой оболочки полости рта, вследствие чего протез приходится снять до затихания воспалительной реакции. После заживления раны протез соответственно корригируют. Коррекцию протеза заканчивают перебазированием. Небную часть протеза спиливают фрезой на толщину 0,5—1 мм, покрывают ее слоем быстротвердеющей пластмассы таким образом, чтобы по краям дефекта челюсти образовался валик из теста пластмассы для получения отпечатка краев послеоперационной полости. Через 1—2 минуты протез осторожно удаляют из полости рта, помещают его в тазик с холодной водой и после затвердения пластмассы (через 10—15 минут) подвергают окончательной обработке и полировке. Если базис протеза после добавления самотвердеющей пластмассы оказался толстым, его обрабатывают со стороны свободной поверхности до получения равномерной толщины. В таком виде протез является постоянным и полностью восстанавливает функцию речи.
Я. М. Збарж рекомендует следующую методику изготовления резекционного протеза верхней челюсти. Оттиск снимают через 3—4 недели после резекции челюсти. По полученной модели из одного слоя моделированного воска формируют базис протеза по форме образовавшейся послеоперационной полости. Изготовленный протез с кламмерами припасовывают в полости рта. При этом на свободной поверхности протеза, обращенной в полость рта, образуется углубление, соответствующее дефекту челюсти. Это углубление покрывают пластинкой воска в виде крышки, которую затем заменяют пластмассой. Последнюю соединяют с протезом с помощью самотвердеющей пластмассы.
Мы предлагаем исправление обтурирующей части протеза по следующему варианту. После затихания реакции воспаления, возникшей вследствие лучевой терапии, и последующей припасовки протеза в полости рта спиливают его небную поверхность на толщину 0,5—1 мм, затем на поверхность протеза накладывают слой альгинатной или другой оттискной массы и получают оттиск поверхности неба и краев операционной полости. Операционную полость предварительно заполняют марлевыми тампонами, оставляя обнаженными только края ее. По полученному оттиску отливают гипсовую модель. Целесообразно накладывать изоляционную оловянную пластинку на гипсовую модель в области небного шва во избежание пролежней. Затем вырезают из протеза почти весь базис, оставляя только его кламмерную часть и седло с искусственными зубами, которые вновь накладывают на модель, и весь базис протеза снова моделируют из пластинки моделировочного воска. Далее следуют гипсовка, формовка, полимеризация и отделка по правилам починки протеза. Таким образом, получается довольно легкий челюстной протез с небольшой обтурирующей частью и базисом равномерной толщины. Достоинство данной методики заключается в том, что базис протеза равномерно прилегает ко всей поверхности слизистой оболочки, не повреждая ее. Он хорошо восстанавливает речь, и при необходимости (в связи с дальнейшим сужением операционной полости) его легко корригировать. Коррекция весьма затруднена, если обтурирующая часть протеза, сконструированного по иной методике, полая.
Существует три метода протезирования после резекции верхней челюсти: непосредственное, раннее й отдаленное. При непосредственном протезировании протез
изготовляют до операции и накладывают немедленно после нее, при раннем — вскоре после оперативного вмешательства.
Отдаленное протезирование проводят после полного заживления раны.
10)Протезирование при микростомии.
Микростома- маленький рот. Возникает такое состояние чаще в результате ранения области, окружающей ротовое отверстие, и последующего рубцового стяжения тканей вокруг рта. Нередко причиной микростомии являются ожоги лица.
Устраняется такое состояние хирургическим или ортопедическим методом. Сужение ротовой щели затрудняет получение оттисков. Приходится использовать разборные или разделенные на две половины оттискные ложки. Половину ложки с оттискным материалом (в данном случае гипсом) вводят в полость рта с целью получить отпечаток одной половины.
Когда гипс затвердеет, отделяют ложку от гипса, оттиск смазывают вазелином, оставляя его во рту, накладывают гипс на вторую половину и вводят в полость рта для снятия оттисков со второй половины челюсти. После затвердевания этой части гипса вынимают ложку, извлекают вторую, а затем и первую порцию гипса.
Складывая две части оттиска по ориентирам, наметившимся в полости рта, получают полную модель. Определение центральной окклюзии иногда приходится проводить гипсовыми валиками. Проверку конструкции не проводят. Для облегчения введения готовых протезов их могут изготавливать складными или разборными.
Складными протезы изготавливают как обычные съемные пластиночные вплоть до окончательной моделировки. После этого смазывают вестибулярные поверхности базиса искусственных зубов и отливают гипсовый фиксир для четырех передних зубов.
Аккуратно срезают их вместе с прилегающим участком искусственной десны и приступают к изготовлению шарнира. Берут пластинку стали шириной и длиной 10мм и на один ее конец приклеивают две трубки длиной 10мм, располагая их параллельно друг другу-- одну на пластинку, другую под пластинку. Гипсуют для пайки и паяют.
Затем пластинку и трубку разрезают на три части, получая отдельные звенья.
Если микростомия выражена особенно резко, используют разборные протезы. Они могут вводиться друг за другом отдельными частями. Могут состоять из двух или трех частей.
Все части соединяются между собой с помощью трубок и входящим в них шрифтов. Лучшим способом скрепления разборного протеза является введение в конструкцию помимо вертикальных еще и горизонтальных шрифтов и трубок.
Протезы с подвижным соединением предложены рядом авторов. И. М. Оксман разработал две конструкции шарообразного соединения частей протеза при ложных суставах: протез с односуставным соединением и протез с двухсуставным соединением.
В первом случае изготовленный по обычной методике протез с кламмерной фиксацией распиливают в месте ложного сустава. В большую часть протеза вваривают стержень со свободным концом в виде шарика, в меньшую — коробочку (из стальной гильзы), открытую сверху и имеющую крышку, вдвигаемую на пазах.
Коробочку заполняют амальгамой и часть протеза соединяют так, чтобы шарик одной части протеза поместился в коробочку. Последнюю закрывают крышкой и протез устанавливают на челюсть на 15—30 мин; в это время больной двигает челюстью, разговаривает и др. В результате в амальгаме создается путь, который проделывает шарик, соответственно смещениям фрагментов челюсти во время функции.
12. Протезирование со срединным дефектом твердого нёба при полной адентии.
Основной трудностью при протезировании больных этой группы является фиксация протеза, так как при такой патологии создать отрицательное давление под протезом невозможно. Поэтому здесь большое значение имеет топография дефекта.
С ортопедической точки зрения следует различать два места расположения дефекта:
Срединный дефект неба, когда при конструировании протеза можно рассчитывать на адгезивное укрепление его путем образования системы клапанов – внутреннего и периферического.
Боковой или передний дефект неба, когда никаких расчетов на возможное присасывание протеза быть не может и требует установление поддерживающих пружин.
В этих случаях готовую индивидуальную жесткую ложку по анатомическому альгинатному оттиску, припасовывают ложку, уточняя и оформляя ее по периферии дефекта базисной силиконовой массой.
Для оформления плотного внутреннего клапана, обтурирующего дефект, проводят носовую пробу и пробу с глотанием воды. Добиваются надежной изоляции полости рта и полости носа.
Функциональный оттиск получают силиконовой массой средней вязкости при вертикальном положении головы пациента.
В этих случаях надежность фиксации протеза достигается за счет плотного прилегания обтурирующей части протеза из эластичной пластмассы.
Патогенез контрактур.
Причинами образования внесуставных контактур может быть:
- неправильное первичная обработка ран,
-длительная межчелюстная фиксация отломков челюстей;
-запоздалое применение лечебной физкультуры.
В зависимости от того, какие ткани поражены – кожа, слизистая оболочка полости рта или мышцы, контактуры бывают дерматогенными, миогенными, смешанными.
Ложный сустав (псевдоартроз) — стойкая ненормальная подвижность на любом протяжении нижней челюсти вследствие отсутствия консолидации в месте перелома в течении двойного-тройного срока, необходимого в среднем для нормального заживления.
Причины образования ложного сустава могут быть общими и местными. К общим следует отнести заболевания, снижающие реактивность организма и нарушающие репаративные процессы в кости (туберкулез, авитаминозы, дистрофии, сосудистые заболевания, нарушение обмена веществ, болезни желез внутренней секреции).
Местными факторами являются: 1) несвоевременное вправление отломков, недостаточная иммобилизация, или наоборот, длительная без достаточных оснований, ранее снятие шины; 2) обширные разрывы мягких тканей и внедрение (интерпозиция) их между отломками; 3) переломы челюстей с дефектом костной ткани более 2 см;
4) отслоение надкостницы на большом протяжении челюсти; 5) длительно протекающие травматические остеомиелиты челюсти.
При наличии ложного сустава в средней части челюсти можно применять Вайнштейна. После постановки искусственных зубов, в восковую композицию горизонтально вставляют две встречные стальные гильзы, протянутые среднему диаметру аппарата Самсона.
После припасовки в воске с оральной стороны их вынимают и припаивают у каждой трубке по отростку, чтобы после вплавления воска можно было сохранить расположения трубок. Трубки вставляют в базис (отростки выплавляют из воска и направляют в оральном направлении), восковой базис моделируют. Гипсуют в кювету, воск заменяют на пластмассу.
После полировки разрезают по средней линии, а в трубки вливают пружину, соответствующей длине и диаметру трубок. Пружина, соединяя обе части протеза делая необходимые движения
Протезирование после полной резекции нижней челюсти.
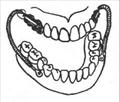
Протезирование после полной резекции нижней челюсти (по И.М. Оксману).
Замещающий протез изготавливают с подъязычными выступами для лучшей фиксации, зацепными петлями, втулками для пружин или магнитами.
После резекции челюсти рану ушивают, на зубы верхней челюсти накладывают шину из алюминиевой проволоки с зацепными крючками, вставляют резекционный протез и удерживают его с помощью резиновых колец. Через 2-3 недели кольца снимают и если фиксация образовавшимися рубцами недостаточна, то тогда используют межчелюстную фиксацию при помощи пружин или магнитов.
Приобретенные дефекты могут являться следствием воспалительных процессов (остеомиелит), специфической инфекции (сифилис, туберкулез), некроза неба в связи с ошибочным введением раствора, обладающего свойствами протоплазматического яда (спирта, формалина, перекиси водорода и т.п.), оперативного вмешательства по поводу злокачественных или доброкачественных опухолей, произведенной ранее ураностафилопластики, а также травм: огнестрельных, бытовых, спортивных. Дефект твердого неба может также возникнуть вследствие его раздражения присасывающим протезом, обуславливающим появление гематомы с последующим воспалением слизистой оболочки, надкостницы и кости с ее секвестрацией.
Происходят значительные функциональные нарушения - искажение речи, изменение дыхания; часты воспаления слизистой оболочки (риниты), значительно нарушен акт глотания, различные психические расстройства.
Приобретенные дефекты отличаются от врожденных не только происхождением, но и тем, что они не имеют строгой локализации, каких-либо определенных очертаний; они зависят от геометрической формы ранящего снаряда; по краю дефекта наблюдаются разнохарактерные рубцы. На верхней челюсти различают резекцию альвеолярного отростка, одностороннюю и двустороннюю резекцию тела верхней челюсти.
Классификация дефектов неба, возникающих после огнестрельных ранений, воспалительных заболеваний и онкологических операций, Е.А.Колесникова.
По локализации – дефекты переднего, заднего отдела и области границы твердого и мягкого неба; одно и двусторонние.
По состоянию альвеолярного отростка и локализации дефекта в нем:
1) без дефекта альвеолярного отростка;
2) с дефектом отростка (сквозным или несквозным);
3) с дефектом отростка в переднем отделе;
4) с дефектом отростка в боковом отделе.
В зависимости от сохранности опорных зубов на верхней челюсти:
1) дефекты при наличии зубов (на одной стороне; на обеих сторонах; в разных отделах по 1-2 зуба);
2) дефекты при полном отсутствии зубов.
По состоянию окружающих тканей:
1) без рубцовых изменений мягких тканей вблизи дефекта;
2) с рубцовыми изменениями (слизистой оболочки неба, с дефектами мягких тканей околоротовой области).
По размеру дефекта:
1) малые (до 1 см);
2) средние (от 1 до 2 см);
3) большие (от 2 см и более).
3) неопределенные дефекты.
Классификация приобретенных дефектов верхней челюсти (по Л.В.Горбаневой, с дополнениями Б.К.Костур и В.А.Миняевой). Согласно этой классификации, приобретенные дефекты верхней челюсти делятся на 7 классов:
1. дефекты альвеолярной части без проникновения в верхнечелюстную пазуху;
2. дефекты альвеолярной части с проникновением в верхнечелюстную пазуху;
3. дефекты костного неба: передний, средний, боковой отделы, не заходящие на альвеолярную часть челюсти;
4. дефекты костного неба с захватом бокового отдела альвеолярной части
челюсти с одной стороны, с захватом альвеолярной части с двух сторон, с захватом переднего участка челюсти;
5. дефекты костного неба и мягкого или только мягкого неба;
6. дефект, образовавшийся после резекции правой или левой верхней челюсти;
7. дефект, образовавшийся после резекции обеих верхних челюстей.
Класс дефекта определяет вид протезирования.
При наличии приобретенных дефектов верхней челюсти и дефектов зубного ряда без нарушения герметизации ротовой полости (1-й класс) изготавливаются замещающие зубочелюстные протезы. Если же дефект верхней челюсти и дефект зубного ряда проникает в верхнечелюстную пазуху или носовую полость (2-й и 4-й классы дефектов), тогда замещающий протез выполняет роль и обтурирующего аппарата, разобщая полость рта с верхнечелюстной пазухой или носовой полостью. В тех случаях, когда отсутствуют дефекты зубных рядов, а имеются только дефекты верхней челюсти (3-й и 5-й класс), изготавливают протезы-обтураторы для разделения полости рта с носовой полостью и верхнечелюстной пазухой. Протезы, изготавливаемые в связи с резекцией верхней челюсти (одной или обеих) – 6-й и 7-й класс дефектов, называются резекционными протезами.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Протезирование после полной резекции нижней челюсти.

Протезирование после полной резекции нижней челюсти (по И.М. Оксману).
Замещающий протез изготавливают с подъязычными выступами для лучшей фиксации, зацепными петлями, втулками для пружин или магнитами.
После резекции челюсти рану ушивают, на зубы верхней челюсти накладывают шину из алюминиевой проволоки с зацепными крючками, вставляют резекционный протез и удерживают его с помощью резиновых колец. Через 2-3 недели кольца снимают и если фиксация образовавшимися рубцами недостаточна, то тогда используют межчелюстную фиксацию при помощи пружин или магнитов.
Приобретенные дефекты могут являться следствием воспалительных процессов (остеомиелит), специфической инфекции (сифилис, туберкулез), некроза неба в связи с ошибочным введением раствора, обладающего свойствами протоплазматического яда (спирта, формалина, перекиси водорода и т.п.), оперативного вмешательства по поводу злокачественных или доброкачественных опухолей, произведенной ранее ураностафилопластики, а также травм: огнестрельных, бытовых, спортивных. Дефект твердого неба может также возникнуть вследствие его раздражения присасывающим протезом, обуславливающим появление гематомы с последующим воспалением слизистой оболочки, надкостницы и кости с ее секвестрацией.
Происходят значительные функциональные нарушения - искажение речи, изменение дыхания; часты воспаления слизистой оболочки (риниты), значительно нарушен акт глотания, различные психические расстройства.
Приобретенные дефекты отличаются от врожденных не только происхождением, но и тем, что они не имеют строгой локализации, каких-либо определенных очертаний; они зависят от геометрической формы ранящего снаряда; по краю дефекта наблюдаются разнохарактерные рубцы. На верхней челюсти различают резекцию альвеолярного отростка, одностороннюю и двустороннюю резекцию тела верхней челюсти.
Классификация дефектов неба, возникающих после огнестрельных ранений, воспалительных заболеваний и онкологических операций, Е.А.Колесникова.
По локализации – дефекты переднего, заднего отдела и области границы твердого и мягкого неба; одно и двусторонние.
По состоянию альвеолярного отростка и локализации дефекта в нем:
1) без дефекта альвеолярного отростка;
2) с дефектом отростка (сквозным или несквозным);
3) с дефектом отростка в переднем отделе;
4) с дефектом отростка в боковом отделе.
В зависимости от сохранности опорных зубов на верхней челюсти:
1) дефекты при наличии зубов (на одной стороне; на обеих сторонах; в разных отделах по 1-2 зуба);
2) дефекты при полном отсутствии зубов.
По состоянию окружающих тканей:
1) без рубцовых изменений мягких тканей вблизи дефекта;
2) с рубцовыми изменениями (слизистой оболочки неба, с дефектами мягких тканей околоротовой области).
По размеру дефекта:
1) малые (до 1 см);
2) средние (от 1 до 2 см);
3) большие (от 2 см и более).
3) неопределенные дефекты.
Классификация приобретенных дефектов верхней челюсти (по Л.В.Горбаневой, с дополнениями Б.К.Костур и В.А.Миняевой). Согласно этой классификации, приобретенные дефекты верхней челюсти делятся на 7 классов:
1. дефекты альвеолярной части без проникновения в верхнечелюстную пазуху;
2. дефекты альвеолярной части с проникновением в верхнечелюстную пазуху;
3. дефекты костного неба: передний, средний, боковой отделы, не заходящие на альвеолярную часть челюсти;
4. дефекты костного неба с захватом бокового отдела альвеолярной части
челюсти с одной стороны, с захватом альвеолярной части с двух сторон, с захватом переднего участка челюсти;
5. дефекты костного неба и мягкого или только мягкого неба;
6. дефект, образовавшийся после резекции правой или левой верхней челюсти;
7. дефект, образовавшийся после резекции обеих верхних челюстей.
Класс дефекта определяет вид протезирования.
При наличии приобретенных дефектов верхней челюсти и дефектов зубного ряда без нарушения герметизации ротовой полости (1-й класс) изготавливаются замещающие зубочелюстные протезы. Если же дефект верхней челюсти и дефект зубного ряда проникает в верхнечелюстную пазуху или носовую полость (2-й и 4-й классы дефектов), тогда замещающий протез выполняет роль и обтурирующего аппарата, разобщая полость рта с верхнечелюстной пазухой или носовой полостью. В тех случаях, когда отсутствуют дефекты зубных рядов, а имеются только дефекты верхней челюсти (3-й и 5-й класс), изготавливают протезы-обтураторы для разделения полости рта с носовой полостью и верхнечелюстной пазухой. Протезы, изготавливаемые в связи с резекцией верхней челюсти (одной или обеих) – 6-й и 7-й класс дефектов, называются резекционными протезами.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Неправильный прикус не только является проблемой эстетичного характера, но и негативно влияет на здоровье и жизнедеятельность человека. Аномалия может спровоцировать нарушение речи, привести к утрате зубов и развитию патологий, связанных с пищеварительной системой, из-за некачественного пережевывания пищи, поэтому исправление прикуса необходимо.
Добиться положительного эффекта при помощи брекетов, капп и других стоматологических конструкций не всегда удается. Тогда прибегают к хирургическому вмешательству. Благодаря современным технологиям операции по изменению мезиального прикуса или других челюстных нарушений и выравнивания зубов проходят быстро и с минимальными неудобствами для пациента.
Показания и противопоказания для хирургического исправления прикуса
- присутствует сильная асимметрия лица;
- строение зубных рядов имеет выраженное отклонение от нормы;
- в результате неравномерного распределения нагрузки на верхние и нижние челюсти при употреблении пищи возникает дискомфорт;
- имеются тяжелые нарушения в функционировании речевого аппарата;
- деформируются альвеолярные отростки;
- губы смыкаются не полностью;
- язык расположен атипично в полости рта;
- присутствует деформация черепного свода и врожденные аномалии в развитии челюсти;
- наблюдается дисплазия подбородка;
- произошло тяжелое травмирование лицевого скелета.
- патологическими нарушениями в работе эндокринной, сердечно-сосудистой, центральной нервной и иммунной системы;
- сахарным диабетом;
- инфекционными заболеваниями;
- туберкулезом;
- ВИЧ;
- психическими отклонениями;
- онкологией;
- заболеваниями крови, в том числе нарушением ее свертываемости;
- патологиями костной ткани.
Остеотомия верхней челюсти и нижней имеет возрастные ограничения. Это касается детей и подростков. В юном возрасте операции не проводят, так как еще идет рост челюстей, а прикус не сформирован полностью. Пациентам старше 60 лет оперативное вмешательство может быть противопоказано, но все определяется индивидуальными особенностями человека.
В отношении взрослых именно хирургическое вмешательство является надежным и быстрым способом справиться с проблемой мезиального прикуса и других аналогичных дефектов челюстей. Тем более что такие методы, как ношение брекетов, капп и других стоматологических конструкций усложняют жизнь человеку и часто оказываются бесполезными.
Современная стоматология предлагает несколько вариантов операций по исправлению челюстных проблем в зависимости от сложности дефекта и индивидуальных особенностей:
- Гениопластику. Устраняются эстетические недостатки. В ходе вмешательства подбородочная часть смещается на среднюю линию.
- Остеотомию верхней челюсти. Вместе с челюстью правильно располагают зубы и небо. Для этого осуществляются надрезы над зубами и под глазницами, сама челюсть фиксируется специальными шинами.
- Остеотомию нижней челюсти. Чтобы ее поставить в правильное положение, делают разрез кости за коренными зубами. Удержание челюсти осуществляется при помощи титановых пластин до момента, пока не нарастет костная ткань.
- Сегментарную остеотомию. Позволяет исправить прикус посредством смещения части челюсти вместе с зубами.
Подготовка к операции
Важным этапом до проведения остеотомии является подготовка к ней. Она включает в себя несколько основных стадий, соблюдение которых позволит избежать осложнений при проведении операции и в постоперационный период, а также обеспечит достижение максимального эффекта:
- Сбор анамнеза. Изначально лечащий врач должен быть проинформирован пациентом о наличии любых хронических заболеваний, чтобы скорректировать курс лечения. Ему также важно понимать, что стало причиной неправильного прикуса, является это врожденной или приобретенной аномалией. Плюс ко всему следует сообщить о наличии любых аллергических реакций на медикаменты, так как оперативное вмешательство проводится под анестезией.
- Лечение имеющихся заболеваний. В период инфекционной болезни, того же гриппа, ОРВИ или ангины, применение методов хирургии противопоказано, так как есть риск занесения инфекции.
- Выравнивание зубов. Часто перед остеотомией пациент носит брекеты в течение 8–16 месяцев.
- Компьютерное моделирование. Это позволяет спрогнозировать положение костей и конечный результат, а также все детали предстоящей операции.
- за 8–10 часов до начала вмешательства прекратить прием пищи, чтобы исключить ее попадание в дыхательные пути;
- перед самой операцией нельзя употреблять жидкость;
- запрещается курить и пить алкогольные напитки за 12 часов до оперативного вмешательства;
- с момента выздоровления после ОРЗ должно пройти минимум 2 недели, прежде чем можно будет проводить остеотомию.
Как проходит операция?
Само хирургическое вмешательство, а точнее, его особенности, напрямую зависит от челюсти, которую планируется оперировать:
Период реабилитации
Достаточно тяжелым и длительным периодом после исправления челюсти хирургическим путем является реабилитация. Ее можно разделить на несколько этапов:
- Первые сутки после операционного выравнивания прикуса. На это время для фиксации щек и подбородка пациенту накладывают сдавливающую повязку. Больному запрещают широко открывать рот, чрезмерно усердно жевать и резко сморкаться.
- Первые несколько дней после коррекции. Чтобы предупредить развитие инфекции, назначают курс антибиотиков.
- Весь реабилитационный период. Стоматолог наблюдает за новым формированием прикуса.
- 10–14 дней после хирургической коррекции нижней или верхней челюсти. В этот срок снимают швы и закрепляют резинки на брекеты.
- Три – четыре месяца после остеотомии. Из челюстного аппарата убирают винтовые крепления.
- появление синяков;
- отечность;
- нарушения речи;
- трудности с употреблением пищи;
- онемение в области рассечения, а также губ, подбородка и языка;
- болезненность при открывании рта;
- кровотечение из раны;
- чистка зубов становится проблематичной;
- может повышаться температура.
Все это очень усложняет обычную жизнь человека. Однако эффект, который достигается в результате операции, оправдывает все сопутствующие сложности восстановления верхней или нижней челюсти.
Читайте также:


