Заболевания челюсти препараты для лечения
Воспаление височно-челюстного сустава: лечение нижнечелюстного и верхнечелюстного суставов, признаки (боли)

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
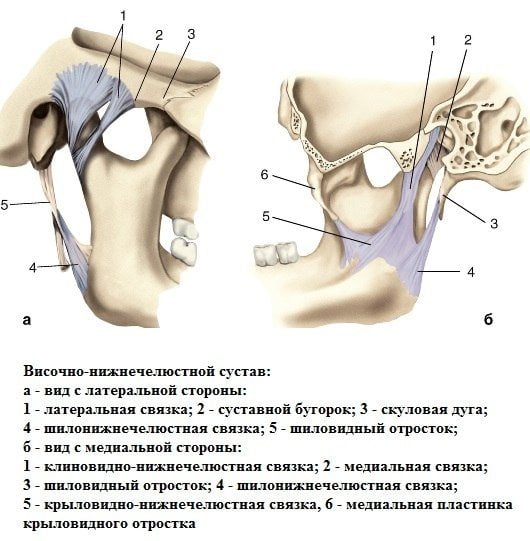
Височно-челюстной сустав (ВНЧС) является подвижным в трех направлениях сочленением нижней челюсти и височной кости. ВНЧС состоит из хрящевого диска и окружен капсулой, вырабатывающей особую суставную жидкость.
Благодаря этой жидкости лицевой сустав плавно двигается, обеспечивая тем самым человеку артикуляцию и жевательную функцию. Среди существующих патологий верхнечелюстного сустава чаще всего возникают артроз и артрит. Артрит проявляется воспалением структур сустава и окружающих его тканей.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Артроз представляет собой дистрофические симптомы изменения ВНЧС.

Воспаление челюстного сустава обычно развивается из-за проникновения в него инфекции. Но зачастую заболевание не является инфекционным, то есть оно развивается без участия микроорганизмов. Асептическое воспаление может появиться вследствие хронической перегрузки сустава или закрытой травмы.
Перегрузка сустава может быть вызвана неправильным протезированием недостающих зубов, или когда на одной стороне челюсти зубы отсутствуют (другая сторона напрягается вдвойне).
Пути попадания инфекции в сустав могут быть самими разными:
- гематогенный с кровью из отдаленных тканей и органов;
- контактный от близлежащих тканей;
- извне при открытых ранениях;
- лимфогенный с током лимфы.
Данный вид артрита лицевого сустава встречается наиболее часто. Причиной воспаления ВНЧС в первую очередь может стать:
- ангина (воспаление небных миндалин);
- карбункулы и фурункулы височной области;
- флегмоны и абсцессы мягких тканей лицевой области;
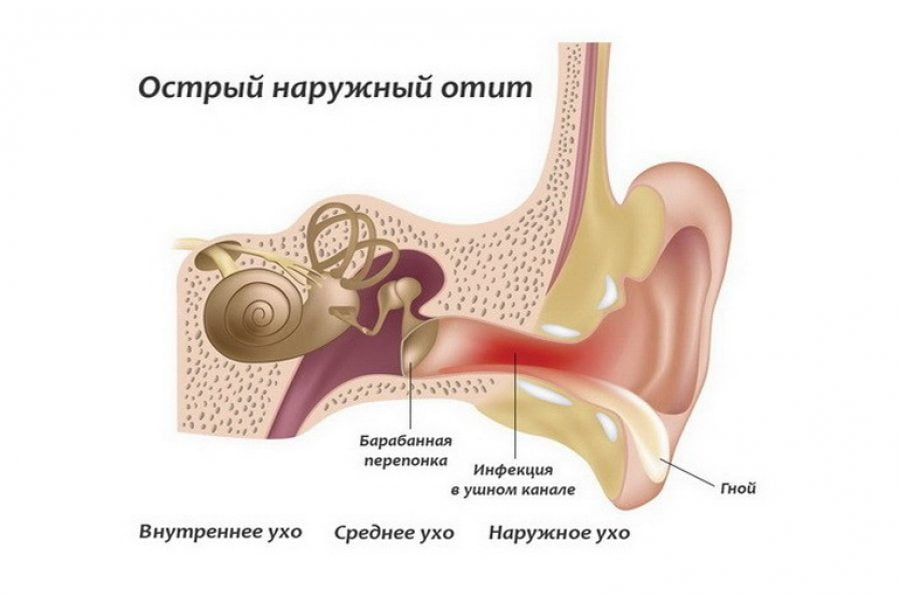
- мастоидит и отит (воспаление среднего уха);
- воспаление околоушной железы (паротит);
- сиаладенит (воспаление слюнных желез),
- затрудненное прорезывание зуба мудрости (острый перикоронарит);
- остеомиелит височной кости или нижней челюсти.
Обратите внимание! Первопричиной лицевого артрита и источником воспаления может стать, например, больной зуб. Если вовремя не начать лечение пораженного зуба, может развиться остеомиелит нижней челюсти.
Но зачастую причиной воспаления ВНЧС становятся и заболевания уха и горла.
Если речь идет о гематогенном пути развития челюстного артрита, возбудителями инфекционного воспаления могут являться:
- Краснуха, грипп, корь.
- Специфические болезни (лепра, туберкулез, сифилис).
- Аутоиммунные заболевания (волчанка, ревматоидный артрит).
- Сепсис.
- Грибковые патологии.

Воспалительный процесс челюстного сустава характеризуется возникновением пульсирующих болевых ощущений, которые значительно усиливаются при открывании рта и любых попытках подвигать челюстью.
При надавливании на сустав и на подбородок боль становится интенсивнее. Область в районе ВНЧС может отекать. Если в процесс вовлечены близлежащие мягкие ткани, может наблюдаться гиперемия и отечность кожи в районе уха. На этом участке взять кожу в складку невозможно.
Возможность полноценно открывать рот резко ограничивается. Пациент не может открыть его более на 1 сантиметр. Развитие острого воспалительного процесса сопровождают следующие симптомы:
- высокая температура тела;
- головокружение;
- озноб и другие;
- симптомы общей интоксикации.
В результате сильного отека происходит сужение наружного слухового прохода, больному кажется, что у него заложено ухо.
Такие симптомы могут проявляться только с одной стороны, например, при челюстном артрите, вызванном остеомиелитом нижней челюсти.
Двустороннее воспаление ВНЧС характерно для гематогенных инфекций, сепсиса и аутоиммунных заболеваний.
К осложнениям артрита челюстного сустава относят флегмону височной области, сепсис и менингит. Если возникла такая ситуация, гной может прорваться из суставной полости и распространиться за ее пределы.
Сначала гнойная жидкость накапливается в мягких тканях, но позже она разносится сосудами в другие части головы, в частности в твердую оболочку мозга. Если у пациента низкий иммунитет, этот факт способствует развитию осложнения. Поэтому у больных СПИДом такие проблемы возникают очень часто.
Важно! Лечение острого челюстного артрита нужно начинать немедленно иначе болезнь может перейти в хроническую стадию с развитием внутренних спаек. Сначала развивается фиброзный анкилоз, а затем формируется анкилоз костный, который возникает на фоне отложения солей кальция. Костный анкилоз опасен полной неподвижностью сустава.
Если поражение носит двусторонний характер, человек попросту не может открыть рот, односторонний анкилоз чреват значительной асимметрией лица.

Чтобы исключить перелом нижней челюсти при челюстном артрите травматического происхождения, больной должен пройти рентгенографическое обследование. Воспалительный процесс таким методом обнаружить невозможно.
На снимке можно лишь заметить незначительное увеличение суставной щели, развившееся из-за отека. При анкилозе же щель сустава, наоборот, сужается и на снимке ее можно вообще не обнаружить. В целом для диагностики используют клинические симптомы и результаты анализов. Эти мероприятия дают возможность назначить больному адекватное лечение.
Лечение артрита челюстного сустава полностью зависит от причин, приведших к заболеванию. Например, при артритах инфекционного происхождения лечение основывается на применении антибиотиков и противовоспалительных препаратов нестероидного ряда.
Если эффект от консервативной терапии минимален и возникает риск попадания гноя в окружающие сустав ткани, врач назначает хирургическое лечение, которое заключается в дренировании сустава.
При травматическом артрите суставу нужно обеспечить максимальный покой. Пациенту накладывают пращевидную повязку, а на стороне поражения между зубами устанавливается пластинка, разобщающая прикус. Благодаря этому приспособлению больной может принимать через трубочку жидкую пищу.
После исчезновения отека для разработки сустава рекомендуется лечебная физкультура. В случае ревматоидного артрита челюстного сустава лечение назначает ревматолог. Когда острая форма артрита переходит в хроническую, назначают физиотерапевтические процедуры:
- УВЧ.
- электрофорез с протеолитическими ферментами (ронидаза, лидаза).
- Парафинотерапию.
Артрит ВНЧС: как проявляются симптомы
Когда мы разговариваем, едим и смеемся, мы заставляем работать сустав, который называется височно-нижнечелюстным. Он находится спереди от уха, представлен головкой нижней челюсти, которая двигается внутри эллипсовидной ямки височной кости черепа. Иногда, в результате некоторых причин, в суставе может возникать воспаление – артрит височно-нижнечелюстного сустава.
- Почему возникает артрит?
- Как проявляется заболевание?
- Что предлагает народная медицина
Это заболевание имеет две основные причины:
- Инфекционную, когда в полость сустава попадают микробы (в основном бактерии). Это заболевание обычно является осложнением ангин, переохлаждений, мастоидитов, отитов, остеомиелитов нижней челюсти, гнойных воспалений околоушной слюнной железы и так далее. Выделяют также инфекционно-специфический артрит ВНЧС, когда воспаление вызвано микобактерией туберкулеза, грибом актиномицетой или возникло при сифилисе или гонорее. В эту же группу входит поражение сустава вследствие аутоиммунного процесса при ревматизме или ревматоидном артрите.Инфекция может попадать в сустав с током крови, из соседнего органа или структуры, в котором обнаруживается воспалительный (обычно гнойный) процесс, может заноситься с лимфой.
- Травматический артрит возникает после удара, падения.Эти особенности нужно знать для того, чтобы определить тактику, как лечить заболевание.
По длительности течения воспаления в суставе височный артрит разделяют на острый и хронический.
Основные симптомы острого артрита:
- Невозможность нормально открыть рот, особенно с утра. Этот симптом может также наблюдаться, если суставной хрящ сустава начинает подвергаться разрушению (это артроз височно-нижнечелюстного сустава), но при последнем заболевании не будет наблюдаться таких симптомов, как отечность, покраснение, лихорадка.
- Боль в суставе при движениях челюстью.
- Отек и покраснение в области сустава. При его ощупывании отмечается болезненность или дискомфорт.
- Появляется шум в суставе: щелканье, хруст, шуршание, трение.
- Появление асимметрии лица из-за смещения челюсти в больную сторону.
- Может наблюдаться повышение температуры.
- Может нарушаться слух (если артрит челюстного сустава – гнойный).
- Нарушение общего самочувствия: слабость, головокружение, снижение аппетита, сонливость.
Хронический артрит проявляется тянущими или ноющими болями в суставе, которые возникают сами, но усиливаются при движениях челюстью. После покоя (особенно с утра) открывать рот трудно, при этом отмечается довольно интенсивный хруст.
Для хронического процесса не характерно визуальное изменение области сустава (покраснение, отек), но при его ощупывании всегда возникает болезненность. Больно также становится, если нажать на подбородок вперед и вверх.
Артрит челюсти при ревматоидном процессе редко возникает изолированно. Обычно до этого уже подверглись изменениям суставы кисти, плечевое или коленное сочленения. В этом случае артрит почти всегда односторонний.
Лечение артрита ВНЧС должно начинаться с выяснения длительности процесса (острый или хронический), а также установления вида воспаления (травматический или инфекционный процесс послужил причиной).
- При остром процессе суставу нужно обеспечить покой. Для этого делается специальная пращевидная повязка, а между зубов прокладывается специальная пластинка. Диета – теплая и калорийная жидкая пища. Такие меры принимаются на 2-3 суток.
- Если артрит височно-челюстного сустава – гнойный, то челюстно-лицевой хирург решает, нужно ли вскрывать капсулу и дренировать ее. В любом случае назначается антибактериальная терапия.
- После того, как гноя в суставе не осталось, а воспаление стихает, назначаются согревающие физиотерапевтические процедуры: УВЧ, парафин, сухое тепло, диатермия, электрофорез.
- Если есть большая вероятность того, что артрит перейдет в хроническую стадию, назначают физиотерапевтические процедуры: ультразвук, накладывание озокерита или парафина, электрофорез с йодсодержащими препаратами, компрессы с медицинской желчью, пчелиным ядом.
- При стихании гнойного воспаления, а также при хроническом артрите должна проводиться гимнастика сустава. Человек садится, затылком прижимается к стене, начинает надавливать на подбородок кулаком при открывании и закрывании рта в течение сначала трех минут, затем – более. Такие упражнения делаются с утра и еще 3 раза в день. Нужно не лениться выполнять их в течение 1-1,5 месяцев.
- Лечение ревматоидного воспаления сустава проводится совместно с ревматологом: применяются антибиотики, противовоспалительные нестероидные (по показаниям – стероидные) средства.
- Проводится санация ротовой полости (лечение кариозных зубов, пародонтита и так далее), выравнивается прикус с помощью пластин, протезирования и других методов.
Лечение народными средствами подразумевает как наложение на сустав травяных компрессов, мазей, так и прием различных настоек, настоев и отваров внутрь.
Местно можно использовать следующие средства:
- Яичный желток смешать и взбить с чайной ложкой скипидара, затем туда же добавить столовую ложку яблочного уксуса. Втирать в больной сустав.
- Натереть на терке черную редьку, выдавить из нее через марлю сок. Этот сок смешиваем с тремя четвертыми стакана меда, 1 ст.л. соли и 100 г водки. Втираем в больной сустав (смесь нужно менять каждые три недели), после чего его укутываем теплым шарфом или полотенцем.
- При ревматоидном артрите рекомендуют втирать в больные суставы пихтовое масло. Предварительно сустав заставляют работать (но не слишком интенсивно), затем втирают масло, сверху кладут зашитую в марлю и разогретую морскую соль.
Внутрь народные целители рекомендуют принимать такие средства:
- 2 ст.л. коры крушины смешать с взятыми по 2 ч.л. плодами фенхеля, корнями одуванчика и листьев мяты. Залить 0,5 л воды, поставить на огонь, кипятить 15 минут на медленном огне. Принимать по 2 ст.л. натощак 1 раз в день.
- 5 г листьев черной смородины залить стаканом кипятка, потомить на водяной бане 15 минут. Пить такой отвар по 1 ст.л. трижды в день.
- 20 г листьев брусники заливаем стаканом кипятка, ставим на 20 минут на водяную баню. Этот отвар нужно пить по столовой ложке 4 раза в день.
В любом случае, перед употреблением народных средств следует посоветоваться с лечащим врачом.

Медикаментозное лечение
Синдром болевой дисфункции височно-нижнечелюстного сустава нередко сопровождается нарушением психоэмоционального равновесия пациента.
Возникшая эмоциональная напряженность, тревога или страх, как правило, увеличивают тонус жевательных мышц, усиливают их спазм и уменьшают подвижность нижней челюсти.
Сложившаяся стрессовая ситуация оказывает неблагоприятное влияние на течение заболевания.
Это диктует необходимость систематического регулирования состояния психики и тонуса жевательных мышц пациента различными фармакологическими средствами и прежде всего транквилизаторами, анальгетиками, миорелаксантами и другими медикаментами.
Транквилизаторы снимают чувство тревоги, страха, уменьшают эмоциональное напряжение. Одновременно многие из них оказывают мышечнорасслабляющее и противосудорожное действие.
При явлениях бруксизма, выраженном спазме жевательных мышц и ограниченной подвижности нижней челюсти целесообразно назначать элениум (хлордиазе-пам)по 0,005—0,01 г или седуксен (диазепам) по 0,0025—0,005 2—3 раза в сутки. Применение указанных препаратов противопоказано при острых заболеваниях печени, почек, при беременности, тяжелой форме миастении. Их не следует назначать пациентам, трудовая деятельность которых требует повышенной реакции и внимания.
Людям с плохой переносимостью транквилизаторов, а также ослабленным или пожилым пациентам назначают тазепам (оксазепам) по 0,01 г на прием 2—4 раза в день. От элениума и седуксена он отличается мягкостью действия, сравнительно низким уровнем токсичности, лучшей переносимостью и менее выраженным миорелаксантным действием. Тазепам имеет те же противопоказания к применению, что и элениум.
При повышенном мышечном тонусе или при поражении височно-нижнечелюстного сустава, с сопутствующим спазмом жевательных мышц, при неврозах и психоневротических состояниях, сопровождающихся возбуждением, раздражительностью, тревогой, страхом, нарушением сна, назначают мепротан (мепробамат) по 0,2—0,4 г на прием 2—3 раза в день или скутамил (изопротан) по 0,25—0,5 г на прием 2—4 раза в день.
Мепротан и скутамил не рекомендуют назначать во время и накануне работы лицам, профессия которых требует быстрой умственной и физической реакции.
На поведение человека не оказывает угнетающего влияния триоксазин (триметацин). Его назначают взрослым внутрь по 0,3 г на прием 2—3 раза в день. Триоксазин снимает чувство страха, уменьшает напряженность, эмоциональное возбуждение, но не расслабляет мышцы.
Для устранения болей в области жевательных мышц и височно-нижнечелюстного сустава назначают внутрь 2—3 раза в день различные обезболивающие ненаркотические средства: ацетилсалициловую кислоту (аспирин) по 0,5—1 г, амидопирин (пирамидон) по 0,25 г, анальгин по 0,25—0,5 г, индометацин (метиндол) по 0,025 г, бруфен (ибупрофен) по 2 драже и другие медикаменты.
Приведенные препараты одновременно оказывают жаропонижающее и противовоспалительное действие, поэтому их применяют также и для лечения ревматического артрита, неспецифического инфекционного полиартрита, остеоартрита, бурсита и других заболеваний суставов.
Длительное применение указанных препаратов может сопровождаться головокружением, сонливостью, диспепсическими явлениями, угнетением кроветворения, аллергическими реакциями и другими осложнениями.
Местное применение анестетиков
Местное обезболивание целесообразно применять при сильных болях и резком ограничении подвижности нижней челюсти.
Блокада курковых (триггерных) зон или двигательных ветвей тройничного нерва устраняет боль и спазм жевательных мышц, так как разрывает порочный круг, при котором спазм жевательных мышц усиливает боль, а боль увеличивает спазм мышц.
Боль и спазм жевательных мышц можно снять поверхностной анестезией при помощи опрыскивания кожи над курковой зоной струей хлорэтила или инфильтрацией болезненных участков жевательных мышц слабым раствором (0,25—0,5%) анестетика.
Мы обычно пользуемся и получаем хорошие результаты от блокады двигательных ветвей тройничного нерва у подвисочного гребня [Егоров П. М., 1967].
Местная анестезия триггерных зон приводит к блокаде спонтанной патологической импульсации из этих областей и часто вызывает пролонгированное или полное прекращение некоторых форм мышечно-фасциальных болей.
Ликвидировать эти боли на несколько дней, недель, а иногда и навсегда можно также при помощи кратковременной интенсивной стимуляции триггерных точек уколом сухой иглой, интенсивным холодом [Travell J., 1952], введением изотонического раствора хлорида натрия [Sola М., Williams А., 1956], подкожной электрической стимуляцией [Melzack R., 1975].
С целью диагностики и лечения синдрома болевой дисфункции височно-нижнечелюстного сустава можно провести поверхностное обезболивание кожи над болезненным участком мышцы струей хлорэтила.
При попадании на кожу хлорэтил быстро испаряется и вызывает охлаждение, ишемию и понижение чувствительности кожи. Однако необходимо иметь в виду, что сильное охлаждение хлорэтилом может вызвать повреждение тканей. При воздействии хлорэтилом пациент лежит на спине или на боку. Ушную раковину, нос и глаза защищают полотенцем или салфеткой. Кожу над курковой зоной до появления инея обрабатывают струей хлорэтила, направленной под острым углом на расстоянии 50—60 см от лица.
Уменьшение боли и улучшение открывания рта свидетельствуют о положительном результате лечения. Хлорэтил легко воспламеняется. Поэтому им не следует пользоваться около зажженного газа, сигареты и др. Помещение должно хорошо проветриваться. Применение хлорэтила противопоказано при заболеваниях сердца.
Устранить боль и сведение челюстей можно при помощи введения в каждый болезненный участок мышцы слабого (0,25—0,5 %) раствора анестетика.
Боль в соседних мышцах иногда прекращается после инфильтрации слабым раствором анестетика только одной, самой болезненной, курковой зоны.
Рассмотрим технику введения растворов анестетиков в каждую мышцу, поднимающую нижнюю челюсть.
В собственно жевательной мышце болезненный участок часто располагается в верхнем отделе переднего края у места прикрепления мышцы к скуловой кости. В этих случаях иглу выгоднее вводить со стороны переднего края и продвигать ее сзади до болезненного участка.
Для определения места введения анестетика можно пользоваться следующим способом: указательный палец свободной руки кладут на скуловую кость, большой палец располагают у нижнего края нижней челюсти, где его пересекает лицевая артерия. Линия, соединяющая эти две точки, соответствует расположению переднего края жевательной мышцы. Средний палец помещают над болезненным участком мышцы, в который надо попасть иглой. Иглу вкалывают со стороны переднего края жевательной мышцы на глубину, указанную средним пальцем.
Расположение курковой зоны у заднего края или в области нижнего отдела жевательной мышцы определяют и фиксируют указательным пальцем левой руки, и в эту зону вводят 1—2 мл 0,25— 0,5 % раствора анестетика, не содержащего сосудосуживающих веществ.
В медиальную крыловидную мышцу в зависимости от расположения курковой зоны раствор анестетика вводят внутри- и внеротовым способами. Если болезненный участок располагается в верхней половине медиальной крыловидной мышцы, то используют внутриротовой подход.
Для этого указательный палец ставят в ретромолярную ямку, а средний палец на крючок крыловидного отростка основной кости и отводят щеку. Линия, проведенная между этими точками, соответствует расположению переднего края верхней половины медиальной крыловидной мышцы. Иглу вкалывают в передний край и продвигают поперек внутренней крыловидной мышцы кзади до ее болезненного участка.
От техники мандибулярной анестезии эта блокада отличается тем, что по ходу иглы не вводят раствора анестетика, так как концом иглы необходимо определить расположение в мышце болезненной зоны (по появлению резкой боли во время проведения иглы).
Внеротовой подход применяют для блокады курковой зоны, расположенной в нижней половине медиальной крыловидной мышцы. Для этого со стороны полости рта указательным пальцем левой руки определяют и фиксируют болезненный участок медиальной крыловидной мышцы. Ногтевую фалангу большого пальца той же руки ставят позади угла нижней челюсти, против указательного пальца.
Настойкой йода или спирта обрабатывают кожу, вкалывают иглу у ногтевой фаланги большого пальца. Иглу продвигают по внутренней поверхности угла нижней челюсти под указательный палец. В белезненный участок медиальной крыловидной мышцы вводят слабый раствор анестетика, не содержащий сосудосуживающих веществ.
В височной мышце блокаду курковых зон можно проводить внеротовым и внутриротовым способами. Легкодоступна для внеротовой блокады болезненная зона над верхним краем скуловой кости, у переднего края нижнего отдела височном мышцы.
Этот участок фиксируют указательным пальцем левой руки, кожу обрабатывают настойкой йода или спиртом. Иглу вкалывают и продвигают под указательный палец, в височную мышцу, где и вводят слабый раствор анестетика, без сосудосуживающих веществ.
При ограниченном открывании рта значительно труднее достигнуть курковой зоны в области прикрепления височной мышцы к внутренней поверхности ветви нижней челюсти. Для этого пациента просят как можно шире открыть рот. Концевой фалангой указательного пальца левой руки определяют болезненный участок и внутриротовым способом вводят в него раствор анестетика.
В латеральной крыловидной мышце болезненный участок часто располагается в области наружной пластинки крыловидного отростка основной кости. Его можно выключить со стороны полости рта.
Для этого искривленную иглу вкалывают в переходную складку позади верхнего зуба мудрости и продвигают иглу по ее кривизне внутрь и кзади до наружной пластинки крыловидного отростка основной кости, где и вводят анестетик [L. Schwartz, 1959].
Внутримышечное введение растворов анестетика мы производим в тех случаях, когда имеется легкодоступный болезненный участок в одной, чаще жевательной или височной, мышце.
Нередко отмечается болезненный спазм всех или ряда мышц, поднимающих нижнюю челюсть, с одновременной иррадиацией болей в область шеи или верхней конечности. Клиническая картина синдрома дисфункции височно-нижнечелюстного сустава в этих случаях не всегда бывает типичной, поэтому иногда не удается определить расположение основных участков болезненного спазма мышц.
Чтобы исключить многократное введение раствора анестетика в каждый болезненный участок жевательных мышц, а в ряде случаев с целью проведения дифференциальной диагностики синдрома болевой дисфункции височно-нижнечелюстного сустава мы предложили и успешно применяем с 1965 г. собственный способ блокады двигательных ветвей тройничного нерва у подвисочного гребня [Егоров П. М., 1967] слабым раствором (0,5—0,25 %) анестетика без адреналина.
Причины развития болезни
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Инфекционное воспаление височно-нижнечелюстного сустава, лечение которого требуется наиболее часто, развивается вследствие проникновения в него болезнетворных микроорганизмов. Способы попадания инфекции:
- контактный способ: инфекция попадает в сустав из соседних тканей;
- гематогенный способ: бактерии транспортируются из периферийных органов и тканей;
- лимфогенный путь: микроорганизмы проникают в сустав с током лимфы;
- травматический: воспаление начинается после получения открытой раны в челюстной области.
Контактный артрит
Гематогенный артрит
В процессе кровообращения в суставную сумку может проникнуть любая инфекция грибковой, бактериальной, паразитарной или вирусной природы. Самыми опасными в отношении воспаления височно-нижнечелюстного сустава считаются дифтерия, грипп, скарлатина, корь, туберкулез, специфические болезни вроде проказы, гонореи, сифилиса.
Гематогенным же путем получить артрит челюсти можно и при аутоиммунных патологиях, например, волчанке или ревматоидном артрите.
Признаки челюстного артрита
Если подозревается воспаление височно-челюстного сустава, симптомы, подтверждающие диагноз, могут быть следующими:
- боль пульсирующего характера. Ее интенсивность резко возрастает, если больной любым образом двигает челюстью, или же при нажатии на подбородок;
- отечность зоны сустава. Если артрит коснулся и мягких тканей вокруг него, эпителий на этом месте может покраснеть; собрать его складкой не удается;
- ограничение подвижности: пациент порой не в состоянии раскрыть рот шире, чем на полсантиметра, жевание дается с большим трудом;
- в симптомы воспаления нижнечелюстного сустава входит и падение слуха: вследствие нарастания отека слуховой проход постепенно сужается. Возникает ощущение, что ухо заложило.

Часто при воспалении нижнечелюстного сустава симптомы дополняются подъемом температуры – локальным в области поражения или общим. Иногда наблюдаются ознобы и головокружения. Признаки заболевания могут проявляться с одной стороны лица (это характерно для остеомиелита) или с обеих – такое протекание свойственно челюстному артриту, развившемуся вследствие сепсиса, гематогенного распространения инфекции и аутоиммунных болезней.
К самым ранним признакам неполадок с челюстным суставом особенно внимательно нужно присматриваться пожилым людям и родителям детей, не достигших половой зрелости. Именно у этих двух категорий населения особенно велика вероятность развития артрита височно-нижнечелюстного сустава. У детей склонность к нему объясняется тем, что процессы формирования костной ткани у них не завершены и идут в очень быстром темпе. Кроме того, у малышей высок риск случайного травмирования челюсти в ходе обычных детских игр.
У людей преклонного возраста обычно уже имеются системные хронические заболевания, а иммунитет работает слабее.
Диагностика
- ортопед в тандеме с травматологом. Их осмотр в приоритете, поскольку нужно исключить перелом челюсти, повреждения хрящей или связок;
- стоматолог: его задача – убедиться, что челюстной артрит не является осложнением больного зуба;
- отоларинголог проверяет состояние ЛОР-органов для исключения из списка возможных причин заболеваний носа, горла, ушей и сопутствующих носу пазух;
- инфекционист понадобится, если в организме будет выявлены воспалительные процессы вирусной или бактериальной природы. При туберкулезе нужна консультация фтизиатра, а при кожных высыпаниях и неблагоприятных результатах анализов пациент будет направлен к дерматовенерологу;
- ревматолог будет назначать лечение, если челюсть поражена ревматоидным артритом.
Если в ходе обследования возникнут подозрения на проблемы с тройничным нервом, обязательным станет визит к неврологу.
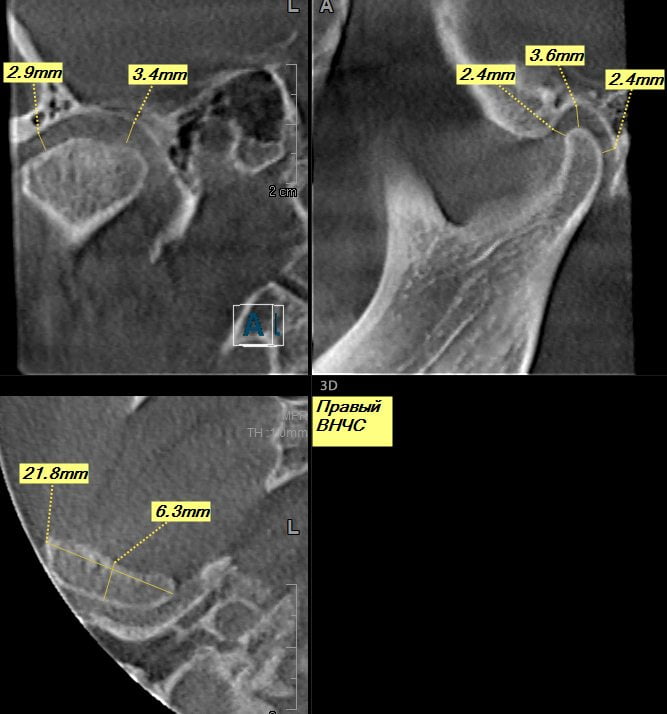
Одним из первых аппаратных исследований станет рентгенография. Эта методика обладает довольно низкой точностью, но она недорога и позволяет установить, имеет ли место перелом. Чтобы выявить наличие/отсутствие микротрещин, назначается томография, компьютерная или магнитно-резонансная.
Терапия челюстного артрита
Если подтвердились симптомы воспаления челюстно-лицевого сустава, лечение будет направлено на устранение причины его развития, но предварительно приходится снимать болевой синдром.
Травматическое воспаление
Первое, что требуется – обеспечить неподвижность пострадавшего сустава. Заниматься этим должен профессиональный травматолог. Челюсть пациента фиксируется пращевидной повязкой, снабженной специальной пластинкой, которая не дает челюстям сомкнуться. Это позволяет пострадавшему принимать пищу, пусть и только в жидком виде. Для предотвращения отекания рекомендованы холодовые компрессы; параллельно врач пропишет препараты, предотвращающие развитие и распространение воспалительных процессов. В большинстве случаев требуется и системный прием обезболивающих лекарств, поскольку травмы связаны с грубым нарушением целостности тканей, которое может привести к болевому шоку.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
После спадания отечности к медикаментозным способам лечения добавится лечебная физкультура, призванная предотвратить срастание пораженного сустава в неподвижный конгломерат. Применяется и физиотерапия: УВЧ, электрофорез, диадинамотерапия, фонофорез с гидрокортизоном.
Инфекционное воспаление
Если причина артрита в челюстном суставе — действие вредоносных организмов, основная направленность терапии – лечение заболевания-провокатора. Пока не выяснено, какой именно агрессор запустил воспалительный процесс, врач назначает антибактериальные препараты самого широкого спектра влияния. Когда возбудитель уточнен, медикаменты сменяются теми, которые максимально действенно борются с конкретным заболеванием.
Включаются в терапию и нестероидные противовоспалительные препараты, чья задача — противостоять распространению воспаления. Часто они комбинируются с антигистаминными комплексами, чтобы отек спадал быстрее.
Если консервативное лечение оказывается неэффективным (обычно это случается на поздних стадиях заболевания), назначается хирургическое вмешательство. Операция проводится под общим наркозом, полость вычищается от гноя и ставится дренаж, отводящий из тканей выделяющиеся жидкости. Послеоперационное лечение состоит из болеутоляющих, противовоспалительных и антибактериальных препаратов. Если восстановление идет без патологий, с 3-4 дня после работы хирурга назначаются физиотерапевтические процедуры. Вплоть до снятия дренажа пациенту прописана строгая диета исключительно из жидкой пищи.
Ревматоидные воспаления
Эту разновидность челюстного артрита по большей части лечит ревматолог, хотя могут понадобиться уточнения со стороны других врачей. Медикаментозное лечение сводится в основном к снятию воспаления и болезненности; в качестве поддерживающего и ускоряющего воздействия выступают физиотерапевтические процедуры. Но терапия только этими направлениями не ограничивается, так как при ревматоидном артрите очень высока вероятность развития анкилоза сустава, что грозит частичной (а иногда и полной) потерей его подвижности. Объясняется это явление патологическим разрастанием в суставной полости тканей; зазора для вращения частей сустава не остается. Поэтому человек с таким диагнозом должен постоянно разрабатывать больной сустав. Упражнения несложные, но требуют регулярного выполнения, не меньше трех раз за день и только после устранения болезненности и купирования воспаления.
Наиболее действенными специалисты в лечебной физкультуре считают четыре упражнения:
Каждое из упражнений повторяется по три раза. При их выполнении могут начаться боли; если они сильные, следует делать меньше подходов за день, снизить интенсивность давления или вовсе сделать перерыв в несколько дней. Если болезненность не проходит, о состоянии челюсти нужно уведомить наблюдающего врача.
Стоит внести еще одно уточнение. Как и прочие заболевания, воспаление челюстного сустава может из острой формы перейти в хроническую. В этом случае после наступления периода ремиссии основной упор в лечении делается на физиотерапию. Помимо уже упомянутых электрофореза и УВЧ, хорошие терапевтические результаты дают грязелечение и парафинотерапия.
Возможные осложнения
Если проигнорировать симптомы воспаления челюстного сустава, лечение не начать вовремя (или заменить его самодеятельными действиями), то есть риск развития тяжелых осложнений.
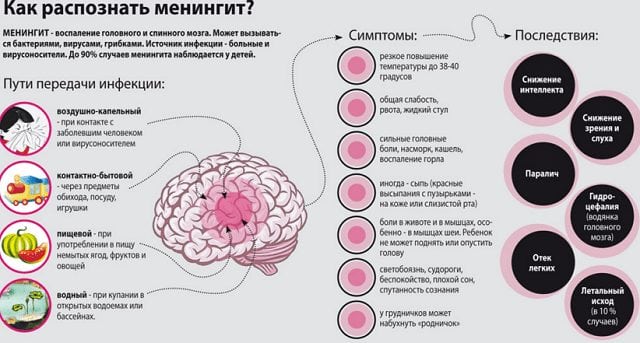
При гематогенном и контактном распространении микроорганизмов у пациента с челюстным артритом может развиться менингит. Это очень опасное заболевание, проявляющееся сильнейшими головными болями с подъемом температуры тела до опасных показателей (40 0 С и выше), обмороками и светобоязнью. Непринятие срочных и профессиональных мер приводит к гибели человека.
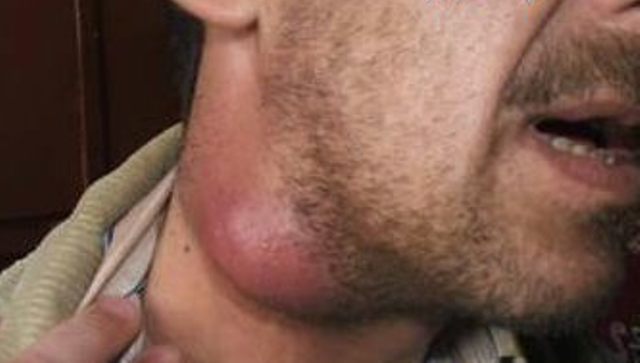
Флегмона височной области. Так именуется воспаление, сопровождающееся гноеобразованием. Оно протекает в мягких тканях и требует немедленного хирургического вмешательства. Первопричиной флегмоны вполне может стать челюстной артрит, однако без дополнительных обстоятельств только он к заболеванию не приводит. Для развития флегмоны требуется еще и стойкое, длительное ослабление иммунитета, часто встречающееся у пожилых людей.

Воспаление челюстного сустава, оставшееся без надлежащего лечения, может грозить и сепсисом – проникновением в кровеносную систему гноеродных бактерий. По ней они транспортируются во все точки организма человека. Следствием становится массированный воспалительный процесс, проявляющийся слабостью, патологически избыточным потоотделением, учащением дыхания и сердцебиения, потерей сознания. Самый страшный исход заболевания – септический шок, в 50 % случаев заканчивающийся смертью больного.
Не стоит забывать и об анкилозе. Спайки, заполняющие суставную полость, делают сустав неподвижным; при двустороннем поражении это выливается в неспособность приоткрыть рот, при одностороннем – в перекошенность лица. От голода пациент, скорее всего, не умрет, хирурги и ревматологи сумеют вернуть больному хотя бы частичную подвижность челюсти. Но лечение будет очень долгим, болезненным и дорогим. А качество жизни пациента до конца хотя бы первого этапа лечения станет очень низким.
И, наконец, рецидивы. Неправильно подобранный курс лечения, несоблюдение врачебных предписаний, недостаточно продолжительная терапия могут снять или сгладить симптоматику. Но воспалительный очаг остается, и воспаление челюстного сустава вскоре начнется с новой силой.
Болезни любых суставов требуют раннего начала их лечения. И его курс должен назначать профессионал, способный правильно определить причину развития заболевания, учесть его выраженность и особенности физиологии пациента (возраст, наличие сопутствующих заболеваний, стойкость иммунной системы и многое другое).
Читайте также:


