Аплазия грудной мышцы операция

Проблемы с телосложением или строением тела бывают разными. Сегодня мы хотим поведать нашим читателям о синдроме Поланда, который является одной из патологий строения тела. На наши вопросы ответил торакальный хирург, к.м.н. – Владимир Александрович Кузьмичев.
- Владимир Александрович, наверное, лучше всего начать с рассказа о том, что такое синдром Поланда? Как проявляется его наличие в физиологии человека и функционировании его организма?
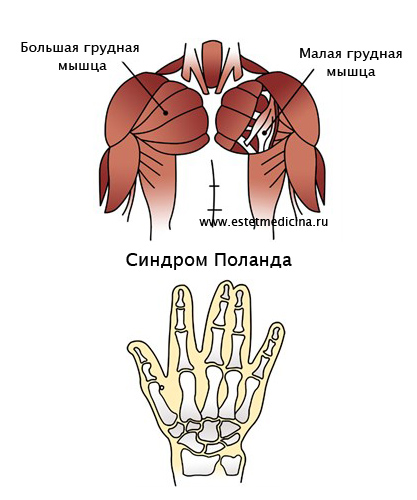
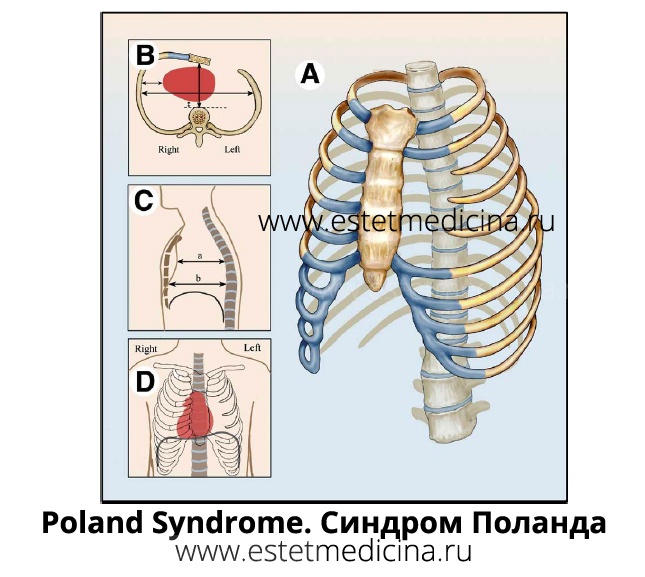
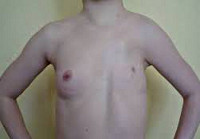
- Синдром Поланда (Poland Syndrome) - это патология, внешне проявляющаяся в виде частичного или полного отсутствия грудных мышц, которое дополняется другими признаками. Например, недоразвитием верхних конечностей, когда имеет место уменьшенный размер кисти, может быть сращение или укорочение пальцев, может быть полное отсутствие кисти, т.е. наблюдается асимметрия с другой рукой. Может быть недоразвитие большой широчайшей мышцы спины. И, что самое важное с точки зрения функционирования организма, отсутствие или недоразвитие ребер на стороне поражения. Как правило, это касается 3 и 4 ребра, которые либо полностью отсутствуют, либо недоразвиты. Либо хрящ не полностью подходит к грудине. Также с дефектной стороны наблюдается некоторая дистрофия жировой ткани. Более частым признаком синдрома Поланда является недоразвитие двух частей большой грудной мышцы. Большая грудная мышца состоит из трех частей: подключичная часть, грудинная часть и реберная часть. Как правило, отсутствует грудинная и реберная части. Или же отсутствует полностью большая грудная мышца. Все остальные признаки более редкие, поэтому у пациентов с синдромом Поланда зачастую бывает абсолютно полноценная кисть.
- Сторона поражения всегда одна и та же или наблюдается вариативность?
- Откуда взялось название синдрома? Оно как-то связано с Польшей?
- Нет, в данном случае название явления образовалось от имени английского врача, который будучи студентом, работал в морге санитаром и на одном из тел увидел данную особенность. Он детально исследовал ее и описал признаки. От его имени и образовалось название.
- Как диагностировать наличие этого заболевания?
- В данном случае диагностика очень простая – по внешнему виду пациента. Надо сказать, что это состояние диагностируется в раннем возрасте по характерному состоянию грудной мышцы в области плеча. Если отсутствует грудная мышца, то подмышечная впадина имеет очень специфический вид. Именно в таких случаях обращаются родители с вопросом о том, что им делать.
- А действительно, что делать родителям, если они обнаружили у своего ребенка такой дефект? Что их пугает больше всего?
- Во-первых, беспокоит внешний вид ребенка, отсутствие мышцы, а также биение сердца прямо под кожей, если наблюдается отсутствие ребер.
- Обнаружение синдрома накладывает какие-то отпечатки на воспитание ребенка с точки зрения ограничения его активности или запрета каких-либо видов деятельности?
- В большинстве случаев пациенты могут не обращать внимание на свой синдром, они хорошо развиваются, несмотря на отсутствие грудной мышцы, двигательная активность руки компенсирована. Имеют место ситуации, когда пациенты с отсутствием грудной мышцы активно занимаются спортом, в том числе c высокими достижениями. Когда нет поражения грудной клетки, проблема имеет чисто косметический характер и должна решаться совместно пластическими и торакальными хирургами.
- У мужчин и женщин проблема выражается одинаково? Есть ли различия?
- Да, решение косметической проблемы имеет разное значение у мужчин и женщин. В случае с женщинами имеет место неразвитость молочной железы, тогда как у мужчин может быть просто недоразвит сосок. В медицине это называется синдромом Амазонки, поскольку, как известно, эти девушки активно стреляли из лука и нарушали рост одной из молочных желез. Поскольку для женщин молочные железы играют важную эстетическую и функциональную роль, то с их стороны имеют место более частые обращения к врачу для исправления дефекта.
- А отсутствие одной из молочных желез у женщин влияет как-то на общий гормональный фон или материнство?
- Нет, не влияет, проблема носит эстетический характер. Женщина абсолютно здорова.
- Каковы методы исправления этого дефекта? Они всегда требуют хирургического вмешательства?
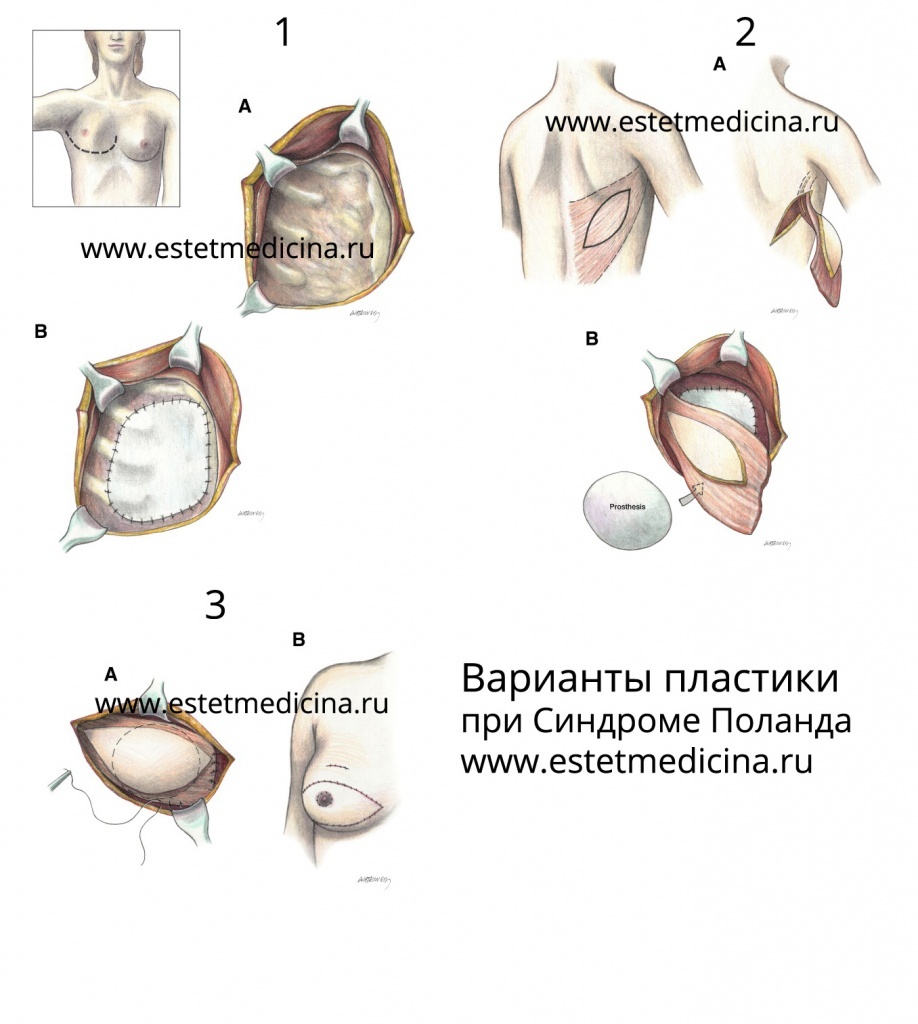
- Методом решения проблемы является операция, которая может быть проведена с использованием различных методик в зависимости от совокупности признаков заболевания. Например, у женщин может быть перемещение широчайшей мышцы со спины вперед с созданием мышечного каркаса и мышечной прослойки, что в последующем дает возможность имплантации силиконового протеза для создания груди. Либо используются более сложные варианты, например, пересадка прямой мышцы живота. Все решается в зависимости от каждого конкретного случая.
- Показания к операции отличаются в зависимости от сочетания признаков?
- Да, я бы сказал, что показание к операции у мужчин - это отсутствие ребер, которое сказывается на незащищенности внутренних органов, в том числе сердца. Для мужчин устранение косметического дефекта полностью невозможно. Так, перемещенная мышца спины не становится полноценной, при этом, страдает спина, откуда забирается кусок мышцы. В дальнейшем спина также станет немного асимметричной. Другими словами, полноценной косметики быть не может, но идет нарушение функции организма. Чаще для мужчин используется имплантация силиконовых протезов, которые изготавливаются из гипсовых или парафиновых слепков под каждого пациента индивидуально.
- У мужчин, если отсутствует проявление в виде недоразвитости пальцев на одной кисти, наличие синдрома диагностируется только в раздетом виде? Или форма грудины накладывает отпечаток и на внешний вид в одежде?
- Нет, в одежде отсутствие грудной мышцы незаметно. Наличие синдрома в таком случае диагностируется только в раздетом виде. Поэтому многие мужчины и не обращаются к врачу за помощью. Отсутствие грудной мышцы не заметно под одеждой, однако, многие из них стесняются раздеваться, поскольку это достаточно очевидно в раздетом виде.
- Но с наращиванием мышц асимметрия грудной клетки, наверное, становится более очевидной?
- При этом, мышца не тренируется и не наращивается?
- Абсолютно верно. Однако, если удалось мышцу со спины полноценно переместить вместе с нервами и т.д., тогда определенная тренировка возможна, но все равно она не будет полноценной.


- А какова причина отсутствия грудной мышцы?
- Считается, что корнем проблемы является недоразвитие ключичной артерии, которая не отдает полноценные ветви в данной зоне.
- На артерию воздействовать нельзя?
- Формирование артерии происходит в утробном состоянии. Поэтому на этой стадии невозможно оказать воздействие на ее развитие.
- Если люди адаптируются, имеет ли смысл их оперировать?
- Серьезных показаний к операции нет, это совершенно точно. Операция показана, только в случае, если есть патология ребер. Другое дело у женщин, когда операция делается для последующей имплантации груди и существенно улучшает эстетическое восприятие.
- Пересадка мышцы со спины никак не влияет на позвоночник?
- Нет, широчайшая мышца спины имеет связь только с плечевым поясом, она с позвоночником никак не связана. Единственное, что будет – определенный рубец подмышкой (место забора мышцы и место пересадки - это один и тот же рубец) и некоторая асимметрия.
- Может ли быть негативный эффект от операции, какое-либо необратимое нарушение?
- Нет. Немного страдает широчайшая мышца спины, но других серьезных последствий нет.
- Как долго длится операция? Насколько она сложная?
- Это достаточно деликатная операция, поскольку выделение мышцы должно пройти с сохранением сосудистого и нервного пучка с последующим формированием места фиксации. Ее должны делать только подготовленные специалисты. Операция длится часа два. В ходе операции используются эндоскопические приемы при заборе и фиксации мышцы. Но это не чисто эндоскопическая операция.
- Как проходит реабилитация пациентов?
- Достаточно быстро, через 2-3 дня пациент может покинуть клинику. Будут иметь место двигательные ограничения около месяца.
- Какие именно ограничения? Нужно ли носить компрессионное белье?
- Особенно ничего не нужно.
- А метод лечения взрослых и детей отличается?
- Если сердце бьется под кожей, не опасно ли жить до 18 лет?
- Эта проблема актуальная, здесь можно думать о дополнительных сетках, которые укрепляют корпус. Но таким пациентам не желательны контакты, соревновательные виды спорта.
- А они могут упасть без последствий или спать на животе?
- Спать на животе могут. Следует избегать только ударов в эту область.
- А есть случаи, когда у человека отсутствуют ребра, но вы не советуете ему делать операцию?
- Есть такие пациенты, которые благополучно дожили до взрослого состояния, например, родители не обратили внимание. Тогда мы взвешиваем все за и против. Это зависит от индивидуальных пожеланий пациента.
С одной стороны, лучше сделать дополнительную защиту. С другой, если пациент привык щадить себя, избегает занятий спортом, то в целом, он может жить с этим состоянием достаточно благополучно.
- Операция, связанная с исправлением ребер проходит иначе, чем пересадка мышцы со спины. В чем она заключается?
- О ребрах скажем отдельно. Есть разные методики операции ребер, можно применять экстра анатомическую методику, когда ставится ребро наискосок как преграда. Здесь имеет место творчество реконструктивной хирургии. Устоявшейся практикой проведения операции при отсутствии ребер является их замещение. Это может быть пересадка части ребер с противоположной стороны, может быть применена методика расщепления имеющихся ребер и создание новых контактов с грудиной. Но в целом идеальная методика отсутствует.
- У мужчин и женщин, у взрослых и детей она осуществляется одинаково?
- У женщин все решается легче, потому что дефект отсутствия ребер может быть скрыт имплантом грудной железы, он может немного закрыть сердце. Если операция делается детям, то в последующем может нарушаться рост ребер . Если у ребенка проблема с ребрами, но симметричная грудная клетка, то осуществляя реберную пластику, мы можем привести к нарушению роста ребер. Мне приходилось наблюдать пациентов, которым в детстве делали такую операцию и, как следствие, сейчас они имеют проблемы из-за нарушения роста ребер с одной стороны. Может быть, если бы их не трогали, грудная клетка развивалась бы более правильно.
- Какой возраст Вы считаете наиболее оптимальным для ребенка? Чтобы и не навредить, и защитить?
- Эта проблема очень актуальна. Нельзя сказать, что в медицине она решена до конца, она постоянно обсуждается. Раньше считалось, что в 3-4 года надо делать расщепление ребер, сейчас рекомендуется более поздний возраст. К школьному возрасту следует сделать каркас. Но что выбрать, ограничиться плотной сеткой на этот период роста или делать расщепление ребер или пересадку ребер – сложно сказать. Смотрим по ситуации.
Сейчас при такой операции стараются использовать не собственные ткани, а импланты. Допустим, проблема состоит в защите сердца, то есть в отсутствии мышц и ребер, в таком случае можно рассматривать использование специальных синтетических материалов, которые заменят и укрепят грудную стенку. Это могут быть специальные сетки или искусственные ребра, которые делаются из титана и позволяют установить достаточную защиту, не травмируя здоровые ребра.
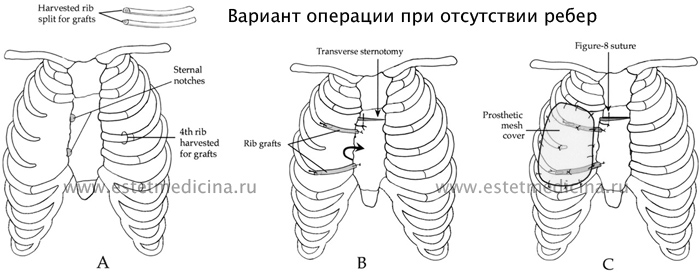
- К грудине сверху. Раньше, когда отсутствовали 3 и 4 ребро, делали расщепление 2 и 5 ребер. Так, 2-е шло на частичное замещение третьего, а 5- на частичное замещение четвертого. В результате вместо дефективных двух ребер получали дефектных четыре ребра. Непосредственно это может быть неплохой результат, но в отдаленной перспективе мы получали страдающие здоровые ребра.
- Нет материала, который бы увеличивался со временем, т.е. не титана, а чего-то более мобильного?
- Нет, таких технологий нет, может быть, в будущем что-то будет изобретено. Титан легкий, не звенит на металлоискателе. Человек с такими ребрами не испытывает никакой нагрузки.
- Операции по замещению ребер и по пересадке мышцы отличаются с точки зрения восстановления пациента?
- Да, после транспозиции ребер пациент находится в стационаре не меньше двух недель, а формирование рубцов происходит в течение нескольких месяцев.
- Каковы ограничения?
- После операции на ребрах накладываются ограничения на активность. Можно поднимать руки и спать на животе. Но следует избегать ударов в прооперированную область.
- Генетически это заболевание передается?
- Синдром Поланда считается генетической патологией, поэтому может передаваться детям.
- Резюмируя все сказанное Вами, получается, что если речь идет об эстетике, то мужчинам и женщинам лучше дифференцировать решение, а если затронута функция, то важна операция, но нужно правильно выбрать возраст, чтобы защитить внутренние органы сейчас и не навредить в будущем. Имеет место логика медицинских показателей. С этой проблемой стоит жить до глубокой старости, но избегать столкновений.
- Да, совершенно верно
- Спасибо, Владимир Александрович.
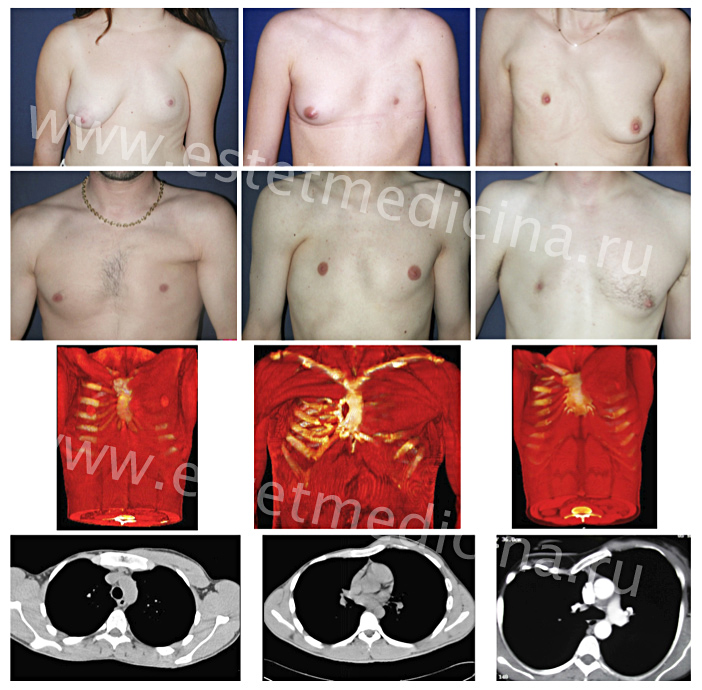
Аплазия (отсутствие) большой грудной мышцы справа и воронкообразная деформация грудной клетки 2 степени, симметричной формы
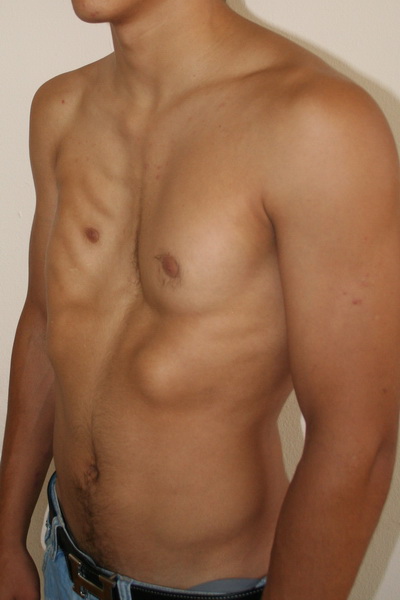
Внешний вид до операции
Пациент Б., 18 лет с аплазией (отсутствием) большой грудной мышцы справа и воронкообразной деформацией грудной клетки 2 степени, симметричной формы. Предложено хирургическое лечение в два этапа: торакопластика и затем эндопротезирование большой грудной мышцы. Фото до операции.
Аплазия (отсутствие) большой грудной мышцы справа и воронкообразная деформация грудной клетки 2 степени, симметричной формы
Внешний вид после операции
Пациент Б., 18 лет синдром Поланда и ВДГК. Первым этапом выполнена радикальная торакопластика из малых доступов с имплатацией пластины из металла с эффектом памяти формы. Фото через 6 месяцев после торакопластики. От второго этапа – эндопротезирования большой грудной мышцы справа больной отказался.
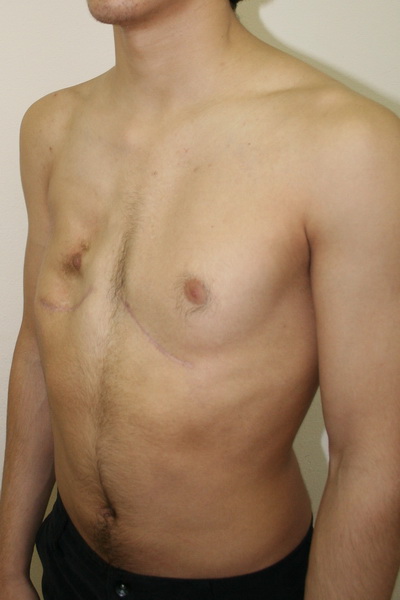
Аплазия (отсутствие) большой грудной мышцы справа и воронкообразная деформация грудной клетки 2 степени, симметричной формы
Внешний вид до операции
Пациент Б., 18 лет с аплазией (отсутствием) большой грудной мышцы справа и воронкообразной деформацией грудной клетки 2 степени, симметричной формы. Предложено хирургическое лечение в два этапа: торакопластика и затем эндопротезирование большой грудной мышцы. Фото до операции.
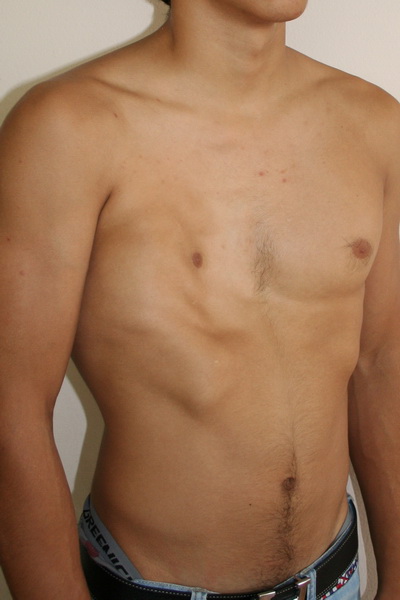
Аплазия (отсутствие) большой грудной мышцы справа и воронкообразная деформация грудной клетки 2 степени, симметричной формы
Внешний вид после операции
Пациент Б., 18 лет синдром Поланда и ВДГК. Первым этапом выполнена радикальная торакопластика из малых доступов с имплатацией пластины из металла с эффектом памяти формы. Фото через 6 месяцев после торакопластики. От второго этапа – эндопротезирования большой грудной мышцы справа больной отказался.
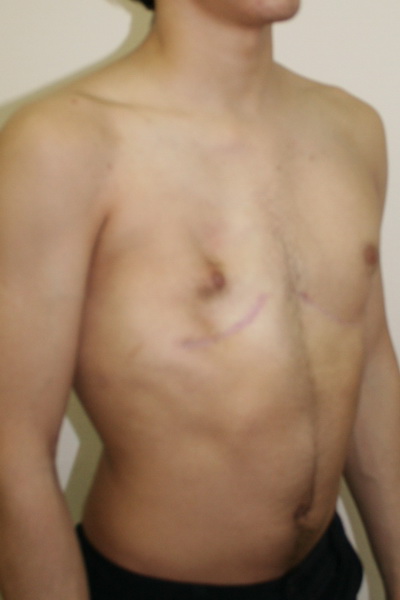
Аплазия (отсутствие) большой грудной мышцы справа и воронкообразная деформация грудной клетки 2 степени, симметричной формы
Внешний вид до операции
Пациент Б., 18 лет с аплазией (отсутствием) большой грудной мышцы справа и воронкообразной деформацией грудной клетки 2 степени, симметричной формы. Предложено хирургическое лечение в два этапа: торакопластика и затем эндопротезирование большой грудной мышцы. Фото до операции.
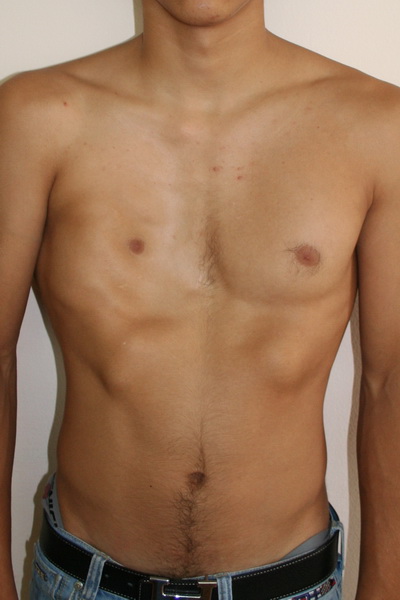
Аплазия (отсутствие) большой грудной мышцы справа и воронкообразная деформация грудной клетки 2 степени, симметричной формы
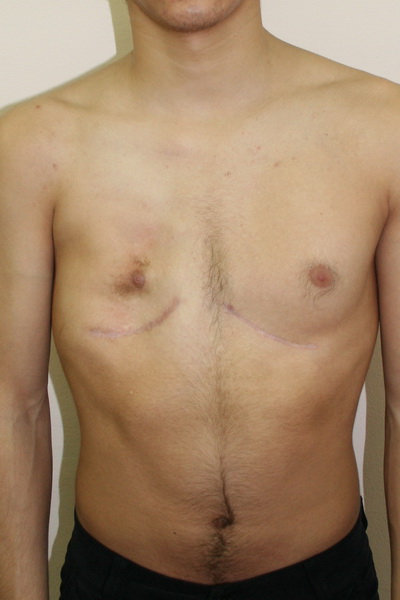
Внешний вид после операции
Пациент Б., 18 лет синдром Поланда и ВДГК. Первым этапом выполнена радикальная торакопластика из малых доступов с имплатацией пластины из металла с эффектом памяти формы. Фото через 6 месяцев после торакопластики. От второго этапа – эндопротезирования большой грудной мышцы справа больной отказался.
Синдром Поланда
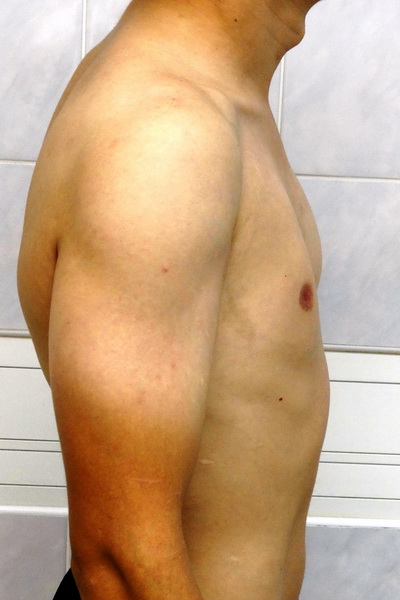
Внешний вид до операции
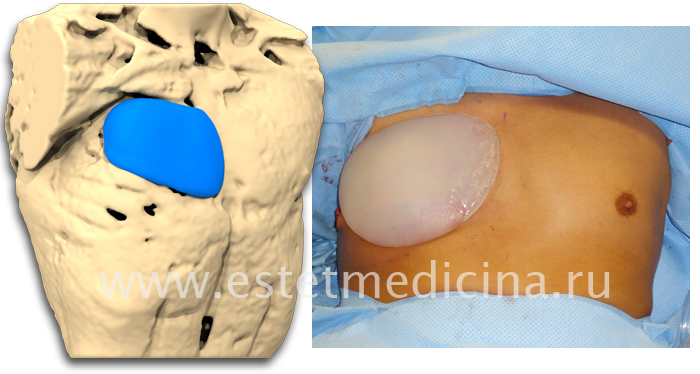
Пациент А., 28 лет с аплазией (отсутствием) большой грудной мышцы справа. Внешний вид пациента с синдромом Поланда до операции эндопротезирования большой грудной мышцы силиконовым имплантатом. Фото до операции.
Синдром Поланда
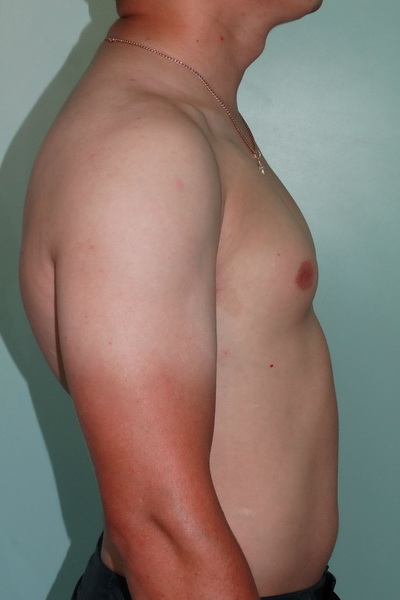
Внешний вид после операции
Пациент А., 28 лет с аплазией (отсутствием) большой грудной мышцы справа. Эндопротезирование большой грудной мышцы справа монолитным силиконовым имплантатом подмышечным доступом. Фото через год после операции.
Синдром Поланда
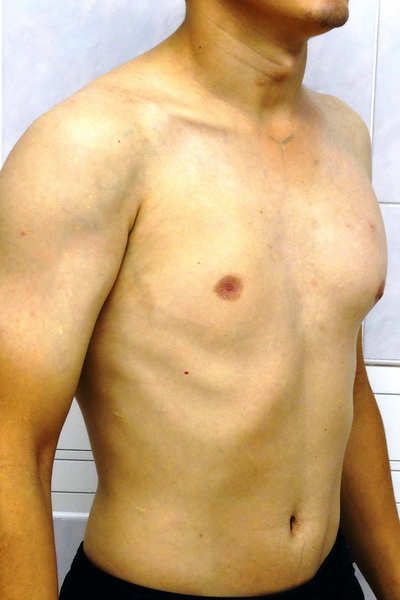
Внешний вид до операции
Пациент А., 28 лет с аплазией (отсутствием) большой грудной мышцы справа. Внешний вид пациента с синдромом Поланда до операции эндопротезирования большой грудной мышцы силиконовым имплантатом. Фото до операции.
Синдром Поланда
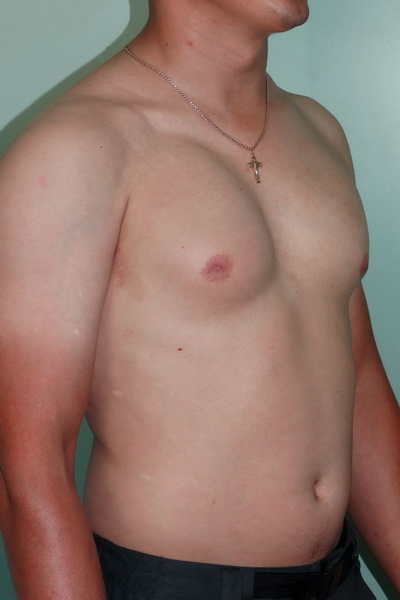
Внешний вид после операции
Пациент А., 28 лет с аплазией (отсутствием) большой грудной мышцы справа. Эндопротезирование большой грудной мышцы справа монолитным силиконовым имплантатом подмышечным доступом. Фото через год после операции.
Синдром Поланда
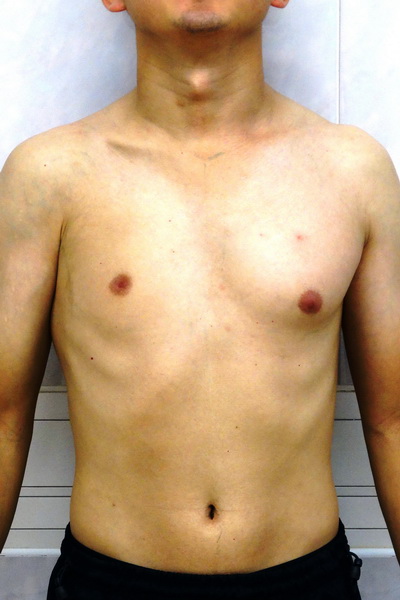
Внешний вид до операции
Пациент А., 28 лет с аплазией (отсутствием) большой грудной мышцы справа. Внешний вид пациента с синдромом Поланда до операции эндопротезирования большой грудной мышцы силиконовым имплантатом. Фото до операции.
Синдром Поланда
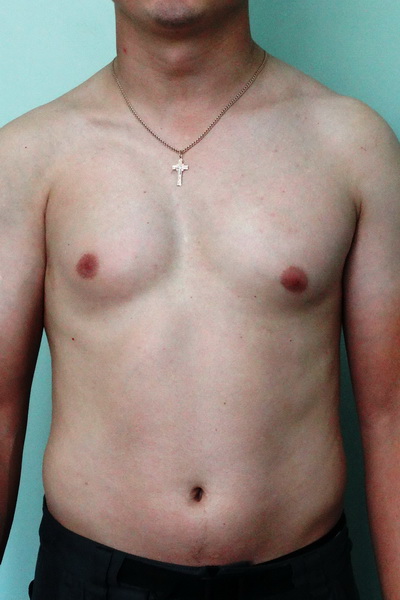
Внешний вид после операции
Пациент А., 28 лет с аплазией (отсутствием) большой грудной мышцы справа. Эндопротезирование большой грудной мышцы справа монолитным силиконовым имплантатом подмышечным доступом. Фото через год после операции.
Синдром Поланда – это комплекс пороков развития, включающий в себя отсутствие малой и/или большой грудной мышцы, уменьшение толщины слоя подкожной жировой клетчатки в области груди, отсутствие или деформацию нескольких ребер, отсутствие соска или молочной железы, укорочение пальцев, полное или неполное сращение пальцев, а также отсутствие волос в области подмышечной впадины. Дефект односторонний, чаще наблюдается справа. Выраженность нарушений может сильно варьироваться. Диагноз выставляется на основании клинических данных, рентгенографии, МРТ и других исследований. Лечение обычно хирургическое - торакопластика, коррекция дефекта трансплантатами, косметические вмешательства.
МКБ-10
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение синдрома Поланда
- Цены на лечение
Общие сведения
Синдром Поланда – достаточно редкий врожденный порок развития. Выявляется у одного из 30-32 тыс. новорожденных. Впервые частичные описания данной патологии были сделаны Frorier и Lallemand в первой половине 19 века, однако болезнь была названа по фамилии английского студента-медика Поланда, также создавшего частичное описание порока в 1841 году. Возникает спорадически, семейная предрасположенность не доказана. Отличается широкой вариабельностью – у разных больных наблюдаются существенные различия как по выраженности, так и по наличию или отсутствию тех или иных дефектов.

Причины
Специалисты в сфере торакальной хирургии, травматологии и ортопедии предполагают, что причиной данной аномалии является нарушение миграции эмбриональных тканей, из которых образуются грудные мышцы. Существуют также теории, связывающие синдром Поланда с внутриутробными повреждениями или гипоплазией подключичной артерии. Ни одна из перечисленных теорий пока не получила достоверного подтверждения.
Патогенез
Основным и самым постоянным компонентом данного комплекса пороков развития считается гипоплазия или аплазия грудных мышц, которая может дополняться другими признаками. Возможно легкое недоразвитие или отсутствие реберных хрящей. В некоторых случаях на стороне поражения полностью отсутствуют не только мышцы, жировая клетчатка и реберные хрящи, но и костная часть ребер. К числу других возможных признаков синдрома Поланда относится брахидактилия (укорочение пальцев) и синдактилия (сращение пальцев) на стороне поражения. Иногда наблюдается уменьшение размера кисти или ее полное отсутствие.
С дефектной стороны также может выявляться отсутствие молочной железы (амастия), отсутствие соска (ателия) и отсутствие волос в подмышечной впадине. В 80% случаев комплекс дефектов выявляется с правой стороны. При левостороннем варианте синдрома Поланда иногда обнаруживается обратное расположение внутренних органов – от декстракардии, при которой сердце находится справа, а остальные органы остаются на своем месте, до зеркального расположения, при котором наблюдается обратная (зеркальная) локализация всех органов.
При левостороннем варианте болезни, нормальном расположении сердца и выраженной гипоплазии половины грудной клетки сердце остается слабо защищенным от внешних воздействий и иногда может располагаться прямо под кожей. В подобных случаях возникает непосредственная опасность для жизни больного, поскольку любой удар может стать причиной серьезной травмы и остановки сердца. В остальных случаях последствия не столь серьезны и могут варьироваться от ухудшения функций дыхания и кровообращения вследствие деформации грудной клетки до чисто косметического дефекта из-за отсутствия мышц и/или грудной железы.
Симптомы
Существует четыре основных варианта формирования грудной клетки при синдроме Поланда. При первом варианте (наблюдается у большинства больных) структура хрящевой и костной части ребер не нарушена, форма грудной клетки сохранена, аномалия выявляется только на уровне мягких тканей. При втором варианте костная и хрящевая часть ребер сохранены, но грудная клетка имеет неправильную форму: на стороне поражения обнаруживается выраженное западение хрящевой части ребер, грудина ротирована (развернута полубоком), на противоположной стороне часто выявляется килевидная деформация грудной клетки.
Диагностика
Для подтверждения диагноза и определения тактики лечения синдрома Поланда проводят ряд инструментальных исследований. На основании рентгенографии грудной клетки судят о выраженности и характере патологических изменений костных структур. Для оценки состояния хрящей и мягких тканей пациента направляют на МРТ и КТ грудной клетки. При подозрении на вторичные патологические изменения внутренних органов назначают консультации кардиолога и пульмонолога, осуществляют исследование функции внешнего дыхания, ЭКГ, ЭхоЭГ и другие исследования.
Лечение синдрома Поланда
Лечение оперативное, обычно начинается в раннем возрасте, проводится пластическими и торакальными хирургами. Объем лечебных мероприятий зависит от наличия и выраженности тех или иных патологических изменений. Так, при грубой патологии с отсутствием ребер и деформацией грудной клетки может потребоваться ряд поэтапных хирургических вмешательств для обеспечения безопасности внутренних органов и нормализации внешнего дыхания. А при изолированном отсутствии грудной мышцы и нормальной форме грудной клетки единственной целью операции является устранение косметического дефекта.
При необходимости провести коррекцию аномалий кисти (например, устранить синдактилию) привлекают травматологов и ортопедов. При наличии патологии со стороны внутренних органов больных направляют к кардиологам и пульмонологам. Целью лечения основной патологии является создание оптимальных условий для защиты и функционирования внутренних органов, восстановление нормальной формы грудной клетки и восстановление нормальных анатомических взаимоотношений между мягкими тканями.
В настоящее время, наряду с использованием собственных тканей пациента, все чаще проводят хирургические вмешательства с применением имплантов, изготовленных из специальных инертных синтетических материалов. В ряде случаев в дошкольном возрасте в области дефекта ребер устанавливают специальную сетку, которая защищает внутренние органы, не препятствуя нормальному росту ребер – такая тактика позволяет уменьшить вероятность вторичных деформаций грудной клетки, обусловленных неравномерным ростом оперированных и не оперированных ребер пациента.
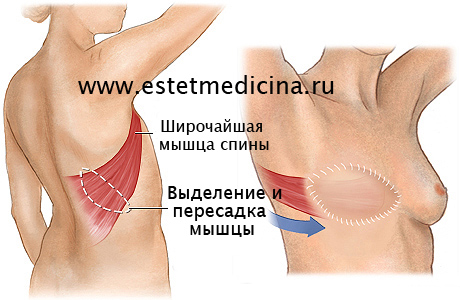
При изолированных дефектах мышцы осуществляют пересадку передней зубчатой мышцы или прямой мышцы живота. Возможно также замещение грудных мышц индивидуально изготовленным силиконовым трансплантатом. У женщин важной частью лечения становится реконструктивная маммопластика - устранение косметического дефекта, возникшего вследствие недоразвития или отсутствия молочной железы. Для восстановления анатомических соотношений между мягкими тканями применяют перемещение широчайшей мышцы спины, а через некоторое время после заживления раны устанавливают силиконовый протез молочной железы.
Синдром Поланда является редким врожденным заболеванием, популяционная частота которого составляет 1 случай на 30 – 100 тыс. человек, соотношение мужского пола к женскому достигает 2:1-3:1. В 75 % случаев синдром Поланда встречается справа.
Синдром Поланда представляет собой комплекс врожденных дефектов, включающий отсутствие кортикостернальной части большой и малой грудных мышц, синдактилию, брахидактилию, ателию и/или амастию, отсутствие реберных хрящей или нескольких ребер (как правило 2-5), отсутствие волос в подмышечной впадине и снижение толщины подкожно-жирового слоя (2,12). Кроме наличия эстетического дефекта в области грудной клетки, синдром Поланда часто сопровождается астмой, болью, нарушением работы сердечно-сосудистой и дыхательных систем, ограничением движений, частыми инфекционными заболеваниями нижних дыхательных путей (20,21). Отдельные симптомы этого синдрома одним из первых описал Lallemand L.M. (1826) и Frorier R. (1839). Однако назван он по имени английского студента-медика Alfred Poland, который в 1841 году опубликовал более детальное описание данной патологии. Полную характеристику синдрома в литературе впервые опубликовал Thompson J. в 1895 году (14).
Синдром Поланда характеризуется значительным полиморфизмом и все его проявления редко встречаются у одного пациента. J . Thomson в 1895 году и Bing в 1902 году подробно описали недоразвитие большой грудной мышцы и перепончатую одностороннюю синдактилию. Синдактилия является наиболее частым признаком, сопутствующим дефектам развития тканей грудной клетки при данной патологии, в связи, с чем в 1962 году Clarkson предложил термин "Синдактилия Поланда" (14). Позже, Lauros описал, что у пациентов с синдромом Поланда отсутствует грудинно-реберная часть большой грудной мышцы и отмечается гипоплазия малой грудной мышцы, аномалии развития ребер, и в редких случаях грыжа легкого.
Меньше чем у 1% пациентов при синдроме Поланда имеется семейный анамнез по доминантному аутосомному признаку (15,16). Причиной развития может быть прерывание или уменьшение кровотока из грудной артерии или одной из ее периферических ветвей в течение шестой недели беременности. В зависимости от сроков и интенсивности нарушения кровоснабжения синдром Поланда имеет различную степень тяжести (14,15). Так, в литературе подробно описано клиническое наблюдение пациента с синдромом Поланда, у которого присутствовала ателия, при этом была нормально развита большая грудная мышца и лишь недоразвитие передней зубчатой мышцы, вышеперечисленное было выявлено по данным электромиографии (14).
Методы коррекции эстетического дефекта при синдроме Поланда, основываются на желании создать симметрию путем увеличения объема тканей с пораженной стороны. Одними из первых были предложены методы установки силиконового эндопротеза или же экспандера с последующей заменой его на эндопротез (22,23,24).
При отсутствии сосудистой патологии с пораженной стороны, использовали ротационные лоскуты с осевым кровообращением (17). Для восполнения объема недоразвитой, или вообще отсутствующих малой и большой грудных мышц, выполняют перемещение лоскута из широчайшей мышцы спины (ШМС) в позицию большой грудной мышцы на сосудисто-мышечной ножке. Если синдрому Поланда сопутствуют сосудистые нарушения с пораженной стороны, это может стать показанием для использования свободной пересадки лоскута широчайшей мышцы спины с контралатеральной стороны(1), пересадки верхнего и нижнего ягодичных лоскутов (9) или в редких случаях использованию DIEP (7). Необходимо учитывать, что при развороте широчайшей мышцы спины, со временем развивается ее атрофия (11). Проблема обширных рубцов в донорской области разрешима при использовании эндоскопической видеотехники (6,8).
Наименее трудоемкий способ коррекции с помощью только силиконового протеза, в последующем имел осложнения в виде дислокация, протрузии и деформации связанной с резорбцией ребер (3).
В 1998 году для коррекции выраженной гипомастии и аплазии грудных мышц, адекватного укрытия импланта была использована методика мобилизации сальника. Хотя за последние годы эта методика была неоднократно модифицирована, трудоемкость и многочисленные осложнения в виде нагноения, атрофии тканей, не позволяют в полной мере применять данный метод(18, 19).
Некоторые авторы, при сохранении грудинно - ключичной части большой грудной мышцы, предлагают ее перемещение для устранения дефекта подмышечного изгиба и одномоментную установку силиконового импланта (13). Использование эндоскопической техники для разворота широчайшей мышцы спины и одномоментное эндопротезирование позволяет избежать обширных рубцов в донорской области (25,26 ).
У мужчин с синдромом Поланда коррекция достигается липосакцией или только силиконовым имплантом со стороны поражения (10).
Современный подход к проблеме коррекции дефекта мягких тканей при синдроме Поланда подразумевает использование аутожира (4) и силиконовых имплантов (5).
Несмотря на существование многочисленных методик, ни одна из них не может удовлетворить всем желаниям хирурга и пациентов, каждая имеет свои недостатки и преимущества. На сегодняшний день использование ТДЛ в сочетание с одномоментным или отсроченным эндопротезированием обеспечивает оптимальный устойчивый эстетических результат. Достижение симметрии является одной из самых главных задач при устранении дефектов, обусловленных синдромом Поланда.
Материалы и методы.
Мы выполнили реконструкцию молочной железы при синдроме Поланда у 12 пациенток, у 4 из них (33,4%) наблюдали левосторонний синдром Поланда, у 8 (66,6%) правосторонний. У 8 (67%) пациенток наряду отсутствием молочной железы встречалось недоразвитие верхней конечности, у 3 (25%) пациенток гипоплазия 3,4,5 ребер, у 1 (8%) атрезия ребер. Из 12 пациенток у 8 (66,6%) мы наблюдали полное отсутствие не только малой и большой грудных мышц, но и ткани молочной железы. У 1 (8,3%) пациенток на фоне отсутствия грудных мышц наблюдали незначительный объем молочной железы (размер А), что позволяло использовать для реконструкции только участок широчайшей мышцы спины без кожного островка, и 1 (8,3%) это позволило использовать только эндопротез. У 4 (33,6%) пациенток из 12 была выполнена реконструкция молочной железы с помощью одномоментного разворота торакодорсального лоскута и установки эндопротеза. У 6 (50%) пациенток одномоментно был выполнен разворот широчайшей мышцы спины и установка экспандера с последующей его заменой на эндопротез (рисунок №1).
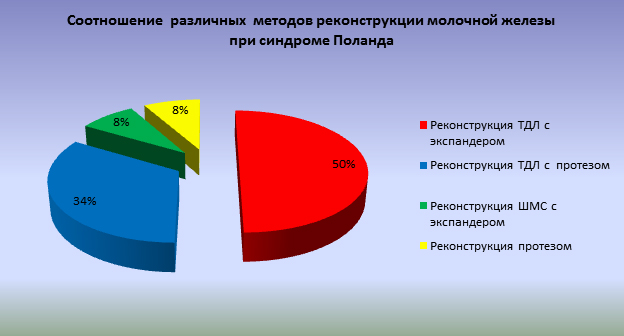
Рисунок 1. Частота использования различных способов реконструкции молочной железы при синдроме Поланда.
Из 12 пациенток, у 5 (41,6%) мы выполнили для достижения симметрии после коррекции синдрома Поланда редукционную маммопластику, у 7 относительная симметрия достигалась только путем реконструкции дефектной железы.
Во всех клинических наблюдениях отмечали асимметрию САК, но только 2 пациентки обратились с просьбой восстановить симметричность САК.
Основным фактором, определяющим хирургическую тактику, при синдроме Поланда является степень дефицита тканей в области реконструируемой молочной железы и выбор оптимального способа коррекции.
Отсутствие ткани молочной железы на фоне недоразвития или аплазии грудных мышц в большинстве случаев приводит к необходимости использовать для реконструкции кожно-мышечный лоскут.
Ротация лоскутов на основе широчайшей мышцы спины с кожным с островком (ТДЛ) или без него (ШМС), является наиболее приемлемыми. С помощью этой методики мы избегаем осложнений связанных со свободной пересадкой лоскута, облегчаем послеоперационный период, к тому же формируется легко скрываемый рубец.
Показания для использования полноценного торакодорсального лоскута (ТДЛ) является не только аплазия или недоразвитие большой и малой грудных мышц, но и полное отсутствие ткани молочной железы (размер 0). Наличие ткани молочной железы (размер А и более) позволяет использовать только лоскут на основе широчайшей мышцы спины (ШМС) без кожного компонента.
В некоторых клинических наблюдениях, когда объем контрлатеральной молочной железы, превышал объем С - мы ротировали участок ШМС и устанавливали экспандер и только после получения необходимого объема заменяли его на эндопротез. Безусловно, при выборе хирургической тактики мы учитывали желание пациентки на определенный размер груди и отношение ее к наличию рубцов в донорской и реципиентной зоне.
После достижения желаемого результата с пораженной стороны, при необходимости мы выполняем редукционную маммопластику или мастопексию с контрлатеральной стороны. Окончательным этапом является формирование сосково-ареолярно комплекса на реконструированной молочной железе - воссоздание соска местными тканями и формирование ареолы с помощью татуажа или свободной пересадки кожи.
Таким образом, можно выделить несколько основных этапов при коррекции синдрома Поалнда.
1 этап. Устранение дефекта мягких тканей путем с использованием различные видов реконструкции.
- при мышечном дефекте в сочетании с дефицитом кожи, ротирование ТДЛ с одномоментной установкой протеза или
- при мышечном дефекте с достаточным кожи и ткани молочной железы, возможно применение ШМС с эедопротезом или только эндопротеза.
2 этап. Коррекция контрлатеральной молочной железы.
3 этап. Реконструкция САК.
Пациентка З., 18 лет, поступила с диагнозом: синдром Поланда справа. Жалобы при поступлении на контурную деформацию грудной клетки справа и недоразвитие молочной железы. При осмотре на момент поступления: имеется асимметрия молочных желез за счет недоразвития правой молочной железы, кожа над ней обычного цвета, сосково-ареолярный комплекс уменьшен в размере, обычного цвета. Местно: большая грудная мышца справа не пальпируется, пальпация правой молочной железы безболезненная. Левая молочная железа здоровая, соответствует размеру В, при пальпации безболезненная, мягко-эластичной консистенции, без патологических образований.
Основные этапы операции:
После предварительной разметки, в проекции широчайшей мышцы спины. Выполняли основной этап забор и разворот участка широчайшей
мышцы спины рисунок № 2,3.
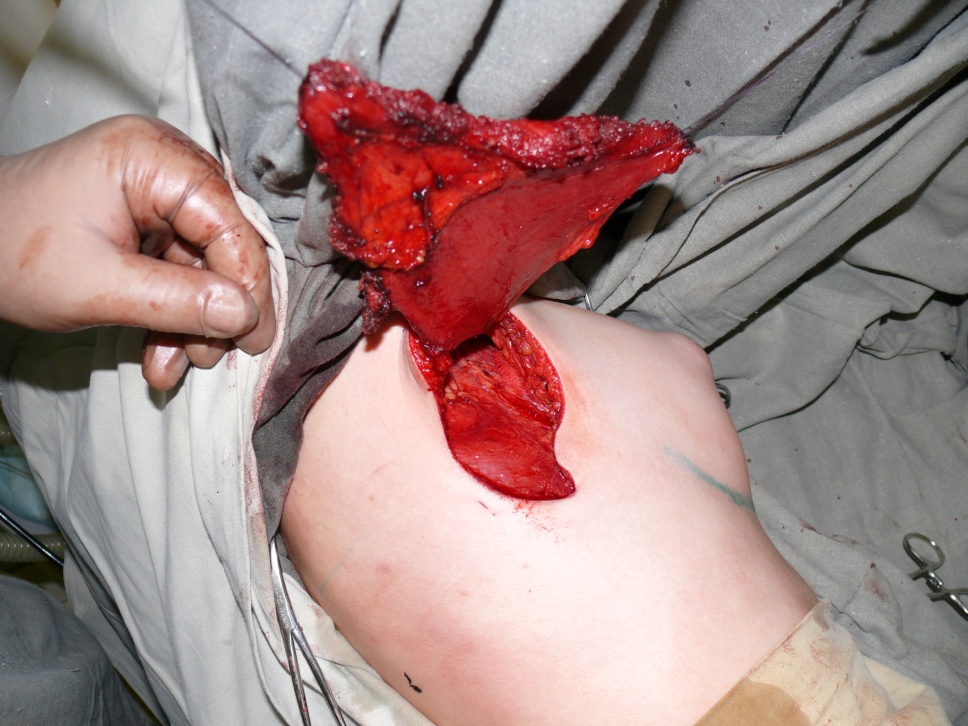
Рис.№2. Этап забора лоскута.
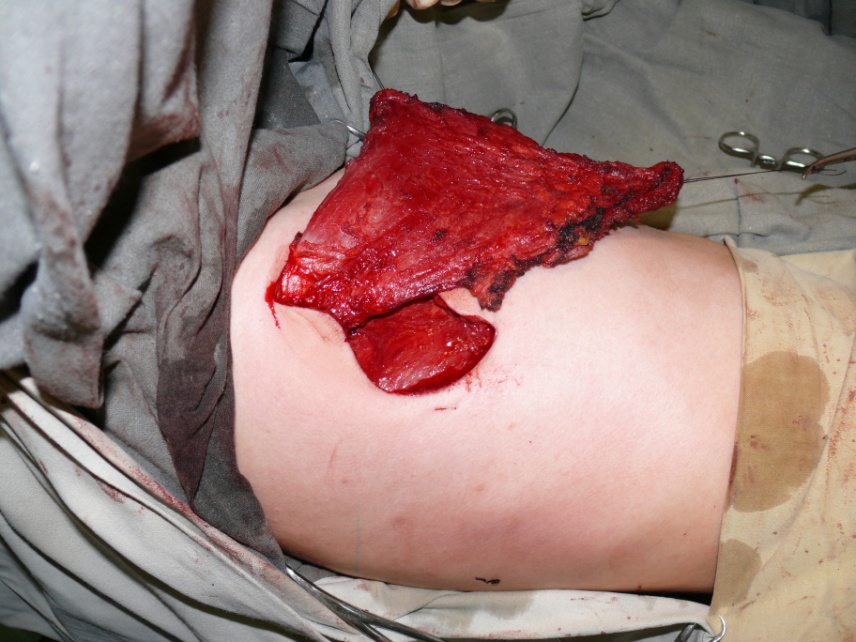
Рис. №3. Этап примерки лоскута для ротации .
Затем ротировали и размещали мышечный лоскут в область передней стенки грудной клетки рисунок №4.
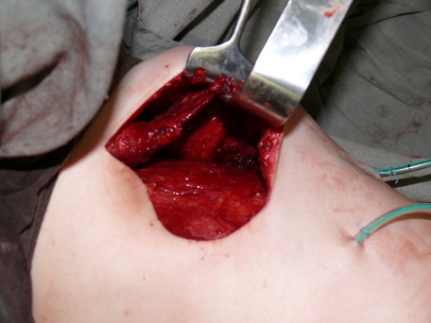
Рис.4. Карман с ротированной мышцей.
Мышцу фиксируем к передней стенке грудной клетки по латеральному краю грудины, краниально на уровне 2 ребра, каудально на уровне 8-9 ребер.
В сформированный карман поместили эндопротез рисунок №5.
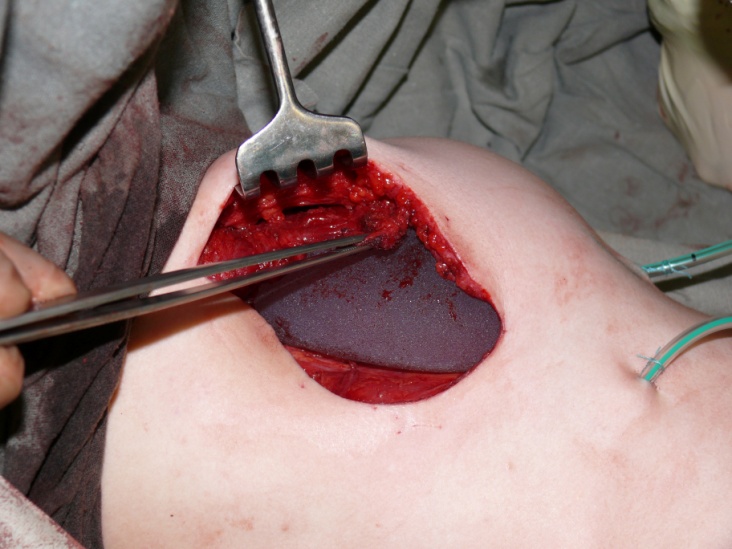
Рис.5. Субмускулярный карман с эндопротезом .
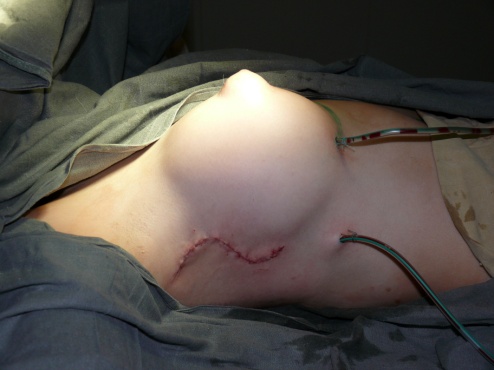
Рис.6. Окончательный вид реконструированной правой молочной железы.
В некоторых клинических наблюдениях даже сохранение незначительной асимметрии, соответствует требованиям пациентки, хотя хирург предполагает возможность оптимальной симметрии. Данной пациентке (рисунок №7 а) был установлен протез круглой формы размером 325сс (рисунок 7б,в)
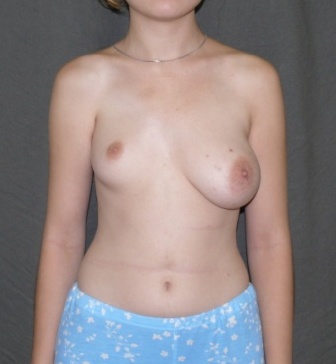
Рис.№7а. вид пациентки до операции Рис.№7б. вид пациентки после операции
Клиничпеский пример №2.
Пациентка О., 19 лет. Диагноз: синдром Поланда слева.
Из анамнеза с детства отмечает контурную деформацию грудной клетки слева, с периода полового созревания недоразвитие молочной железы.
Коррекция синдрома Поланда у данной пациентки заняло несколько этапов:
1 этап: разворот ШМС мы выполнили разворот ШМС и установку экспандера объемом 400сс,
2 этап: замена экспандера на протез анатомической формы объемом 355сс через 6 месяцев
3 этап: редукционная маммопластика правой молочной железы.
Читайте также:




