Артроз подвздошных сочленений в грудном отделе

Крестцово-подвздошные сочленения – это соединение костей таза с позвоночным столбом с помощью малоподвижных суставов. Образуются подвздошной костью и латеральными поверхностями крестцовых позвонков. Покрыты суставной капсулой, состоящей из плотных гиалиновых волокон. Внутри сустав заполнен синовиальной жидкостью. При ходьбе, беге, прыжках, наклонах на суставные поверхности оказывается повышенная нагрузка, поскольку передается амортизационная волна на позвоночный столб.
При нарушении биохимических и механических процессов восстановления тканей в области этого сустава начинает развиваться артроз крестцово-подвздошных сочленений – заболевание, при котором постепенно утрачивается подвижность. Если не проводить своевременное комплексное лечение, то может возникнуть деформирующий артроз крестцово-подвздошных сочленений, отличающийся тем, что на суставных поверхностях костей формируются остеофиты, а хрящевая синовиальная оболочка полностью разрушается, Эта патология является потенциальной причиной появления острого болевого синдрома в области поясницы у 60 % пациентов, обращающихся с данной жалобой на прием к вертебрологу. К сожалению, если пациент попадает на прием к терапевту, то чаще всего устанавливается неверный диагноз остеохондроза. Лечение, соответственно, тоже проводится неправильно. Оно дает некоторое временное облегчение симптомов. Однако для полноценного восстановления поврежденной структуры илеосакрального сочленения костей требуется длительная специальная реабилитация.
Если у вас постоянно присутствует неприятная тянущая или давящая боль в области поясницы, то не торопитесь лечить остеохондроз. Очень важно провести дифференциальную диагностику и исключить деформирующий остеоартроза крестцово-подвздошного сустава. К сожалению, анатомические особенности этого сустава не позволяют поставить диагноз по рентгенографическому снимку. Самая достоверная диагностика – новокаиновая блокада сустава. Если после неё у пациента отмечается значительное облегчение болевого синдрома, то можно смело утверждать, что связан он с разрушением суставных поверхностей илеосакрального сочленения.
Узнать больше информации про клинические симптомы и лечение артроза подвздошно-крестцовых сочленений можно из предлагаемого материала. Здесь описаны основные причины разрушения этого сустава и способы восстановления его работоспособности без хирургической операции и использования сильнодействующих фармакологических препаратов.
Причины артроза крестцово-подвздошных сочленений
Существует несколько теорий развития данного ортопедического заболевания. Основная причина артроза крестцово-подвздошных сочленений – это нарушение диффузного питания хрящевой синовиальной оболочки внутри сустава. Она покрывает все суставные поверхности и обладает уникальной способностью увеличиваться и уменьшаться в объёме при совершении различных движений. За счет этого обеспечивается равномерное распределение амортизационной нагрузки.
Если количество или качество синовиальной жидкости изменяется, то в первую очередь страдает хрящевая синовиальная оболочка. Она уменьшается в объеме, затем обезвоживается. Постепенно появляются участки костной ткани без хрящевой защиты.
При совершении движений они подвергаются механическому травмированию. На их поверхностях образуются трещины, которые заполняются отложениями солей кальция. Так образуются остеофиты.
Причины, по которым может сформироваться двухсторонний артроз крестцово-подвздошных сочленений, включают в себя:
- ведение малоподвижного сидячего образа жизни;
- отсутствие регулярных занятий физической культурой с проработкой всех поясничных мышц и связок;
- избыточная масса тела, создающая повышенную амортизационную нагрузку на весь опорно-двигательный аппарат человеческого тела;
- изменение осанки, способствующее перераспределению амортизационной нагрузки;
- перекос и расхождение костей таза;
- разрушение и деформация тазобедренных, коленных или голеностопных суставов нижних конечностей;
- неправильная постановка стопы;
- тяжелая осложненная беременность у женщин;
- тяжелый физический труд и подъем тяжестей;
- травмы спины, полученные при падении с высоты, в ДТП;
- ревматические поражения хрящевой ткани в организме человека (болезнь Бехтерева, системная красная волчанка, подагра, ревматизм, склеродермия и т.д.).
К факторам риска стоит отнести курение и употребление алкогольных напитков. Эти вещества меняют реологический состав крови, негативно воздействуют на капиллярное кровеносное русло. В результате этого возрастает риск преждевременной дегенерации хрящевой ткани позвоночного столба и крупных суставов.
Признаки и симптомы артроза подвздошно-крестцовых сочленений
Первые признаки артроза крестцово-подвздошных сочленений очень трудно отличить от пояснично-крестцового остеохондроза. Это болевой синдром острого характера, который возникает после непривычной физической нагрузки и сковывает движения. Спустя несколько дней после появления признаков развития первого приступа все симптомы проходят даже без лечения. Но спустя некоторое время приступ повторяется и уже не проходит без медицинского вмешательства. Как правило, при обращении к терапевту пациент получает назначение в виде инъекций нестероидных противовоспалительных препаратов. Они успешно устраняют воспаление и купируют болевой синдром. Человеку кажется, что он выздоровел. На самом деле – нет, заболевание продолжает развиваться.
В определённый момент назначаемая терапия остеохондроза перестает помогать. И только в этот момент врач может заподозрить, что происходит разрушение подвздошно-крестцовых сочленений костей. Но, как правило, на этой стадии уже поздно что-то предпринимать для успешного консервативного лечения. Пациент направляется на хирургическую операцию или вынужден в течение всей оставшейся жизни применять кортикостероиды, поскольку другими средствами устранить боль уже не удается.
Другие клинические симптомы артроза подвздошно-крестцовых сочленений – это:
- скованность движений, особенно ярко проявляется после длительного нахождения в статической позе (лежа или сидя);
- изменение походки (хромота на стороне поражения);
- распространение болевого синдрома по всей поверхности подвздошной кости;
- нарушение акта дефекации, поскольку может оказываться негативное воздействие на веточки корешкового нерва, отвечающие за иннервацию кишечника;
- повышенная утомляемость нижних конечностей при привычной ходьбе.
Для постановки точного диагноза необходимо проводить МРТ обследование. Более точный результат без этого вида диагностики можно получить только по рентгенографическому снимку, который косвенно будет подтверждать отсутствие признаков дегенеративного дистрофического поражения межпозвоночных дисков. В этом случае опытный врач вертебролог сделает диагностическую блокаду подвздошно-крестцового сочленения на стороне присутствия болевого синдрома. Если эта медицинская манипуляция позволит избавить пациента от боли на некоторое время, то устанавливается диагноз илеосакрального артроза с левой или с правой стороны.
Степени и стадии артроза подвздошно-крестцового сочленения
В зависимости от степени артроза крестцово-подвздошных сочленений симптомы проявляются в большей или меньшей интенсивности. Напрмиер, артроз крестцово-подвздошных сочленений 1 степени может давать острую боль только после серьезных физических нагрузок. Чаще всего артроз крестцово-подвздошных сочленений 1 ст. проявляется тяжестью в области сустава, скованностью движений в утренние часы.
Артроз крестцово-подвздошных сочленений 2 степени дает неприятный болевой синдром после длительного статического положения тела. Например, после длительного сидения человек встает и понимает, что не может полноценно двигаться по причине острой боли в области сустава или гребня подвздошной кости. Деформирующий артроз подвздошно-крестцовых сочленений 2 стадии может проявляться щелчками, хрустом и другими посторонними звуками при совершении глубок наклонов вперед или при вращательных движениях тазом.
Деформирующий артроз крестцово-подвздошных сочленений 2 степени отлично поддается лечению консервативными методами, поэтому не стоит затягивать с обращением к врачу. Единственное, чего не стоит делать в такой ситуации – обращаться на приём к участковому терапевту. У этого доктора не всегда хватает профессиональной компетенции для постановки точного диагноза. Поищите лучше ортопеда, невролога или вертебролога. Эти специалисты смогут точно определить потенциальную причину боли в пояснице. Они поставят точный диагноз и назначат такой курс лечения, который не приглушит боль, а полностью восстановить физиологическую структуру разрушенного сустава.
Лечение артроза подвздошно-крестцовых сочленений
Проводить консервативное лечение артроза подвздошно-крестцовых сочленений можно только на 1-ой и 2-ой стадии. При 3-ей степени разрушения суставов принимать какие-то препараты на основе хондропротекторов уже бесполезно. Они не восстановят нарушенный хрящевой слой, и даже не принесут видимого облегчения болевого синдрома.
На ранних стадиях заболевания следует обращаться на прием к ортопеду или вертебрологу. Только эти доктора знают о том, как правильно и эффективно лечить данную патологию.
Во-вторых они препятствуют нормальному капиллярному кровоснабжению поверженных участков.
Лучше всего проводить лечение артроза крестцово-подвздошных сочленений с помощью методов мануальной терапии, физиотерапии и лечебной гимнастики. Эти методы оказывают воздействие на ткани, провоцируют в них процессы восстановления на клеточном уровне. Обычно в курс терапии включаются:
- массаж для восстановления эластичности всех окружающих сустав мягких тканей и повышения их проницаемости;
- остеопатию – для ускорения процессов микроциркуляции крови и лимфатической жидкости в очаге патологической деформации, повышения количеств аи качества лимфатической жидкости в суставной полости;
- физиотерапевтическое воздействие – для запуска нарушенных обменных процессов на клеточном уровне;
- иглоукалывание (рефлексотерапию) – для запуска процессов регенерации тканей за счет использования скрытых резервов человеческого организма;
- лечебную гимнастику и кинезиотерапию – для повышения тонуса мышц и восстановления нарушенного диффузного питания хрящевой суставной ткани.
По мере необходимости применяется процедура вытяжения, лазерного воздействия, электромиостимуляции и т.д. Лечение рекомендуется проходить в специализированной клинике мануальной терапии. Там обычно работают опытные доктора, которые имеют возможность оказать реальную помощь пациентам с подобными заболеваниями.
Имеются противопоказания, необходима консультация специалиста.
Артроз крестцово-подвздошного сочленения представляет собой воспалительное дегенеративно-дистрофическое заболевание, при котором страдают не только соединяющие тазовые кости и крестец суставы, но и все близкорасположенные ткани. Его развитие может провоцировать выраженный болевой синдром и существенное ограничение подвижности, поскольку именно на зону крестцово-подвижного сочленения приходится большая нагрузка при ходьбе. Поэтому важно как можно раньше обнаружить заболевание и провести грамотное лечение, что предотвратит потерю способности человека свободно передвигаться.
Причины развития
Крестцово-подвздошное сочленение – парный сустав, представляющий собой место соединения позвоночного столба и таза. В крестцовом отделе позвонки прочно срощены между собой, формируя практически монолитную кость. Обе его боковые поверхности укрыты гиалиновым хрящом. К ним плотно примыкает подвздошная кость.

Образованный таким образом сустав или сочленение укреплено многочисленными жесткими, практически неподвижными связками. Он имеет щелевидную форму, а непосредственно суставная полость заполнена синовиальной жидкостью и выступает в роли амортизатора при движении.
Крестцово-подвздошное сочленение практически неподвижно, но при этом обеспечивает устойчивость при стоянии, отвечает за стабилизацию положения тела при выполнении определенных движений, при сидении и распределяет нагрузку на таз и ноги при ходьбе. Поэтому малейшие нарушения в его работе сказываются на состоянии позвоночного столба и способны провоцировать развитие самых разнообразных осложнений.
С течением лет крестцово-подвздошное сочленение постепенно видоизменяется и становится предрасположенным к дегенеративным и дистрофическим изменениям. Спровоцировать развитие артроза способны:
- травмы поясницы и копчика разного рода;
- многократные беременности и роды, особенно при вынашивании крупного плода;
- аномалии развития костной ткани;
- инфекционные заболевания, затрагивающие костную ткань;
- ожирение;
- нарушения обмена веществ, провоцирующие возникновение дефицита кальция в организме;
- малоподвижный образ жизни;
- аутоиммунные нарушения, в частности болезнь Бехтерева;
- чрезмерные физические нагрузки.

Существенно повышает риск возникновения патологии генетическая предрасположенность к ней. Большинство людей, сталкивающихся с таким диагнозом, старше 55 лет. Хотя в последнее время отмечается тенденция к омоложению заболеваний опорно-двигательного аппарата, поэтому сегодня уже не редкость обнаружение артроза крестцово-подвздошного сочленения у людей от 25 — 35 лет. Чаще всего патология диагностируется у женщин, что обусловлено особенностями анатомии.
Симптомы артроза крестцово-подвздошного сочленения
На ранних этапах развития заболевание практически не проявляется. Признаки дегенеративного процесса возникают при разрушении хрящевой ткани. Это может сопровождаться:
- дискомфортом в области пояснично-крестцового отдела позвоночника и ягодицах, усиливающимся при выполнении физической работы, наклонах, поворотах, длительном сидении или пешей ходьбе;
- повышением тонуса мышц в области крестца;
- ограничением двигательной активности и амплитуды движений, ощущением скованности;
- появлением характерного хруста при выполнении наклонов или поворотов корпусом;
- нарушением походки;
- учащением позывов к мочеиспусканию;
- снижением либидо.

Боли изначально обычно можно описать, как тянущие, ноющие. Они склонны иррадиировать в пах, ноги, промежность, ягодицы.
Воспалительный процесс быстро усугубляется, что сопровождается покраснением, повышением чувствительности и отечностью мягких тканей в проекции больного сустава, нарушением кровообращения в области поражениях и снижением количества поступающих питательных веществ. В результате формируются остеофиты. По мере прогрессирования артроза симптомы усиливаются, и в запущенных случаях человек практически полностью теряет способность самостоятельно передвигаться.
Интенсивность признаков артроза крестцово-подвздошного сочленения зависит от этапа его развития. Выделяют 4 стадии:
- На первых порах заболевание практически не проявляется. После физической работы, долгого хождения или сидения в крестце и ягодицах может возникать незначительный кратковременный дискомфорт, который быстро проходит после отдыха. При этом функции суставов полностью сохранены, поэтому человек не замечает ограничения подвижности. Приступы острой боли, мешающей стоять, бывают редко.
- Боли усиливаются и возникают все чаще, причем их удается купировать только путем приема обезболивающих препаратов. Это спровоцировано появлением необратимых изменений в состоянии хрящевой ткани сочленения.
- В виду сильной деформации хряща по всей поверхности сочленения образовываются остеофиты, а костные поверхности оголяются. В отдельных случаях наблюдается отрыв крестца. Это сопровождается выраженным болевым синдромом, полностью лишающим человека трудоспособности.
- Дегенеративно-дистрофические процессы приводят к полной скованности и постоянным сильным болям.
Диагностика
Установить причину болей только на основании имеющейся клинической картины невозможно, так как более 15 различных заболеваний сопровождаются типичными для артроза крестцово-подвздошного сочленения симптомами. В частности, анкилозирующий спондилоартроз, грыжи L5–S1, стеноз спинномозгового канала, склеродермия и другие заболевания проявляются аналогичным образом.

Чтобы диагностировать заболевание, назначаются:
- ОАК – используется для обнаружения признаков воспалительного процесса (при артрозе количество лейкоцитов в крови и СОЭ обычно не сильно превышают норму);
- биохимический анализ крови – необходим для оценки работы внутренних органов;
- рентген или КТ – каждый метод позволяет обнаружить сужение суставной щели, признаки разрушения хрящевой ткани и остеофиты;
- МРТ – наиболее информативная диагностическая процедура, с помощью которой можно обнаружить даже минимальные отклонения от нормы в состоянии связок, мышц и суставов;
- Обследование на остеопороз – назначается для выявления слабости кости.
Лечение артроза подвздошно-крестцового сочленения
Эффективность лечения во многом зависит от того, насколько рано оно было начато. Вместе с консервативной терапией назначается радиочастотная абляция сустава, в комплексе мер, которые в сумме помогают устранить воспалительный процесс и остановить разрушение сочленения. Она включает:

- медикаментозную терапию;
- физиотерапию;
- мануальную терапию;
- ЛФК.
При обострении заболевания рекомендован постельный режим вплоть до момента уменьшения выраженности болевых ощущений. В дальнейшем больным рекомендуется отказаться от тяжелой физической работы, спорта и длительного бега. Но умеренные физические нагрузки являются неотъемлемой частью борьбы с артрозом крестцово-подвздошного сочленения. При сидячей, а также стоячей работе важно регулярно прерываться и прохаживаться.
Вертебролог может рекомендовать пациенту ношение специального ортопедического корсета. Он поможет снизить нагрузку на мышцы спины и давление на пораженные суставы. Бандаж подбирается врачом индивидуально. Носить его следует несколько часов днем.
При полной неэффективности консервативного лечения или запущенных формах артроза, приведших к образованию остеофитов, помочь больным можно оперативным путем. Это обезопасит человека от болевого синдрома, сохранит его трудоспособность и позволит избежать инвалидности.
С целью купирования болей и устранения воспалительного процесса больным назначаются препараты из разных групп. Они, а также способ введения (перорально, внутримышечно, внутривенно) и дозы подбираются индивидуально, основываясь на стадии развития артроза крестцово-подвздошного сочленения. При этом обязательно принимаются во внимание имеющиеся сопутствующие заболевания.
Пациентам показано использование:
- НПВС – используются при умеренном болевом синдроме. Кроме обезболивающего действия, они обладают противовоспалительными свойствами. Чаще применяются в форме средств для перорального употребления, но при их неэффективности могут назначаться внутримышечные инъекции. Отрицательной стороной препаратов данной группы является их негативное влияние на состояние слизистых оболочек органов ЖКТ при длительном применении.
- Кортикостероидов – показаны при выраженном воспалительном процессе, не поддающимся лечению НПВС. Они назначаются короткими курсами и обладают мощным противовоспалительным действием.
- Миорелаксантов – средства, снимающие спазмы мышц. Они применяются для устранения рефлекторных спазмов, спровоцированных болевым синдромом. Благодаря этому происходит уменьшение интенсивности боли и улучшается кровообращение в данной области.
- Хондропротекторов – препараты этой группы призваны остановить разрушение хрящевой ткани и улучшить ее структуру. Они предназначены для длительного употребления.
- Витаминных комплексов – способствуют повышению эффективности препаратов других групп и нормализации обменных процессов.
- Местных средств в форме мазей, кремов или гелей – чаще всего содержат НПВС и используются для устранения слабо выраженных болей.

Но блокада не может быть выполнена при беременности, наличии гнойничковых высыпаний на коже в проекции пораженного сустава.
Правильно подобранные по длительности и кратности проведения физиотерапевтические процедуры существенно повышают эффективность медикаментозной терапии и позволяют снизить интенсивность болевого синдрома. Пациентам рекомендованы:
- электрофорез с введением препаратов из группы НПВС – процедура подразумевает введение посредством слабого электрического тока лекарственных средств непосредственно в очаг поражения;
- лазерная терапия – тепловое воздействие лазера активизирует процессы регенерации клеток хрящевой ткани;
- рефлексотерапия – воздействие на биологически активные точки способствует улучшению кровообращения и уменьшению выраженности болей;
- магнитотерапия – метод помогает снизить интенсивность болевых ощущений и уменьшить скорость течения дегенеративных процессов.

Обычно назначается курс процедур, состоящий из 10–12 сеансов. Они могут проводиться только в период ремиссии. Противопоказаниями к физиотерапевтическому лечению выступают серьезные заболевания сердечно-сосудистой системы, тяжелая почечная или дыхательная недостаточность, лихорадочные состояния, эпилепсия.
Сеансы мануальной терапии, проведенные специалистом с учетом особенностей состояния больного, способны не только активизировать кровообращение в области крестцово-подвздошного сочленения и тем самым улучшить питание тканей, но и замедлить течение дегенеративно-дистрофических процессов.
Процедуры проводятся курсами. К ним стоит приступать только после завершения острой фазы артроза.
Хотя облегчению болей способствует отдых, специальный комплекс упражнений может оказать еще большую помощь. Более того, лечебной физкультуре отводится важная роль в консервативной терапии артроза крестцово-подвздошного сочленения. В зависимости от стадии и общего состояния больного для него в индивидуальном порядке разрабатывается график занятий и нагрузка. Обычно необходимо заниматься лечебной гимнастикой ежедневно по 20–30 минут.
Первые сеансы ЛФК рекомендуется проводить под контролем специалиста. Это поможет не только усвоить необходимый комплекс упражнений, но и при его выполнении соблюдать оптимальный ритм. В большинстве случаев больным назначаются повороты корпуса, наклоны, вращения и т. д. При выполнении любого упражнения важно избегать резких движений и перенапряжения, а при появлении боли обязательно нужно обратиться к врачу.

Благотворно сказывается на состоянии больного плавание и занятия йогой. Но они допустимы только вне обострения артроза.
В ряде случаев единственной возможностью больных избавиться от мучительных болей и избежать длительные боли в спине и кпс, является оперативное лечение артроза. Оно показано при безрезультатности попыток справиться с заболеванием консервативными методами, а также в сильно запущенных случаях, т. е. артрозе крестцово-подвздошного сочленения 3 стадии.
Суть хирургического вмешательства зависит от характера имеющихся изменений. Для устранения болевого синдрома может применяться радиочастотная абляция нервных окончаний. Ее суть состоит во введении специального электрода через точечный прокол мягких тканей непосредственно к вызывающему болевой синдром нерву и его разрушение создаваемой тепловой энергией.

Процедура в большинстве случаев приводит к немедленному устранению болей. В других ситуациях наблюдается прогрессивное уменьшение их интенсивности в течение 6–8 недель. После ее выполнения пациент может практически сразу же самостоятельно передвигаться и в тот же день вернуться домой.
Если же в крестцово-подвздошном сочленении произошли необратимые изменения, хирург может рекомендовать пациенту артродезирование. Операция выполняется с двух сторон в 2 этапа:
- Из положения пациента лежа на животе после обработки операционного поля выполняют разрез, длиной около 2 см и формируют канал в полость сочленения через заднюю порцию крестцово-подвздошной связки. С помощью специальных инструментов осуществляют тщательный кюретаж, т. е. очищение суставных поверхностей. Полость промывают растворами антисептиков и антибиотиков и ушивают рану. В нее вводят дренаж и накладывают антисептическую повязку.
- Пациента переворачивают на спину и укладывают под поясничный изгиб валик. По гребню подвздошной кости выполняется разрез длиной до 4–5 см, через него в гребне формируют костный канал с помощью шила. Также создается еще 2 канала на расстоянии 1–2 см от первого. В них вводят 3 стержня и тщательно контролируют жесткость установки. На них монтируют аппарат внешней фиксации и задают необходимые параметры компрессии.
В процессе реабилитации хирурги меняют режимы компрессии, чем достигается эффективное артродезирование крестцово-подвздошного сочленения. Пациенты могут вставать уже на вторые сутки после проведения операции. При отсутствии нежелательных явлений он может самостоятельно вставать и начинать обучение ходьбе. Контрольный рентген выполняется на 5 день и при отсутствии осложнений может возвращаться домой, получая подробные рекомендации по особенностям восстановления.
Каждые 2–3 дня пациент должен самостоятельно или с помощью родных проводить перевязки, принимать назначенные лекарственные средства. Через 8–10 недель проводится повторное рентгенографическое исследование и демонтаж части аппарата внешней фиксации. После этого пациенту необходимо около часа ходить, опираясь на костыли и без них. При отсутствии болей производится окончательный демонтаж, что приводит к нормализации объема движений.
В тяжелых случаях у нас вы можете получить профессиональную хирургическую помощь и снова обрести способность спокойно двигаться. Мы осуществляем медицинские услуги на уровне известных клиник Германии, Израиля и Чехии, но при этом делаем их доступными для широкого круга больных. Стоимость всех видов услуг, включая консультации специалистов, блокады, оперативное лечение, приведена в прайсе. Доверьте свое здоровье нам, и мы сделаем все возможное, чтобы боли больше вас не беспокоили.
Профилактика заболевания
Поскольку артроз является возрастным заболеванием, гарантировать его отсутствие невозможно, особенно при наличии наследственной предрасположенности. Но снизить риск его развития реально. С этой целью рекомендуется:
- регулярные умеренные физические нагрузки;
- избегать длительного сидения или стояния;
- своевременно лечить любое инфекционное заболевание;
- избегать стрессов и нервного перенапряжения;
- не поднимать слишком тяжелые предметы;
- поддерживать вес в норме.
Стоимость лечения артроза крестцово подвздошного сочленения в SL клиника
Лечение артроза кпс представляет собой введение игл в проекции больного сустава и обработка их в температрурном режиме. Процедура малоинвазивная и амбулаторная т.е. в этот же день можно идти домой.
Стоимость радиочастотного лечения артроза кпс 68 000 руб и зависит от:
— Стоимости игл для радиочастотной абляции;
— Клиники и класса палаты.
Цена включает в себя:
— Прибывание в клинике до и после операции;
— Операцию;
— Стоимости игл для радиочастотной абляции ;
— Наблюдение и консультация на период реабилитации.
Все услуги клиники и стоимость приведены в прайсе.
Артроз —, наиболее распространенная форма заболеваний соединительной ткани. При артрозе грудного отдела позвоночника хрящевая ткань истончается, это приводит к дистрофии межпозвонковых дисков. В результате уменьшения высоты межпозвоночных дисков расстояние между позвонками уменьшается, со временем позвонки сближаются и начинают соприкасаться друг с другом вызывая трение и деформацию костной ткани. В качестве компенсации для устранения недостатка в расстоянии между позвонками на них образуются наросты – остеофиты.
В данной статье мы рассмотрим симптомы и лечение артроза грудного отдела позвоночника.
Причины возникновения
Различают первичный и вторичный артроз. Первичный связан с возрастными и биомеханическими изменениями в организме. Вторичный развивается после травмы, различных заболеваний, таких как сахарный диабет, нарушения в работе щитовидной железы или сосудистых болезней.
Чаще всего артроз появляется у людей преклонного возраста, это связано с естественными процессами старения организма, недостатком питательных веществ и затухании процессов регенерации. Но он может появиться и раньше.
Факторами риска могут быть следующие причины:
- тяжелая физическая работа,
- травмы,
- нарушение обмена веществ,
- малоподвижный образ жизни,
- плохая осанка,
- искривление позвоночника,
- избыточный вес и ожирение,
- дистрофия,
- стрессы и психосоматические факторы,
- врожденные аномалии развития.
Симптомы
К основным симптомам артроза относятся боль, хруст в суставах, уменьшение подвижности и деформация сустава.
При грудном артрозе боль появляется в области грудной клетки, сердца, спины или верхней части живота. Боль и скованность больше всего беспокоит в утренние часы после сна и проходит после разминки или любой физической активности.

Боль возникает на вдохе и выдохе, при наклонах, поворотах в зависимости от того, какой позвонок был поражен. Болевые ощущения могут быть слабыми и продолжаться длительное время, а могут носить острый схватывающий характер. Первое описание носит название дорсалгии, второе дорсаго.
Часто болевые спазмы отдают в прилежащие ткани и органы. Например, боль возникает в области желудка, горла, у больного появляется ощущение инородного тела внутри.
При поворотах или после длительного статического напряжения может быть слышен хруст в области грудины.
Из-за болевого синдрома у больного снижается подвижность в области груди, становится трудно совершать повороты телом, сгибаться в спине, уменьшается амплитуда движений грудной клетки при дыхании.
В зависимости от локализации выделяют несколько видов артроза.
Артроз и артрит грудино-ключичного сочленения являются редко встречающимися заболеваниями. Артроз развивается чаще всего после полученной травмы. Трудность его лечения заключается в том, что часто его принимают за другие патологии, например, плечелопаточный периартрит, межреберные невралгии, болезни сердца и другие заболевания.
Отличительными признаками артроза грудино-ключичного сустава являются болезненность в области поражения, отечность, хруст при движении, деформация в суставе, дискомфортные ощущения в положении лежа на животе, а при артрите добавляется лихорадка, повышение температуры и общее недомогание.
Артроз реберно-позвоночных суставов грудного отдела (или межреберный артроз грудного отдела) характеризуется болевыми ощущениями при глубоком дыхании, простреливающих болях в ребрах, похожих на невралгию, болезненность при прощупывании реберных сочленений, деформацией в области грудной клетки.
Диагностика
Диагностика артроза грудной клетки проводится с помощью ряда клинических методов.
Рентген показывает наличие или отсутствие травмы позвоночника, целостность позвонков, размер межсуставной щели между позвонками, образование остеофитов.
Магнитно-резонансная томография и компьютерная томография дают более подробную клиническую картину. Они описывают состояние мягких тканей, межпозвоночных дисков, нервных корешков, кровеносных сосудов, кровоизлияний, протрузий и грыж.
Лечение
Артроз очень медленно развивающееся заболевание, диагностировать его на первых этапах сложно, поскольку чаще всего человек не обращает внимание на дискомфорт в области поражения или принимает его за усталость или другие патологии. Поэтому лечить уже запущенную форму очень сложно.
Трудность в лечении еще состоит в том, что артроз приводит к необратимым последствиям разрушения тканей, и терапия может только остановить этот процесс и облегчить самочувствие больного.
Международные стандарты лечения артроза позволяют восстанавливать хрящевую ткань при помощи магнитно-резонансной терапии. Используемый в данной терапии прибор восстанавливает метаболизм в тканях пораженного участка, это приводит к ускорению регенерации хрящевой ткани больного. Такое лечение проводится курсами в течение нескольких дней, затем делается перерыв, после которого проводят контрольную диагностику для определения необходимости в повторном лечении.
Клинические рекомендации при артрозе заключаются в предотвращении дальнейшего разрушения хрящевой ткани, устранении болевых синдромов, восстановлении двигательной активности пациента и поддержании стойкой ремиссии.
О том, как лечить артроз позвоночника грудного отдела, будет рассмотрено дальше.
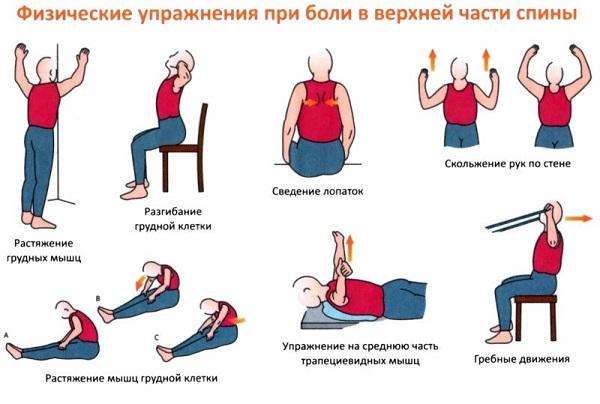
Немедикаментозное лечение включает в себя физиотерапевтические процедуры, лечебный массаж, лечебную физкультуру (ЛФК), мануальную терапию, рефлексотерапию и гирудотерапию.
Физиотерапия проводится в период ремиссии и способствует ускорению процессов заживления и восстановления. Используют такие методы физиотерапии, как лазер, магнитотерапия, ультразвук, электрофорез, ударно-волновая терапия. Каждый из методов может последовательно применяться друг за другом. Форму лечения определяет врач-физиотерапевт исходя из клинической картины болезни и противопоказаний больного.
Физиотерапия способствует снятию отеков, обезболиванию, улучшению кровоснабжения и регенерации в тканях, снятию воспалительных процессов.Она подходит практически всем и имеет минимум противопоказаний.
Массаж благоприятно сказывается на всем организме в целом. Он расслабляет и снимает болевой спазм, делает мышцы эластичными и мягкими, тонизирует, улучшает кровоснабжение и метаболизм в тканях.
Мануальная терапия и рефлексотерапия основаны на активации естественных процессов восстановления организма. Они имеют минимум побочных эффектов и действуют очень мягко и эффективно.
Гирудотерапия основана на воздействии пиявочного секрета, который содержит множество биологически активных веществ. Они быстро и эффективно снимают боль, отек, улучшают обмен веществ и запускают процесс восстановления в клетках.
Лечебные упражнения назначаются в период ремиссии и показаны для повседневного применения. Они способствуют развитию мышц и связок, укреплению мышечного корсета и улучшению общего состояния. Комплекс упражнений определяется врачом.
Медикаментозное лечение включает применение широкого спектра противовоспалительных обезболивающих веществ. Они снимают болевые ощущения, спазмы, отеки и воспаления (Ибупрофен, Нимесил, Кетопрофен).
Группа миорелаксантов способствует расслаблению спазмированных зажатых мышц (Сирдалуд, Мидокалм).
Для купирования острого болевого синдрома и долго не проходящего спазма применяют новокаиновые блокады.
Витамины при артрозе и остеоартрозе часто назначают в совокупности с основными препаратами при недостатке питательных веществ (Артра, Терафлекс, Нейромультивит, Мильгамма).
Хирургическое лечение проводят при наличии серьезных поражениях костей позвоночника. Это может быть удаление грыжи или остеофитов, секвестрированной грыжи, фиксация позвонков в правильном положении, пластика суставных поверхностей.
Профилактика грудного артроза
Для профилактики артроза необходимо выполнять простые рекомендации.
Всегда следите за своей осанкой, она позволит избежать многих проблем со здоровьем, особенно с позвоночником.
Ведите активный образ жизни, если у вас сидячая малоподвижная работа, занимайтесь мягкими видами фитнеса: йогой или растяжкой. Они имеют минимум противопоказаний, подходят многим людям с заболеваниями опорно-двигательного аппарата, способствуют развитию и укреплению мышечного корсета, связок и суставов, исключают сердечные и тяжелые физические нагрузки.

Для костей и суставов полезны продукты, содержащие коллаген и кальций. Также необходимо поддерживать оптимальный вес тела, не допускать ожирения и дистрофии. Сбалансированное питание способствует хорошему метаболизму на клеточном уровне и нормализует обмен веществ. Помочь в выборе оптимальной диеты и сформировать правильные пищевые привычки поможет врач-диетолог.
Избегайте перегрузок позвоночника, поднятия больших тяжестей, а в случае необходимости используйте правильную технику при подъеме или переносе тяжелых предметов.
Используйте специальные ортопедические приспособления. Ежедневное ношение корсета по несколько минут поможет сформировать привычку к правильной осанке, разгрузит мышцы спины и позвоночник. Ортопедический матрас решает многие проблемы со спиной: уходят боли, кости скелета принимают физиологически правильное положение, восстанавливается хороший сон и организм получает полноценное расслабление.
В период ремиссии больным артрозом назначают посещение реабилитационных медицинских центров. Для контроля состояния позвоночника необходимо проходить периодическое обследование.
Заключение
Позвоночник оказывает существенное влияние на здоровье человека. От его состояния зависит работа внутренних органов, наша подвижность и активность.
Артроз позвоночника довольно распространенное и тяжелое заболевание, которое к сожалению, в настоящее время не поддается полному излечению. Это существенно влияет на качество жизни человека и в тяжелых случаях может приводить к потере трудоспособности. Предусмотреть его развитие помогут элементарные знания о факторах риска развития артроза и самодисциплина.
Читайте также:


