Боль в ребрах при трахеите

Автор, редактор и медицинский эксперт – Мураева Юлия Юрьевна.
Дата последнего обновления: 23.06.2020 г.
Острый трахеит – это воспалительное заболевание нижних дыхательных путей, при котором поражается слизистая оболочка трахеи 1 . Входит в группу острых респираторных вирусных инфекций (ОРВИ) 2 .
Причины острого трахеита
В большинстве случаев трахеит имеет вирусное происхождение 4 . Среди всех зарегистрированных случаев инфекционных заболеваний более 90% – это вирусные инфекции дыхательных путей 2 . Причем 51-60% заболевших составляют дети. Уровень заболеваемости у них в 4–8 раз выше, чем у взрослых 3 .
Наиболее часто ОРВИ вызывают вирусы гриппа, парагриппа, риновирус, аденовирус, респираторно-синцитиальный вирус (РС-вирус) 9 . Определить возбудителя удается не более, чем в 40–45% случаев 9 .
Спровоцировать развитие трахеита также могут атипичные возбудители (Mycoplasma pneumoniae и Chlamydophila pneumoniae), частота обнаружения которых при трахеите составляет 2% 4 . Возможно сочетанное, вирусно-бактериальное поражение 4 .
Острый трахеит. Симптомы
При внедрении вирусов в клетки слизистой оболочки трахеи развивается местная реакция, которая приводит к возникновению таких клинических проявлений, как:
- кашель,
- избыточная продукция слизи,
- образование мокроты.
Могут наблюдаться и общие симптомы в виде интоксикации различной степени выраженности 2 :
- слабость,
- повышение температуры тела,
- боли в мышцах и суставах,
- головная боль.
Кашель – это сложная рефлекторная реакция, которая направлена на защиту бронхолегочной системы 5 . С одной стороны, кашель препятствует попаданию нежелательных частиц и веществ в бронхи, с другой, способствует выведению трахеобронхиального секрета (мокроты).
При трахеите кашель может быть навязчивым, частым, изнуряющим. Приступы учащаются ночью, могут сопровождаться болью, чувством царапания или саднения за грудиной и в области гортани 5 . Дыхательной недостаточности, как правило, не наблюдается 5 .
В начале болезни кашель сухой, непродуктивный 5 . После активизации выработки мокроты он становится влажным, что обычно приводит к улучшению состояния пациента 5 .
Голос при трахеите обычно глухой и хриплый 5 . Изменение голоса происходит из-за вовлечения в воспалительный процесс гортани и травматизации голосовых складок мощной воздушной волной во время кашля 5 . Сильнее травмирует гортань частый, приступообразный и сухой кашель 5 .
Диагностика острого трахеита
Чтобы поставить диагноз, врач проводит осмотр, изучает историю болезни, расспрашивает о характере кашля.
При обследовании могут наблюдаться покраснение в горле, охриплость голоса, насморк и заложенность носа. Возможны хрипы, которые быстро исчезают при откашливании мокроты, дыхание при этом жесткое 9 .
Лабораторные исследования обычно назначают для определения вида инфекции – вирусной или бактериальной, – от этого может зависеть тактика лечения 10 . У взрослых пациентов общий анализ крови и мочи проводится обязательно, у детей – при длительном повышении температуры и отсутствии улучшений 10 .
Для исключения тяжелой бактериальной инфекции при соответствующих клинических проявлениях рекомендуется определять уровень С-реактивного белка 10 .В пользу вирусной инфекции говорят такие результаты анализов:
- нормальное или сниженное число лейкоцитов,
- С-реактивный белок меньше 20 мг/л 5 .
При бактериальной инфекции число лейкоцитов увеличивается до 12х10 9 /л и больше 5 .
Инструментальные исследования (ларинготрахеоскопия, трахеобронхоскопия) при неосложненном течении заболевания не проводятся 10 . Они назначаются только в тех случаях, когда симптомы указывают на развитие осложнений – бронхита или пневмонии.
Чем лечить острый трахеит
Лечение острого трахеита комплексное и включает в себя: противовоспалительную терапию, препараты для разжижения и выведения мокроты, а также противоаллергическую и общеукрепляющую терапию 3 .
Желательно исключить курение, из рациона убрать острые и соленые продукты, слишком горячую или холодную пищу – все это способно раздражать слизистую.
Для симптоматического лечения трахеита при необходимости применяют 3 :
- жаропонижающие,
- противовоспалительные,
- противокашлевые,
- антисептические средства,
- иммунотерапию.
Если точно установлена причина заболевания, то возможно назначение противовирусных и антибактериальных средств 3 .
Медикаментозное лечение можно дополнять физиотерапевтическими методами, например, электрофорезом, магнитной и виброакустической терапией, которая оказывает противовоспалительное и противоотечное действие 1 .
При сухом навязчивом кашле, который не сопровождается отделением мокроты и болезненно переносится пациентами, врач может назначить противокашлевые средства центрального или периферического действия 6 .
По мнению экспертов ВОЗ, в лечении почти 75% больных возможно использовать препараты растительного происхождения 2 .
Фитопрепараты могут быть рассмотрены как вариант терапии нетяжелого продуктивного кашля при остром трахеите 2 . Для этого средства растительного происхождения должны обладать отхаркивающими, противовоспалительными и мукорегуляторными (способностью разжижать и выводить мокроту) свойствами.
Многие растительные препараты отвечают этим требованиям. Например, корень солодки, имбирь, эвкалипт и другие. Они не только разжижают мокроту, но и помогают выводить ее, активируя моторную активность бронхов.
Именно на растительной основе создана линейка препаратов Доктор МОМ ® .
Она включает в себя мазь, сироп и пастилки от кашля с разными вкусами 7,8,11 . В состав пастилок Доктор МОМ ® входят экстракты солодки, имбиря и эмблики лекарственной 6 , которые обладают противовоспалительным и спазмолитическим действием, обезболивают, способствуют выведению мокроты. Эти свойства помогают быстрее справиться с кашлем и восстановить слизистую дыхательных путей 7 .
Еще один компонент пастилок — левоментол, который оказывает спазмолитическое и антисептическое действие 7 .
Принимать пастилки можно взрослым (с 18 лет) по одной каждые 2 часа, но не более 10 в сутки. Длительность приема – до 2-3 недель 7 .
Для детей с 3-х лет из линейки Доктор МОМ ® подойдут сироп от кашля и мазь Доктор МОМ ® Фито.
Профилактика острого трахеита
Так как острый трахеит обычно связан с вирусной инфекцией 4 , то для его профилактики необходимы меры, которые препятствуют распространению вирусов:
- обязательное тщательное мытье рук по возвращении домой, особенно после поездок в общественном транспорте, а также после контакта с больным,
- дезинфекция поверхностей в помещении, где находится больной,
- в больницах, поликлиниках — соблюдение санитарно-эпидемического режима, соответствующая обработка инструментов (фонендоскопов, отоскопов),
- в детских учреждениях — изоляция детей с признаками ОРВИ, соблюдение режима проветривания, использование одноразовых полотенец.
Профилактика большинства вирусных инфекций остается сегодня неспецифической, поскольку универсальной вакцины не существует 5 . Рекомендуется ежегодная прививка от гриппа, которую можно делать с 6 месяцев 5 . Это позволяет снизить заболеваемость и уменьшить риск развития осложнений 5 .
Литература:
Аллергический трахеит по симптоматике не разнится от острой формы трахеита и хронической формы заболевания. В отличие от других типов патологии, провоцируют его не патогенные микробы и бактерии, а аллергены (микроорганизмы, на которые плохо реагирует иммунная система человека).
Что такое аллергический трахеит?
Воспаление в слизистой трахеи неинфекционного характера отличается острой симптоматикой: больного мучают удушливые приступы кашля, нарушается сон (в ночное время приступы обостряются), ослабевает иммунитет, ухудшается состояние здоровья.
Состояние ухудшается, если не провести медикаментозную терапию, но важно определить, что болезнь носит аллергические симптомы.
Аллергический и хронический трахеит: отличия
Диагностировать аллергический трахеит с первых дней не просто: симптоматика схожа с ОРЗ или гриппом. Голос становится хриплым, появляется беспокоящий дискомфорт при трахеите в горле (першение, болевой синдром). Симптоматика усиливается с каждым днем.
Сухой приступообразный кашель, сопровождающийся болями в области ребер и грудины – первичный симптом аллергического трахеита.
Инстинктивно больной старается не провоцировать новые позывы и перестает дышать в полную грудь, за глубоким вдохом следует кашель. Температура тела повышается редко. Возможна афония – кратковременная потеря голоса. В случае с хроническим видом, симптоматика сохраняется такой же, но она менее выражена.

Причины аллергического трахеита
Генетическая предрасположенность человека, неблагоприятные факторы окружающей среды становятся важными причинами воспаления слизистой трахеи, вызванного аллергенами. Этот вид заболевания поражает горло, когда:
- Произошел контакт с аллергеном.
- Иммунная система агрессивно отреагировала на раздражитель.
В числе распространенных аллергенов выделяют:
- отдельные компоненты в составе лекарственных средств;
- плесень и грибковые споры;
- химию для бытовых нужд;
- токсичные вещества;
- продукты питания (цитрусовые, шоколад).
Генетические отклонения, влияющие на склонность к нестандартным реакциям на вещества из группы аллергенов, не являются основанием для поражения слизистых тканей горла. Чтобы развился аллергический трахеит, симптомы которого беспокоят больного, должна произойти провокация организма с агрессивной реакцией со стороны иммунитета.
Симптомы заболевания
Интенсивный сухой кашель при трахеите, беспокоящий во время ночного отдыха, – первый признак аллергического типа. Приступам предшествует чувство першения в горле. За грудиной, кроме болей, возникает чувство жжения.
При аллергической форме выделение мокроты не происходит. В первые несколько дней развития патологии она имеет вид прозрачной субстанции, но спустя несколько суток выводится с примесью гнойных выделений. Горло больного отекает, слизистая воспаляется, дыхательный процесс нарушается. Человек боится делать резкие и глубокие вдохи, старается меньше говорить, боится чихнуть – все из-за страха побеспокоить трахею и закашлять.
Голосовой тон резко снижается. Иногда голос пропадает совсем. Помимо описанных симптомов, при аллергическом трахеите возможна тошнота и рвотные позывы, следующие за мучительным кашлем. На протяжении острого периода может появляться температура.

Диагностика аллергического трахеита
Главная задача врача – определить, что к нему обратился больной трахеитом, а не ОРВИ или гриппом. Постановка правильного диагноза происходит при такой последовательности действий:
- Опрос пациента для полного анамнеза. Врач выслушивает жалобы больного и приступает к визуальному осмотру.
- В рамках изучения состояния слизистых медик выявляет их отечность и изменение цвета на багрово-цианотичный. На поверхностях стенок пораженного органа появляются образования в виде небольших корочек.
- Назначаются анализы. Лабораторным путем определяется, повышен ли в крови показатель СОЭ и иммонуглобулина Е.
- Делают иммунограмму, в рамках которой определяется тип аллергена.
- Проверяют легкие (делают рентгенографию).
Подтвердить аллергический трахеит помогают ларинготрахеоскопия и фарингоскопия. Врачи назначают дополнительные анализы на состав мокроты (берут бак посев). Аллергический трахеит у взрослого и ребенка не несет угрозу жизни, но на его фоне могут развиваться нежелательные осложнения.
Терапия происходит амбулаторно, в случае заболеваний легкой и средней степени. При особых показаниях больного госпитализируют и оказывают ему помощь (в условиях стационара, под наблюдением лечащего врача).
Медицинская терапия
Лечить трахеит аллергического патогенеза бесполезно, если не выявить ключевой аллерген и не избавить больного от непосредственного контакта с ним.
Дети с симптомами аллергического трахеита лечение получают по факту рекомендаций ЛОРа, который работает в тандеме с аллергологом. Медикаментозные средства назначают маленьким пациентам и взрослым для устранения симптомов неинфекционного поражения слизистой трахеи (чтобы успокоить кашель и стимулировать выработку мокроты). Назначение антибиотиков не всегда целесообразно.
Женщинам с трахеитом лечение симптомов в период беременности в 1-4 триместре назначают лекарственные препараты растительного происхождения, при приеме которых минимизированы риски для плода. Беременным рекомендуется делать промывание носоглотки изотоническими составами.
Побороть патогенные организмы, поразившие слизистую дыхательных путей вследствие агрессивной реакции иммунитета на какой-либо аллерген, помогают антигистаминные. В качестве препаратов прописывают: Цитрин, Диазолин и лекарства от кашля при трахеите с аналогичным принципом действия, которые блокируют гистаминовые рецепторы, убирают воспалительный процесс и способствуют нормализации структуры клеток.
Такие медикаменты (Фенестил, Супрастин или Лоратадин) не всегда уместно применять при терапии и профилактике трахеита у детей дошкольного возраста.
Чтобы ускорить процесс выздоровления детям промывают носоглотку раствором Аквамарис и убирают в такой способ патогенные организмы, атакующие стенки трахеи и слизистой. Для справки отметим, приведенный в качестве примера перечень препаратов от трахеита аллергического типа не должен быть использован в целях самолечения. Некорректная диагностика и самостоятельные попытки вылечить болезнь приводят к осложнениям.
Народная медицина пестрит вариантами лечения травами и природными дарами, но применять ее на практике рекомендовано как вспомогательный комплекс противовоспалительных препаратов.
Быстрее выздоравливают те, кто следуют четким рекомендациям врача и не допускают роковых ошибок в лечении. Даже при использовании народных средств терапия лекарствами растительного происхождения должна быть согласована с медицинским работником.

Использование пульмонологических аппаратов
Респираторное оборудование при трахеите используется для ингаляций, ускоряющих процессы выздоровления и смягчающих симптоматику. Применение такой методики помогает уберечь бронхиальное дерево от расширения воспалительного процесса по его ветвям (подавляется активность болезнетворных бактерий в бронхах, легких).
Специальные медикаментозные растворы для ингаляций разжижают мокроту при трахеите, благодаря этому процесс откашливания становится безболезненным. Спазмы дыхательных путей, приводящие к удушливому кашлю, пропадают.
Терапия путем использования респираторных средств может осуществляться в условиях клиники в кабинете физиопроцедур и амбулаторно (купить средства для ингаляции можно в любой аптеке или заказать в Интернете).
Большим спросом и хорошими отзывами могут похвастаться ингаляторы ПАРИ СИНУС. С помощью этих приборов лечат не только трахеит, но и др. заболевания и поражения верхних дыхательных путей разного патогенеза. Обратить внимание можно и на более дешевые аналоги этого аппарата, такие как небулайзеры брендов Omron CompAir (С20 и С24, С28), а также компактный спайсер Ventlab.
Паровые процедуры не назначаются больным трахеитом, у которых повышена температура, если в мокроте присутствуют кровянистые прожилки и гнойные выделения. Для справки:
Паровые процедуры не только облегчают симптоматику при аллергическом трахеите. Они оказывают стимулирующее действие, доставляя нужные вещества в пораженные участки. Такой метод терапии помогает бороться с бактериями и вирусами.
Целенаправленное действие ускоряет процесс активации лекарственных ферментов и помогает за короткие сроки устранить боли.
От обычной простуды могут пострадать как дети, так и взрослые, но иногда при сопутствующем недугу кашле могут начать болеть ребра. В такой ситуации очень важно правильно определить причину и вовремя принять меры. Лучше всего сразу обратиться к специалисту, который диагностирует заболевание и назначит лечение, поскольку боль в ребрах при кашле может быть спровоцирована самыми разными факторами.
Немного физиологии
Кашель — это совершенно естественная защитная реакция организма. Таким образом органы дыхания очищаются от излишнего секрета и микробов. Однако если в момент кашля при ЛОР-заболеваниях появляются болевые ощущения в районе ребер, это нельзя игнорировать. Дискомфорт при глубоком вздохе может быть спровоцирован как острым, так и хроническим течением заболевания. Иногда может потребоваться срочное хирургическое вмешательство.
До обращения к терапевту надо внимательно прислушаться к ощущениям и проанализировать их. Важно определить следующие моменты:
- где локализирована боль: слева или справа;
- с какой периодичностью возникает;
- имеется ли чувство дискомфорта спереди;
- отдает ли в спину;
- каков характер ощущений.
На основании анализов и собранных данных врач поставит верный диагноз и определит необходимую терапию.
Причины боли в ребрах при кашле
Боль при кашле, отдающая в ребра, провоцируется разными причинами. Чтобы правильно выявить, что вызвало дискомфорт, надо четко определить локализацию. Судя по тому, отдает ли при кашле боль вправо или влево, делают вывод о вызвавшем недуге.
У человека справа расположено много органов. Поражение любого из них может спровоцировать ситуацию, при которой кашель отдает болью в подреберье соответствующей стороны. К недугам, которые могут сопровождаться таким синдромом, относятся правосторонняя межреберная невралгия, повреждения правого подреберья, поражение печени и даже аппендицит. Диагнозы серьезные, поэтому игнорировать такой кашель нельзя.
Что касается ЛОР-заболеваний, провоцирующих боль справа, то вероятна правосторонняя пневмония или сухой плеврит. Последний нередко является осложнением перенесенного ОРЗ и диагностируется по рентгеновскому снимку. Кашель при пневмонии свидетельствует о прогрессивном течении болезни, в такой ситуации необходим срочный визит к доктору.
Спектр заболеваний, провоцирующих дискомфорт слева, достаточно широк: начиная от проблем с сердцем и заканчивая онкологией. Недуги ЛОР-органов с такой симптоматикой включают:
- бронхит;
- левосторонний плеврит;
- левостороннюю пневмонию.
При покалывании или рези сбоку во время кашля требуется посетить врача, поскольку при отсутствии должного лечения есть вероятность, что острая форма заболевания перейдет в хроническую.
Дискомфорт в ребрах во время приступа кашля и после его завершения возникает вследствие полученной травмы, воздействия вируса, болезней сердца или других внутренних органов. Наиболее часто встречающиеся ЛОР-заболевания, которые сопровождаются таким симптомом, следующие:
- пневмония;
- острый и хронический бронхит;
- трахеит;
- ларингит;
- фарингит;
- ОРВИ.
Воспалительные процессы в бронхах, гортани, легких или плевре вызывают боль в спине при кашле.
Сопутствующие симптомы
При заболеваниях ЛОР-органов боль в области ребер во время кашля может сопровождаться различными симптомами. В зависимости от недуга они бывают следующие.

| Заболевание | Сопутствующие симптомы |
| Плеврит | Высокая температура, боль во время глубокого вздоха, ощущение, что не хватает кислорода |
| Пневмония | Повышение температуры, хрипы |
| Легочная эмболия | Усиленное потоотделение, кровь во время приступа кашля, посинение кожи, одышка |
| Пневмоторакс | Слабость, пациенту становится трудно дышать, вплоть до ощущения, что задыхается |
Однозначно, если появляется боль при кашле, а тем более, если в дополнение поднимается температура, возникает озноб, затрудняется дыхание, лучше всего незамедлительно обратиться к специалисту.
Методы диагностики
Врач опрашивает пациента, во время беседы важно указать как можно подробнее все детали, в том числе, каким образом, где и насколько часто болит. Доктор собирает анамнез, выясняя, есть ли хронические заболевания. После этого специалист переходит к первичному осмотру и пальпации. Для постановки диагноза проводятся следующие исследования:
- анализы (кровь, моча, слизь);
- УЗИ;
- электрокардиограмма;
- рентгенографические исследования;
- флюорография.
В рамках первоначального визита к врачу общей практики доктор выписывает направление на анализы и к узким специалистам.
Методы лечения
Чтобы избавиться от болевого синдрома при кашле, прежде всего, следует выявить первопричину и убрать ее. Таким образом устранение дискомфорта в области ребер будет в первую очередь заключаться в походе к специалисту, постановке врачом диагноза и назначении терапии. Кроме традиционных медикаментозных средств, облегчить боль поможет народная медицина, мануальная и физиотерапия.
При заболеваниях ЛОР-органов, которые провоцируют кашель, сопровождающийся болевыми ощущениями, пациенту назначаются медикаменты следующего действия:
- антибактериальные;
- противовоспалительные;
- бронхолитики;
- иммуномодуляторы.
Выбор конкретного лекарства обусловлен диагнозом и течением заболевания. Лечение зачастую дополняется курсом витаминов и минералов, чтобы улучшить защитные функции организма.
Вместе с приемом лекарств пациенту назначают лечебную физкультуру. Комплекс упражнений лучше всего совмещать с дыхательной гимнастикой. Часто ЛФК прописывают в реабилитационный период.
Мануальная терапия и массаж не только избавляют от болевых ощущений в области ребер при кашле, но и являются прекрасным средством для решения проблем с позвоночником. Однако существует ряд противопоказаний, при которых проводить процедуры нельзя. Такую терапию не назначают при:
- наличии злокачественных образований;
- проблемах с ЖКТ;
- патологиях спинного мозга.
Для облегчения боли в подреберье во время приступа кашля, помимо традиционной терапии, прибегают к помощи народной медицины. Для этого готовят сиропы и настои из трав, овощей и продуктов пчеловодства. Ниже в таблице представлены распространенные рецепты.
| Продукт | Рецепт | Особенности применения |
| Мед с молоком | Сироп готовят на основе подогретого молока, в которое добавляют мед, смешанный с лимонным соком | Противопоказано детям до трех лет |
| Мед с перцем | Настой делают, соединив мед, перец и теплую воду | Состав настаивают в течение 10 минут. Перед употреблением процеживают |
| Чабрец, тимьян | Заварить настой надо, залив травы кипятком и настояв не менее 5 минут | Употребляют как обычный травяной чай в теплом виде |
| Черная редька | Для облегчения симптомов используют сок овоща | В сутки пьют не более 4 ложек, разделенных на 4 приема |

Народные средства нельзя применять в случае аллергии на один из компонентов.
Чтобы меньше страдать от болей под ребрами во время кашля, надо обратить внимание на ряд моментов:
- Рацион. В первую очередь следует отрегулировать питание. Жареную пищу и газировку надо убрать из рациона, сделав выбор в пользу свежих фруктов и овощей. Также следует употреблять молочные продукты и белковую пищу.
- Питье. Желательно употреблять жидкость в большом количестве. При этом хорошо подойдут травяные и простые чаи, морсы, настои меда.
- Водные процедуры. Прогреться и облегчить дыхание поможет горячий душ или ванна. Способ подойдет лишь в том случае, когда нет проблем с сердечно-сосудистой системой.
- Полоскания. В качестве компонентов для растворов используют соль, соду, травы, лимонный сок. Полоскать горло следует как можно чаще.
- Ингаляции. Раствор готовится чаще всего на основе физраствора с добавлением лекарственных средств, прописанных доктором. Для процедуры используют ингалятор или небулайзер.
- Витамины. Поддержать организм, простимулировать иммунную систему поможет прием витаминных препаратов.
Чего делать нельзя
При появлении боли в области ребер во время кашля некоторые вещи делать не рекомендуется. Одни действия осложняют диагностику, другие наносят прямой вред здоровью. В таблице представлено, что и почему не надо делать, если при кашле болят ребра.
| Нельзя делать | Причина |
| Не надо самостоятельно греть правую сторону, в том числе разогревающими мазями | В условиях теплой среды возможен рост патогенной микрофлоры |
| До приема у доктора не следует употреблять медикаменты, снимающие боль | Прием болеутоляющих делает сложным определение заболевания |
| Нежелательно принимать пищу и сладкие напитки не менее чем за 12 часов до приема | Выполнение этой рекомендации упростит диагностику болезни и облегчит состояние |
| При болях в ребрах не стоит поднимать тяжести или выполнять упражнения | Физическая нагрузка может спровоцировать ухудшение |
| Беременным женщинам не следует принимать медицинские препараты без консультации с врачом | Угроза здоровью ребенка |
Возможные последствия
Игнорировать такой симптом, как боль в области ребер при кашле, не следует. Чаще всего это признак серьезного заболевания, которое без должного лечения может привести к серьезным осложнениям вплоть до летального исхода. Если не провести терапию острых заболеваний, например, бронхита, то они перейдут в хроническую форму.
Профилактические мероприятия
Чтобы не испытать на себе неприятные болевые ощущения в подреберье при кашле, нужно заниматься профилактикой. Необходимо выполнять следующие мероприятия:
- укрепление иммунитета;
- правильное полноценное питание;
- отказ от вредных привычек, в частности, от курения;
- выбор одежды, соответствующей погоде;
- своевременное лечение инфекционных заболеваний;
- регулярные профосмотры.
Боль, возникающая в области ребер во время кашля, — неприятный и тревожный симптом. Чаще всего она свидетельствует о наличии заболеваний внутренних органов, которые могут привести к опасным последствиям вплоть до летального исхода. Чтобы предотвратить болезненные ощущения, а в случае возникновения таковых быстро от них избавиться, необходимо тщательно следить за здоровьем.
Трахеит – воспалительное заболевание трахеи. Оно может развиваться самостоятельно или на фоне воспалительных заболеваний верхних дыхательных путей: ларингита (воспаление гортани), фарингита (воспаление глотки), ринита (воспаления слизистой оболочки носовой полости).
Анатомы относят трахею к нижним дыхательным путям. Но в клинике и в Международной Классификации Болезней (МКБ) трахеит обычно рассматривают в качестве заболевания верхних дыхательных путей. Его лечением занимаются отоларингологи (ЛОР-врачи).
Так же, как и респираторные инфекции, трахеит наиболее распространен в осеннее, зимнее и весеннее время года.
Анатомические особенности трахеи
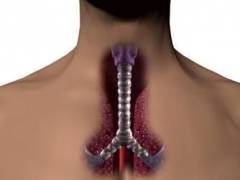
Трахея – орган, представляющий собой полую трубку, которая начинается от гортани на уровне 6 – 7 шейного позвонка и заканчивается разветвлением на главные бронхи на уровне 4 – 5 грудных позвонков. Ее общая длина у взрослого человека составляет 10 – 15 см.
Основа трахеи – 16 – 20 хрящей, имеющих форму незамкнутых колец. Они последовательно соединяются между собой связками и мышцами.
Место деления трахеи на два главных бронха называется ее бифуркацией. Правый главный бронх более короткий и широкий по сравнению с левым, он отходит от трахеи более вертикально. Это связано с особенностями расположения легких и сердца в грудной клетке.
Анатомически в трахее выделяют две части:
- шейная – верхняя часть, трахеи, которая отходит от гортани и находится в области шеи;
- грудная – нижняя часть, расположенная внутри грудной клетки.
Внутренняя поверхность трахеи выстлана слизистой оболочкой. При развитии воспалительного процесса она отекает, краснеет.
Причины трахеита
Классификации трахеита. Какие виды трахеита бывают?
Симптомы трахеита
Что происходит в слизистой оболочке трахеи при хроническом трахеите?
В зависимости от изменений, происходящих в трахее, выделяют две разновидности хронического трахеита:
- Атрофический. Слизистая оболочка трахеи подвергается атрофии, истончается.
- Гипертрофический. Слизистая оболочка трахеи разрастается, разбухает. Одновременно происходит разрастание сосудов.
- кашель, который развивается в виде мучительных приступов;
- чаще всего кашель бывает сухим, но может быть и с мокротой;
- колющие боли за грудиной и между лопаток во время приступов кашля.
Симптомы гипертрофического трахеита
Единственное отличие гипертрофического трахеита от атрофического – отхождение большого количества мокроты.
Диагностика трахеита
Как лечить трахеит?
Небулайзеры – аппараты для ингаляций – сегодня широко используются при трахеитах и других респираторных заболеваниях. Преимущество их применения в том, что лекарство сразу попадает в очаг поражения и оказывает свое действие.
Через небулайзер пациент с трахеитом может вдыхать антибиотики (например, Сумамед) или отхаркивающие препараты (Лазолван).
Правила выбора небулайзера для лечения трахеита и других респираторных заболеваний:
- Тип аппарата. Существует три основных типа небулайзеров: ультразвуковые (лекарство испаряется при помощи ультразвука), компрессорные (образование аэрозоля под действием струи воздуха), электронно-сетчатые (раствор лекарства проходит через специальную сетку, в результате чего образуется аэрозоль). Ультразвуковые аппараты являются не лучшим выбором, так как под действием ультразвука разрушаются многие лекарственные вещества.
- Остаточный объем лекарства. Этот показатель характеризует объем лекарственного вещества, которое остается в камере небулайзера после проведения ингаляции. Чем меньше этот показатель, тем лучше.
- Производительность. Показывает объем лекарственного вещества, который выходит из небулайзера в виде аэрозоля в единицу времени. Чем больше производительность, тем меньше времени продолжается процедура ингаляции (выше скорость).
- Время работы аппарата. Недорогие модели небулайзеров не могут работать постоянно. Они требуют перерыва после каждого использования. Это не совсем удобно.
- Возможные способы обработки. Лучшая обработка камеры небулайзера – кипячение. Но производители не всегда предусматривают возможность нагревания до высокой температуры.
- избегать переохлаждения;
- не разговаривать долго и громко, не оказывать чрезмерные нагрузки на голосовые связки, особенно при подсвязочном трахеите;
- отказаться от курения или хотя бы минимизировать количество выкуренных сигарет;
- избегать интенсивных физических нагрузок;
- при повышенной температуре тела – постельный режим.

Горчичные ванны для ног
Налить в таз горячую воду. Температура должна быть максимальной, но терпимой для кожи. Развести в воде 2 – 4 столовых ложки горчицы. Опустить стопы в воду. По мере остывания воды подливать новую горячую. Продолжительность процедуры – 15 – 20 минут, выполнять вечером перед сном. На ночь насыпать в носки порошок горчицы.
Ингаляции травяной смесью
Ингредиенты:
- сушеные листья эвкалипта;
- сушеные цветки ромашки;
- почки сосны;
- сушеная трава мяты;
- сушеные листья шалфея.
- если есть ингалятор, то залить в него и провести ингаляции;
- если нет ингалятора: залить в кастрюлю с горячей водой, наклониться над кастрюлей и накрыться теплым одеялом, проводить ингаляции в течение 15 минут.
Ингредиенты:
- воска пчелиного – 60 г
- прополиса – 40 г
Смешать и поставить на водяную баню на полчаса. Снять. Дышать над горячей смесью по 15 минут 2 раза в день.
Компрессы из картофеля
Чаще всего применяются при трахеитах у детей. Сварить 3 целых картофелины. Затем, пока они еще горячие, размять их в ступке и приготовить из них компресс. Носить до тех пор, пока не остынут. Картофель не должен быть слишком горячим, чтобы не вызвать ожога.
Компресс из меда и горчицы
Взять по 1 столовой ложке:
- меда;
- горчичного порошка;
- растительного масла.
С чем еще можно делать ингаляции при трахеите?

- эфирные масла: эвкалиптовое, пихтовое, еловое, сосновое и пр.;
- чеснок: так же, как и хвойные, это растение содержит фитонциды, которые способны уничтожать патогенные микроорганизмы;
- сода: обычная столовая сода способна разжижать мокроту, обладает отхаркивающим действием.
Особенности лечения трахеита у детей

У детей трахеит чаще всего протекает в виде ларинготрахеита – воспаления слизистой оболочки трахеи и гортани. При этом высока опасность крупа – экстренного состояния, сопровождающегося отеком гортани и удушьем.
В связи с этими особенностями самолечение трахеита у детей младшего возраста недопустимо. Необходимо как можно раньше обращаться к врачу.
Ниже представлен примерный список лечебных мероприятий для общего ознакомления:
- Обильное теплое питье. Ребенка можно поить сладким теплым чаем с лимоном, соками цитрусовых (апельсиновым, грейпфрутовым), настоем шиповника, минеральной водой с лимонным соком.
- Отвлекающие процедуры*. Чаще всего используются горчичники на грудную клетку между лопаток. Применяются различные компрессы (с камфорным спиртом, медом, хреном и пр.).
- Ингаляции*. Детям проводятся все те же ингаляции, что и взрослым. Желательно использовать хороший качественный небулайзер.
- Антибиотики и отхаркивающие препараты. Способы применения и дозировки для детей указаны выше, в таблице по лечению трахеита у взрослых.
*Отвлекающие процедуры и ингаляции детям при трахеите нельзя проводить без контроля врача, так как при определенных условиях они способны спровоцировать приступ крупа.
Читайте также:


