Фиброма на ребре лечение
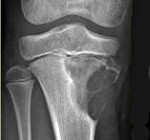
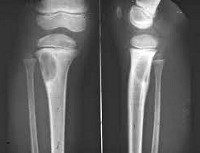
Хондромиксоидная фиброма – это очень редкая хрящеобразующая доброкачественная опухоль. Чаще возникает в метафизах и метадиафизах длинных трубчатых костей, однако может развиваться и других костях скелета. Течение обычно благоприятное, однако, склонна к рецидивированию и в некоторых случаях может озлокачествляться. Проявляется постепенно усиливающимися болями в области поражения, в тяжелых случаях (особенно в детском возрасте) возможна нерезкая или умеренная атрофия мышц пораженной конечности и ограничение движений в близлежащем суставе. Лечение хирургическое, осуществляется в плановом порядке. Выполняется радикальное удаление опухоли для предотвращения рецидивов и злокачественного перерождения. Прогноз благоприятный. Рецидивы возникают у 10-15% пациентов, обычно – в первые два года после оперативного вмешательства.
МКБ-10
- Симптомы хондромиксоидной фибромы
- Диагностика
- Лечение хондромиксоидной фибромы
- Прогноз
- Цены на лечение
Общие сведения
Хондромиксоидная фиброма – редко встречающееся доброкачественное новообразование, возникающее в костях и состоящее из хрящеобразующей ткани. Составляет 0,5-1% от общего числа костных опухолей. Может развиваться у людей любого возраста, мужчины и женщины страдают одинаково часто. Быстрый рост и выраженная симптоматика чаще наблюдается у детей. В 15% случаев протекает бессимптомно и становится случайной находкой травматолога или ортопеда во время рентгенологического исследования.
Обычно локализуется в метафизарной и метаэпифизарной зоне длинных трубчатых костей нижних конечностей. Первое место по распространенности занимает хондромиксоидная фиброма проксимального конца большеберцовой кости. Нередко обнаруживается в метатарзальных костях и пяточной кости. Возможно поражение ребер, плечевых и тазовых костей, а также позвонков, грудины и костей черепа. 25% от общего числа случаев приходится на поражение плоских костей. Наиболее агрессивным ростом отличается опухоль в области позвоночника.

Симптомы хондромиксоидной фибромы
Клиническая картина заболевания в значительной степени зависит от возраста больных. У взрослых заболевание обычно развивается медленно и протекает со стертой симптоматикой либо вовсе бессимптомно. Для детей характерен более быстрый рост опухоли, прогрессивное усиление болей и выраженные клинические симптомы.
Основной жалобой пациентов является боль, которая чаще появляется во время движения, однако, может беспокоить и в покое. Интенсивность болевого синдрома существенно различается у разных больных – от незначительного, стертого до интенсивного, ярко выраженного. При осмотре может выявляться местное повышение температуры, атрофия мышц пораженной конечности, ограничение движений в близлежащем суставе или боли при движениях.
Диагностика
Клиническая картина при данном заболевании неспецифична, поэтому диагноз выставляется по результатам дополнительных исследований. На рентгенограммах выявляется экзофитное образование с четкими фестончатыми очертаниями, которое обычно локализуется в метафизарной зоне и растет в сторону эпифиза. Опухоль представляет собой четко очерченный очаг деструкции, длина которого может колебаться от 1-2 до 6-8 сантиметров. Корковый слой над очагом вздут и истончен. По краю образования выявляется склеротический ободок, в очаге деструкции могут обнаруживаться вкрапления извести и трабекулярный рисунок. Если опухоль расположена субпериостально, кортикальный слой становится неровным. Периостальной реакции обычно нет. При локализации новообразования в области позвонков часто наблюдается прорастание надкостницы.
Рентгенологическая картина при хондромиксоидной фиброме может напоминать изменения при хондросаркоме, энхондроме, доброкачественной хондробластоме и хондробластическом варианте остеосаркомы, поэтому для постановки окончательного диагноза выполняется трепанобиопсия кости. В ходе дифференциальной диагностики в первую очередь следует исключить высокоагрессивную злокачественную хондросаркому.
Макроскопически ткань опухоли представляет собой дольчатое образование плотной консистенции синюшно-серого или серовато-белого цвета, хорошо отграниченное от здоровых тканей. По своему виду может напоминать гиалиновый хрящ. При микроскопическом исследовании выявляется хондроидное или миксоидное межклеточное вещество, внутри которого расположены вытянутые или звездчатые клетки. Участки соединительной ткани располагаются преимущественно в прослойках между дольками. Там же обнаруживаются мелкие сосуды. Наряду с коллагеновыми волокнами в ткани опухоли выявляется остеоид и гигантские многоядерные клетки.
Строение долек в пределах одной опухоли может существенно различаться. Выявляются разнообразные фибробласты – как крупные, так и мелкие, некоторые клетки имеют 2 или 3 ядра. Клетки располагаются преимущественно по периферии долек. В каждом третьем случае клетки доброкачественной хондромиксоидной фибромы имеют атипичную структуру и по своему виду напоминают клетки злокачественной хондросаркомы. В 10% случаев в биоптате обнаруживаются очаги некроза.
В ходе иммуногистохимического исследования выявляется положительная реакция с белком S-100. Клетки, расположенные на периферии долек, показывают иммунореактивность с CD 34 и гладкомышечным актином. Встречаются цитоплазматические фибриллы и клеточные отростки, отмечается наличие гликогена. Наряду с типичными миофибробластами и хондроцитами обнаруживаются промежуточные формы клеток.
Лечение хондромиксоидной фибромы
Лечение только хирургическое. Операция выполняется в плановом порядке в условиях отделения онкологии. Наиболее эффективным методом хирургического вмешательства, обеспечивающим минимальное количество рецидивов, является краевая резекция участка кости с последующей пластикой дефекта ауто- или аллотрансплантатом.
В ряде случаев при данном заболевании производится кюретаж (операция, в ходе которой опухоль выскабливают кюреткой – хирургическим инструментом, по виду напоминающим ложку). Однако, этот подход не является предпочтительным, поскольку при таком вмешательстве повышается вероятность того, что в пораженной области останутся измененные опухолевые клетки, и хондромиксоидная фиброма со временем рецидивирует.
Прогноз
Данные о вероятности превращения хондромиксоидной фибромы в злокачественную опухоль неоднозначны. Это обусловлено как редкостью неоплазии, так и возможной гипердиагностикой (случаями, когда по результатам микроскопического исследования удаленную опухоль принимают за злокачественную из-за наличия похожих клеток). В целом прогноз при этом заболевании считается благоприятным.
Фиброма – это доброкачественное образование, не представляющее опасность для человеческой жизни и состоящее из твёрдых коллагеновых и эластичных волокон. Новообразование имеет различные места обитания: кожа головы, лица и тела, внутренние органы, кости, ногти. Код по МКБ-10 (D21) относит данную болезнь к доброкачественным опухолям, которая иногда может перейти в рак. От указанного заболевания страдают 60% женщин.
Виды фибром
Обнаружены следующие распространенные виды фибром:
- Неоссифицирующая фиброма – это крупное образование на костной поверхности, состоящее из мясистых волокон жёлтого или коричневого цвета с примесями крови. Подростки и дети попадают в группу риска возникновения этого вида фибромы. Практически не встречается у людей, достигших 30 лет. Костные острова не требуют хирургического вмешательства, рассасываясь самостоятельно, и диагностируются только с помощью рентгеновских снимков, сцинтиграфии и компьютерной томографии. Внешних признаков фибромы не наблюдается. Нарост не приносит болезненных ощущений или дискомфорта, представляя трудности для обнаружения и диагностики. Лечения и биопсии не требует.
- Десмоидная фиброма – это плотный кожный нарост с бугристой поверхностью, обитающий на коже спины, брюшной области, конечностях и грудной клетке. Диаметр бугорка колеблется от 1 мм до нескольких сантиметров. В 5% случаев переходит в рак. Для постановления диагноза онколог проводит анализ биопсии. Опухоль удаляют только в случае доброкачественности. После проведения операции возможен рецидив. Десмоид преимущественно возникает у женщин. Причины появления кожного бугорка неизвестны, но предположительно он возникает в результате травм и кожных повреждений.
- Одонтогенная фиброма – твёрдая волокнистая ткань, имеющая чёткие границы и возникающая в полости рта. Развивается медленно, не принося дискомфорта и болезненных ощущений человеку. Достигая приличных размеров, вызывает деформацию челюсти, боль и распирание в оральной области. Единственный путь избавления от недуга – хирургическое вмешательство. Способ диагностирования – рентген.
- Хондромиксоидная фиброма – редко встречающаяся опухоль, состоящая из хрящевой ткани и многоядерных клеток, и представляющая собой внутрикостное образование жёлтого цвета. Развиваясь, болезнь плавно переходит на суставы и распространяется на область мышечной ткани. Заболевание сопровождается прогрессирующей болью, отеками и сковывает передвижение с помощью конечностей. Удаляется с помощью выскабливания, но в 25% случаев происходит повторное возникновение. Локализация образования: рёбра, череп, позвоночник, плечевые и тазовые кости. Чаще всего возникает на большеберцовой кости. Диагностируется рентгенограммой.
- Амелобластическая фиброма – редко возникающее образование, состоящее из мягкой, эпителиальной ткани в форме миниатюрной капсулы и редко перерастающее в раковую опухоль. К группе риска возникновения относятся мужчины, достигшие 21 года. Опухоль локализирована в полости рта и провоцирует выпадение зубов в зоне своего обитания. Киста выявляется рентгенологическим путём. Во избежание рецидива удаляется хирургическим путём.
- Неостеогенная фиброма – патологический дефект, вызывающий изменения бедренной кости и провоцирующий рассасывание трубчатых костей. Наличие костной опухоли не приносит беспокойств, но без своевременного лечения происходит патологический перелом кости. Со временем фиброма может рассосаться самостоятельно.
Данное расположение создает трудности для обнаружения опухоли.
- Фиброз матки предусматривает образование соединительной ткани в мышцах репродуктивного органа. Маточное опухолеподобное поражение не вызывает онкологических заболеваний и сопровождается болезненными ощущениями и кровотечением, если увеличивается в размерах.
- Опухоль молочной железы являет собой небольшой шар, обнаруживающийся при пальпации и сопровождающийся ощутимой прогрессирующей болью. Конечный результат развития образования – онкология.
- Поражение яичника не проявляется на начальной стадии. Достигая солидных размеров, образование приносит беспокойства в виде болей внизу живота, истощения жизненных сил, затруднённого дыхания, вздутия и запора.
- Фиброз лёгких несёт опасность, поражая оба органа дыхания. Сопровождается давлением на внутренние органы и чувством тяжести. Опухоль бронха определяют по следующим признакам: затруднённое дыхание, свистящий кашель, кровохаркание. Предшествует бронхиту, пневмонии и туберкулёзу.
- Для поражения костей характерны неожиданные и беспричинные, на первый взгляд, переломы. Начальная стадия проходит без симптомов. Чаще всего встречается у детей и подростков. Не требует продолжительного лечения или хирургического вмешательства. Костный фиброз рассасывается без сторонней медикаментозной помощи.
- Возникновение нароста на языке не представляет опасности для человеческого здоровья и может принести только дискомфорт. Если попытаться удалить нарост или нанести повреждения, опухоль может перерасти в злокачественную.
- Опухоль голосовой связки и гортани поражает мышечные складки внутренней полости рта и голосовые связки. Признана наиболее встречающимся видом фиброза. Возникает у людей, активно использующих голос в профессии: ораторы, учителя, артисты, преподаватели. Наличие опухоли негативно влияет на качество голоса. Появляются частый кашель, хрипота и затруднённое дыхание. Обнаруживается путём внешнего осмотра: в горле видны мягкие розовые наросты в области гланд. Удаление опухоли в глотке имеет огромный плюс: рецидив после проведенной операции невозможен.
- Челюстно-лицевая фиброма – одиночное кистозное образование, имеющее округлую форму и слизистую поверхность и находящееся в области челюсти и ротовой полости. Ощупывание не приносит неприятных ощущений. Желательно удалить патологию во избежание трансформации в злокачественную опухоль.
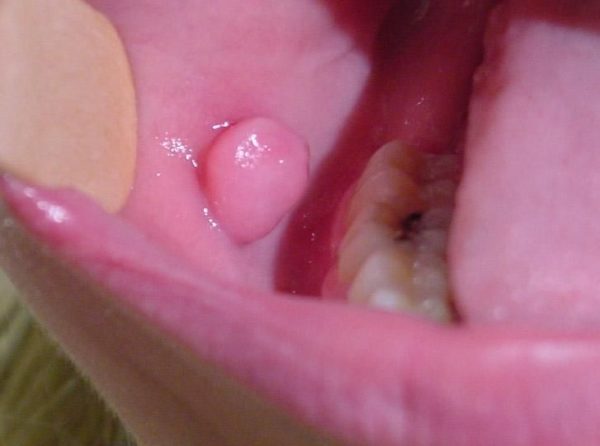
Фиброматоз мягких тканей возникает на кожной поверхности и в полости рта. Это явление возникает в любом возрасте и не определяется гендерной принадлежностью. Поражение кожных покрытий охватывает разные участки.
Фиброз на лице проявляется в виде мягких или твёрдых наростов разных размеров и форм, не вызывающих болевых ощущений при пальпации. Лицевая патология неопасна для жизни и может принести только эстетическое неудовольствие.
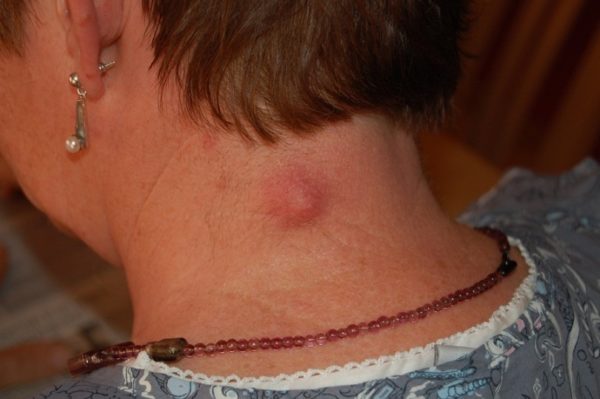
Фиброз кожи поражает разнообразные части тела. Патологическое явление возникает в заушной области левого или правого уха, на спине, на поверхности бедра, на грудной клетке и конечностях. Сюда относится опухоль на губе и на ногте. Неоднократно замечалось поражение стопы и кисти рук. Патологиям кожи характерно обладание округлой формой с чёткими границами и коричневым или розовым цветом.
Группе риска подлежат люди, достигшие 40-45 лет. Возникновение патологии связано со старением кожных покровов, наследственностью и наличием сахарного диабета. Фиброз кожи не вызывает возникновение онкологических заболеваний, но врачи настоятельно не рекомендуют удалять наросты, так как это приводит к повторному появлению фиброматоза, уже злокачественного характера.
К кистам покрова кожи принадлежат атеромы. Данной патологии характерна закупорка сальных желёз, вызывающая появление остаточной кисты, внешне похожей на фурункул или воспаленный прыщ. Наличие опухоли обнаруживается в подкожно-жировой ткани. Внутри атерома заполнена белой творожистой жидкостью, являющейся продуктом деятельности сальных желёз и имеющей неприятный запах. Замечено как единичное возникновение на коже, так и множественное. Локализация: кожа лица, головы, спины, половых органов. Приносит болезненные ощущения, отеки и покраснения в периоды воспаления. Опухоль локализована в теменной области и в районе волосяного покрова.
Внутрикожная патология пальца не вызывает болевых ощущений на ранней стадии развития и являет собой небольшой узел на пальце или кисти руки. Эстетический дефект возникает в результате недостаточного употребления витаминов, неправильного питания, сухости кожи и нарушения обмена веществ. Образование патологии обнаруживается под кожей, несмотря на выпуклость.
Околоногтевая или подногтевая патология возникает возле либо под ногтевой пластиной и демонстрирует багровый, грязно-жёлтый или синий цвет. Приносит дискомфорт и ноющую боль при достижении солидных размеров. Чаще всего образовывается на пальцах ног, принося неудобства больному. Патологии, возникающие в области ногтя, не представляют сложности при диагностике. При возникновении патологии больной должен пройти обследование на предмет возникновения заболевания.
Фиброз голени – это твёрдая одиночная опухоль, имеющая плотную консистенцию и сопровождающаяся болезненными ощущениями. Негативно влияет на кровообращение в области ноги. Лечение проводится с помощью медикаментозной терапии или хирургического вмешательства. Врачи настоятельно не рекомендуют игнорировать данное заболевание, так как появляется возможность заражения крови и, как результат, предвидится летальный исход.
Симптоматика болезни
Характерные симптомы опухоли – ноющие боли и распирание. Чаще всего болезнь проходит бессимптомно, это зависит от разновидности и локализации образования. К подобным относят десмоидную, неостеогенную, амелобластическую, неосифицирующую и одонтогенную разновидность образования. Хондромиксоидную форму сопровождают прогрессирующие боли. Симптомы фибромы определяются стадией развития болезни и проявляются в подавляющем большинстве случаев, достигая больших размеров.
Причины возникновения
Причины возникновения до сих пор окончательно не выяснены, но на возникновение данного заболевания влияют следующие факторы:
- Наличие вредных привычек, особенно алкогольная и табачная зависимость.
- Повреждения кожи и травмы.
- Загрязнённая городская среда обитания.
- Неправильное питание, особенно чрезмерное употребление сладкого, жирного, мучного и острого.
- Вирусы.
- Слабый иммунитет.
- Радиация.
- Дисгормональный баланс.
- Чрезмерное УФ облучение.

Диагностирование
Процесс обнаружения образования также зависит от вида и места возникновения. Доброкачественные опухоли внутренних органов возможно обнаружить с помощью рентгена, компьютерной томографии, сцинтиграфии, биопсии, магнитно-резонансной томографии и путём внешнего осмотра в случае поверхностных кожных образований. Определение множества разновидностей фибром представляет трудности из-за своей бессимптомности и медленного развития. Опухоль женской репродуктивной системы определяется на узи.
Во время диагностики существует риск перепутать фиброму с липомой. Чем же описываемая в статье патология отличается от липомы? Фиброма может состоять как из мягких, так и твёрдых тканей. Липома состоит из мягких волокон. Липома не несёт опасности онкологических заболеваний, в то время как фиброма в некоторых случаях бывает злокачественная.
Лечение и удаление опухоли
Хирургия, онкология и дерматология – области медицины, способствующие своевременной диагностике, лечению и удалению фибром. Существует множество профессиональных клиник, специализирующихся в данных вопросах. Удаление фибромы чревато негативными и опасными последствиями, требующее предварительной консультации врача профессионала. Лечение патологии зависит от вида, происхождения и степени сложности. Фиброму нужно удалять, если налицо её злокачественный характер. Способы лечения и удаления опухоли:
- Лазерное удаление – быстрое и эффективное избавление от кожного дефекта. Для удаления понадобится единственная процедура, вдобавок период восстановления длится максимум 14 дней. Удаление опухоли лазером – одно из самых безопасных избавлений от недуга. Процедура не приносит болевых ощущений и не оставляет шрамы.
- Удаление фиброза электрическим ножом воспроизводится с помощью электрического тока и проводится как с применением обезболивающего, так и без.
- Метод удаления электрокоагулятором применим к патологиям, образовавшимся на поверхности кожи. Процедура предполагает использование электрического тока в целях вызова некроза фиброзных тканей, в результате чего происходит отмирание кожного дефекта. Прижигание оставляет термические ожоги. Коагуляция запрещена при удалении злокачественных образований, при наличии герпеса и соматических заболеваний. Раны, остающиеся после процедуры, быстро заживают, не оставляя следов. На месте удаления большой бородавки или папилломы остаётся светлое пятно.
- Бескровное удаление фибромы радиоволной происходит с помощью радио-ножа и не оставляет травм или ожогов. Рекомендовано людям с чувствительной кожей. Удаление длится максимум пять минут. Восстановление оперированного участка кожи длится семь дней.
- Лечение лазерной вапоризацией используется при заболеваниях шейки матки и возникновении кожных патологий. Во время процедуры врач регулирует глубину лазерного луча и контролирует его движение. Этим методом пользуются в косметологии и хирургии. Лазерная техника не оставляет пятен, шрамов и рубцов после удаления в отличие от хирургического вмешательства, оставляющего после себя швы. После операции не наблюдается осложнений и сложного реабилитационного периода.
Чтобы после удаления фибромы не выросла новая, необходима правильная диагностика и качественное лечение.
Чем опасна фиброма, и почему нельзя игнорировать это заболевание?
Последствия игнорирования патологии оказываются плачевными, если болезнь приобретает злокачественный характер. В этом главная опасность заболевания. Во избежание негативных последствий рекомендовано проконсультироваться с врачом при первых признаках возникновения патологии. Категорически запрещено заниматься самолечением или удалять фиброз тканей самостоятельно без прохождения соответственных исследований и сдачи необходимых анализов!
Опухоли и диспластические процессы ребер и грудины встречаются сравнительно часто. В связи с особенно важной функцией грудной стенки в дыхании правильная диагностика и лечение ее заболеваний приобретают особое значение. Однако, несмотря на большое число работ, освещающих некоторые аспекты этой проблемы, обобщающих работ нет или проводимые исследования также посвящены отдельным разделам.
Наш опыт основан на лечении 147 больных с опухолями и диспластическими процессами ребер и 49 больных с опухолями и диспластическими процессами грудины.
Среди оперированных нами больных, у которых поражение ребер было основным очагом заболевания, некоторым пациентам со злокачественными опухолями выполняли только трепанобиопсию.
Злокачественные опухоли ребер обнаружены у 48 больных, из них остеогенная саркома — у 17, полиморфно-клеточная — у 1, фибросаркома — у 2, ретикулосаркома — у 6, паростальная саркома — у 1 и хондросаркома — у 21 больного.
Доброкачественные опухоли ребер выявлены у 31 больного, в том числе: остеоид-остеома — у 2, гигантоклеточная опухоль — у 5, хондрома — у 10, хондробластома — у 1, хондромиксоидная фиброма — у 1, липома ребер — у 2, фиброма — у 6, гемангиома — у 2 и неврогенные доброкачественные опухоли — у 2 больных.
Диспластические процессы ребер обнаружены у 75 больных, из них фиброзная дисплазия — у 23, экзостозная дисплазия — у 37, болезнь Педжета — у 2, эозинофильная гранулема — у 1, спонтанное рассасывание — у 5, ангиодисплазия — у 7 больных.
Наблюдения хирургов свидетельствуют, что опухоли грудины в основном злокачественные (85 %), половина опухолей ребер — доброкачественные.
В клинике братьев Мейо под наблюдением находились 2000 больных с опухолями костей, из них 44 — с опухолями грудины. Нидерландский центр опухолей костей сообщил о 80 больных с опухолями грудной стенки из 1402 пациентов, у которых выявлены опухоли костей. C.C.M.L. сообщил о 16 больных с опухолями грудины, оперированных с 1964 по 1980 г., что составило I % по отношению к общему числу 12 868 операций.
Эмбриологические данные. Развитие грудины у человеческого эмбриона начинается на 6-й неделе с появления спереди двух лентовидных скоплений мезенхимальных клеток, которые в течение 8-й недели сходятся к средней линии, срастаются, начиная с головного конца, приобретая предхрящевое строение. В это же время от позвонков к грудине растут реберные хрящи. На 9-й неделе они достигают грудины, которая устанавливается по средней линии. На 10— 12-й неделе грудина вторично разделяется на ряд сегментов, но уже в горизонтальной плоскости. Эти участки, называемые sternebrae, имеют уже хрящевое строение и обычно один или два центра обызвествления. По мнению Б.М.Пэттен, эти центры окостенения сливаются между собой только с наступлением половой зрелости.
Однако следует помнить, что не всегда происходит сращение первичных закладок грудины по продольной оси, и тогда наблюдаются разной величины продольные дефекты грудины, сопровождающиеся изменениями кожи, органов средостения, бывает припаяна сердечная сорочка и т.д. Возможны также несращения закладок грудины, когда их делят в горизонтальной плоскости — sternebrae. В этих случаях развивается так называемая сегментированная грудина, что можно зафиксировать на уровне 1-го и 2-го сегмента, реже — III и IV тела грудины.
У людей с сегментированной грудиной иногда возникают упорные болевые ощущения, и, как показывают данные различных авторов, диагноз не всегда легко поставить [Patersons М., 1904; Hartmann W.H., 1938; Zimmer Е., 1938; Paul U., 1971].
Как показывают клинические наблюдения, опухолевое поле грудины никогда не возникает на основе лентовидных скоплений мезенхимальных клеток, из слияния которых и формируется грудина на всем ее протяжении.
Опухоли — чаще всего это хондросаркомы (более 85 % первичных опухолей грудины) — не развиваются одновременно в рукоятке и теле грудины, возникают на месте вторичных сегментов грудины, разделяющихся в горизонтальной плоскости (sternebrae) и имеющих хрящевое строение и центры оссификации. Таким образом, особенности эмбрионального развития грудины откладывают определенный отпечаток на формирование первичных опухолей грудины.
Злокачественные и доброкачественные опухоли, а также метастазы различной локализации рака, диспластические процессы поражают ребра, особенно часто при экзостозной дисплазии зон роста.
Больной должен быть квалифицированно обследован (клиническое, рентгенологическое, лабораторные и биохимические исследования, компьютерная томография, пункционная или трепанобиопсия). Данные морфологической верификации патологического процесса — необходимая составная часть диагностических процедур.
Нормальная функция грудной стенки играет большую роль в жизни человека. В некоторых работах указывается, что грудная стенка сравнительно редко поражается опухолями, но это далеко не так: ребра, мягкие ткани грудной стенки, включая молочную железу у женщин, грудина часто поражаются диспластическими опухолеподобными процессами, доброкачественными опухолями, первично-злокачественными опухолями и метастазами рака других органов. Особенно если к этому добавить, что грудная стенка иногда поражается опухолями, исходящими из легких и органов средостения.
Эти больные, как показали наши наблюдения, обращаются к хирургам, онкологам, травматологам-ортопедам. Поскольку очень важны правильный диагноз, адекватный объем оперативного вмешательства и полноценное пластическое закрытие дефекта грудной стенки, образовавшегося после операции, то становится ясным, что возникает много сложных вопросов при выборе метода лечения. Знакомство с литературой последних десятилетий свидетельствует о том, что наибольшее число работ опубликовано в журналах грудной и сердечно-сосудистой хирургии.
В 1878 г. Holden описал случай частичной резекции грудины по поводу саркомы. В 1881 г. Speicher собрал в литературе описание 28 больных с опухолями грудной стенки (лишь немногие из них были оперированы), а в 1898 г. F.W.Parham (Новый Орлеан) — 78 больных с опухолями костей при резекции грудной стенки: 26 больным была проведена экстраплевральная и 52 — интраплевральная резекция, в том числе было 2 собственных наблюдения.
По сообщению Hedblom, к 1910 г. были опубликованы данные о 188 больных с опухолями грудной стенки и грудины, из которых только незначительная часть была оперирована. Так, в клинике братьев Мейо наблюдали 25 больных, но ни один не был прооперирован. Иссечения опухолей грудной стенки, сопровождающиеся пневмотораксом, заставляли хирургов воздерживаться от проведения этих операций.
А.С.Токмаков в 1930 г. указал, что, по отчетам Пермской губернской больницы, с 1843 по 1921 г. не было выполнено ни одной операции по поводу опухоли грудной клетки. Это было время, когда сердце, легкие и мозг считались органами, которых не должен касаться нож хирурга.
Количество оперативных вмешательств было незначительным, поскольку хирурги часто не могли успешно бороться с опасными для жизни больного последствиями пневмоторакса и плевропульмонального шока.
О возникновении пневмоторакса в момент операции на грудной стенке написано большое число научных работ во всех странах. Ф.М.Плоткин, описавший в 1946 г. 4 больных, оперированных им по поводу злокачественных опухолей грудной клетки, основное внимание уделял плевропульмональному шоку и взглядам двух школ хирургов.
Хирурги французской хирургической школы (Pierre Bazy, Delageniere, Pierre Duval и др.) считали, что односторонний пневмоторакс не представляет опасности для жизни больного, а хирурги немецкой школы (Sauerbruch, Bauer) считали, что пневмоторакс опасен, — применяли аппараты, устраняющие разность давления.
Больных с опухолями грудной стенки оперировали многие отечественные хирурги: С.М.Федоров, Н.Н.Петров, Л.Г.Стуккей, Дерюжинский, К.Н.Черепнин (1926), В.Н.Перин (1930), Мельников, Брегадзе (1955), Т.А.Алиева (1958), Ярцев и Кадыров (I960) и др.
Появление интубационного наркоза устранило страх перед возникновением пневмоторакса во время операции, даже двустороннего. И действительно, последние 45 лет количество операций по поводу опухолей грудины и грудной стенки значительно возросло, однако осталась не менее важная проблема — создание каркасности грудной стенки на заключительном этапе операции.
Вопросам хирургического лечения опухолей грудной стенки были посвящены работы Н.И.Березинговского (1923), который оперировал 3 больных с опухолями ребер; Ф.М.Плоткина (1946). Гесс-де Кольва (1931) сообщил, что в русской литературе были опубликованы данные о 52 больных, из них с опухолями грудины — 9 больных, прооперировано 30 человек, 3 пациента умерли. З.И.Карташов (1949) описал больную, оперированную по поводу хондросаркомы грудины, — дефект был закрыт правой молочной железой. По данным отечественной литературы, на 816 опухолей грудной стенки было 35 опухолей грудины, т.е. не больше 5 %. D.C.Dahlin у 3987 больных с опухолями костей (клиника Мейо, стационарный и консультативный материал) наблюдал 26 больных с опухолью грудины: с доброкачественной гигантоклеточной опухолью (1) и со злокачественными (28): с миеломой (8), ретикулосаркомой (6), первичной хондросаркомой (7), остеогенной саркомой (6), саркомой Юинга (1 больной).
В период с 1964 по 1980 г. на 12 868 вмешательств было проведено только 16 операций по поводу опухоли грудины, т.е. приблизительно 0,01 %.
A.Ochsner и др. (1966) из Нового Орлеана сообщил о 134 больных с опухолями костей грудной клетки, из них 48 были доброкачественными, 36 — злокачественными и 50 — метастатическими. Авторы наблюдали 7 больных с поражением грудины: 3-е хондросаркомой, 1 — с болезнью Ходжкина, 1 — с эозинофильной гранулемой, 1-е метастазами рака молочной железы и 1 больного с поражением почки. В ключице чаще встречались метастатические опухоли (6 больных), гемангиомы (2), эозинофильные гранулемы (2), аневризмальная киста кости (1 больной). В том же году J.P.Dineen и R.S.Boltax сообщили о 17 больных с опухолями костей грудной клетки, наблюдавшихся за 12 лет. F.Alonso-Lei и F.A.de Linera (1971) произвели успешную операцию тотального удаления грудины по поводу громадных размеров хондромиксоидной фибромы (ее масса 4500 г), которая росла 9 лет и располагалась кнаружи от грудины. Замещение дефекта было выполнено акриловой резиной.
R.C.Marcow сначала проводит криохирургию, а затем хирургическое удаление больших опухолей грудной стенки; дефекты замещает пластинками из метилметакрилата либо танталовой сетки или marlex (изготовитель Devol Corporation, Cranston Rhode Island).
H.Masuda, H.Jamamoto (1973) описали 64-летнюю больную с метастазом рака щитовидной железы в грудину; сначала они резецировали тело грудины и через 9 мес — рукоятку; таким образом была полностью удалена грудина и осуществлена пластика аутокостью. Б.А.Берков (1959) дважды обвивает ребра лигатурой и потом их стягивает. A.G.Noediz, Stolf и др. (1976) для закрытия дефектов грудной стенки и диафрагмы применяют аллогенную твердую мозговую оболочку, консервированную в глицерине.
Вопрос о закрытии дефекта грудной стенки очень важен. При плохом замещении дефекта ткани грудной стенки совершают парадоксальные движения, что отрицательно отражается на функции органов грудной клетки, дыхании и кровообращении. Это хорошо известно хирургам, поэтому они избегали больших резекций грудной стенки и старались делать их как можно меньшими, что приводило к продолженному росту опухоли или рецидивам.
Ряд авторов высказывался против закрытия дефекта грудной стенки при помощи различных эндопротезов, потому что последние как инородные тела отторгаются и становятся подвижными при дыхании, в связи с чем их приходится удалять. Вот почему мы придаем большое значение методике пластики дефекта, которую мы разработали и рекомендуем, так как у нас не было ни одного случая неудачи. Однако нам известен случай, когда хирург воспользовался рекомендуемым нами эндопротезом из фторопласта, но закрепил его, не использовав нашу методику, эндопротез сместился и больной к концу суток умер.
Известны также случаи, когда к дефекту грудины подшивали перикард. В 1947 г. Griswald заместил дефект грудины танталовой пластинкой, Rebond в 1964 г. — нейлоновой тканью, Leroux в 1964 г. — акриловой резиной.
К.Н.Черепнин в 1926 г. описал больного, которому по поводу саркомы он резецировал рукоятку грудины вместе с прилежащими отделами ключиц. Дефект закрыт большими грудными мышцами, сухожилия которых были отсечены от плечевых костей и перемещены навстречу друг другу.
H.Brodin и K.Linden (1959) после удаления всей грудины заместили ее костным аутотрансплантатом, взятым из крыла подвздошной кости, фиксировав верхний отдел дефекта к ключицам и первым ребрам. Нижнюю часть дефекта они заместили лоскутами кожи, подшитыми к хрящевым отделам ребер, однако затем натяжение кожи уменьшилось и нижняя часть дефекта грудины была замещена, по их оценке, неудовлетворительно. Подобные сообщения принадлежат А.Е.Вапе (1963), который закрыл дефект marlex mesh.
Ph.Dartevelle, Ph.Levasseur, A.Pogas-Miranda и др. (1981) сообщили, что в Marie Lannelougne Surgical Clinic (1964—1980) наблюдали 16 больных с опухолями костей: у 1 — фиброзная дисплазия, у 5 — метастазы рака, у 10 — первичные опухоли, из них у 5 — хондромы и хондросаркомы, у 2 — остеогенная саркома, у 2 — плазмоцитомы и у 1 — болезнь Ходжкина. Прооперировано 10 больных, из них 3 умерли в послеоперационном периоде и еще 1 от множественных метастазов хондросаркомы. Хорошая реконструкция грудной стенки была достигнута с помощью marlex mesh, а затем metacrylate prosthesis.
По мнению многих хирургов, marlex mesh является более подходящим материалом. Рядом негативных свойств обладают эндопротезы из кости, нержавеющей стали, метилметакрилата и других материалов. Многие авторы использовали сетчатую ткань high density polyethylene produced as a monofilament mesh by the Phillips Petroleum Company, которая достаточно прочна на растяжение, чтобы удерживать грудную стенку в необходимом положении. Если она пришита с натяжением, то получается полуригидная структура, которая не фрагментируется и, имея крупные ячейки, хорошо прорастает фиброзной тканью. Она совершенно инертна и не вызывает нежелательной реакции ткани больного, устойчива к инфекции. Пришитая к краям дефекта, она не требует дополнительной наружной фиксации. Однако другие авторы поверх нее применяют протезы.
F.Alonso-Lei и F.A.de Linera (1971) из Испании пишут, что Graham и сотр. использовали marlex mesh с хорошим результатом. Этот материал из цельных полиэтиленовых нитей устойчив к инфекции, хорошо подшивается к краям дефекта, но он несовершенен, так как в послеоперационном периоде не избавляет больного от парадоксальных движений грудной клетки. В.Т. Le Roux (1964) из Эдинбурга применил акриловую резину, чтобы достичь ригидности грудной стенки. F.Paris, E.Blasco и др. (1980) описали 6 больных с опухолями грудины: 3 с хондросаркомами, 1 с плазмоцитомой и 2 с метастазами рака молочной железы. При тотальном удалении грудины они использовали силиконовую сетчатую ткань, на ребра накладывали 2 титановые пластинки и проводили пластику метилметакрилатовой пластинкой. P.R.Baffi, M.S.Didolkar, V.Bakamjian (1977) сообщили о больших реконструктивных операциях при опухолях грудины, ожогах мягких тканей после облучения или при использовании больших филатовских стеблей. О сложностях диагностики писал J.Pirschel (1981).
K.Kawamura (1974) считал, что большими материалами располагали Bisgard и Vieta. По данным G.Spay, P.Toure (1976), они удалили гигантскую хондросаркому массой 5 кг, которая росла кнаружи и имела ножку. Размер резецированного участка грудины был небольшим, он был закрыт протезом из силикона.
C.Newton-Peabody (1971) резецировал тело грудины по поводу хондросаркомы, заместив ее marlex mesh и мышечно-фасциальными лоскутами, а P.G.Arnold, P.C.Pairolero (1978) — рукоятку грудины по поводу хондросаркомы, заместив ее левым ребром и левой большой грудной мышцей, отсеченной от плечевой кости.
H.Eschapasse, A.Bonafe, H.Taobane, A.Brut, C.Manelfe, описавшие в 1972 и 1977 гг. свой опыт удаления опухолей грудины и использования для восстановления грудной стенки протеза из акриловой резины, в 1981 г. пишут о целесообразности эмболизации через наружные и внутренние грудные артерии с обеих сторон опухолевых сосудов перед удалением гиперваскулязованных опухолей — метастазов рака щитовидной железы, гипернефромы, когда нередко ощущается пульсация опухоли. Они предостерегают от применения эмболизации без тщательно разработанной схемы и методики, поскольку известны случаи тяжелых неврологических расстройств (нижних парапарезов и параплегии), если эмболизацию и даже ангиографию проводят на уровне D4—D8 позвонков.
С.Т.Зацепин
Костная патология взрослых
Читайте также:


