Где находится межреберный нерв отвечающий за работу пищевода
Межреберные нервы расположены в межреберных промежутках между наружной и внутренней межреберными мышцами. Каждый из них вначале проходит под нижним краем соответствующего ребра, попадая в 1 борозду с артерией и веной, дислоцируясь под ними.
Верхние 6 межреберных нервов доходят до грудины, здесь они носят название передних кожных ветвей и заканчиваются в коже передней грудной стенки. 5 нижних следующих и шестой, который называется подреберным, продолжаются в переднюю стенку живота, проникают между внутренней косой и поперечной мышцами, прободают прямую мышцу живота и заканчиваются в коже передней брюшной стенки. Эти же мышцы они и иннервируют.
Передние же кожные ветви верхних 6 нервов иннервируют следующие мышцы: межреберные наружные и внутренние, подреберные и поднимающие ребра мышцы, поперечную мышцу груди и живота, названные мышцы живота, квадратную мышцу поясницы и пирамидальную мышцу живота.
В пространстве до реберного угла межреберные нервы прикрыты париетальным листком плевры и внутригрудной фасцией. Таким образом, торакальные нервы иннервируют все мышцы и кожу грудной клетки и живота спереди и сбоку, париетальную плевру и брюшину, а также грудные железы.
Что входит в состав нерва
Все межреберные нервы – смешанные, потому как содержат двигательные, чувствительные и симпатические волокна.
Путь боли
При невралгиях первичный анализатор боли – грудные сегменты спинного мозга, их желатинозная субстанция. Она в виде группы нейронов находится в сером веществе задних рогов спинного мозга. Эти группы связаны между собой по всей вертикали позвоночника. Далее чувствительные пучки в составе спинно-таламического тракта перекрещиваются, проходят в таламус и затем в кору головного мозга, где боль эмоционально окрашивается. Характерны при этом и вегетативные проявления в виде гиперемии кожи, чувства жжения.
А близость проводящих пучков ощущения тактильных прикосновений и температуры могут давать боли разный характер: мучительная, жгучая.
Межреберная невралгия
Невралгия межреберных нервов или грудной радикулит — это неврогенный болевой синдром, при котором происходит сдавление или раздражение нервных корешков вследствие воспалительно-дегенеративных изменений в позвоночнике.
Этиология может быть любая – переохлаждение, интоксикация, ущемление, инфекция и пр. возраст больного может быть любой, для детей диагноз нехарактерен.
Невралгия межреберных нервов или торакалгия не является опасной для жизни, но она часто возникает на фоне более серьезных патологий и осложняется. Боли при невралгии по шкале стоят на 3-м месте после почечных колик.
Причины
Наиболее частая причина невралгий - остеохондроз грудного отдела позвоночника с корешковым синдромом или межпозвонковые грыжи и протрузии. Тогда говорят о том, что защемило межреберный нерв.
Невралгия может провоцироваться опоясывающим герпесом (вирус герпеса любит садиться на нервные стволы). Нередко это может быть проявлением заболеваний внутренних органов - плеврита, опухолей спинного мозга, грудной клетки и средостения.
Также среди причин:
- травмы спины и грудной клетки;
- любые искривления позвоночника;
- межпозвонковые грыжи;
- спондилез, рассеянный склероз, болезнь Бехтерева.
Воспаление межреберного нерва может возникать по следующим причинам:
- инфекции (ТБ, сифилис, грипп);
- патологий нервной, эндокринной, пищеварительной систем: язвы, гастриты, диабет;
- гипертония, атеросклероз, тиреотоксикоз.
У пожилых невралгию может спровоцировать неосторожное резкое движение, при котором происходит мышечный спазм, переохлаждение, возрастные изменения. Способствующие факторы – алкоголизация, хроническая усталость, гиповитаминозы гр. В, снижение иммунитета.
Симптомы межреберной невралгии
Симптомы и лечение межреберных нервов имеют самую тесную связь. Главный симптом – резкая внезапная односторонняя пронизывающая острая боль в грудной клетке (торакалгия), которая идет вдоль ребра в виде опоясывания от позвоночника к грудине. Больные сравнивают ее с ударом электрического тока и называют прострелом.
Боль сначала может быть не такой сильной, но она быстро набирает силу и становится нестерпимой. Она может отдавать в спину, лопатку, сердце, эпигастрий. Сопутствующие симптомы: бледность или покраснение кожи, локальная потливость. Это происходит за счет раздражения симпатических волокон в составе нерва.
Симптомы защемления межреберного нерва дают характерные повторяющиеся приступы, которые длятся от нескольких секунд до 2-3 минут. Пациент при этом замирает на вдохе, пытаясь не двигаться, потому что это усиливает боль. Любые движения, даже обычное дыхание, кашель, смех, разговор – все ведет к усилению боли.
В период между болевыми приступами появляются такие симптомы межреберного нерва, как парестезии по ходу нервов — чувство щекотания, ползания мурашек.
При герпетической инфекции межреберная невралгия дополняется сначала зудом, потом кожными высыпаниями на межреберье, возникающими на 2-4-й день невралгии. Сначала это розовые пятна, они переходят в пузырьки, лопаются и затем подсыхают с образованием корочек.
Дополняют торакалгию своей болью. На месте корочек остается временная гиперпигментация.
Лечение межреберной невралгии
Лечение межреберных нервов должно осуществляться комплексно. Оно этиотропное, т.е. направлено на устранение причины заболевания, в первую очередь.
Далее устраняется боли и восстанавливается пораженный нерв. Для этого применяют противовоспалительное, анальгезирующее лечение, спазмолитики, седатики, нейротропы, миорелаксанты, а также нетрадиционную медицину: физиопроцедуры, массаж, остеопатия, ИРТ, народные методы.
Народные методы могут помочь в домашних условиях только при легкой и средней степени невралгии. В тяжелых случаях нужно проведение блокад стационарно.
В противовоспалительной терапии главенствуют сначала НПВС, в тяжелых случаях – ГКС.
Противовоспалительные нестероиды - "Пироксикам", "Ибупрофен", "Диклофенак", "Нимесулид". Их применение общее и местное.
Вспомогательным средством в лечении защемления межреберного нерва для купирования болевого синдрома выступает назначение седативных средств, которые помогут снизить повышенную возбудимость нервной системы. Местное лечение – кремы, мази, пластыри и гели с противовоспалительным, расслабляющим, обезболивающим и согревающим эффектом.
Хорошо применить мази с содержанием ядов пчел и змей. Они обладают всеми указанными возможностями. К ним относятся "Випросал", "Апизартрон" и пр. "Випросал" помимо змеиного яда, содержит еще камфору и пихту, что дает анальгезирующий эффект.
Миорелаксанты применяют при наличии мышечно-тонического синдрома: "Тизанидин","Толперизона гидрохлорид".
При лечении защемления межреберного нерва на выходе из межпозвонкового отверстия из-за остеохондроза, сопровождающегося смещением позвонков, помогает мануальная терапия, вытяжение позвоночника. Это снимет компрессию. Если невралгия - следствие опухоли, лечение хирургическое.
Нейроторпы – улучшат восстановление пораженного нерва: это, прежде всего, витамины гр.В - В1, В6, пантотеновая кислота (В5), "Пентовит".
Спазмолитики назначаются при спазмировании, т.е. повышенном тонусе мышц, окружающих нервные волокна с их повреждениями. Пока есть мышечный спазм, боль не уходит. Назначают "Галидор", "Бесалол", "Папазол", "Дротаверин" и др. Могут применяться в таблетированной или ампульной форме.
Из анальгетиков показаны "Анальгин", "Баралгин", "Спаздолзин", "Темпалгин", "Кеторол" и др.
Физиотерапевтические методы - ультрафонофорез, лазерная терапия, магнитотерапия, электрофорез, УВЧ, "Дарсонваль". Все они активизируют защитные механизмы и снимают воспаление, уменьшают боль.
Местное лечение
Для лечение используются мази и гели:
- "Фастум-гель" – снимает отечность, обладает обезболивающим действием.
- "Капсикам" – эффективен как разогревающее средство. Мазь усиливает кровоток и способствует восстановлению трофики тканей.
- "Финалгон" – также разогревающая мазь. Расширяет сосуды за счет разогрева, повышает поступление кислорода в ткани, улучшает трофику.
- "Индометацин", "Ортофен", "Наклофен", "Ибупрофен" – мази с противовоспалительным, противоотечным и обезболивающим эффектом.
- "Меновазин" – обезболивающая мазь. Эффект идет от местного охлаждения кожи.
- "Хондроксил" – считается хондропротектором, улучшает подвижность позвоночника.
При местном лечении предпочтительнее использовать мази, потому что проникающая способность у них выше. При резких болях разогревающие мази обычно не назначают, потому что они усиливают стимуляцию и могут привести к ишемическому кризу, инфаркту вследствие усиленного оттока крови из сердечных сосудов.
Массаж при невралгии
Какова его польза? Он улучшает кровоток в капиллярах и мелких артериях, усиливает обменные процессы, ускоряет выведение токсинов и веществ, способствующих развитию воспаления, обезболивает и улучшает проведение нервных импульсов.
Иглорефлексотерапия при межреберной невралгии
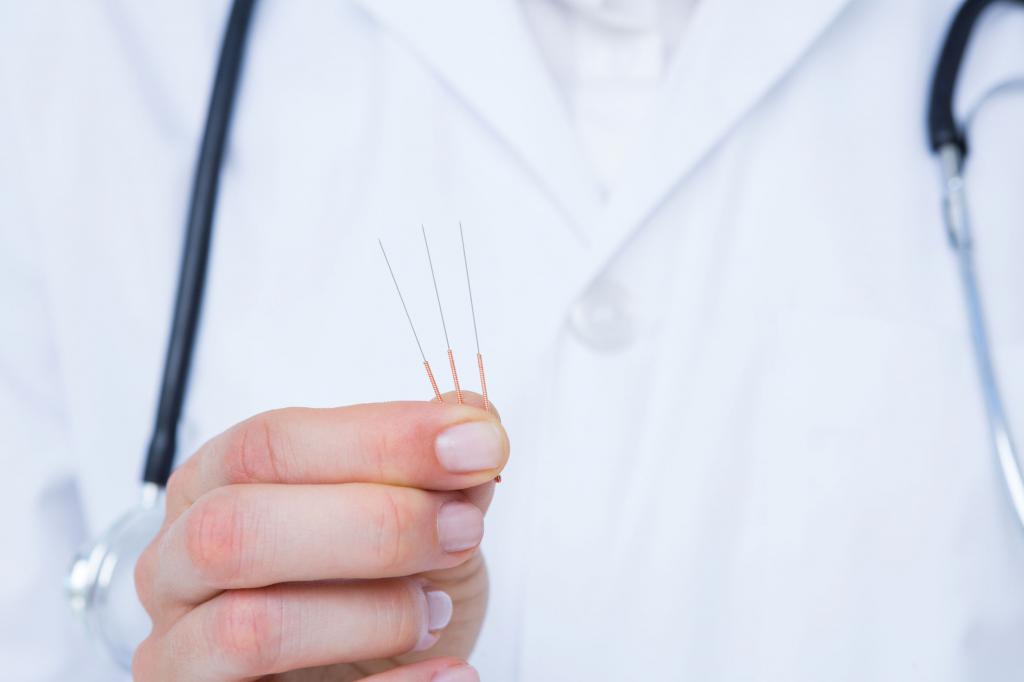
Иглорефлексотерапия (акупунктура или ИРТ) - относится к ТКМ (традиционной китайской медицине). При этом методе лечения вводят специальные очень тонкие иголки в активные точки нужных меридианов.
Эффекты акупунктуры: снимают воспаление, боль, имеют седативный эффект, повышают иммунитет за счет усиления обмена веществ и улучшения кровотока.
Мануальная терапия при межреберной невралгии
Поскольку невралгия в большинстве случаев обусловлена защемлением нерва при выходе его из позвоночного канала, действия мануального терапевта устраняют это сдавление. При этом выпрямляется осанка и улучшается работа всего вертебрального столба.
Остеопатия при невралгии

Остеопатия относится к разновидности этиотропного лечения. Она похожа на массаж и мануальную терапию, но движения врача более легкие, аккуратные и надавливающие. Остеопат должен быть отличным мануальщиком. Искусству остеопатии учатся много лет.
Врач здесь использует чувствительность своих рук, а не силу. Целью является устранение ущемления нерва. Мануальная терапия - это совокупность воздействия рук врача на опорно-двигательную систему. Остеопатия же воздействует на различные органы, выводя организм на "нужную волну". Она направлена на устранение причины болезни в целом. Полностью безболезненна.
Лечебная физкультура при межреберной невралгии
Показана только при стихании острых проявлений болезни. Проводится и подбирается под контролем врача-инструктора. При невралгии межреберных нервов очень полезным признано плавание.
Как лечить тяжелую невралгию?
При тяжелой степени невралгии лечение только стационарное. Здесь есть возможность применить более сильные средства:
- блокада межреберных нервов – обкалывание области нерва растворами анестетиков (новокаин, лидокаин и пр.);
- транквилизаторы – для улучшения и расслабления тревожности, нервного напряжения и косвенно, улучшения настроения;
- седативные препараты различных групп.
Показания к хирургическому лечению межреберной невралгии
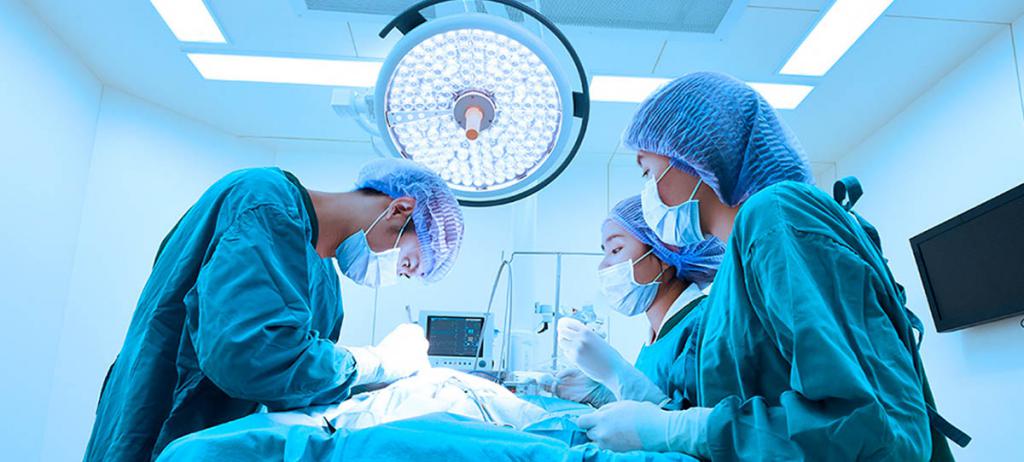
Хирургия применяется при грыжах межпозвонковых дисков, выраженных изменениях вертебрального столба при остеохондрозе. Также операционное вмешательство необходимо при опухолях спинного мозга и окружающих его тканей.
Как лечить межреберную невралгию дома?
Домашнее лечение должно проходить под контролем лечащего врача. По его разрешению могут применяться определенные мази, которые будут наиболее эффективны - противовоспалительные и разогревающие.
Во многих семьях есть возможность использовать домашние физиотерапевтические приборы и методы:
- "Дарсонваль" - устройство для магнитотерапии;
- можно вызвать массажиста или мануальщика для проведения процедур;
- использовать ручные массажеры.
С разрешения врача можно готовить домашние мази по народным рецептам.
Прогноз и профилактика межреберной невралгии
Невралгия прекрасно лечится. Профилактикой будет своевременное лечение позвоночных заболеваний, предупреждение сколиозов и кифозов, терапия травм грудной клетки. Необходимо исключить переохлаждения. Защитой от инфекций будет высокий иммунитет, который обеспечивает здоровый образ жизни и закаливание.
Часто задаваемые вопросы
Спазм пищевода – это заболевание, которое связано с нарушением двигательной функции гладкой мускулатуры пищевода. Приступы болезни проявляются невозможностью проглотить пищу и болью за грудиной.
По статистике спазмы сфинктеров пищевода чаще возникают у молодых женщин в возрасте 18-35 лет. После 45 количество мужчин и женщин, страдающих от его проявлений одинаково.
Причин, которые могут вызвать спазм множество, от острой пищи и стрессов, до инфекционных заболеваний.
Анатомия пищевода
По своему ходу пищевод прилегает к трахее, аорте, бронху, бронхопищеводной мышце, нервным стволам, выходящим из позвоночника, диафрагме.
Ширина просвета пищевода не одинакова. Орган имеет три сужения и два расширения. Сужения находятся там, где глотка переходит в пищевод, возле аорты и диафрагмы.
Также есть два сфинктера, которые представляют собой утолщение мышц в виде кольца. Эти участки особо богаты нервными окончаниями. Они находятся в начале и на конце, где пищевод переходит в желудок. Их функция пропустить пищу сначала в пищевод, а потом в желудок.
В спокойном состоянии внутри пищевода имеются желобки, разделенные возвышениями. Такое строение помогает жидкости стекать в желудок. При глотании твердой пищи складки пищевода разглаживаются и просвет расширяется
Пищевод состоит из трех слоев:
- Слизистая оболочка имеет вид гладкого многослойного эпителия. Его железы выделяют секрет, который облегчает продвижение пищи в желудок. Ниже находится подслизистая основа из клеток соединительной ткани.
- Мышечная оболочка состоит из внутреннего циркулярного и наружного продольного слоя гладких мышц. Внутренний слой отвечает за сужение пищевода, а наружный за его расширение.
- Адвентициальная оболочка представлена рыхлой и эластичной соединительной тканью. Снаружи трубка покрыта брюшиной.
Причины спазма пищевода
Непроизвольное сокращение мышц – спазм может быть вызван самыми разнообразными причинами.
- Твердая или горячая пища
- Микротравмы, вызванные мелкими косточками или жесткой пищей
- Крепкие алкогольные напитки, которые обжигают слизистую
- Неправильно подобранные зубные протезы, из-за чего пища недостаточно пережевывается
- Воспаление межреберного нерва, который отвечает за работу пищевода
- Инфекционные заболевания: корь, скарлатина, грипп
- Менингоэнцефалиты – воспаления оболочек головного мозга
- Очаг воспаления в органе возле пищевода
- Инородное тело, застрявшее в пищеводе
- Стрессы
Спазм пищевода разделяют на:
- Первичный, вызванный нарушением работы нервных окончаний
- Вторичный (рефлекторный), вызванный сопутствующими заболеваниями.
Симптомы спазма пищевода
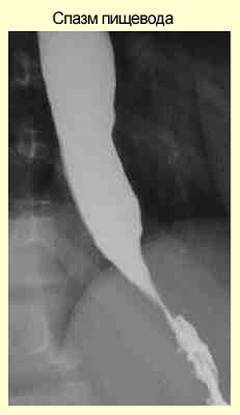
Спазм может возникать на входе или в конце пищевода, в области сфинктеров. Эти участки богаты нервными окончаниями и поэтому первыми реагируют на нарушения работы нервной системы. Также их задача не пропустить в пищеварительный тракт неподходящую пищу. Поэтому они могут сократиться от слишком горячего чая или жесткого куска мяса. В других случаях может сократиться мускулатура на всем протяжении пищевода.
У одних пациентов боль может быть острой и режущей. Другие испытывают ее в виде кола или комка за грудиной. Такие ощущения могут ошибочно быть приняты за боли в сердце. Неприятные ощущения могут длиться от нескольких секунд до 20-30 минут, а в некоторых случаях до часа.
- Боль в грудной клетке за грудиной, между лопаток
- Невозможность глотать твердую или жидкую пищу – дисфагия
- Боль отдает в спину, уши, нижнюю челюсть, руки
- Сжимающая боль в груди , которая возникает при нагрузке
Боли могут появиться во время еды, при выполнении активных физических действий, в состоянии покоя, при проглатывании слюны или даже во сне.
Спазм пищевода может быть острый или хронический. Хроническая форма развивается в том случае, если по какой-то причине нарушено жевание и у людей с повышенной тревожностью. При этом возникает неприятное ощущение сдавленности в верхней части пищевода и необходимость запивать даже жидкие блюда.
Разделяют два вида спазма пищевода
- Диффузный спазм пищевода. Он возникает в том случае, когда нескоординирована робота гладких мышц на всем протяжении пищевода.
- Сегментарный спазм пищевода. Сильное сокращение мускулатуры произошло на определенном участке. При этом пища не может пройти дальше.
Лечение спазма пищевода
Для эффективного лечения спазма пищевода необходимо установить причину, которая его вызывает, и устранить ее. Для этого требуется провести тщательное обследование у гастроэнтеролога, сделать фиброскопию и рентгеновский снимок пищевода с контрастными веществами.
Для снятия симптомов спазма можно использовать такие препараты: Папаверина гидрохлорид или Но-шпа, Церукал, Атропина сульфат. Их необходимо принимать за полчаса до еды.
Также помогает избежать проявлений болезни прием успокаивающих средств (экстракт валерианы, Ново-Пассит) и антидепрессантов (Тразодон), которые снимают тревожность и чувство страха. Хороший эффект дает и лечение гипнозом.
Довольно быстрое действие оказывает прием нитроглицерина под язык.
Способствуют ослаблению симптомов и уменьшению сокращений мышц антагонисты кальция: Нифедипин, Дилтиазем.
При сильных болях перед едой назначают местноанестезирующие препараты Новокаин, Анестезин.
Также рекомендуют принимать обволакивающие средства, которые защищают слизистую оболочку от раздражений и травматизации: Симетикон, Алмагель.
Антацидные средства применяют в том случае, когда соляная кислота забрасывается из желудка и обжигает слизистую пищевода. Эти препараты (Гидрат окиси алюминия, Трисиликат магния) помогают нейтрализовать ее действие.
В качестве скорой помощи используют атропин. Его вводят внутримышечно или внутривенно. Если боль исчезла только через час после укола, а через два снова появилась, то это свидетельствует о том, что непроходимость пищевода носит функциональный характер. 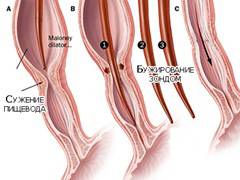
Для нормализации работы нервной системы назначают курс физиотерапевтических процедур — электрофорез новокаина, кальция хлорида или магния сульфата на область шейных симпатических нервных узлов, а также гальванический воротник по Щербаку.
В некоторых случаях, когда острый спазм пищевода не удается снять с помощью медикаментов, проводят бужирование. Это процедура расширения отверстия пищевода с помощью стального зонда. Она проходит под контролем рентгенологического оборудования. Для полного выздоровления может потребоваться 2-3 сеанса. Параллельно проводится противовоспалительная терапия. Такие меры позволяют избежать перехода острого процесса в хронический.
Для того чтобы избавиться от спазмов рекомендуют регулярно пить такой отвар:
- одна столовая ложка поджаренного льняного семени
- одна чайная ложка плодов аниса
- одна столовая ложка пчелиного меда
- 600 мл воды
Другой действенный рецепт. 5 столовых ложек подорожника и 1 л воды кипятить на маленьком огне полчаса. Добавить 300 г меда, 1 чайную ложку семян сельдерея и кипятить еще 10 минут. Полученный сироп пить на голодный желудок по столовой ложке.
Хорошее спазмолитическое действие оказывает настойка красавки. В небольшом количестве воды развести 10 капель настойки. Пить 3 раза в день до еды.
Мощный успокаивающий эффект дают хвойные ванны. Температура воды должна быть комфортной. Принимайте ванну 10-15 минут, 10 дней подряд.
Надолго избавиться от спазмов пищевода поможет курортотерапия. Морской воздух и купания в соленой воде – мощное средство борьбы с этой болезнью. Прогулки по пляжу должны продолжаться не менее 3 часов, 14 дней подряд.
Важную роль в предупреждении приступов играет правильное питание. Пища должна быть диетической и не раздражать слизистую пищевода и желудка. Основу рациона составляют вареные, тушеные и приготовленные на пару блюда, желательно полужидкие. Рекомендуется, есть 4-5 раз в день небольшими порциями. Необходимо принимать пищу не спеша, чтобы не заглатывать воздух и тщательно пережевывать еду.
Исключаются алкогольные и газированные напитки, жирные, острые и жареные блюда, кислые продукты и грубая клетчатка (яблоки, капуста, редис). Избегайте слишком холодных и горячих блюд и напитков.
Также людям, страдающим спазмом пищевода, необходимо придерживаться режима дня. Необходимо питаться в одно и то же время. Также очень важна нормальная физическая активность. Сидячий образ жизни и недостаток физических нагрузок способны ухудшить ситуацию. Умеренные занятия спортом и общий массаж – прекрасное средство для борьбы с этой болезнью.
Профилактика спазма пищевода
Лечением спазма пищевода занимается врач-гастроэнтеролог. Он проводит обследование, ставит диагноз, назначает схему приема лекарств. Если возникновение спазма вызвано другими хроническими болезнями, то основное внимание будет направлено на их устранение.

В том случае, когда причина в нарушении функционирования нервной системы, то профилактика будет ориентирована на нормализацию ее работы. Тогда к лечению может подключиться невропатолог. Он назначает прием витаминов, успокаивающих средств.
Мощным профилактическим средством является курортотерапия. Иногда для полного выздоровления требуется 2-3 курса лечения. Для таких больных рекомендован отдых на морском побережье или лечение гидрокарбонатно-натриевыми минеральными водами (Боржоми, Поляна-квасова). Такие источники есть в Приморском крае, в Грузии, на Украине и на Кавказе.
Почему спазм пищевода возникает на нервной почве?

Поскольку одна из причин возникновения спазма – это нарушение в работе нервной системы, то этой болезни больше подвержены мнительные и эмоциональные личности. Часто заболевание развивается у людей, страдающих неврозом, депрессией или находящихся в стрессовом состоянии. Сильные эмоциональные переживания негативно влияют на здоровье человека.
За иннервацию пищевода отвечает Х пара черепных нервов, которая вызывает его сужение и симпатический нерв, который вызывает расслабление мускулатуры. Обычно они работают слажено и сбоя не возникает. Но при сильных эмоциональных нагрузках этот баланс нарушается, и преобладают процессы сужения. В результате этого возникает спазм пищевода.
Спазм иногда вызван самовнушением. В этом случае говорят о психосоматическом заболевании, когда психическое состояние нарушает работу различных органов и вызывает серьезные заболевания.
Как снять спазм пищевода (первая помощь)?

Если вы ощутили внезапный приступ боли за грудиной, прежде всего, необходимо успокоиться. Чаще всего спазм пищевода проходит в течение нескольких минут.
- Если спазм пищевода возник во время еды, то попробуйте запить пищу негазированным напитком комнатной температуры.
- Сделайте дыхательное упражнение. Мысленно считайте от 1 до 4 и в это время делайте вдох. Задержите дыхание на секунду и сделайте такой же медленный выдох.
- Положите под язык нитроглицерин или примите успокоительное (Персен). Выпейте чай из ромашки, мяты или мелисы.
- Если под рукой не нашлось лекарства, попробуйте пососать мятный леденец, подойдет и жвачка с интенсивным ментоловым вкусом.
- Если вышеперечисленные меры не помогают, то рекомендуется сделать укол атропина.
Почему происходит спазм пищевода при остеохондрозе?

Вторичный спазм пищевода при остеохондрозе еще называют вертеброгенным эзофагоспазмом. Он возникает при грудном и шейном остеохондрозе рефлекторно, за счет ущемления нервного корешка.
Все внутренние органы, в том числе пищевод и желудок, получают иннервацию от спинного мозга. Вегетативные нервы регулируют работу органов, их секрецию, сокращения. Симптомы со стороны пищевода и желудка, вызванные остеохондрозом, зачастую сложно отличить от симптомов других заболеваний. Установить правильный диагноз и назначить лечение может только врач после осмотра и обследования.
Какие можно выполнять физические упражнения, снимающие спазм пищевода?

Умеренные физические нагрузки могут помочь уменьшить симптомы спазма пищевода. Например, полезно заниматься йогой, бегом, спортивной ходьбой. Главное – не переборщить. За более подробными рекомендациями обратитесь к лечащему врачу.
Каковы факторы риска спазма пищевода?
Спазмы пищевода чаще возникают у людей, имеющих некоторые факторы риска:
- Возраст от 60 до 80 лет.
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ).
- Повышенное кровяное давление.
- Склонность к депрессии, повышенной тревожности.
- Частое употребление очень горячих или холодных напитков, алкоголя.
Нервы пищевода являются неотъемлемой его частью, выполняют ряд функций. Они нередко подвергаются болевым ощущениям, задействуются в патологические процессы. Чтобы избежать проблем с нервами, стоит ознакомиться со всеми их особенностями.
Что представляют собой нервы пищевода?

Пищеводные нервы пролегают от обоих блуждающих ветвей, возвратных гортанных нервов и симпатических стволов, как от их грудных узелков, так и от межузловых ветвей. Они формируют вокруг пищевода мощное сплетение, по ходу которого имеются соединительные ветви с близлежащими сплетениями других органов грудины, особенно с грудным портным соединением. Ветви пищевода проникают в толщу его стенки, где входят в состав широко петлистой сети, локализующейся между продольным и круговым слоями мышц стенок пищевода. В стволах этой сети пролегают округлые узелки разной величины. Указанное сплетение в зоне впадения пищевода в желудок переходит в межмышечное желудочное соединение.
Функции
Пищевод обеспечивают транспортировку еды ото рта до желудка. В процессе принимают участие и пищеводные нервы, обеспечивая легкое и быстрое прохождение пищи. Орган препятствует обратному ходу еды, задавая ей определенное направление. Защитное свойство предотвращает наступление рефлюкса. Пища продвигается по желудку со скоростью 5 см в секунду. Механизмы, ответственные за этот процесс, обусловлены произвольными и непроизвольными манипуляциями. В функционировании пищевода, главную роль играет ЦНС. Нервы пищевода обеспечивают глотательный рефлекс, открывают/сжимают сфинктер.
Какие болезни возможны?
Патологии пищевода чреваты нарушением его моторной функции, из-за чего иногда формируются новообразования злокачественного характера. О наличии дисфункций в работе органа свидетельствуют такие признаки:
- возникновение отрыжки, изжоги;
- еда тяжело проходит через пищевод;
- возникают боли после каждой трапезы;
- появляется ощущение комка в глотке;
- позывы к рвоте;
- икота;
- болезненность, локализованная в эпигастральной части.
Иногда симптоматика проявляется слабо. Если не заниматься своевременной терапией патологий, они влекут за собой тяжелые осложнения.

Болезни делятся на 2 вида:
- врожденные;
- приобретенные.
К первой группе относят разные аномалии развития, которые проявляются в течение 1-3 месяцев от рождения. Приобретенные заболевания образуются на протяжении жизни, в любом возрасте.
Невроз пищевода – это часто встречающееся явление, приобретаемое рефлекторный характер, вызывающее кардиоспазм. Наиболее часто случаются приступы после стрессов, травм, отравлений, наличия сопутствующих патологий. Они присущи людям с повышенной возбудимостью, ярким, эмоциональным восприятием событий. Явление встречается у лиц разных возрастов, беременных, ощущения обычно острые, появляются резко. Нервы пищевода поддаются спазму из-за затруднения перистальтики, проглатывания еды, сопровождается болью тяжестью в груди. Состояние связано с дисфункциями в работе гладких мышц, выраженном непроизвольном сокращении брюшных стенок.

Заболевание эзофагит сопровождается воспалительным процессом выстилающей глотку слизистой. Новообразование в пищеводе выявляется, когда ситуация усугубляется, тогда высокий шанс развития осложнений. Начало патологического процесса обычно протекает бессимптомно. Прибегают к медикаментозному лечению, если болезнь на ранней стадии. Запущенные формы лечатся только оперативным путем. Еще больному показана щадящая диета, в основе которой лежит отварная пища. Запрещено употреблять колбасные изделия, газировку, спиртное, сладкое, молоко, соленья. Эта пища раздражает нервы пищевода, возникают боли. Питаться необходимо дробно, в день должно быть 4-6 трапез. Еду тщательно разжевывать. Приемы пищи распределить по графику, питаться в одно и то же время, а ужинать – за 3 часа до отхода ко сну.
Спазм пищевода обычно случается после стресса, переутомления, инфекционного заболевания, жара, испуга. Еще предшествует приступу употребление слишком горячей или холодной пищи, напитков, проникновение инородного предмета в пищевод.
Необходимо провести первые манипуляции для нивелирования болей.
- В ходе приступа, выпить немного теплой жидкости, сколько получится. Можно брать отвар ромашки, мяты, или молоко. Жидкость поможет пище продвинуться, снимет острую боль.
- Провести дыхательные упражнения на протяжении 3-5 минут: сделать глубокий вдох брюшиной, досчитать до 5 в уме, выдохнуть медленно.
- Принять Нитроглицерин в количестве 1 таблетки под язык.
При сильных спазмах, помогает укол Атропина внутривенно или внутримышечно.
Читайте также:


