Остеомиелит ребра что это такое
- грудная клетка
- сердце
- легкие
1. Что такое воспаление реберной костной ткани?
Воспаление костной ткани (остеомиелит) – результат инфицирования патогенной флорой костного мозга, надкостницы, губчатого или компактного вещества кости. Чаще всего данное заболевание провоцируют бактерии золотистого стафилококка, однако, при сниженном иммунитете кость также может быть поражена стрептококком, грибковой инфекцией, бактериями кишечной палочки, специфической микрофлорой.
Остеомиелит ребра – достаточно редкое заболевание. Среди всех воспалительных заболеваний костной ткани воспаление рёберной кости встречается в менее чем 1% случаев. Чаще всего остеомиелит рёбер развивается как результат травмы (перелома, проникающего ранения) или представляет собой осложнение после хирургического лечения органов грудной клетки. Если инфицирование происходит эндогенно, то, как правило, выявляется один тип патогенной флоры. При открытых ранах велика вероятность полимикробной инфекции.
Воспалительные процессы в кости приводят к разрастанию её структур, повышению плотности тканей, снижению кровотока, что в результате замедляет естественный метаболизм. Продукты распада не выводятся из тканей ребра из-за сужения просвета питающих сосудов. Как следствие наблюдается образование гнойно-некротических очагов. При этом происходит отмирание костного мозга и расплавление костного вещества ребра. В своём дальнейшем развитии инфекция охватывает также мягкие ткани и может проявляться в виде язв и участков некроза на поверхности грудной клетки.
При данном заболевании, как правило, отмечается высокая резистентность патогенной флоры к антибиотикотерапии. Наиболее благоприятный прогноз при остром течении. Если лечение направлено не только на подавление инфекции, но и способствует повышению собственного иммунитета, риск хронификации и последующих рецидивов существенно ниже.
2. Классификация воспалений реберной кости
По типу бактерий, вызвавших воспаление костной ткани ребра, выделяют неспецифический и специфический остеомиелит. В первом случае патология развивается под действием гноеродных бактерий. Специфический остеомиелит – это следствие системного инфицирования при сифилисе, туберкулёзе костей и иных серьёзных инфекционных болезнях.
По способу инфицирования различают:
- эндогенное (гематогенное) воспаление рёберной костной ткани (возбудитель попадает в рёберную кость с током крови);
- экзогенный остеомиелит (инфицирование происходит через открытые раны – огнестрельные, колюще-режущие, операционные – или когда очаг инфекции на мягких тканях грудной клетки распространяется вглубь, захватывая кость ребра).
По характеру течения различают острое и хроническое воспаление тканей ребра. Если в остром периоде не удалось достичь полного выздоровления, гной из костного мозга распространяется на различные структуры кости и мягкие ткани.
Образуются свищи, костная ткань склерозирует, ребро со временем после каждого следующего обострения всё более деформируется. При этом симптоматика сглаживается из-за снижения иммунной реакции на рецидив.
3. Клинические проявления и диагностика
Ранние симптомы острого воспаления рёберной костной ткани типичны для воспалительных процессов:
- острая боль, усиливающаяся при движении;
- повышение температуры тела;
- озноб, тахикардия, общая слабость.
Вскоре на месте очага возникает припухлость, краснота, характерные для очага абсцесса. Формируются свищевые ходы. При этом выход гноя даёт некоторое облегчение, температура становится субфебрильной. Дальнейшее его распространение ведёт к узурации и образованию костного секвестра.
4. Лечение воспаления рёберной кости
Консервативное лечение при воспалении ребра может быть эффективно лишь на самых ранних стадиях. В этом случае назначаются антибиотики и необходим регулярный контроль эффективности проводимой терапии. Если воспаление продолжает прогрессировать, не обойтись без оперативной помощи.
Объём хирургического вмешательства зависит от тяжести состояния. Если вскрытием гнойника достигается выход гноя до самого очага поражения, а также операционная рана позволяет отходить мелким секвестрам, этого может быть достаточно для дальнейшей положительной динамики и выздоровления, особенно в остром течении.
Если же секвестр и свищевой ход сохраняются, может потребоваться резекция ребра. При такой операции удаляется пораженная воспалительным процессом часть ребра или нескольких рёбер, а также воспалённые мягкие ткани вокруг них. Оперативное лечение обычно весьма эффективно. Примерно в 4% случаев такого вмешательства существует риск повреждения плевры. Однако современные точные операционные инструменты и аппараты практически исключают такие ошибки, связанные с человеческим фактором. В послеоперационном периоде могут быть назначены антибиотики, а позднее требуются меры реабилитации, направленные на восстановление функций грудины и связанных с ней движений конечностей.
- Cтенозы трахеи и крупных бронхов различной этиологии (рубцовые, опухолевые,экспираторные)
- Респираторно-органные свищи (трахеопищеводный, бронхопищеводный и другие)
- Доброкачественные новообразования легких и средостения (гамартомы, невриномы,бронхогенные и энтерогенные кисты и другие)
- Опухоли средостения (тимомы, тератомы, внутригрудной зоб, лимфомы и другие)
- Эхинококкоз легких
- Пневмоторакс
- Пневмоторакс рецидивирующий
- Бронхоэктатическая болезнь
- Тяжелые формы ХОБЛ, эмфизема легких
- Кисты шеи
- Хилоторакс, кисты грудного протока
- Артерио-венозные мальформации
- Грыжи диафрагмы, релаксация диафрагмы
- Рак молочных желез
- Доброкачественные опухоли молочных желез
- Различные заболевания пищевода
- Рак и саркома легких, в т.ч. в составе комбинированной терапии
- Метастатическое поражение легких
- Опухоли плевры
- Трахея
- Грудная клетка
- Средостение
- Легкие
- Бронхи
- Рентгенография органов грудной клетки
- МСКТ органов грудной клетки
- Сцинтиграфия легких
- ПЭТ-КТ (позитронно-эмиссионная томография)
- Бронхоскопия
- Консультация врача торакального хирурга, профессор - 10000 р.
- Рентгенография органов грудной клетки на базе ЛПУ-партнера - от 2000 р.
- МСКТ органов грудной клетки на базе ЛПУ-партнера - от 6000 р.
- Сцинтиграфия легких на базе ЛПУ-партнера - 8000 р.
- ПЭТ-КТ (позитронно-эмиссионная томография) на базе ЛПУ-партнера - от 35000 р.
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Патологический процесс гнойно-некротического характера, вызванный пиогенными бактериями и поражающий кости, костный мозг и прилегающие ткани, называется остеомиелитом.
Это заболевание может протекать как в острой, так и в хронической форме. По этиологии разделяют гематогенный и травматический остеомиелит. Острая гематогенная форма заболевания встречается довольно редко. Обычно возраст пациентов с остеомиелитом гематогенного типа не превышает 15 лет.
Травматическая форма остеомиелита ребер и грудины встречается значительно чаще. В этом случае травматическое повреждение осложняется развитием в кости гнойного процесса. Раневой остеомиелит является осложнением ранения, характер течения патологии находится в зависимости от различных внешних и внутренних факторов.
Данное заболевание обычно представляет собой краевое воспаление кортикального слоя, при котором образуются небольшие плоские секвестры. В глубину кости гнойный инфильтрат проникает через обнажившееся губчатое вещество.
Очень часты случаи, когда при развитии реберного остеомиелита происходит вовлечение в процесс воспаления париетальной плевры. В результате формируются параплевральные абсцессы, содержащие гной и секвестры, препятствующие нормальной регенерации костной ткани. Если костные секвестры своевременно не удалены, острая форма остеомиелита переходит в хроническую. В прилежащих мягких тканях обильно разрастается плотная рубцовая соединительная ткань.
На фоне внешне благоприятного протекания восстановительного процесса после полученной раны груди внезапно поднимается температура тела, при этом со стороны легких посторонние явления отсутствуют. Пациенты жалуются на резкую боль, которая усиливается при глубоком вдохе, в месте образования гнойника. Через некоторое время эта область приобретает красный цвет и припухает, пальпация ее становится болезненной. Гнойник часто разрастается по ходу ребра. В этом случае его самостоятельный прорыв задерживается.
В дальнейшем, когда свищ, выделяющий гной, формируется полностью, температура нормализуется и повышается вновь, когда свищевой ход сужен или закрыт.
Диагноз остеомиелита ребер уточняется следующими методами:
- лучевая диагностика;
- зондирование;
- осторожная фистулография.
Лечение реберного остеомиелита осуществляется хирургическим путем. Применение консервативных методов только затягивает период лечения, при этом положительный эффект отсутствует. Хирургическое вмешательство при реберном остеомиелите заключается в резекции ребра, которая производится в пределах тканей, не затронутых патологическим процессом. Прогноз при хирургическом лечении реберного остеомиелита обычно благоприятный.
Данное осложнение ранений и заболеваний грудины встречается приблизительно в 1,5 % случаев. Это довольно невысокий процент, но он обусловлен тем, что при подобных повреждениях пострадавшие очень часто получают тяжелые травмы жизненно важных органов, вследствие чего смерть наступает на месте происшествия.
Довольно редко встречается изолированный остеомиелит грудины. Он возникает в случае, если гнойный процесс переходит с реберных хрящей. Для этой формы характерно диффузное поражение грудной кости (точнее, ее губчатой стромы), при этом имеет место выраженная периостальная реакция ее поверхностей – передней и задней.
Остеомиелит грудины может осложниться возникновением таких патологий, как:
- позадигрудинный абсцесс;
- передний медиастинит;
- параплеврит;
- перикардит.
Для остеомиелита грудины характерны вялое течение, стойкость свищей, неоднократные рецидивы. Уточнение диагноза производится с использованием тех же методов, что и при остеомиелите ребер.
Лечение остеомиелита грудины осуществляется хирургическим путем и заключается в последовательном выкусывании пораженного костного участка щипцами Люэра. Иногда с целью полного удаления секвестров, а также дренирования загрудинных гнойников грудину пересекают вдоль или поперек. Завершается операция дренированием гнойника с использованием двухпросветных силиконовых трубок, после чего рана промывается антисептическими растворами.
Остеомиелит – патология, возникающая по причине проникновения инфекции в костную ткань и костный мозг. Остеомиелит грудины — редкое заболевание, имеющее тяжелое течение, может привести к летальному исходу. Заболевание ребер встречается также редко – оно составляет 0,9 % от всех случаев заболевания остеомиелитом. Различают гематогенный и травматический недуг. При диагностировании остеомиелита грудины и ребер используют зондирование, лучевой метод, фистулографию. Лечение подразумевает хирургическое вмешательство и дренирование гнойного воспаления.
Остеомиелит грудины и ребер носит острый или хронический характер. По причинам развития патологии различают:
- гематогенный – чаще происходит в результате инфицирования золотистым стафилококком,
- травматический – возникает из-за повреждения костной ткани грудины и ребер (огнестрельное ранение, операция и др.).
Острый гематогенный остеомиелит чаще наблюдается у детей (у трети из общего количества в возрасте до года). Болезнь затрагивает длинные трубчатые кости, изредка плоские.
По характеру течения острый гематогенный остеомиелит подразделяют на формы:
- септико-пиемическую – сопровождается гипертермией до 40°C, интоксикацией с диспепсическими явлениями, потерей сознания,
- местную – симптоматика обусловлена воспалениями в костной ткани, состояние среднее,
- токсическую – редкая форма патологии, развивается очень быстро, клиническая картина тяжелой интоксикации (высокая температура, низкое артериальное давление, судороги, потеря сознания, может развиться сердечно-сосудистая недостаточность).
Хроническая форма заболевания обусловлена степенью поражения и длительностью заболевания. Периоды рецидива сменяются ремиссией, во время которой болевой синдром незначительный, результаты анализа крови нормализуются, температура тела нормальная. В зоне воспаления образуются свищи (один или несколько) с гнойным экссудатом. Полезная статья по теме остеомиелит у детей.
Остеомиелит грудины развивается редко, но имеет тяжелое течение, с высоким количеством смертности и числом осложнений.
Возникновение гематогенной формы заболевания провоцируют:
- золотистый стафилококк,
- закрытые травмы грудины,
- сепсис,
- бактериемия.
Особо тяжелая форма патологии развивается после огнестрельного ранения. Реабилитационный процесс после ранения может протекать благоприятно, но неожиданно может появиться гипертермия. Возникает болевой синдром, усиливающийся при дыхании, в зоне гнойного процесса. Мягкая ткань в области грудины в зоне воспаления отекает, пальпация сопровождается болезненным синдромом. Очаг воспаления распространяется по ребрам.
Воспалительный процесс осложняется эндоартритом, тромбофлебитом. В итоге развиваются некротические очаги, которые распространяются по кости. Гнойный процесс в ребрах может перейти на грудину.
При поражениях кости и близлежащих мягких тканей образовывается новый однородный, гомогенный слой, прилегающий к надкостнице (периостальная реакция). Ярко выраженная периостальная реакция (спереди и сзади кости) наблюдается при огнестрельной патологии.
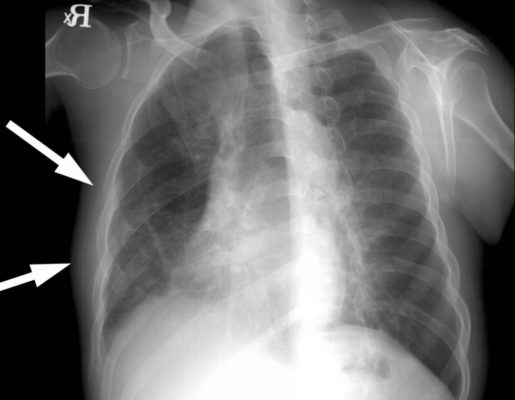
Остеомиелит ребер – патология, затрагивающая края кортикального слоя. В результате развиваются маленькие секвестры. Гнойный экссудат распространяется вглубь кости через губчатое вещество.
Нередко при остеомиелите ребра воспаление переходит на париетальную плевру. Развиваются параплевральные абсцессы с гнойным экссудатом и секвестрами, которые задерживают естественный регенерационный процесс костной ткани. В запущенном состоянии острая стадия патологии переходит в хроническую. Близлежащие мышцы покрываются рубцами из соединительной ткани.
Диагностика и лечение
Для уточнения диагноза проводятся:
- лучевая диагностика,
- зондирование,
- осторожная фистулография.
При воспалительных гнойных процессах в кости показано хирургическое лечение. Консервативная терапия не приносит положительного результата.
Во время оперативного вмешательства удаляют поврежденные участки ребра.
Диагностирование осложнено, когда воспалительный процесс протекает на задней стенке грудной клетки, и ходы свищей доходят до межреберных промежутков. В ходе хирургического вмешательства пораженные участки костной ткани удаляются специальными щипцами (Люэра). В некоторых случаях для окончательной резекции всех секвестров кость рассекают вдоль и поперек. После проводят дренирование гнойного воспаления с помощью трубок из силикона.

Профессор Круглов Сергей Владимирович — хирург

Профессор Касаткин Вадим Федорович-хирург-онколог

Алубаев Сергей Александрович — кандидат медицинских наук, врач-хирург высшей категории.

Бова Сергей Иванович — врач хирург-уролог высшей категории.

Редактор страницы: Крючкова Оксана Александровна
В настоящее время такие послеоперационные осложнения встречаются, как правило, после стернотомии и торакотомии. Чаще всего остеомиелит грудины и гнойный хондрит возникают в результате перехода гнойного процесса с нагноившейся послеоперационной раны, вследствие гнойного медиастинита, эмпиемы плевры. Нередко наблюдается сочетание остеомиелита грудины с гнойным хондритом. Клинически эти осложнения ппоявляются болями (особен-

Остеомиелит грудины, ребер, гнойные хондриты
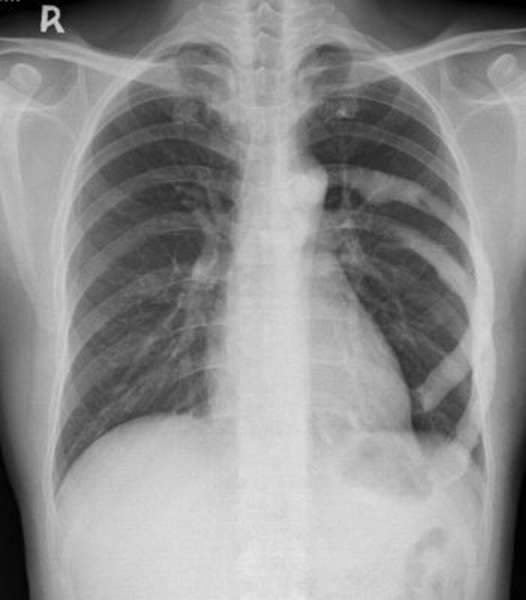
Рис. 8.3. Рентгенограмма грудной клетки после пункции перикарда по поводу гнойного перикардита.
но боли при гнойном хондрите), припухлостью в зоне воспаления и гнойными свищами. При рентгенографии грудины видны узурация, иногда секвестры, утолщение и деформация кортикального слоя. Такая же картина отмечается при остеомиелите ребер. Реберные хрящи не видны на рентгенограммах. Однако может наблюдаться косвенный признак хондрита — беспорядочное отложение извести в зоне пораженного хряща. Для уточнения диагноза и выявления дополнительных затеков следует произвести фисту- лографию с водорастворимым контрастным веществом. Лечение только хирургическое.
Операция при остеомиелите грудины заключается в удалении наружной пластинки грудины и всех секвестров полном выскабливании губчатого слоя кости до задней кастинки. При поражении задней пластинки производят ее удаление. Рану оставляют открытой. После ее очищения можно прибегнуть к одному из методов кожной пластики. Если в процесс вовлечены хрящи, они должны быть полностью удалены.
При гнойном хондрите чем раньше будет произведена радикальная операция, тем лучше. Необходимость ранней операции обусловлена тем, что процесс стремится перейти на соседние хрящи, иногда противоположной
Рис. 8.4. Разрезы (1, 2, 3) по Войно-Ясенецкому при гнойном хондрите (схема).

Остеомиелит грудины, ребер, гнойные хондриты
стороны. Радикальная операция предполагает удаление не только пораженных, но также верхнего и нижнего здоровых хрящей. Надхрящницу сохраняют (на этом настаивал В. Ф. Войно-Ясенецкий).
Мы наблюдали 7 больных с тяжелыми хондритами, которые были многократно оперированы, и 4 больных с остеомиелитом грудины после срединной стернотомии.
Все 11 больных выписаны после хирургического лечения. Однако 3 больных оперированы трижды в связи с тем, что полностью ликвидировать гнойный процесс после первых двух операций не удалось. Это свидетельствует о том, что течение гнойного хондрита может быть непредсказуемым, а иногда коварным. Приводим клиническое наблюдение.
Больная А., 37 лет, обратилась в клинику с жалобами на боли в области грудины и два гнойных свища в проекции тела грудины. Два года назад перенесла трансплантацию искусственного аортального клапана. Течение послеоперационного периода осложнилось нагноением раны и остеомиелитом грудины, по поводу которого была трижды оперирована. При поступлении в проекции тела грудины обнаружены два гнойных свища. На рентгенограммах определялись деструкция перед ней пластинки тела грудины, утолщение задней, наличие секвестра. Под эндотрахеальным наркозом произведено удаление передней пластинки тела грудины, губчатого вещества, секвестра, а также удаление IV, V, VI хрящей слева. Рана заживала вторичным натяжением.
Через 3 мес после выписки больная поступила вновь с жалобами на нестерпимые боли в области левой реберной дуги. При рентгенографии патологических изменений не выявлено. Пальпация области реберной дуги резко болезненна. В этом месте определялся плотный инфильтрат. Предпринята операция по методу Войно-Ясенецкого. Произведен дугообразный разрез слева с пересечением прямой мышцы и обнажением всей реберной дуги (рис. 8.4). На расстоянии 1 см поднадкостнично пересечены VII, VIII, IX и X ребра. Надсечена надхрящница этих хрящей. Приподнимая костные участки ребер (технический прием Войно-Ясенецкого) удалось полностью иссечь хрящи указанных выше ребер; задняя пластинка надхрящницы оставлена. Мышечно-кожный лоскут уложен на место, под него подведены дренажи. В послеоперационном периоде осуществлялись промывание и активная аспирация. Заживление первичным натяжением. При гистологическом исследовании удаленных хрящей обнаружен гнойный хондрит. Болевой синдром, которым больная страдала в течение 2,5 лет, полностью исчез.
Остеомиелит ребер
Остеомиелит ребер — относительно редкое заболевание (0,7-0,9 % остеомиелитов всех локализаций). Открытые переломы ребер, огнестрельные переломы, осложнившиеся остеомиелитом, довольно часты в период военных действий, но в условиях мирного времени основной причиной остеомиелита служат повреждения ребер при торакальных операциях, сопровождающихся резекцией и травматическим повреждением ребер. Происходят переломы ребер, сдавление или повреждение надкостницы мощными ранорасширителями.
Гематогенный остеомиелит ребер бывает крайне редко. Контактный остеомиелит развивается при гнойной ране, свище, эмпиеме плевры. Он начинается с кортикального слоя (периостит) с последующим вовлечением в процесс глубоких слоев ребра с образованием секвестров, чаще кортикальных. В воспалительный процесс может вовлекаться конец ребра на месте его пересечения при резекции (концевой остеомиелит). При огнестрельном остеомиелите секвестры являются первичными.
При остеомиелите появляются воспалительные инфильтраты, боли, болезненность по ходу ребра. При периостите такая болезненность выражена наиболее резко, при параоссальной флегмоне выявляют признаки флегмоны стенки грудной клетки. При гематогенном остеомиелите сначала преобладают общие признаки воспаления — лихорадка, боли в области пораженного ребра, лейкоцитоз.
Позже появляются болезненная припухлость над пораженным ребром, а затем гиперемия кожи. С прорывом гнойника наружу образуется гнойный свищ. При зондировании свища пуговчатым зондом можно определить узурированную кость.
При рентгенографии выявляют узурацию кости, секвестры. Фистулография позволяет определить размеры, направление свища, его связь с измененной костью.
При хроническом остеомиелите ребер отмечается острый период болезни в анамнезе, гнойный свищ, секвестры, секвестральная коробка, склеротические изменения костной ткани вокруг зоны деструкции кости.
Лишь в начальных стадиях остеомиелита ребер можно добиться обратного развития процесса, используя антибиотикотерапию остеотропными препаратами широкого спектра действия. При деструктивных процессах в кости, формировании поднадкостничного абсцесса, параоссальной флегмоны лечение хирургическое — вскрытие гнойного очага.
Разрез производят над местом наибольшей припухлости и гиперемии кожи. После вскрытия необходимы осмотр и пальцевое исследование гнойной полости. Оголенное ребро, разрушенная надкостница указывают на остеомиелит, осложнившийся параоссальной флегмоной. Операцию заканчивают дренированием гнойника, а при поднадкостничном абсцессе — рассечением надкостницы. Рану дренируют.
При секвестрах ребра, чаще кортикальных, реже тотальных, при четком отграничении процесса, отсутствии признаков продолжающегося воспаления производят секвестр- и некрэктомию. Предпочтение отдают поднадкостничной резекции ребра.
При хроническом остеомиелите ребра прибегают к его поднадкостничной резекции в пределах здоровых тканей. Обнажив наружную поверхность ребра, рассекают надкостницу по длине резецируемой части ребра. Прямым распатором отделяют надкостницу от наружной поверхности ребра, отступают в стороны на 2—3 см от пораженной части. Изогнутым распатором отделяют надкостницу от боковых поверхностей ребер и на одном из участков от внутренней поверхности, чтобы подвести реберный распатор.
Движением реберного распатора отделяют надкостницу от внутренней поверхности ребра. Реберными кусачками или кусачками Листона кость пересекают с двух сторон и удаляют. Если случайно повреждена плевра, ее ушивают отдельными швами, при этом в шов берут межреберные мышцы и надкостницу резецированного ребра; если швы прорезаются, в шов берут мышцы стенки грудной клетки. При отсутствии острых воспалительных явлений рану послойно зашивают наглухо.
При резекции передних участков ребер или реберных хрящей для герметичного закрытия раны в плевре используют лоскут большой грудной мышцы, который подшивают к линии швов, наложенных на края плевры или межреберных мышц. Мышцы грудной стенки или другие мягкие ткани ушивают таким образом, чтобы не оставалось полости на месте резецированного ребра, как бы тампонируя ими вместе с надкостницей ложе удаленного ребра.
Реберные хондриты
Причинами реберных хондритов являются травматические повреждения хряща при торакальных операциях, нагноение раны грудной стенки, эмпиема плевры. Значительно реже наблюдают инфицирование хряща гематогенным путем. При травме, пересечении, сдавлении и переломе хряща при использовании ранорасширителей воспалительный процесс может начинаться с хряща. Возможно распространение воспаления с окружающих мягких тканей с развитием сначала перихондрита. В том и другом случае происходят тромбирование сосудов, нарушение питания хряща и образование некрозов хрящевой ткани и внутрихрящевых абсцессов.
Реберный хондрит часто рецидивирует. Гнойный процесс распространяется между хрящом и надкостницей. Резекция видимо измененного хряща с оставлением надхрящницы служит причиной рецидива воспалительного процесса и вовлечения в него новых участков хрящевой ткани. В подобных случаях требуются повторные операции, что не страхует от нового рецидива. Иногда больных оперируют до тех пор, пока не удалят весь хрящевой остов стенки грудной клетки на стороне поражения. Рецидиву хондрита, остеомиелита ребер способствуют также инфицированные инородные тела (лигатуры), эмпиемы плевры, нагноение операционной раны.
Хондрит проявляется болью, болезненной припухлостью по ходу хряща или реберной дуги. При парахондральном абсцессе отмечают гиперемию кожи, уплотнение тканей. При вскрытии абсцесса определяется один или несколько свищей с умеренным гнойным отделяемым. Через свищевой ход могут отходить мелкие хрящевые секвестры. Рентгенографическое исследование, как правило, мало информативно, при КТ определяют один или несколько очагов деструкции в хряще, утолщение надхрящницы. Фистулография показывает связь свища с хрящом.
При хондрите ребер в пределах одного хряща хрящ резецируют так же, как костную часть ребра. При поражении нескольких хрящей в области реберной дуги прибегают к резекции ее хрящевой части.
Для удобного оперативного доступа к реберной дуге делают косой или дугообразный разрез по ее краю, который начинают от места прикрепления V—VI ребра к грудине и продолжают до X или XI ребра по передней подмышечной линии. Рассекают кожу, подкожную клетчатку, собственную фасцию груди, апоневроз наружной косой мышцы живота и пересекают прямую мышцу живота. Наружную косую мышцу отслаивают от реберной дуги по ходу жировой клетчатки, прямую мышцу живота отделяют от реберной дуги острым путем. Таким образом обнажают переднюю поверхность реберной дуги.
Следующий этап операции — освобождение реберной дуги от надхрящницы. Это может быть кропотливым делом, так как при хроническом процессе надхрящница подвергается рубцовому перерождению. Для удобства выделения необходимо рассекать надхрящницу продольными разрезами, а через каждые 2—3 см — поперечными и отделять надхрящницу распатором с передней и боковых поверхностей ребер и реберной дуги. Надхрящницу отделяют до места перехода костной части ребра в хрящевую, заходят на костную часть на 1—1,5 см. Если не удается выделить и удалить одним блоком всю хрящевую часть реберной дуги, то хрящ резецируют по частям, освобожденный от надхрящницы участок хряща иссекают острым скальпелем или реберными кусачками.
Поврежденные участки костальной плевры сразу зашивают швами из рассасывающихся нитей на атравматической игле. Швы накладывают на плевру вместе с надхрящницей и межреберными мышцами. В последующем линию швов подкрепляют наружной косой мышцей живота. Пересеченную прямую мышцу живота сшивают, а если она была отделена у места прикрепления к ребрам, то подшивают несколькими швами к надхрящнице. Отсепарованный кожно-мышечно-фасциальный лоскут укладывают на место, сшивают апоневроз наружной косой мышцы живота и накладывают швы на кожу.
Рану зашивают наглухо, а через отдельный прокол или разрез выше заднего края кожного разреза к ложу резецированной части реберной дуги подводят дренажную трубку с несколькими боковыми отверстиями, которую укладывают по всей длине раны и фиксируют отдельным кожным швом. Дренажную трубку после операции подключают к вакуумной системе или к герметичной стеклянной банке, в которой создано разрежение. Дренаж удаляют через 2—3 сут.
При поражении реберной дуги, хрящей, составляющих реберную дугу, удаляют реберную дугу и хрящи соседних ребер, оставляя надхрящницу. Тщательное удаление всей хрящевой ткани является непременным условием радикальной операции. При удалении хрящей в их грудинной части имеется риск повреждения плевры. Это требует осторожности при мобилизации надхрящницы по задней поверхности хряща. Заднюю поверхность надхрящницы отделяют сначала на участке менее измененного хряща. При повреждении плевры дефект сразу же ушивают рассасывающимся шовным материалом на атравматической игле (полисорб 00-000), захватывая в шов надхрящницу и межреберные мышцы.
После резекции хрящевой и костной тканей раневую поверхность тщательно промывают раствором антисептика. Операцию заканчивают ушиванием раны, подведением дренажа. Проводят аспирацию раневого отделяемого в течение 2-4 дней.
Перед зашиванием операционной раны резецированные концы ребер и край грудины на месте удаленного хряща изолируют надкостницей, прилежащими мягкими тканями. Такие паллиативные операции, как частичная резекция хряща, выскабливание свищевого хода, узурированного хряща острой ложечкой, к полному выздоровлению больного не приводят.
В профилактике рецидива хондрита резекцию хряща выполняют эпихондрально, отступя от видимой границы поражения на 1,5—3 см. При рецидиве гнойного хондрита тщательно иссекают свищи, рубцовые ткани, в пределах здоровых тканей резецируют вновь образованный костно-хряшевой регенерат вместе с остатком реберных хрящей. Резекцию производят в пределах костной части ребер и грудины. Удаление хрящей, части ребер, хрящевой части реберной дуги с краевой резекцией грудины приводит к утрате жесткого каркаса и нарушает дыхательную функцию грудной клетки, что определяет показания к пластической операции.
Читайте также:


