Рентгенологические признаки переломов ребер
библиографическое описание:
Рентгенологическая диагностика давности переломов ребер — 2011.
код для вставки на форум:
Стадии развития мозоли
- соединительнотканная;
- остеоидная;
- костная.
В место перелома пролиферирует соединительная ткань (в течение 7-10 дней). Образуется гематома (форменные элементы крови, плазма, фибрин и мигрирующие сюда с первых часов травмы фибробласты). Источником грануляционной ткани является периост, и, в меньшей степени, эндост.
Рентгенологически соединительнотканная мозоль не определяется.[1][2]
На начальных стадиях рентгенологически остеоидная мозоль не определяется. Первые нежные облаковидные очаги обызвествления появляются на рентгенограмме в среднем не раньше 3-4 недель (на 16-22-й день) после перелома. Одновременно, или несколькими днями раньше, концы отломков несколько притупляются, контуры корковых отломков в области мозоли становятся неровными и смазанными. [1][2]
Остеоидная ткань переходит в костную за счет обогащения апатитами.
В начальной фазе своего формирования костная мозоль имеет рыхлое строение, велика.
В фазе обратного развития начальная костная мозоль перестраивается, уменьшается в размерах, приобретает нормальную (или близкую к ней) архитектонику.[1][2]
Срок выраженного клинического сращения переломов ребер 3 нед. Они достаточно условны, так как костная репарация зависит от ряда условий. Процесс перестройки костной структуры продолжается около года. Линия перелома исчезает в периоде между 4-м и 8-м месяцами.[2]
По данным С.Я.Фрейдлина [4], основанным на исследовании 128936 человек, средняя длительность нетрудоспособности при переломах ребер составляет 23.9 суток (21.6 сут. — у межчин, 32.4 сут. — у женщин).
«. Первые признаки мозоли появляются на снимке лишь при ее обызвествлении. Время появления костной мозоли колеблется в очень широких пределах и зависит от ряда условий: возраста, места перелома в различных костях и в различных частях одной и той же кости, от вида и степени смещения отломков, от степени отслоения надкостницы, от объема вовлечения в процесс окружающих мышц, от способа лечения/ от осложнения течения регенеративного процесса, например, инфекцией или каким-нибудь общим заболеванием и т. д. Наиболее сильна восстановительная деятельность надкостницы в длинных трубчатых костях на местах прикрепления мышц и сухожилий, т. е. соответственно буграм, отросткам, шероховатостям. Здесь надкостница особенно толста, богата сосудами и нервами, функционально активна. По этой же причине наиболее неблагоприятно заживление переломов на границе средней и дистальной третей голени и предплечья.
У взрослых первые очаги обызвествления появляются на рентгенограмме в среднем не раньше 3-4 недель (на 16-22-й день) после перелома. Одновременно с этим или на несколько дней раньше концы отломков несколько притупляются и контуры коркового слоя отломков становятся в области мозоли несколько неровными и смазанными. В дальнейшем боковые поверхности, концы и углы костей в районе перелома еще больше сглаживаются; тень мозоли становится более интенсивной и принимает зернистый характер. Затем, при полном обызвествлений ее, костная мозоль приобретает характер гомогенной тени. Это полное обызвествление, так называемая костная консолидация, наступает на 3-4-6-8-м месяце перелома, т. е. колеблется в очень широких пределах.
В течение первого года костная мозоль продолжает моделироваться; по структуре она еще не имеет слоистого строения; ясная продольная исчерченность появляется только через 1/2-2 года.
«При свежем переломе на тщательно выполненных рентгенограммах на краях изображения костных отломков нередко удается различить выступающие зубчики. На 10-20-й день у взрослых и на 6—10-й день у детей вследствие остеокластического рассасывания костных концов эти зубчики сглаживаются и перестают различаться на снимках. При этом образуется зона рассасывания, в результате чего линия перелома, которая до сего времени могла быть недостаточно хорошо видна, а порой даже и совершенно не различима, начинает четко определяться. На 3—4-й неделе в поврежденной кости появляются признаки пятнистого или равномерного остеопороза.
Пятнистый остеопороз рентгенологически характеризуется расположенными на фоне неизмененного или несколько более светлого рисунка кости светлыми участками округлой, овальной или многоугольной формы с нечеткими контурами. Кортикальный слой при данном виде остеопороза обычно неизменен, и лишь иногда его внутренние слои представляются несколько разрыхленными. При равномерном или диффузном остеопорозе кость на снимке приобретает прозрачный, гомогенный, как бы стеклянный вид. Кортикальный ее слой истончен, но на прозрачном фоне кости его тень выступает более подчеркнуто.
Установление давности повреждения кости / Саенко А.В., Осипенкова Т.К., Пиголкин Ю.П. // Матер. IV Всеросс. съезда судебных медиков: тезисы докладов. — Владимир, 1996. — №1. — С. 102-103.
Диагностика давности закрытой травмы грудной клетки с переломами ребер / Меркулова В.Г., Толпежников В.Ф., Волксоне В.Я. // Матер. II Всеросс. съезда судебных медиков : тезисы докладов. — Иркутск-М., 1987. — №. — С. 97-99.
Особенности повреждения надкостницы от действия механических повреждающих факторов / Ширяева Ю.Н., Журихина С.И., Макаров И.Ю. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2019. — №18. — С. 210-213.
Учебная медицинская литература, онлайн-библиотека для учащихся в ВУЗах и для медицинских работников
Г. ГРУДНАЯ КЛЕТКА
Рентгенодиагностика переломов ребер значительно труднее, чем это могло бы казаться с первого взгляда. Легче всего определяются переломы в паравертебральном отделе, отчасти также и перелом передних концов костных ребер, хуже всего — по подмышечным линиям. Один стандартный обзорный снимок грудной клетки совершенно недостаточен для устанавливающего распознавания всех нарушений целости ребер, нужны обязательные дополнительные снимки отдельно правой и левой половины грудной клетки, верхних и нижних ребер, их переднего, среднего, заднего пробегов. Переломы хрящевых частей или на границе хрящевой и костной части, пока не наступило обызвествление мозоли, само собой разумеется, рентгенологически не могут быть распознаны вовсе.
Чаще всего ломаются наиболее выстоящие ребра, т. е. от V до VIII. При переломах нескольких ребер обычно имеется значительное смещение отломков, и такие переломы легче распознаются (рис. 59). Перелом одного только ребра бывает часто поднадкостничным; если линия перелома имеет зигзагообразную форму, смещение отсутствует и соседние ребра сохраняют параллельный ход, то распознавание на снимках может быть очень затруднительным. Линию перелома могут симулировать всевозможные патологические изменения линейного легочного рисунка.
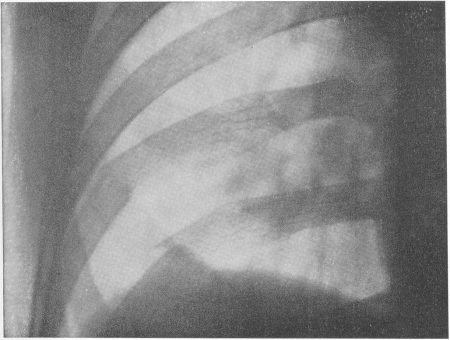
Рис. 59. Свежий перелом двух ребер справа с характерным умеренным смещением отломков.
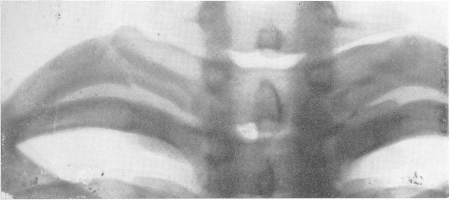
Рис. 60. Перелом I ребра справа близ шейки у 16-летнего юноши, сорвавшегося с телеграфного столба. Боли в верхней части груди и спины.
Рентгеноскопическое исследование может обнаружить лишь грубые переломы, со значительным смещением отломков и поэтому совершенно недопустимо в качестве самостоятельного метода исследования, хотя и представляет то преимущество по отношению к рентгенографии, что дает возможность более удобно и скоро исследовать во всевозможных проекциях. Заживление происходит при помощи крупных костных мозолей, нередко — при переломе нескольких соседних ребер — образуются патологические синостозы.
Необходимо выделить вопрос о переломах 1 ребра, так как они представляют ряд клинических и рентгенологических особенностей. Своеобразные переломы I ребра происходят при сильном кашлевом толчке, резком сморкании, чихании, как правило, у тяжелых лежачих больных туберкулезом, у которых подчас выключены из дыхательной функции обширные отделы грудной полости. Интересно, что аналогичный механизм возникновения этого перелома наблюдается у беременных в конце беременности или у женщин во время родовых усилий. При одном из стремительных движений наступает мгновенная резко ограниченная на типичном месте боль. Клинически важны при этом сравнительно частые осложнения перелома I ребра со стороны окружающих органов — плевры, легочной верхушки, сосудов, нервов (рис. 60). Исход этого перелома различен, наблюдаются как полное костное заживление, так и чаще образование ложного сустава или фиброзных тяжей.

Рис. 61. Перелом грудины у 26-летнего строительного рабочего. Рукоятка грудины смещена вперед, тело — назад.
Рентгенологическое суждение требует серьезного исключения возможных источников ошибок. Это, во-первых, так называемые щели в обызвествленных реберных хрящах I ребра, которые наблюдаются неизмеримо чаще, чем истинные переломы. При щелевидных образованиях в обызвествленных хрящах по краям полоски просветления имеются характерные бугристости. Кроме того, щели видны с обеих сторон и притом не только в I, но зачастую и во II, III и даже IV ребрах. На месте щели нет болей. Во-вторых, надо иметь в виду лоозеровские зоны, которые очень часто в последние годы неожиданно выявляются при поточных обследованиях контингентов населения для выявления скрыто протекающих заболеваний грудной клетки, в частности при флюорографии. Эти зоны перестройки костной ткани тоже часто двусторонни и более или менее симметричны. Вообще, без характерных анамнестических указаний и клинических данных мы не ставим ретроспективного диагноза перенесенного перелома первого ребра.
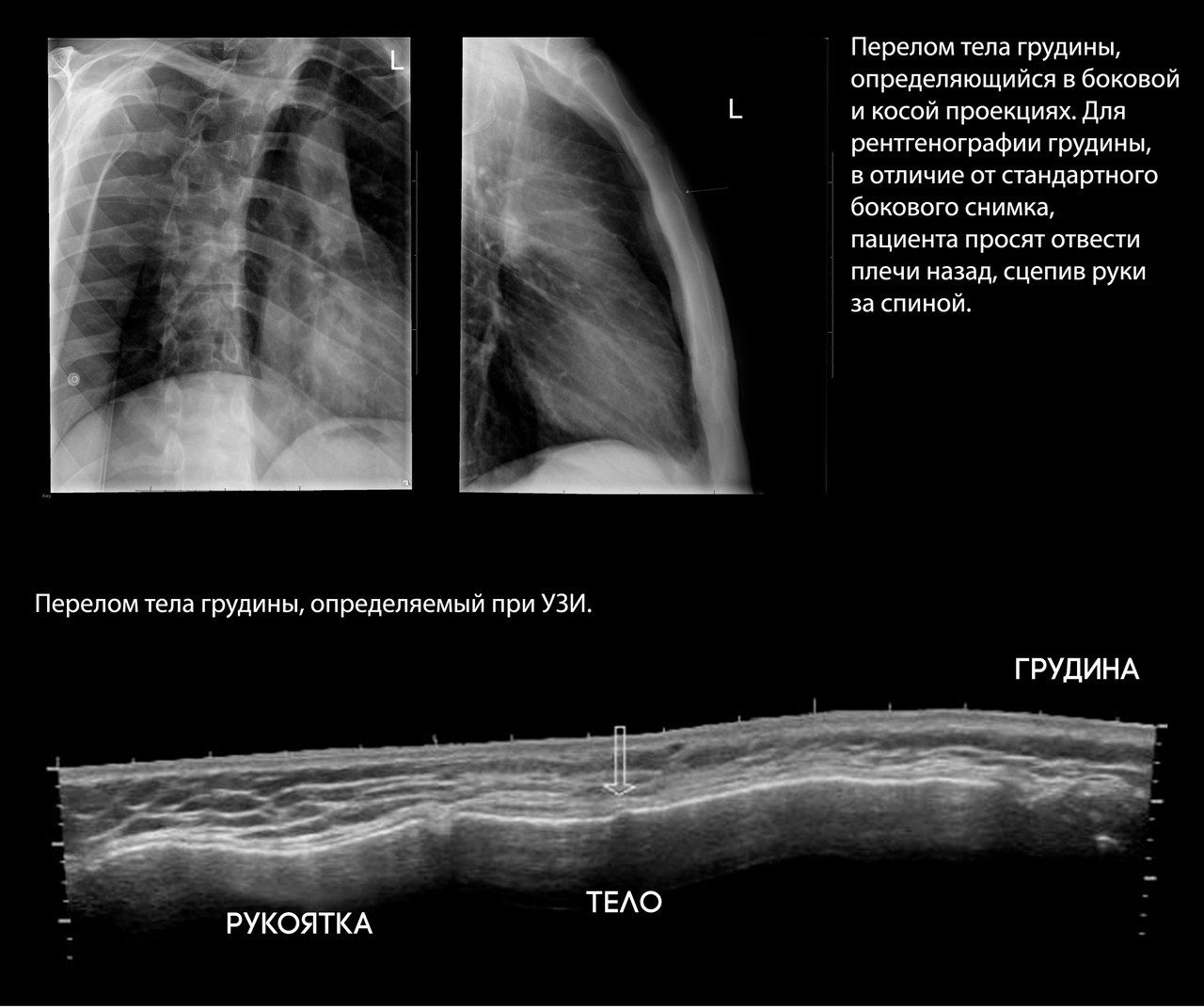
Перелом грудины происходят в angulus Ludovici, т. е. на месте синостоза (или окостеневшего синхондроза) между рукояткой и телом кости (рис. 61), значительно реже попадаются поперечные переломы самого тела. Рентгенологически обнаруживаются лишь те случаи, в которых имеется определенное смещение отломков, а именно при исследовании в боковой проекции.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Травма грудной клетки (ГК) наиболее часто встречается при ДТП.
Среди погибших в результате ДТП 25 % имели изолированную травму грудной клетки и почти 50 % - сочетанную. Данная патология вносит значительный вклад в общую смертность больных травматологического профиля и занимает третье место после тяжелых ЧМТ и повреждений конечностей.
Различают проникающую и тупую травму грудной клетки (ГК).
При тупой травме грудной клетки встречаются повреждения:
- стенки грудной клетки в 71 %;
- легких в 21 %; - сердца в 7 %;
- трахеобронхиального дерева в менее чем 1 % случаев.
Повреждения органов грудной клетки, представляющие угрозу для жизни в ранний период травмы:
- обструкция дыхательных путей;
- напряженный пневмоторакс (дислокационный синдром);
- открытый пневмоторакс (дыхательная недостаточность из-за нарушения механизма дыхания);
- массивный гемоторакс (геморрагический шок и дислокационный синдром);
- ушиб сердца с тяжелыми нарушениями систолической и диастолической функции;
- ушиб сердца, с развитием фатальных нарушений сердечного ритма;
- разрыв аорты и крупных сосудов;
- разрывы трахеи и бронхов;
Повреждения костных структур грудной клетки
Переломы ребер
Переломы ребер являются наиболее частым проявлением тупой травме ГК.
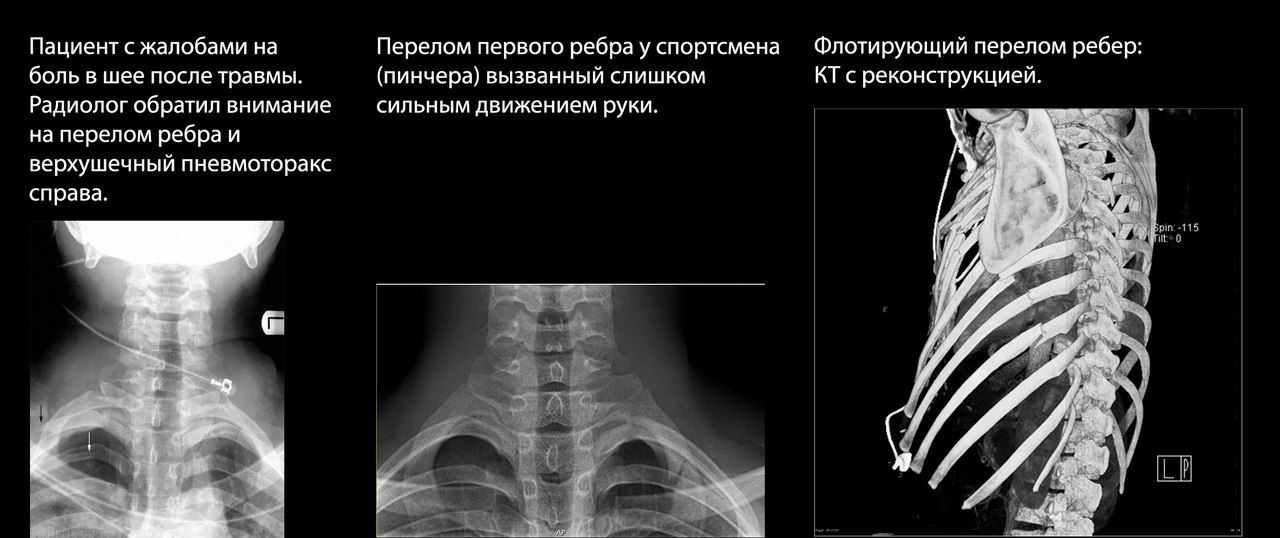
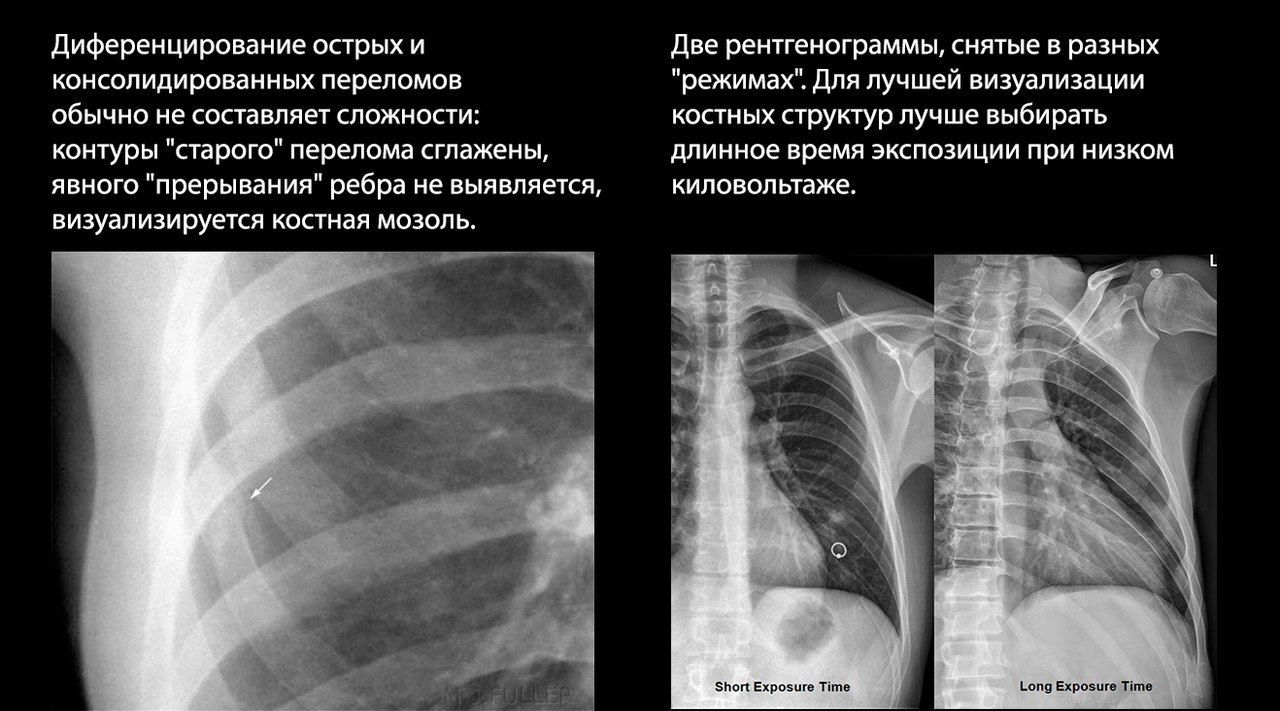
В определении тактики ведения пациента важно учитывать его возраст: например, у пациентов старше 65 лет с переломами двух ребер отмечалась в два раза более высокая смертность, чем у молодых пациентов с аналогичной травмой.
Симптомы переломов ребер включают наличие гематомы, болезненность при пальпации, крепитацию отломков кости, мышечный спазм в области перелома и локализованную болезненность при билатеральной компрессии грудной клетки.
Переломы грудины
Ассоциированы с переломами ребер в 21 % случаем, спинальной травмой в 10 %, миокардиальной контузией в 1,5-6 % случаев.
Травмы грудины при тупой травме ГК обычно случаются в результате ДТП, как результат удара грудной клеткой об руль. У пожилых пациентов встречаются чаще, однако замечено, что в сравнении с молодыми пациентами с таким же объемом повреждения грудины, у пожилых наблюдались менее выраженные повреждения мягких тканей ГК.
Переломы грудины сами по себе не являются угрожающим жизни состоянием, однако связанные с ними медиастинальные гематомы могут привести к сдавливанию структур средостения и как следствие – к сердечной недостаточности.
Лучевая диагностика переломов костных структур ГК
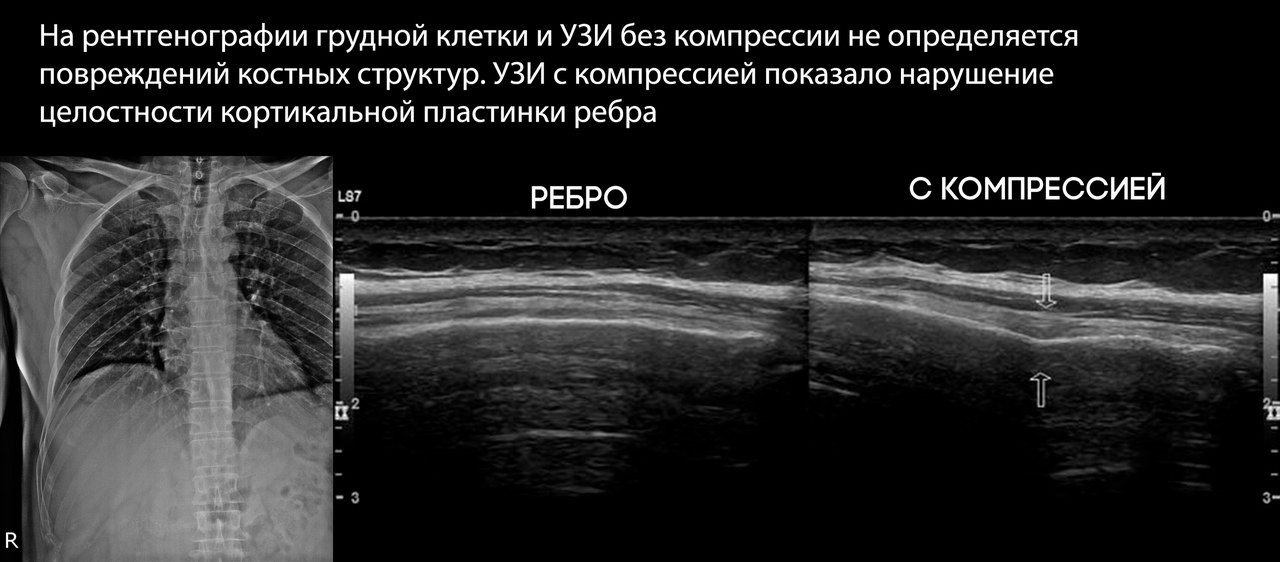
Чтобы свести к минимуму этот эффект, используют специальные проекции для снимка грудины и прицельные или косые (в положении пациента под углом 30 к кассете) снимки для диагностики переломов ребер.
При УЗИ определяется прерывание наружной кортикальной пластинки ребра, которое изменяется с дыханием и гипоэхогенное уплотнение окружающих мягких тканей за счет их отека.
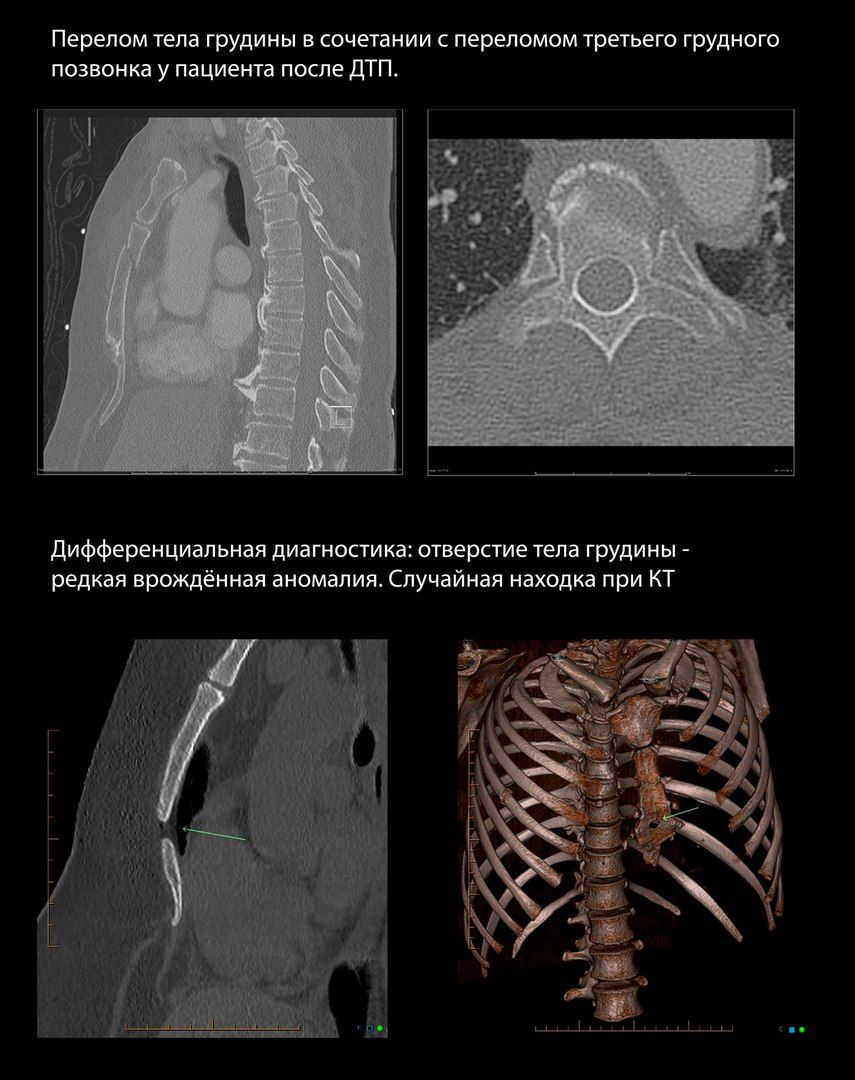
Наиболее чувствительным методом диагностики является СКТ, однако рутинное применение томографии нерационально в случае неосложненных переломов.
Распознание флотирующего перелома как правило не создает трудностей так как предполагает множественные переломы ребер и часто – осложнения в виде гемо- или пневмоторакса.
Повреждения паренхимы легких
Ушиб легкого
Ушиб легкого возникает в первые часы после травмы как непосредственное последствие удара и представляет собой альвеолярный отек и кровоизлияния с инфильтрацией и отеком интерстиция, но без разрывов легочной паренхимы. Часто возникает при ДТП и минно-взрывной травме.
Как правило, тяжесть и распространенность ушиба легкого коррелирует с повреждениями костных структур (и особенно выражены при флотирующих переломах), однако описаны случаи выраженных ушибов без повреждения ребер.
Клинические проявления включают одышку, тахипноэ, цианоз, тахикардию и гипотонию. Могут возникать локализованные влажные хрипы и мокрота геморрагического характера.
Рентгенологически ушиб легкого проявляется сливным альвеолярным уплотнением, которое может прогрессировать до консолидации. Это уплотнение фокальное и локализовано в месте удара, хотя в случае удара большой силы может возникать поражение на противоположной стороне грудной клетки.
Ушиб легкого бывает сложно дифференцировать от проявлений респираторного дистресс-синдрома, который также проявляется отеком и инфильтрацией.
Основными отличиями являются время возникновения – ушиб возникает в первые часы как острая реакция на травму, в то время как РДС развивается за 24-72 часа. Второе отличие – распространенность процесса: проявления РДС диффузны, в то время как ушиб обычно ограничен сегментом или долей.
Лучевая картина ушиба легкого также схожа с явлениями аспирационной пневмонии, которая встречается при тяжелой травме с потерей сознания. Однако для аспирационной пневмонии характерно распространение процесса по ходу бронхиального дерева.
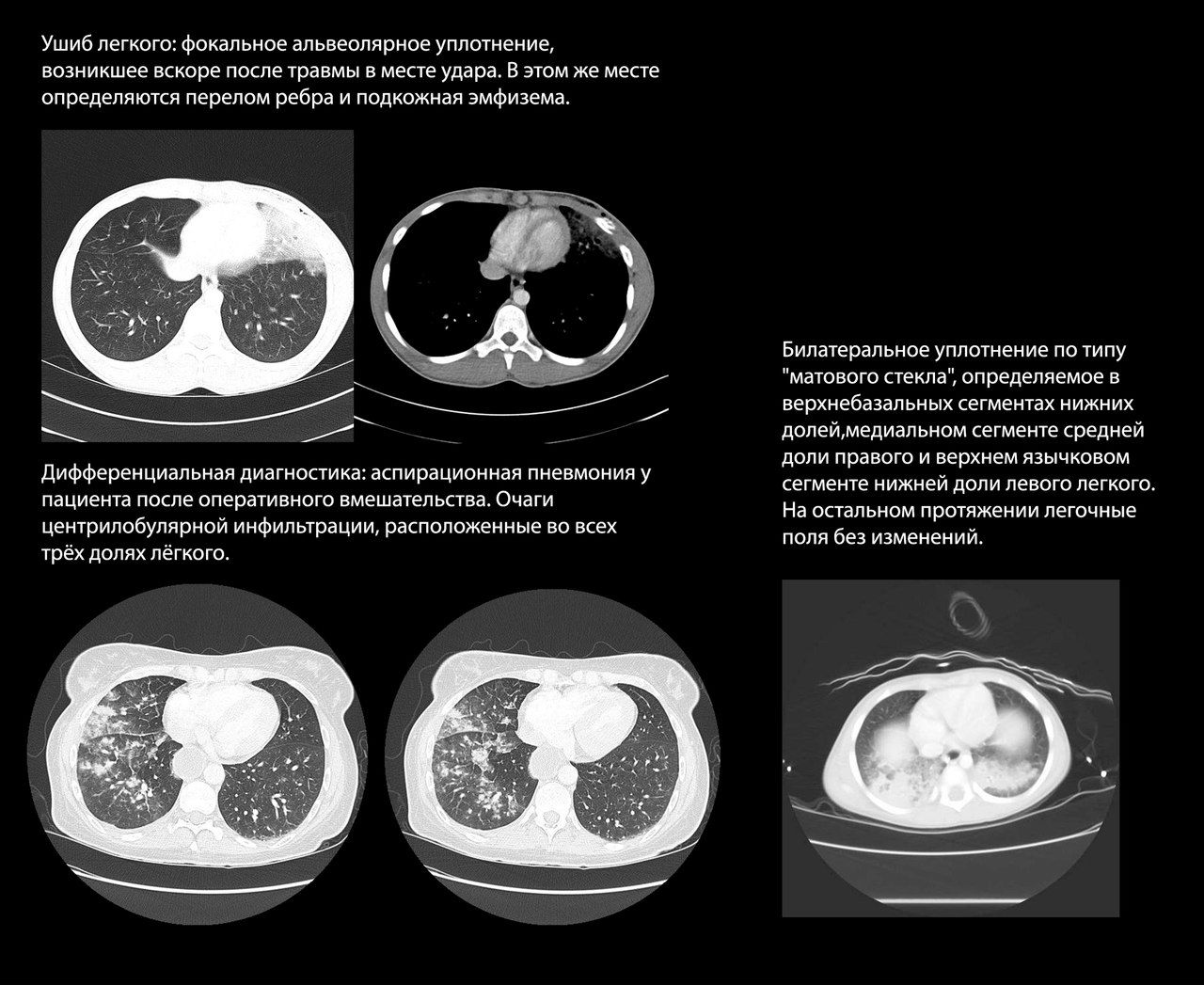
Выраженность и распространенность ушиба коррелируют с тяжестью состояния пациента. Так, пациенты, у которых признаки ушиба легкого регистрировались не только при КТ-сканировании, но и на рентгенограммах, демонстрировали большую выраженность проявлений дыхательной недостаточности.
Разрывы легочной паренхимы
Часто происходят как при проникающих (в результате непосредственного воздействия на паренхиму), так и при тупых травмах ГК (вследствие резкого воздействия сил сдавления); а также могут быть следствием переломов ребер (повреждение паренхимы легкого отломками).
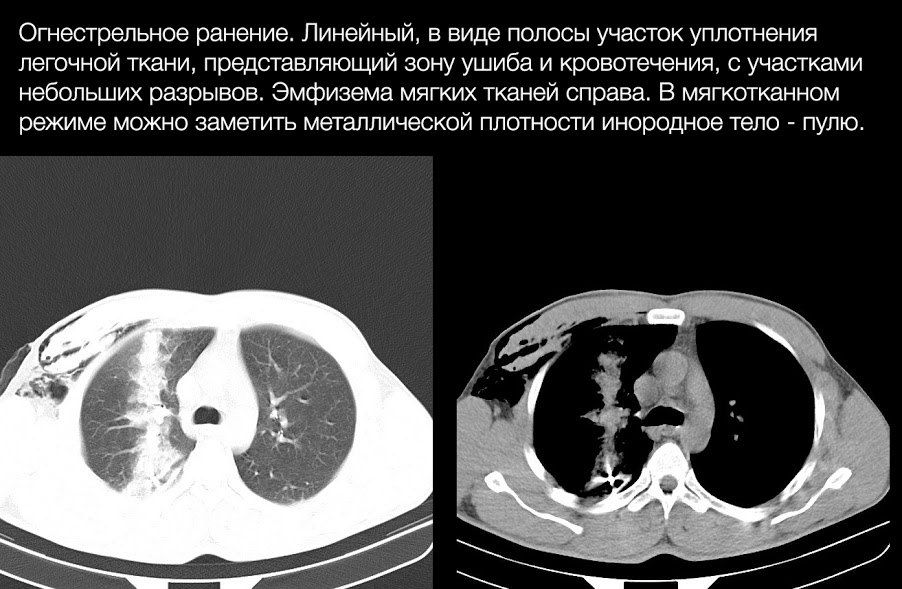
Основным проявлением разрыва легкого является формирование полости, заполненной газом, жидкостью (кровью) или и тем, и другим, и окруженной зоной ушиба и/или кровотечения.
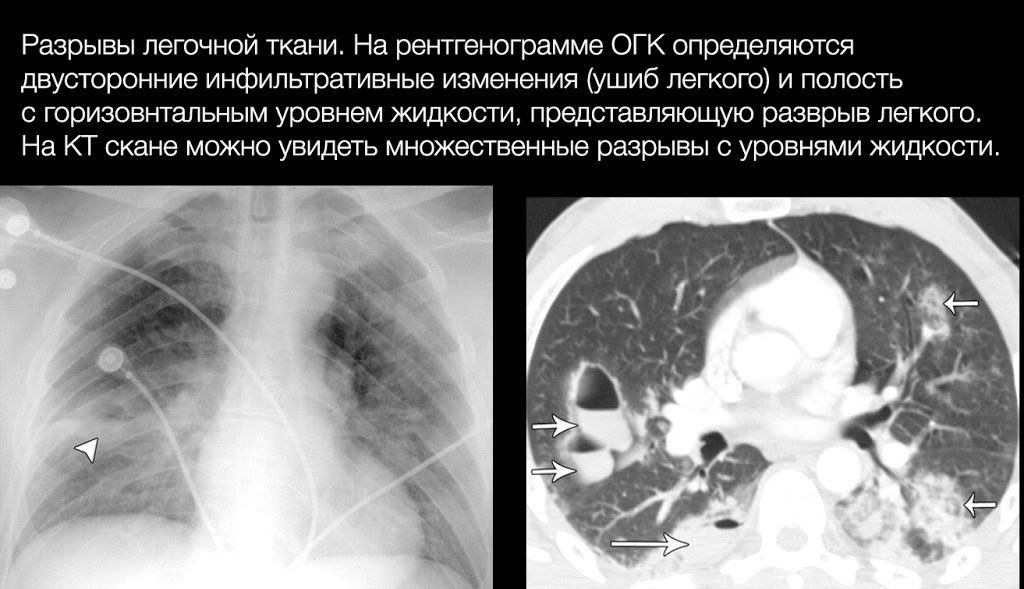
Неосложненные разрывы легких не проявляют себя клинически. Наиболее частым осложнениями являются пневмо- и гемоторакс, а наиболее грозным — воздушная эмболия, возникающая в случае, если рядом с местом разрыва находится крупный сосуд, который также поврежден.
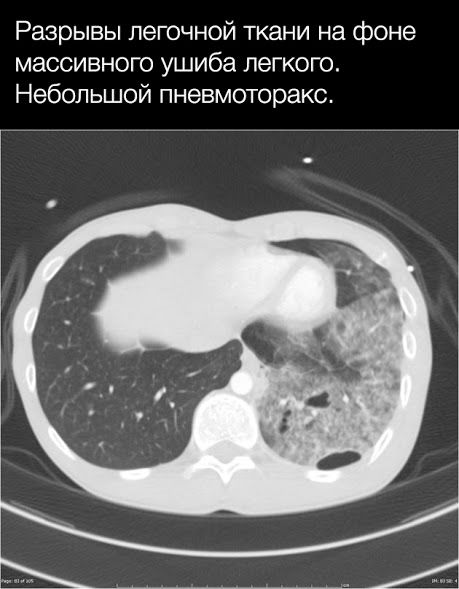
Позднее могут возникнуть абсцессы и бронхоплевральные фистулы, разрыв также может осложниться пневмотораксом и в отдаленном периоде.
Повреждения трахеобронхиального дерева
Редкое, однако весьма опасное проявление травмы ГК. В проведенной большой серии аутопсий погибших с травмой ГК такие повреждения были отмечены в 2 % случаев.
В случае проникающего ранения часто ассоциированы с повреждениями сосудов и сигнализируют об опасности массивного кровотечения и воздушной эмболии.
При закрытой травме ГК один из наиболее частых вариантов – трахеоларингеальный разрыв, то есть отрыв трахеи от гортани. Типичные механизмы трахеобронхиального повреждения (ТБП): взрывная сила, возникающая в момент травмы, когда мощная волна экспираторного воздуха (из-за внезапного и резкого сжатия грудной клетки) ударяется в закрытые голосовые связки; сжатие бронхиального дерева между грудиной и позвоночником; перемещения легких и бронхиального дерева при внезапном и резком замедлении или ускорении движения тела с большей амплитудой, чем может обеспечить подвижность бифуркации трахеи.
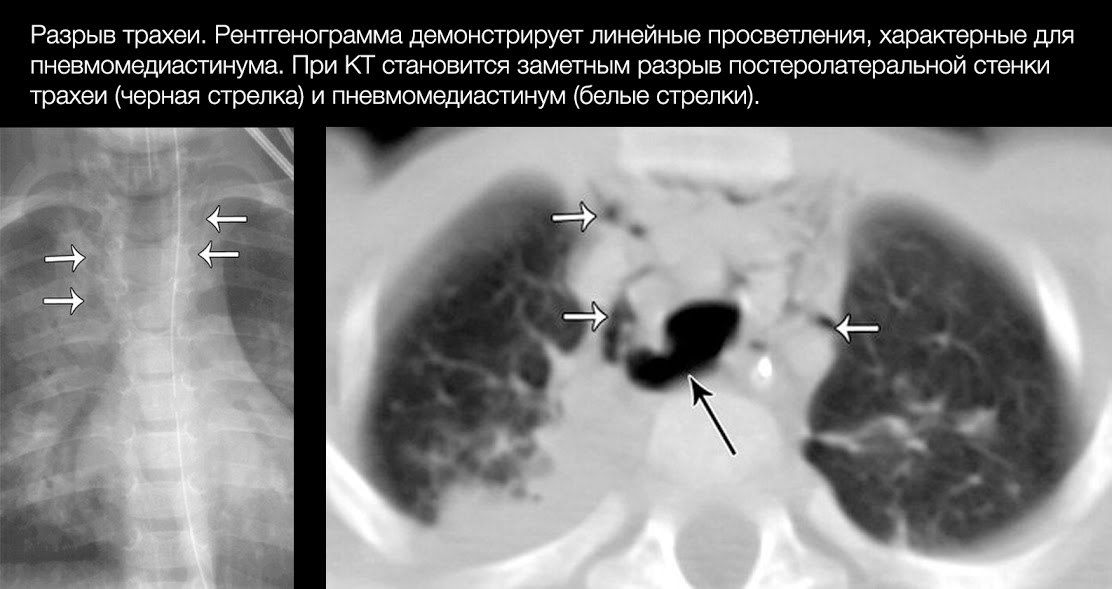
В общем же, большая часть разрывов локализуется на расстоянии 2 см от карины. Правый главный бронх повреждается чаще левого.
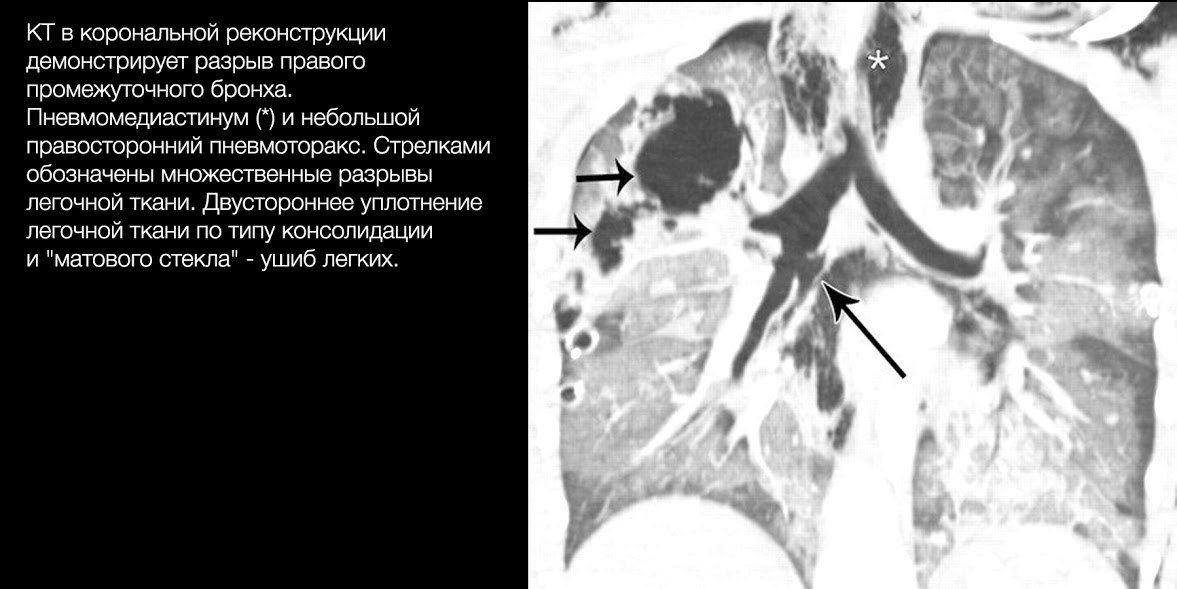
Проводить рентгенографию малоцелесообразно: она вряд ли выявит небольшие повреждения, а при массивных травмах состояние больного редко позволяет провести её корректно.
Диагностическая ценность КТ гораздо выше. Она позволяет уточнить локализацию поврежденного бронха, часто — характер разрыва, а при контрастировании – ответить на вопрос о наличии активного кровотечения.
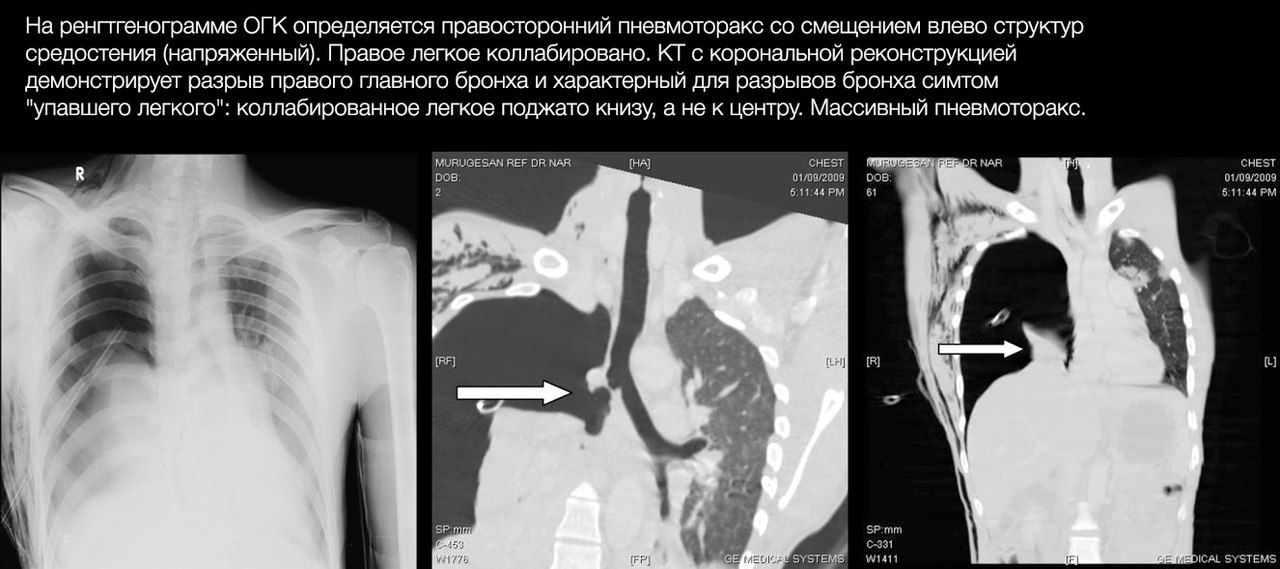
Завершающим и наиболее информативным диагностическим методом является фибробронхоскопия. Она же может быть и лечебным мероприятием.
Пневмоторакс
Возникает с частотой 15‒50 % у пациентов со значительной травмой грудной клетки и инвариантно — при проникающих ранениях ГК.
Различают закрытый, открытый и напряжённый пневмоторакс.
Закрытый пневмоторакс возникает в случае, когда плевральная полость не имеет прямого сообщения с внешней средой, т.е. воздух, попадающий в плевральную полость, происходит из бронхоальвеолярной системы вследствие, например, разрыва паренхимы лёгкого. Классическим примером закрытого пневмоторакса является разрыв буллы лёгочной ткани, однако у здоровых пациентов в острый период травмы наиболее частый механизм — повреждение ткани лёгкого отломками рёбер.В более поздний период пневмоторакс может быть следствием проведённых оперативных мероприятий, ИВЛ и/или сопровождать позднюю стадию острого респираторного дистресс-синдрома (ОРДС), о котором будет рассказано позже.
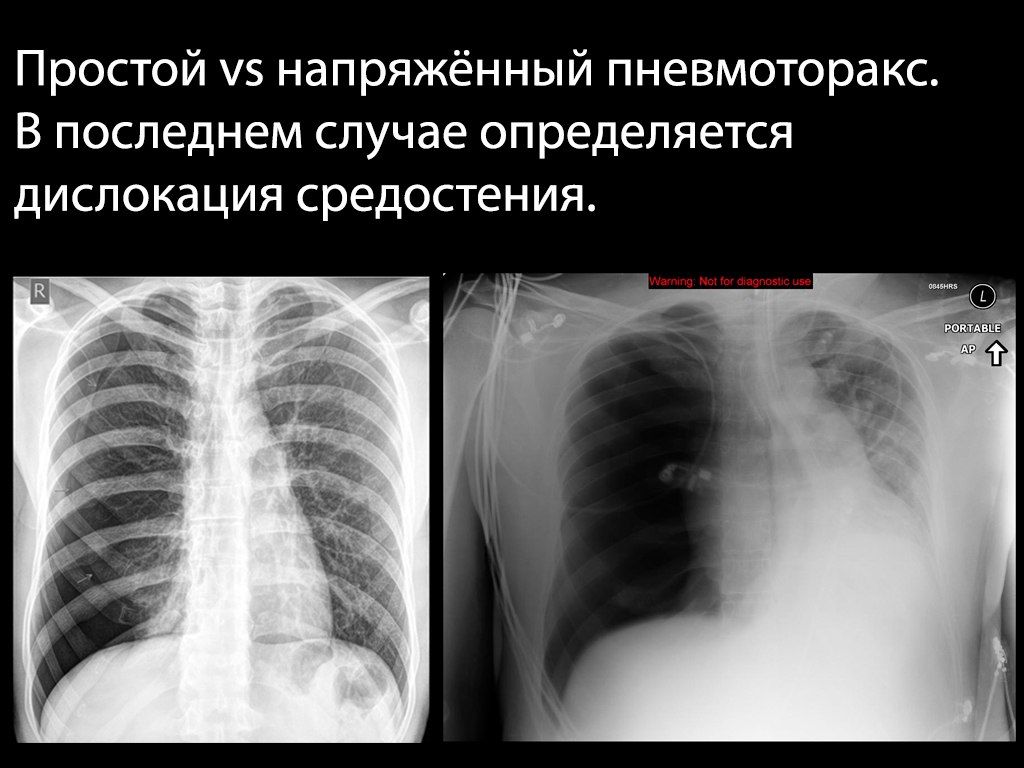
Это проявляется болью в грудной клетке, быстро нарастающей одышкой, психомоторным возбуждением, набуханием сосудов шеи (может не определяться при массивной кровопотере), подкожной эмфиземой, расширением и сглаживанием межрёберных промежутков на стороне поражения.
Объективно — на стороне поражения тимпанит, отсутствие дыхательных звуков и голосового дрожания.
Диагноз напряжённого пневмоторакса ставится на основе клинических данных и не нуждается в рентгенологическом подтверждении.
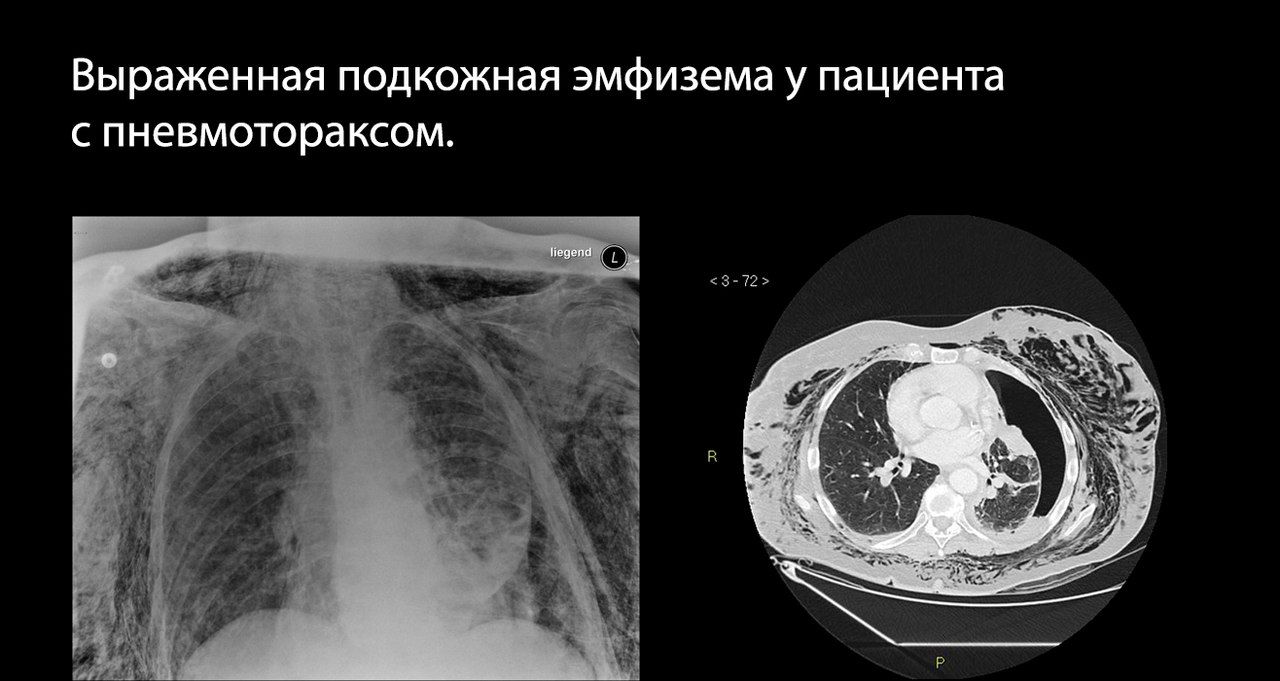
Особую трудность для рентгенолога представляет пациент, которому из-за тяжести его состояния невозможно выполнить рентген в вертикальном положении. При возможности может быть выполнен снимок на здоровом боку.
Если можно выполнить только снимок в положении больного лёжа на спине, единственным рентгенологическим проявлением может быть симптом глубокой борозды — заметно углубленный костодиафрагмальный синус на стороне поражения.
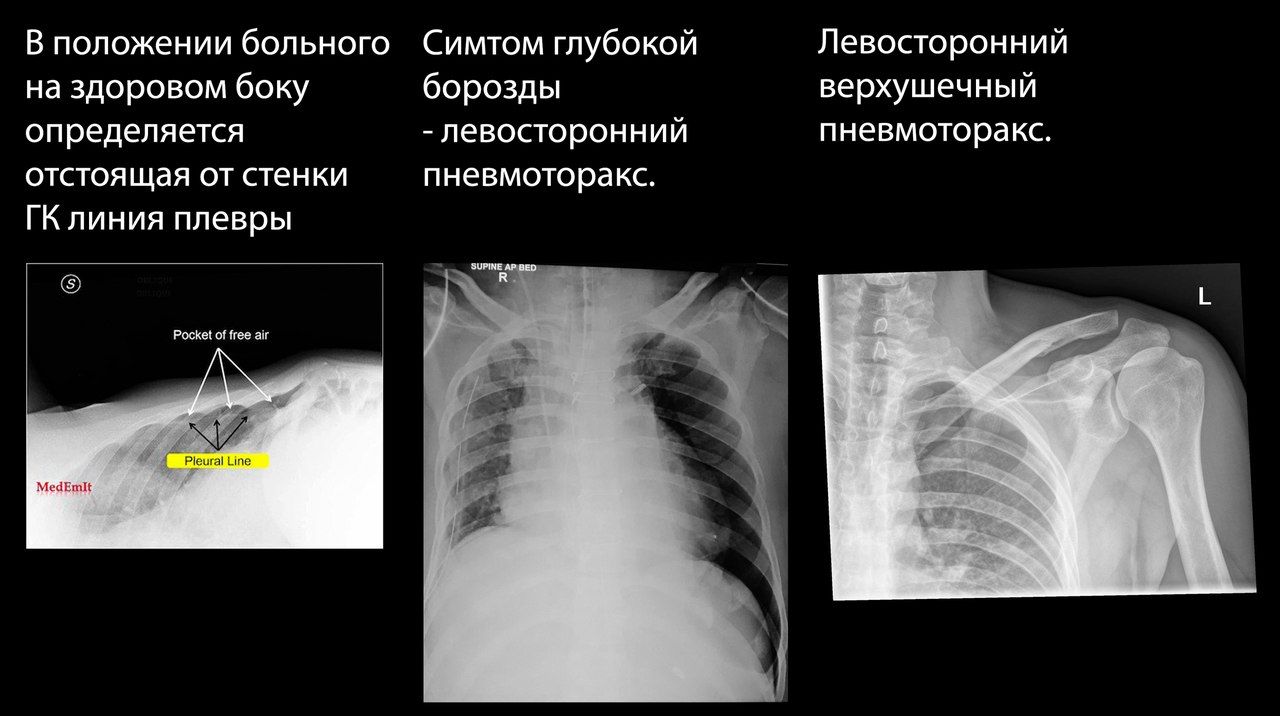
Пневмоторакс может быть трудно определяем при рентгенографии, особенно в случаях небольшого количества воздуха в плевральной полости.До 75% выявляемых при КТ пневмотораксов были скрыты на рентгенограммах.
В случаях, когда пневмоторакс подозревается клинически, но сомнителен при рентгенографии, некоторые авторы рекомендуют сделать снимок на высоте выдоха, однако ценность и безопасность этого метода дискутабельны.
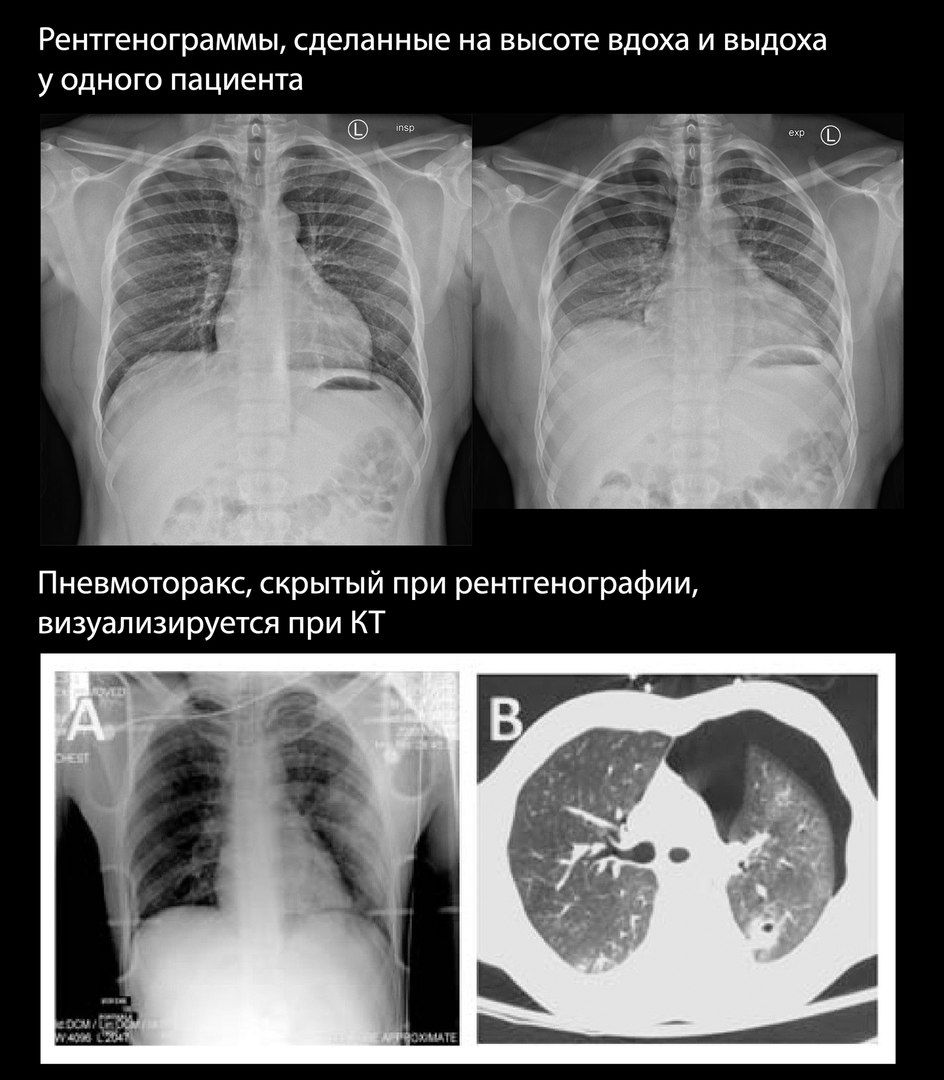
УЗИ плевральных полостей показало большую чувствительность в выявлении пневмоторакса, чем стандартная рентгенография. Наиболее чувствительным методом остается КТ.
Картину пневмоторакса при рентгенографии могут имитировать складки одежды, посторонние предметы, в том числе тени катетеров и плевральных трубок, и даже складки кожи больного; просветление, вызванное отсутствием одной из молочных желёз иногда может быть принято за пневмоторакс.
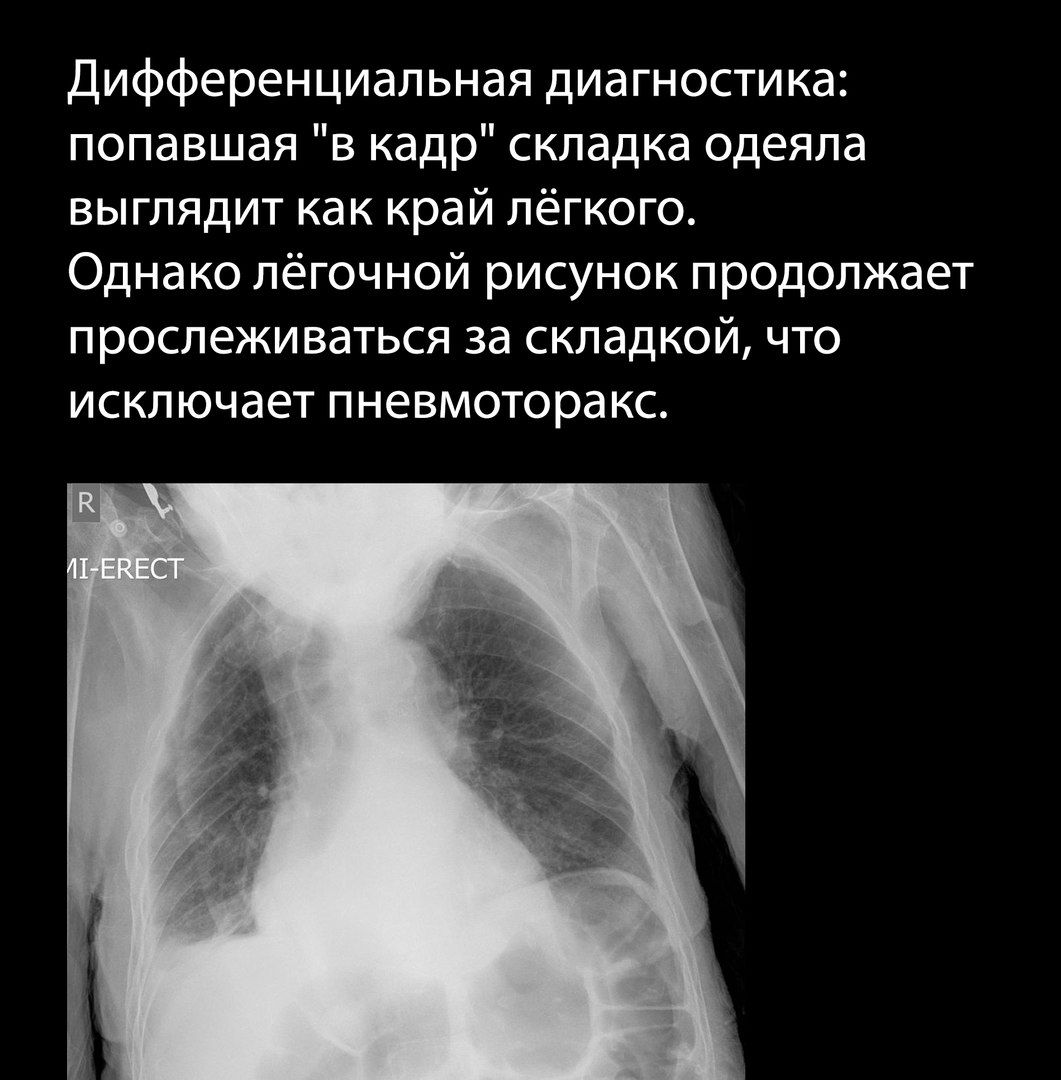
Следует обращать внимание на симметричность укладки больного.
Гемоторакс
Скопление крови в плевральной полости является частым осложнением травмы грудной клетки.
Гемоторакс далеко не всегда является угрожающим жизни состоянием. Его наиболее грозное осложнение — гиповолемический шок — случается только в случае массивной и/или продолжающейся кровопотери.
Однако отдалённые последствия в виде эмпиемы плевры и свернувшегося гемоторакса могут заметно осложнить период реабилитации, если гемоторакс не будет распознан и купирован своевременно.
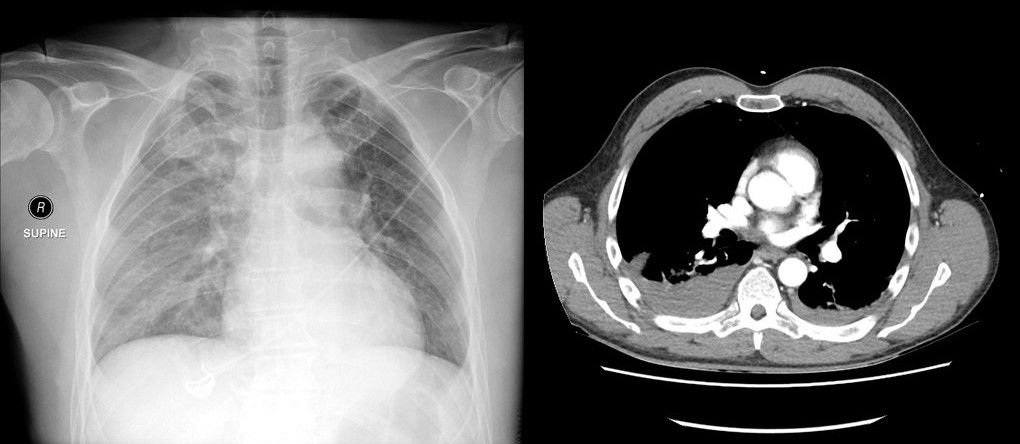
КТ позволяет дифференцировать кровь в полости плевры с ограниченной точностью с помощью измерения плотности жидкости. В первые дни кровоизлияния в плевральную полость оно отличается высокими плотностными показателями, от +40 до +60 HU. В последующем в плевральном выпоте может появиться горизонтальный уровень между плазмой и более плотными форменными элементами крови. Показатели могут быть иными в случае анемии, присоединения экссудативного компонента, присутствия лимфы (хилоторакс), присоединения инфекции.
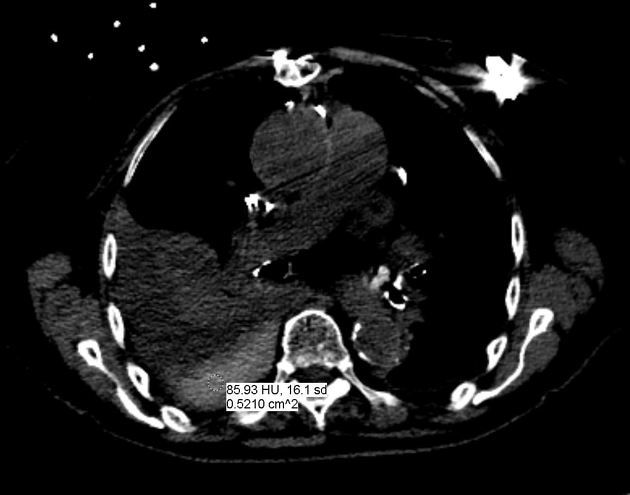
КТ ОГК демонстрирует наличие плеврального выпота гетерогенной плотности: более высокая плотность обусловлена осаждением форменных элементов крови и остатоным количеством контрастного вещества (пациенту проводилось КТ с контрастированием ранее)
Типичная рентген-картина плеврального выпота представлена на следующей иллюстрации — интенсивное однородное затенение (т.е. более светлый участок) части или всего лёгочного поля. При снимке в вертикальном положении четко определяется верхний край уровня жидкости в виде вогнутой книзу линии — линии Дамуазо.
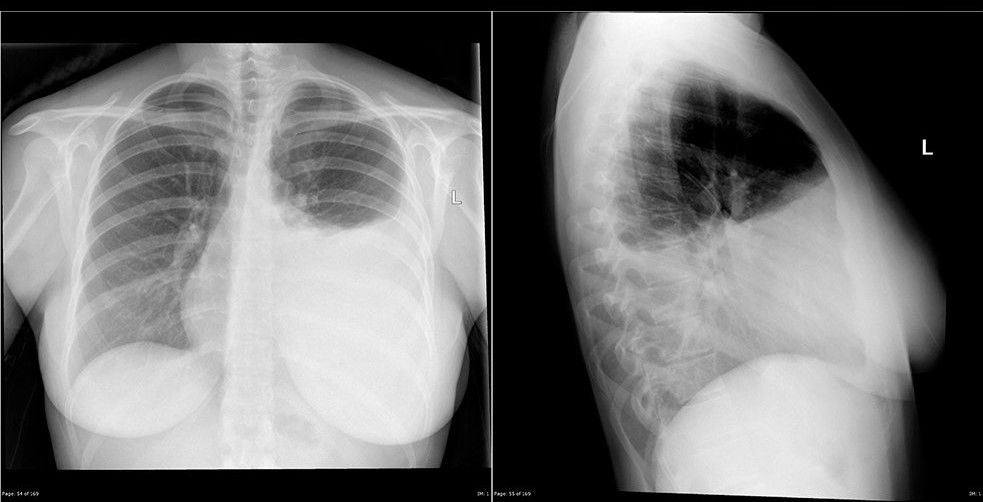
Такое распределение жидкости некоторые авторы объясняют неодинаковым отрицательным давлением, которое создаёт меньшее сопротивление в боковых частях плевральной полости, а другие — эффектом суммации теней.
Снимок в боковой проекции обязателен для уточнения количества жидкости.
Как и в случае с пневмотораксом, более чувствительным методом диагностики является УЗИ плевральных полостей. Иногда его проводят как отдельное исследование в случае сомнительной информативности рентгенографии, а в случае пациентов с политравмой — как часть FAST-протокола — методики ургентной сонографии для поиска жидкости в брюшной и плевральных полостях.
FAST является обязательной частью Advanced Trauma Life Support.
УЗИ может иметь очень высокую чувствительность (92 %), специфичность (100 %), положительные прогностические значения (100 %) и отрицательные прогностические значения (98 %) при обнаружении гемоторакса в контексте предшествующей травмы.
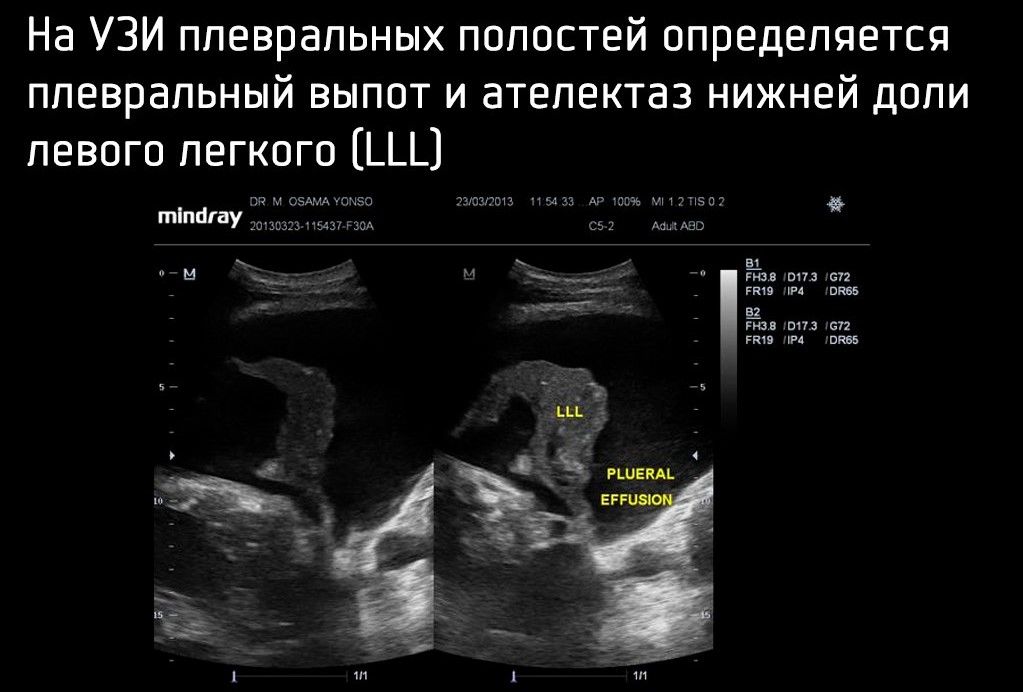
Измерение количества жидкости
По количеству геморрагической жидкости гемоторакс разделяют на:
- малый (до 500 мл) — кровь занимает плевральные синусы;
- средний (500‒1000 мл) — кровь достигает угла лопатки;
- большой (более 1000) — проявляется затенением всего или почти всего лёгочного поля.
При КТ исследовании пациент находится в горизонтальном положении, поэтому свободная жидкость растекается вдоль задней поверхности лёгкого.
По толщине слоя жидкости можно приблизительно определить её количество.
Достовернее всего объём выпота позволяет вычислить УЗИ.
Для вычисления существует несколько формул, например: — объём (в мл) = (h+b)*70, где
h — максимальный кранио-каудальный размер выпота вдоль грудной стенки (см);
b — базальное периферическое расстояние от диафрагмы до нижнего края легкого (см);
70 — эмпирически выведенный коэффициент;
— объём (в мл) = 20*h при h>10 мм, где h — максимальный кранио-каудальный размер выпота вдоль грудной стенки (в д.случае в мм),
В случаях, когда требуется быстрый примерный расчет, УЗИст может следовать следующему правилу: объём жидкости превышает 800 мл, если максимальный кранио-каудальный размер выпота превышает 45 мм в правой плевральной полости и 50 мм — в левой.
Методом выбора для его диагностики является мультифазная КТ с контрастом. Экстравазация контрастного вещества чётко указывает на активное кровотечение.
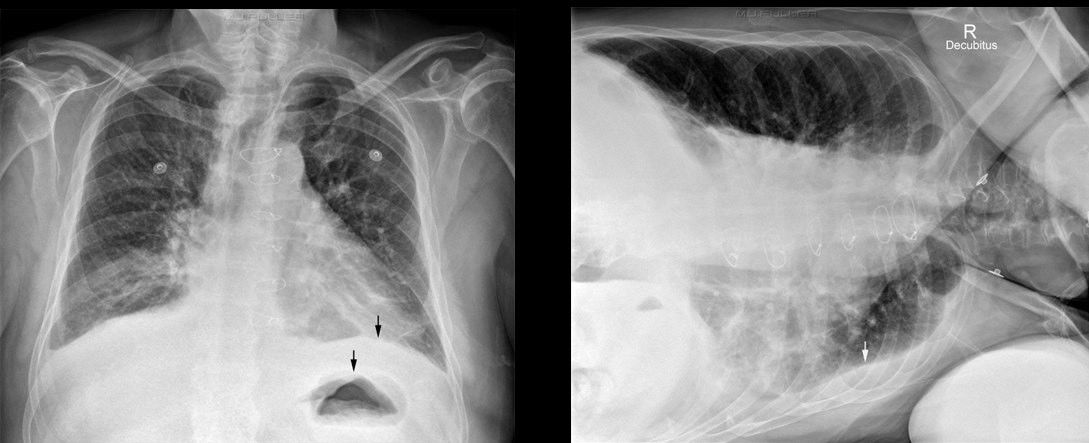
Гемопневмоторакс
В 25 % случаев гемоторакс при травме ГК ассоциирован с пневмотораксом.
На представленной ниже рентгенограмме видно, как таком случае сочетаются лучевые симптомы обеих патологий — справа латерально визуализируется просветление, а на его фоне — край коллабированного лёгкого (видна чёткая тонкая граница, легочной рисунок за ней не прослеживается;); в базальном отделе –— гомогенная интенсивная тень, в которой чётко прослеживается верхний край, но в данном случае нет линии Дамуазо, уровень жидкости горизонтальный — это особенность гидропневмоторакса. Также отметим переломы 6, 7, 8 рёбер справа.
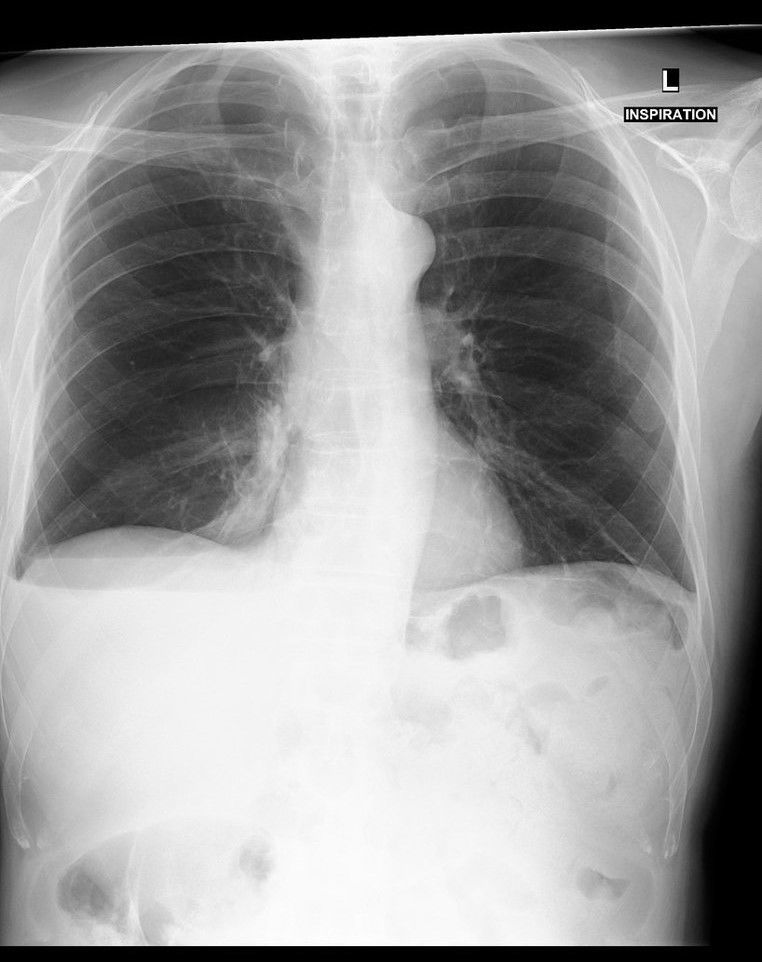
Дифференциальная диагностика
должна проводиться с:
- консолидацией лёгочной ткани (ушиб лёгкого, ОРДС, пневмония);
- другими видами гидроторакса (хилоторакс, экссудативный плеврит);
- поражением n. phrenicus; — гепатомегалией.
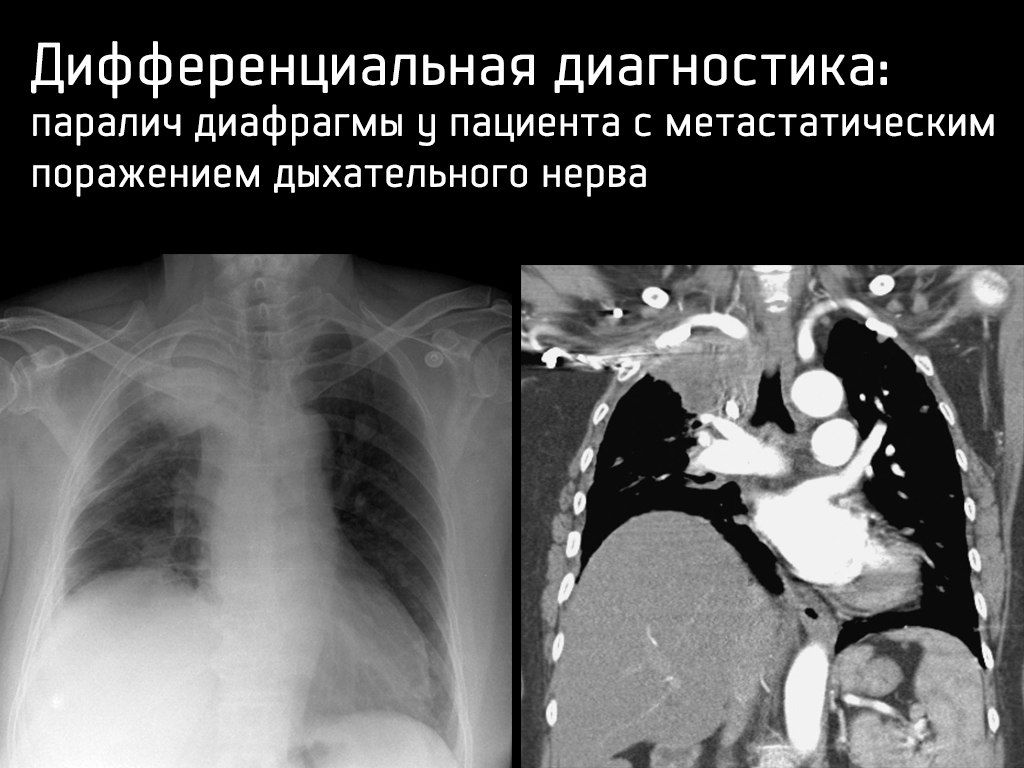
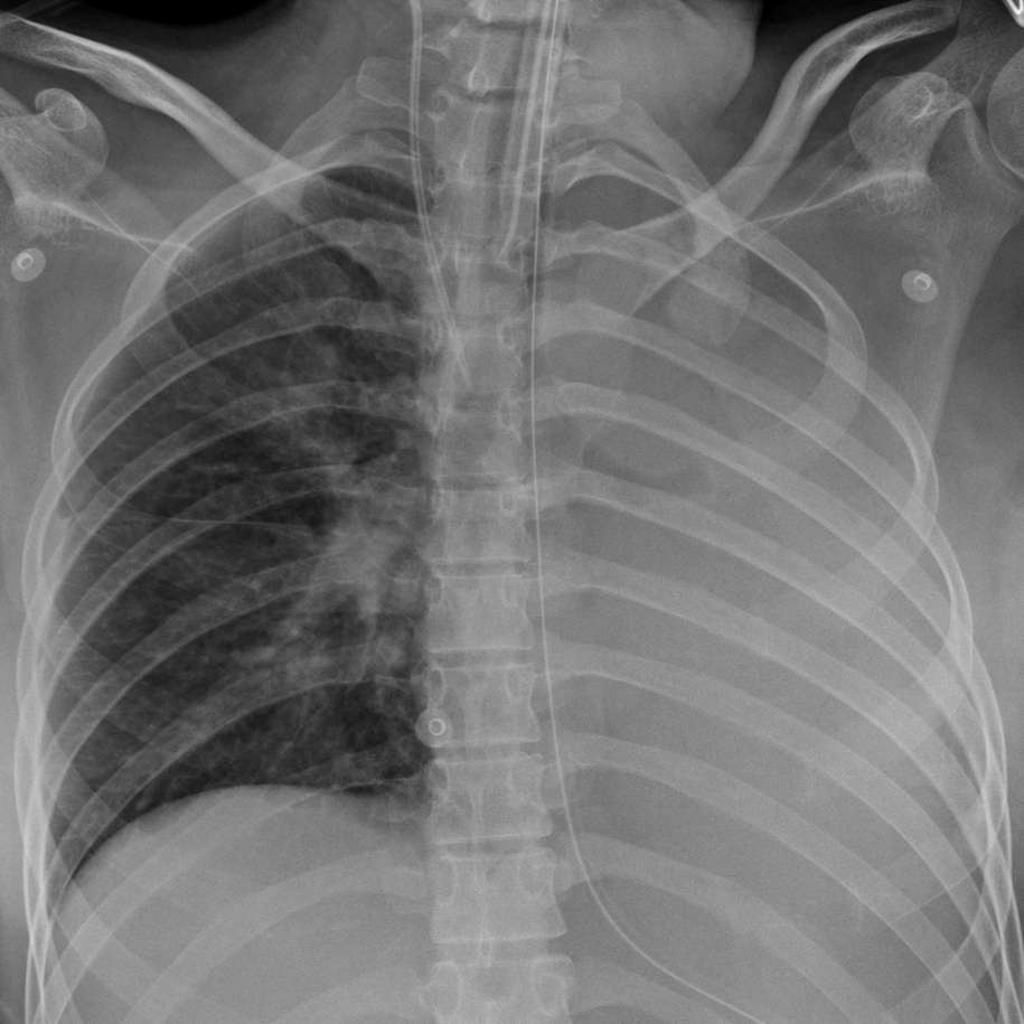
Дифференциальная диагностика: коллапс левого легкого у пациента после интубации.
Пневмоторакс В данной статье не рассматриваются вопросы диагностики колото-резанных и огнестрельных ранений грудной клетки, а также инородных тел – они рассмотрены в отдельных статьях.
Изучение рентгенограммы органов грудной клетки на предмет травматических изменений подразумевает обязательный анализ всех структур, в том числе костей и мягких тканей.
Травмы грудной клетки часто сопровождаются переломами ребер. Как правило повреждаются IV-IX ребра, переломы II-III ребер больше характерны для тяжелых травм, поскольку верхние ребра защищены слоем скелетной мускулатуры. В типичных случаях, при выраженном смещении отломков костей, диагностика переломов ребер не вызывает затруднений. Сложности диагностики возникают в случае незначительного смещения отломков кости, когда линия перелома практически не визуализируется, а сам перелом определяется только по незначительной ступенеобразной деформации кортикального слоя ребра (рисунок 1).
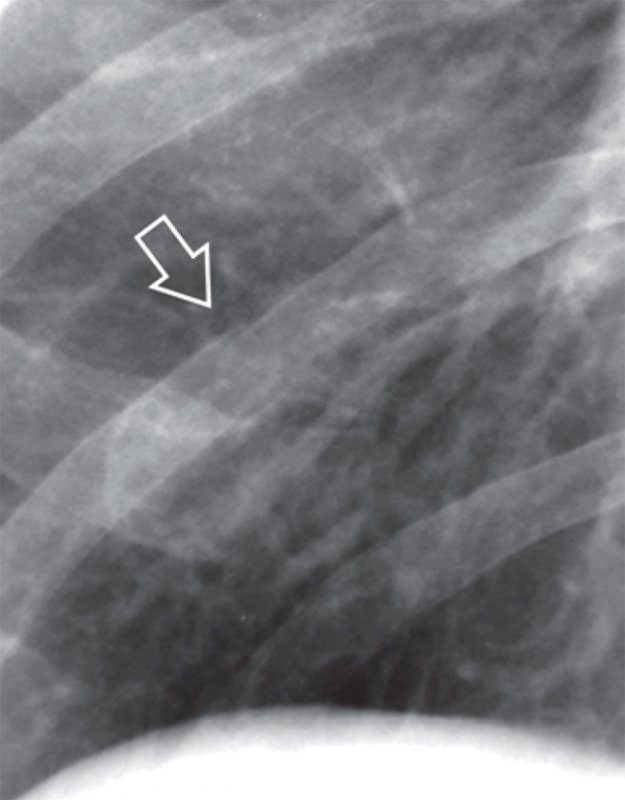
Перелом ребра
Рисунок 1. Перелом ребра: фрагмент рентгенограммы, выполненной в прямой проекции (правая половина грудной клетки). определяется перелом заднего отрезка ребра без смещения (см стрелка). Линия перелома плохо визуализируется, отмечается уступообразная деформация кортикального слоя ребра
Экстраплевральная (внеплевральная) гематома, которая может возникать на уровне перелома ребра, локализуется снаружи париетальной плевры (вне плевральной полости). На рентгенограмме она визуализируется на фоне наружного отдела легочного воля на границе с ребрами и характеризуется тенью полуовальной формы, основание тени обращено латерально.
Отметим, что в случае перелома ребер важен не только сам факт перелома, а то, что отломок кости может нанести повреждение легкому и привести к развитию пневмоторакса. При травмах грудной клетки нужно всегда искать признаки пневмоторакса! Кроме этого, другие костные структуры (видимые отделы лопаток и плечевых костей, ключицы) также необходимо изучать на предмет наличия травматических изменений (рисунок 2), а на рентгенограмме в боковой проекции – грудину (переломы грудины часто локализуются немного ниже сочленения рукоятки и тела грудины) и позвонки.
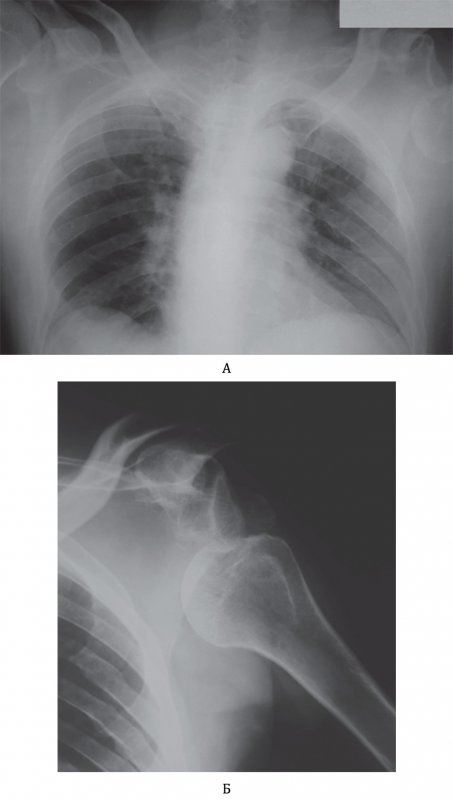
Вывих плечевой кости
Рисунок 2. Вывих плечевой кости. А – Рентгенограмма органов грудной клетки пациента после приступа эпилепсии. Головка левой плечевой кости находится вне суставной впадины лопатки. Б – Рентгенограмма левого плечевого сустава, выполненная у этого же больного: на снимке определяется вывих плечевой кости
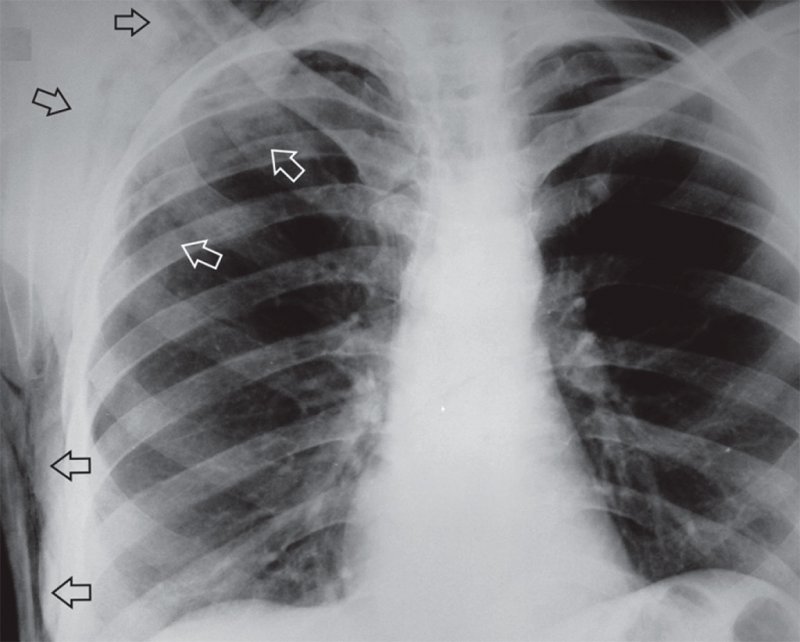
Подкожная эмфизема
Рисунок 3. Подкожная эмфизема правой половины грудной клетки после тупой травмы грудной клетки (см стрелки)
В ряде случаев межмышечная и подкожная эмфизема сопровождает разрывы легкого, которые не проявляются на рентгенограмме пневмотораксом. Это может быть обусловлено тем, что в месте разрыва легкого плевральные листки спаяны (из-за перенесенного воспаления), в результате чего воздух не проникает в плевральную полость, а поступает в мягкие ткани.
При травматическом разрыве легкого воздух может поступать в средостение по перибронховаскулярным клетчаточным пространствам (вызывает развитие пневмомедиастинума), а потом в мягкие ткани грудной клетки с дальнейшим развитием межмышечной и подкожной эмфиземы.
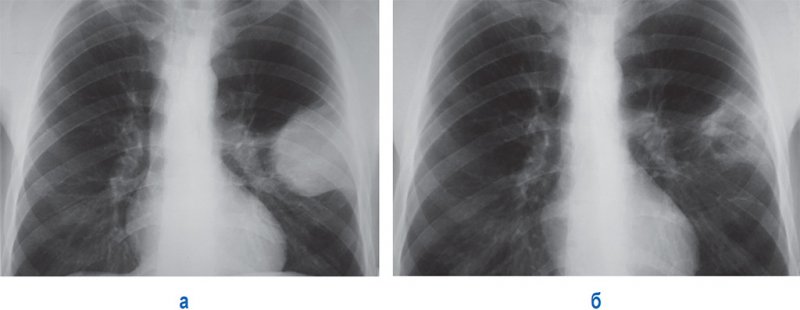
Ушиб легкого
Рисунок 4. А – ушиб левого легкого. Б – рентгенограмма того же пациента, выполненная через 7 дней: отмечается значительное уменьшение площади инфильтративных изменений, в области ушиба определяется полость округлой формы
Значительные травмы могут сопровождаться множественными ушибами легкого или занимать целую долю или даже большую часть легкого (междолевая плевра не препятствует распространению ушиба).
Дифференциальная диагностика ушиба легкого с пневмонией полагается на тот факт, что изменения в легких при ушибе проявляются непосредственно после травмы (или через несколько часов: как правило, на протяжение первых 3-4 часов и не позднее 24 часов). Постравматическая пневмония обычно присоединяется на 2-3 сутки, кроме этого, такая пневмония, как правило, развивается в центральных и нижнезадних отделах легких. Также при дифференциации ушиба легкого и пневмонии нужно учитывать клинико-лабораторные показатели.
Дисковидные ателектазы, перелом ребер
Рисунок 5. Дисковидные ателектазы в левом легком, переломы ребер слева. А – рентгенограмма в прямой проекции; Б – рентгенограмма в левой боковой проекции. Над диафрагмой слева определяются дисковидные ателектазы – полосовидные тени (см стрелки)
Пневмоторакс
Пневмоторакс образуется в результате скопления воздуха в плевральной полости. Часто пневмоторакс возникает при появлении патологического сообщения плевральной полости с воздухоносными отделами легкого, обусловленного нарушением целостности висцеральной плевры. Пневмоторакс может возникать, например, при закрытой травме грудной клетки, если при переломе ребер отломки кости повреждают висцеральную плевру и ткань легкого. Отметим, что разрывы легкого с повреждением висцеральной плевры могут происходить даже при травмах без повреждения ребер. Повреждения париетальной плевры происходят в случае открытых проникающих ранениях грудной клетки (при этом воздух из окружающей среды может поступать в плевральную полость – открытый пневмоторакс).
К основным клиническим признакам пневмоторакса относятся: одышка, боль в области грудной клетки. Нужно отметить, что течение пневмоторакса может быть малосимптомным, даже при полном спадении легкого. При проведении аускультации на стороне пневмоторакса отмечается либо значительное ослабление дыхания, либо отсутствие дыхательных шумов.
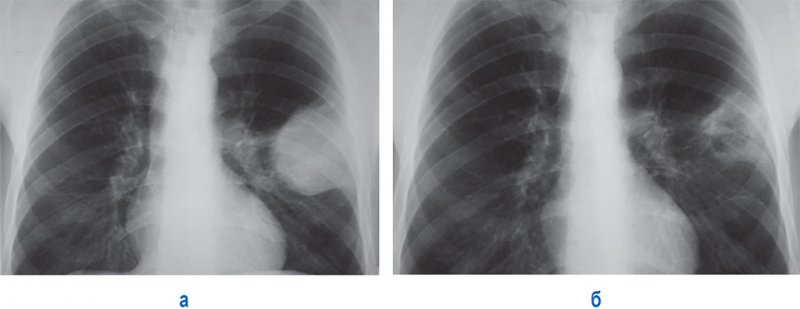
Тотальный пневмоторакс
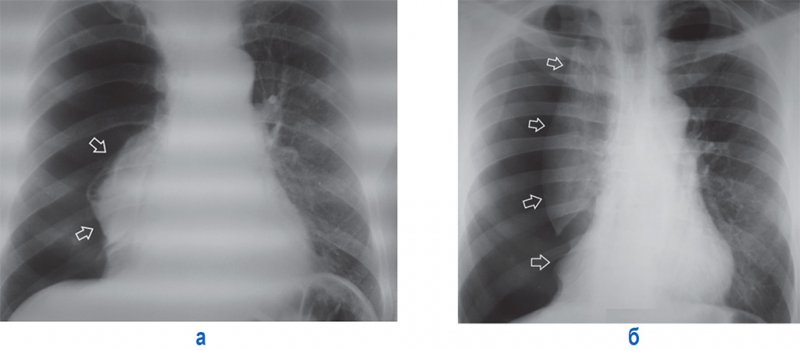
Апикальный пневмоторакс
Рисунок 7. Апикальный пневмоторакс слева. А – рентгенограмма в прямой проекции: в области верхушки слева определяется дугообразная линейная тень, обусловленная висцеральной тенью (см стрелки). Б – увеличенный фрагмент рентгенограммы А (верхушка левого легкого)
Если во время выполнения рентгенографии пациент находился в вертикальном положении, признаки пневмоторакса на рентгенограмме нужно искать в первую очередь в верхних и наружных отделах грудной клетки, особенно в области верхушек, поскольку в плевральной полости воздух поднимается вверх (в отличие от жидкости). Поджатое легкое, как правило, выглядит менее прозрачным, чем здоровое легкое, что обусловлено уменьшением его объема и сгущением легочного рисунка. Если в плевральной полости небольшое количество воздуха, на пораженной стороне прозрачность легкого может почти не отличаться от прозрачности легкого на здоровой стороне.
В зависимости от объема воздуха в плевральной полости и степени спадения легкого пневмоторакс может быть частичный и тотальный. Частичный пневмоторакс характеризуется уменьшением объема и частичным коллабированием легкого слоем воздуха в плевральной полости (рисунок 8).
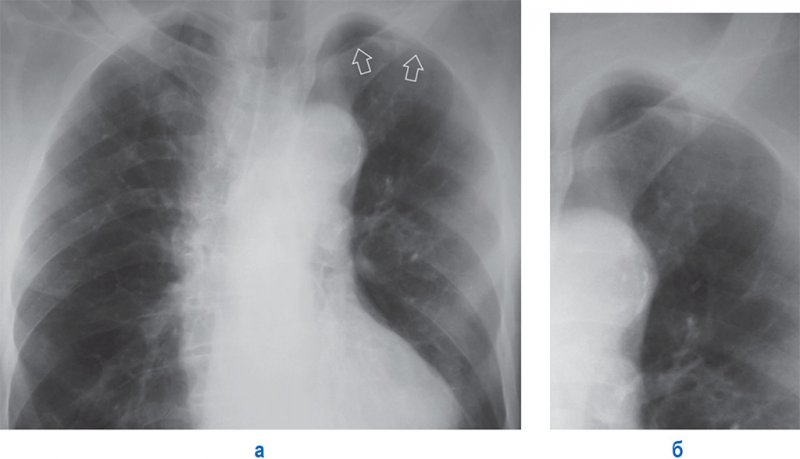
Частичный пневмоторакс
Рисунок 8. Частичный пневмоторакс справа. А – рентгенограмма в прямой проекции: в верхней доле справа отмечается инфильтрация. Б, В – рентгенограммы в прямой и боковой проекциях, выполненные у того же пациента через 5 дней: правое легкое частично коллабировано воздухом в плевральной полости (см стрелки); справа в плевральной полости также определяется выпот, верхняя граница которого образует горизонтальный уровень (см указатель) – картина гидропневмоторакса. Существует большая вероятность того, что у данного пациента развилась инфекционная деструкция верхней доли правого легкого, осложненная спонтанным пневмотораксом и эмпиемой плевры
При описании частичного пневмоторакса необходимо указывать локализацию (паракостально, апикально) и толщину слоя воздуха в плевральной полости, а также его протяженность, ориентируясь на передние отрезки ребер. В случае, когда возникают сомнения на предмет наличия пневмоторакса, пациенту следует провести повторную рентгенограмму на выдохе (в этом случае уменьшается объем легкого на стороне поражения, легкое становится менее прозрачным и легче определить наличие воздуха в плевральной полости.
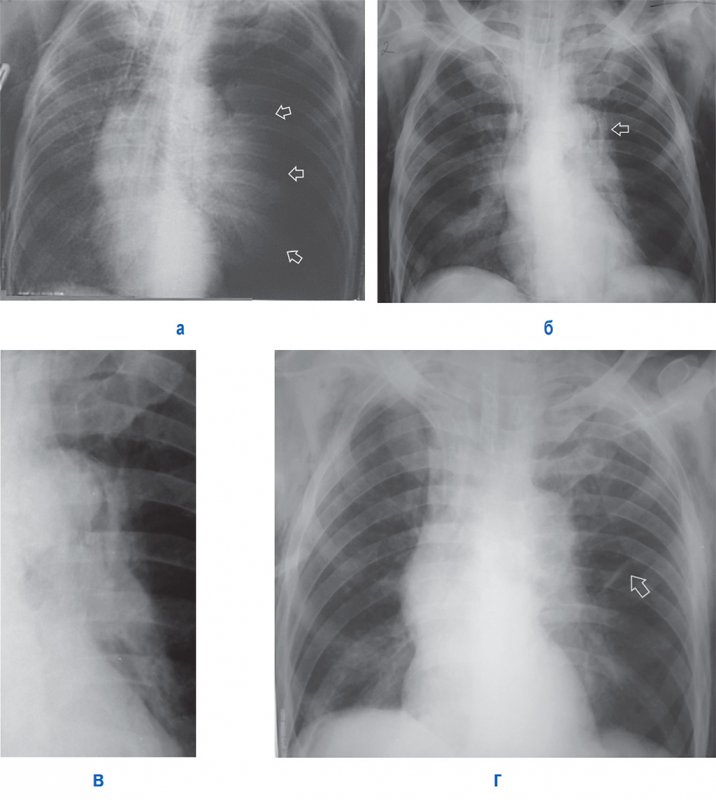
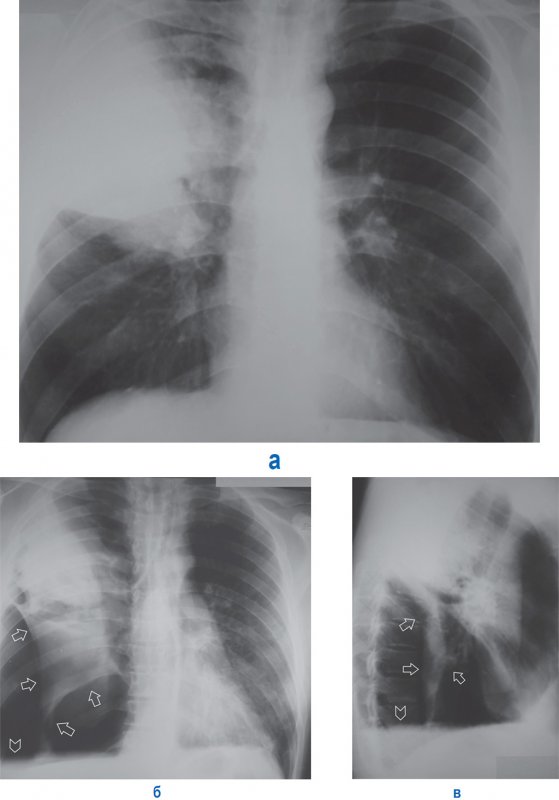
Напряженный пневмоторакс
Рисунок 9. А – Напряженный пневмоторакс слева: левое легкое коллабировано (см стрелки), отмечается смещение тени средостения вправо, увеличен объем левой половины грудной клетки; в области лопаток определяется подкожная эмфизема. Б – рентгенограмма, выполненная у того же больного после ликвидации пневмоторакса слева: в области дуги аорты определяется отслоенная медиастинальная плевра (см стрелка) – признак пневмомедиастинума; в нижней доле справа отмечается усиление легочного рисунка и снижение прозрачности (что указывает на пневмонию); в области лопаток сохраняется подкожная эмфизема. В – увеличенный фрагмент рентгенограммы Б: на снимке определяется пневмомедиастинум в области дуги аорты. Г – рентгенограмма того же пациента, выполненная через 2 дня: пневмомедиастинум не определяется; в левом легком отмечается дисковидный ателектаз (см стрелка), в нижней доле правого легкого определяются признаки пневмонии
Большой объем воздуха в плевральной полости значительно коллабирует легкое, в результате чего возникают нарушения сердечно-сосудистой деятельности и дыхательные расстройства.
ВАЖНО. Напряженный пневмоторакс – жизнеугрожающее состояние, при котором необходимо экстренно провести аспирацию воздуха из плевральной полости.
В большинстве случаев напряженный пневмоторакс развивается по принципу клапанного механизма – при вдохе воздух из легкого проникает в плевральную полость, на выдохе дефект в плевре перекрывается и обратное поступление воздуха из плевральной полости в легкое не происходит, что приводит к накоплению значительного объема воздуха в плевральной полости.
Также нужно отметить, что при напряженном пневмотораксе, кроме значительного смещения средостения в противоположную от повреждения сторону, на рентгенограмме может отмечаться увеличение объема половины грудной клетки на стороне поражения и низкое расположение диафрагмы.
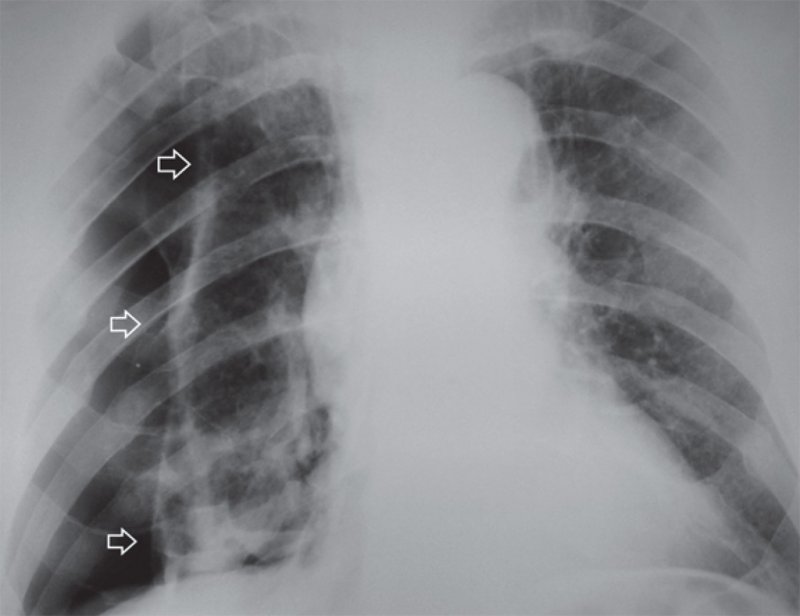
При длительном пневмотораксе висцеральная плевра утолщается (рисунок 10) и в дальнейшем трудно расправить легкое.
Пневмоторакс
Рисунок 10. Пневмоторакс справа: на снимке определяется частично коллабированное правое легкое, его висцеральная плевра утолщена (см стрелки)
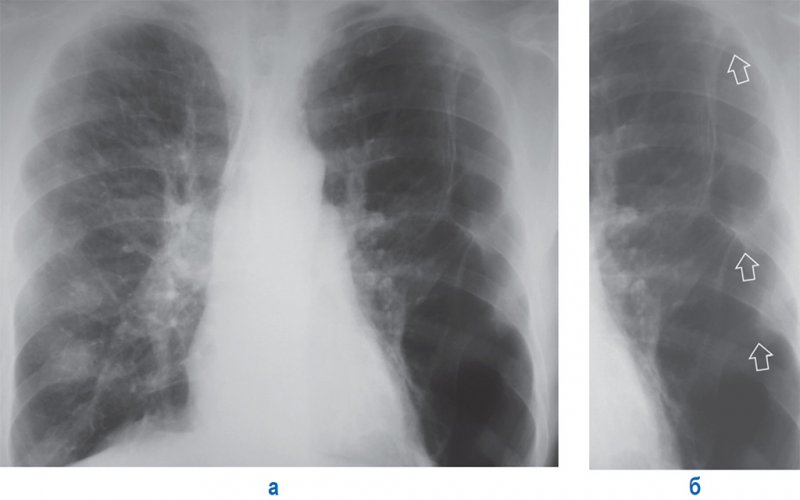
При наличии спаек (фиброзных сращений) между листками висцеральной и париетальной плевры, может развиться осумкованный пневмоторакс. При этом спайки удерживают легкое от полного спадения – легкое спадается неравномерно (рисунок 11).
Осумкованный пневмоторакс
Рисунок 11. Осумкованный пневмоторакс слева. А – рентгенограмма в прямой проекции. Б – увеличенный фрагмент рентгенограммы А (левое легочное поле). Слева определяется частично коллабированное легкое, фиксированное в нескольких местах спайками (см стрелки). Также отмечаются признаки легочной гипертензии – расширение легочных артерий и их прикорневых ветвей
Нетравматический (спонтанный) пневмоторакс развивается в результате разрыва стенки любой воздухоносной полости в легком – каверны, буллы при эмфиземе легких, абсцесс (в случае обрыва абсцесса в плевральную полость возникает эмпиема плевры). Ятрогенный пневмоторакс может возникать при пункции плевральной полости, катетеризации подключичной вены, а также при определенных режимах искусственной вентиляции легких.
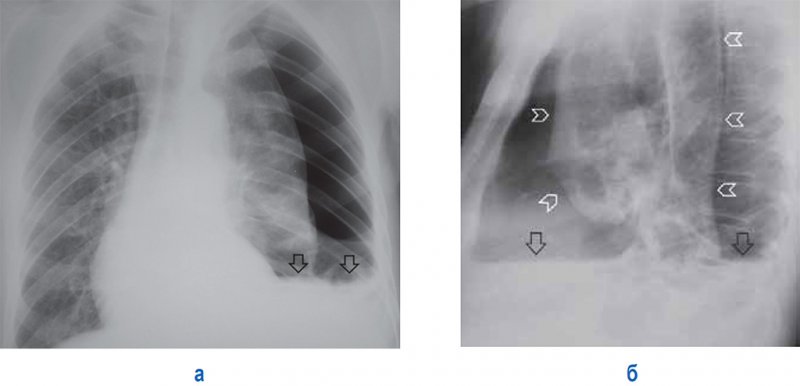
Пневмогидроторакс
Рисунок 12. Пневмогидроторакс слева. А – рентгенограмма в прямой проекции: левое легкое коллабировано воздухом в плевральной полости, срединная тень смещена вправо. Также в плевральной полости слева отмечается выпот с горизонтальной верхней границей (см стрелки). Б – рентгенограмма в левой боковой проекции: определяется край коллабированного легкого (см указатели) и горизонтальный уровень содержимого в плевральной полости (см стрелки)
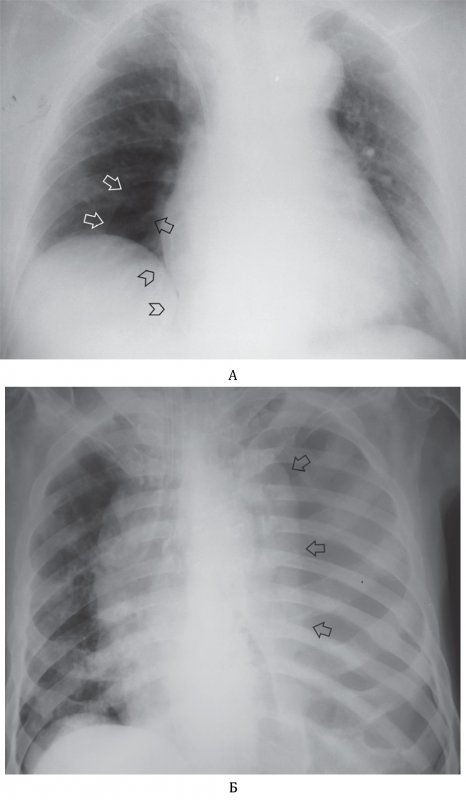
Пневмоторакс
Если на рентгенограмме определяется пневмоторакс, всегда необходимо искать пневмомедиастинум, подкожную и межмышечную эмфизему, поскольку эти состояния часто сочетаются.
Пневмомедиастинум (Эмфизема средостения)
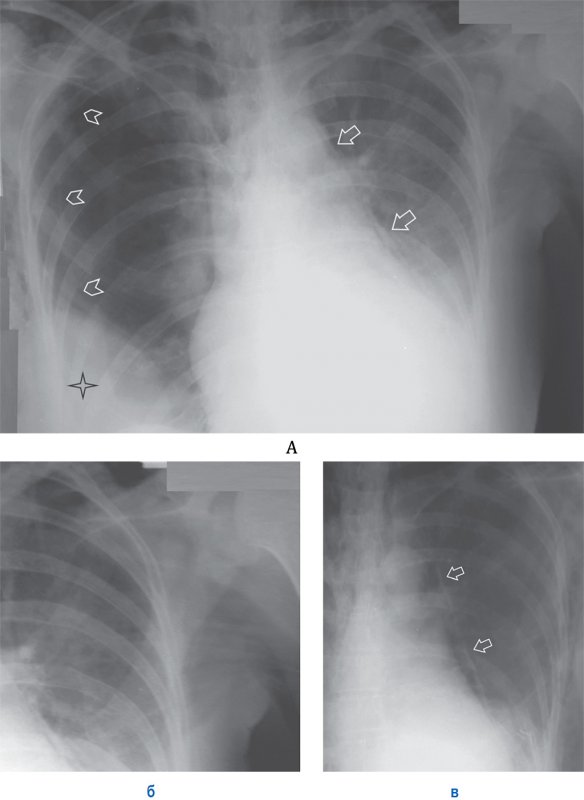
Пневмомедиастинум, пневмоторакс, межмышечная эмфизема
Рисунок 14. Пневмомедиастинум, пневмоторакс, межмышечная эмфизема. А – по левому контуру сердечной тени отмечается медиастинальная плевра, отслоенная воздухом (см стрелки). Определяется пневмоторакс справа – плохо визуализируется край легкого в виде тонкой полоски висцеральной плевры (см указатели). С обеих сторон определяется межмышечная эмфизема в виде множественных полосок просветления в области грудных мышц, также определяется эмфизема в области лопаток. Снижение прозрачности в нижнем отделе правого легочного обусловлено наличием имплантата молочной железы (см звездочка). Б – увеличенный фрагмент рентгенограммы А (левое легочное поле): на снимке определяется типичная для мышечной эмфиземы рентгенологическая картина – полоски просветления в области грудной мышцы. В – фрагмент рентгенограммы (левое легочное поле) того же пациента, выполненная на следующий день: отмечается увеличение пневмомедиастинума (см стрелки)
Разрыв крупных бронхов (чаще повреждается правый главный бронх в месте отхождения от трахеи) сопровождается поступлением воздуха в плевральную полость и в средостение, вызывая соответственно пневмоторакс и пневмомедиастинум (часто нарастающие и резистентные к лечебным мероприятиям), а также развитие межмышечной и подкожной эмфиземы, ателектаз легкого.
Разрыв пищевода может привести к развитию пневмомедиастинума, подкожной эмфиземы в области шеи, также может возникать медиастинит (воспаление средостения), образовываться плевральный выпот. В случае подозрения на разрыв пищевода, необходимо провести его исследование с применением водорастворимого контраста.
Медиастинит (воспаление средостения) на рентгенограмме определяется как двустороннее расширение тени средостения. В случае инфильтрации прилежащих отделов легких контур средостения становится нечетким. Если на фоне расширенной срединной тени определяются множественные мелкие просветления, это признак воздушных полостей, возникающих при флегмонозном медиастините. Горизонтальный уровень жидкость/газ в проекции срединной тени является признаком образования абсцесса средостения.
Отметим, что сегодня в диагностике пневмомедиастинума, медиастинита, разрывов крупных бронхов, трахеи, аорты, диафрагмы ведущую роль играет РКТ.
Читайте также:


