Температура при грудном радикулите
Острый радикулит – воспалительное заболевание нервных корешков спинного мозга, проявляющееся сильной болью, мышечной слабостью и иногда потерей чувствительности. Является одним из распространенных заболеваний поясничной области, наблюдается в основном у людей в возрасте старше 40 лет.
Причины возникновения
Множество причин вызывают развитие радикулита. Наиболее распространенные из них следующие:
- Грыжевое выпячивание межпозвоночных дисков (объемное образование, которое физически сдавливает отдельные корешки, вызывая симптомы, в первую очередь, боль).
- Остеохондроз позвоночника (при разрушении дисков между позвонками снижается их высота, как следствие, уменьшаются в размерах отверстия выхода корешков и они сдавливаются).
- Травмы позвоночника (деформации тел, рубцы вызывают сдавление).
- Опухоли (объемные образования, вызывающее сдавление).
- Воспалительные процессы (отечность тканей, возникающая при различных бактериальных и вирусных инфекциях).
- Различные ревматические заболевания (ревматоидный артрит, спондилоартрит, болезнь Бехтерева).
- Нарушения питания позвоночника, вследствие поражения сосудов (при сахарном диабете, васкулитах).
Виды радикулита
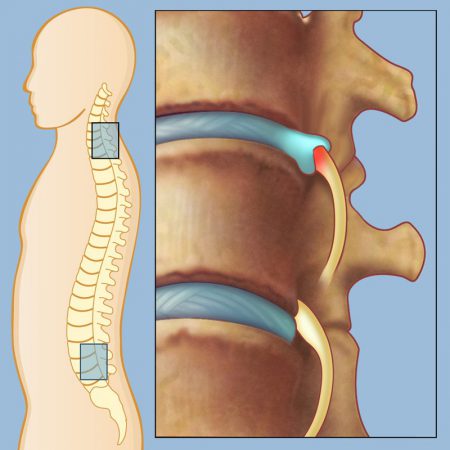
Поясничный (люмбальный) отдел позвоночника является наиболее распространенной локализацией для радикулита. Но помимо него выделяют и другие:
- Шейный (или цервикальный). Процесс на уровне первых 4 шейных сегментов спинного мозга.
- Шейно-плечевой. При поражении с 4 по 6 шейных сегментов спинного мозга.
- Шейно-грудной. Процесс затрагивает сегменты с 6 шейного до 1 грудного.
- Грудной (торакальный) – на уровне грудных сегментов.
Точную локализацию при заболевании можно установить на основании клинических проявлений и данных осмотра врачом.
Клинические проявления острого приступа радикулита

Для заболевания типичны основные симптомы, при появлении которых необходимо оказать первую помощь, а затем срочно обратиться к врачу. Приступ может быть спровоцирован переохлаждением, перегреванием, травмой, резким поворотом туловища или резким наклоном тела с последующим поднятием тяжестей. Острый приступ радикулита характеризуется:
Вышеперечисленные симптомы можно встретить при всех типах радикулита. Люмбальный вид отличается локализацией боли в поясничном отделе и иррадиацией (отдает в ягодицы, бедра, в паховую область). Чаще всего больному приходится принимать вынужденную позу, например, полусогнуться, повернуться вбок. Иногда из-за сильной боли пациент не может разогнуться без посторонней помощи, испытывает боль при кашле, чихании.
Для воспалительного заболевания корешков спинного мозга наряду с возникновением боли типично появление повышенной температуры, но не более 37–37,2 градусов. Если температура поднялась выше допустимых значений, необходимо срочно идти к специалисту, поскольку это может свидетельствовать о присоединении инфекции.
Также под маской радикулита могут скрываться серьезные почечные патологии (пиелонефрит, гломерулонефрит, мочекаменная болезнь), которые также проявляются сильными болями в поясничной области и лихорадкой. Помимо того, возможно заподозрить и другие заболевания, локализующиеся в области позвоночника, которые характеризуются подъемом температуры (ревматические болезни, туберкулез позвоночника, опухоли, остеомиелит).
Первая помощь при приступе поясничного радикулита

Важно при развитии симптомов острого радикулита вызвать врача. Самостоятельно не осуществлять резких движений, чтобы не усилить чувство боли, позвать кого-либо близкого на помощь. Правильный при приступе делать следующее:
- Зафиксировать поясницу при помощи бандажного пояса, ткани, простыни или любых других средств, находящихся в данный момент под рукой.
- Уложить больного на твердую поверхность (например, жесткую кровать). При этом быть придельно аккуратным. Необходимо поддерживать больного, позволить опереться на вас рукой. Укладывать правильно на кровать на спину, под нижние конечности подложить подушку или валик. В течение приступа важно соблюдать постельный режим.
- Необходимо снять болевой приступ. Если есть навык постановки внутримышечных инъекций, необходимо ввести препараты группы НПВС (нестероидных противовоспалительных препаратов). Примеры препаратов: ибупрофен (Нурофен), диклофенак (Вольтарен), нимесулид (Найз, Нимесил, Нимулид), мелоксикам (Мовалис), индометацин. Если нет навыка постановки инъекций, нужно дать препараты в таблетированной форме, в соответствии с инструкцией по применению.
- Возможно использование пластыря с противовоспалительным компонентом в составе, например, пластыря Вольтарен, содержащего диклофенак, или Нанопласта (в составе магнитный порошок). Он обеспечивает постепенное введение препарата в течение суток. Этот способ обезболивания подойдет людям с неярко выраженными симптомами заболевания.
- Обязательно успокоить больного. При необходимости можно использовать препараты валерианы или пустырника, в настойках или таблетках.
- Нанести на область, где ощущается боль, противовоспалительные мази или гели: содержащие диклофенак (Вольтарен Эмульгель 1 и 2%), ибупрофен (Нурофен гель, Долгит), производные кетопрофена (Фастумгель, Быструмгель, Кетонал), нимесулид (Найз гель). Рекомендуется использовать мази с разогревающим эффектом, так как обезболивание наступает благодаря улучшению кровообращения, снятию отека и раздражающему действию компонентов. Например, можно использовать: Финалгон, Капсикам. Также гели с комбинированным действием: Долобене или Фитобене и другие.
- Препараты витаминов группы B (Нейромультивит, Мильгамма композитум, Нейродикловит: витамины группы B (B1, B2, B6, B12) в комплексе с диклофенаком).
Очень осторожно следует применять методику расслабляющего массажа.
Помощь в лечебном учреждении

Важно помнить, что с проблемой радикулита обязательно необходимо обратиться к специалисту, вызвав его на дом или обратившись в поликлинику по месту жительства. Какой врач лечит радикулит? Как правило, в поликлинике по данной проблеме консультирует врач невропатолог. Если установлены этиологические факторы развития заболевания, то исходя из них, проблемой радикулита могут заниматься врачи-ревматологи, онкологи, аллергологи, гематологи, травматологи, хирурги. Также специалисты рефлексотерапии, мануальной терапии, физиотерапевты.
Врач подробно узнает жалобы, динамику развития симптомов, проводит осмотр. При осмотре врачом могут быть выявлены: усиление коленных рефлексов, усиление боли в люмбальной области при подъеме вытянутой ноги вверх в положении лежа на спине (симптом натяжения). Также назначает дополнительные методы диагностики: рентгенографию поясничного отдела позвоночника, КТ (компьютерную томографию) и МРТ (магнитно-резонансную томографию). Обобщая данные, врач устанавливает окончательный диагноз заболевания.
Первая помощь при приступе поясничного радикулита со стороны врача дополняется проведением блокад с использованием анестетиков: лидокаина, новокаина, прокаина и прочих. Этот метод требует определенных навыков и квалификации. Анестетик вводится в ткани в определенные точки пораженной области и на определенную глубину, необходимую для выключения нервных окончаний. Процедура имеет непродолжительный эффект, но значительно облегчает состояние пациента. По необходимости может быть проведено несколько процедур. Назначаются процедуры физиотерапии, иглоукалывания и лечебная физкультура.
После купирования симптомов больной может быть выписан, получает рекомендации по лечению, наблюдается у лечащего врача 1 раз в 6 месяцев. Возможно и внеплановое посещение при каждом новом случае обострения.
Профилактика радикулита

Необходимо соблюдать ряд правил, позволяющих предотвратить появление или обострение радикулита. Важные из них:
- Рационально дозировать труд и отдых.
- Не переохлаждаться и не перегреваться.
- Правильно поднимать тяжести (сгибая ноги в коленных и тазобедренных суставах, с выпрямленной спиной).
- Использовать для сна и отдыха удобную кровать с ортопедическим матрасом и подушкой.
- Контролировать массу тела.
- Заниматься физической нагрузкой.
- Должна быть своевременная диагностика и лечение заболеваний, которые могут способствовать развитию радикулита.
Важно обнаружить симптомы на ранних стадиях заболевания, вовремя обратиться к врачу, стараться как можно меньше заниматься самолечением.

Радикулит представляет собой воспаление спинномозговых корешков. Их сжимают поврежденные позвонки, которые вышли за пределы нормального анатомического положения. Реже болезнь имеет иное происхождение.
Как и любое другое воспаление, радикулопатия сопровождается ростом показателей термометра. Температура при радикулите считается необязательным признаком. Симптом формируется не у всех больных, зависит от обширности воспаления, от индивидуальных особенностей организма.
Поскольку речь о несептическом воспалении, значения термометра редко перешагивают фебрильную отметку в 38,1 градуса, но известны и такие случаи. Это указание либо на тяжелый патологический процесс, либо на подключение стороннего инфекционного заболевания. Которое не имеет отношения к первичному процессу.
Может ли радикулит давать температуру?
Радикулопатия не только может, но и часто провоцирует повышенные показатели термометра. Потому как это воспалительный процесс. Как и при любом воспалении, активно вырабатываются так называемые вещества-медиаторы. В том числе простагландины и гистамин, которые не только вызывают воспаление, но и усиливают болевые ощущения пациента.
Радикулит и температура развиваются не параллельно. Основной патологический процесс начинается с болевого синдрома, который трудно устраняется подручными средствами вроде нестероидных противовоспалительных препаратов. Рост температуры происходит на 2-3 сутки с начала заболевания. До этого момента общее состояние нормальное.

Возможно отсутствие жара при радикулопатии. Нормальная температура наблюдается у 80% пациентов, хотя статистические данные различаются. Но без лечения рано или поздно этот симптом развивается.
Причины роста температуры при радикулопатии
При радикулите температура бывает частью симптоматического комплекса. Но сказать точно, что явилось причиной температурной реакции, невозможно без диагностических мероприятий. Вполне возможны совпадения.
Среди основных причин проблемы:
- Выработка простагландинов и прочих медиаторов воспаления. Они вызывают отек тканей на местном уровне, провоцируют усиление болевого синдрома. В то же время, легко проникают в головной мозг через гематоэнцефалический барьер, стимулируя гипоталамус. Он ответственен за терморегуляцию организма. При искусственном раздражении гипоталамус активизирует центр теплопродукции, от чего и растет температура тела.
- Второй вариант — банальное совпадение. Радикулопатия дает симптом без прочих проявлений респираторного характера. Нет ни насморка, ни кашля, ни болей в горле, ни общей слабости с сонливостью. Признаки общей интоксикации также отсутствуют. Только боли в спине, снижение двигательной активности в зоне ниже поражения (обычно это пояснично-крестцовая область, значит, нарушается работа ног). Поэтому дополнительные симптомы могут говорить о развитии другой инфекционной патологии.
Определить точную причину проблемы можно посредством диагностики. Точку в вопросе ставит общий анализ крови. Рентгенография позвоночника (еще лучше МРТ — для выявления конкретной локализации, тяжести дегенеративно-дистрофических изменений).
Сама по себе радикулопатия — это тоже не заболевание и не диагноз. А последствие остеохондроза, травм или межпозвоночных грыж. Распутать эту цепочку порой непросто.

Радикулопатия с температурой встречается почти в четверти клинических случаев.
Показатели термометра при заболевании
Значение столбика термометра не зависит от локализации воспалительного процесса. Будь это температура при радикулите поясничного отдела или шейного отдела, показатель остается одним и тем же.
Отклонение держится в диапазоне 37-38 градусов. Крайне редко — выше. Такое случается только при выраженном воспалительном процессе и вовлечении в него самого спинного мозга, что бывает в 1-3% случаев.

Обычно цифры на градуснике нестабильны и зависят от физической активности пациента. Встал, прошелся, тем более проявил большую активность на уровне переноса тяжестей — воспаление стало сильнее. Симптом усилился. А поскольку воспаление само собой проходит долго, на спонтанный скорый регресс температуры рассчитывать не приходится.
Острый радикулит также ограничивается температурой 38 градусов, плюс минус 0,2 градуса.
Температура при радикулите поясницы или иного отдела выше 38,1 говорит о том, что воспаление спинномозговых корешков — не единственный процесс в организме. В таком случае необходимо обратиться к врачу — как минимум, к хирургу или неврологу для прохождения диагностики.
Сколько держится температура при радикулите?
Обычно симптом нестабилен. Он возникает примерно через два-три дня от начала патологического процесса, продолжается весь острый период. Без специфического противовоспалительного лечения температурное проявление сохраняется неделями. Утром показатель несколько ниже, что обусловлено частичным облегчением воспалительного процесса. Спустя несколько часов симптом усиливается. Достигает своего пика по окончании дня, ближе к вечеру.
В подострую фазу, когда клиническая картина радикулопатии отходит на второй план, но эпизодические остаточные признаки все еще есть, температура находится на уровне субфебрилитета. Она редко доходит до 37,7 и тем более выше.
При переходе болезни в латентную (скрытую) стадию, проявлений нет вообще. Но цифры градусника могут оставаться на повышенных отметках — около 37,1-37,2. Это также остаточное явление. Оно проходит само спустя несколько дней.
Итак, при радикулите может быть температура, держится она на протяжении всего периода болезни. В классических клинических случаях воспалительный процесс продолжается около 2-4 недель. Без лечения температурная реакция может затянуться дольше. На фоне комплексной терапии ее продолжительность составляет 4-8 дней. При лечении показатели термометра спадают практически сразу, потому как пациент получает противовоспалительные препараты или, в тяжелых случаях, глюкокортикоиды, которые обладают жаропонижающим эффектом.

В нетипичных случаях или при присоединении инфекционного процесса жар исчезает внезапно в разгар радикулита или же сопровождает больного после перехода болезни в ремиссию. В таких ситуациях высока вероятность, что причина роста температуры изначально была не в радикулопатии.
Сбивать ли температуру при радикулите?
Жар при воспалительном поражении позвоночника однозначно нужно сбивать. Но специально добиваться эффекта не стоит. Это не выход. Показатель термометра спадет, а прочие симптомы останутся и скоро вновь приведут к повышению температурных значений. Основу терапии составляет устранение самой радикулопатии. Для этого используют средства нескольких фармацевтических групп:
- Противовоспалительные нестероидного происхождения: Нимесулид, Найз, Кеторол, Ибупрофен, Диклофенак и прочие. Их множество. Самостоятельно применять лекарство нельзя, нужна рекомендация врача.
- Глюкокортикоиды по мере необходимости. Их назначают, если предыдущие средства не возымели эффекта. Глюкокортикоиды действуют комплексно, но имеют массу побочных эффектов. Поэтому не подходят для продолжительного использования.
После систематического применения указанных препаратов жар устранится сам собой. В крайне редких случаях медикаменты жаропонижающего действия назначают отдельно.
В дальнейшем назначают хондропротекторы. Также показаны массаж, лечебная физкультура для предотвращения рецидивов основной болезни.
Пониженная температура при радикулите
Прямой связи с заболеванием в таком случае не наблюдается. Это скорее совпадение, чем закономерная причинно-следственная связь. Потому в клинической практике пониженная температура не рассматривается, хотя в редких случаях симптом может быть результатом индивидуальной реакции организма на воспаление.
Осложнения и последствия
Повышенная температура тела опасности не несет. Сам же радикулит — не более чем синдром в рамках чего-то большего. Обычно, остеохондроза, межпозвоночных грыж, реже — воспаления спинного мозга, травм.
Осложнения указанных патологий:
- Нарушения чувствительности ниже уровня поражения. Представлено парестезией. Дополнительно возникает ощущение бегания мурашек. Опасность не в симптоме, а в вероятности пареза или паралича в дальнейшем.
- Параличи, парезы.
- Снижение двигательной активности. А значит, ограничение трудоспособности, возможности обслуживать себя в быту.

Вывод
Повышенная температура при радикулите — нечастый симптом (20-25% клинических случаев), но вполне возможный. Он устраняется параллельно с лечением основного заболевания. Поэтому нет необходимости воздействовать на данный симптом специально.
Позвоночник и спинной мозг подвержены множеству заболеваний, но чаще всего люди страдают от банального радикулита. Врачи-неврологи называют радикулитом хроническое или острое воспаление миниатюрных отростков костного мозга.
Разрушительные воспалительные процессы могут возникать в шее, грудине, пояснице и даже крестце. Нередко бывает так, что приступ радикулита путают с таким серьезным заболеванием, как простатит.
В 70% случаев радикулит развивается в поясничном отделе. К тому-же, воспалительные процессы в спине нередко отягощаются физическими повреждениями или чрезмерными нагрузками.
По данным статистики исследований поражение радикулитом возникает в возрасте от 40 лет и от него страдают люди по всему миру. Последнее время наблюдается тенденция снижения среднего возраста заболевания. Влияющим фактором является современный образ жизни.
От чего случается радикулит? Серьезные проблемы с позвоночником или банально продуло?
Многие заболевшие считают, что резкая боль в спине может возникнуть от сквозняка, но это не так.
Основоположником болезни зачастую являются серьезные грыжи на позвоночнике, трещины и даже защемления нервов. Все это весьма серьезно и требует полного обследования и грамотного, комплексного лечения.
Реже причиной радикулита могут стать нервные заболевания и пресловутый стресс, в котором длительное время прибывает человек. Также обострение может быть вызвано нарушением обмена веществ или неправильным питанием. Занятие спортом (для примера, культуризм или тяжелая атлетика) – прямой путь к больной спине.
Кроме всего прочего радикулит могут спровоцировать застарелые травмы позвоночника, опухоли и воспалительные болезни тканей около позвоночника.
Факторы, по которым диагностируют болезнь
Основными симптомами радикулита являются:
- Болевой синдром. Болевые ощущения могут быть различного характера. Это может быть ноющая, тянущая боль, а также острая и такая сильная, что невозможно будет встать. Как правило боль не локализуется в одном месте, а отдает в другие отделы позвоночника.
- Быстрое мышечное утомление. Мышечная слабость вызвана прерывающимися нервными импульсами. По этой причине мышцы не работают нормально. Существует вероятность атрофии мышц.
Повышение температуры и обострение радикулита. Есть ли взаимосвязь?
Фактов повышения температуры тела при радикулите у большинства пациентов не наблюдается. Возможно лишь незначительное увеличение температуры при крайне сильном воспалении нервных окончаний в пояснице.
Поэтому, если температура повысилась и при этом вы ощущаете сильную боль в пояснице, которая мешает двигаться, то скорее всего и болевые ощущения, и повышенная температура вызваны радикулитом.
Сбивать такую температуру не следует. Это нормальная реакция организма на сильный воспалительный процесс. А вот пропить курс антибиотиков общего действия определенно стоит. Ципролет или амоксиклав ликвидируют такую температуру уже через день приема.
Однако, это не вылечит радикулит, а лишь избавит от некоторых его симптомов. Лечение данного заболевания комплексное и речь об этом пойдет ниже в статье.
Но не стоит забывать о том, что повышенная температура при болях в спине может говорить не о наличии радикулита, а других заболеваниях:
Обострение болезни характеризуется острой простреливающей болью, которая сковывает движения и не дает двигаться. В таком случае невозможно повернуть шею или попросту разогнуться.
Официальная медицина и народные средства
Большинство заболеваний позвоночника и костного мозга относится к тяжелым, и требует лечения у дипломированного специалиста. Не стоит заниматься самолечением, так как в этом случае острое форма болезни перейдет в хроническую, лечить которую намного сложнее.
При обращении в клинику, больному прописывают анальгетики (обычно диклофенак), прогревания и специальный жесткий ортопедический матрас. В качестве дополнительного средства может использоваться домашняя настойка на спирту из адамового яблока или хрена. Нередко используется иглоукалывание и китайская медицина. Не лишним будет и пояс из собачьей шерсти, который дает крайне неплохие результаты.
В том случае, если боли не проходят 3-5 месяцев, то больному предписывается нейрохирургическая операция на позвонках и костном мозге с последующей реабилитацией.
Грудной радикулит – это воспалительные явления в нервных корешках, которые выходят из спинномозгового пространства в грудном отделе позвоночного столба. Опасность этой патологии в том, что симптомы грудного радикулита могут напоминать симптомы сердечных заболеваний, в частности, ишемии, либо нарушения в работе других внутренних органов, к примеру, легких.
Поэтому без высококвалифицированных специалистов больной человек может перепутать заболевания и лечиться совсем неправильно, принимая сердечные препараты, а в это время прогрессирование радикулита только нарастает и быстро переходит в хроническую стадию.
Особенности патологии
Заболевание относится к группе неврологических нарушений. Основной симптом радикулита грудного отдела позвоночника – болезненные ощущения – постоянные или приступами. Некоторые специалисты отождествляют болезнь с межреберной невралгией, поскольку болевые ощущения как будто “опоясывают” человека.
Боль возникает в позвоночнике и с помощью нервных окончаний переходит на переднюю часть грудного отдела, затрагивая близко располагающиеся органы. При этом боль может появиться при резких поворотах, физической нагрузке, кашле, чихании, вдыхании воздуха, а также на поверхности кожи могут обозначиться точки, сверхчувствительные к прикасанию. Даже обычное одевание одежды может причинить дискомфорт и боль.
Но бывает полностью противоположная картина, когда на поверхности кожи в районе нервного окончания пропадает чувствительность и возникает нарушение мышечной работы. Также может появиться сыпь.

Основные причины появления заболевания
Патология может возникнуть из-за множества причин, к которым можно отнести врожденные и приобретенные болезни позвоночника, частые воспаления, переохлаждения.
Какие патологии могут стать причиной развития радикулита:
- Сколиоз (стойкая деформация позвоночника), кифоз (деформация грудного отдела позвоночного столба в прямой проекции кзади);
- Острый спондилит (воспаление позвоночного столба);
- Миозит (воспаление мышечной группы в грудном отделе);
- ОРВИ, особенно не леченые формы, которые при благоприятных условиях могут добраться до позвонков и спинномозговой жидкости;
- Хронические патологии (заболевание Бехтерева, межпозвонковые грыжи, ревматоидный артрит, остеохондроз);
- Травмы позвоночника;
- Метастазы злокачественных опухолей в грудной области, а также доброкачественные опухоли.

Также существуют факторы, которые могут способствовать развитию патологии:
- Избыточный вес;
- Нарушение функции щитовидной железы;
- Сахарный диабет;
- Долгое нахождение в холодных условиях;
- Малоподвижный, сидячий образ жизни;
- Повышенные физические нагрузки;
- Резкое скручивание тела.
Симптомы радикулита грудного отдела
Рассмотрим основные симптомы грудного радикулита, которые требуют обязательного обследования и назначения адекватного лечения:
- Постоянные и сильные болезненные приступы в грудной области, часто – между лопатками, которые усиливаются при любой физической активности (вдох/выдох, кашель, перевороты на кровати);
- Болевой синдром может отступить, если подобрать комфортную позу, при которой мышцы будут расслабленны, как правило, это – нахождение на спине, голова слегка приподнята, ноги согнуты;
- Болевые ощущения режущие, очень редко – ноющие, могут усиливаться ночью;
- Могут появиться жгучие боли в районе сердца совершенно неожиданно, но обязательно будут сопровождаться болями в позвоночном столбе. Наклоны вперед, назад, влево, вправо весьма болезненны;
- Учащение пульса с повышенным давлением;
- Может возникнуть одышка, кашель, жжение в желудке, нарушение всей системы ЖКТ;
- Болевой синдром между ребрами;
- Уменьшение подвижности грудной части.

Рассмотрим симптоматику по локализации недуга:
- Если патология сконцентрировано между 5-9 парами ребер, то можно наблюдать признаки “острого живота”, так как нервные корешки этого отдела взаимосвязаны с бронхами, пищеводом, желудком, двенадцатиперстной кишкой, желчным пузырем. При этом можно обнаружить напряжение брюшного пресса, изжогу, тошноту;
- Если задеты нервные корешки в районе 4 пары ребер, то может возникнуть дисфагия – патология глотания. У человека возникает ощущение кома в горле;
- Нарушения в районе 3-4 пары ребер сопровождается болезненными ощущениями в грудине, которые можно перепутать с патологиями сердца. Может произойти онемение верхних конечностей и учащение сердцебиения. При этом ЭКГ даст хорошие результаты.
Как диагностировать патологию
Первоочередное обращение необходимо осуществить к терапевту. Он соберет анамнез, выслушает жалобы, изучит вашу симптоматику, проведет прощупывание грудного отдела и сможет поставить предварительный диагноз.
Во время визуального осмотра грудного отдела врач прощупает точки выхода нервных окончаний и определит локализацию болезни. При прослушивании легких врач должен исключить патологию дыхательной системы (бронхит, пневмония).
Прослушивание сердечного ритма позволяет исключить нарушения в сердечной системе, так как симптоматика радикулита очень похожа на стенокардию, инфаркт и аритмию.
Следующим этапом назначается лабораторная и инструментальная диагностика:
- Общеклинический анализ крови помогает выявить воспалительные явления (увеличение СОЭ и лейкоцитов);
- Рентгенограмма. Дает возможность определить признаки остеохондроза, артроза, последствия травм;
- КТ, МРТ помогают определить место локализации воспаления, степень патологического изменения нервного корешка, обнаружить межпозвонковую грыжу, помогает провести оценку сужения спинномозгового канала, размер, объем опухолевых образований;
- Электромиография. Также обнаруживается воспаление в пораженном нервном окончании.

Разновидности грудного радикулита
Исходя из причин развития недуга, специалисты определили две разновидности патологии:
- Первичный радикулит. Причина развития – вирусы или бактерии. Отличительные особенности этого вида – острое протекание болезни в течение 1-2 недель. При устранении первопричины (ОРВИ, грипп) симптоматика уменьшается. Боль острая и режущая в районе грудной части, можно на поверхности кожи обнаружить точки, которые вызывают наибольший дискомфорт при касании;
- Вторичный радикулит. Причина – патологии позвоночника. Этот тип наиболее опасен, так как вызывается сдавливанием нервного корешка, и это сдавливание по нервным каналам передается другим нервным окончаниям, в итоге нервная система получает необходимые питательные вещества в недостаточном количестве. В результате происходит истощение нервной системы, и в дальнейшем для возникновения острого периода достаточно будет минимального переохлаждения или единовременного подъема тяжести.

Как лечить грудной радикулит
Радикулит, хоть и не относится к опасным для жизни человека заболеваниям, но может привести изменению образа жизни, к ограничению движений и бесконечной боли. Грудной радикулит считается осложнением более тяжелых поражений позвоночника.
По этой причине и лечение болезни зависит от определения истинного источника развития патологии и предполагает сочетание лекарств, ЛФК, физиотерапии.

Основные методы лечения грудного радикулита
Сюда относятся противовоспалительные препараты из нестероидной группы (Ибупрофен, Диклофенак, Индометацин, Нимесулид и т.д.), которые помогают устранить болезненные ощущения, миорелаксанты, позволяющие снизить спазмы мышечной системы, витамины группы В, укрепляющие нервную систему, блокады с лидокаином и, при необходимости, гормональными средствами. Можно применять, но только не в острый период, разогревающие мази.
Некоторые формы радикулита могут лечиться с помощью иглоукалывания, рефлексотерапии, массажа, мануальной терапии.
Оказывает достаточно результативное действие. Упражнения помогают восстановить прежние функции мышечного аппарата, который поддерживает позвоночный столб, также восстанавливается биомеханика позвоночника. В результате регулярных упражнений нагрузка на позвонки распределяется равномерно, сдавливание проходит, и болевые ощущения тоже отступают.
Только следует учесть, что упражнения подбираются лечащим специалистом в индивидуальном порядке, с учетом состояния пациента, стадии развития патологии, распространенности недуга по нервным корешкам. Занятия проводятся только после отступления острого периода.
При этом большое количество упражнений выполняется в позиции лежа на животе или спине. Движения должны быть плавными, без резких поворотов. Если вы чувствуете даже небольшой дискомфорт, то лучше завершить занятия.
Каждое упражнение нужно повторять примерно до 10 раз. Нагрузку следует увеличивать постепенно, но в обязательном порядке, иначе не получится укрепить мышцы.
- Одну руку расположить на грудь, вторую – на живот. Сделать вдох, задержать дыхание, затем медленно выдохнуть;
- Руки вытянуть вдоль тела в положении лежа. Вдохнуть и вытянуть руки вверх, отвести их за голову, затем сделать выдох и вернуться в исходную позу;
- Лежа на спине, согнуть ноги в коленях и обнять их руками, поднимите ноги в этом положении к животу, попробуйте дотянуться до коленей лбом;
- Также лежа на спине, развести руки в разные стороны, ноги согнуть в коленях и поворачивать их в разные стороны вместе с туловищем, стараться руки и плечи сохранять неизменными;
- Лягте на живот, руки вдоль тела, попеременно поднимайте нижнюю часть тела, затем – верхнюю.
- Сидя на стуле, вытягивать ноги вперед поочередно.

Дают возможность снизить употребление лекарственных препаратов.
- Ультразвук. Силу воздействия ультразвука можно сравнить с силой влияния массажных мероприятий. Проходит безболезненно. Снимает воспаление, отечность тканей и органов, уменьшает болевой синдром, восстанавливает нормальную циркуляцию крови и своевременное поступление кислорода и питательных веществ к тканям;
- Магнитотерапия. Помогает снять спазмы мышц, воспалительные явления и отек;
- Электрические токи. Проходит стимуляция на клеточном уровне;
- Лазеротерапия. Противопоказания – онкозаболевание, туберкулез и т.д. Часто выбирается в первую очередь в сравнении с медикаментозным типом лечения;
- Электрофорез. Введение лекарственных средств в нужный отдел позвоночника чрескожно;
- УВЧ. Устраняют воспалительные процессы, отечность, восстанавливают кровоток, уменьшают болезненные проявления. Этот метод не используется, если имеются гнойничковые поражения кожи.

Применяется, если консервативная терапия не принесла ожидаемых результатов. Хирурги выбирают декомпрессию нервного корешка.
Существуют ли профилактические мероприятия?
Чтобы предупредить развитие заболевания, необходимо соблюдать следующие правила:
- Вовремя пролечивать любые воспалительные процессы;
- Использовать корсетирование при патологиях с позвоночником;
- Обязательно чередовать отдых и труд;
- Спасть на комфортной поверхности, желательно, чтобы она была жесткая;
- Соблюдать правила приема пищи, следить за сбалансированным рационом;
- Заниматься любым видом спорта! На крайний случай – выполнять упражнения на укрепление мышечного корсета;
- Следить за правильной осанкой и лишним весом;
- Уменьшить потребление соли и сахара.
Старайтесь не заниматься самолечением при радикулите грудного отдела позвоночника, так как могут появиться серьезные осложнения, к тому же диагностика самого заболевания достаточно сложная, ее должен проводить только высококлассный специалист.
Читайте также:


