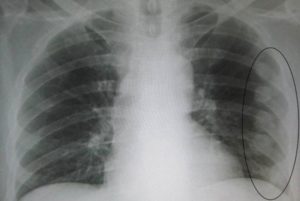
Выпирает левое ребро или это опухоль
Рёбра представляют собой дугообразные кости, соединенные с позвоночником и грудиной, и выполняющие в теле человека такую функцию, как защита жизненно важных органов человека от внешних воздействий.
Рак рёбер – это редкое, но тяжёлое злокачественное образование, характерное в основном для детей и мужчин. Женщины подвержены болезни реже. Рак рёбер опасен тем, что расположение этих костей способствует быстрому распространению метастазов на близлежащие органы – сердце и лёгкие. А отсутствие симптомов на ранних стадиях уменьшает шансы на своевременное обнаружение болезни и удачное лечение.
Грудная клетка состоит из 24 рёбер, соединённых грудиной спереди и позвоночником сзади. В любом может появиться злокачественное образование. Хотя рак рёбер – редкое заболевание и по статистике не превышает 10% от общего числа заболеваний костной ткани, для самого больного это становится настоящим испытанием. В первую очередь, наличие опухоли даёт о себе знать уже на поздних стадиях. А во-вторых, даже при удачном лечении нет гарантии, что рецидива не произойдёт.
Симптомы
Первая стадия воспаления характеризуется отсутствием симптомов. Проявление болезни случается уже на 2-3 стадии развития раковых клеток. Этот факт затрудняет своевременную диагностику, что способствует быстрому распространению образования по органам из-за отсутствия лечения на ранних этапах развития болезни.
Первый признак присутствия злокачественного образования – боль в области груди. Нарастание болевых ощущений напрямую зависит от роста опухоли. Боль становится ощутима по мере роста новообразования и чаще выражается в вечернее и ночное время суток. Ночью больному становится больно дышать. Последние стадии болезни характеризуются сильными болями, которые не способны устранить даже сильнодействующие препараты.

Одновременно с появлением боли у больного проявляется кратковременное повышение температуры. Но так как боль носит тупой характер, а повышение температуры краткосрочное, то многие не связывают вместе эти два симптома.
При росте опухоли на наружной стороне при пальпации обнаруживается костный, рыхлый или твёрдый нарост в области ребра, покрытый тонкой кожей. Часто кожа на месте опухоли приобретает сосудистый рисунок, начинает лосниться.
Постепенно у больного ухудшается общее состояние. Отсутствие аппетита приводит к потере веса. Быстрая утомляемость сопровождается снижением трудоспособности. Снижение гемоглобина приводит к анемии.
Распространение метастазов на вегетативную нервную систему сопровождается нервными расстройствами. Учащаются нервные срывы, раздражительность, тревожность, постоянное чувство страха, депрессия.
Симптомы зависят от вида опухоли и вовлечённости в заболевание конкретного органа.
Виды заболевания
Рак рёбер подразумевает ряд разновидностей. Классификация заболевания зависит от вида тканей, затронутых воспалением.
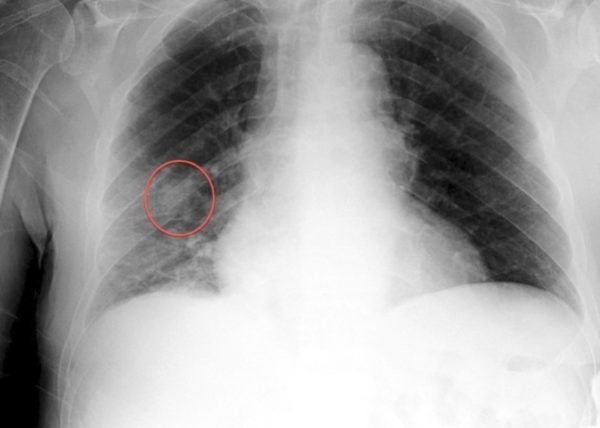
Новообразование затрагивает костные ткани. Опасна тем, что на ранних этапах болезнь не проявляется. Симптомы отсутствуют. Тупая боль появляется, когда новообразование начинает разрастаться. Рост и возникновение новых раковых клеток характеризуется усилением болевых ощущений, в том числе и при дыхании, а также периодическим повышением температуры тела. Остесаркома может развиваться как наружу, так и внутрь. Наружную остеосаркому легко обнаружить путём пальпации. О наличии внутренней опухоли человек может узнать только после появления болевых ощущений при увеличении новообразования.
Новообразованием затрагивается хрящевая ткань костей. Для этого вида саркомы характерны припухлости, отёки на месте образования раковых клеток. Признаки наличия хондросаркомы легко обнаружить, так как они появляются уже на средних стадиях остеосаркомы, когда за основной болезнью уже ведётся наблюдение.
Указанный вид рака затрагивает связки и сухожилия грудной клетки. Внешние признаки болезни проявляют себя в виде припухлости синевато-коричневого оттенка. Отличается от остальных видов рака рёбер болезненными ощущениями во время пальпации. Фибросаркома быстро разрастается, образуя метастазы.
Редкая разновидность заболевания. Развитие болезни начинается с сосудов и быстро образует метастазы.
Факторы риска
Онкология – заболевание, которое не щадит никого. Возраст и пол равнозначны. Раку рёбер больше остальных подвержены мужчины и дети до 15 лет.
Причины возникновения
Причины появления новообразования:
- Заболевание костей. К примеру, болезнь Педжета либо фиброзная дисплазия.
- Канцерогенные вещества. Попадая в организм человека, эти химические элементы способны вызвать в ДНК необратимые изменения, способствующие образованию раковых клеток.
- Наследственность. Прямой зависимости возникновения раковых клеток у человека по причине того, что у ближайших родственников выявлен рак, медицина не доказала. Но статистика показывает, что если одному из родителей поставлен диагноз рак рёбер, как правило, риск возникновения болезни у детей таких родителей достаточно высок.
- Радиация. К сожалению, необходимое лечение одного очага заболевания может стать причиной возникновения нового. Лучевая терапия, применимая однажды для блокирования раковых клеток, часто влияет на развитие другой раковой опухоли даже спустя годы после облучения.
- Отклонения в генетическом коде. Учёными доказана прямая связь между нарушениями в определённых хромосомах и увеличением риска развития злокачественных опухолей у человека. А вот по каким причинам происходит патология в хромосомах, учёные до сих пор не выявили. Есть предположение, что данные сбои в генетике происходят ещё во внутриутробном развитии. Ребёнок становится невинной жертвой страшной болезни уже во время своего формирования.
- Снижение иммунитета. На появление раковых клеток в организме может повлиять наличие других заболеваний, связанных со снижением иммунитета. К примеру, СПИД или сифилис.
- Возраст. Учёные обнаружили, что возникновение рака у детей напрямую связанно с их активным ростом в подростковом периоде.
Диагностика рака рёбер
Диагностировать злокачественное новообразование в костях тяжело, так как первые симптомы появляются не сразу. А возникающая периодически боль в груди часто воспринимается как боль после травмы либо невралгия.
Основные методы диагностирования наличия опухоли:
- рентген;
- компьютерная томография;
- позитронно-эмиссионная томография;
- биопсия.
Предоставляет точное описание опухоли. На рентгене отображается размер, структура, распространение новообразования. При этом конкретный вид рака выглядит на рентгене по-разному. Рентгенограмму назначают на первых этапах диагностики.
Второй этап исследования – компьютерная томография. Помогает выявить плотность образования, степень распространённости и метастазирования злокачественного образования.
Диагностика РС помогает выявить количество очагов, их распространение и метастатическое поражение затронутых опухолью костей.
Важный заключительный этап исследования перед назначением лечения. Биопсия помогает в определении вида новообразования. После этого врач назначает лечение, исходя из совокупности результатов.
Лечение
Лечение рака костей грудной клетки включает удаление опухоли путём хирургического вмешательства и дальнейшего проведения химио- и лучевой терапии. Проведение повторной, послеоперационной химиотерапии обязательно при обнаружении воспаления на поздних стадиях, большой локализации опухоли и объёмном метастазировании близлежащих органов. Повторное проведение терапии направлено на уменьшение размеров очага и купирование образования.
Хирургические методы лечения считаются приоритетными для предотвращения возможного дальнейшего распространения новообразования. Хирургам редко приходится встречаться с данным видом злокачественной опухоли. Проводят такие операции только опытные врачи. Удаляться может как одна поражённая кость, так и при необходимости несколько рёбер вместе с грудиной.
Рак рёбер – злокачественный вид опухоли, поражающий грудной каркас. После удаления поражённых рёбер и грудины хирургическим путём проводится операция по восстановлению грудной клетки. После операции удалённые части исследуют. Если края резекции не задеты раковыми клетками это означает, что операция принесла положительный результат, и очаг воспаления удален полностью.
Лучевая терапия назначается единственно при наличии запущенной стадии рака для облегчения общего состояния пациента, поскольку эффективна не при всех видах опухоли. Облучение назначают при наличии саркомы Юинга.
Прогнозы
При болезни рака рёбер высока вероятность появления новых очагов новообразования. По статистике 30-40% прооперированных подвержены повторению рецидивов. Усложняют ситуацию симптомы, которые проявляются уже на поздних стадиях рака. Успешное лечение этой болезни не гарантирует отсутствие рецидива.
Метастазы часто сопровождают злокачественную опухоль костей, что усугубляет положение. Как показывает статистика, повторное возникновение воспалений часто приводит к летальному исходу.
Шишка между ребрами может быть признаком серьезных патологий. В этой области у человека расположен крупный нервный узел, который называют солнечным сплетением. Он отвечает за передачу сигналов из органов в ЦНС. Эта зона чрезвычайно чувствительна к внешним воздействиям. Поэтому опухоль или уплотнение в этом месте нередко сопровождаются резкой болезненностью. Наиболее распространенные причины появления таких новообразований мы рассмотрим в статье.
Липома
Липома (жировик) - это опухоль, которая состоит из жировой ткани. Она носит доброкачественный характер. Малигнизация (озлокачествление) липомы встречается крайне редко, в основном после травмирования опухоли.
Липома выглядит как округлая шишка между ребрами. Она имеет мягкую консистенцию, подвижна и безболезненна. Опухоль характеризуется медленным ростом. Цвет эпидермиса в области образования обычно не изменен, иногда отмечается розоватый оттенок кожи.

Обычно липома не причиняет человеку особого дискомфорта. Однако в запущенных случаях опухоль может разрастаться до крупных размеров и давить на внутренние органы и ткани. Лечение жировиков исключительно хирургическое. Опухоль удаляют с помощью скальпеля или лазера.
Воспаление мечевидного отростка
Шишка между ребрами посередине может быть признаком воспаления мечевидного отростка хряща грудины. Воспалительный процесс может возникнуть самостоятельно или как осложнение болезней сердца, легких, желудка.
В области между ребрами отмечается выпирание хряща. Отросток болит при надавливании. Если заболевание спровоцировано патологиями ЖКТ, то болевой синдром сопровождается тошнотой и рвотой.

Лечение проводят с помощью нестероидных препаратов, а также синтетических аналогов гормонов надпочечников. Если воспаление является следствием другой патологии, то необходимо провести терапию основного заболевания.
Грыжа диафрагмы
Шишка между ребрами в области солнечного сплетения нередко является проявлением диафрагмальной грыжи. Эта патология возникает вследствие смещения петель кишечника или желудка в загрудинную область. Спровоцировать появление грыжевого мешка могут следующие причины:
- Снижение тонуса диафрагмальных мышц. Это часто происходит у лежачих больных из-за малоподвижного образа жизни.
- Операции на органах ЖКТ. Ошибки во время хирургического вмешательства могут привести к смещению органов.
- Повышение давления в брюшной полости. Такой симптом отмечается после беременности и тяжелых родов, а также у людей, систематически поднимающих тяжести. Органы могут выдавливаться в диафрагмальное отверстие и при сильном кашле, запоре, переедании, сидячей работе.
- Растяжение связок диафрагмального отверстия.
Диафрагмальная грыжа выглядит как уплотнение в области пищевода. Человек ощущает боли за грудиной, его часто беспокоит изжога, отрыжка, икота, тошнота. Однако не всегда у пациента присутствует весь набор симптомов грыжи. Нередко это патология протекает незаметно.
Избавиться от грыжи можно только хирургическим путем. Органы, выпавшие в грудную область, перемещают на прежнее место. Без лечения возможно ущемление грыжи и некротизация тканей.
Грыжа брюшной стенки
Шишка спереди между ребрами может быть симптомом грыжи в области брюшной стенки. В этом случае части внутренних органов выпячиваются в кожу. Внешне это выглядит как небольшой нарост в области солнечного сплетения.
Часто такая грыжа не причиняет дискомфорта больному. Однако при ущемлении органов возникает острая боль, тошнота, слабость. Такое состояние требует экстренной операции, так как может наступить летальный исход вследствие некротизации тканей.
Травмы
Шишка между ребрами может образоваться в результате травмы. Даже небольшой ушиб этой области порой приводит к образованию отечности. Нередко в месте удара образуется гематома, которая болит при нажатии.
Довольно распространенной травмой является разрыв связок в области между ребрами. Чаше всего это происходит в результате поднятия тяжестей. Ведь основная нагрузка при этом приходится на мускулатуру в области солнечного сплетения. Обычно такая травма сопровождается резкой болью и отеком.
Лечение травм проводят с помощью пероральных анальгетиков и местных мазей. После снятия острых симптомов назначают сеансы физиотерапии.
У детей
Шишка между ребрами у новорожденных не всегда связана с патологией. У грудничков часто выпирает мечевидный отросток. Это является вариантом нормы и не нуждается в лечении. Обычно такой симптом исчезает самостоятельно в возрасте около 1 года.
Однако при этом важно помнить, что шишка между ребер у ребенка может быть связана и с патологией:
- грыжами диафрагмы;
- врожденными деформациями грудной клетки.
Диафрагмальные грыжи у грудничков носят врожденный характер. Такой дефект формируется во время внутриутробного развития. Это может представлять опасность для жизни малыша. Поэтому необходимо как можно скорее провести операцию по вправлению грыжи.

Если у малыша диагностирована деформация грудной клетки, то в будущем это может сказаться на дыхательной функции. Поэтому необходимо своевременно провести лечение. Назначают общий массаж и дыхательную гимнастику. В сложных случаях показана хирургическая операция.
При беременности
У беременных женщин нередко выпирает мечевидный отросток. Это может выглядеть как шишка. Обычно такое явление отмечается в третьем триместре, когда все органы смещаются из-за увеличения матки.

Обычно при этом женщина не испытывает никаких болезненных ощущений. В редких случаях у пациенток возникает отрыжка и изжога. Однако даже если шишка не причиняет неудобств, следует сообщить об этом лечащему врачу. На поздних сроках беременности повышен риск воспаления мечевидного отростка.
Диагностика
Появление шишки в межреберной зоне может быть связано с различными причинами. Поэтому выбор метода диагностики будет зависеть от предполагаемого заболевания. Чаще всего врачи назначают следующие обследования:
- рентген ребер и грудной клетки;
- биопсию (при липомах);
- УЗИ диафрагмы и брюшной полости;
- МРТ и КТ диафрагмальной области.

К какому врачу необходимо обращаться? Как мы выяснили, такие шишки могут быть признаком разных заболеваний. Поэтому нужно записаться на первичный прием к терапевту. А затем врач общей практики даст направление к гастроэнтерологу, хирургу или травматологу, в зависимости от характера патологии.
Профилактика
Как предотвратить появление шишки между ребер? Опухоль в зоне солнечного сплетения может быть признаком различных заболеваний, а каждая патология требует своей специфической профилактики.
Однако снизить риск появления отека и опухоли в области солнечного сплетения можно, если соблюдать следующие рекомендации:
- Избегать подъема чрезмерных тяжестей.
- Вовремя излечивать болезни органов ЖКТ.
- Вести активный образ жизни.
- Если человек вынужден длительное время соблюдать постельный режим, то необходимо периодически делать лечебную гимнастику.
- При ушибах зоны между ребрами незамедлительно обращаться к травматологу.
Если у пациента уже имеются признаки грыжи, то необходимо вовремя сделать операцию. Хирургическое вмешательство лучше провести на начальной стадии. Это поможет избежать ущемления органов и других опасных осложнений.
Изучение собственного тела приводит человека к необычным наблюдениям и выводам. Почти каждый замечает, что лицо и туловище асимметричны, как и другие парные конечности и органы человека, а также кости. Если ребра торчат по-разному с левой и правой стороны, это не всегда указывает на патологию, может быть следствием особенностей строения. Но некоторые виды торчащих ребер напрямую указывают на наличие того или иного отклонения.
Распространенные причины формирования выпирающих ребер

У некоторых людей грудная клетка выходит чуть вперед, отчего кажется, что ребра сильно выпирают. Особенно заметно это при отсутствии большой жировой прослойки. Чем худее человек, тем отчетливее будут видны у него ребра. Вопрос этот больше всего беспокоит девушек, озабоченных своим внешним видом.
Остальные факторы так или иначе связаны с деформацией грудной клетки. В некоторых случаях это не несет никакой опасности. В других же деформация зависит от болезней, которые требуют диагностики и наблюдения.

Очень часто одни ребра выпирают больше других в результате детских травм. Происходит деформация грудной клетки, из-за чего во взрослом возрасте структуры теряют симметричность. Связано это с тем, что у детей грудная зона сформирована недостаточно хорошо – более подвижная и уязвимая к ударам.
Вызывать травмы могут неосторожные нагрузки. Если во взрослом возрасте человек уже умеет рассчитывать силы, в детском сделать это намного сложнее. Также вызывают дефекты: переедание, неправильная осанка и заболевания позвоночника.
У некоторых женщин процесс беременности связан с тем, что органы принимают настолько неестественное положение, что начинают давить на ребра изнутри, как бы выталкивая их. Это приводит к тому, что ребра с одной или обеих сторон начинают выпирать сильнее после рождения ребенка.
Одна из самых распространенных причин появления выпирающих ребер слева или справа. При неправильном положении за столом – перегибом влево или вправо – происходит смещение позвоночника, что напрямую влияет на ребра.
Привести к перекосу может и другой фактор – постоянное ношение тяжелой сумки или других вещей с одной стороны. Именно это вызывает развитие сколиоза.
Кроме того, что страдает позвоночник и грудная клетка меняет свой вид, у человека сдавливаются внутренние органы. Это может приводить к таким изменениям, как полная утрата ими функций или частичное нарушение работы.
У некоторых людей на ребрах формируются костно-хрящевые наросты. Они не причиняют боли, развиваются медленно и не действуют на работу внутренних органов. Встречается эта патология нечасто. Ее главной причиной считаются травмы, но спровоцировать могут и другие факторы:
- сколиоз;
- заболевания эндокринной сферы;
- инфекции и вирусы.
Экзостоз не требует лечения, если не причиняет сильного дискомфорта пациенту.
Описанные выше нарушения больше связаны с факторами, которые воздействовали на человека определенное время в детстве или подростковом возрасте. Они привели к искривлению грудной клетки, но особой опасности для организма больше не представляют.
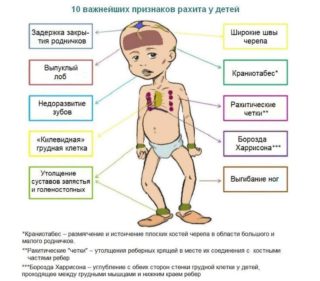
Еще одна причина выпирания ребер — рахит. Болезнь развивается из-за острого дефицита витамина D в организме, который может быть связан:
- с неправильным усвоением микроэлемента в кишечнике;
- с развитием дисбактериоза;
- с постоянными нарушениями стула.
Последствия рахита всегда глобальны и негативны для здоровья: деформируется костная система, мышцы и связки ослабевают, появляется анемия. Лечить рахит необходимо с привлечением медиков.
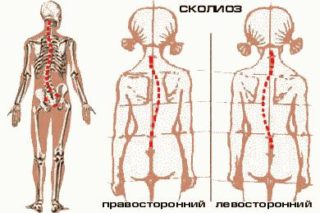
Заболевание встречается очень часто, но не всегда оно может быть правильно идентифицировано. Среди симптомов выделяют: непропорциональную грудную клетку с перекосом в одну из сторон, а также отчетливый перекос позвоночного столба со стороны спины. Тяжелые формы сколиоза приводят к сильной сутулости, асимметричности плеч, появлению выпуклого живота.
К причинам сколиоза можно отнести:
- наследственность;
- неправильный образ жизни;
- травмы позвоночника;
- патологии костной ткани, в том числе дефицит кальция и врожденные болезни;
- длительное пребывание в неестественной позе;
- опухоли позвоночника и органов, расположенных рядом с ним;
- осложнения межреберной невралгии, сифилиса и туберкулеза;
- воспаление мышц спины и спинного мозга.
Точную причину медики установить и не пытаются, так как сколиоз в большинстве случаев – это необратимая форма болезни позвоночника. Проявляться патология начинает еще в детском возрасте.
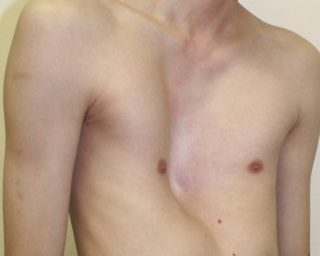
Редкое заболевание, считающееся врожденным. Видно его становится с первых недель жизни ребенка. Главный симптом – вдавленная грудная клетка, словно человека в грудь ударили кулаком. Подобный порок наблюдается в среднем у 2-3% населения земли, или у 0,6-2,3% жителей России. Это опасная патология, которая склонна к прогрессированию.
Врачи считают, что точно определить факторы, способствующие развитию воронкообразной грудной клетки, невозможно. Рассматривается не менее 30 возможных гипотез возникновения нарушения. Согласно статистике, наиболее распространенная причина – наследственный фактор.
Подтвердить генетическую предрасположенность в большинстве случаев удается наличием в семье пациента родственников с таким же диагнозом. Также у людей с воронкообразным отклонением нередко наблюдаются другие аномалии развития.
Также воронкообразная грудь может быть связана с патологиями хряща: деформацией и дисплазией соединительных тканей. Эти аномалии проявляются как во внутриутробном развитии, так и по мере взросления человека. Среди особенностей патологии также можно выделить:
- тесная связь болезни с возрастом пациента – она неуклонно прогрессирует по мере взросления;
- постепенно воронкообразная болезнь вызывает искривление позвоночника;
- со временем уменьшается объем грудной полости, что приводит к смещению органов;
- находясь долгое время в таком положении, органы утрачивают функции.
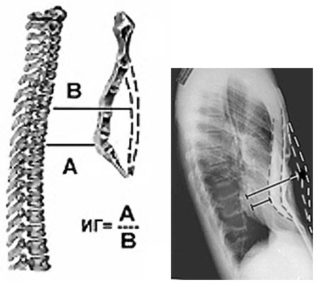
С возрастом хрящ грудной клетки начинает активно расщепляться. Так как болезнь относится к прогрессирующим патологиям, существует несколько способов ее классификации.
Описано не менее 40 синдромов, связанных с формированием дефекта. Однако отсутствие единой системы классификации причин не дает возможности создать полноценное ранжирование видов заболевания. Наиболее распространенный способ классификации – по Урмонасу и Кондрашину:
- по стадии – декомпенсированная, компенсированная и субкомпенсированная;
- по степени деформации хряща и костей – 1, 2 или 3;
- по виду деформации – симметричная или односторонняя;
- по типу изменения – седловидная, типичная или винтовая;
- по форме – плосковороночная или обычная;
- по сочетанию с другими аномалиями – присутствуют они или отсутствуют.
Применяются и другие методы классификации, актуальность которых зависит от страны диагностики.
Распознать воронкообразную грудь в грудном возрасте очень сложно, так как вдавливание незначительно. Но опытный педиатр заметит симптомы, описывающие это нарушение:
- парадоксальное дыхание, при котором ребра западают на вдохе;
- усиление вдавливания с каждым месяцем развития;
- по краям ребер есть поперечная борозда.
У школьников со слабовыраженной патологией наблюдаются нарушения осанки и заметные искривления грудины. Клетка становится плоской, надплечья сильно опускаются, живот выпячивается.
Нередко наблюдается грудной кифоз, сколиоз, ребенок страдает от повышенной утомляемости, потливости. Не исключена раздражительность и болезненная худоба в сочетании с бледностью кожи. Дети с воронкообразной грудью очень плохо переносят физические нагрузки, а также часто жалуются на сердечные боли.
Можно ли избавиться от выпирающих ребер

Если левое ребро выпирает больше правого (или наоборот), от этого можно избавиться в домашних условиях. Если состояние не связано с таким заболеванием, как кифоз или воронкообразная грудь, иногда бывает достаточно упражнений и массажа.
Массаж для распрямления ребер должен выполнять специалист. Обычно назначают курсы по 10-20 сеансов с повтором несколько раз в год. Согласно отзывам, это реальный способ избавиться от асимметричных ребер.
Упражнения для устранения дефекта специфичны:
- Лежа на животе. Под грудь подкладывают гимнастический валик или полотенце, скрученное в аналогичную форму. В таком положении нужно лежать не менее 1 часа в день. Начинают выполнять его с нескольких минут, постепенно увеличивая нагрузку. В ходе упражнения появляются неприятные ощущения в грудине – это нормально.
- Лежа на спине. Для выполнения упражнения потребуются гантели. Их берут в руки и начинают поднимать вверх, а потом опускать вниз.
Сочетая массаж и упражнения, нельзя забывать о других методах борьбы с выпирающими и асимметричными ребрами.

При желании избавиться от выпирающих ребер человек должен следить за другими аспектами своего здоровья:
- стараться держать осанку;
- заниматься плаванием и фитнесом;
- обеспечить организм продуктами с кальцием и витамином D.
Однако не следует уделять дефекту слишком много внимания, если он не связан с заболеваниями позвоночника и костной системы.
Хирургическое вмешательство показано только при тяжелых формах сколиоза и кифоза, а также при лечении воронкообразной грудной клетки, которая постоянно прогрессирует.
Если у человека выпирают ребра – это не значит, что у него есть заболевания позвоночника или внутренних органов. В большинстве случаев такое состояние связано с особенностями организма и строения скелета. Однако это не исключает наличия различных отклонений и патологий, поэтому важно пройти полную диагностику для уточнения. Избавиться от выпирающих ребер, не вызванных болезнью, можно, но это займет много времени и сил. И успех гарантирован далеко не каждому пациенту.
И вот какой бесценный совет по восстановлению больных суставов дал Профессор Пак:
- Почему возникает опухоль ребра?
- Виды опухолей в зависимости от типа ткани
- Остеосаркома
- Хондросаркома
- Фибросаркома
- Ретикулосаркома
- Лечение воспаления поджелудочной железы
Почему возникает опухоль ребра?
Заболевания желудочно-кишечного тракта встречаются повсеместно. По статистике, проблемами с органами пищеварения страдает каждый второй.
Чаще всего речь идет о заболеваниях желудка. Как патологии этого органа, так и многие другие заболевания могут давать характерную симптоматику (боли под левым ребром).
Существуют и другие причины. Что же следует знать об этом неприятном проявлении? Рассмотрим подробнее.
Достоверная причина развития ракового поражения ребер, как и большинства других видов онкологических случаев класса опухоли костей, на сегодняшний день остается невыясненной. Традиционно, образование злокачественных тканей медики связывают с генетическими мутациями на клеточном уровне, хотя некоторые ученые предполагают, что раковый процесс имеет некоторые черты паразитарного формирования. Основными провоцирующими факторами патологии костной ткани принято считать травматическое повреждение и воздействие ионизирующего излучения.
Виды опухолей в зависимости от типа ткани
Рак ребер может происходить из нескольких видов тканей:
- остеосаркома (опухоль костной ткани);
- хондросаркома (опухоль, локализованная в хрящевых компонентах ребер);
- фибросакрома (опухоль сухожильно-связочного аппарата грудной клетки);
- ретикулосаркома (опухоль, которая развивается из сосудистых компонентов).
Повышение температуры при остеосаркоме
На первых стадиях симптомы саркомы ребер такого типа никак не проявляются. Одновременно с этим, возможно появление тупых болевых ощущений в грудной клетке и незначительные кратковременные повышения температуры тела. Многие пациенты связывают боль с травмами, которые они получили в прошлом. Рак диагностируется намного позже.
По мере развития опухоли, рак проявляется распространением патологического процесса на соседние ткани и структуры, поэтому болевые ощущения становятся более выраженными. Вместе с нарастанием боли, будут проявляться видимые симптомы: опухоль ребер увеличится в размерах, если она растет по направлению к поверхности груди, кожа в месте локализации начнет истончаться, лосниться, приобретая сосудистый рисунок. Подвижность ребер зачастую ограничена при дыхательных движениях.
Как правило, хондросаркома ребер зачастую проявляться в качестве вторичной опухоли, поэтому она начинает развиваться из патологических процессов, которые уже имеют место в организме человека:
- экхондромы;
- энхондромы;
- остеохондроматоз;
- длительные доброкачественные хондромы;
- солитарные остеохондромы;
- болезни Пэджета и Олье.
Основным симптомом хондросаркомы ребер являются болевые ощущения. По ним распознать рак ребер проще всего (потому что больной и врач уже подозревают о том, что рак может начать развиваться при наличии патологических процессов, отмеченных выше). Изначально боль слабая, как от ушиба, но по мере развития опухли ее интенсивность возрастает.
Рак в этой форме клинически проявляется очень неспецифично. На первых этапах болезни опухоль уже видно внешне – она представлена в виде плотного подкожного узелка синевато-коричневого оттенка. Кожный покров практически не изменен. Болезненность в месте поражения отмечается практически всегда. При развитии рака отмечается быстрое увеличение размеров опухоли, изъязвление, ранние метастазы в соседние системы и органы, высокий уровень рецидивов, а также некоторые неспецифические симптомы.
Рак такого типа чрезвычайно редкий, поэтому его симптоматика малознакома даже ведущим онкологическим врачам. Симптомы заболевания характеризуются, прежде всего, чрезвычайно большим количеством капилляров. Это является основной причиной для того, что рак начинает быстро и с предельной легкостью метастазировать в соседние системы и органы вместе с током крови, потому что заболевание развивается очень быстро и активно.
Болевые ощущения могут отличаться интенсивностью, временем возникновения, зависимостью от физической активности, дыхания или приема пищи. Некоторые виды болевого синдрома свидетельствуют об обострении хронических процессов в организме и требуют проведения адекватной терапии. Острые боли в левом подреберье с высокой степенью интенсивности развиваются при неотложных состояниях. Таких пациентов необходимо незамедлительно доставить в стационар для проведения хирургического вмешательства и реанимационных мероприятий.
По интенсивности болевой синдром бывает:
- острый – постоянные интенсивные боли, вызывающие глубокие эмоциональные переживания, слабо купируются обезболивающими средствами;
По очагу возникновению болевые ощущения бывают:
- висцеральные – возникают вследствие воспалительных процессов, травм и кровотечений из внутренних органов;
При возникновении острой не терпимой боли необходимо вызвать бригаду скорой помощи. В случае хронического болевого синдрома рекомендуют своевременно обратиться к врачу для диагностики заболевания и лечения.
Лечение воспаления поджелудочной железы
Лечение боли под левым ребром напрямую зависит от тяжести симптоматики
Острые состояния, требующие неотложной помощи купируются на месте, затем терапия проводится в стационарных условиях.
Кроме того, симптоматическое лечение должно быть прерогативой врача, самолечение порой только усугубляет тяжесть процесса и может привести к серьезным осложнением, вплоть до летальных исходов. Любая левосторонняя боль – это прямое указание на своевременное обращение к врачу и получение адекватной, профессиональной помощи.
• Панкреатит в острой фазе с тяжелым течением.

• Прободная язва желудка.
• Нарушение целостности органов при травме или по причине влияния других факторов.
• Опухоли органов желудочно-кишечного тракта.
В остальных случаях, если болит под левым ребром спереди, лечение медикаментозное.
• Спазмолитические препараты. Применяются для снятия болевого синдрома посредством снятия спазма гладкой мускулатуры органов желудочно-кишечного тракта. Сюда входят: Но-шпа, Дротаверин, Дюспаталин и т.д.
• Противовоспалительные. Применяются с большой осторожностью, поскольку многие обладают токсическим влиянием на ЖКТ.
• Анальгетики. Назначаются для купирования болевого синдрома. Анальгетики должны подбираться осторожно.
• Гептопротекторы — для защиты печени.
• Диуретческие медицинские средства (мочегонные при проблемах с почками).
Лекарства назначает только врач и только по результатам диагностических мероприятий. Таким образом, ответ на вопрос что делать, если болит под левым ребром спереди, напрашивается сам собой.
Если остеома ребра увеличивается в размерах или все чаще появляется болевой синдром, то стоит проконсультироваться с хирургом о лечении этого заболевания. Пациент с доброкачественной опухолью наблюдается некоторое время для контроля развития болезни и установления клинико–рентгенологической картины.
Лечение остеомы ребер заключается в хирургическом удалении гнезда очага с участком здоровой кости и надкостницей. Выскабливание пораженной кости в этом случае не рекомендуется, так как может привести к появлению рецидивов.
После качественного оперативного вмешательства боли должны полностью исчезнуть. Если на следующий день после операции боли продолжаются, то опухоль удалена не полностью и в дальнейшем потребуется более радикальная операция. Радикальное удаление опухоли никогда не рецидивирует.
В том случае, когда остеома протекает бессимптомно, а опухоль имеет небольшие размеры и не приводит к функциональным нарушениям, врачи рекомендуют лечение ограничить систематическим наблюдением.

Для профилактики образования остеомы после травмы или переломов реберных костей врач может назначить лекарственные средства:
- противовоспалительные средства с анальгетическим эффектом;
- хондроитинсодержащие препараты для качественного срастания кости;
- препараты кальция;
- монопрепараты витамина Д;
- наружные средства для ускорения образования костной мозоли.
Фото остеомы бедренной кости можно увидеть тут.
Включает прием цитостатических препаратов. Такие средства обладают системным действием на весь организм и тем самым способны обезвредить метастазы опухоли в отдаленных системах. Раковые заболевания под влиянием химиотерапевтических медикаментов способны стабилизироваться и даже уменьшиться в размерах. Длительность курса лечения определяется индивидуально для каждого пациента и примерно составляет полгода.
Также при сильных болях онкобольным назначаются обезболивающие препараты при онкологии.
В стационаре проводится инфузионная терапия, назначаются препараты, уменьшающие боль и другие проявлений панкреатита. Вводятся средства, снижающие выработку панкреатического сока. Они же разлагают ферменты железы, из-за накопления которых возникает боль.
Группы медикаментов, с помощью которых проводится лечение приступа панкреатита в стационаре:
- обезболивающие;
- противорвотные;
- антимикробные;
- спазмолитики;
- антациды.
Хирургическое вмешательство требуется при разрушении ткани поджелудочной железы. Если причиной приступов острой боли становятся камни в желчном, то в таких случаях врач рекомендует удаление пузыря.
Диета и прием ферментных препаратов — будни пациентов с хронической формой панкреатита. Липазу, амилазу, протеазу содержат многие лекарственные средства: Панкреатин, Креон, Панзинорм, Микразим, Панкреалипаза, Эрмиталь, Мезим форте. Благодаря медикаментам пища лучше перерабатывается и всасывается в ЖКТ. У больного нормализуется масса тела, улучшается самочувствие. При остром панкреатите ферментные препараты нельзя принимать.

Можно уменьшить дискомфорт при помощи медикаментозных средств. В случае обострения хронического панкреатита принимают одновременно препараты Но-Шпа и Дюспатолин. При боли в сердце поможет таблетка нитроглицерина, которую рассасывают под языком.
Быстрее действуют лекарства в виде растворов, которые вводят подкожно или внутримышечно. Внутривенные инъекции опасно самостоятельно выполнять в домашних условиях. Помогает от боли в животе, в том числе при панкреатите, подкожное введение 5 мл препарата Баралгин и 2 мл средства Но-Шпа.
Если нет возможности сделать укол, но имеются лекарства в твердой форме, то принимают их. Таблетки Баралгин или Спазмалгон разжевывают и запивают ½ стакана воды.
Обязательно обращают внимание на сочетание боли с такими симптомами как рвота и высокая температура. Следует вызвать врача, а не надеяться на самолечение. Есть целая группа патологий, при которых показано оперативное вмешательство. Это аппендицит, разрыв селезенки, прободение язвы желудка, острый холецистит.
Читайте также:


