Чесотка у детей этиология

- Агрессивность
- Апатия
- Бессонница
- Высыпания на коже
- Деформация ногтевых пластин
- Замкнутость
- Кожный зуд
- Мокнутие
- Нарушение сна
- Нервозность
- Отказ от пищи
- Плаксивость
- Повышенная нервная возбудимость
- Почерневшие зоны на ногтях
- Трещины на ногтях
- Утолщение ногтей
Чесотка у детей – является одним из самых распространённых и в то же время мучительных детских заболеваний. Для него характерно поражение кожных покровов и развитие большого количества осложнений. Заболеть может ребёнок в любом возрасте. Провокатором недуга выступает чесоточный клещ, который живёт только на теле человека, отчего заразиться им от животных не представляется возможным. К предрасполагающим факторам стоит отнести несоблюдение правил личной гигиены.
Главным признаком того, как распознать патологию у детей, является возникновение специфической сыпи и сильного кожного зуда, для которого характерно повышение интенсивности в ночное время суток.
Диагностированием занимается детский дерматолог, который не только назначает широкий спектр лабораторно-инструментальных обследований, но также самостоятельно осуществляет несколько диагностических манипуляций.
Лечение чесотки основывается на консервативных методиках, а именно на обработке поражённых участков кожи специальными лекарственными препаратами и пероральном приёме медикаментов.
Этиология
В качестве возбудителя чесотки у детей выступает чесоточный клещ, который выступает в качестве антропонозного паразита. Это означает, что большую часть своего жизненного цикла он проводит на поверхности кожного покрова хозяина, т. е. человека. Питается он роговым слоем эпидермиса, а именно его чешуйками. Примечательно то, что клещ неустойчив к влиянию факторов внешней среды.
Для подобного болезнетворного микроорганизма присущи такие характеристики:
- небольшие объёмы – клещи редко достигают одного сантиметра;
- округлая форма;
- желтовато-белый оттенок;
- максимальная активность – вечером и по ночам.
Привести к развитию подобного заболевания могут только самки и личинки. Чтобы проникнуть в кожу паразиту достаточно от 15 минут до одного часа. Оплодотворённая самка буквально прогрызает кожу, отчего формируются чесоточные ходы, в которые она откладывает яйца. Личинки появляются из них примерно через две недели и уже через 10 суток имеют вид половозрелого клеща.
На поверхности кожного покрова клещи спариваются и откладывают новые личинки. Именно по это причине, через некоторое время у детей наблюдается повышение чувствительности к провокатору болезни и продуктам его жизнедеятельности, в частности к секретам желез и экскрементам. Продолжительность жизни возбудителя в среднем достигает полтора месяца.
Существует несколько путей заражения детей клещом:
- непосредственный контакт с кожей человека, которому был поставлен подобный диагноз – сюда стоит отнести крепкие объятия, совместный сон и контактные игры;
- взаимодействие с заражёнными предметами обихода, зачастую ими выступают игрушки, постельное белье и одежда;
- половой контакт – такой механизм передачи характерен для детей подростковой возрастной категории, не достигших совершеннолетия.
Классификация
Чесотка у ребёнка может протекать в нескольких формах:
Симптоматика

Поскольку чесотка у детей является инфекционным недугом, то стоит отметить про инкубационный период, который имеет свои особенности:
- продолжительность составляет от нескольких часов до двух недель;
- у того ребёнка, у которого уже ранее была диагностирована болезнь, сильный зуд кожи может появиться уже на второй день после заражения;
- средняя длительность инкубационного периода чесотки варьируется от 8 до 12 суток.
Самым первым признаком недуга у детей является кожная сыпь, которая:
- имеет вид красных пузырьков и в первую очередь поражает стопы и кожный покров на голове. Такой характер высыпаний усложняет процесс диагностики, поскольку напоминает протекание обычной крапивницы;
- по мере развития патологии распространяется на спину, ягодицы и лицо;
- после расчесывания образует кровавые корочки, которые очень сильно похожи на острую экзему;
- может иметь вид чесоточных ходов – это тонкие, серовато-белые линии, которые слегка возвышаются над кожным покровом, а также лентикулярных папул, небольших фолликулярных узелков и огромных невоспаленных везикул.
На фоне такого симптома возникают следующие признаки чесотки у детей:
- сильнейший кожный зуд, который значительно усиливается по вечерам и в ночное время суток;
- нарушение режима сна или его полное отсутствие. Малыши грудного возраста нередко путают день с ночью;
- утолщение и рыхлость ногтей;
- появление на ногтевых пластинах трещин и почерневших зон;
- нервозность и повышенная возбудимость;
- плаксивость и агрессивность;
- замкнутость и апатия;
- отказ от пищи;
- мокнутие – возникает из-за экссудативного характера сыпи.
Вышеуказанные клинические проявления характерны для типичного протекания подобного заболевания. Однако стоит отметить, что в последнее время клиницисты отмечают, что детям характерно атипичное течение чесотки – в таких ситуациях отсутствуют высыпания и кожный зуд.
Диагностика
Несмотря на наличие специфических признаков, диагностирование чесотки у ребёнка требует тщательного и комплексного подхода.
В первую очередь детский дерматолог должен:
- ознакомиться с историей болезни маленького пациента – это нужно для выяснения первичного или повторного возникновения недуга, поскольку при вторичном заражении чесоточным клещом клиническая картина может быть атипичной;
- собрать и изучить анамнез жизни больного – для установления пути инфицирования чесоткой;
- провести тщательный осмотр ребёнка, с обязательным изучением состояния кожного покрова;
- детально опросить родителей пациента – для составления полной симптоматической картины того, как проявляется чесотка у детей.
Лабораторные диагностические мероприятия представлены такими процедурами:
- общеклиническим анализом крови;
- биохимией крови;
- микроскопическим изучением соскоба с поражённого участка кожи.
Инструментальная диагностика ограничивается осуществлением дерматоскопии с предварительным смазыванием кожи 5% раствором йода или анилиновой кислотой – это даст возможность выявить наличие чесоточных ходов.

В процессе дифференциального диагностирования чесотку у детей следует отличить от:
Лечение
Лечат такое заболевание только при помощи консервативных способов терапии, которые направлены на ликвидацию возбудителя в независимости от стадии его развития.
Таким образом, лечение чесотки у детей предполагает:
- применение местных противочесоточных средств, которые имеют вид мази, крема или спрея. Мазь от чесотки назначается в зависимости от возрастной категории пациента;
- пероральный приём антигистаминных веществ, нестероидных противовоспалительных лекарств и кортикостероидов;
- осуществление гигиенических душей, что подразумевает мытье кожи и головы специальными шампунями и мыльными растворами;
- смазывание поражённых зон кожи такими анилиновыми красителями, как зелёнка и фукорцин.
Терапевтическими средствами также принято считать противочесоточную обработку одежды, постельного белья, обуви и игрушек пациента.
Продолжительность лечения в подавляющем большинстве случаев составляет 7 дней, однако остаточные явления могут наблюдаться ещё в течение 5 суток после терапии.
Возможные осложнения
Чесотка у детей – это заболевание с высокой степенью заразности, которое при отсутствии терапии может привести к таким последствиям:
- гнойничковое поражение кожного покрова в местах расчесов;
- чесоточная лимфоплазия;
- присоединение вторичного бактериального процесса;
- развитие эпидемий в детских садах и школьных учреждениях.
Профилактика и прогноз
Специфические мероприятия, направленные на предупреждение возникновения подобной патологии, включают в себя такие меры профилактики:
- избегание контакта с больным человеком;
- осуществление профилактических осмотров детей в детских коллективах;
- соблюдение правил личной гигиены;
- назначение карантина в тех ситуациях, когда один ребёнок из детсадовской группы или школьного класса заболел чесоткой;
- регулярное посещение педиатра.
При правильном и своевременно начатом лечении прогноз чесотки у детей – благоприятный. Однако, несмотря на это клиницисты отмечают, что довольно часто наблюдается развитие осложнений.
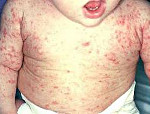
Чесотка у детей – это высоко контагиозный антропонозный паразитоз, возбудителем которого является микроскопический чесоточный клещ. Основными проявлениями чесотки у детей являются полиморфные высыпания (чесоточные ходы, везикулезные, папулезные и пустулезные элементы) и сильный зуд, усиливающийся вечером и ночью. Диагноз чесотки у детей основан на результатах эпидемиологического анамнеза, осмотра ребенка детским дерматологом, дерматоскопии, микроскопического исследования соскобов. Лечение чесотки у детей проводится путем обработки кожи местными акарицидными препаратами.
МКБ-10
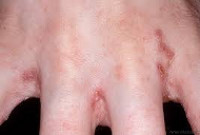
Общие сведения
Чесотка (scabies) у детей - поражение кожи чесоточным клещом, имеющее высокую степень заразности. Чесотка остается самым распространенным паразитарным кожным заболеванием, встречается повсеместно, особенно среди социально неблагополучных групп населения. Основной контингент больных чесоткой составляют пациенты молодого возраста и дети, что связано с возрастными особенностями детской кожи, недостаточным уровнем иммунитета. Более высокая заболеваемость чесоткой наблюдается в юношеской возрастной группе (25% случаев) – это объясняется высокой сексуальной активностью молодежи.
Течение чесотки у ребенка более выраженное, чем у взрослых; у детей чаще встречаются осложненные формы. Для заболеваемости чесоткой у детей характерна сезонность: заболевание чаще диагностируется осенью и зимой. Ухудшение социально-бытовых условий во время войн, стихийных бедствий, массовой миграции населения приводит к увеличению числа заболеваемости чесоткой.

Причины
Возбудитель чесотки у детей - чесоточный клещ Sarcoptes scabiei - антропонозный паразит; большую часть времени проводит в коже хозяина – человека, питаясь чешуйками рогового слоя эпидермиса; во внешней среде клещ быстро погибает. Чесоточный клещ имеет небольшие размеры (до 0,5 мм), округлую форму и беловато-желтый цвет, максимальную активность проявляет в ночное время суток.
Заражение чесоткой у детей происходит преимущественно прямым путем, при тесном длительном контакте с кожей больного (чаще всего, при совместном сне в одной постели), иногда непрямым путем - через инфицированные предметы обихода (игрушки, одежду и постельные принадлежности). В эпидемиологии чесотки у детей ведущим является семейный очаг. Также возможна передача возбудителя чесотки у детей в скученных коллективах - детских домах, стационарах, лагерях, а также в спортивных секциях, бассейнах, банях, поездах и гостиницах. У молодежной группы заражение чесоткой часто происходит при половых контактах.
Патогенез
Инвазионными формами являются самки и личинки. Процесс внедрения в кожу занимает у самок от 15 минут до часа. Оплодотворенная самка прогрызает кожный покров и в роговом слое эпидермиса создает чесоточные ходы, в которые откладывает яйца. Появляющиеся из них личинки в течение 10-14 дней развиваются в половозрелых клещей. На поверхности кожи клещи появляются в стадию расселения личинок и в период спаривания. Продолжительность жизни самки составляет 1-1,5 месяца. Через некоторое время после заражения чесоткой у детей развивается сенсибилизация к возбудителю и продуктам его жизнедеятельности (экскрементам, секрету желез).
Симптомы чесотки у детей
Симптомы чесотки у детей связаны с иммунно-аллергической реакцией организма на присутствие чесоточного клеща и развиваются только после сенсибилизации. При первичном заражении чесоткой до появления первых симптомов у детей проходит около 4-х недель, при реинфицировании – клиника может развиться в течение суток.
Основными проявлениями чесотки у детей являются полиморфная скабиозная сыпь и сильный зуд, усиливающийся вечером и ночью. При чесотке у детей могут формироваться различные высыпные элементы: чесоточные ходы, лентикулярные папулы (скабиозная лимфоплазия кожи), мелкие фолликулярные папулы (до 2 мм) и большие невоспалительные везикулы. Чесоточные ходы имеют вид тонких серовато-белых извилистых и прямых линий длиной 0,5-0,7 см, едва возвышающихся над кожей, с небольшими парными папуловезикулами на концах.
У старших детей и подростков чесоткой поражаются кисти, локти, стопы, ягодицы, половые органы, межъягодичные складки. У детей грудного и раннего возраста высыпания могут располагаться на любых участках кожного покрова и довольно быстро распространяться по телу, включая волосистую часть головы и лицо, область шеи, спины, подошвы и ладони, ногтевые пластинки; при этом редко поражаются боковые поверхности пальцев, межпальцевые промежутки кистей и передне-подмышечные складки кожи.
У маленьких детей преобладает выраженный экссудативный характер элементов сыпи (волдыри, везикулоуртикарная сыпь, пузыри, пустулы, эритематозные пятна), развиваются мокнутия. У детей до 6-месячного возраста проявления чесотки могут быть схожи с крапивницей и характеризоваться множественными расчесанными волдырями, покрытыми геморрагическими корочками, на коже лица, спины и ягодиц. В более позднем возрасте чаще встречается везикулярная сыпь, пузыри (пемфигоидная форма). Симптомы чесотки у детей часто напоминают острую стадию экземы с интенсивным зудом по всему телу. Поражение ногтевых пластинок проявляется их утолщением, разрыхлением, поверхностными трещинами, онихиями.
Осложнения
Сильный зуд способствует постоянным расчесам кожи, повышенной нервной возбудимости, нарушению сна. У детей намного чаще, чем у взрослых, отмечаются осложненные формы чесотки, связанные с присоединением вторичной гнойной инфекции (пиодермия, микробная экзема, импетиго, паронихии), а также аллергический дерматит, маскирующие истинную клиническую картину заболевания. Пиодермия при чесотке у детей может сопровождаться появлением фурункулов, абсцессов, осложняющихся лимфаденитом, лимфангитом; в редких случаях может привести к постстрептококковому гломерулонефриту и ревматическому поражению сердца. В последнее время возросло число атипичных стертых форм чесотки у детей с отсутствием характерных высыпаний или зуда.
Диагностика
Диагноз чесотки у детей основывается на данных эпидемиологического анамнеза, осмотра кожного покрова ребенка и контактных с ним лиц, а также лабораторного исследования. Важным диагностическим признаком чесотки служит появление зуда, усиливающегося в ночное время, и специфических высыпаний на коже, наличие зудящей сыпи у нескольких членов семьи или детей в организованном коллективе.
У детей раннего и младшего возраста при выявлении чесотки необходимо учитывать необычную локализацию скабиозных элементов (лицо, волосистая часть головы, шея, спина, подошвы, края стоп), быстрое разрушение чесоточных ходов, наличие дополнительных высыпаний и расчесов, маскирующих специфическую сыпь. При осмотре детей старшего возраста с чесоткой определяются симптом Горчакова-Арди (наличие на локтях папуловезикулярных элементов, покрытых геморрагическими и импетигинозными корками), симптом Михаэлиса (геморрагические и импетигинозные корки в межягодичной складке, области крестца). Для выявления чесоточных ходов используют:
- дерматоскопию;
- йодную пробу - смазывание кожи 5% раствором йода или анилиновой краской;
- микроскопию соскобов - позволяет обнаружить содержимое чесоточного хода: самку клеща, яйца, личинки, нимф, а также яйцевые оболочки и линечные шкурки;
- пробную специфическую акарицидную терапию - в случае ее положительного эффекта ставится предположительный диагноз чесотки у детей.
Дифференциальная диагностика чесотки у детей проводится с другими дерматологическими заболеваниями, как инфекционного, так и неинфекционного характера:
Лечение чесотки у детей
Лечение чесотки у детей направлено на уничтожение возбудителя на всех стадиях его развития. В настоящее время для лечения чесотки у детей применяются местные акарацидные средства (скабициды), которые действуют на клещей как нейротоксические яды. Выбор противочесоточных препаратов зависит от возраста пациента, тяжести заболевания и ограничивается из-за потенциальной токсичности и аллергенности скабицидов, в первую очередь, для новорожденных и грудных детей, беременных и кормящих женщин, а также больных с судорожным синдромом. Лечение чесотки у детей должно проводиться под ежедневным контролем детского дерматолога, у новорожденных обязательна госпитализация.
В педиатрии используются формы противочесоточных препаратов в виде жидкости, спреев и кремов. Наиболее безопасной для детей до 5 лет считается серная мазь, хотя она не очень удобна в применении, т. к. пачкает кожу и одежду, имеет неприятный запах, требует длительного срока лечения. Детям до 2-месячного возраста при чесотке назначается только 3-5% серная мазь или взвесь с осадочной серой; с 2-х месяцев до 1 года дополнительно может назначаться эсдепалетрин+бутоксида и 10% водно-мыльная эмульсия бензилбензоата; от 1 до 5 лет – перметрин.
При чесотке очень важно соблюдать предписанный режим лечения: сроки и частоту нанесения препарата; мытье детей с мылом и мочалкой перед началом и по окончании курса лечения; смену нательного и постельного белья, проведение одновременного лечения всех больных, выявленных в одном очаге, и профилактически - контактных лиц. При пиодермии или экзематозном поражении до начала лечения чесотки у детей мытье не показано. Для лечения скабиозной лимфоплазии используются антигистаминные препараты, НВПС, кортикостероидные мази.
При чесотке у детей показана дезинфекция одежды, постели, обуви, игрушек (кипячение, проглаживание горячим утюгом, обработка препаратом, содержащим эсдепаллетрин и пиперонилбутоксид). После окончания курса лечения чесотки у детей в течение 5-7 дней могут сохраняться остаточные явления. Диспансерное наблюдение за ребенком, переболевшим чесоткой, проводится в течение 1,5 мес.
Прогноз и профилактика
Нераспознанная чесотка у детей может длиться годами, с периодами затухания и обострения. Присоединение к чесотке гноеродной микрофлоры, особенно у детей грудного и раннего возраста, может осложниться развитием фурункулов, абсцессов, лимфаденита и лимфангита, иногда – поражения почек и сердца.
Профилактика чесотки у детей состоит в активном выявлении больных с помощью профилактических осмотров различных групп населения; в ликвидации очагов скабиеса - полноценном лечении источника заражения, наблюдении контактных лиц, проведении дезинфекционных мероприятий. Дети, заболевшие чесоткой, на время лечения отстраняются от посещения детских учреждений.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Центральный научно-исследовательский кожно-венерологический институт МЗ РФ, Москва
Ч есотка – это заразное паразитарное кожное заболевание, которое вызывается чесоточным зуднем Sarcoptes scabiei. Чесотка была известна 4 тысячи лет назад в странах Востока, Китае, а термин “scabies” пришел из древнего Рима.
Большую часть жизни чесоточный зудень проводит в толще кожи, и его морфологический облик обусловлен приспособленностью к внутрикожному паразитизму. Самки чесоточного зудня, которые определяют клиническую картину заболевания, прогрызают ходы в эпидермисе, питаются им, откладывают яйца, а самцы, оплодотворив самок на коже хозяина, погибают.
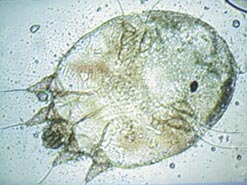
Самка клеща Sarcoptes scabiei имеет овальную черепахообразную форму, размеры 0,3–0,4 мм в длину и 0,25–0,38 мм в ширину, самец в 1,5 раза меньше самки. Ротовые органы клеща несколько выступают кпереди, по бокам находятся 2 пары ножек с присосками и 2 пары задних ножек с щетинками. Яйца зудня овальные, из яиц вылупливаются личинки размером 0,15–0,1 мм, имеющие не 4, как у взрослой особи, а 3 пары ножек, нимфы же морфологически похожи на взрослого клеща, но отличаются меньшими размерами. Оболочки яиц, из которых вылупились личинки, прозрачные, спавшиеся, с продольной трещиной по краю. Данная характеристика стадий превращения чесоточного клеща от личинки до взрослой особи важна для лабораторной диагностики чесотки.
Жизненный цикл чесоточного клеща делится на два периода: репродуктивный и метаморфический. Репродуктивный период протекает в материнском ходе, где самка откладывает яйца, а метаморфический, т.е. развитие от личинки до взрослого клеща – в везикулах, папулах, даже во внешне неизмененной коже. Чесоточный ход служит постоянным источником личинок, обсеменяющих больного. Самки прокладывают ходы на границе рогового и зернистого слоя эпидермиса. Итак, паразитарные элементы расположены в чесоточном ходе следующим образом: в переднем слепом конце хода находится самка, далее одно за другим последовательно отложенные яйца. Продуктивность чесоточного хода в среднем 1 личинка/сут.
Выживаемость извлеченного из чесоточного хода клеща составляет от 3 до 14 дней, губительным для них является уменьшение влажности до 35%, при этом клещи гибнут в течение суток, при температуре 60°С клещи погибают в течение часа, при кипячении – сразу.
За последние два десятилетия заболеваемость чесоткой увеличилась. Причин этому несколько: возросла миграция населения, повысилась восприимчивость к чесоточным клещам, возможно, из–за увеличения числа больных с иммунодефицитами. Не последнюю роль играют 15–30–летние ритмы солнечной активности. Максимум заболеваемости приходится на осенне–зимний период.
Источником заражения является больной чесоткой и его вещи. Чаще заражение происходит непосредственно от больного при тесном контакте (совместное пребывание в постели) или при уходе. Это прямой путь заражения от человека к человеку. Можно заразиться и через вещи (непрямой путь): постельное белье, спальники, полотенца, мочалки. Во влажной среде чесоточный клещ способен выживать до 5 суток.
Инкубационный период составляет в среднем 8 –12 дней, но может быть от нескольких часов до 6 недель, все зависит от количества внедрившихся клещей и от реактивности организма. Первым симптомом заболевания является зуд, который появляется при внедрении паразитов и беспокоит в основном в вечерние и ночные часы, так как на это время приходится наибольшая активность самки чесоточного клеща.
При развитии клинической картины чесотки основным симптомом заболевания служит чесоточный ход, который самка прокладывает на границе рогового и зернистого слоя эпидермиса. Типичный чесоточный ход имеет вид слегка возвышающейся над уровнем кожи линии беловатого или грязно–серого цвета длиной от 0,5 до 1 см. На переднем конце хода можно видеть самку клеща, просвечивающую через роговой слой в виде черной точки. Иногда чесоточные ходы могут быть представлены цепочкой мелких пузырьков, расположенных линейно. Такие чесоточные ходы наиболее часто располагаются на боковых поверхностях кистей, пальцев кистей, на ладонях, в области лучезапястных суставов, на локтях, лодыжках, тыле стоп и подошвах. При длительно существующем процессе выявляются старые сухие чесоточные ходы в виде сухих поверхностных трещин. У взрослых на коже подмышечных впадин, внутренней поверхности бедер, на животе, пояснице, в паховых и межъягодичной складках чесоточные ходы могут выглядеть в виде линейного шелушения на поверхности плотных узелков синюшно–багрового цвета. Если давность заболевания не превышает двух недель, то чесоточные ходы можно и не найти. С большим трудом они также обнаруживаются у чистоплотных людей – малосимптомная чесотка.
Помимо чесоточных ходов, для клинической картины чесотки характерно появление мелких пузырьков и узелков розового цвета, кровянистых корочек и расчесов в типичных местах локализации (кисти, лучезапястные и локтевые суставы, передняя и внутренняя поверхность бедер, ягодицы, поясница, низ живота, молочные железы у женщин, половые органы у мужчин).
Чесотка у детей
Чесотка у детей имеет свои особенности. Обычно поражаются все участки кожного покрова, вплоть до волосистой кожи головы и кожи лица, чего у взрослых никогда не наблюдается. В клинической картине отмечается полиморфизм высыпаний с преобладанием экссудативного компонента со склонностью к экзематизации и присоединению вторичной инфекции. В целом клиническая картина напоминает мокнущую экзему, неподдающуюся обычной терапии. Характерно, что у детей первых трех лет жизни редко поражаются межпальцевые промежутки и боковые поверхности пальцев кистей, а также кожа по переднему краю подмышечной складки. В некоторых случаях у детей грудного и раннего детского возраста в процесс могут вовлекаться ногтевые пластинки, пораженные чесоточным зуднем, которые утолщаются, разрыхляются, на их поверхности появляются трещины.
Диагноз чесотки у детей раннего возраста основывается на тщательном сборе анамнеза, осмотре лиц, находящихся в контакте с больным ребенком и выявлении чесоточного клеща при лабораторном исследовании.
Норвежская чесотка является редкой разновидностью чесотки. Впервые эта форма чесотки была описана Boeck и Danielsaen в 1848 г. в Норвегии у больных лепрой. Норвежская чесотка вызывается обыкновенным чесоточным клещом и встречается, как правило, у ослабленных и истощенных лиц, у больных с синдромом Дауна, больных туберкулезом и ВИЧ–инфицированных, онкологических больных и пациентов, длительно получающих гормональные и цитостатические препараты. Для норвежской чесотки характерен полиморфизм высыпаний (папулы, везикулы, пустулы, трещины), появляются грубые грязно–желтого цвета корки толщиной до 2–3 см, которые в виде панциря могут покрывать значительные по площади участки кожного покрова. В нижних слоях корок можно видеть извилистые углубления, соответствующие чесоточным ходам. При снятии корок обнажаются обширные мокнущие эрозии. Между слоями корок обнаруживается огромное количество клещей на всех стадиях развития (до 200 на 1 см2). В процесс вовлекаются ногтевые пластинки, которые утолщаются, разрыхляются, легко ломаются, на ладонях и подошвах развивается грубый гиперкератоз, волосы теряют блеск, становятся тусклыми, от больного исходит неприятный кислый запах, часто повышается температура тела. Больные норвежской чесоткой крайне контагиозны.
Узелковая чесотка (постскабиозная лимфоплазия кожи)
У части больных, получивших полноценное лечение, чаще на внутренней стороне бедер, на ягодицах, внизу живота и на половых органах у мужчин, на молочных железах у женщин появляются плотные зудящие лентикулярные папулы синюшно–багрового цвета. Т.В.Соколова (1987) доказала наличие чесоточных ходов в роговом слое лентикулярных папул путем соскобов с последующим микроскопированием содержимого в молочной кислоте. Во всех случаях обнаружены самки, яйца, личинки, опустевшие яйцевые оболочки и экскременты. Причем количество паразитарных элементов было вдвое выше, чем в чесоточных ходах типичной локализации (на запястьях, кистях и стопах). Предполагается, что длительное сохранение клещевого антигена в репродуктивных ходах приводит к возникновению зудящих папул в местах скопления лимфоидной ткани. В патогенезе развития скабиозной лимфоплазии лежит особенность кожи отвечать на внедрения клеща реактивной гиперплазией лимфоидной ткани. Через 2 –6 недель после специфического лечения чесоточного клеща в соскобах рогового слоя с поверхности таких папул не обнаруживали.
Псевдочесотка или клещевой дерматит возникает при попадании клещей от животных (собаки, свиньи, лошади, овцы, козы, кролики) на кожу человека. Инкубационный период составляет от нескольких часов до 2 суток. Самки клещей, внедряясь в эпидермис, ходов не образуют и не откладывают яйца, на месте внедрения возникают папулезные и уртикарные элементы. От человека к человеку заболевание не передается, высыпания регрессируют самостоятельно при устранении источника заражения.
При возникновении элементов скабиозной лимфоплазии необходимо дифференцировать их с лентикулярными папулами при вторичном сифилисе. Данные анамнеза и нахождение в соскобах рогового слоя чесоточного клеща позволяют поставить диагноз чесотки. В сомнительных случаях проводится серологическая диагностика с целью исключения сифилиса. Чесотку у детей следует отличать от детской почесухи и от крапивницы.
Длительно существующий процесс, нерациональное лечение могут привести к осложнению чесотки дерматитом, микробной экземой, пиодермией. Как правило, с увеличением давности заболевания возрастает вероятность осложнений, что нередко приводит к диагностическим ошибкам.
Диагноз чесотки основывается на клинических проявлениях, эпидемиологических данных и лабораторных исследованиях (обнаружение чесоточного клеща):
• метод извлечения клещей иглой
• метод тонких срезов
• метод послойного соскоба
• метод щелочного препарирования кожи
• экспресс–диагностика чесотки с применением 40% водного раствора молочной кислоты.
К антискабиозным препаратам в настоящее время предъявляются следующие требования: быстрота и надежность акарицидного действия, отсутствие раздражающего действия на кожу, простота в употреблении и доступность для массового применения. Всем этим требованиям отвечает аэрозольный скабицид Спрегаль. Препарат прост и удобен в применении, экономичен (одной упаковки достаточно для обработки 2–4 человек). Лечение начинают в вечерние часы, чтобы препарат действовал ночью, во время максимальной активности самки чесоточного клеща. Больной принимает душ и однократно наносит аэрозоль на всю поверхность кожного покрова сверху вниз на расстоянии 20–30 см. Особенно тщательно препарат наносят на кожу пальцев кистей, межпальцевых промежутков, стоп, подмышечных впадин, промежности. После обработки надевается чистое нательное белье, меняется также постельное белье. Одновременно таким же образом обрабатываются все члены семьи. Через 12 часов больной повторно принимает душ и опять меняет нательное и постельное белье. Обычно бывает достаточно однократного применения Спрегаля, однако, исходя из длительности эмбриогенеза, целесообразно эти процедуры повторить через 2 дня, т.е. на 4–й день курса с расчетом воздействия на вылупившиеся личинки. У детей грудничкового и раннего детского возраста при поражении лица Спрегаль наносят на салфетку, затем аккуратно, не допуская попадания препарата в глаза и рот, обрабатывают кожу.
Бензилбензоат – одно из эффективных и наиболее известных антискабиозных средств. Лечение бензилбензоатом, применяемым в виде 20% суспензии у взрослых и 10% суспензии у детей, рекомендуется проводить в течение 6 дней по следующей методике. 20% водно–мыльная суспензия препарата в количестве 100 г втирается однократно только в первый и четвертый дни курса. Обязательно купание больного перед каждым втиранием. Во второй и третий день втирание бензилбензоата не проводится. Эти дни могут быть использованы для лечения сопутствующих осложнений. Смена нательного и постельного белья проводится дважды: после первой обработки (в первый день) и через два дня после второго втирания, т.е. на шестой день лечения, когда больной должен повторно вымыться.
Следует упомянуть о лечении по методу Демьяновича, заключающегося в последовательном втирании 60% раствора гипосульфита натрия (раствор № 1) и 6% концентрированной соляной кислоты (раствор № 2). Также для лечении чесотки используются мази: Вилькинсона, 33% серная и мазь бензилбензоата. Однако они менее удобны в применении и по эффективности значительно уступают Спрегалю и 20% суспензии бензилбензоата.
При присоединении дерматита или микробной экземы проводится противовоспалительная и десенсибилизирующая терапия. Назначаются антигистаминные препараты (супрастин, фенкарол, лоратадин и др.), глюконат кальция в виде инъекций 10% раствора по 10,0 в/м в течение 10 дней. Наружно применяют кортикостероидные мази: элоком, адвантан, дипрогент и др. Для рассасывания очагов инфильтрации – пасты, содержащие 2–10% дегтя, нафталана, ихтиола, АСД–3.
При пиодермии, осложняющей течение чесотки, целесообразно назначение антибиотиков внутрь в случае распространенности процесса, а также проведение активной наружной терапии (мази банеоцин, линкомициновой, эритромициновой). Если гнойничковые высыпания ограничены, то проводится одновременное лечение чесотки и ее осложнений. При обилии гнойничков, корок, эрозий интенсивные антискабиозные мероприятия проводить нельзя из–за возможной диссеминации пиогенной инфекции. Вначале купируют проявления пиодермии, а затем проводят антискабиозную терапию.
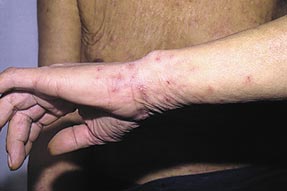
Высыпания при чесотке в области запястий.

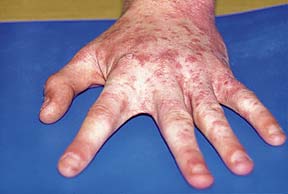
Высыпания при чесотке в области кистей.
При длительно существующей скабиозной лимфоплазии в ряде случаев эффективны криотерапия, а также введение под очаг депо–форм кортикостероидов.
При клещевом дерматите (псевдочесотке) прежде всего необходимо изолировать зараженное животное и тем самым прервать попадание клещей на кожу человека, после чего проводится терапия указанными выше антискабиозными препаратами.
Лечение больного чесоткой должно быть полноценным с последующим контролем каждые 10 дней в течение 1,5 мес. Не менее важно провести лечение всех лиц, находящихся в половом и тесном бытовом контакте с заболевшим. Для предупреждения повторного заражения и распространения инфекции необходима грамотно проведенная дезинфекция белья и предметов домашнего обихода. Обеззараживание постельного и нательного белья, полотенец производится кипячением в 1–2% растворе соды или с любым стиральным порошком в течение 10 минут от момента закипания. Для обработки верхней одежды, головных уборов, перчаток, мебели, ковров, матрасов, подушек, обуви, игрушек и других предметов, с которыми соприкасался пациент и которые не могут быть подвергнуты кипячению, применяется специально разработанный для этой цели препарат А–пар в аэрозольной упаковке. Одного баллона достаточно для обработки вещей 2–3 больных или 9 кв. м поверхности в помещении. Средство не оставляет пятен и не требует последующей стирки или чистки обработанных вещей и поверхностей. Верхнюю одежду, не подлежащую кипячению, проглаживают утюгом с отпаривателем с обеих сторон. Плащи, пальто, шубы, изделия из кожи и замши вывешивают на открытый воздух в течение 5 дней. Детские игрушки, обувь помещают в полиэтиленовый пакет и на время исключают из пользования (не менее 7 дней). В комнате больного ежедневно проводят влажную уборку с 1–2% раствором соды, обращая особое внимание на дверные ручки, подлокотники кресел и т.п. В профилактике чесотки и снижении заболеваемости немаловажную роль играет санитарно–просветительская работа.
1. Т.В.Соколова, Р.Ф.Федоровская, А.Б.Ланге. Чесотка . – М.,Медицина, 1989, 175с.
2. Чесотка. Методические рекомендации для врачей. – .М.,1992, 20 с.
3. Т.В.Соколова. Доброкачественная лимфоплазия кожи при чесотке. Современные аспекты диагностики, лечения и профилактики кожных и венерических заболеваний. – Владивосток, 1992, с.17.
4. Кожные и венерические болезни: Руководство для врачей .под редакцией Ю.К.Скрипкина, В.Н.Мордовцева. – М.,Медицина,1999, с.426 –436.
5. Кубанова А.А., Федоров С.М., Тимошин Г.Г., Левин М.М. Спрегаль в терапии больных чесоткой. – Журнал “ В мире лекарств”, 1999, 1, с.59.
Читайте также:


