Чесоточный клещ по немецки
ЧЕСОТКА (scabies) — заразное паразитарное заболевание кожи, вызываемое антропофильным чесоточным клещом.
Содержание
Этиология
Извлеченные из кожи человека клещи при благоприятных условиях, например при t° 15°, живут от 5 до 15 суток; при температуре ниже 0° они гибнут в течение нескольких минут. Проглаживание белья горячим утюгом, кипячение приводят к быстрой гибели клещей, личинок и яиц. Выраженным акарицидным действием обладают карболовая кислота, криолин, ксилол, сернистый ангидрид, некоторые эфирные масла и др.
Эпидемиология
Заражение происходит при прямом контакте с больным чесоткой или через принадлежащие ему предметы и вещи, особенно одежду и постельные принадлежности. При несоблюдении надлежащих мер санитарии и гигиены возможно заражение в банях, вагонах, каютах и др. Дети могут заражаться чесоткой через игрушки, спортивный инвентарь, письменные принадлежности.
Наибольшее распространение чесотка приобретает в осенне-зимнее время, особенно при скученности, миграции населения, нарушении норм общественной и личной гигиены (нерегулярное мытье и редкая смена белья и др.), стихийных бедствиях, войнах и др.
В СССР в настоящее время благодаря постоянному росту благосостояния трудящихся, улучшению жилищно-бытовых условий, а также мерам профилактики вспышки чесотки полностью прекратились. Наблюдаются лишь спорадические случаи заболевания.
Патогистология
В роговом слое эпидермиса в чесоточных ходах обнаруживаются клещи, их яйца, экскременты; на участках с тонкой кожей (например, на половом члене) клещи могут проникать в глубь эпидермиса, достигать клеток мальпигиевого (шиповатого и базального) слоя и вызывать воспалительную реакцию.
Клиническая картина
Инкубационный период при чесотке составляет 1 — 6 недель, чаще 7 —14 дней, однако может быть и короче (например, при реинфекции).
После внедрения возбудителя в роговой слой эпидермиса возникает зуд, постепенно усиливающийся, особенно в ночное время в связи с наибольшей активностью клеща в этот период суток. Характерными клиническими признаками являются чесоточные ходы — тонкие извитые, сероватые или беловатой окраски полоски с отдельными черноватыми точками, представляющими мельчайшие отложения грязи, яиц, экскрементов клеща. Один конец чесоточного хода открыт (начало), другой — закрыт (слепой). В слепом конце хода часто выявляется прозрачный или помутневший пузырек, в котором можно обнаружить самку клеща. Чесоточные ходы хорошо выражены на участках кожи с нежным роговым слоем (межпальцевые складки и боковые поверхности пальцев рук, сгибательные поверхности лучезапястных суставов, передние подмышечные складки, половой член, у женщин — соски молочных желез).
При типичной форме чесотки наряду с чесоточными ходами имеются папуловезикулезная сыпь, расчесы и кровянистые корочки. Высыпания локализуются преимущественно на коже сгибательных поверхностей верхних конечностей (в основном в области лучезапястных суставов и локтевых сгибов), переднебоковой поверхности живота, бедер, поясницы, ягодиц. Папулы и везикулы величиной 1—3 мм в диаметре, воспалительные явления вокруг них отсутствуют. У взрослых больных в отличие от детей обычно на коже лица, волосистой части головы, подмышечных ямок и подошв сыпь отсутствует. Папулы на половом члене при чесотке могут напоминать сифилитические.
Типичная клин, картина в настоящее время встречается не более чем у 30% больных чесоткой. В большинстве случаев, особенно у лиц пожилого и старческого возраста, наблюдаются стертые или малосимптомные формы поражения. При частом мытье кожи, особенно при пользовании мылом, содержащим антипаразитарные или антимикробные вещества, зуд незначительный или полностью отсутствует. На коже туловища и конечностей нередко вне участков типичной локализации имеются немногочисленные чесоточные ходы, выраженные нечетко, и лишь примерно у 25% больных отмечаются единичные папуловезикулезные элементы, кровянистые корочки и расчесы. При стертой атипичной форме чесотки чесоточные ходы нередко могут отсутствовать; в основном наблюдаются единичные папулы, у детей — единичные пузырьки.
Часто чесотка осложняется пиодермией (см.). При этом единичные или множественные фолликулиты локализуются преимущественно на коже боковых поверхностей пальцев, межпальцевых складок, ладоней и тыльных поверхностей кистей. Иногда возникают фурункулы (см. Фурункул), эктимы (см. Эктима) и абсцессы (см. Абсцесс), сопровождающиеся лимфаденитом (см.) и лимфангиитом (см.). Тяжело протекающие формы пиодермии у больных чесоткой сопровождаются умеренным лейкоцитозом, эозинофилией, ускоренной РОЭ и умеренной альбуминурией.
У 6—7% больных после длительной противочесоточной терапии наблюдаются постскабиозные узелки в виде папул синюшно-розоватого цвета диаметром до 5 мм, локализующиеся в основном на закрытых участках кожи (подмышечные ямки, живот, ягодицы) и сопровождающиеся сильным зудом. У нечистоплотных, длительно не лечившихся больных чесоткой высыпания могут экзематизироваться.
У детей, особенно грудных, может поражаться любой участок кожи, в том числе лица, ладоней, подошв, волосистой части головы. Наряду с папуловезикулами и чесоточными ходами имеется везикулоуртикарная сыпь, развивается мокнутие, возникают паронихии (см.) и онихии (см. Ногти). У детей в первые 6 месяцев жизни клиническая картина чесотки часто напоминает крапивницу (см.) и характеризуется большим количеством расчесанных; и покрытых в центре кровянистой корочкой волдырей, локализующихся на коже лица, спины, ягодиц. Позже превалирует мелкая везикулезная сыпь, иногда пузыри (пемфилоидная форма чесотки). В отдельных случаях чесотка у детей напоминает острую экзему (см.). Чесотка у них обычно сопровождается интенсивным зудом не только в местах локализации клещей, но и на отдаленных участках кожи. В связи с этим нередко отмечаются нарушение сна, невротические расстройства, чаще наблюдаются осложнения в виде аллергического дерматита, пиодермии типа импетиго (см.). Могут возникать, лимфадениты и лимфангииты, наблюдаются лейкоцитоз и лимфоцитоз, эозинофилия, ускорение РОЭ, альбуминурия. У грудных детей может развиться сепсис. В настоящее время участились случаи чесотки у детей с атипичными, стертыми формами (без чесоточных ходов, сыпи и зуда).
Редкой разновидностью является норвежская чесотка, впервые описанная в 1847 году Беком и Даниэльссе ном (С. W. Boeck, D. С. Danieissen) у больных лепрой в Норвегии. В последующем эту форму чесотки наблюдали при болезни Дауна, у больных, длительно лечившихся кортикостероидными и цитостатическими препаратами. Норвежская чесотка характеризуется более тяжелым течением и своеобразной клинической картиной. Вся кожа, включая волосистую часть головы, покрыта наподобие панциря массивными чешуйками и корками желто-грязного или буроватого цвета, толщиной от нескольких миллиметров до 2—3 см. Между слоями корок и под ними имеются большие скопления клещей, находящихся в различных стадиях развития. Чесоточные ходы образуют как бы несколько этажей (6—8). При отторжении с трудом снимающихся корок обнажается влажная гиперемированная поверхность с массой клещей, имеющих вид двигающихся беловатых точек. Несмотря на выраженность и распространенный характер заболевания, зуд больных не беспокоит. Норвежская чесотка обычно имеет хроническое течение и без лечения длится годами, часто осложняется пиодермией.
Диагноз
Диагноз устанавливают на основании клинической картины, подтвержденной эпидемиологическими и лабораторными данными. В сомнительных случаях копьевидной иглой вскрывают под контролем лупы слепой конец чесоточного хода на месте пузырька, материал переносят на предметное стекло в каплю 30% едкой щелочи и исследуют под микроскопом. Вначале извлеченный клещ неподвижен, затем движения его усиливаются, особенно при легком подогревании. Другой способ исследования заключается в том, что бритвой срезают покрышку пузырька чесоточного хода и содержимое его после обработки едкой щелочью исследуют под микроскопом, при этом обычно обнаруживаются клещи, яйца и экскременты. Можно также ложечкой Фолькманна, бритвой или скальпелем произвести соскоб с предполагаемого очага поражения, не затрагивая сосочковый слой дермы. Содержимое переносят на предметное стекло в каплю глицерина или 20% щелочи и через 10 минут исследуют под микроскопом. Используется также метод щелочного препарирования кожи, который заключается в нанесении 10% раствора щелочи на очаги поражения. Через две минуты скальпелем соскабливают мацериро-ванный эпидермис, полученный соскоб переносят на предметное стекло и исследуют под микроскопом.
Дифференциальную диагностику проводят с дисгидрозом (см.), иногда с диффузным нейродермитом (см.), детской почесухой (см.). Диагноз затруднен при чесотке, осложненной пиодермией (см.). Если не удается поставить диагноз, а лечение пиодермии не дает положительного эффекта, проводят также противочесоточное лечение. Г. И. Мещерский большое значение придавал симптому, или признаку, Арди, облегчающему диагностику чесотки, осложненной пиодермией. Этот признак характеризуется наличием в области локтевых суставов (одного или обоих) импетигинозных или экзематозных элементов сыпи, находящихся большей частью в стадии образования корок. Высыпания эти развиваются на местах чесоточных ходов. По данным И. А. Горчакова, признак Арди у больных чесоткой наблюдается в 3 раза чаще, чем чесоточные ходы. И. А. Горчаков подчеркнул диагностическую ценность наличия точечных кровянистых корочек в начале заболевания чесоткой. При экзематизированной чесотке установлению правильного диагноза помогает локализация поражения, отсутствие эффекта при противоэкзематозной терапии, нестерпимый зуд по ночам.
При диагностике важное значение имеют также систематические осмотры всех членов семьи заболевшего и ухаживающего за больным персонала.
Лечение
Лечение лучше проводить в специально оборудованных помещениях (скабиозориях) противоскабиоцидными средствами, обладающими способностью разрушать чесоточные ходы и убивать клещей и личинки. При неосложненной чесотке используют мазь Вилькинсона, которую втирают в кожу, за исключением волосистой части головы и лица, один раз в сутки в течение 5—6 дней. С целью предупреждения дерматита рекомендуется припудривание кожи смесью талька и крахмала в равных частях. Эта мазь противопоказана в раннем детском возрасте, при заболевании почек и экземе.
В настоящее время наиболее распространен метод лечения бензил-бензоатом и ускоренный метод лечения чесотки по Демьяновичу. Бензил-бензоат применяют в виде свежеприготовленной 20% водной эмульсии (20 мл бензил-бензоата смешать с 78 мл воды и 2 г зеленого мыла), которую втирают в кожу. Детям до 3 лет назначают 10% суспензию бензил-бензоата. Через 3 дня после окончания лечения больной принимает душ, меняет нательное и постельное белье. Использованное белье подвергают дезинфекции (кипячение, стирка и др.). По методу Демьяновича в течение 10—15 минут втирают в кожу всего тела 60% раствор тиосульфата натрия (раствор №1), после высыхания раствора процедуру повторяют. Затем 3—4 раза по 5 минут втирают в те же участки кожи 6% водный раствор соляной кислоты (раствор № 2), так же соблюдая интервалы для обсыхания (в результате химической реакции между тиосульфатом натрия и раствором соляной кислоты образуется сернистый газ и свободная сера, обладающие способностью убивать клещей). Затем больной одевает чистое белье и через 3 дня моется. При лечении детей применяют 30—40% раствор тиосульфата натрия и 2—3% раствор соляной кислоты, при этом растворы не втирают, а лишь смачивают ими кожу, процедуру повторяют 2—3 раза с 2—3-дневными перерывами.
Для лечения чесотки используют 33% серную мазь (детям назначают 10— 15% мазь), которую втирают 2 раза в день, а также мыло К и серное мыло (по К. А. Дьякову), их втирают 2 раза в день по 15 минут в течение 4—5 дней. Одеваются только после высыхания мыла, а на 6-й день моются. Применяют другие средства, содержащие серу, например полисульфидную пасту, 50% водный раствор полисульфида кальция, жидкость Флеминкса. По окончании лечения любым методом за больным устанавливают контрольное наблюдение (больные должны являться на осмотр к врачу через каждые 7 —10 дней в течение месяца).
Профилактика
Профилактика заключается в ранней диагностике, своевременном и рациональном лечении, выявлении источников возбудителя и контактов с заболевшими, уничтожении паразитов на вещах и предметах, бывших в пользовании больного. При выявлении чесотки в семье, коллективах (детские сады, интернаты, общежития и др.) тщательному обследованию подлежат все лица, контактировавшие с больным, включая обслуживающий персонал.
Заболевших изолируют и назначают им лечение. В очагах поражения силами районной СЭС или санитарно-эпидемиологических отделов районных больниц проводится текущая и заключительная дезинфекция (см.) и в течение 1,5 месяцев осуществляется комплекс контрольных и противоэпидемических мероприятий. Помимо мер личной гигиены, большое значение в профилактике чесотки имеет соблюдение гигиенических норм в различных учреждениях бытового и коммунального обслуживания населения (парикмахерские, бани и др.), а также широкая пропаганда мероприятий личной и общественной гигиены.
Другие формы чесотки
Выделяют также зерновую чесотку. Возбудителем ее является пузатый клещ. Заболевание характеризуется появлением на коже туловища и шеи высыпаний в виде крупных волдырей с пузырьками и пустулами на их поверхности, сильным зудом (см. Акариаз).
6 1162 17:05 14.03.2016|
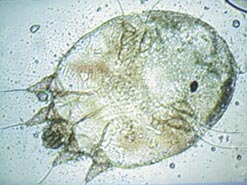
Dieter Hiftler КАждому россиянину следует знать Можно ли заразиться чесоткой от собаки или кота? Чесотка - величина постоянная даже в нашей, стремящейся к стерильности цивилизации. Ничто ее не берет! Наблюдение за покупателями в аптеке дает возможность получить представление не только о спровоцированных с помощью телевизионно — газетных рекламных акций волнах массового спроса на определенные виды аптечной продукции, но и об эпидемической обстановке в городе. Так вот, чесотка сегодня перестала быть социальной болезнью и поражает вполне ухоженных и обеспеченных граждан. Поэтому, будьте бдительны, интимно общаясь с неизвестными девушками или молодыми людьми, здороваясь за руку и путешествуя в последних вагонах метро на кольцевой. Мойте руки сразу переступив порог (дома и на работе). А перед выходом имеет смысл смазать ладони 2-3 каплями смеси эфирного "чесоточного" масла… Не забывайте, что чесотка может передаваться и косвенно: через одежду, перчатки, туалетные и постельные принадлежности. Dieter Hiftler 6138.jpegИтак, чесотка - паразитарная инфекция, протекающая с сильным зудом (особенно по ночам), поражениями поверхностных слоев кожи, вызванными образованием ходов возбудителя (чесоточный клещ Sarcoptes scabiei). По внешнему виду чесоточный клещ напоминает маленькую черепашку. Причем самка 2 раза больше самца. Ее длина составляет порядка 0,5 мм. "Рост" же самца — всего 0,2 мм. Суть заболевания можно охарактеризовать как "ищите женщину". Все дело в том, что болезнь вызывают самки. Роль мужчин — клещей минимальна. После того, как клещи попадают на кожу они в течении 15 — 30 дней, адаптируются и активно скрещиваются. Этот этап соответствует инкубационному периоду. Затем самцы, которые живут только на коже, погибают. Самочка в межпальцевых промежутках на кистях рук, в области лучезапястных суставов, локтей, внутренней поверхности бедер, на передней поверхности живота, вокруг сосков молочных желез, на спинке полового члена, на головке пениса прокладывает так называемые чесоточные ходы — сероватые линии с мелкими пузырьками на конце или мелкие красноватые возвышения на коже с пузырьками. Особенно выражены поражения участков с нежным и тонким роговым слоем. Ходы эти предназначены для откладки яиц и разведения в них потомства. Через 4-5 дней из яиц вылупляются личинки, которые тут же начинают проделать новые ходы. Традиционное медикаментозное лечение: Принципы лечения:1. Лечат противочесоточными препаратами всех людей, которые жалуются на зуд;2. Лечат одновременно всех, кто живет с больным под одной крышей.3. Во избежание повторного заражения дезинфекции подлежит постельное белье и одежда. От Ветхого Завета о наших дней без изменений Первые описания чесотки выполнены более 2500 лет назад. Чесотка описана в Ветхом Завете и в трудах Аристотеля. В древней Греции чесотку относили к группе кожных заболеваний объединенных термином "псора". В древнем Риме чесотку называли "скабиес", это название сохранилось до наших дней. В средневековых трактатах выдвигались предположения о паразитарной природе чесотки. Достоверные доказательства роли чесоточных клещей в развитии заболевания появляются только после создания оптического микроскопа В 1687 г. итальянский врач Джован Козимо Бономо и аптекарь Дьячинто Честони впервые описали связь между чесоточными клещами и типичными кожными симптомами, развивающимися вслед за заражением. Именно они впервые установили, что болезнь может быть вызвана микроскопическим организмом. Dieter Hiftler Холод и скученность — отличные условия для размножения Точных сведений о глобальной эпидемиологической картине чесотки не существует. Резкие скачки заболеваемости наблюдались в военное время, когда чесотка поражала до 30 % населения. Существуют теории о волнообразном характере заболеваемости чесоткой с периодичностью в 7-30 лет. Однако эти теории подвергаются серьезной критике. Имеются данные о циклическом возрастании агрессивности чесоточного клеща вследствие развития его устойчивости к ряду скабицидов. Также отмечаются всплески заболеваемости в периоды войн, стихийных бедствий, голода и других социальных явлений, ведущих к скученности людей. Для заболеваемости чесоткой характерна сезонность. В России это осень-зима. Сезонность заболевания объясняется отчасти биологическими особенностями самих клещей, плодовитость которых достигает максимума в сентябре-декабре, а также тем фактом, что прохладные условия способствуют лучшей выживаемости зудней во внешней среде. Кроме того, холод способствует скученности людей и снижению потоотделения (с потом выделяются противомикробные пептиды, к которым отчасти чувствительны и чесоточные клещи). Мыло и вода тут ни при чем Вопреки распространенному заблуждению чесотка не связана с низким уровнем гигиены. Чесоточный клещ не восприимчив к воде или мылу. При ежедневном приеме душа или ванны количество клещей и вероятность заражения не снижаются. Viht Отрубевидная, или блуждающая, чесотка Этот тип чесотки характерен для щенков и чрезвычайно заразен. Возбудитель – большой красноватый клещ, который имеет тенденцию распространяться в помещениях для собак. Он паразитирует на поверхности кожи, преимущественно на шее и спине, вызывая сильный зуд после укуса, и без хозяина быстро погибает. Диагноз ставят в случае обнаружения клеща на щенке или в соскобе, собранном на бумагу и исследованном под микроскопом. Данный текст является ознакомительным фрагментом. Читать книгу целиком Похожие главы из других книг:Зудневая чесотка Заболевание вызывается саркаптоидными клещами, излюбленной локализацией которых являются кожа ушей, локтей, скакательных суставов и морды. На этих участках часто наблюдается выпадение волос и корочки. Зачастую имеются небольшие красные пятна от укуса Ушная чесотка Признаки болезни. В области ушной раковины наблюдаются зуд и экземы. Кролики чешут уши о разные предметы, трясут головой. На внутренней поверхности ушных раковин появляются корочки или струпья, при осложнениях — серо-коричневые струпья и корки, затем Ушная чесотка Ушную чесотку вызывают кожеедные клещи, возбудители псороптоза и хориоптоза, которые довольно часто встречаются в хозяйствах.Возбудитель псороптоза – крупные клещи из рода Псоропт, которых можно увидеть невооруженным глазом (рис. 28), ротовой аппарат Кнемидокоптоз, или чесотка Заболевание вызывается клещом из рода Knemidocoptes. Как правило, клещ поражает неоперенные участки ног птицы, но известны случаи его паразитирования в складках кожи около перьевых фолликулов.Следует учитывать, что чесоткой болеют не только Чесотка Чаще всего морские свинки поражаются клещами вида Hydrodiskoides, или чесоточными.Иногда у зверьков встречаются и другие виды чесоточных паразитов.Чесотка – заболевание, вызываемое деятельностью чесоточного клеща и передающееся при контакте с зараженными предметами Зудневая чесотка (нотоэдроз) Возбудитель зудневой чесотки – саркоптоидный клещ длиной 0,14–0,45 мм. Его тело имеет шарообразную форму, членистые конечности снабжены колоколообразными присосками. Это насекомое обитает в нижних слоях кожи. Оно активно перемещается, вызывая Кнемидокоптоз (чесотка) Заболевание вызывается клещом рода Knemidocoptes. Как правило, клещ поражает неоперенные участки ног птицы, но известны случаи его паразитирования в складках кожи около перьевых фолликулов.Следует учитывать, что чесоткой болеют не только попугаи, но и Кнемидокоптоз (чесотка) Канарейки очень часто подвержены этому заболеванию. Кнемидокоптоз также называют попугайной чесоткой и губчатым клювом.Возбудителем этого заболевания является микроскопический клещ рода Knemidocoptes pilae. Этот клещ, как правило, поражает неоперенные Зудневая чесотка Вызывается клещами рода Sarcoptes и Notoedres. Взрослый клещ имеет размеры 0,17–0,5 мм. Заражение происходит при непосредственном контакте больной собаки со здоровой или через предметы ухода: подстилку, ошейники, щетки и т. д. Попав на кожу собаки, клещи внедряются в Ушная чесотка Вызывается клещом Otodectes cynotis и локализуется в наружном слуховом проходе. Клещи питаются эпидермисом и прогрызают его. Засыхающая кровь и выделения клещей образуют внутри уха характерные черные или темно-коричневые корки, при удалении которых видна Чесотка Чесотка вызывается деятельностью чесоточного клеща. Заболевание передается при контакте с зараженными предметами или больными животными. Чесоточные клещи бывают трех видов: кожееды, зудни и накожники.Кожееды живут на поверхности кожи и поедают кожную перхоть, Саркоптоз, или зудневая чесотка Остро или хронически протекающее заболевание собак. Возбудителем является так называемый собачий зудень. Клещ — до 0,5 мм длиной, имеет шаровидное тело и 4 пары коротких ног.Жизненный цикл. Клещи живут в ходах, которые они проделывают в Чесотка У кроликов часто бывает ушная чесотка, которая вызывается маленьким (0,5–0,8 мм) клещом. Возбудитель поселяется на внутренней поверхности ушной раковины, у основания уха.Признаки заболевания. Больные кролики трясут головой, чешут уши о стенки клеток, расчесывают их *Импакт фактор за 2018 г. по данным РИНЦ Журнал входит в Перечень рецензируемых научных изданий ВАК. Читайте в новом номере Центральный научно-исследовательский кожно-венерологический институт МЗ РФ, Москва Ч есотка – это заразное паразитарное кожное заболевание, которое вызывается чесоточным зуднем Sarcoptes scabiei. Чесотка была известна 4 тысячи лет назад в странах Востока, Китае, а термин “scabies” пришел из древнего Рима. Большую часть жизни чесоточный зудень проводит в толще кожи, и его морфологический облик обусловлен приспособленностью к внутрикожному паразитизму. Самки чесоточного зудня, которые определяют клиническую картину заболевания, прогрызают ходы в эпидермисе, питаются им, откладывают яйца, а самцы, оплодотворив самок на коже хозяина, погибают.
Самка клеща Sarcoptes scabiei имеет овальную черепахообразную форму, размеры 0,3–0,4 мм в длину и 0,25–0,38 мм в ширину, самец в 1,5 раза меньше самки. Ротовые органы клеща несколько выступают кпереди, по бокам находятся 2 пары ножек с присосками и 2 пары задних ножек с щетинками. Яйца зудня овальные, из яиц вылупливаются личинки размером 0,15–0,1 мм, имеющие не 4, как у взрослой особи, а 3 пары ножек, нимфы же морфологически похожи на взрослого клеща, но отличаются меньшими размерами. Оболочки яиц, из которых вылупились личинки, прозрачные, спавшиеся, с продольной трещиной по краю. Данная характеристика стадий превращения чесоточного клеща от личинки до взрослой особи важна для лабораторной диагностики чесотки. Жизненный цикл чесоточного клеща делится на два периода: репродуктивный и метаморфический. Репродуктивный период протекает в материнском ходе, где самка откладывает яйца, а метаморфический, т.е. развитие от личинки до взрослого клеща – в везикулах, папулах, даже во внешне неизмененной коже. Чесоточный ход служит постоянным источником личинок, обсеменяющих больного. Самки прокладывают ходы на границе рогового и зернистого слоя эпидермиса. Итак, паразитарные элементы расположены в чесоточном ходе следующим образом: в переднем слепом конце хода находится самка, далее одно за другим последовательно отложенные яйца. Продуктивность чесоточного хода в среднем 1 личинка/сут. Выживаемость извлеченного из чесоточного хода клеща составляет от 3 до 14 дней, губительным для них является уменьшение влажности до 35%, при этом клещи гибнут в течение суток, при температуре 60°С клещи погибают в течение часа, при кипячении – сразу. За последние два десятилетия заболеваемость чесоткой увеличилась. Причин этому несколько: возросла миграция населения, повысилась восприимчивость к чесоточным клещам, возможно, из–за увеличения числа больных с иммунодефицитами. Не последнюю роль играют 15–30–летние ритмы солнечной активности. Максимум заболеваемости приходится на осенне–зимний период. Источником заражения является больной чесоткой и его вещи. Чаще заражение происходит непосредственно от больного при тесном контакте (совместное пребывание в постели) или при уходе. Это прямой путь заражения от человека к человеку. Можно заразиться и через вещи (непрямой путь): постельное белье, спальники, полотенца, мочалки. Во влажной среде чесоточный клещ способен выживать до 5 суток. Инкубационный период составляет в среднем 8 –12 дней, но может быть от нескольких часов до 6 недель, все зависит от количества внедрившихся клещей и от реактивности организма. Первым симптомом заболевания является зуд, который появляется при внедрении паразитов и беспокоит в основном в вечерние и ночные часы, так как на это время приходится наибольшая активность самки чесоточного клеща. При развитии клинической картины чесотки основным симптомом заболевания служит чесоточный ход, который самка прокладывает на границе рогового и зернистого слоя эпидермиса. Типичный чесоточный ход имеет вид слегка возвышающейся над уровнем кожи линии беловатого или грязно–серого цвета длиной от 0,5 до 1 см. На переднем конце хода можно видеть самку клеща, просвечивающую через роговой слой в виде черной точки. Иногда чесоточные ходы могут быть представлены цепочкой мелких пузырьков, расположенных линейно. Такие чесоточные ходы наиболее часто располагаются на боковых поверхностях кистей, пальцев кистей, на ладонях, в области лучезапястных суставов, на локтях, лодыжках, тыле стоп и подошвах. При длительно существующем процессе выявляются старые сухие чесоточные ходы в виде сухих поверхностных трещин. У взрослых на коже подмышечных впадин, внутренней поверхности бедер, на животе, пояснице, в паховых и межъягодичной складках чесоточные ходы могут выглядеть в виде линейного шелушения на поверхности плотных узелков синюшно–багрового цвета. Если давность заболевания не превышает двух недель, то чесоточные ходы можно и не найти. С большим трудом они также обнаруживаются у чистоплотных людей – малосимптомная чесотка. Помимо чесоточных ходов, для клинической картины чесотки характерно появление мелких пузырьков и узелков розового цвета, кровянистых корочек и расчесов в типичных местах локализации (кисти, лучезапястные и локтевые суставы, передняя и внутренняя поверхность бедер, ягодицы, поясница, низ живота, молочные железы у женщин, половые органы у мужчин). Чесотка у детей Чесотка у детей имеет свои особенности. Обычно поражаются все участки кожного покрова, вплоть до волосистой кожи головы и кожи лица, чего у взрослых никогда не наблюдается. В клинической картине отмечается полиморфизм высыпаний с преобладанием экссудативного компонента со склонностью к экзематизации и присоединению вторичной инфекции. В целом клиническая картина напоминает мокнущую экзему, неподдающуюся обычной терапии. Характерно, что у детей первых трех лет жизни редко поражаются межпальцевые промежутки и боковые поверхности пальцев кистей, а также кожа по переднему краю подмышечной складки. В некоторых случаях у детей грудного и раннего детского возраста в процесс могут вовлекаться ногтевые пластинки, пораженные чесоточным зуднем, которые утолщаются, разрыхляются, на их поверхности появляются трещины. Диагноз чесотки у детей раннего возраста основывается на тщательном сборе анамнеза, осмотре лиц, находящихся в контакте с больным ребенком и выявлении чесоточного клеща при лабораторном исследовании. Норвежская чесотка является редкой разновидностью чесотки. Впервые эта форма чесотки была описана Boeck и Danielsaen в 1848 г. в Норвегии у больных лепрой. Норвежская чесотка вызывается обыкновенным чесоточным клещом и встречается, как правило, у ослабленных и истощенных лиц, у больных с синдромом Дауна, больных туберкулезом и ВИЧ–инфицированных, онкологических больных и пациентов, длительно получающих гормональные и цитостатические препараты. Для норвежской чесотки характерен полиморфизм высыпаний (папулы, везикулы, пустулы, трещины), появляются грубые грязно–желтого цвета корки толщиной до 2–3 см, которые в виде панциря могут покрывать значительные по площади участки кожного покрова. В нижних слоях корок можно видеть извилистые углубления, соответствующие чесоточным ходам. При снятии корок обнажаются обширные мокнущие эрозии. Между слоями корок обнаруживается огромное количество клещей на всех стадиях развития (до 200 на 1 см2). В процесс вовлекаются ногтевые пластинки, которые утолщаются, разрыхляются, легко ломаются, на ладонях и подошвах развивается грубый гиперкератоз, волосы теряют блеск, становятся тусклыми, от больного исходит неприятный кислый запах, часто повышается температура тела. Больные норвежской чесоткой крайне контагиозны. Узелковая чесотка (постскабиозная лимфоплазия кожи) У части больных, получивших полноценное лечение, чаще на внутренней стороне бедер, на ягодицах, внизу живота и на половых органах у мужчин, на молочных железах у женщин появляются плотные зудящие лентикулярные папулы синюшно–багрового цвета. Т.В.Соколова (1987) доказала наличие чесоточных ходов в роговом слое лентикулярных папул путем соскобов с последующим микроскопированием содержимого в молочной кислоте. Во всех случаях обнаружены самки, яйца, личинки, опустевшие яйцевые оболочки и экскременты. Причем количество паразитарных элементов было вдвое выше, чем в чесоточных ходах типичной локализации (на запястьях, кистях и стопах). Предполагается, что длительное сохранение клещевого антигена в репродуктивных ходах приводит к возникновению зудящих папул в местах скопления лимфоидной ткани. В патогенезе развития скабиозной лимфоплазии лежит особенность кожи отвечать на внедрения клеща реактивной гиперплазией лимфоидной ткани. Через 2 –6 недель после специфического лечения чесоточного клеща в соскобах рогового слоя с поверхности таких папул не обнаруживали. Псевдочесотка или клещевой дерматит возникает при попадании клещей от животных (собаки, свиньи, лошади, овцы, козы, кролики) на кожу человека. Инкубационный период составляет от нескольких часов до 2 суток. Самки клещей, внедряясь в эпидермис, ходов не образуют и не откладывают яйца, на месте внедрения возникают папулезные и уртикарные элементы. От человека к человеку заболевание не передается, высыпания регрессируют самостоятельно при устранении источника заражения. При возникновении элементов скабиозной лимфоплазии необходимо дифференцировать их с лентикулярными папулами при вторичном сифилисе. Данные анамнеза и нахождение в соскобах рогового слоя чесоточного клеща позволяют поставить диагноз чесотки. В сомнительных случаях проводится серологическая диагностика с целью исключения сифилиса. Чесотку у детей следует отличать от детской почесухи и от крапивницы. Длительно существующий процесс, нерациональное лечение могут привести к осложнению чесотки дерматитом, микробной экземой, пиодермией. Как правило, с увеличением давности заболевания возрастает вероятность осложнений, что нередко приводит к диагностическим ошибкам. Диагноз чесотки основывается на клинических проявлениях, эпидемиологических данных и лабораторных исследованиях (обнаружение чесоточного клеща): • метод извлечения клещей иглой • метод тонких срезов • метод послойного соскоба • метод щелочного препарирования кожи • экспресс–диагностика чесотки с применением 40% водного раствора молочной кислоты. К антискабиозным препаратам в настоящее время предъявляются следующие требования: быстрота и надежность акарицидного действия, отсутствие раздражающего действия на кожу, простота в употреблении и доступность для массового применения. Всем этим требованиям отвечает аэрозольный скабицид Спрегаль. Препарат прост и удобен в применении, экономичен (одной упаковки достаточно для обработки 2–4 человек). Лечение начинают в вечерние часы, чтобы препарат действовал ночью, во время максимальной активности самки чесоточного клеща. Больной принимает душ и однократно наносит аэрозоль на всю поверхность кожного покрова сверху вниз на расстоянии 20–30 см. Особенно тщательно препарат наносят на кожу пальцев кистей, межпальцевых промежутков, стоп, подмышечных впадин, промежности. После обработки надевается чистое нательное белье, меняется также постельное белье. Одновременно таким же образом обрабатываются все члены семьи. Через 12 часов больной повторно принимает душ и опять меняет нательное и постельное белье. Обычно бывает достаточно однократного применения Спрегаля, однако, исходя из длительности эмбриогенеза, целесообразно эти процедуры повторить через 2 дня, т.е. на 4–й день курса с расчетом воздействия на вылупившиеся личинки. У детей грудничкового и раннего детского возраста при поражении лица Спрегаль наносят на салфетку, затем аккуратно, не допуская попадания препарата в глаза и рот, обрабатывают кожу. Бензилбензоат – одно из эффективных и наиболее известных антискабиозных средств. Лечение бензилбензоатом, применяемым в виде 20% суспензии у взрослых и 10% суспензии у детей, рекомендуется проводить в течение 6 дней по следующей методике. 20% водно–мыльная суспензия препарата в количестве 100 г втирается однократно только в первый и четвертый дни курса. Обязательно купание больного перед каждым втиранием. Во второй и третий день втирание бензилбензоата не проводится. Эти дни могут быть использованы для лечения сопутствующих осложнений. Смена нательного и постельного белья проводится дважды: после первой обработки (в первый день) и через два дня после второго втирания, т.е. на шестой день лечения, когда больной должен повторно вымыться. Следует упомянуть о лечении по методу Демьяновича, заключающегося в последовательном втирании 60% раствора гипосульфита натрия (раствор № 1) и 6% концентрированной соляной кислоты (раствор № 2). Также для лечении чесотки используются мази: Вилькинсона, 33% серная и мазь бензилбензоата. Однако они менее удобны в применении и по эффективности значительно уступают Спрегалю и 20% суспензии бензилбензоата. При присоединении дерматита или микробной экземы проводится противовоспалительная и десенсибилизирующая терапия. Назначаются антигистаминные препараты (супрастин, фенкарол, лоратадин и др.), глюконат кальция в виде инъекций 10% раствора по 10,0 в/м в течение 10 дней. Наружно применяют кортикостероидные мази: элоком, адвантан, дипрогент и др. Для рассасывания очагов инфильтрации – пасты, содержащие 2–10% дегтя, нафталана, ихтиола, АСД–3. При пиодермии, осложняющей течение чесотки, целесообразно назначение антибиотиков внутрь в случае распространенности процесса, а также проведение активной наружной терапии (мази банеоцин, линкомициновой, эритромициновой). Если гнойничковые высыпания ограничены, то проводится одновременное лечение чесотки и ее осложнений. При обилии гнойничков, корок, эрозий интенсивные антискабиозные мероприятия проводить нельзя из–за возможной диссеминации пиогенной инфекции. Вначале купируют проявления пиодермии, а затем проводят антискабиозную терапию.
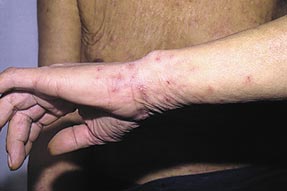
Высыпания при чесотке в области запястий.
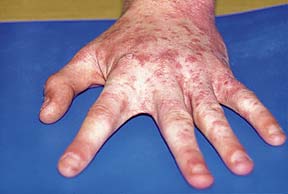
Высыпания при чесотке в области кистей. При длительно существующей скабиозной лимфоплазии в ряде случаев эффективны криотерапия, а также введение под очаг депо–форм кортикостероидов. При клещевом дерматите (псевдочесотке) прежде всего необходимо изолировать зараженное животное и тем самым прервать попадание клещей на кожу человека, после чего проводится терапия указанными выше антискабиозными препаратами. Лечение больного чесоткой должно быть полноценным с последующим контролем каждые 10 дней в течение 1,5 мес. Не менее важно провести лечение всех лиц, находящихся в половом и тесном бытовом контакте с заболевшим. Для предупреждения повторного заражения и распространения инфекции необходима грамотно проведенная дезинфекция белья и предметов домашнего обихода. Обеззараживание постельного и нательного белья, полотенец производится кипячением в 1–2% растворе соды или с любым стиральным порошком в течение 10 минут от момента закипания. Для обработки верхней одежды, головных уборов, перчаток, мебели, ковров, матрасов, подушек, обуви, игрушек и других предметов, с которыми соприкасался пациент и которые не могут быть подвергнуты кипячению, применяется специально разработанный для этой цели препарат А–пар в аэрозольной упаковке. Одного баллона достаточно для обработки вещей 2–3 больных или 9 кв. м поверхности в помещении. Средство не оставляет пятен и не требует последующей стирки или чистки обработанных вещей и поверхностей. Верхнюю одежду, не подлежащую кипячению, проглаживают утюгом с отпаривателем с обеих сторон. Плащи, пальто, шубы, изделия из кожи и замши вывешивают на открытый воздух в течение 5 дней. Детские игрушки, обувь помещают в полиэтиленовый пакет и на время исключают из пользования (не менее 7 дней). В комнате больного ежедневно проводят влажную уборку с 1–2% раствором соды, обращая особое внимание на дверные ручки, подлокотники кресел и т.п. В профилактике чесотки и снижении заболеваемости немаловажную роль играет санитарно–просветительская работа. 1. Т.В.Соколова, Р.Ф.Федоровская, А.Б.Ланге. Чесотка . – М.,Медицина, 1989, 175с. 2. Чесотка. Методические рекомендации для врачей. – .М.,1992, 20 с. 3. Т.В.Соколова. Доброкачественная лимфоплазия кожи при чесотке. Современные аспекты диагностики, лечения и профилактики кожных и венерических заболеваний. – Владивосток, 1992, с.17. 4. Кожные и венерические болезни: Руководство для врачей .под редакцией Ю.К.Скрипкина, В.Н.Мордовцева. – М.,Медицина,1999, с.426 –436. 5. Кубанова А.А., Федоров С.М., Тимошин Г.Г., Левин М.М. Спрегаль в терапии больных чесоткой. – Журнал “ В мире лекарств”, 1999, 1, с.59. Читайте также:
|