Как отличить стрептодермию от чесотки
Зачастую небольшое покраснение и единичные пузырьки на коже ребенка остаются без внимания мамы. Однако это нередко указывает на начало инфекционного заболевания кожи — родители просто не знают, как начинается стрептодермия у детей. При этом болезнь склонна к распространению на кожных покровах и очень заразна для окружающих.
Избавиться от стрептодермии у ребенка и избежать негативных последствий вполне возможно в домашних условиях. Скорейшему выздоровлению способствует своевременное определение стрептококкового поражения и начало лечения достаточно простыми средствами с первых дней болезни.
Что это за болезнь?
Стрептодермия — это воспалительно-инфекционное поражение кожи, вызванное бурным развитием β–гемолитического стрептококка. Чаще всего стрептодермия диагностируется у детей с периода новорожденности до школьного возраста. Заболевание протекает с различной степенью тяжести, иногда провоцирует повышение температуры и ухудшение общего состояния ребенка. В большинстве случаев поражение кожи излечивается за 5-15 дней, оставляя красно-синеватые пятна. Только при повреждении глубоких слоев кожи (стрептококковая эктима) могут сформироваться рубцы.

Наличие стрептококка на коже не всегда провоцирует развитие болезни. Стрептодермия у ребенка возникает при следующих условиях:
- наличие повреждений на коже — ранки, ссадины, расчесы укусов комаров, микротравмы, другие заболевания кожи (аллергические высыпания, атопический дерматит и опрелости у малышей, ветрянка и т. д.), кожные паразиты (вши, чесотка) и ожоги, в том числе солнечные;
- неадекватная гигиена — как полное отсутствие гигиенических навыков у ребенка, так и чрезмерная чистоплотность (например, привитая мамой привычка слишком часто и тщательно вытирать нос при насморке), обильное слюнотечение во время прорезывания зубов;
- снижение иммунной защиты — ОРЗ/ОРВИ, отит, хронические очаги инфекции (особенно стрептококковый тонзиллит), частые простудные заболевания, сахарный диабет;
- ослабленное состояние ребенка — недоношенные, дети, страдающие гипотрофией с неполноценным питанием, авитаминозом, глистной инвазией и анемией.
На фоне сопутствующих заболеваний — сахарного диабета, хронического тонзиллита — стрептодермия протекает длительно, а её лечение должно совмещаться с терапией основного заболевания.
Дети заражаются активной формой стрептококка от больного человека или носителя с отсутствующими внешними признаками инфекции. Инфицирование происходит через игрушки, посуду или белье (постельное, общие полотенца), при телесном контакте. Редко инфицирование кожи здорового малыша происходит при кашле/чихании больного стрептококковым поражением органов дыхания.
Формы стрептодермии и характерные симптомы

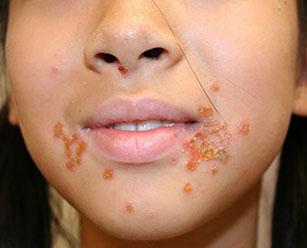
Внешние проявления стрептококковой инфекции появляются спустя 2-15 дней от попадания микроорганизмов на травмированную поверхность кожи. Стрептодермия может развиваться на любой части тела ребенка. Однако чаще всего воспалительный процесс начинается на лице: ребенок часто дотрагивается до лица немытыми руками, истечение слюны изо рта и насморк также являются провоцирующими факторами.
В зависимости от характера поражения и локализации стрептококкового очага различают следующие формы заболевания:
Наиболее частая форма стрептодермии поражает поверхностные слои кожи лица (под носом, на щеках и подбородке) и конечностей. Начальная стадия стрептодермии у детей протекает достаточно легко и не сказывается на общем состоянии, однако без лечения поражение кожи склонно к распространению. Характерные признаки стрептококкового импетиго:
- На покрасневших участках неправильной формы появляются единичные пузырьки (фликтены), заполненные прозрачной или желтоватой жидкостью. Диаметр элементов обычно не превышает 3 мм.
- Поверхность пузырька становится мягкой, жидкость внутри его мутнеет. Спустя 3-5 дней фликтены самопроизвольно вскрываются. На данном этапе появляется зуд.
- Пораженные участки покрываются желтыми корочками. Усиливающийся зуд заставляет ребенка расчесывать очаги, что приводит к распространению инфекции и задерживает заживление.
- Заживление обычно происходит через 5-7 дн. Корочки подсыхают и отпадают, на их месте остается розовое или синеватое пятно.
Характеризуется поражением кожи в уголках рта (заеда), глаз или у крыльев носа. Это наиболее легкая, не склонная к распространению форма стрептодермии. Однако зачастую длительно протекает из-за невнимательности взрослых к минимальным проявлениям и отсутствию жалоб у ребенка. Течение щелевидного импетиго:
- в указанных участках появляется единичная фликтена, которая быстро мутнеет и вскрывается;
- на ее месте формируется трещинка, окруженная небольшим участком покраснения;
- если у ребенка наблюдается слюнотечение, трещинка постоянно размокает и углубляется;
- при плаче и приеме пищи глубокие трещины могут кровоточить, доставляя боль ребенку.
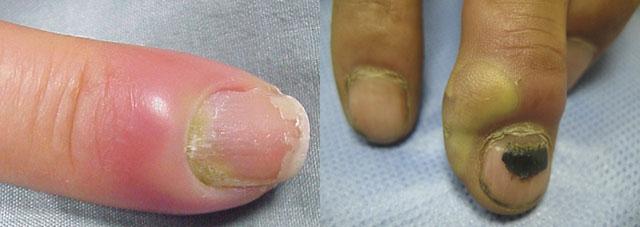
Иначе называемый стрептококковым панарицием, турниоль является следствием расчеса основного очага стрептодермии. Занесенная в кожу вокруг ногтевой пластины инфекция — в заусеницы и околоногтевые ранки — вызывает выраженную гиперемию, отек и боль.
Появившиеся фликтены лопаются и покрываются корочками. Частое их отковыривание приводит к образованию эрозии. Нередко турниоль приводит к отторжению ногтя.
Чаще диагностируется у малышей и связана с длительным несоблюдением гигиены (мокрые подгузники, редкое мытье в ванной). К изначально возникшей банальной опрелости (контактный дерматит) на попке, в паховых и подмышечных складочках, за ушами присоединяется стрептококковая инфекция.
Множественные фликтены сливаются и после вскрытия образуют на нежной коже трещины. Боль заставляет ребенка капризничать. При этом моча, попавшая на воспаленные ранки, или обильное потение ребенка провоцирует резкий плач.
Сухая форма чаще возникает на лице, однако при этом водянистых пузырьков не образуется. Сухая стрептодермия у детей характеризуется появлением на коже розовых или красноватых пятен без четких очертаний, покрытых белыми, легко отслаивающимися чешуйками.
Очаги поражения разрастаются медленно и практически не беспокоят ребенка. Однако и такая форма болезни заразна, поэтому малыша следует изолировать и провести полноценное лечение.
Такая форма стрептодермии имеет более выраженные симптомы – на кистях, стопах и голенях формируются крупные вялые пузыри (буллы) диаметром 5 и более мм. Вокруг высыпаний отмечается разлитая гиперемия и отечность. Скопившаяся в пузырях жидкость сначала прозрачная, затем нагнаивается.
Региональные лимфоузлы увеличиваются, температура тела может повыситься до 40ºС, ребенок капризничает, нередко возникает рвота. Лопнув, буллы образуют долго незаживающие, болезненные эрозии.
Наиболее тяжелая форма, вследствие инфицирования глубоких слоев кожи. Чаще всего крупные воспалительные очаги стрептодермии локализуются на ягодицах и ножках ребенка. После вскрытия образуются язвы с ободком некротических белых тканей и воспалительной реакцией вокруг.
Общие симптомы: высокая температура, тошнота/рвота, капризы и плач. Только серьезная антибиотикотерапия приводит к заживлению язв и формированию рубца.
Как отличить стрептодермию от других заболеваний кожи?

Покраснение, пузырьки и корочки формируются при многих кожных болезнях. Похожая симптоматика может наблюдаться при герпесе, ветрянке, аллергической реакции и даже при туберкулезе кожи. Сравнительные симптомы стрептодермии и других заболеваний:
- Герпес — начинается с сильного зуда и жжения на фоне неизмененной кожи, тогда как при стрептодермии зуд возникает позже. Герпетические пузырьки очень болезненны, увеличиваются в размерах и долго не мутнеют.
- Ветряная оспа — водянистые элементы проявляются без красных пятен на коже, начиная с головы. Отличие — быстрое распространение пузырьков.
- Грибковая заеда — дрожжевое поражение уголков рта характеризуется белым налетом в трещине. При этом нередко у ребенка обнаруживается молочница во рту — мелкие, болезненные язвочки с белым дном.
- Кожная аллергия — при надавливании высыпания бледнеют. При стрептодермии воспалительная реакция сохраняется.
- Стафилококковая пиодермия — пузырьки, заполненные гнойным желто-зеленым содержимым. Однако данное отличие не всегда указывает на отсутствие стрептококкового поражения.
Изначально прозрачные стрептококковые фликтены нередко нагнаиваются из-за присоединения стафилококка. При обоих вариантах инфекции используются антибиотики широкого спектра действия, отсутствие лечебного эффекта указывает на необходимость бактериологического посева для определения типа микроорганизмов и подбора наиболее эффективного лекарства.
Хотя каждая мать должна знать как начинается стрептодермия у детей и как ее лечить, точный диагноз может поставить только квалифицированный врач. В легких случаях лечебный курс выписывает педиатр, при распространенных формах и тяжелом течении следует обращаться к дерматологу.
Возможные осложнения
Осложнения возникают при неправильном/отсутствующем лечении и тяжелых формах болезни. Особенно высок риск негативных последствий у недоношенных и ослабленных детей, больных сахарным диабетом и другими серьезными заболеваниями. К наиболее частым осложнениям стрептодермии кожи относятся:
- стрепто-стафилококковая пиодермия — присоединение стафилококковой инфекции, усложняющей лечение;
- скарлатина и стрептококковая ангина;
- гломерулонефрит (поражение почек), менингит, эндокардит и ревматизм;
- сепсис — наиболее опасное осложнение, приводит к отеку мозга и токсическому шоку, высок риск смертельного исхода.
При ухудшении состояния больного ребенка необходимо вызвать скорую помощь, так как многие перечисленные состояния требуют неотложных медицинских мероприятий.
Лечение стрептодермии — антибиотики и правила обработки кожи

Лечение стрептококковой инфекции кожи включает следующие направления: гигиена, антисептическая обработка и антибиотики.
Гигиенические мероприятия
Гигиена — основополагающая часть скорейшего выздоровления ребенка. Даже лечение медикаментозными средствами без соблюдения определенных гигиенических правил не приведет к быстрому выздоровлению. Что нужно и нельзя делать при стрептодермии:
- Первые дни (до появления корочек) категорически запрещено обмывать места поражения. Водные процедуры сводятся к частому мытью рук, обтиранию тела (особенно важно при высокой температуре), отдельному мытью ног и половых органов.
- Стараться исключить расчесывание пузырей. При сильном зуде ребенку можно дать обычные антигистаминные препараты (Супрастин, Тавегил).
- Больного ребенка не водят в детсад, школу и различные детские коллективы (бассейн, спортивные занятия и т. д.).
- Дома выделяют отдельное полотенце (нельзя им вытирать очаги инфекции) и посуду. После каждого использования посуда тщательно обрабатывается и полотенца стирают в горячей воде (не менее 60ºС). Постельное белье меняют ежедневно, в крайнем случае проглаживают (наволочки особенно тщательно).
- Резиновые и пластмассовые игрушки ежедневно обрабатываются дезрастворами с тщательным ополаскиванием в дальнейшем или обдаются кипятком. Мягкие игрушки следует постирать и убрать на время болезни.
- При обнаружении у ребенка на здоровой коже повреждений, трижды в день их обрабатывают любым антисептиком.
Обработка очагов поражения
Смазывание антисептическими растворами необходимо для исключения распространения инфекции. Лечение стрептодермии у детей в домашних условиях проводится следующими препаратами:
- 2% раствор салицилового спирта — отлично подсушивает мокнутие;
- 1% раствор перекиси водорода— стоит помнить, что во флаконах 3% раствор;
- фукорцин — лучший для новорожденных;
- зеленка — используется исключительно на постсоветском пространстве.
Обработку воспалительных очагов проводят ватной палочкой, при этом вялые фликтены самопроизвольно вскрываются. Движения должны начинаться с периферии и заканчиваться в центре патологического очага во избежание занесения инфекции на окружающие здоровые ткани. Ребенок может пожаловаться на жжение, однако обработку следует повторять 2-4 раза в день, а мази наносить только после полного высыхания антисептика.

При легкой форме стрептодермии антибактериальные препараты назначаются в мазях. Для этого используются следующие средства:
- Тетрациклиновая или эритромициновая мазь;
- Левомеколь (уничтожает бактерии и ускоряет заживление);
- Гентамициновая и линкомициновая мази;
- Линимент синтомицина или таблетки Левомицетина, растолченные в порошок;
- Мази, имеющие в составе гормональный компонент (тридерм, лоринден, акридерм) применяются только в тяжелых случаях.
Лечение антибактериальными мазями проводится до полного заживления ранок и отпадания корочек. При разрастании патологических пятен и отсутствии даже минимального результата местного лечения в течение первых 3 дней лечения врач назначает таблетированные антибиотики. Антибактериальные таблетки также целесообразно назначать с первых дней болезни детям с ослабленным иммунитетом.
- Пенициллины — препараты выбора Амоксициллин, Амосксиклав, Аугментин (для малышей в сиропе с 9 мес.).
- Макролиды — Эритромицин, Кларитромицин, Сумамед (разрешен с 6 мес.) назначаются только при неэффективности пенициллинов или сенсибилизации к ним.
- Цефалоспорины — Ципрофлоксацин (с 5 лет), Цефуроксим обладают высокой антибактериальной эффективностью, однако назначаются детям только в крайнем случае, т. к. оказывают негативное влияние на костный аппарат.
Стрептодермия – это поражение кожи, вызванное стрептококками (болезнетворными микроорганизмами, распространенными в окружающей среде). Стрептококки поражают в основном гладкую кожу, в отличие от стафилококков, размножающихся в волосяных фолликулах, сальных и потовых железах. В результате болезнетворного действия стрептококков на поверхности кожи образуются особые первичные элементы – фликтены, которые представляют собой вялые пузыри с прозрачным содержимым, имеющие склонность к постепенному увеличению.
Причины заболевания
Как мы уже сказали, непосредственной причиной стрептодермии являются стрептококки (S. рyogenes). Эти микроорганизмы выделяют гиалуроновую кислоту и внеклеточные токсины, которые повышают проницаемость капилляров в очаге поражения. При этом из сосудов выходит жидкая часть крови – плазма, что ведет к формированию отека, а затем образованию наполненных воспалительной жидкостью пузырей.
Для возникновения болезни необходимы дополнительные условия. Чаще болеют люди с тонкой нежной кожей – женщины и дети.
Причины появления стрептодермии, связанные с состоянием организма человека:
- расчесы кожи при зудящих дерматозах (например, при нейродермите или чесотке);
- повреждение эпителия кожи, вызванное выделениями из носа (при рините), уха (при отите);
- снижение сопротивляемости организма при истощении, хроническом алкоголизме, иммунодефиците, тяжелых болезнях органов пищеварения с нарушением усвоения питательных веществ;
- себорея;
- плохой уход за маленькими детьми.
Заразна или нет стрептодермия? Многочисленными исследованиями доказана способность болезни передаваться от одного человека к другому при бытовом контакте. Однако вновь заразившийся человек заболеет только в том случае, если имеет к этому предпосылки, перечисленные выше.
Клинические разновидности
Стрептодермия проявляется образованием импетиго — поверхностного элемента с вялой покрышкой, наполненного серозным содержимым, расположенного на покрасневшей отечной коже.
Постепенно элементы подсыхают с образованием серой корочки, которая самостоятельно отпадает. После этого на коже остается маленькое розовое пятно, которое постепенно исчезает. Рубцы не образуются. Обычно между фликтенами находится неповрежденная кожа, но иногда они начинают расти по периферии и сливаются. Так образуется кольцевидное импетиго.
Другие формы, которые может принимать данное кожное заболевание:
- буллезное импетиго;
- стрептококковый хейлит;
- простой лишай;
- поверхностный панариций;
- стрептодермия интретригинозная;
- эктима обыкновенная.
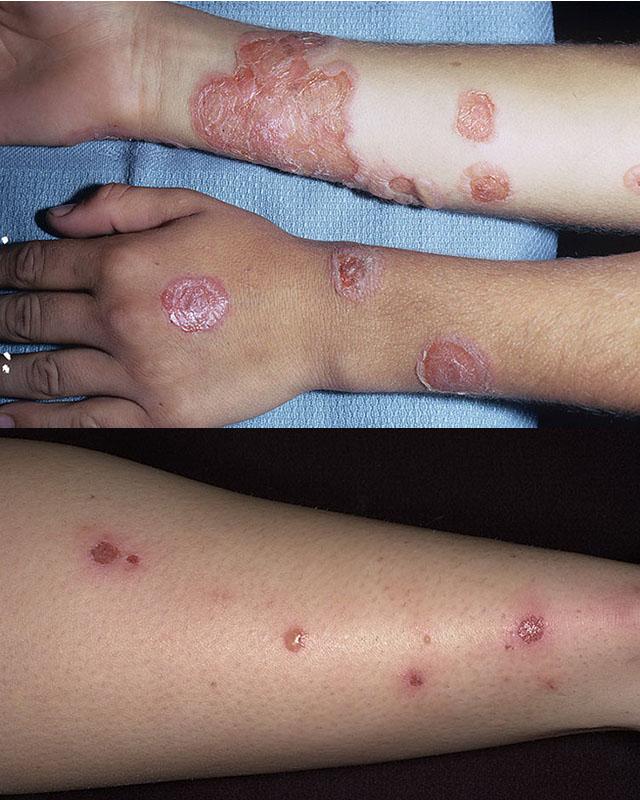
При буллезном импетиго образуются множественные пузыри размером до 3 см, располагающиеся преимущественно на тыле кистей, реже на тыльной поверхности стопы и коже голеней. После вскрытия булл (пузырей) остается эрозированная поверхность, которая постепенно увеличивается. Нередко так формируется хроническая стрептодермия.
Диффузная хроническая стрептодермия поражает обширные участки кожи, преимущественно на голенях. Очаг имеет крупнофестончатую форму и хорошо отграничен от окружающей ткани ободком отслаивающегося эпидермиса. Кожа в очаге инфекции покрасневшая, с синюшным оттенком, покрыта множеством желтых корочек. После удаления корок остается мокнущая поверхность с вязким, густым отделяемым серозного или серозно-гнойного характера. Очаг постепенно увеличивается, вокруг него появляются отсевы пузырьков. После стихания воспаления эрозия покрывается многочисленными чешуйками, мокнутие прекращается до следующего обострения.
При долго существующих очагах постепенно присоединяется экзема с появлением микроэрозий, выделяющих капельки бесцветной жидкости. Хроническая стрептодермия развивается на фоне нарушения питания тканей, например, при варикозной болезни вен нижних конечностей или сахарном диабете. Она часто окружает трофические язвы. Фактором риска ее развития служит переохлаждение конечностей и длительное пребывание на ногах.
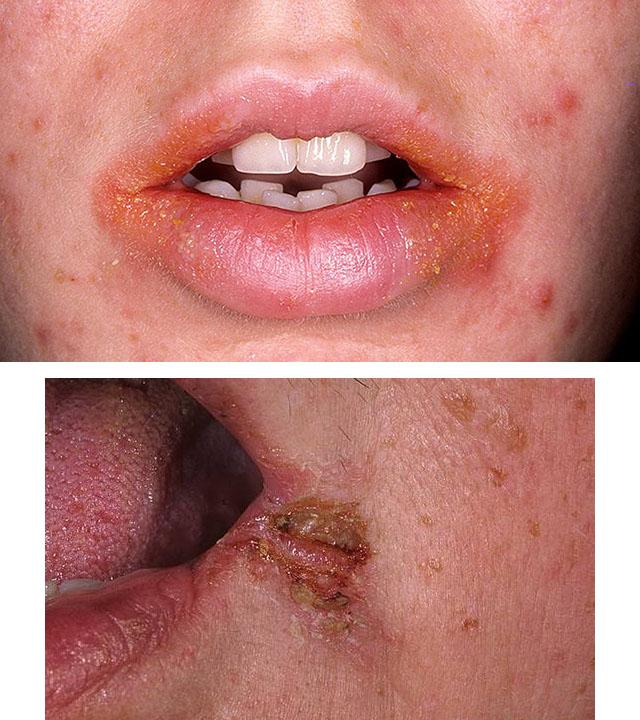
Сначала на губах, в их уголках, появляются пузырьки, после вскрытия которых остаются небольшие трещинки, покрытые желтыми корочками. Эти корочки быстро отпадают из-за постоянной влажности, которую поддерживает сам больной, облизывая углы рта. Болезнь сопровождается зудом, болью при открывании рта и жевании, слюнотечением. Предрасполагают к ее появлению следующие состояния:
- кариес;
- ринит и конъюнктивит;
- привычка облизывать губы у детей;
- наличие зубных протезов у пожилых;
- недостаток витаминов группы В.
Щелевидное импетиго передается при поцелуях, пользовании одной посудой, полотенцами. Нередко заболевание поражает членов одной семьи.
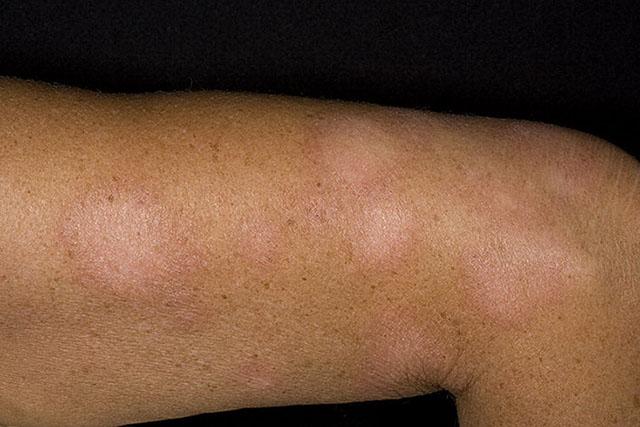
Простой лишай – это сухая стрептодермия. Болезнь поражает детей. На коже вокруг рта, щеках, нижней челюсти образуются пятна круглой или овальной формы, белого или розового цвета, имеющие четкие границы и покрытые многочисленными чешуйками. Иногда они немного чешутся. Под влиянием солнечного света симптомы стрептодермии нередко исчезают, однако участки кожи под очагами поражения загорают слабее, что проявляется неравномерной окраской кожного покрова.
Простой лишай возникает преимущественно весной или осенью, могут наблюдаться эпидемические вспышки в детских коллективах.
Поверхностный панариций, или турниоль – форма стрептодермии, встречающаяся в основном у взрослых. При заусенцах, травмах пальцев, небрежном маникюре вокруг ногтевой пластинки появляются фликтены со светлым, а затем с гнойным содержимым. Ногтевая фаланга отекает, краснеет, становится болезненной. После вскрытия пузыря остается эрозия, охватывающая ноготь в виде подковы. Иногда ногтевая пластинка отторгается. В тяжелых случаях признаки импетиго ногтевых валиков включают лимфангиит, лимфаденит, лихорадку, озноб, ухудшение самочувствия.
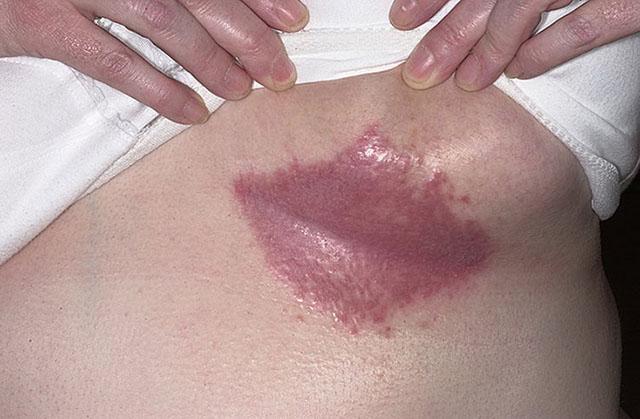
Интертригинозная стрептодермия еще называется стрептококковой опрелостью. Она возникает в кожных складках с повышенной влажностью – под молочными железами, в паховых и подмышечных складках, за ушами, между ягодицами, в складках кожи на животе. Заболевание поражает в основном детей и людей с избыточным весом.
Множественные мелкие фликтены на этих участках быстро вскрываются и образуют сплошные эрозированные мокнущие поверхности ярко-розового цвета, окруженные отслаивающимся эпидермисом. В глубине кожных складок формируются болезненные трещины, а вокруг – отсевы пузырьков на разных стадиях развития. Она может осложняться присоединением грибковой инфекции и сопровождается выраженной болезненностью и зудом. В этом случае заболевание называют себорейная стрептодермия.
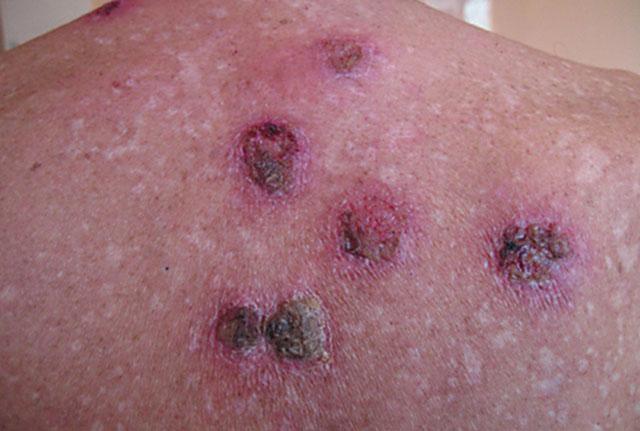
Обыкновенная эктима может быть вызвана как стрептококками, так и их ассоциацией со стафилококками. Заболевание проявляется формированием небольшого пузырька, иногда вокруг волосяного фолликула (что характерно для стафилококковой инфекции кожи), который быстро высыхает и превращается в мягкую золотистого цвета корочку. Эта корочка многослойная, после ее удаления образуется глубокая язва, дно ее кровоточит, края мягкие, отечные, имеется серый налет. Вокруг язвы видна покрасневшая кожа.
Язвы при эктиме локализуются преимущественно на голенях, но могут возникать и на бедрах, ягодицах, поясничной области. Это практически единственная форма стрептодермии, имеющая отрицательные косметические последствия. Язвы умеренно болезненны, заживают в течение 2-3 недель с образованием рубца, окруженного пигментированной кожей.
Осложнения
Чем опасна стрептодермия? В случаях сниженного иммунитета или при тяжелом течении возможны осложнения болезни. К ним относятся:
- микробная экзема;
- скарлатина;
- попадание стрептококков в кровь с развитием очагов в отдаленных органах.
При септицемии могут пострадать почки (развивается гломерулонефрит), сердце (миокардит, эндокардит), суставы (острая ревматическая лихорадка). Эти заболевания имеют инфекционно-аллергическую природу и тяжелое хроническое течение.
Диагностика и дифференциальная диагностика
Распознавание заболевания проводится на основании данных о контакте с больным человеком, эпидемической вспышке в коллективе, а также при осмотре пораженной кожи. Дополнительно применяются лабораторные методы: микроскопию отделяемого пузырей и его бактериологическое исследование. Во время последнего выделяют стрептококки и определяют их чувствительность к антибактериальным препаратам. Забор материала нужно проводить до начала терапии антибиотиками.
Дифференциальный диагноз проводят с такими болезнями, как:
Как отличить стрептодермию от герпеса?
При заедах пузырьки вскрываются очень быстро, оставляя трещинки, тогда как при герпесе пузырьки на губах сохраняются довольно долго и после вскрытия трещин не образуют. При кожной форме герпеса высыпания образуются на неизмененной коже, их появлению предшествует зуд. Стрептодермия вначале проявляется покраснением кожи, ее элементы не чешутся, или зуд возникает позднее, и он незначительный.
Как отличить стрептодермию и ветрянку?
Сыпь при ветрянке вначале действительно напоминает начало стрептодермии, но уже через 1-2 дня она быстро распространяется по всему телу, что для стрептодермии совершенно нехарактерно. Кроме того, ветряная оспа сопровождается повышением температуры тела, тогда как стрептодермия часто протекает на фоне нормального состояния больного.
В любом случае при появлении каких-либо кожных пузырьков, язвочек, сыпи или других признаков заболевания необходимо обратиться к дерматологу для правильной диагностики.
Лечение
Чем и как лечить стрептодермию, определяет дерматолог в зависимости от возраста пациента и сопутствующих заболеваний.
Всем больным рекомендуется питание с ограничением сладких, жирных, острых продуктов, а также пищевых аллергенов (клубника, шоколад, цитрусовые и другие).
Во время образования пузырей нельзя принимать водные процедуры, чтобы инфекция не попала на здоровые участки кожи. Допускается лишь мытье здоровых участков кожи по отдельности. Неповрежденную кожу желательно протирать салфеткой, смоченной в настое ромашки – это окажет дополнительный антисептический эффект.
Рекомендуется носить белье из натуральных тканей, не стесняющее движений и не натирающее пораженные участки.
Лечение в домашних условиях включает вскрытие пузырей с помощью стерильной иглы (прокаленной на открытом огне или протертой медицинской обеззараживающей салфеткой для инъекций). Жидкость из пузырей удаляют, кожу вокруг них два раза в день обрабатывают бриллиантовым зеленым или используют такое популярное средство, как Фукорцин. Кроме него, мокнущие эрозии можно обрабатывать нитратом серебра или Зезорцином. Дома можно применять обработку очагов настоями лука, чеснока, тысячелистника, но только в дополнение к терапии, назначенной врачом.
Если уже образовались корочки, на них наносят лекарство в форме мази с антибиотиком, например, Левомеколь. Дополнительным подсушивающим и дезинфицирующим эффектом обладает цинковая мазь.
Современная мазь от стрептодермии – Банеоцин. Она хорошо помогает при небольших участках поражения при контагиозном импетиго, заедах, панариции, простом лишае.
Эффект от местной терапии наблюдается примерно через неделю – очаги поражения исчезают.
Антибиотики при стрептодермии используются при наличии крупных участков, покрытых пузырями и эрозиями, тяжелых формах болезни. Обычно назначают таблетки или капсулы Амоксициллина клавуланата, Тетрациклина или Левомицетин курсом на 5 дней.
Лечение стрептодермии у взрослых с нарушениями иммунной системы или сахарным диабетом проводится одновременно с коррекцией выявленной патологии обмена веществ и иммунитета. У детей проводится изоляция от коллектива на период болезни.
Терапия во время беременности
Стрептодермия при беременности возникает нечасто и не приводит к осложнениям. Однако ее следует вылечить до рождения ребенка, чтобы не заразить малыша. Беременным женщинам назначают местные антисептические препараты, антибактериальные мази, которые практически не всасываются в кровь и не влияют на развивающийся плод. В тяжелых случаях возможно применение антибиотиков из групп пенициллинов или цефалоспоринов, считающихся безопасными во время беременности.
Профилактика стрептодермии
Любой человек должен знать, как не заразиться стрептодермией, ведь эти правила действуют и для других кожных инфекционных заболеваний:
- мыть руки после возвращения домой с улицы, после посещения туалета, а также в общественных местах;
- реже дотрагиваться до лица, не чесать и не расцарапывать кожу;
- находясь в поездке, чаще обрабатывать руки и лицо антисептическими салфетками, особенно детям;
- обрабатывать микротравмы, трещинки, порезы перекисью водорода, раствором йода, салициловым спиртом или другими обеззараживающими веществами;
- следить за своим здоровьем, иммунитетом, питанием;
- при появлении первых признаков болезни обращаться к врачу.
Стрептодермия – это обширная группа кожных инфекционных процессов, вызванных различными вариантами стрептококка. Наблюдается преимущественное поражение собственно кожных покровов, без вовлечения в процесс сальных желез и волосяных фолликулов (в отличие от стафилококковой инфекции).
Далее, мы более детально рассмотрим: что это такое за заболевание, какие причины возникновения и симптомы у взрослых людей, что назначают в качестве диагностики и какое лечение наиболее эффективно.
Что такое стрептодермия?

Стрептодермия – это разновидность пиодермии, гнойное поражение кожных покровов, которое вызывается стрептококками и характеризуется высыпаниями в виде пузырьков и пузырей размером от нескольких миллиметров до нескольких десятков сантиметров.
Стрептококк представляет собой род факультативно-анаэробных бактерий, которые способны жить как в присутствии, так и в отсутствии кислорода. По классификации стрептококки делят на пять основных серогрупп (А, B, С, D, G), среди которых основным возбудителем стрептодермии является β-гемолитический стрептококк группы А.
Стрептодермии в большей степени подвержены маленькие дети (более нежная кожа, недостаточный уровень иммунологической реактивности); женщины (особенно в период гормональных изменений), люди пожилого и старческого возраста (ослабленные хроническими болезнями, с недостаточной трофикой кожных покровов).
Причины
Причины появления стрептодермии, связанные с состоянием организма человека:
- расчесы кожи при зудящих дерматозах (например, при нейродермите или чесотке);
- повреждение эпителия кожи, вызванное выделениями из носа (при рините), уха (при отите);
- снижение сопротивляемости организма при истощении, хроническом алкоголизме, иммунодефиците, тяжелых болезнях органов пищеварения с нарушением усвоения питательных веществ;
- себорея;
- плохой уход за маленькими детьми.
Факторы, провоцирующие стрептодермию:
- пониженный иммунитет;
- солнечные ожоги;
- обморожение;
- стрессовые ситуации;
- микротравмы кожи;
- хронические заболевания;
- нарушение гормонального баланса в организме;
- переутомление;
- недостаток витаминов;
- варикоз;
- потертости;
- ожирение;
- недостаточный уход за кожными покровами;
- использование общей посуды, полотенец, зубных щеток.
Да, стрептодермия заразна , но заразиться можно только при ослабленном иммунитете.
Стрептодермия передается от человека к человеку при следующих условиях:
- при тесном и регулярном взаимодействии с больным;
- при использовании любых предметов, которые недавно брал зараженный человек;
- инфекция может передаваться через пыль и насекомые.
Наибольший пик заболевания приходится на летний период. Именно в это время у людей повышается потоотделение. В результате на коже появляется потница, которая провоцирует появление сухой корочки.
Классификация
Существует множество разновидностей стрептодермии. Перечислим наиболее распространенные виды инфекции, поражающей взрослого человека:
- Стрептококковое импетиго
- Буллезное импетиго
- Сухая стрептодермия (простой лишай)
- Поверхностный панариций
- Турниоль (импетиго ногтевых валиков)
- Заеда или щелевидное импетиго
- Стрептококковая опрелость.
При этой форме чаще поражается легкоранимая и тонкая кожа лица (нос, рот), а также другие открытые участки тела (стопы, кисти, голени). Заболевание характеризуется резким началом. Изначально на покрасневшем фоне кожи возникает пузырь, не более горошины с желтоватым содержимым. Пузырь способен стремительно расти, достигая 1-2 см. Затем он вскрывается, при этом, обнажая эрозивную поверхность. Далее он моментально подсыхает, образовывая медово-желтые корочки.
При буллезном импетиго образуются множественные пузыри размером до 3 см, располагающиеся преимущественно на тыле кистей, реже на тыльной поверхности стопы и коже голеней. После вскрытия булл (пузырей) остается эрозированная поверхность, которая постепенно увеличивается. Нередко так формируется хроническая стрептодермия.

Часто поражаются уголки рта, как правило, это связано с недостатком витаминов группы В. Вследствие сухости кожных покровов там образуются микротрещинки, куда и проникают стрептококки.
Сначала возникает покраснение, затем — гнойные валики, которые впоследствии покрываются медового цвета корочками. Пациент жалуется на болезненность при открывании рта, интенсивный зуд и слюнотечение.
Поверхностный панариций, или турниоль – форма стрептодермии, встречающаяся в основном у взрослых. При заусенцах, травмах пальцев, небрежном маникюре вокруг ногтевой пластинки появляются фликтены со светлым, а затем с гнойным содержимым. Ногтевая фаланга отекает, краснеет, становится болезненной. После вскрытия пузыря остается эрозия, охватывающая ноготь в виде подковы.
Отличает тем, что формируются сухие элементы, а не влажные фликтены. Папулезные очаги, возникающие на лице, туловище, реже – на конечностях, достаточно плотные, покрываются чешуйками. После обратного развития элементов сыпи отмечается более светлая окраска кожи в этих участках, что и дало название этому виду стрептококковой инфекции.
Эктима представляет собой глубокое поражение тканей. Образовавшийся пузырь достигает значительных размеров. Его содержимое, помимо серозного выпота, может быть заполнено кровью из-за повреждения кожных сосудиков и капилляров. После эктимы остаются язвы и обширные раны.
В большинстве случаев диагностируется у пациентов, страдающих от лишнего веса. Очаги поражения локализуются в области подмышек, паха или ягодиц, при ожирении опрелости появляются еще и на животе. В складках кожи образуется множество мелких пузырьков, после вскрытия которых, остаются мокнущие поверхности. При отсутствии лечения или низком иммунитете заболевание переходит в хроническую форму, которая тяжело поддается лечению.
Симптомы стрептодерми + фото
В большинстве случаев первые признаки заболевания проявляются в виде:
- шелушащихся покраснений округлой формы;
- фликтен (пузырьков), размеры которых варьируются от трех миллиметров до одного – двух сантиметров;
- сухости кожи;
- увеличения лимфатических узлов;
- боли и отека пораженного участка кожи;
- кожного зуда и повышения локальной температуры.
Излюбленные места локализации стрептодермии следующие:
- лицо;
- шея;
- запястья;
- голени;
- паховые складки;
- подмышечные впадины.


Стрептодермия у взрослых зачастую проходит без болезненных ощущений и на острой стадии предположителен небольшой зуд, а также незначительное жжение. В редчайших случаях при попадании на открытые язвы инфекции происходит воспалительная реакция, сопровождающаяся повышением температуры, а также увеличением регионарных лимфоузлов. Если стрептодермия образовалась на фоне сахарного диабета, при поражении конечностей, то заживление длится месяцы.
Если заболевание запустить, то стрептококки проникнут в более глубокие слои кожи, гнойники покроются зеленоватыми корками, затем на их месте образуются язвы. На фото, иллюстрирующих эту стадию заболевания, можно четко увидеть неровные края ранок и сочащийся из них гной. Эта форма стрептодермии имеет название стрептококковая эктима.

При глубокой форме стрептодермии образуются:
- крупные язвенные элементы с плотной корочкой, после заживления которых на коже остаются хорошо заметные рубцы. Чаще поражаются нижние конечности, хотя процесс может распространяться по всему телу.
- Если инфекционный процесс принимает диффузный характер, то очаги стрептодермии быстро распространяются по телу, сливаясь друг с другом.
Осложнения
Симптомы стрептодермии при адекватном лечении исчезают через неделю, но в некоторых случаях (при ослабленном иммунитете или наличии хронических заболеваний) возможны осложнения:
- переход в хроническую форму;
- каплевидный псориаз;
- микробная экзема;
- скарлатина;
- септицемия – заражение крови, в которой циркулирует огромное количество стрептококков;
- гломерулонефрит;
- ревматизм;
- миокардит;
- фурункулы и флегмоны.
Диагностика
Если человек обнаружил у себя признаки, характерные для стрептодермии – пятна или пузырьки, то единственно верным решением в этой ситуации пойти к врачу, который подробно расскажет, как лечить стрептодермию, назначит необходимые препараты. Для уточнения диагноза он, скорее всего, назначит взятие посева содержимого гнойников или соскоб с кожи для исследования.
Также могут быть назначены:
- общий анализ крови;
- анализ, позволяющий оценить уровень гормонов щитовидной железы;
- анализ кала и т. д.
Стрептодермию нужно дифференцировать с:
- крапивницей,
- отрубевидным лишаем,
- пиодермиями,
- атопическими дерматитами и экземой.
Для этого и необходим детальный опрос пациентов, чтобы исключить контакты с аллергенами. Следует исключить или подтвердить наличие грибков при исследовании соскоба на грибы и провести дополнительную диагностику для исключения экземы.
Лечение стрептодермии у взрослых

В настоящее время благодаря многочисленности антибактериальных средств увеличилась эффективность лечения стрептодермии.
Но в, то, же время скорость выздоровления может зависеть от следующих факторов:
- возраста больного (у ранее здорового молодого человека скорость выздоровления значительно быстрее, чем у пожилого);
- тяжести проявлений заболевания;
- особенностей организма (степень выраженности иммунитета, наличие противопоказаний и др.);
- наличия сопутствующих заболеваний.
Методика терапии предполагает местное лечение: наружную обработку и нанесение антибиотических мазей. Обработка необходима для воспрепятствования распространения заражения на здоровые участки кожи. Антибиотики позволяют уничтожить стрептококк. Процедура лечения сводится к следующему:
- Смазывание очага поражения раствором перекиси водорода (3%).
- Просушивание раны ваткой.
- Нанесение вокруг раны йода, зеленки, спиртового или салицилового раствора (на выбор).
- Смазывание антибиотиксодержащей мазью (эритромициновая мазь).
- Наложение стерильной повязки при глубоких поражениях.
| Антисептические препараты, используемые при стрептодермии: | |
| Спиртовые растворы: |
|
| Водные растворы: |
|
Одновременно с этим назначают местные антибактериальные средства (тетрациклиновую, левомицетиновую мазь, фицидин). При интенсивном зуде пациенту выписывают антигистаминные препараты в таблетках (Цетрин, Зодак, Кларитин, Тавегил).
Поводом для приема антибиотиков взрослым служит только запущенная стадия стрептодермии или широкий диапазон поражения кожных покровов, во всех остальных случаях врач назначит поверхностное лечение. Среди широкого ряда антибиотиков стрептококковый дерматит хорошо лечат средства пенициллинового ряда, например:
- Аугментин;
- Амоксиклав;
- Доксибене;
- Миноциклин;
- Ампициллин;
- Солютаб;
- Амоксицилин.
Однако даже пенициллиновые антибиотики при стрептодермии могут применяться далеко не всегда. Если в результате лабораторных проб была выявлена аллергия или какие-либо другие противопоказания, то для лечения используют цефалоспорины:
Если врач выписал вам антибиотик, то вместе с этим лекарством в аптеке нелишним будет купить пробиотики, которые помогут сохранить естественную микрофлору кишечника:
- Линекс;
- Наринэ;
- Рела лайф;
- Нормофлорин.
| Укрепление иммунной защиты может быть достигнуто с помощью иммуномодуляторов | |
| растительные адаптогены |
|
| препараты на основе вилочковой железы |
|
| цитокиновые препараты | вещества нормализующие процесс воспаления:
|
Лечение стрептодермии в среднем занимает от 7 до 14 дней, при своевременном обращении и адекватной терапии выздоровление наступает быстро. Но если болезнь запустить, возможны нежелательные последствия.
- Несмотря на проведенную терапию, количество высыпаний увеличивается;
- Выраженная интоксикация (повышение температуры тела до высоких цифр, головная боль, выраженная слабость);
- Ухудшение общего состояния;
- Детский возраст до 1 года;
- Наличие сахарного диабета, ВИЧ и других заболеваний, усугубляющих течение стрептодермии;
- Наличие сопутствующих кожных болезней (экзема, атопический или аллергический дерматит);
- Возникновение аллергической реакции на любое из используемых для лечения средств.
Профилактика
Меры предосторожности очень простые:
- Регулярно мойте руки.
- Ухаживайте за кожей.
- Повышайте иммунитет.
- Своевременно обрабатывайте ранки, порезы, царапины.
- Следите за работой эндокринной системы.
- Правильно питайтесь.
- Учите детей правилам личной гигиены.
- Не пользуйтесь чужой посудой и полотенцами.
Т.к. стрептодермия является заразным заболеванием, то при появлении первых признаков нужно в срочном порядке обратиться к дерматологу и начать лечение.
Читайте также:


