Аутоиммунные заболевания щитовидной железы при вич
Поскольку ВИЧ нарушает равновесие в иммунной системе, неудивительно, что при инфицировании этим вирусом могут развиваться аутоиммунные процессы (например, синдром Рейтера, псориатический артрит, системная красная волчанка, ксеродерматоз, васкулит и полимиозит).
Развитие васкулитов при ВИЧ-инфекции связано с образованием иммунных комплексов, но иммуннокомплексные гломерулонефриты встречаются редко. Кроме того, проникновение CD8+-Т-клеток в слюнные железы вызывает развитие синдрома диффузного инфильтративного лимфоцитоза, что является признаком аутоиммунной реакции.
В ранних исследованиях у пациентов со СПИДом наличие антител часто связывали с клиническими нарушениями, направленными против тромбоцитов, Т-клеток и периферических нервов. Позднее у ВИЧ-инфицированных пациентов были обнаружены аутоантитела к разнообразным нормальным клеточным белкам, в том числе к эритропоэтину.
Предполагалось, что они участвуют в развитии заболевания (например, анемии), но лишь в некоторых случаях такое предположение получило документальные подтверждения. Причина развития подобных аутоиммунных нарушений неизвестна, но они могут быть связаны с дисрегуляцией Т-клеток, активацией В-клеток и включением мембранных белков клетки в частицы ВИЧ, молекулярной мимикрией и выработкой антиидиотипических антител.

Возможные механизмы индукции аутоиммунных реакций при ретровирусных инфекциях:
• Нарушение регуляции Т-клеток
• Активация В-клеток
• Клеточные белки на вирусах
• Молекулярная мимикрия патогена
• Захват гаптена
• Антиидиотипические антитела
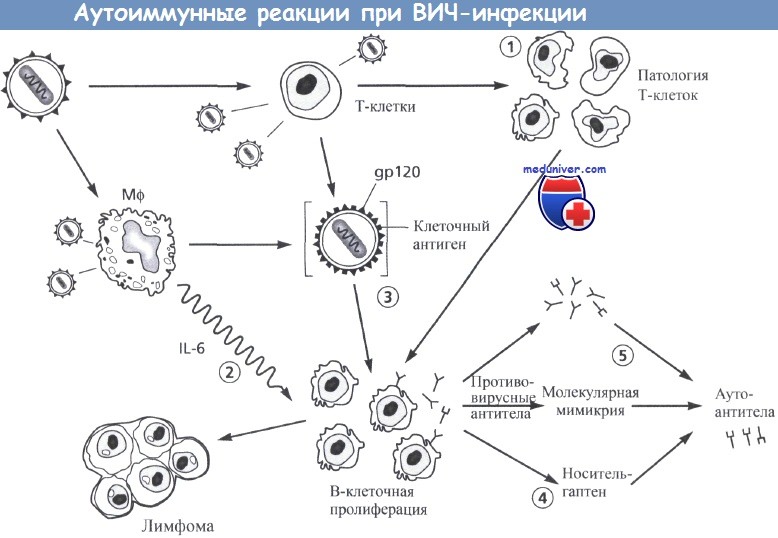
Возможные механизмы аутоиммунных реакций при ВИЧ-инфекции.
Инфицирование ВИЧ Т-клеток может приводить к нарушениям работы Т-клеток (этап 1), после чего Т-клетки перестают управлять пролиферацией В-клеток.
Аналогично, инфицирование макрофагов ВИЧ может вызывать усиление выработки IL-6, вызывающего пролиферацию В-клеток (этап 2).
Пролиферация В-клеток в конечном счете может привести к развитию лимфом вследствие хромосомных изменений и развития состояния трансформации.
Появление клеточных антигенов на поверхности вирионов ВИЧ или их совместная экспрессия с вирусными антигенами на поверхности клетки (этап 3) могут вызывать иммунные реакции (например, выработку антител), направленные на нормальные клеточные антигены (этап 3), развивающиеся по типу гаптен-носитель (этап 4), что приводит к развитию аутоиммунных клеточных реакций.
Противовирусные реакции В-клеток также могут приводить к выработке антител из-за молекулярной мимикрии (этап 5).
Таким способом вирусные белки могут приобретать достаточно сильное сходство с нормальными белками клетки для того, чтобы запустить аутоиммунные реакции, направленные на эти клеточные компоненты.
Аутоиммунные процессы необходимо рассматривать как потенциальный кофактор патогенеза ВИЧ. Возможные механизмы, связанные как с гуморальными, так и с клеточными реакциями, рассмотрены на рисунке выше.
Аутоиммунные реакции могут приводить к гибели нейтрофилов и тромбоцитов и к развитию периферической нейропатии. Одно из объяснений уменьшения количества CD4+-клеток при ВИЧ-инфекции также связано с выработкой антител к Т-клеткам или к CD4. Результаты применения плазмафереза у ВИЧ-инфицированных пациентов говорит в поддержку участия аутоантител в гибели нейтрофилов и тромбоцитов и в развитии периферической нейропатии, но не гибели Т-клеток.
У пациентов, получавших лечение, количество нейтрофилов и тромбоцитов восстанавливается, а проявления нейропатии уменьшаются; однако количество CD4+-клеток не меняется (D. Kiprov, личное сообщение). Возможный вклад аутореактивных клеток в развитие патологии при ВИЧ-инфекции также требует дальнейшего изучения.
Также необходимо учитывать потенциальную опасность, возникающую при вакцинации белками ВИЧ, которые за счет молекулярной мимикрии могут вызвать развитие иммунных реакций, приводящих к уменьшению количества CD4+-клеток, еще большему угнетению функций иммунной системы, или способных вызывать развитие аутоиммунных патологических процессов в других тканях. Мониторинг возможных аутоиммунных реакций должен постоянно проводиться при разработке любых методов предотвращения ВИЧ-инфицирования.
О найденных недочетах пишите support@03.ru.
Статистика
За сутки добавлено 17 вопросов, написано 13 ответов, из них 6 ответов от 3 специалистов в 2 конференциях.
С 4 марта 2000-го 375 специалистов написали 511 756 ответов на 2 329 486 вопросов
- Спид164
- Заражение137
- Оральный116
- Статус108
- Гепатит103
- Нагрузка82
- Антиген65
- Рнк58
- Достоверность50
- Сыпь49
- Шприц49
- Сифилис47
- Анализ крови44
- Стадия - 1.42
- Стадия42
- Медсестра40
- Заражение крови39
- Капля39
- Герпес38
- Рана38
- Анти-Э13
- Брал10
- ЦИКЛОФЕРОН5
- Роза5
- Ацикловир5
- Л-Вен4
- Изопринозин4
- Гептрал4
- Гроприносин3
- Лоперамид3
- Мирамистин3
- Азитромицин3
- Флуконазол2
- Энтерол2
- ТераФлю2
- Глицин2
- И.Г. Вена Н.И.В.2
- Метрогил2
- Омез2
- Сумамед2
милана,
ВИЧ-инфекция протекает у всех по-разному, у кого-то она прогрессирует без лечения очень быстро, а у кого-то длительно протекает в виде хронической инфекции. Вы НЕ ПРАВИЛЬНО поняли, что ВИЧ проявляется сразу через 3 месяца после инфицирования. В этот срок появляются только антитела к ВИЧ, то есть тесты на антитела к ВИЧ становятся положительными. Это так называемая ОСТРАЯ СТАДИЯ, она длится в среднем 1-2 недели и возникает практически у всех в срок от 0 до 6 недель от момента попадания вируса в организм. В этот период симптомы не специфичны, и могут восприниматься человеком, как обыкновенная простуда или усталость или аллергия. Часто бывает такое, что никаких симптомов вообще может и не быть или они настолько не выражены, что человек не обращает на них никакого внимания. Вот в этот промежуток времени человек наиболее заразен для своего партнера!
Далее ВИЧ протекает как хроническая инфекция. В этот период также какая-либо клиника может отсутствовать или просто не замечаться человеком. Все это может протекать довольно долгое время ( в среднем 5-10 лет ) - это как кому повезет! Поэтому, если предположить, что вы инфицировались 5 и более лет тому назад, то вы можете просто не знать об этом.
Почему не инфицировался муж? Это не такое уже и редкое явление! Такая пара называется дискордантной, то есть, когда у одного партнера ВИЧ+ статус, а у второго ВИЧ-. Причем такие люди часто могут годами не инфицироваться друг от друга, занимаясь сексом без всякого предохранения. Причин этому может быть масса, не все до сих пор понятно для науки. Во-первых, если у вас низкая вирусная нагрузка, то есть кол-во вируса в крови, то это значительно снижает риск инфицирования вашего мужа. В стадию хронической ВИЧ-инфекции вероятность заразиться самая минимальная, хотя с количеством лет, при нарастании вирусной нагрузки и отсутствии лечения она само собой растет. Во-вторых, мужчины менее подвержены риску инфициварония, чем женщины. В-третьих, все зависит от того, какой вид секса вы практиковали, насколько они были длительны, был ли это жесткий секс. Какие гигиенические мероприятия ваш муж предпринимал сразу после секса. Допустим, если он сращу шел мыться или ваши половые акты были не очень значительны по времени, то риск также снижался. В-четвертых, способность инфицироваться ВИЧ у того или иного человека зависит от самого человека, от его иммунитета и генетических особенностей. Известно, что к ВИЧ фактически устойчив в среднем 1 % европейцев, 10-15 % европейцев имеют частичную сопротивляемость к ВИЧ. Механизмы этого частично изучены, но до конца непонятны. В-пятых, само собой риск зависит от того, болел или когда ваш муж заболеваниям передающимися половым путем, имел ли воспалительные заболевания в области половых органов, потертости. Это все тоже очень индивидуально.
Так что причин здесь может быть очень много!
Вашему мужу однозначно повезло, что в этом сыграло предопределяющую роль - сложно сказать. Но если он не инфицировался до сих пор, это не означает, что он не может инфицировать в будущем, поэтому по-любому в сексе нужно предохраняться на 100%!
милана,
Вы не совсем внимательно читали то, что я Вам написал, там есть ответы на все ваши вопросы.
Если у Вас действительно ВИЧ, то Вы могли инфицироваться еще до замужества и при этом не обязательно, что Ваш муж инфицировался бы от Вас, даже если вы не предохранялись в сексе. Я это очень подробно расписал в своем прошлом ответе. Почитайте! Если у мужа через три месяца после последнего вашего полового акта (без предохранения) анализ отрицательный, то это означает, что у него нет ВИЧ, а значит нет и антител к ВИЧ, а это означает, что он здоров. Такое бывает! Про это я тоже писал.
Что касается Вас самих, то диагноз ВИЧ не ставится лишь только по одному анализу ИФА, так как этот анализ при определенных ситуациях может давать ложноположительный результат, хотя это бывает очень редко (в 1-2% случаев). Поэтому диагноз ВИЧ выставляется только после проведения повторного ИФА и если оно положительно, то проводится специальный анализ - иммунный блотинг. Если и он положителен, то тогда выставляется официально диагноз ВИЧ и человек ставится на учет. Что касается вашей ситуации, то у Вас может быть и ложноположительный ИФА. При аутоиммунных заболеваниях такая вероятность имеется, но сказать это можно только после полного обследования.
Вы делали только один анализ ИФА?
милана,
то, что вам посоветовали сдать анализы по поводу АИТ (аутоиммунного териоидита) - это важно и нужно, но никакого отношения к ВИЧ-инфекции это не имеет, вам нужно пройти все тесты (ИФА и иммунный блот), про которые я писал выше. Только можно узнать инфицированы Вы или полностью здоровы.
А анализы на антитела к тиреоглобулину и к пероксидазе никакого отношения к диагностике ВИЧ не имеют. Где их берут? В каждом регионе, городе - это может быть по-разному, узнайте у эндокринолога по месту жительства. Я думаю, что он вам должен выдать направление на эти анализы, если он подозревает у Вас АИТ.
Беременных как правило всех обследуют на ВИЧ и гепатиты. Это обязательно, почему где-то это не делают, я не могу Вам пояснить.
Если у вас есть повышенная выработка тиреоидных гормонов, то они вызывают определенные реакции и в какой-то мере можно сказать, что токсичны для организма. Для этого нужно сдать анализ на гормоны щитовидной железы.
милана,
то, что вам посоветовали сдать анализы по поводу АИТ (аутоиммунного териоидита) - это важно и нужно, но никакого отношения к ВИЧ-инфекции это не имеет, вам нужно пройти все тесты (ИФА и иммунный блот), про которые я писал выше. Только так можно узнать инфицированы Вы или полностью здоровы.
А анализы на антитела к тиреоглобулину и к пероксидазе никакого отношения к диагностике ВИЧ не имеют. Где их берут? В каждом регионе, городе - это может быть по-разному, узнайте у эндокринолога по месту жительства. Я думаю, что он вам должен выдать направление на эти анализы, если он подозревает у Вас АИТ.
Беременных как правило всех обследуют на ВИЧ и гепатиты. Это обязательно, почему где-то этого не делают, я не могу Вам пояснить.
Если у вас есть повышенная выработка тиреоидных гормонов, то они вызывают определенные реакции и в какой-то мере можно сказать, что токсичны для организма. Для этого нужно сдать анализ на гормоны щитовидной железы.
Гипотиреоз
Гипотиреоз наблюдают сравнительно часто — приблизительно у 2-3% всего населения, он обусловлен уменьшением содержания в циркулирующей крови одного или обоих гормонов щитовидной железы. Гипотиреоз может быть связан с первичным поражением непосредственно щитовидной железы (первичный гипотиреоз), нарушением регуляции её функции гипоталамо-гипофизарной системой (третичный и вторичный гипотиреоз), а также вследствие нарушения транспорта, метаболизма и действия гормонов (периферический). В подавляющем большинстве случаев (90-95%) гипотиреоз обусловлен патологическим процессом в щитовидной железе, нарушающим продукцию гормонов (первичный гипотиреоз).
Определение сT4 и тиреотропного гормон в сыворотке крови — наилучшая комбинация тестов для диагностики гипотиреоза. При гипотиреозе базальный уровень тиреотропного гормон повышен вследствие первичного поражения щитовидной железы (первичный гипотиреоз) и понижен при первичной недостаточности гипофиза (вторичный, центральный гипотиреоз) или гипоталамуса (третичный, центрально-гипоталамический гипотиреоз), при которых нарушения функции щитовидной железы вторичны.
Характерная особенность вторичного гипотиреоза — низкая концентрация в крови тиреотропного гормон на фоне сниженных концентраций сT4, T4, T3. При третичном гипотиреозе концентрации тиреотропного гормон, сT4, T4, T3 в крови также снижены. Содержание в крови ТРГ при третичном гипотиреозе, в отличие от вторичного, снижено.
Повышение концентрации тиреотропного гормон на фоне нормального содержания гормонов щитовидной железы (сT3, сT4) в крови называют субклиническим гипотиреозом. Выделяют 3 степени (стадии) развития субклинического гипотиреоза.
- I степень — минимальная тиреоидная недостаточность (субклинический гипотиреоз, гипотиреоз с тиреотропным гормоном на верхней границе нормы, компенсированный вариант субклинического гипотиреоза) — самая лёгкая форма, для которой характерны отсутствие симптомов у пациентов, концентрация тиреотропного гормона в пределах референтных величин (2-5 мМЕ/л) или несколько повышенная (но менее 6 мМЕ/л) и гиперэргическая реакция тиреотропного гормона на стимуляцию ТРГ.
- II степень подобна I, но повышение базальной концентрации тиреотропного гормона в крови прогрессирует (6-12 мМЕ/л); вероятность клинической манифестации гипотиреоза значительно возрастает.
- III степень характеризуется значениями концентрации тиреотропного гормона в крови выше 12 мМЕ/л, появлением стёртой клинической картины гипотиреоза, которая прогрессирует параллельно гиперпродукции тиреотропного гормона, а также высоким риском развития явного гипотиреоза, как правило, в течение ближайших 10-20 лет.
Гипертиреоз (тиреотоксикоз)
Гипертиреоз развивается при избыточном образовании гормонов щитовидной железы (T3 и T4). В настоящее время выделяют три формы тиреотоксикоза: диффузный токсический зоб (болезнь Грейвса, базедова болезнь), токсический узловой зоб и автономную аденому щитовидной железы.
При диффузном токсическом зобе у больных, не получавших антитиреоидного лечения, в крови повышена концентрация T4, сT4, тиреоглобулина, снижена концентрация Гипертиреоз. У этих больных тест с ТРГ отрицательный, что свидетельствует о резком угнетении тиреотропной функции и отсутствии резервов Гипертиреоз при этом заболевании.
При (много)узловом токсическом зобе T3-токсикоз наблюдают у 50% больных (при диффузном токсическом зобе — у 15%), поэтому в крови часто выявляют повышение концентрации T3. Одной из причин нарушения соотношения T4 и T3 в щитовидной железе может быть недостаток йода, ведущий к компенсаторному синтезу наиболее активного гормона. Другой причиной изолированного повышения уровня T3 может быть ускоренный переход T4 в T3 в периферических тканях. Почти у всех больных с выраженной клинической картиной заболевания выявляют повышение концентрации сT4.
Тиреотропинсекретирующие опухоли гипофиза
ТТГ-продуцирующая аденома гипофиза развивается очень редко. Аденома гипофиза секретирует избыточные количества тиреотропного гормона, который стимулирует щитовидную железу. В результате в крови повышается концентрация сT4, T4, T3 и развиваются симптомы гипертиреоза. Основные признаки тиреотропинсекретирующей опухоли гипофиза — резкое повышение концентрации тиреотропного гормона в крови (в 50-100 раз и более по сравнению с нормой) и отсутствие реакции тиреотропного гормона на ТРГ.
Тиреоидиты
Подострый тиреоидит де Кервена, или гранулематозный тиреоидит, — одна из наиболее распространённых форм заболевания. Этиологические факторы тиреоидита де Кервена включают вирусы кори, инфекционного паротита, аденовирусной инфекции, гриппа. Тиреоидит развивается через 3-6 нед после перенесённых вирусных инфекций.
В течении подострого тиреоидита выделяют 4 стадии.
- Стадия I — тиреотоксическая: воспалительная деструкция фолликулярных клеток щитовидной железы приводит к высвобождению избыточного количества T4 и T3 в кровь, что может вызвать тиреотоксикоз.
- Стадия II — промежуточный период (1-2 нед) эутиреоза, наступает после выведения избыточного количества T4 из организма.
- Стадия III — гипотиреоидная, развивается в тяжёлых случаях заболевания.
- Стадия IV — восстановительная (эутиреоидное состояние).
При подостром тиреодите концентрация в крови тиреотропного гормона в норме или снижена, T4 и T3 — высокие или выше нормы, затем они нормализуются. Изменение уровня тиреоидных гормонов в крови при тиреоидите де Кервена зависит от стадии заболевания. Так, в I стадии (длительность 1-1,5 мес) наблюдается повышение концентрации сT4 (T4 и T3) в крови и нормальный или сниженный уровень тиреотропного гормона. Клинически наблюдают симптомы тиреотоксикоза. Эти изменения обусловлены избыточным поступлением в кровь ранее синтезированных гормонов и тиреоглобулина, вследствие повышенной проницаемости сосудов на фоне воспаления. Через 4-5 нед нарушение синтеза гормонов в воспалённой щитовидной железе ведёт к нормализации их содержания в крови, а затем и к понижению (3-4 мес заболевания). Снижение образования T4 и T3 активирует выброс тиреотропного гормона гипофизом, его концентрация в крови увеличивается и может быть повышенной 4-6 мес. Приблизительно к концу 10-го месяца с момента заболевания концентрации тиреотропного гормона, T4 и T3 в крови нормализуются. Содержание тиреоглобулина в крови повышено в течение длительного времени. Заболевание склонно к рецидивам, что требует длительного контроля за функцией щитовидной железы. При развитии рецидива концентрация тиреоглобулина в крови вновь повышается.
Хронический лимфоцитарный тиреоидит (тиреоидит Хашимото) — заболевание, обусловленное генетическим дефектом иммунокомпетентных клеток (Т-супрессоров), приводящим к инфильтрации щитовидной железы макрофагами, лимфоцитами, плазматическими клетками. В результате этих процессов в щитовидной железе происходит образование антител к тиреоглобулину, тиреопероксидазе, рецепторам тиреотропному гормону. Взаимодействие антител с антигеном ведёт к появлению иммунных комплексов, выделению биологически активных веществ, что в конечном счёте вызывает деструктивные изменения в тиреоцитах и ведёт к снижению функции щитовидной железы.
В процессе развития хронического аутоиммунного тиреоидита функция щитовидной железы претерпевает стадийные изменения с практически обязательным исходом в гипотиреоз. По мере прогрессирования недостаточности железы концентрации в крови T4, а затем и T3 снижаются, а содержание тиреотропного гормона постепенно нарастает. В дальнейшем развивается гипотиреоз с характерными лабораторными проявлениями. У части больных аутоиммунным тиреоидитом в дебюте заболевания возможны признаки гипертиреоза (снижение концентрации тиреотропного гормона и увеличение сT4), что обусловлено процессами деструкции ткани щитовидной железы.
Рак щитовидной железы
Папиллярная карцинома составляет 60% всех случаев рака щитовидной железы и поражает наиболее молодых людей (50% больных моложе 40 лет). Новообразование состоит из цилиндрических клеток и имеет тенденцию к медленному росту.
Фолликулярная карцинома составляет 15-30% всех случаев рака щитовидной железы, гистологически напоминает нормальную ткань щитовидной железы. Опухоль часто функционирует как нормальная ткань щитовидной железы, захватывая йод по ТТГ-зависимому типу. Фолликулярная карцинома более злокачественна, чем папиллярный рак, часто даёт метастазы в кости, лёгкие и печень.
Недифференцированная карцинома составляет 10% рака щитовидной железы, поражает больных старше 50 лет и чрезвычайно злокачественна. Характерен быстрый рост опухоли с обширными метастазами, что приводит к смерти в течение нескольких месяцев.
В большинстве случаев рака щитовидной железы концентрация тиреотропного гормона и гормонов щитовидной железы (T4, T3) остаётся в пределах нормы. Однако при метастазах рака щитовидной железы, продуцирующих тиреоидные гормоны, их содержание в крови может быть повышенным, а концентрация тиреотропного гормона сниженной, при этом развиваются клинические признаки гипертиреоза. В крови повышена концентрация тиреоглобулина. При раке щитовидной железы существует прямая связь между концентрацией тиреоглобулина в крови и риском метастазирования (чем больше уровень тиреоглобулина, тем выше вероятность наличия метастазов).
После хирургического удаления опухоли щитовидной железы и лечения радиоактивным йодом больным с фолликулярным или папиллярным раком назначают пожизненное лечение высокими дозами левотироксина натрия для подавления секреции тиреотропного гормона. Задача супрессивной терапии — снижение концентрации тиреотропного гормона в крови до уровня менее 0,1 мМЕ/л. При наличии метастазов дозировку препарата не снижают, концентрация тиреотропного гормона должна оставаться в пределах 0,01-0,1 мМЕ/л.
Определение концентрации тиреоглобулина в динамике позволяет оценивать эффективность хирургического лечения опухолей щитовидной железы. Стойкое и неуклонное снижение тиреоглобулина в крови в послеоперационный период свидетельствует о радикальности хирургического лечение. Временное снижение концентрации тиреоглобулина в крови в послеоперационный период и повышение концентрации в дальнейшем свидетельствует о нерадикальности удаления опухоли или наличии метастазов. Определение концентрации тиреоглобулина в крови в послеоперационный период необходимо проводить каждые 4-6 нед. Его исследование заменяет обычное радионуклидное сканирование у таких больных.
Медуллярная карцинома составляет 5-10% случаев рака щитовидной железы. Опухоль возникает из парафолликулярных клеток (С-клетки) секретирующих кальцитонин.
При проведении провокационного теста с внутривенным введением кальция определяют повышение как базальной (выше 500 пг/мл), так и стимулированной концентрации кальцитонина в сыворотке крови. Прослеживается сильная корреляция между степенью повышения концентрации кальцитонина в крови после введения кальция и размером опухоли.
Единственный метод лечения медуллярной карциномы — оперативное удаление всей щитовидной железы. Стойкое повышенное содержание кальцитонина в крови после удаления опухоли у больных с медуллярным раком щитовидной железы может указывать на нерадикальность операции или на наличие отдалённых метастазов. Снижение, а затем быстрый подъём уровня кальцитонина после операции свидетельствуют о рецидиве заболевания. После оперативного лечения кальцитонин необходимо исследовать у всех пациентов не реже 1 раза в год, а также провести обследование родственников (включая детей от 2 лет) для ранней диагностики возможной семейной формы рака щитовидной железы.

В эпоху комбинированной антиретровирусной терапии (КАРВТ) клинически значимые нарушения функций щитовидной железы у ВИЧ-инфицированных больных, находящихся в стабильном состоянии, встречаются относительно редко.
В одном из исследований среди 372 больных были выявлены только субклинические формы гипо- и гипертиреоза (соответственно в 3,5% и 0,3% случаев).
Показатели функции щитовидной железы
У ВИЧ-инфицированных больных могут наблюдаться изменения лабораторных показателей функции щитовидной железы. Некоторые из этих изменений типичны для классического синдрома эутиреоидной патологии, другие характерны именно для ВИЧ-инфекции. Как и при синдроме эутиреоидной патологии, при СПИДе наблюдается снижение уровней тиреоидных гормонов — трийодтиронина (Т3) и тироксина (Т4). При этом снижение уровня Т3 соответствовало тяжести состояния больных, что характерно для синдрома эутиреоидной патологии. В снижении уровней Т3 и Т4 может играть роль и недостаточное питание больных, так как между уровнями тиреоидных гормонов и альбумина в сыворотке существует тесная корреляция. При синдроме эутиреоидной патологии снижение уровня Т3 обусловлено нарушением периферической конверсии Т3 в Т4 под действием 5 1 -дейодиназы. У ВИЧ-инфицированных больных снижение уровней Т3 и Т4 может быть связано также с изменением концентрации связывающих белков в сыворотке и/или снижением секреции ТТГ. В отличие от синдрома эутиреоидной патологии, при тяжелом течении ВИЧ-инфекции уровень реверсивного Т3 обычно не возрастает.
Особенностью ВИЧ-инфекции является повышенное содержание тироксинсвязывающего глобулина (ТСГ) в сыворотке, пропорциональное степени иммунодепрессии. Между уровнем ТСГ и количеством СВ4 + -лимфоцитов наблюдается обратная корреляция, и раньше о тяжести ВИЧ-инфекции судили именно по уровню ТСГ. Повышение его уровня, по-видимому, не является следствием общих изменений в синтезе белка, его сиалировании или клиренсе, а также изменения концентрации эстрогенов. Причина и клиническое значение такого повышения остаются неясными, но оно должно сказываться на уровне Т4 и Т3.
У ВИЧ-инфицированных больных, находящихся в стабильном состоянии, концентрации ТТГ и свТ4 в сыворотке сохраняются в пределах нормальных колебаний, но при сравнении со здоровыми людьми содержание ТТГ оказывается существенно повышенным, а свТ4 — сниженным. Кроме того, у таких больных обнаруживается большая амплитуда (но не частота) секреторных выбросов ТТГ в течение суток, а также более высокий подъем уровня этого гормона в ответ на стимуляцию тиреоторопин-рилизинг гормоном (ТРГ).
Все это свидетельствует о легком, компенсированном гипотиреозе, механизмы развития которого неизвестны.
Оппортунистические инфекции и опухоли
Оппортунистические инфекции и опухоли, развивающиеся у ВИЧ-инфицированных больных, обычно не приводят к нарушению функции щитовидной железы. При аутопсии 100 больных СПИДом (до эры КАРВТ) из щитовидной железы в 23% случаев высевались Mycobacterium tuberculosis, в 17% — цитомегаловцрусы (ЦМВ), в 5% — Cryptococcus, в 5% — Mycobacterium avium, в 4% — Pneumocystis carinii и в 7% — другие бактерии или грибы.
Некоторые из этих возбудителей могут вызывать гипо- или гипертиреоз. Так, из 11 случаев тиреоидита, вызванного P. carinii, у 7 больных имел место гипотиреоз, у 3 — гипертиреоз, а у 1 функция щитовидной железы оставалась нормальной. Антитиреоидные антитела в сыворотке отсутствовали. Пораженные доли щитовидной железы почти не накапливали изотоп. У 2 больных с гипертиреозом после лечения этой инфекции функция щитовидной железы нормализовалась. В 1 случае была обнаружена инфильтрация железы саркомой Капоши, сопровождавшаяся гипотиреозом. В 2 случаях увеличение размеров щитовидной железы было обусловлено ее инфильтрацией клетками лимфомы.
Влияние медикаментозного лечения
Ряд препаратов, применяющихся для лечения ВИЧ-инфекции, могут изменять клиренс тиреоидных гормонов за счет индукции печеночных микросомных ферментов цитохрома Р450. К ним относятся рифампицин, фенитоин и кетоконазол. У больных с исходно нормальной тиреоидной функцией клинически значимых ее нарушений при таком лечении не наблюдалось, хотя отмечалось некоторое снижение уровня Т4 в сыворотке. Однако при исходном гипотиреозе у таких больных присоединение ВИЧ-инфекции должно сопровождаться повышением потребности в тироксине, а при исходно сниженных резервах щитовидной железы субклинический гипотиреоз может становиться явным. При лечении саркомы Капоши и гепатита С (часто сопутствующих ВИЧ-инфекции) интерферономос наблюдались аутоиммунные заболевания щитовидной железы, сопровождающиеся как гипер-, так и гипотиреозом.
При использовании КАРВТ также были описаны случаи развития аутоиммунных заболеваний, в том числе болезни Грейвса, тиреоидита Хашимото и гнездной алопеции. В одном из исследований болезнь Грейвса развилась у 5 больных через 14-22 месяца после начала КАРВТ. До начала такого лечения у всех больные антитиреоидные антитела отсутствовали, но КАРВТ обусловливала их появление. При обследовании 1523 больных СПИДом аутоиммунные заболевания щитовидной железы (в основном болезнь Грейвса) были обнаружены у 17 больных (в основном у женщин африканского происхождения с запущенными стадиями заболевания). Аутоиммунные заболевания развивались у них в интервале от 8 до 32 месяцев после начала КАРВТ. Возможные причины включают регенерацию тимуса или пролиферацию периферических Т-лимфоцитов, что приводит к срыву иммунологической толерантности.
Щитовидная железа – это орган в форме бабочки, расположенный перед трахеей и охватывающий её переднюю и боковую части. Его функция – выработка тиреоидных гормонов, необходимых для нормального существования организма человека. Гормоны стимулируют работу кишечника и мозга, влияют на процесс саморегуляции организма (гомеостаз), контролируют скорость метаболизма (обмена веществ).
Если железа работает правильно, организм получает необходимую ему энергию и своевременно избавляется от вредных продуктов жизнедеятельности, его иммунная система работает нормально и в клетки тканей поступает достаточное количество кислорода.
Неправильное функционирование щитовидки приводит к снижению (гипотиреоз) или к повышению (гипертиреоз) выработки гормонов и, соответственно, к проблемам со здоровьем.
Щитовидная железа у женщин страдает в 12 раз чаще, чем у мужчин. Это может быть связано с большей подверженностью женского организма аутоиммунным заболеваниям. Гипотиреоз может стать причиной женского бесплодия. Кроме того, при гипотиреозе возрастает риск возникновения патологий нервной системы в период внутриутробного развития плода, появлений кретинизма у новорожденного ребёнка, что указывает на важность выявления отклонений работы щитовидки у женщин до наступления беременности.
Причины заболеваний щитовидной железы
Чтобы понять причины возникновения заболеваний щитовидки, необходимо сгруппировать их следующим образом:
Первая группа. Болезни, при которых функциональная активность железы не изменяется, но меняется ее морфологическая структура (появляются узелковые образования, зоб, гиперплазия и т.п.).
Заболевания возникают при йодной недостаточности, связанной с:
- приемом некоторых препаратов;
- недостаточным всасыванием йода кишечником;
- врожденными патологиями железы;
- болезнями ЖКТ;
- недостатком йода в пище и воде.
Вторая группа. Наблюдаются изменения гормонального уровня. Особенно распространенное заболевание с такими симптомами – гипотиреоз.
- нарушения работы щитовидки и, как следствие, снижение ее функции и секреции тиреоидных гормонов;
- недостаточность образования тиреолиберина гипотоламусом или тиреотропного гормона гипофизом, что приводит к нарушениям секреции гормонов щитовидной железы.
Третья группа. Патологии, при которых повышается синтез гормонов – тиреотоксикоз.
Возникает в результате:
- Аутоиммунных заболеваний, при которых иммунитет воспринимает щитовидку как инородное тело. Для борьбы с ней синтезируются антитела, щитовидка начинает вырабатывать повышенное количество гормонов и в результате может полностью разрушиться.
- Базедовой болезни. Это заболевание заставляет работать щитовидную железу усиленно и бесконтрольно.
- Приема определенных медикаментов.
- Хронических инфекционных заболеваний.
- Дефицита витаминов и микроэлементов, главным образом йода, возникающего по причине несбалансированного питания.
- Неблагоприятных экологических условий в виде повышенного радиационного фона. Щитовидная железа гиперчувствительна к радиации.
- Стрессового состояния.
Классификация размеров щитовидной железы
Увеличение щитовидной железы характеризуется пятью степенями:
Диффузное увеличение щитовидной железы первой и второй степени при отсутствии нарушений ее работы не является патологическим.
| Классификация | Название | Описание |
| Функциональное состояние | ||
| Воспалительные заболевания | ||
| Онкологические заболевания |