Хламидийная лимфогранулема и хламидиоз одно и тоже
Заболевания, передающиеся половым путем, широко распространены как среди мужчин, так и среди женщин. Они не только сопровождаются неприятными ощущениями в области половых органов, но и являются опасными для здоровья. Длительно текущие хронические инфекции могут закончиться бесплодием. Одной из венерических патологий является хламидиоз. Это заболевание может протекать по-разному, в зависимости от серотипа возбудителя. В некоторых случаях проявлением инфекции служит венерическая лимфогранулема. Данная патология встречается в тропических странах, некоторых районах Америки и Азии. Тем не менее эпизодические вспышки инфекции могут наблюдаться повсеместно.
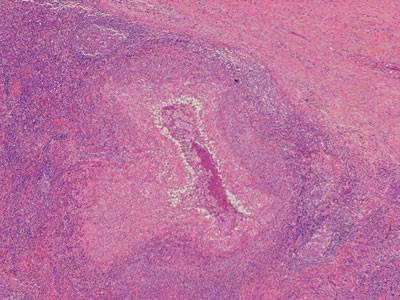
Хламидийная лимфогранулема – что это?
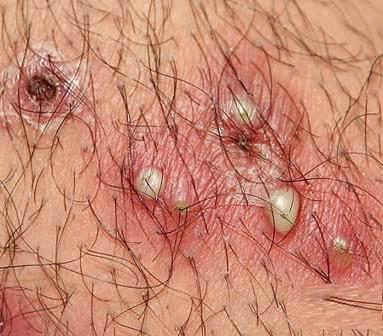
Венерическая лимфогранулема: причины, симптомы заболевания
Данная патология относится к инфекциям, передающимся половым путем. Возбудителем заболевания является хламидия трахоматис. Этот микроорганизм представлен различными серологическими видами. Причиной венерической лимфогранулемы являются типы L1,2 и 3. Симптомы заболевания отличаются от урогенитального хламидиоза, вызванного тем же возбудителем. Это связано с тем, что данные серотипы имеют тропность к лимфоидной ткани. Так как патология является венерическим заболеванием, основная причина заражения – половой контакт с инфицированным партнером. Возбудитель проникает в организм через поврежденные участки кожи и слизистых оболочек. Появление первых симптомов может наблюдаться как на половых органах, так и в ротовой полости и прямой кишке. Распространение инфекции также возможно при переливании инфицированной крови, косметических процедурах.
Механизм развития лимфогранулемы
Венерическая лимфогранулема развивается не сразу. Как и многие инфекционные патологии, заболевание имеет инкубационный период. Он может длиться от нескольких дней до 2 месяцев. После проникновения возбудителя в организм через поврежденные ткани начинается распространение инфекции по лимфатическим сосудам. Хламидии быстро размножаются и вызывают некроз и воспаление тканей. Так как они имеют тропность к лимфатическим узлам, то все эти изменения происходят там. Лимфаденит чаще всего носит симметричный характер. Позже воспалительный процесс переходит на кожу. При длительно текущей инфекции и отсутствии лечения происходит распространение возбудителя из лимфатических сосудов в кровеносную систему. При этом хламидии персистируют по всему организму. Это является очень опасным симптомом, так как ведет к серьезным осложнениям.
Клиническая картина при хламидийной лимфогранулеме
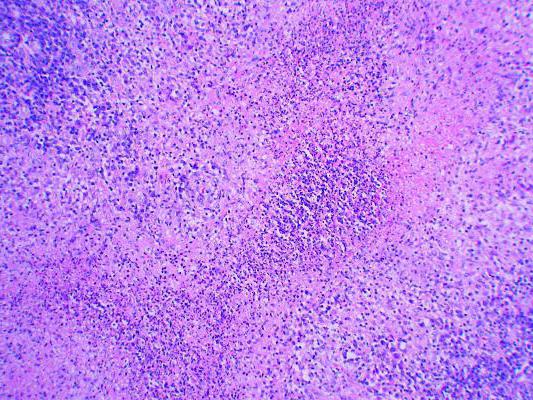
Первые признаки заболевания появляются еще в инкубационном периоде. Они характеризуются повышением температуры тела, слабостью, миалгиями. Позже присоединяются местные симптомы инфекции. При этом на коже и слизистых оболочках наблюдаются высыпания в виде пустул, папул и везикул. Венерическая хламидийная лимфогранулема у мужчин обычно начинается с головки полового члена или венечной борозды. Иногда местом внедрения инфекции становится крайняя плоть. У женщин высыпания могут появиться на коже половых губ или во влагалище. При нетрадиционных половых сношениях местом внедрения становятся: слизистая оболочка щек, миндалины, область прямой кишки. Спустя несколько дней высыпания самостоятельно проходят, не оставляя следов и неприятных ощущений. По этой причине больные часто не замечают того, что были инфицированы. Через 2-6 недель происходит поражение лимфатических узлов. Они становятся болезненными и увеличенными в размерах. При пальпации лимфатические узлы спаянны с окружающими тканями. В большинстве случаев поражение начинается с одной стороны и быстро распространяется на противоположную половину. Воспалительный процесс может охватывать паховые, подвздошные, бедренные лимфатические узлы (иногда - подчелюстные, шейные группы). Этот процесс сопровождается симптомами интоксикации. Позже хламидийная гранулема венерическая переходит в терминальную стадию. Возбудитель распространяется по всему организму, поражая ткани. Происходит образование свищей, воспаление клетчатки прямой кишки, застой лимфы. При этом часто развиваются осложнения.
Диагностика венерической лимфогранулемы
Диагностика хламидийной лимфогранулемы основывается на анамнезе и клинической картине. Следует выяснить: имелись ли у больного незащищенные сексуальные контакты и высыпания на половых органах. Симптомы можно перепутать с другими патологиями, например, с лимфогранулематозом, сифилисом и генитальным герпесом. Поэтому, помимо оценки клинической ситуации, необходима лабораторная диагностика. Материалами для исследования служат кровь, выделения из пустул и везикул, ткань лимфатического узла. Так как возможна перекрестная реакция с другими видами хламидий, необходимы серологические методы диагностики. В лабораторных условиях возбудитель выращивают на куриных эмбрионах (культуральный анализ).
Хламидийная лимфогранулема венерическая: лечение патологии
Профилактика хламидийной инфекции
Чтобы избежать заражения, проводят первичную профилактику инфекции. К ней относятся следующие меры:
- Использовать барьерные методы защиты при случайных половых контактах.
- При подозрении на любую ИППП необходимо сразу обратиться к врачу и не заниматься самолечением.
- Выполнять косметические и гинекологические процедуры только обработанными или одноразовыми инструментами.
Чтобы избежать осложнений, проводят вторичную профилактику. Она заключается в строгом выполнении назначений врача, одновременном лечении партнеров.
Какие осложнения возможны при венерической гранулеме?
Венерическая лимфогранулема опасна развитием тяжелых осложнений. Обычно они развиваются в терминальной стадии заболевания, при отсутствии лечения. При деструкции лимфатических узлов наблюдаются такие осложнения, как парапроктит, слоновость, появление свищей и спаек. Это приводит к кишечной непроходимости. При попадании возбудителя в кровеносное русло, возможно воспаление органов и систем. Наиболее опасным осложнением считается проникновение хламидий в ткани головного мозга.
Парни, сопоставляя некоторые моменты дофантазировался вот до какого варианта:
Венерическая лимфогранулема: клиническая картина
Инкубационный период длится от 3 сут до 3 нед. По его окончании появляется первичный очаг инфекции - безболезненная везикула , папула или язва с мягким дном . У гетеросексуальных мужчин он обычно локализуется на половом члене, у женщин - на половых губах, задней стенке влагалища, уздечке половых губ. Через несколько дней первичный очаг заживает без образования рубца. На него обращают внимание менее трети больных мужчин и почти никто из больных женщин. Однако даже у тех, кто обращается к врачу на этой стадии болезни, диагноз, как правило, ставят позднее.
В ряде случаев первичный очаг инфекции локализуется на слизистой мочеиспускательного канала или канала шейки матки .
Chlamydia trachomatis серотипов L1, L2, и L3 иногда обнаруживают в отделяемом из язв половых органов , а у больных с паховым лимфаденитом - в мазках из мочеиспускательного канала (у мужчин) и канала шейки матки (у женщин) .
У пассивных гомосексуалистов и у женщин, практикующих *-задний половые сношения, первичный очаг локализуется в заднепроходном канале или прямой кишке. Полагают, что у женщин проктит может быть также обусловлен растеканием инфицированной влагалищной слизи по промежности (как и при гонорее ) и переходом инфекции на прямую кишку по тазовым лимфатическим сосудам.
Из первичного очага возбудитель по лимфатическим сосудам проникает в регионарные лимфоузлы . От места внедрения возбудителя зависит локализация лимфаденита . Если это половой член, вульва или заднепроходный канал, страдают паховые лимфоузлы; прямая кишка - параректальные и внутренние подвздошные; влагалище или шейка матки - подвздошные, запирательные и параректальные.
У гетеросексуальных мужчин при венерической лимфогранулеме обычно наблюдается паховый синдром . Через 2-6 нед (изредка - через несколько месяцев) после предполагаемого заражения увеличиваются и становятся болезненными поверхностные паховые лимфоузлы . У двух третей больных поражение одностороннее, при этом часто пальпируются ипсилатеральные глубокие паховые и подвздошные лимфоузлы . Пораженные лимфоузлы сначала между собой не спаяны, но по мере развития периаденита они сливаются в единый конгломерат , появляется флюктуация . Покрывающая лимфоузлы кожа неподвижна , воспалена , истончена . В конце концов бубоны вскрываются с образованием многочисленных свищей .
Симптом борозды ( воспаленный конгломерат поверхностных паховых лимфоузлов разделен надвое углублением, которое соответствует паховой связке ) встречается при венерической лимфогранулеме нередко, но не является патогномоничным. Биопсия бубона выявляет звездчатые абсцессы - маленькие участки некроза, окруженные частоколом гистиоцитов . Впоследствии абсцессы сливаются, образуя крупные гнойно-некротические очаги .
В отсутствие лечения лимфаденит обычно разрешается через несколько месяцев, но рубцы разных размеров остаются на всю жизнь.
У женщин и гомосексуалистов при массивном увеличении лимфоузлов таза иногда неоправданно проводят диагностическую лапаротомию.
У гомосексуалистов венерическая лимфогранулема обычно проявляется ректальным синдромом , который с развитием бактериологических и серологических методов диагностики стали выявлять все чаще. Характерны жалобы на боль в прямой кишке , слизисто-гнойные или кровянистые выделения из заднего прохода . Могут быть жалобы и на понос , но на самом деле имеют место частые болезненные безуспешные попытки опорожнения прямой кишки ( тенезмы ). При ректороманоскопии обнаруживают язвенный проктит или проктоколит , гнойный экссудат , кровоточивость слизистой (ректорома слизистой выявляет гранулемы с гигантскими клетками с участием гигантских крипт-абсцессов и резко выраженного воспаления . Клиническая, эндоскопическая и гистологическая картины весьма напоминают болезнь Крона .
И паховый синдром , и ректальный синдром сопровождаются нарушением общего состояния . При ректальном синдроме возможны лихорадка , озноб , головная боль , симптомы раздражения мозговых оболочек , потеря аппетита , миалгия , артралгия . В сочетании с ними лимфаденит иногда ошибочно расценивают как лимфому .
Венерическая лимфогранулема обычно передается половым путем, но описаны также контактный и контактно-бытовой пути передачи. Известны и случаи заражения лабораторного персонала. При работе с инфицированным материалом (особенно при гомогенизации и обработке ультразвуком) необходимо соблюдать меры предосторожности.
Пик заболеваемости венерической лимфогранулемой приходится на 20-30 лет - период наивысшей половой активности.
Заболеваемость ею повсеместно снижается, но в Азии, Африке, Южной Америке и ряде стран Карибского бассейна болезнь все еще остается широко распространенной. На Багамских островах вспышке венерической лимфогранулемы сопутствовало учащение передачи ВИЧ при гетеросексуальных половых контактах. В США в 1994 г. было зарегистрировано всего 235 случаев венерической лимфогранулемы.
Венерическая лимфогранулема менее заразна, чем гонорея и сифилис . Ранние проявления болезни у мужчин распознаются значительно чаще, чем у женщин, которые обычно обращаются к врачу по поводу поздних осложнений. В США мужчины болеют венерической лимфогранулемой в 3,4 раза чаще женщин. Среди больных преобладают гомосексуалисты и лица, возвратившиеся из-за границы (путешественники, моряки, военнослужащие). Основным резервуаром инфекции, по-видимому, служат лица, переносящие ее бессимптомно .
Осложнения венерической лимфогранулемы встречаются редко и включают артрит , серозный менингит , менингоэнцефалит , конъюнктивит , гепатит и узловатую эритему .
Chlamydia trachomatis выделяют из СМЖ; описан и единственный случай выделения Chlamydia trachomatis из крови у больного с клинической картиной сепсиса .
У лабораторного персонала, который, по-видимому, заражался воздушно-пылевым путем, наблюдались поражение лимфоузлов средостения , пневмония и экссудативный плеврит .
Нелеченный проктит может осложниться парапроктитом (подкожным или ишиоректальным, с наружными свищами ), прямокишечно-влагалищными и прямокишечно-пузырными свищами . В развитии этих осложнений могут играть роль вторичные бактериальные инфекции.
Одно из поздних осложнений - стриктура прямой кишки , которая обычно располагается на расстоянии 2-6 см от заднего прохода, то есть пальпируется при ректальном исследовании. Стриктуры протяженностью в несколько сантиметров при физикальном и рентгенологическом исследованиях могут быть ошибочно приняты за рак прямой кишки .
Венерическая лимфогранулема изредка протекает как хроническое прогрессирующее поражение полового члена , мошонки и мочеиспускательного канала с изъязвлением , фиброзом и образованием свищей. Сопутствующая обструкция лимфатических сосудов приводит к слоновости половых органов . Стриктура мочеиспускательного канала обычно затрагивает его перепончатую и предстательную части и приводит к хронической задержке мочи .

Паховый лимфогранулематоз (заболевание также называют паховой лимфогранулемой, венерическим лимфогранулематозом, четвертой венерической болезнью) относят к ИППП. Распространен в тропиках (отсюда еще одно название заболевания – тропический бубон). Европейские туристы привозят эту болезнь из азиатских, африканских, южноамериканских стран. Впервые это заболевание было описано в начале XIX века французскими учеными. В их честь инфекцию назвали еще и болезнью Никола-Фавра.
Группы риска и пути заражения
Возбудитель венерического лимфогранулематоза – серотип хламидии trachomatis (болезнь иногда называют хламидийной лимфогранулемой). Эти же бактерии вызывают другую инфекцию – хламидиоз. В организм человека микроорганизмы попадают в основном половым путем, но перемещаться они могут ко всем органам. Отмечены случаи инфицирования в лаборатории и при общем использовании интимных или бытовых предметов. Иногда местом локализации первичных признаков становятся слизистые оболочки ротовой полости и пальцы рук.
В группу риска входят люди, живущие активной половой жизнью, их возраст составляет от 20 до 40 лет. Болеют одинаково как мужчины, так и женщины. Но первые симптомы раньше проявляются у мужчин. В плане заражения наиболее опасны люди, у которых заболевание проходит без симптомов.
Признаки заболевания
Венерический лимфогранулематоз необходимо дифференцировать с другими ЗППП. От момента заражения до появления первых признаков может пройти несколько дней, а может – 4 месяца. Наблюдаются две формы заболевания – острая и хроническая. Патологический процесс развивается в три стадии.
Первая стадия характеризуется появлением пузырька в том месте, где внедрилась инфекция. Через некоторое время он превращается в гнойную язву с округлыми очертаниями. Размер язвы от 1 до 3 см. В отличие от сифилиса у лимфогранулематозной язвы имеется островоспалительный ободок, а у основания образования нет уплотнения. Спустя неделю начинают расти региональные лимфоузлы: у мужчин – паховые, у женщин – малого таза.
2. Через два месяца после внедрения инфекции усиливаются признаки воспаления. Начинается вторая стадия. Лимфоузлы еще больше увеличиваются (лимфопатия), также воспаляются окружающие ткани. Внутри обширной опухоли возникают свищи. Через них выделяется гнойное содержимое. Наблюдается развитие спаек. Из-за этого нарушается отток лимфы, а половые органы отекают.

на фото: признаки венерического лимфогранулематоза – воспаленные паховые лимфоузлы у женщин и мужчин
В этот период могут воспаляться не только региональные лимфатические узлы, но и глубокие – находящиеся в малом тазу. Инфекция распространяется в суставы, верхние конечности, внутренние органы, где возникают вторичные воспаления. Иногда на коже больного появляются экземы, крапивница и другие поражения.
Иногда в воспаленных лимфатических узлах развиваются некротические явления. Это сопровождается изменением лабораторных показателей крови пациента, лихорадкой, появлением суставных болей, поражением селезенки, печени, венозным воспалением, глазными заболеваниями.
Если не провести адекватную терапию, болезнь переходит в третью стадию. Это происходит спустя полтора-два года (иногда и позже). На месте воспалительных и спаечных явлений в лимфатических узлах появляется генитоаноректальный синдром (воспаляется промежность, перианальная область, прямая кишка и окружающая клетчатка).
Синдром проявляется тянущими болями и гнойными выделениями из анального отверстия. В нижнем отделе прямой кишки наблюдаются эрозии, боль, кровянистые выделения. В аноректальной области и промежности появляются язвы, свищи, абсцессы. Половые губы деформируются вплоть до слоновости, вход во влагалище сужается.
Уже на второй стадии развития заболевания (и далее продолжается на третьей) отмечается возникновение общей слабости, лейкоцитоза, головных болей, полиартрита, анемии. Человек худеет, у него снижается СОЭ, аппетит.
Диагностика
Для диагностики заболевания традиционными методами исследуют лимфатические узлы. Диагноз подтверждается, если обнаруживаются специфические клетки. В случае осложненной формы проводят:
- Биопсию костного мозга;
- Рентгенографию груди;
- Исследование печени и селезенки.
Состояние лимфоузлов выясняется с помощью метода лапаротомии. Важно правильно провести диагностику, так как это позволит назначить адекватное лечение.

Опасность венерической гранулемы – в ее миграции на другие органы. Самые грозные последствия наблюдаются при переходе болезни в третью стадию. Конечно, это бывает редко. Обычно симптомы первой и второй стадии заставляют человека обратиться во врачебное учреждение. После правильного лечения наступает благополучное выздоровление. Как при любом заболевании, болезнь легче вылечить на первых стадиях. Если же все-таки по каким-то причинам лечение не было проведено, могут возникнуть осложнения различной тяжести.
Особую тревогу венерическая гранулема вызывает у женщин, вынашивающих ребенка. При выявлении заболевания в начале срока и адекватном лечении его матери и плоду ничего не угрожает. Поэтому всем беременным делают анализы на ЗППП, куда входит и венерический лимфогранулематоз.
Лечение
Сегодня в арсенале медицины имеются эффективные методики лечения паховой лимфогранулемы. Причем успешность терапии определяется скоростью обращения в лечебное учреждение.
Лучший вариант – начало лечения при появлении первых признаков заболевания. Нельзя допустить углубления процесса нагноения, который неизбежно приведет к необратимым последствиям. И если первая стадия заболевания излечивается на сто процентов, то повернуть вспять процесс на третьей стадии весьма и весьма проблематично.

Подходить к терапии венерической гранулемы следует комплексно: наряду с уничтожением возбудителя заболевания проводят мероприятия по профилактике рубцовых деформаций.
Основными препаратами являются антибиотики. Назначается трехнедельный курс. Одновременно для поддержания защитных механизмов организма выписываются иммуномодуляторы. Самолечение при венерическом лимфогранулематозе недопустимо. Составлять схему приема антибиотиков в каждом конкретном случае должен только врач. Причем с окончанием курса антибиотикотерапии проблемы у пациента не заканчиваются: он должен еще несколько лет находиться под врачебным контролем.
Запущенные случаи лечатся хирургическим путем.
Профилактика
Для предупреждения распространения заболевания необходимо вовремя выявлять зараженных людей, устанавливать круг их половых партнеров и своевременно проводить лечение.
Начинать лечение лучше в инкубационный период, т. е. не позже 10 дней от инфицирования. У человека еще нет симптомов, но он предполагает вероятность заражения. В этом случае рекомендуется посетить венеролога и сдать анализы. Особенно это важно, если есть подозрение на бессимптомное течение заболевания.
В первую очередь должны быть начеку люди, вернувшиеся из тропических стран и вступавшие там в половые связи. Провериться надо не только путешественникам, но и всем их последующим половым партнерам.
Важно обследоваться на паховую гранулему паре, которая планирует рождение ребенка. Особую озабоченность в плане заражения вызывают люди, ведущие беспорядочный образ жизни. Самые надежные средства профилактики – верность одному половому партнеру, защищенный секс.
Видео: паховая лимфогранулема в программе “Жить Здорово!”
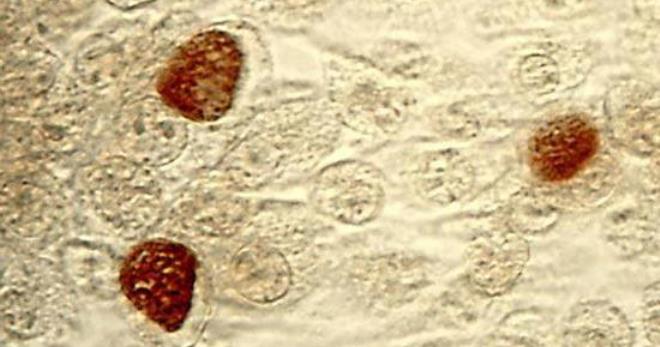
Венерическая лимфогранулема относится к специфическим инфекциям. Чаще заболевание встречается у молодых людей 20–30 лет, ведущих активную половую жизнь. Однако в редких случаях передача инфекции возможна и через предметы гигиены.
Венерическая лимфогранулема – что это?
Второе название инфекции – четвертая венерическая болезнь. Провоцируется она рядом хламидий, отличным от тех, что вызывают известный хламидиоз гениталий. Однако механизм проникновения в организм человека схож. Преимущественным для такого заболевания является половой путь. При этом врачи не исключают возможность проникновения возбудителя через предметы гигиены (бытовой путь).
Исследования установили, что венерический лимфогранулематоз провоцируется тремя серотипами хламидий: L1, L2, L3. Чтобы заболевание развилось, необходимо, чтобы возбудитель проник через поврежденные слизистые оболочки и кожные покровы. В дальнейшем хламидия достигает лимфатических путей, в результате развивается лимфангит, лимфаденит. Эти нарушения являются начальными стадиями патологии, прогрессирование которой приводит к появлению характерных симптомов, клинической картины. Первые признаки появляются спустя 3–10 суток с момента инфицирования.
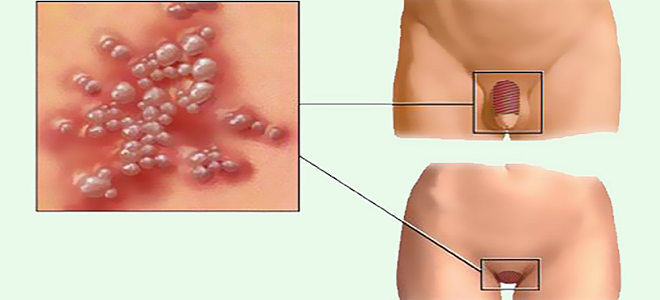
Хламидийная лимфогранулема возникает в результате полового контакта. Этот путь проникновения является основным. Однако венерологи не исключают возможность заражения через предметы гигиены, обихода, которыми ранее пользовался носитель инфекции. При этом стоит отметить, что лимфогранулема образуется непосредственно на месте внедрения возбудителя в организм. Так, при нестандартном половом акте возможны:
- вагинальные;
- оральные;
- анальные гранулемы.
Венерическая лимфогранулема – симптомы
С момента попадания возбудителя в организм и до того, как разовьется паховый лимфогранулематоз, проходит до 10-ти суток. У представителей мужского пола на головке члена появляется небольшой бугорок, который со временем увеличивается. У женщин венерическая лимфогранулема, фото расположено ниже, локализуется на половых губах и во влагалище. При нестандартных половых связях венерическая лимфогранулема может образовываться:
- на языке;
- на пальцах рук;
- в прямой кишке.
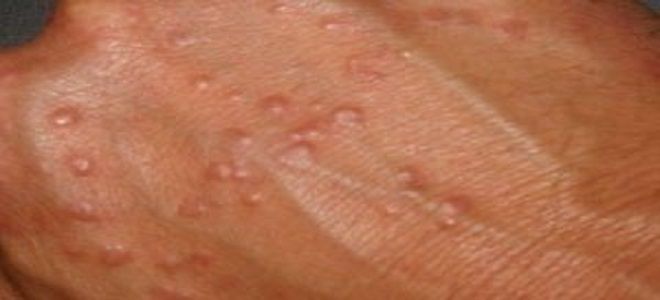
Сперва на месте занесения инфекции появляются пузырьки, маленькие эрозии, язвочки. Они не доставляют дискомфорта и боли. Происходит увеличение лимфоузлов (паховых, шейных, подчелюстных). По мере распространения инфекции по всему организму ухудшается общее самочувствие. Пациенты предъявляют жалобы на:
- головную боль;
- тошноту;
- рвоту;
- повышение температуры.
При локализации в прямой кишке возможны:
- выделения из заднего прохода;
- боли в прямой кишке;
- зуд в анальной области.
Венерический лимфогранулематоз – диагностика
Хламидийная венерическая лимфогранулема диагностируется на основании клинической картины, симптоматики. Однако для подтверждения диагноза врачи используют лабораторные методы:
- микроскопическое исследование отделяемого;
- ИФА;
- ПЦР.
При диагностике этого заболевания исключаются другие инфекции со схожей симптоматикой:
- сифилис;
- лимфогранулематоз;
- мягкий шанкр;
- туберкулез кожи.
Безошибочно определить болезнь Дюрана-Николя-Фавра (хламидийную лимфогранулему) можно с помощью внутрикожной пробы – реакции Фрея. Аллерген для проведения анализа готовят из отделяемого из бубонов, язв. Для проведения пробы берут по 0,1 мл контрольного (без возбудителя) и специфического антигенов, которые вводят внутрикожно в сгибательные поверхности предплечья. Результаты пробы оценивают спустя 48 часов.
Анализ считается положительным, когда на месте введения образуется папула размером 5 мм в диаметре и больше. При этом размер эритемы вокруг места введения не учитывают. Реакция Фрея при лимфогранулеме, по статистике, подтверждает диагноз практически в 75 % случаев, поэтому метод принято считать высоко нормативным. Проба может проводиться на любой стадии болезни.

Венерический лимфогранулематоз – лечение
Лечение венерической лимфогранулемы – длительный процесс. Терапия всегда проводится комплексно и направлена на подавление роста и размножения хламидий, облегчение самочувствия пациента. Алгоритм лечения составляется индивидуально, с учетом стадии заболевания, наличия сопутствующих патологий, возраста. Основу терапевтических мероприятий составляет прием антибактериальных препаратов. Дозировка, кратность приема устанавливаются индивидуально. Среди используемых препаратов для терапии венерической лимфогранулемы:
Продолжительность приема зависит от времени начала лечения, степени поражения организма, состояния иммунной системы пациента. В большинстве случаев терапевтический процесс длится 3–5 недель. Периодически проводятся диагностические исследования, определяющие присутствие или отсутствие хламидий в организме. При несоблюдении выданных врачом рекомендаций, назначений возможен рецидив.
… синонимами заболевания являются: климатический или тропический бубон, болезнь Дюрана-Никола-Фавре, паховая лимфогранулема, эстиомен.
Хламидийная лимфогранулема – инфекция, передаваемая половым путем, характеризующаяся поражением паховых, бедренных, подвздошных и глубоких тазовых лимфатических узлов.
ЭПИДЕМИОЛОГИЯ
Чаще всего заболевание регистрируют в тропических и субтропических странах (Южная и Юго-Восточная Азия, Центральная и Южная Америка). В России встречаются единичные случаи хламидийной лимфогранулемы, однако в связи с миграцией населения не исключены эпидемические вспышки.
ЭТИОЛОГИЯ
ПАТОГЕНЕЗ
Инфицирование происходит при половых контактах с больным венерической лимфогранулемой, значительно реже – при тесных контактах и медицинских манипуляциях. Инкубационный период составляет в среднем 3 – 14 дней (может продолжаться до 1 – 2 месяцев и более). Инвазия C. trachomatis возможна лишь при микротравмах кожи и слизистых покровов. Распространяясь лимфогенным путем, C. trachomatis вызывает тромболимфангиит, перилимфангиит и перилимфаденит. Воспалительный процесс в лимфатических узлах характеризуется очаговым некрозом с эндотелиальными клетками, а в дальнейшем – с полиморфными лейкоцитами по периферии.
Несмотря на локализацию патологического процесса в лимфатических узлах, для возбудителя заболевания установлен и гематогенный путь диссеминации по различным органам и системам, включая ЦНС. Специфические иммунные механизмы не обеспечивают элиминацию C. trachomatis из организма и могут быть обнаружены при поздних проявлениях заболевания через значительный период времени.
КЛИНИЧЕСКИЕ ПРИЗНАКИ
Продромальный период характеризуется симптомами интоксикации (субфебрильная температура, мышечные и/или суставные боли, головная боль и др.).
Появление единичных или многочисленных сгруппированных первичных элементов (папулы, пузырьки, поверхностные пустулы) на коже и/или слизистой оболочке в месте инвазии возбудителя. Наиболее частая локализация первичных элементов в области половых органов:
• у мужчин: на головке и/или теле полового члена, наружном и/или внутреннем листке крайней плоти, в области венечной борозды, в области мошонки;
• у женщин: наружное отверстие уретры, малые и/или большие половые губы, стенки влагалища, шейки матки.
Возможна экстрагенитальная локализация первичного поражения (анальная область и др.) у лиц обоего пола. Первичные элементы исчезают через несколько дней и часто (особенно у женщин) остаются незамеченными.
Через 2 – 6 недель (или позже) отмечается одностороннее поражение лимфатической системы (с последующим распространением на противоположную сторону): обнаруживаются увеличенные до размеров куриного яйца, болезненные, спаянные паховые лимфатические узлы, гиперемия и гипертрофия кожи в области поражения.
Дальнейшее гнойное расплавление лимфатических узлов приводит к образованию свищей, стриктур, спаек, деформации, слоновости половых органов, непроходимости прямой кишки и другим осложнениям.
К редким клиническим проявлениям относятся фолликулярный конъюнктивит и поражение ротоглотки с вовлечением соответствующих лимфатических узлов.
ДИАГНОЗ И РЕКОМЕНДУЕМЫЕ КЛИНИЧЕСКИЕ ИССЛЕДОВАНИЯ
Установление диагноза венерической лимфогранулемы базируется на данных анамнеза (пребывание пациента в эндемических регионах), характерной клинической картине заболевания и результатах лабораторных методов обследования.
Реакция связывания комплемента: становится положительной через 2 – 4 недели после инфицирования (диагностический титр – 1:64 и выше). ! Следует учитывать возможность перекрестных реакций с антигенами других видов хламидий.
Культуральный метод: материалом для исследования является биоптат лимфатического узла или инфицированной ткани (чувствительность метода – не выше 50%).
Исследование гемограммы: лейкоцитоз, моноцитоз, эозинофилия, повышение СОЭ, увеличение сывороточного содержания иммуноглобулинов A, M, G.
Применяются: Полимеразная цепная реакция (ПЦР, PCR) и реакция радиоизотопной преципитации с моноклональными антителами.
Вспомогательное значение может иметь реакция Фрея (внутрикожная проба с 0,1 мл стандартизированного антигена). появление через 48 – 72 часа папулы, папуловезикулы размером 6 – 15 мм расценивается как положительный результат (следует учитывать возможность ложноположительного результата теста).
! Больные хламидийной лимфогранулемой должны быть обследованы на другие инфекции, передаваемые половым путем.
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Хламидийную лимфогранулему следует дифференцировать с мягки шанкром, туберкулезом паховых лимфатических узлов, сифилисом, паховой гранулемой, глубоким микозом, злокачественными опухолями, туляремией.
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ЛЕЧЕНИЮ
Целью лечения венерической лимфогранулемы является эрадикация C. trachomatis и предупреждение разрушения тканей и появления рубцовых изменений.
Схемы этиотропного лечения. Не менее 21 суток: доксициклин внутрь 0,1 г 2 р/сут или эритромицин 500 мг 4 р/сут. Патогенетическая и симптоматическая терапия включает в себя ангиопротекторы, витамины группы В, А, РР, анальгетики, ферментные препараты.
При наличии бубонов может потребоваться аспирация или разрез узлов с последующим дренированием. Для окончательного разрешения симптомов заболевания, сохраняющихся после полноценной антибактериальной терапии (свищи, фистулы и др.), необходимо проведение хирургического вмешательства.
Этиотропное лечение беременных и в период лактации проводится эритромицином. При сочетании хламидийной гранулемы с ВИЧ-инфекцией отмечается замедленное разрешение симптомов, в связи с чем пациенты нуждаются в более длительном лечении, объем которого зависит от характера клинических проявлений заболевания.
Оценка результатов лечения. Критериями излеченности хламидийной лимфогранулемы являются разрешение клинических симптомов и отрицательные результаты лабораторных тестов. Качество жизни после перенесенного заболевания определяется характером, глубиной и степенью поражения внутренних органов. В ряде случаев требуется проведение последующих реконструктивных пластических операций.
Половые партнеры, с которыми больной с симптомами хламидийной лимфогранулемой имел половые контакты в течение последних 30 дней, подлежат обследованию и лечению.
ПРОГНОЗ
При раннем выявлении и назначении адекватного лечения прогноз благоприятный, при поздних проявлениях заболевания он определяется характером, глубиной и степенью распространения патологического процесса. Повторные случаи заболевания после излечения хламидийной лимфогранулемы не описаны.
Читайте также:


