Хламидиоз гонорею трихомониаз как сдавать анализ

Урогенитальный комплекс Хламидиоз-трихомониаз-гонорея, методом ПЦР диагностики на 3 вида инфекций: Chlamydia trachomatis, Trichomonas vaginalis, Neisseria gonorrhoeae – это лабораторное исследование, проводимое с целью выявления инфекций, передаваемых половым путем (ИППП).
| Сроки выполнения | от 1 до 5 дней |
| Cинонимы (eng) | method of genetic material detection |
| Методы | полимеразной цепной реакции |
| Единицы измерения | копий/мл |
| Подготовка к исследованию | перед анализом необходимо не мочиться 1,5 – 2 часа |
| Тип биоматериала и способы его взятия | соскоб биоматериала из уретры у мужчин и цервикального канала у женщин |
Chlamydia trachomatis, Neisseria gonorrhoeae, Trichomonas vaginalis – являются микроорганизмами, которые паразитируют на органах мочеполовой системы. Данные микроорганизмы вызывают наиболее распространенные инфекционные заболевания, которые передаются половым путем (ЗППП) при незащищенном контакте. Заболевания могут протекать как с различными клиническими проявлениями, так и бессимптомно, приводят к бесплодию или невынашиванию беременности.
Chlamydia trachomatis– бактерия, вызывающая хламидиоз. Период инкубации в среднем равен 1 – 4 неделям. Микроорганизм поражает в основном ткани цилиндрического эпителия: шейку матки, уретру или прямую кишку. Часто перетекает в хроническое течение болезни. Хламидии трахоматис вызывает эндометриты, эпидидимиты, цистоуретриты, проктиты, вульвовагиниты и другие болезни.
Trichomonas vaginalis – простейшее жгутиковое, которое при попадании в мочеполовую систему приводит к развитию трихомониаза. Инкубационный период может длиться до 4 недели. У мужчин заболевание встречается редко, поражаются, как правило, предстательная железа, уретра, семенные пузырьки. У женщин трихомонас вагиналис заселяют влагалище, вульву, шейку матки, уретру. Простейшие взаимодействуют с биофлорой тканей и вызывают нарушение нормального биоценоза.
Neisseria gonorrhoeae – грамотрицательная бактерия, которая вызывает гонорею. Поражает слизистые оболочки мочеполовой системы. Период инкубации при инфицировании женщин длится около 2 – 3 недель, во многих случаях течение болезни практически бессимптомно. У мужчин болезнь проявляется через неделю после инфицирования и сопровождается выделением гноя и болями при мочеиспускании. Осложнения могут приводить к простатиту у мужчин, сальпингиту, эндометриту у женщин.
- мужского и женского бесплодия;
- беременности с отягощенным анамнезом;
- частой смены половых партнеров;
- появления выделений, неприятного запаха из мочеиспускательного канала или влагалища;
- хронических заболеваний мочеполовой системы для выявления основной инфекции;
- профилактических исследований;
- контроля эффективности лечения антибиотиками.
Метод полимеразной цепной реакции характеризуется высокой чувствительностью и специфичностью, поэтому применяется для выявления комплекса инфекций Trichomonas vaginalis, Chlamydia traсhomatis, Neisseria gonorrhoeae. В процессе анализа осуществляется идентификация молекул ДНК данных микроорганизмов. Механизм исследования заключается в размножении и выделении фрагментов молекул ДНК, поиске комплементарных участков генетическими детекторами, специальными для каждого микроорганизма. Чувствительность ПЦР-метода составляет 102 — 104 кл/мл, специфичность – 95-100 %.
Выявление в соскобе фрагментов ДНК, специфичных для Chlamydia trachomatis, Trichomonas vaginalis или Neisseria gonorrhoeae позволяет диагностировать их наличие в организме. В редких случаях бывает ложноположительный результат из-за наличия в пробе генетического материала близких микроорганизмов. Ложноотрицательный результат может быть по причине глубокой локализации инфекции. В любом случае заключение делает врач, который назначает лечение и дополнительные исследования.
Трихомониаз — самое распространенное заболевание, предающееся половым путем [1] . Он встречается чаще, чем сифилис и гонорея, вместе взятые [2] . Это заболевание часто протекает бессимптомно и приводит к серьезным осложнениям. Поэтому так важно знать, как вовремя выявить трихомониаз и какие анализы нужно сдать, чтобы его обнаружить.
Трихомониаз — это заболевание мочеполовой системы, которое вызывает небольшое одноклеточное простейшее трихомонада.
Трихомонада — крайне нестойкий организм. Она не переносит высушивания, на влажном белье может сохраняться всего 2–3 часа, и даже водопроводная вода убивает ее всего за несколько минут [3] . То есть заразиться трихомониазом бытовым путем практически невозможно. Для этого обязательно нужен половой контакт.
По данным исследователей, в разных странах трихомонаду выявляют у 2–85% мужчин и 12–65% женщин, которые обратились по поводу уретритов и других воспалительных заболеваний мочеполовой системы. Ученые объясняют такую разницу в показателях точностью лабораторной диагностики трихомониаза [6] .
Если брать российские данные, то трихомонадная инфекция составляет около 34,8% случаев негонококкового уретрита у мужчин и 20–40% обращений среди пациенток гинекологических клиник [7] .
Трихомониаз не всегда вызывает клинически выраженное заболевание. У женщин до половины случаев заражения могут протекать бессимптомно. И выявляется это заболевание уже при обследовании по поводу осложнений — бесплодия, невынашивания беременности, сальпингоофорита, эндометрита [8] . Трихомонады увеличивают риск заражения ВИЧ-инфекцией и риск развития рака шейки матки [9] .
Из-за трихомониаза в половых путях и в уретре развивается воспалительная реакция, появляются микроскопические кровоизлияния. Это нарушает естественный защитный барьер и делает организм более восприимчивым к любым другим инфекциям. Лейкоциты и другие иммунные клетки мигрируют в очаг поражения, где создается их большая концентрация. А именно эти клетки в первую очередь поражает ВИЧ-инфекция. И от того, насколько высока их концентрация в месте соприкосновения с вирусом, зависит вероятность заражения [10] .
Симптомы трихомониаза у женщин — болезненность и дискомфорт внизу живота, которые усиливаются при половых контактах или при мочеиспускании. Появляются выделения желтоватого цвета из половых путей. Часто эти выделения имеют пенистый вид и неприятный запах.
У мужчин появляются слизистые выделения из уретры, боль во время мочеиспускания и половых контактов. Основными осложнениями этой инфекции для мужчин являются простатит и везикулит [11] . В одном из исследований было доказано, что именно трихомонада стала причиной хронического простатита у 29% пациентов [12] .
Российское общество дерматовенерологов и косметологов советует проводить диагностику трихомониаза [13] :
- при воспалительных урологических и гинекологических заболеваниях;
- при обследовании партнеров во время планирования беременности;
- во время самой беременности;
- перед урологическими и гинекологическими операциями;
- при бесплодии;
- после незащищенного полового контакта.
Для выявления трихомонады используют четыре типа методов: микроскопический, культуральный, молекулярно-генетический и серологический. Для того чтобы установить диагноз, достаточно обнаружить этот микроорганизм хотя бы одним из первых трех методов [14] .
Микроскопия — это выявление трихомонады в мазках. Биологический материал наносят на предметное стекло и исследуют его под микроскопом.
Кроме исследования влажного мазка материал могут обрабатывать различными красителями. В этом случае врач ищет под микроскопом клетки определенного размера со специфической окраской и формой.
Этот метод применяют, когда заболевание не сопровождается ярко выраженными симптомами [17] . Его также используют как второй этап диагностики, если микроскопический метод не дал результата. Чувствительность этого метода достигает 95% [18] . Из минусов можно отметить длительность исследования.
Молекулярно-генетические методы — это различные виды ПЦР, NASBA и других реакций, которые выявляют участки ДНК или РНК в биоматериале. ПЦР обладает меньшей чувствительностью, чем культуральный метод, порядка 88–97% [19] . А по некоторым данным — от 55 до 95% [20] .
ПЦР желательно применять вместе с культуральным исследованием. Это значительно повышает вероятность выявления болезнетворного микроорганизма.
Серологическое исследование , то есть определение в крови антител к трихомонаде, используется как дополнение к первым трем методам. Если коротко, то сдать анализ крови на трихомониаз можно, но его результаты нужно оценивать только комплексно с учетом других исследований.
Его недостатком является возможность ложных положительных и ложноотрицательных реакций. Из положительных моментов — антитела сохраняются длительное время, около 1 года после заражения [21] . То есть даже спустя год можно определить, что человек перенес трихомониаз.
Для определения уровня антител понадобится кровь, для проведения всех остальных исследований чаще всего берут соскоб из уретры. У женщин также могут брать материал из влагалища или из цервикального канала — здесь концентрация трихомонад будет самая высокая.
Мужчинам перед взятием анализа на трихомониаз нужно не мочиться около двух–трех часов. Для женщин правил несколько больше. Обследование не проводится во время месячных или накануне, после кольпоскопии или вагинального УЗИ. За 1–2 дня до обследования желательно не использовать свечи, спринцевания и воздержаться от половых актов. Все эти процедуры нарушают состав микрофлоры, и исследование может получиться неточным.
Для проведения ПЦР кроме соскоба можно использовать первую порцию утренней мочи или сперму. Собрать сперму или мочу нужно в специальный стерильный контейнер.
Из всех анализов на трихомониаз самый быстрый — микроскопия нативного мазка. В идеале она должна проводиться через 10 минут после взятия материала. За это время трихомонады не успевают потерять свою подвижность и сохраняют типичную форму [22] . То есть уже примерно через час врач может дать предварительный результат.
В реальности такое возможно в гинекологических или урологических клиниках, при которых есть своя лаборатория с возможностью проводить микроскопическое исследование.
Окрашенные мазки не требуют такой срочности анализа. Поэтому результат будет готов на следующий день или через день.
Результаты ПЦР-исследования обычно можно получить через 1–2 рабочих дня. При обнаружении трихомонад результат могут задержать для постановки подтверждающих проб. Положительный результат выдают при обнаружении этих микроорганизмов, отрицательный — при их отсутствии.
Диагностика трихомониаза культуральным методом — самая долгая. Она может занимать более недели. За это время исследуемый материал помещают на питательную среду, следят за ростом микроорганизмов на ней, проводят повторное определение возбудителя. Идеальный вариант — отсутствие роста. Это означает, что в собранном материале не было живых трихомонад. Если, конечно, были точно соблюдены все требования по забору биоматериала, его хранению и транспортировке. Положительный результат анализа на трихомониаз говорит о заражении.
Анализ крови на трихомониаз проводится в течение 1–2 рабочих дней. Положительный результат говорит о том, что в крови есть антитела, то есть пациент или болеет трихомониазом, или перенес его в прошлом. Отрицательный результат — отсутствие заболевания или низкий уровень антител. Сомнительный — это пограничный результат, который сложно интерпретировать. В таком случае обычно рекомендуют повторить исследование через 1–1,5 недели.
Стоимость анализа на трихомониаз зависит от метода исследования и метода забора материала. Например, в Москве стоимость забора мазка из уретры или из влагалища — около 400 рублей. За взятие крови возьмут 150–200 рублей. А при сдаче мочи или спермы доплачивать не придется, стоимость контейнера обычно уже включена в цену исследования.
Микроскопия мазка будет стоить от 450 до 600 рублей в зависимости от лаборатории. ПЦР-исследование — 300–450 рублей вне зависимости от вида материала. Анализ на трихомониаз культуральным методом выполняется не во всех клиниках и стоит от 800 до 1300 рублей [24] . А серологическая диагностика трихомониаза по крови обойдется примерно в 600–800 рублей.
Трихомониаз — это венерическое заболевание, которое часто протекает бессимптомно и является причиной серьезных осложнений. Лабораторная диагностика трихомониаза позволяет выявить это заболевание даже в стертой форме и вовремя начать лечение. А лучшей профилактикой любых половых инфекций остается использование барьерных методов контрацепции.

Отказ от случайных половых связей и защищенный секс — вот лучшие методы профилактики трихомониаза и других ИППП. Но если заражение все же произошло, стоит точно соблюдать схему лечения и по окончании терапии пройти контрольный анализ. Кстати, сейчас во многих частных клиниках комплексную диагностику ИППП можно пройти анонимно.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Центральный научно-исследовательский кожно-венерологический нститут
Из–за таких серьезных исторических различий может создаться впечатление, что между этими инфекциями мало общего. На самом деле это далеко не так. Различия, конечно, велики, но и аналогий вполне достаточно, чтобы рассматривать их параллельно. Эти инфекции имеют сходные эпидемиологические особенности, пути передачи, похожи между собой нозологические формы, которые они вызывают у людей, и соответственно их клинические проявления. Всего этого вполне достаточно, чтобы объединить их описание в одной статье, что мы и попытаемся сделать.
Итак, что из себя представляют возбудители гонореи и хламидиоза?
Пожалуй, различия между этими двумя инфекциями нигде столь наглядно не проявляются, как в характеристике самих возбудителей. Единственное, что можно считать безусловно общим, так это принадлежность и Neisseria gonorrhoeae и Chlamydia trachomatis к бактериям, – к грамотрицательным бактериям. На этом сходство и кончается, все остальное – сплошные различия.
Возбудитель гонореи – Neisseria gonorrhoeae – микроорганизм с вполне характерной морфологией. Это бобовидной формы диплококк, который, как правило, можно легко идентифицировать при окраске по Граму или просто любыми анилиновыми красителями (метиленовым синим, бриллиантовым зеленым и пр.) с использованием обычной световой микроскопии при 400–600-кратном увеличении.
Несмотря на такие явные различия гонококков и хламидий, с точки зрения клиницистов общего у этих двух инфекций гораздо больше, чем можно было ожидать, и прежде всего пути передачи.
Пути передачи гоноккокков и хламидий
Оба возбудителя передаются от больного человека здоровому практически исключительно половым путем. Из этого правила, разумеется, возможны исключения (естественно его подтверждающие). Хотя описаны случаи так называемого бытового заражения, но их достоверность, как правило, вызывает сомнения. Безусловно встречаются случаи заражения плода при прохождении родовых путей матери, пораженных гонококком или хламидиями. При этом возбудитель может попасть на конъюнктиву глаза или в дыхательные пути.
Клинические проявления гонококковой и хламидийной нфекции
Следует отметить, что оба микроорганизма – и гонококки, и хламидии – обладают тропностью к цилиндрическому эпителию, выстилающему слизистую уретры, прямой кишки, глотки и конъюнктивы глаза у мужчин и женщин, а также цервикального канала у женщин. При попадании любого из этих возбудителей на такой эпителий может возникать соответствующая характерная симптоматика. Правда, имеется и ряд отличий в клинических проявлениях гонококковой и хламидийной инфекции, которые позволяют предположить наличие у пациента именно того, а не другого возбудителя еще до получения результатов лабораторной диагностики (таб. 1).
Разумеется, приведенными признаками не исчерпываются все возможные клинические различия. Мы перечислили лишь основные и наиболее явные.
На практике бывает сложно отличить хламидийную инфекцию от гонококковой еще и потому, что примерно у 1/3 больных встречается комбинация этих двух возбудителей. При общности путей передачи, групп риска и тропности к одному и тому же эпителию такое сочетание скорее следует признать закономерным, чем исключительным.
Некоторые эпидемиологические аспекты гонококковой и хламидийной инфекций
Если между этими двумя микроорганизмами и есть различия с точки зрения эпидемиологии, то они носят скорее статистический и социальный, чем принципиальный характер.
В развитых странах хламидийную инфекцию считают самой частой из передаваемых половым путем, и встречается она преимущественно среди людей, принадлежащих к классу не ниже среднего, а вот гонорея встречается крайне редко, да и распространена она среди низов общества. Что касается России, то, согласно официальным статистическим данным, самой распространенной инфекцией, передаваемой половым путем, является сифилис. А частота гонореи и урогенитального хламидиоза у нас примерно одинакова и гораздо меньше, чем сифилиса. Такие существенные расхождения с мировыми данными позволяют предположить, что мы не обладаем полной информацией относительно истинной распространенности хламидийной (как, впрочем, и гонококковой) инфекции в России. Однако в последние несколько лет имеется явная тенденция к ежегодному росту регистрируемых случаев хламидиоза одновременно со значительным сокращением числа случаев гонореи.
Диагностика гонококковой и хламидийной инфекции
В отличие от эпидемиологии принципы диагностики гонореи и хламидиоза различаются существенно, и определяется это в первую очередь биологическими особенностями возбудителей.
Благодаря крупным размерам и характерной морфологии, как правило, идентификация N.gonorrhoeae не представляет особых сложностей. Наиболее распространенным методом лабораторной диагностики гонореи является окраска по Граму мазков отделяемого из уретры или цервикального канала. В подавляющем большинстве случаев такого исследования для выявления гонореи бывает достаточно. Если же возникают какие–либо трудности, то можно прибегнуть к культуральной диагностике, т.е. посеву материала от больного на специальные питательные среды с последующей идентификацией выросшего на этой среде возбудителя.
С хламидиями все далеко не так просто. Малые их размеры не позволяют наблюдать эти микроорганизмы при обычной световой микроскопии, а облигатный внутриклеточный паразитизм не дает возможности выращивать хламидии на обычных искусственных питательных средах. Думается, что именно эти особенности хламидий не позволяли в течение длительного времени разработать достаточно точную и практически применимую методику выявления этого микроорганизма. Массовая диагностика хламидийной инфекции началась лишь с середины 80–х годов нашего века, когда в клиническую практику был внедрен метод прямой иммунофлюоресценции с использованием моноклональных антител к C.trachomatis. Этот метод впервые позволил идентифицировать не только хламидийные включения внутри клеток, но и находящиеся в межклеточном пространстве ЭТ хламидий, причем сделать это достаточно быстро, буквально в течение получаса. До сих пор этот метод остается одним из самых распространенных при диагностике хламидий. Культуральное исследование для выявления хламидий может быть проведено только с помощью культуры клеток, как это делается с целью идентификации вирусов. Это очень сложно и дорого, а самое главное, занимает очень много времени, до недели, что для практики не вполне приемлемо. Серологические методы диагностики при хламидиозе широкого применения не нашли, поскольку сам факт обнаружения антител к хламидиями еще не означает, что у больного возбудитель присутствует на момент обследования. Возможно, хламидиоз был излечен в прошлом. Зато недавнее появление нового молекулярного диагностического метода (полимеразная цепная реакция), произвело новый переворот в диагностике хламидиоза, позволив обнаружить этот микроорганизм у человека при наличии в пробе всего одной хламидии. Такая чувствительность диктует необходимость особо тщательного контроля за качеством реагентов, соблюдением всех тонкостей методики, где нет мелочей, и учета возможностей метода, в частности, влияния ингибиторов, способных препятствовать обнаружению инфекции даже при явной клинической картине.
Лечение гонококковой и хламидийной инфекций
Когда речь идет об инфекции, наибольший интерес у клиницистов и у больных всегда вызывают вопросы лечения. Вот здесь различия между N.gonorrhoeae и C.trachomatis проявляются так же ярко, как и при сравнении их морфологии. Именно биологические особенности обоих возбудителей определяют совершенно разную лечебную тактику и выбор антибактериальной терапии.
Препараты, которые обладают наивысшей активностью в отношении N.gonorrhoeae оказываются совершенно неэффективными для лечения хламидийной инфекции (табл. 2)
Конечно, в таблице перечислены не все препараты, известные своей активностью в отношении гонококков и хламидий, а лишь основные группы. Причем, если в случае гонореи список препаратов настолько обширен, что легче перечислить те, которые не обладают активностью в отношении этого возбудителя, то для лечения хламидийной инфекции используются только тетрациклины, макролиды (включая азалиды), и фторхинолоны. На самом деле список рекомендуемых для лечения гонореи препаратов заметно отличается от списка антибиотиков, обладающих какой–либо активностью в отношении этого микроорганизма. Согласно современным представлениям для лечения гонореи следует использовать только те антибиотики, которые эффективны не менее чем в 95% случаев при одномоментном применении. Список таких препаратов достаточно широк, но в подавляющем большинстве случаев для лечения гонореи препараты из группы цефалоспоринов и фторхинолонов, практически любой из которых отвечает вышеуказанному требованию. Для каждого антибиотика из представленных выше групп известны эффективные схемы лечения. Между тем проблемы при терапии гонореи и хламидиоза сохраняются. Если попытаться их классифицировать, представляются наиболее существенными следующие:
1) непереносимость антибиотика пациентом;
2) развитие устойчивости к антибиотику у микроорганизма;
3) неправильный выбор антибиотика в случае смешанной инфекции.
Во избежание возникновения этих проблем следует придерживаться определенных, достаточно простых правил.
Правило 1. Оно носит универсальный характер: перед назначением любого препарата, особенно антибиотиков и тем более парентерально, следует в обязательном порядке собирать аллергологический анамнез.
Правило 2. Чтобы быть уверенным в эффективности выбранного антибиотика, желательно определить чувствительность к нему микроорганизма, изолированного от больного. Справедливости ради следует заметить, что ни при гонорее, ни при хламидиозе такие исследования, как правило, не проводятся. В первом случае – из-за простоты решения проблемы путем назначения антибиотика из другой группы при неэффективности вначале выбранной терапии, а во втором – из-за больших технических сложностей при опредлении in vitro чувствительности к антибиотикам. Во избежание ошибок в выборе терапии следует руководствоваться региональными данными об устойчивости возбудителей к антибиотику для каждой конкретной местности. Так рост пенициллиназопродуцирующих штаммов гонококка в некоторых регионах мира уже привел практически к полному вытеснению пенициллинов из числа антибиотиков, рекомендуемых к применению при гонорее. То же самое можно сказать и в отношении тетрациклинов, к которым, как показали исследования, проведенные в России, устойчивы около 70% штаммов гонококка.
Правило 3. Если у больного диагностирована смешанная гонорейно-хламидийная инфекция, то рациональным представляется назначение препаратов, одинаково эффективных в отношении обеих инфекций. Трудно было бы объяснить назначение антибиотиков из двух разных групп, если имеется возможность назначить единственный антибиотик. Данные табл. 2 показывают, что фторхинолоны – единственная группа препаратов, обладающих достаточно высокой активностью как в отношении N.gonorrhoeae, так и в отношении C.trachomatis. Действительно, антибиотики из этой группы отвечают основному требованию, необходимому для назначения их при гонорее, т.е. способны излечивать эту инфекцию при одномоментном применении. Что касается хламидий, то, хотя фторхинолоны и не относятся к препаратам выбора при этой инфекции, но в качестве альтернативных представители этой группы (офлоксацин и ломефлоксацин) входят в список рекомендуемых при урогенитальном хламидиозе. Все это дает основание считать использование фторхинолонов при смешанной гонорейно–хламидийной инфекции оптимальным.
Что касается конкретных схем терапии гонореи и хламидиоза, то их можно найти в любом справочнике. Важно помнить, что при решении вопроса о длительности терапии хламидийной инфекции надо исходить из продолжительности жизненного цикла этого микроорганизма не менее 72 ч. Любая схема лечения должна учитывать тот факт, что, если хламидия находится на стадии ЭТ, то антибиотики могут оказаться неэффективными, поэтому следует продолжать терапию по крайней мере на протяжении двух жизненных циклов. Другой возможностью может быть назначение антибиотика с действием, пролонгированным настолько, чтобы поддерживать подавляющую концентрацию на протяжении этих двух жизненных циклов. Единственным таким антибиотиком является азитромицин. К сожалению, его активность в отношении гонококков оставляет желать лучшего.
Анализ на трихомониаз у женщин – исследование, используемое в клинической практике врачей дерматовенерологов довольно часто. Исследование помогает не только верно поставить диагноз, но и провести правильное лечение, оценить его эффективность.
Главное – вовремя обратиться к доктору, чтобы получить соответствующие направления и пройти обследование.
Как проходит диагностика трихомониаза у женщин, о каких особенностях этой инфекции стоит помнить, решая провериться на ее наличие в организме. Это часто интересует представительниц прекрасного пола. Какой доктор может дать направление на обследование, и почему сдать анализ важно для здоровья?
Общие сведения о трихомониазе
Прежде чем узнавать, откуда берут мазки на трихомониаз у женщин, и каковы вообще особенности диагностических мероприятий при этой патологии, рекомендуется подробнее узнать о самой болезни.
Патология считается довольно распространенной в клинической практике. С ней ежегодно обращается к доктору большое количество пациенток.
Передача трихомонады от человека к человеку в основном реализуется при половых контактах. В исключительных случаях возможно заражение через предметы быта или, например, во время родов ребенком от больной матери.
Статистические данные гласят, что по количеству выявлений трихомониаз превышает гонорею с сифилисом вместе взятые. Это значит, что болезнь встречается крайне часто. При этом она способна привести к выраженным осложнениям, если пациент своевременно и в полном объеме не получит лечение.
В первую очередь болезнь опасна из-за высоких рисков развития бесплодия. Возбудителем инфекции выступает трихомонада. Этот микроб плохо выживает в окружающей среде, не может жить в условиях пониженной влажности, при нагревании.
Бактерия также категорически не переносит контакта с обычной водой из-под крана. А уж при использовании чистящих средств и вовсе мгновенно гибнет. Естественно, нормальная ее жизнь и размножение возможны только в условиях человеческого организма.
Нельзя забывать о том, что трихомонада – полноценный возбудитель ЗППП. Это значит, что заражение патогенным микроорганизмом происходит не только при классических формах секса.
Коитусы орального и анального типа также представляют опасность. Из-за этой особенности патогена пренебрегать барьерными способами контрацепции ни в коем случае нельзя. Хотя многие люди ими пренебрегают.
Когда рекомендуют обследование на трихомониаз
Анализы крови на трихомониаз у женщин назначаются далеко не всем пациентам, что обращаются к доктору с жалобами на те или иные симптомы.
Дело в том, что для подобной диагностической процедуры, как и для любого другого исследования, существует набор строгих показаний. По которым и ориентируется врач, принимая решение о необходимости назначений в той или иной ситуации.
Важно иметь в виду, что даже несмотря на обширное распространение в популяции патогенного микроорганизма, исследование показано далеко не всем представительницам слабого пола. Некоторые симптомы и вовсе могут отметать необходимость проведения проверки на этот возбудитель.
Значительная часть женской половины человечества впервые оказывается на приеме у врача в тот момент, когда появляются первые осложнений заболевания.

При этом жалуются девушки и женщины на симптомы эндометрита, невозможность зачать или выносить после успешного зачатия здорового ребенка, различные осложнения в родах.
Важно понимать, что трихомонады – опасный возбудитель, развитие которого до осложнений лучше не допускать. Инфекция не только создает сложности беременным, но и снижает устойчивость организма к другим патогенным микробам, вирусам и грибкам.
Так, например, экспериментально доказано, что у женщин с трихомониазом выше вероятность развития рака шейки матки.
Доктора, специализирующиеся на венерологии, может порекомендовать прохождение обследования в следующих случаях:
- в организме есть воспалительные процессы, имеющие гинекологическое или урологическое происхождение, доставляющие выраженные неудобства
- в паре в ближайшем времени планируется пополнение, и необходимо удостовериться, что оба партнера здоровы и готовы к зачатию малыша
- женщина находится в состоянии беременности, и у нее появились подозрительные симптомы, снижающие качество жизни, влияющие на течение процесса вынашивания малыша
- в ближайшее время планируется выполнение урологического вмешательства или операции гинекологического плана
- поиск причин развития бесплодия в обязательном порядке сопровождается этим исследованием;
- любые половые контакты незащищенного типа могут быть причиной для того, чтобы пройти обследование
Врачи отмечают, что представительницам слабого пола не всегда обязательно наличие показаний, чтобы сдать анализы. Порой женщина может пройти обследование для собственного спокойствия.
Способы диагностики трихомониаза в лабораторных условиях
Поставить диагноз трихомониаза без применения специальных лабораторных методик невозможно. Ведь заболевание может протекать с очень смазанной симптоматикой. Даже если признаки выражены четко, как отмечают медицинские работники, спутать их с другими заболеваниями, передающимися половым путем, очень легко.
Используют несколько лабораторных методик.
Важно понимать, что в основном берутся мазки на трихомониаз у женщин. Зона забора биологического материала – область гениталий.
Но существуют и другие места, откуда можно взять мазок.
Например, это может быть зона ануса или ротоглотка.

Самый простой вариант исследования, позволяющий правильно поставить диагноз – это микроскопия. Врач наносит полученные образцы на стекло, после чего оценивает их с помощью микроскопа. Ничего сложного. Используются разные методы окраски мазка на трихомониаз у женщин.
Если есть возможность, изначально исследуют нативный материал, то есть вообще не используют красители. Правда, важно помнить о том, что нативный материал можно исследовать, если в лаборатории есть постоянный доступ к микроскопу. Ведь время жизни трихомонад в таком материале не будет превышать 1 часа.
После исследование станет бессмысленным, в нем ничего не будет видно. Если возможности оценить биологический материал в первый час у докторов нет, используется специальная окраска. В ней могут быть видны патогенные микроорганизмы.
Микроскопия – золотой стандарт в диагностике трихомониаза, однако идеальным он все же не является.
Анализ посева на трихомонаду у женщин используется в клинической практике довольно часто. Метод довольно медленный. Бактериям требуется время для того, чтобы прорасти на питательных средах. При этом его диагностическая точность оценивается докторами, как высокая.
Суть метода простая. Взятые у женщины образцы помещают на специальную питательную среду. Бактерии, оказавшиеся в оптимальных для себя условиях, начинают активно размножаться, образуя специфические колонии. Доктор, оценив колонии, ставит итоговый диагноз.
Нередко оценивается чувствительность к препаратам в анализе посева на трихомониаз у женщин.
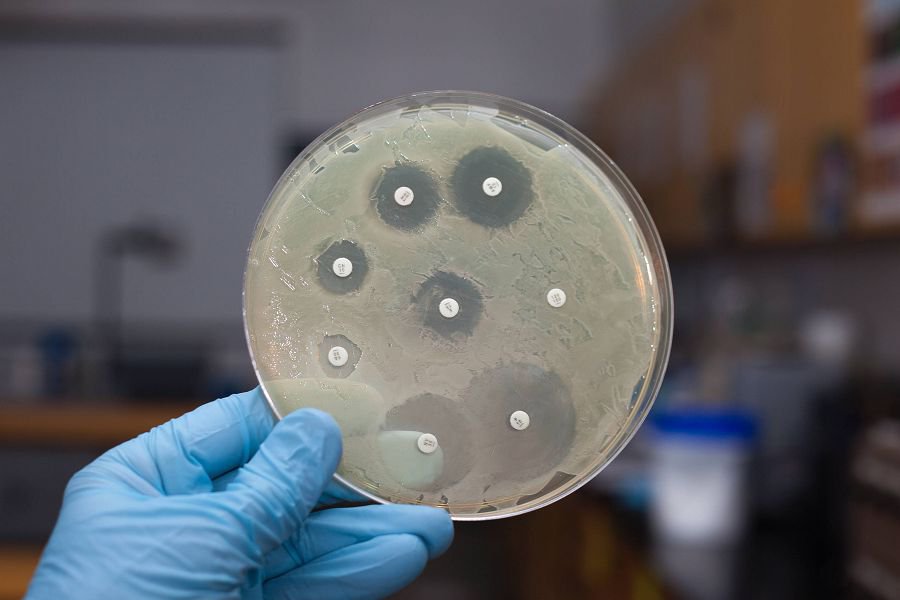
В этом случае исследование начинает играть не только диагностическую, но и лечебную роль. Доктор помещает на питательную среду с высеянными бактериями небольшие пропитанные антибиотиками кругляши. Если на кругляше и вокруг него нет бактерий, значит, антибиотик действует. Если рост бактерий сохранен, антибиотик бесполезен.
Методика ПЦР применяется для постановки диагноза в том случае, если у врача есть основания сомневаться в результатах исследований, что были получены раньше.
ПЦР отличается от других методик высокой диагностической ценностью. При этом, как отмечают доктора, является дорогим методом, который не каждому пациенту будет по карману.
Суть исследования простая. Взятые от женщины образцы помещают в аппарат. Тот проводит ряд реакций, позволяющих выявить, умножить и распознать частицы генома, принадлежащие микроорганизму.

Естественно, наличие в результатах следов микроорганизма говорит о положительном результате обследования.
Методика иммунофлюоресценции также часто применяется в практике для постановки диагноза, свидетельствующего о заражении трихомонадами. Для исследования берется кровь из вены, в ней с помощью специальных методик ищут антитела.
В отличие от ПЦР анализа на трихомониаз у женщин, для ИФА можно использовать только кровь. Так как антитела можно обнаружить только в этом субстрате. Стоит иметь в виду, что сразу после полового контакта без защиты проводить ИФА диагностику нецелесообразно. Ведь антитела в кровеносной системе пациентки появляются лишь в среднем на 5-7 день от момента заражения.
Порой, если организм проявляет устойчивость к патологии, возможно и более позднее появление антител.
Подготовка к анализу на трихомониаз у женщин
Часто пациентки, оказываясь на врачебном приеме, задаются вопросом о том, как сдать анализ на трихомонаду женщине. Ведь от правильности подготовки к исследованию и технологии сдачи во многом зависит результат. Игнорирование правил подготовки может привести к тому, что результаты окажутся далекими от достоверных.
Чтобы исследование было достоверным, врачи рекомендуют следующие мероприятия:
- на 48-72 часа категорически исключить контакты сексуального типа, способные повлиять на результаты исследования неблагоприятным образом
- отказаться на тот же промежуток времени от процедур спринцевания, промывания с помощью антисептических средств
- при необходимости провести гигиенические мероприятия, ограничиться обмыванием теплой водой;
- не пользоваться свечами и таблетками вагинального типа в течение 3-4 дней до исследования
- не ходить в туалет в течение нескольких часов до того, как биоматериал будет получен

В некоторых случаях применяется провокация перед анализом на трихомониаз у женщин.
Женщине предлагается выпить специальные препараты, которые незначительно ослабят иммунитет, чтобы болезнь проявила себя. Применяется метод, если нужно диагностировать латентную форму заболевания.
Анализ на трихомониаз у женщин: как получить направление
Часто среди пациенток на приеме у врача звучат вопросы о том, при каких симптомах у женщин сдаются анализы на трихомониаз. А также к кому обратиться при появлении неприятной симптоматики.
Симптоматика трихомониаза, как отмечают доктора, типична для многих других ЗППП.
Женщина будет жаловаться на:
- болезненность в нижней части живота, что может усиливаться после половых контактов
- неприятные выделения из половых путей, имеющие нестандартный (часто желтовато-зеленый или сероватый) цвет и неприятный запах
- чувство зуда, жжения в области половых путей, с которым не удается справиться никакими средствами
- проблемы с мочеиспусканием в виде болезненности, чувства неполного опорожнения мочевого пузыря в том случае, если в процесс вовлечена уретра
- болезненность, появляющуюся во время половых контактов, особенно если ранее подобная жалоба никогда не беспокоила

При подобных симптомах больные обращаются либо к венерологу, либо к гинекологу.
Любой из докторов может дать направление на анализы, если к нему на прием попадет женщина с подобными симптомами. Эти же доктора будут заниматься лечением уже после того, как диагноз будет установлен. Под их контролем будет проходить финальный этап обследований, призванный подтвердить выздоровление. Вмешательство сторонних специалистов в процесс терапии зачастую не требуется.
Однако доктора, если посчитают необходимым, могут привлекать, например, терапевтов, иммунологов-аллергологов, хирургов. Решение относительно дополнительных консультаций с каждой пациенткой принимается индивидуально.
Как долго делаются результаты анализа на трихомониаз
Часто представительниц прекрасного пола интересует вопрос о том, как долго будут готовиться результаты того или иного обследования.
В первую очередь необходимо понять, что многое зависит от того, каким методом выполняется обследование.
Во-вторых, значение имеет, делается анализ в частной лаборатории или в КВД государственного типа. На подготовку мазка врачам в среднем требуется от 2 до 3 дней.
Если исследуется нативный мазок, то результат можно получить немедленно или через час. Но далеко не во всех больницах, особенно если речь о государственных.
Посев выполняется довольно долго независимо от того, где он будет делаться. Ведь бактериальным клеткам необходимо время на то, чтобы прорасти на питательной среде. Средняя длительность изготовления анализа составляет от 5 до 7 суток, а иногда и более.
Сроки проведения анализа ПЦР на трихомониаз у женщин одни из самых коротких. В некоторых лабораториях есть возможность получить на руки готовые итоги уже спустя несколько часов после сдачи материала.
В среднем же сроки изготовления варьируются от 1 суток до 3. ИФА, как и ПЦР, выполняется довольно быстро, занимая в среднем от 24 часов до 72.
Интерпретация анализов на трихомониаз у женщин
Расшифровка анализа на трихомониаз – задача непростая. Ее необходимо доверять грамотному доктору, который сможет точно оценить не просто цифры или слова в бланке, но и имеющиеся симптомы.

В первом случае считается, что женщина заражена и ей требуется начинать лечение от заболевания.
Во втором случае патология в организме отсутствует, и необходимости в лечении нет.
Однако стоит помнить о том, что результаты могут быть ложноположительными и ложноотрицательными. Ложноположительные итоги чаще всего встречаются при выполнении ИФА. Они объясняются тем, что в организме есть антигены, близкие по структуре к трихомонадам и реагирующие с веществами, используемыми в ИФА. Также ложноположительные результаты можно получить при оценке мазка.
Если доктор неверно интерпретирует то, что увидит в микроскопе. Ложноположительные анализы могут встречаться при любом виде исследования. \
Наиболее частая их причина – прохождение исследования в тот период времени, когда патология еще находилась в состоянии инкубации. В этом случае доктор обратит внимание на то, что клиническая картина, что он видит, не сходится с итогами анализов.
Чтобы снизить вероятность ложных результатов, рекомендуется соблюдать рекомендации по подготовке к исследованию. Например, важно явиться на забор крови без утреннего приема пищи в первые часы работы клиники.
Перед прохождением мазков пройти уже упомянутую выше подготовку.
Стоимость анализа на трихомониаз
Нередко среди женщин звучит вопрос о том, сколько стоит обследование на наличие трихомонады в организме.
Стоимость исследования сильно варьируется в зависимости от методики. Самый дешевый метод, являющийся к тому же скрининговым – микроскопия. Вместе с самим забором материала исследование обойдется дамам в среднем в 500 рублей в Москве.
Самый дорогой метод – посев. Его цена начинается от 1500 тысяч, хоть и включает в себя не только забор материала, но и его посев, расшифровку результатов. Цена связана со сложностями с выполнением исследования.
ПЦР за одну инфекцию стоит в среднем от 300 до 500 рублей. Правда, стоит иметь в ввиду, что в большинстве случаев единично этот анализ не проводят. Придется сдать биоматериал для других исследований. ИФА-методика по цене сравнима с ПЦР.
Почему важно проверяться на трихомониаз, особенно в беременность
Часто женщины не понимают, почему им необходимо проверяться на трихомониаз. Если они не предъявляют никаких жалоб на свое здоровье, не испытывают никаких неудобств.
Все очень просто, как отмечают доктора. Инфекция склонна к скрытному течению. Способна активизироваться тогда, когда иммунная защита организма снижается по каким-либо причинам.
При подобном поведении любой сбой в иммунитете может привести к тому, что у женщины появятся симптомы болезни. Если же ее рано выявить и устранить, симптоматики и осложнений, самым страшным из которых является бесплодие, удастся избежать.
Важно помнить о том, что, как и любой другое воспалительное заболевание, трихомониаз опасен для беременных женщин.

Считается, что он способен осложнять течение беременности порой вплоть до замирания или развития выкидыша. Именно из-за этого пациенткам рекомендуется проверяться на эту инфекцию и, если необходимо, проходить терапию.
Трихомониаз – коварная инфекция, способная сильно снизить качество жизни любой представительницы прекрасного пола. Своевременная диагностика этого заболевания помогает не только справиться с симптомами, но и избежать различных осложнений. Они неминуемо разовьются, если признаки болезни игнорировать, не заниматься своевременным лечением.
При необходимости сдать анализ на трихомониаз обращайтесь к опытным гинекологам нашего медицинского центра.
Читайте также:


