Кровотечение у вич инфицированных
При ВИЧ-инфекции пациент регулярно сдает анализы крови.
Изначально они сдаются, чтобы подтвердить факт болезни. В дальнейшем – с целью её контроля.
Основные показатели – это:
- вирусная нагрузка (этот показатель меняется, в зависимости от прогрессирования болезни или успешности лечения);
- количество CD4 и соотношение CD4/ CD8 (отражает состояние иммунитета ВИЧ-инфицированных пациентов).
Проводятся также общеклинические исследования. Они нередко указывают на сопутствующие заболевания или побочные эффекты, развивающиеся в результате противовирусной терапии.
Общий анализ крови при ВИЧ: показатели
На основании ОАК при ВИЧ диагноз не ставится. Исследование имеет лишь вспомогательное значение.
Изменения наблюдаются в острой фазе ВИЧ. Снижается количество лейкоцитов. В наибольшей мере уменьшается концентрация в крови лимфоцитов. Но постепенно эти показатели восстанавливаются.
Следующие значительные изменения показателей ОАК можно будет выявить только на стадии СПИД.
В общеклиническом анализе крови может обнаруживаться:
- дефицит лейкоцитов;
- низкий уровень тромбоцитов;
- может понижаться гемоглобин и количество эритроцитов (хотя они обычно не опускаются ниже нормы);
- в лейкоцитарной формуле отмечается низкое содержание нейтрофилов и лимфоцитов.
Показатель СОЭ при ВИЧ
СОЭ – показатель, который возрастает при воспалительных реакциях в организме.

В норме он не должен превышать 10 мм/ч.
При недавнем заражении ВИЧ этот показатель может значительно возрастать. Дальше он постепенно приходит в норму.
СОЭ отражает активность иммунитета. Этот показатель соответствует уровню цитокинов. В том числе интерлейкина-6 и фактора некроза опухолей α. В дальнейшем по увеличению уровня СОЭ можно предположить повышение активности ВИЧ-инфекции. Потому что данный показатель возрастает в тот период, когда отмечается уменьшение числа CD4 клеток.
Но на практике СОЭ не имеет большого значения в диагностике. Потому что всем пациентам регулярно определяют уровень CD4 лейкоцитов. Их количество проверяется через каждые несколько месяцев.
СОЭ не является маркером острых интеркуррентных патологий при ВИЧ. Нередко даже значительное возрастание показателя до 100 мм в час и более не сопровождается никакими инфекциями или симптомами.
Биохимия крови при ВИЧ: показатели
Данный анализ не имеет большого значения в диагностике ВИЧ-инфекции. Он необходим в основном для оценки функции внутренних органов: почек, печени, поджелудочной железы и т.д.
Установлено, что у пациентов, страдающих ВИЧ, при снижении уровня CD4 в крови повышается уровень белка и альбумина. Остальные базовые показатели биохимического анализа крови у них в норме.
Однако на организм пациента влияет не только болезнь. Он постоянно принимает несколько антиретровирусных препаратов. Они могут оказывать побочные эффекты, влияя на функцию печени и почек.
В таких случаях возможно повышение в крови ряда показателей:

Чаще всего поражается печень. Потому что многие пациенты с ВИЧ наркозависимые. А наркотические вещества сами по себе оказывают гепатотоксическое действие.
Некоторые страдают также вирусным гепатитом С. В этом случае вероятность побочных эффектов со стороны печени возрастает.
Другие факторы риска:
- ожирение;
- пожилой возраст;
- высокий уровень трансаминаз на момент начала лечения;
- алкоголизм;
- низкий уровень тромбоцитов в крови;
- высокая вирусная нагрузка;
- недостаточность функции почек.
Признаки нарушения работы печени в биохимическом анализе крови при ВИЧ встречаются достаточно часто. Но тяжелая печеночная недостаточность развивается очень редко.
Такие случаи зафиксированы при использовании препаратов:
Иногда страдает функция почек. В этом случае возрастает уровень сывороточного креатинина. Причиной становится нарушение его секреции в проксимальных канальцах почек.
Такие побочные эффекты возможны при приеме:
- тенофира;
- атазанавира;
- индинавира (устаревший препарат, который почти не используется).
После отмены препаратов нефротоксические эффекты исчезают.
Вирусная нагрузка при ВИЧ: показатели
При острой ВИЧ-инфекции обычно отмечается стремительное увеличение виремии. Она достигает больше 100 миллионов копий РНК в мл.
Большинство патогенетических процессов происходят именно в эту фазу заболевания. Однако высокая вирусная нагрузка сохраняется недолго. Срабатывает иммунитет человека. А клетки, обеспечивающие репликацию вируса, погибают. Поэтому виремия начинает снижаться.
В течение нескольких недель она достигает значения, которое называют установочной точкой. Чем выше эта точка, тем хуже прогноз заболевания.
На величину установочной точки влияет:
- репликационная способность вируса;
- генетические факторы;
- врожденные особенности иммунитета.
В среднем после острого периода вирусная нагрузка составляет лишь 1% от исходного значения.
В дальнейшем она длительное время остается стабильной. Определяя уровень виремии через определенные промежутки времени, можно прогнозировать развитие заболевания. Исследования показывают, что если через 2 года вирусная нагрузка не превышает 1000 копий РНК в мл, то через 12 лет при естественном течении болезни у человека все ещё не будет стадии СПИДа.
Но если вирусная нагрузка через 2 года после инфицирования превышает 100 тысяч копий в мл, то 80% из них уже имеют СПИД-индикаторные заболевания.
От величины установочной точки зависит скорость падения уровня CD4-лимфоцитов. В норме этот показатель составляет от 435 до 1600 копий РНК в мл. В дальнейшем вирусная нагрузка возрастает.
Существует условная градация, когда её следует считать высокой, а когда – низкой.
Расшифровка – в таблице.
| Показатель | Вирусная нагрузка |
| До 10 000 копий РНК | Низкая |
| От 10 до 100 тысяч копий РНК | Средняя |
| Более 100 000 копий РНК | Высокая |
Обычно вирусная нагрузка коррелирует с уровнем CD4. Чем она выше, тем количество клеток иммунной системы в крови ниже. Вирусная нагрузка определяется регулярно. Она является показателем успешности лечения. Целью антиретровирусной терапии является достижение неопределяемого уровня виремии. То есть, тест ПЦР должен показывать отрицательные результаты.
Такие результаты могут быть достигнуты через 3-6 месяцев после начала лечения. Обычно неопределяемой считают нагрузку ниже 50 копий РНК в мл. Это граница чувствительности большинства тестов.
Показатели анализов при ВИЧ инфекции
При ВИЧ также сдают некоторые общеклинические анализы. Однако они нужны в большей мере для оценки функции внутренних органов, нежели для диагностики ВИЧ. Помимо общего и биохимического анализов крови сдаются анализы мочи.

Они помогают своевременно обнаружить поражение почек.
Некоторые препараты для антиретровирусной терапии способны спровоцировать почечную недостаточность. В этом случае уменьшается объем диуреза. Повышается плотность мочи.
Нефротоксические препараты также могут вызывать отложение конкрементов. В этом случае возможно появление солей в анализе мочи. Иногда в ней определяются эритроциты. Это происходит чаще после приступов почечной колики.
Иммунный статус при ВИЧ: показатели
При ВИЧ-инфекции страдают прежде всего показатели иммунитета.
В острой фазе заболевания происходит резкое снижение уровня CD4-лимфоцитов. Затем, после снижения виремии, количество этих клеток начинает постепенно восстанавливаться.
Однако без антиретровирусной терапии оно никогда не достигнет исходного уровня. Через неделю после заражения запускается каскад цитокиновых реакций. Наблюдается значительное возрастание количества цитокинов в крови. Они помогают держать под контролем инфекцию.
В этот же период увеличивается количество Т-лимфоцитов CD8. Они играют основную роль в сдерживании инфекции. А именно, убивают клетки, пораженные ВИЧ, с помощью цитолиза. Также они воздействуют они опосредованно, за счет увеличения продукции цитокинов.
На период возрастания популяции CD8-лимфоцитов приходится первичное уменьшение вирусной нагрузки. Т-клетки способны уничтожать вирус. Но он достаточно быстро мутирует, защищаясь от иммунитета. В дальнейшем иммунограмма для диагностики ВИЧ становится малоинформативной. Потому что показатели приближаются к нормальным значениям.
Если отклонения от нормы есть, то они незначительные. Обычно снижается общее число CD4-лимфоцитов.
Количество CD8-лимфоцитов может быть повышенным. Соотношение CD4/ CD8 уменьшается.
При ВИЧ оно составляет меньше единицы. Через несколько лет наступает стадия выраженного иммунодефицита (СПИД).
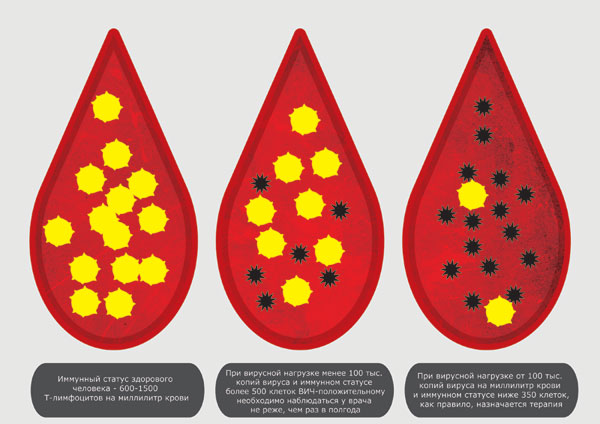
В этом случае в крови резко снижается количество CD4. В среднем у здорового человека их 800 до 1050 в мкл. Нормой считается содержание в крови CD4 от 500 до 1600 в мкл.
При ВИЧ их количество может снижаться до 200 в мкл и меньше. Общее количество Т-лимфоцитов уменьшается до 1000 и меньше в мкл.
Количество CD8 остается в пределах нормы. Поэтому соотношение CD4/ CD8 значительно уменьшается. В норме оно составляет 0,9-1,9. То есть, CD4 лимфоцитов должно быть в полтора-два раза больше, чем CD8. Но при ВИЧ их становится значительно меньше.
Антиретровирусную терапию обычно начинают при уровне CD4 ниже 350 в мкл.
Может также использоваться другой показатель для определения уровня иммунодефицита при ВИЧ. Это процент CD4 в общем количестве Т-лимфоцитов. Критическим значением является показатель 15%. Это означает, что следует начинать агрессивную антиретровирусную терапию. В том числе в случае, когда общее количество CD4 в иммунограмме остается высоким.
Существует прямая зависимость между вирусной нагрузкой и содержанием CD4 в крови. В среднем у человека на момент инфицирования этих клеток около 1000 в мл.
На пике острой фазы ВИЧ, когда вирусная нагрузка максимальная, количество CD4 снижается до 500 в мкл или меньше. Это происходит в среднем через 6 недель после инфицирования. Затем в течение последующих 9-12 месяцев начинается постепенное повышение CD4.
Оно достигает значения в 600-700 клеток в мл. Но затем снова начинает опускаться.
Снижение уровня CD4 происходит медленно, но неуклонно. В среднем через 5 лет после начала заболевания их уровень ниже 400 в мкл. Через 7 лет их уже меньше 200 в мкл.
По количеству этих клеток можно прогнозировать различные оппортунистические болезни. В прогностическом отношении имеет значение динамика изменения количества CD4.
В группу высокого риска входят пациенты, у которых число этих клеток уменьшается на 100 и более в мкл за 6 месяцев. Если за год их число снижается на 20-50 клеток в мкл, это средний риск.
Гинекология › Инфекция, вызываемая вирусом иммунодефицита человека (ВИЧ)
В названии подчеркивается приобретенность иммунодефицитного состояния, в отличие от врожденных, генетически детерминированных подобных состояний, встречающихся крайне редко.
Заболевание называется синдромом, поскольку при нем развивается многообразие клинических проявлений, которые первоначально кажутся не связанными между собой. А термин иммунодефицита подчеркивает единую основу болезни, характеризующуюся выраженными нарушениями иммунитета, несмотря на ее клинический полиморфизм.
Возбудитель СПИД, или ВИЧ, относится к группе ретровиру-сов, имеющих в структуре вирионов обратную транскриптазу — фермент, синтезирующий ДНК на матрице РНК вируса. К настоящему времени выделено несколько генотипов возбудителя — ВИЧ-1, ВИЧ-2 и HTLV-IV. Чаще всего встречается ВИЧ-1, и он называется в литературе просто ВИЧ. Возбудитель обнаружен во многих клеточных элементах и жидких средах организма. Среди них особое место занимают кровь и сперма. В крови происходят все процессы патогенеза ВИЧ по угнетению иммунитета, и она уже играет одну из ведущих ролей в распространении болезни. Транспортером вируса является сперма, в которой он находится в свободном или связанном с лимфоцитами и макрофагами состоянии.
Содержат ВИЧ влагалищное и цервикальное отделяемое, менструальная кровь. Все это определяет передачу болезни контактным путем от мужчин женщинам и от женщин мужчинам. Установлено присутствие ВИЧ в спинномозговой жидкости, слюне, женском молоке, поте, слезах и других жидкостях организма. Наибольшая концентрация вируса отмечается в крови и сперме. В других жидкостях, особенно в слюне, наряду с незначительной концентрацией ВИЧ содержатся еще и его ингибиторы. Это позволяет считать, что передача возбудителя происходит в основном через кровь, сперму и женское молоко (при систематическом ежедневном его внедрении в организм ребенка), а через слюну и другие жидкости возбудитель не передается или, во всяком случае, вероятность инфицирования такими путями значительно ниже.
ВИЧ является малоустойчивым микроорганизмом. Он быстро погибает под влиянием различных бактерицидных средств (растворов водорода пероксида, формальдегида, ацетона, спирта, натрия гипохлорида), высоких температур (свыше 57 °С). Более вынослив он при низких температурах, сохраняет инфекционность в высушенном состоянии в течение 4—6 дней при 22 °С, малочувствителен к ионизирующему излучению и ультрафиолетовому облучению. Подавляют инфекционность и обратнотранс-криптазную активность ВИЧ отдельные химические контрацептивные средства (спермицид и др.). Развитие инфекции происходит после проникновения ВИЧ в кровь, что может иметь место при половых контактах, инвазивных манипуляциях, переливании крови и ее препаратов, пересадке органов и тканей, а также от больной матери к ребенку.
По степени риска инфицирования ВИЧ выделяют условно несколько групп.
Большинство (3/4 — первая группа) больных СПИДом инфицируются при половых контактах, в основном гомосексуальных. Заражаются преимущественно пассивные гомосексуалисты, не исключаются и активные, а также женщины при анальной рецепции спермы. Ко второй группе (15—20%) риска относятся наркоманы, пользующиеся при внутривенном введении наркотических средств нестерильными иглами и шприцами. Контингент этой группы сочетается с первой (одновременно гомосексуалисты и наркоманы). Третью группу риска составляют больные (3—5%) гемофилией, у которых инфицирование происходит при введении антигемофильного глобулина и плазменного компонента тромбопластина в виде концентрата или криопреци-питата. В четвертую группу риска относят детей, родившихся от матерей, инфицированных ВИЧ. Заражение происходит транс-плацентарно, при прохождении по родовым путям, а также через грудное молоко.
Беспорядочная половая жизнь и проституция способствуют распространению инфекции. При гетеросексуальных контактах возможность заражения партнеров обоюдосторонняя, хотя считается, что инфицирование женщин от больных мужчин происходит чаще, чем мужчин от больных женщин.
Высокий риск инфицирования населения в широких масштабах возникает при переливании крови и ее компонентов. Уже имеются методы инактивирования вируса в плазме крови, но остаются опасными в этом плане форменные элементы крови (эритроциты, лейкоциты, тромбоциты). Возможна передача ВИЧ и при трансплантации органов, искусственном осеменении (ИОД) и оплодотворении (ЭКО) женщин. Расширение этих методик в мире привело к увеличению числа инфицированных больных.
Экономические трудности, вследствие которых нет возможности пользоваться одноразовыми шприцами, являются причиной использования в больницах общих шприцев. Недостаточная и неправильная их стерилизация способствует заражению ВИЧ, о чем неоднократно сообщалось в литературе. В стадии исследований и доказательств находятся другие пути передачи ВИЧ: воздушно-капельный, через пищевые продукты и др.
Соответственно приведенным группам риска и возможным путям передачи инфекции различается возраст инфицированных и больных СПИДом. Он колеблется от периода новорожденности до старости. Наиболее часто СПИД наблюдается в молодом возрасте (20—40 лет) как среди мужчин,такиженщин. Пути распространения заболевания давно перестали быть ограниченными (среди гомосексуалистов и наркоманов) и стали весьма разнообразными. И если ранее это заболевание было характерным для мужского пола, то сейчас оно становится постоянным для обоих полов, и уже уравнивается его распространенность как среди мужчин, так и среди женщин.
Патогенез инфекции ВИЧ заключается в прогрессирова-нии дефекта иммунитета, особенно клеточных его факторов. Развивается лимфопения, сочетающаяся с функциональной несостоятельностью лимфоцитарных клеток и изменением их поликлональной активации.
Максимального выражения эти изменения достигают при клиническом проявлении болезни, т.е. при СПИДе. Лимфопения в основном происходит за счет лизиса Т-хел-перов, как главной мишени ВИЧ.
Общее количество лимфоцитов снижается в 3—6 раз и более. Если число Т-хелперов становится ниже 100 в 1 мм3 крови, то развиваются поражения крови и слизистых оболочек Т-супрессоры не подвержены столь губительному влиянию вируса, поэтому их количество не уменьшается, и в отдельных ситуациях (генерализованная лимфоденопатия) даже возрастает. Вследствие снижения Т-хелперов имеет место преобладание Т-супрессоров, определяемых моноклональными антителами соответственно ОКТ4 и ОКТ8. Отмечается выраженная инверсия соотношения ОКТ4/ОКТ8 — в норме оно больше единицы (1,9—2,4), при инфекции ВИЧ становится меньше (0,5— 0,2). Снижение Т-хелперов и соотношения ОКТ4 /ОКТ8 являются важнейшими патогномоничными признаками инфекции ВИЧ. Считается, что ВИЧ — это прежде всего заболевание Т-хелперов. Выключение или уменьшение их роли в иммунном ответе приводит к нарушению всех звеньев иммунитета.
Субпопуляции Т-лимфоцитов становятся функционально неполноценными, что приводит к подавлению реакции гиперчувствительности замедленного типа, задержке элиминации собственных измененных клеток и оживлению условно-патогенной флоры. Сущность изменений функции В-лимфоцитов сводится прежде всего к поликлональной активации, следствием которой являются повышение уровня иммуноглобулинов сыворотки крови (особенно JgA и JgG) и появление в ней циркулирующих иммунных комплексов.
Объектом агрессии ВИЧ, кроме Т-хелперов, могут быть макрофаги, тромбоциты, В-лимфоциты, эпителиальные клетки, глиальные клетки нервной ткани и нейроны, клетки эндотелия кровеносных и лимфатических сосудов. Все они, вовлекаясь в патологический процесс, также участвуют в формировании клинических проявлений инфекции ВИЧ.
Следовательно, заражение ВИЧ приводит к поражению Т-хелперов и вызывает массу иммунных нарушений, и все это обусловливает беззащитность организма перед разнообразной микрофлорой и рост новообразований. Кроме того, ВИЧ вызывает прямое поражение головного и спинного мозга, нарушая их структуры, кроме иммунодефицитного состояния. Поэтому в настоящее время ВИЧ считается не только лимфотропным, но и нейротропным вирусом.
Клиническая картина инфекции ВИЧ характеризуется многообразием клинических вариаций — от малосимптомных до выраженных форм с разнообразными инфекциями и новообразованиями. Заболевание имеет стадийное течение, чередование рецидивов и ремиссий и все прогрессирующую тяжесть клинической и биохимической симптоматики. По мере развития болезни рецидивы возникают все чаще, а ремиссии становятся все короче. В конце концов развивается полная симптоматика СПИДа, имеющая необратимый характер с летальным исходом.
Одни авторы считают окончанием инкубационного периода сероконвер-сию, другие — генерализованную лимфаденопатию, третьи — СПИД-ассоциированный комплекс, наконец, некоторые считают началом болезни полный СПИД В последнем варианте продолжительность инкубационного периода может колебаться от 2 —4 недель до 9— 10 лет. Поэтому инкубационный период при ВИЧ-инфицировании до сих пор является неясным понятием и состоянием.
Начальная стадия болезни наблюдается лишь у половины инфицированных и протекает остро по типу инфекционного мононуклеоза (мононуклеозоподобный синдром). Наступает она через 2—4 недели после заражения и продолжается от 3—5 до 14— 15 суток с последующим спонтанным регрессом, сопровождающимся образованием антител и ВИЧ. Больные предъявляют жалобы на головную боль, недомогание, слабость, повышенную потливость, артралгию, миалгию, лихорадку, ангину, фарингит, гепатомиеналь-ный синдром, диарею, генерализованную лимфаденопатию. Возможны эпилептиформные припадки и кожные поражения в виде многочисленных, рассеяных по всей поверхности бледно-розовых пятен округлых или овальных очертаний размерами от просяного зерна до чечевицы и более. Характерна лимфопения. Сочетание и выраженность этих симптомов весьма вариабельны.
Бессимптомная стадия, или стадия вирусоносительства, протекает без клинических проявлений. Ее диагностика возможна лишь лабораторным путем; выделением вируса, определением антигена и антитела к нему, а также исследованием иммунных показателей. Выделение вируса — сложный, трудоемкий и дорогостоящий процесс, поэтому этот метод диагностики и не получил широкого распространения в практическом здравоохранении.
Иммунологические методы не всегда информативны и не специфичны, а посему могут расцениваться как косвенные доказательства. Обычно прибегают к определению антител (серокон-версии), что достигается с помощью серологических реакций.
Продолжительность бессимптомной стадии, по современным данным, колеблется от нескольких месяцев до 5—6 лет, составляя у гомосексуалистов в среднем 3—4 года. Возможно, часть вирусо-носителей остаются здоровыми, хотя этот вопрос окончательно не разрешен.
Стадия генерализованноплимфаденопатии является закономерным состоянием при инфекции ВИЧ и встречается у 90% больных. В процесс вовлекаются преимущественно лимфатичес-[кие узлы выше пояса: над- и подключичные, кубитальные, около- и заушные, затылочные, подкрыльцовые и шейные. Реже поражаются таховые, бедренные и подколенные лимфатические узлы. Лимфаценопатия рассматривается как клинический тест инфекции ВИЧ, если поражено не менее двух групп лимфатических узлов, расположенных выше пояса, и процесс продолжается более трех месяцев.
Проводится дифференциальная диагностика с лимфаденопатаей другой природы — бактериальной, опухолевой, паразитарной, микотической. При инфекции ВИЧ обычно в процесс вовлекается несколько узлов 2—3 групп локализации. Размеры лимфоузлов колеблются от 0,5—2 до 4—5 см, когда они определяются даже визуально. При пальпации обнаруживаются увеличенные изолированные лимфоузлы. Они мягкие, плотной или эластичной консистенции, подвижные, безболезненные. Иногда они имеют склонность к слиянию и становятся болезненными. Кожа над ними не изменена. К лимфаденопатии, обусловленной ВИЧ-инфекцией, могут присоединяться вторичные процессы (микробные или неопластические — обычно саркома Капоши). Продолжаться лимфа-денопатия может годами, когда чередуются периоды обострений и ремиссий, как единственный признак инфекции ВИЧ.
СИИДассоциированный (СПИД-подобный, СПИД-зависимый, СПИД-связанный) комплекс формируется через 2—3 года после инфицирования на фоне лимфаденопатии в разной последовательности и сочетании разнообразных многочисленных общих и органных нарушений, патологии тканей и систем. Такой комплекс может развиться и без предшествующей лимфаденопатии, что бывает крайне редко. Клинические проявления этого СПИД-ассоциированного комплекса характеризуются следующими симптомами: головной болью, недомоганием, повышеннойутомляемостью и потливостью, лихорадкой, кашлем, миалгиями, артралгиями, снижением аппетита, похуданием, диареей, вторичными инфекциями, сосудистыми изменениями, новообразованиями и другими патологическими процессами. Лабораторные данные указывают на: лейко-, лимфо-, тромбоцитопению, нарушения клеточного иммунитета. Вначале перечисленные изменения развиваются умеренно, иногда уменьшаясь, за исключением постоянно прогрессирующего похудания. Затем тяжесть симптомов нарастает до формирования полного СПИДа.
Синдром приобретенного иммунного дефицита — финал инфекции ВИЧ. Он проявляется летальными осложнениям в виде тяжелых, множественных инфекций и различных новс образований. Инфекции (их называют оппортунистическим вызываются условно-патогенными микроорганизмами на фоне угнетенного иммунитета и приобретают непреодолимую агрессивность с вовлечением в процесс различных тканей, органов и систем. В зависимости от преобладания клинических симптомов по рекомендациям ВОЗ выделяются четыре формы заболевания: легочная, неврологическая, желудочно-кишечная и лихорадочная.
Манифестные проявления СПИДа, поданным публикаций, могут быть самыми разнообразными: в виде нейросифилиса, активно текущего туберкулеза, новообразований и т.д. Наиболее достоверным клиническим симптомом СПИДа считается сарко-маКяпоши. Как клиническая манифестация СПИДа она встречается примернД) у 1 /3 больных в этой стадии с инфекцией ВИЧ. Чаще она наблюдается у гомосексуалистов и реципиентов крови, реже у детей. Предрасполагающая роль в возникновении саркомы
Капоши как клинической формы СПИДа (висцеральной и дермальной) принадлежит мегаловирусам и вирусам Эпстайна—Барра. При саркоме Капоши висцерального типа преимущественно поражаются внутренние органы, особенно органы пищеварения. Кожные покровы и слизистые оболочки вовлекаются вторично. Наружные проявления вначале немногочисленны и локализуются в основном в полости рта, особенно на твердом небе, и в области гениталий. Это сочные папулы вишневого цвета, с петехиями и телеанги-оэктазиями на поверхности. Со временем наружные проявления висцеральной формы заболевания могут стать генерализованными, распространяясь на коже. При дермальном типе саркомы Капоши первоначально поражаются кожные покровы и слизистые оболочки верхней части туловища, головы, шеи и др. Но преимущественной первоначальной локализацией остаются стопы и голени.
Затем снаружи образуются массивные конгломераты и вовлекаются в процесс внутренние органы. Поэтому со временем разница между висцеральным и дермал ьным типами саркомы Капоши стирается. Предшествует и сопровождает саркому Капоши поражение лимфатических узлов. У больных имеют место лихорадка, похудание, слабость, анорексия, диарея, различные инфекции. Саркому Капоши, как проявление СПИДа с характерными симптомами (молодой возраст, яркая окраска и сочность элементов сыпи, их локализация на голове, шее, туловище, в полости рта, на гениталиях, быстрое агрессивное течение в сочетании с поражением лимфоузлов и внутренних органов в течение 1—2 лет), можно отличить от иммуносупрессивной ее разновидности, которая обычно развивается на фоне массивной терапии иммунодепрес-сантами по поводу различных тяжелых заболеваний и характеризуется более медленным и менее агрессивным течением.
Кожные проявления характерны для всех манифестных форм инфекции ВИЧ и отличаются большим разнообразием. На ранних стадиях болезни на одного больного в среднем приходится 2—3 дерматологических симптома, а на поздних — 3—4.
Распознавание и диагностика инфекции ВИЧ и СПИДа основаны на данных анамнеза и клинических симптомов, иммунограммы и специфических лабораторных исследований. В анамнезе особо важное значение имеет отношение к группам риска по инфекции ВИЧ: образ половой жизни, сексуальные контакты, зарубежные командировки, переливание крови и различные инвазивные манипуляции.
Важнейшими манифестными проявлениями инфекции ВИЧ и СПИДа, по данным ВОЗ , следует считать:
• генерализованную лимфаденопатию;
• кандидоз органов дыхания, желудочно-кишечного тракта;
• генерализованные и рецидивирующие заболевания кожи и слизистых оболочек (с различными проявлениями и локализациями), вызванные бактериями, вирусами и простейшими;
• саркома Калоши при отсутствии иммунодепрессивной терапии;
• пневмонии, вызванные пневмоцистами, криптококками, кан-дидамиидр.;
• комбинированные кожные и висцеральные поражения;
• длительная лихорадка неясного генеза;
• продолжительная диарея при неэффективной терапии;
• прогрессирующее похудание;
• прогрессирующее поражение ЦНС.
Лечение до настоящего времени мало эффективное. Применяемые средства можно разделить на этиологические, патогенетические и симптоматические.
Этиологическими средствами предполагается воздействовать на вирус иммунодефицита. К ним относятся: азидотимидин, ретровир, сумарин, фоскарнет. Благодаря им удается ослабить клинические проявления, улучшить общее состояние больных и несколько продлить им жизнь.
Однако у больных к этим препаратам развивается рефрактерность. Перспективной в этом плане считается разработка вакцин, что затрудняется существованием ряда типов возбудителя. Есть сведения, что в США в настоящее время уже идут испытания таких вакцин.
Патогенетические средства предназначены для коррекции иммунных нарушений. С этой целью используются различные иммуномодуляторы (интерферон и его индукторы, индоме-тацин, изопринозин, левамизол) и иммунозаместители (костный мозг, зрелые тимоциты, препараты тимуса).
Однако и эта терапия не дает желаемых результатов. И вообще целесообразность ее использования остается дискуссионной.
Симптоматические средства направлены на снижение выраженности симптоматики различных манифестных проявлений болезни.
Профилактика СПИДа в настоящее время является весьма актуальной. Она включает: санитарно-просветительную работу среди населения; проведение специальных ограничивающих (в донорстве, в различных направлениях общественной жизни) мероприятий в основных группах риска (гомосексуалисты, наркоманы, проститутки); изменение подходов по ограничению переливания крови и кровозаменителей, тщательному обследованию доноров; замену всех шприцев одноразовыми; строгое соблюдение правил стерилизации и санитарно-эпидемиологического режима в лечебных учреждениях и других местах возможного инфицирования (парикмахерские и др.); регулярное обследование лиц, входящих в группы риска, а также мигрантов и командируемых в зарубежные поездки. Главным мероприятием в профилактике СПИДа является совершенствование деятельности специализированных центров.
Читайте также:


