Можно ли ставить прививку от клеща вич инфицированным
Прививка от энцефалита подразумевает вакцинацию против клещевой формы заболевания. Клещевой энцефалит — это острое инфекционное вирусное заболевание, возбудитель которого переносится клещами. При этом начинается воспалительный процесс в тканях головного мозга. Это довольно опасное состояние. Даже после выздоровления, у переболевшего человека могут оставаться стойкие изменения в работе центральной нервной системы
Характеристики и особенности прививки от энцефалита

В наше время прививка от энцефалита выпускается под такими названиями:
- Вакцина клещевого энцефалита культурная очищенная концентрированная инактивированная сухая. Она производится в России.
- ЭнцеВир – так же, изготовляется в Российской Федерации.
- ФСМЕ-ИммунИнжект – изготовляется в Австрии, и считается более безопасной и качественной, чем первые 2.
- Энцепур – изготовляется в Германии. Она выпускается в двух формах: взрослой и детской.
Все эти вакцины практически одинаковые. И можно заменять одну другой при вакцинации. Обычная схема вакцинации включает 3 введения дозы прививки от энцефалита.
Обследования перед вакцинацией

Перед вакцинацией обязательно проходить осмотр врача
Прививка от энцефалита вводится только здоровым детям и взрослым. Перед ее введением необходимо пройти осмотр лечащего врача. Так же, врачи рекомендуют детям в день вакцинации сдавать общий анализ крови. Результаты этого анализа могут показать:
- Наличие воспалительного гнойного очага в организме. Об этом говорит повышение уровня лейкоцитов, нейтрофилов и скорости оседания эритроцитов. Так же может наблюдаться сдвиг лейкоцитарной формулы влево.
- Вирусную инфекцию в организме. При повышенном уровне лимфоцитов прививку от энцефалита не проводят.
- Наличие глистной инвазии, о которой врачу расскажет повышенный уровень эозинофилов в крови.
Перед введением самой вакцины необходимо измерить температуру тела. Так как при гипертермии вводить вакцину противопоказано!
Если вакцинация проводится взрослому человеку, то перед ее проведением, кроме общего анализа крови, необходимо убедится в том, что прошлая прививка не действует, и что в организме защиты от энцефалита нет.
Наличие антител против вируса можно определить с помощью анализа крови на IgG к клещевому энцефалиту. Если результат его составляет 1:100, или меньше, то иммунитета нет, и можно проводить вакцинацию. В случае наличия иммунитета, титр будет 1:200 или выше. В таком случае нет необходимости в проведении вакцинации.
Возможные осложнения после прививки
Прививка от энцефалита в 95% случаев защищает от развития воспаления тканей головного мозга, тем самым в буквальном смысле, спасает жизнь! Но она, так же, попадая в организм, способна вызывать ряд побочных реакций. Риск развития осложнений выше у тех, кому было первоначально противопоказано ее введение. Так же, побочные реакции могут развиваться вследствие неправильного хранения и транспортировки вакцины.
Стоит отметить, что у импортных вакцин риск развития побочных реакций в разы меньше, они считаются не только более эффективными, но и более безопасными.
Основные побочные реакции представлены в таблице:
| Побочные эффекты после прививки от энцефалита | |
| Название побочной реакции | Характеристика |
| Аллергические проявления | После введения прививки, необходимо около часа наблюдать за пациентом. Так как в это время возможно развитие анафилактического шока или отека Квинке. К поздним аллергическим проявлениям относят крапивницу и синдром Лайела. |
| Интоксикационный синдром | В первые сутки могут наблюдаться симптомы интоксикации. Как правило, они не сильно выражены, и на вторые сутки бесследно проходят. К этим симптомам относится:
Эти симптомы напоминают простуду. Они являются нормальной реакцией организма на введенную вакцину. |
| Увеличение лимфатических узлов | Лимфатические узлы могут быть увеличенными на протяжении первых 4-5 суток, после сделанного укола. |
Противопоказания при вакцинации

Эпилепсия — одно из противопоказаний при вакцинации
Вакцинацию от клещевого энцефалита нельзя проводить при некоторых заболеваниях и состояниях организма. Ниже приведены главные противопоказания, они могут немного отличаться от вида самой вакцины, производителя. Основные противопоказания:
- сахарный диабет первого или второго типов;
- аллергия на компоненты вводимой прививки;
- эпилепсия;
- ревматизм;
- инфаркт;
- инсульт;
- гепатит, печеночная недостаточность, цирроз;
- сердечнососудистая недостаточность;
- инфаркт миокарда;
- гломерулонефрит;
- почечная недостаточность;
- лейкоз, анемия;
- онкологические заболевания.
К относительным, временным противопоказаниям относят острые респираторные вирусные заболевания.
Вакцинацию можно проводить только через 4 недели после полного выздоровления!
Вакцинация от энцефалита проводится в обязательном порядке детям, которые проживают на территориях, с повышенным риском развития данного заболевания. Так ж, она может быть сделана взрослым, после сдачи ими анализов, подтверждающих отсутствие антител к данному вирусу. Перед ее введением нужно пройти осмотр врача педиатра или терапевта, и сдать общий анализ крови. После введения возможно развитие интоксикационного синдрома, как при простуде. Через сутки, состояние приходит в норму.
— Валерий Владимирович, насколько опасен новый коронавирус для ВИЧ-инфицированных?
— Наверное, правильнее будет оценивать новый вирус с позиции опасности для всего человечества. Да, если говорить простым языком, люди со сниженным иммунитетом находятся в группе риска. Но в первую очередь рискуют пожилые и беременные. Пациенты с ВИЧ при условии своевременного регулярного приема антиретровирусной терапии не отличаются от обычных людей. У них тот же период наблюдения, те же меры профилактики, та же ответственность перед обществом.
— Как вы относитесь к призыву не выходить из дома?
— Нужно его услышать и выполнить, и неважно, хороший у вас иммунитет или нет. Молодым тоже нужно побыть в изоляции — пусть они лучше переносят эту инфекцию, но они могут стать источником для близкого возрастного человека и не близкого. Нужно понимать, что возрастные люди рискуют не просто заболеть, а получить осложнения и умереть.
Ведущие инфекционисты и эпидемиологи мира пока не могут спрогнозировать, что будет завтра. У нас нет способа профилактики — вакцины, поэтому разобщение самый эффективный метод. Это один из законов эпидемиологии.
— Говорят, что коронавирус лечат теми же препаратами, что и ВИЧ. Это правда?
— Да, поэтому еще нужно выяснить, кто в большей группе риска — ВИЧ-инфицированные или остальные люди. Пациент, принимающий антиретровирусную терапию, может переболеть коронавирусом в легкой форме и даже не отличит его от ОРВИ.
Исторически сложилось так, что в ситуации, когда нет препарата против нового вируса, пробуют то, что имеется в арсенале. После ряда эпидемий в 2000-х годах врачи поняли, что ВИЧ-препараты работают.

— Как будет развиваться вирус? Может ли он мутировать и стать более опасным и для молодых людей?
В период пандемии уровень летальности выше, чем год спустя. Тот же вирус 2009 года уже перешел в категорию сезонного, он циркулирует, но за последние 10 лет потерял свою вирулентность — стал менее зловредным. С коронавирусом все пока непонятно, но скорее всего, с ним будет то же самое. А может, он и вовсе исчезнет.
— Что вы думаете по поводу рекламы противовирусных средств, которая утверждает о якобы эффективности против нового вируса? Некоторых производителей уже проверяет антимонопольная служба.
— Дело в том, что рекомендации исходят из инструкции, в которой может быть указано, что препарат работает в отношении коронавируса. Но нужно понимать, что коронавирус — это не новое для человечества явление. Просто тот, что обнаружили в Китае — новый. Поэтому к такой рекламе я отношусь в зависимости от того, как в ней расставлены акценты. Сейчас еще ведутся исследования нескольких десятков препаратов, существующих на рынке.
— Как вы относитесь к антипрививочникам и ВИЧ-диссидентам? Они сильно мешают борьбе с инфекциями?
— Крайне негативно отношусь к этим явлениям — как врач, который старается сохранить жизнь пациенту и улучшить качество его жизни. Мы сталкиваемся с единичными эпизодами ВИЧ-диссиденства. Неверие в сам факт болезни, отказ от лечения — это трагедия для одного человека. Но когда мать отказывается ребенка лечить — это катастрофа.
Что касается антипрививочников — все они сравнительно молодые люди, которые никогда не видели эпидемий, последствий дифтерии, полиомиелита, кори, паротита. Это как раз те заболевания, прививки от которых входят в национальный календарь. Причем сами антипрививочники привиты в большинстве случаев.

Никто не говорит, что вакцина абсолютно безопасна — как у любого эффективного препарата, у нее есть противопоказания и побочные эффекты. Но без вакцины мы получим вспышку. Если болезни нет, это не значит, что вокруг нет ее возбудителей. И привитость не исключает факт носительства.
— Периодически всплывают новости, что ученые создали вакцину против ВИЧ. Что вы думаете по этому поводу? Будет ли такая вакцина когда-нибудь?
— Каждый выпуск новых врачей приходит к нам с информацией о вакцине, которая вот-вот появится. Но пока по факту ее нет. А все разговоры о том, что якобы кто-то скрывает готовую вакцину — на уровне слухов, доказательств этому нет.
— То есть, вылечить ВИЧ пока невозможно?
— Вылечиться — это значит либо избавиться от болезни, либо выработать устойчивость к возбудителю. При ВИЧ такое пока невозможно. Все варианты помощи при этой инфекции сводятся к подавлению вируса до неопределяемого показателя. Он есть в организме, но он не вредит.
— А существуют ли люди, которые не подвержены заражению ВИЧ?
— Да, это люди с генетической мутацией белка, куда встраивается вирус. Из-за этого ВИЧ просто не может закрепиться на поверхности клетки и заразить ее.
— Были ли у нас случаи умышленного заражения ВИЧ?
— Прямо умышленного не припомню. Было неинформирование партнера, из-за чего люди подавали иски в суды. Но на моей памяти эти процессы закончились мировыми соглашениями.

— Однозначно ответить сложно. У нас есть проблема антибиотикорезистентности — когда из-за бесконтрольного употребления либо устаревания антибиотики перестают работать при известных болезнях. Это реально представляет опасность для человечества. Новых антибиотиков не появляется, и сомнительно, что кто-то изобретет суперантибактериальные средства.
В отношении вирусов все тоже очень сложно. ВИЧ сейчас нельзя уничтожить, и в целом человечество не вооружено на 100% в отношении инфекционных агентов. И если пофантазировать, что появится какой-то новый вариант… Да вот пример — коронавирус. Кто думал об этом еще полгода назад?
— Как думаете, вакцину от коронавируса изобретут?
— Думаю, да. По наблюдениям ведущих специалистов, коронавирус довольно устойчивый, он не меняет состав белков на своей поверхности, его структура не меняется. Это очень важно для создания вакцины.
А вот ВИЧ и вирус гепатита С многократно меняются в организме, у них нет маркеров-зацепок, в отношении которых могла бы сработать вакцина. Они просто быстрее меняются, прежде чем вакцина создается.
Факт
ЧИТАЙТЕ ТАКЖЕ:
Количество заболевших коронавирусом в Барнауле: последние новости на 30 марта 2020
Вместе с первой заболевшей коронавирусной инфекцией жительницей Барнаула в одном самолете летели несколько депутатов Госдумы , известные в крае бизнесмены и депутат Алтайского Заксобрания (подробнее)
Все больше людей приходят сдать анализ в алтайский СПИД-центр (подробнее)
Испытано на себе. Как провести анализ на ВИЧ в домашних условиях
Экспресс-тесты на наличие вируса иммунодефицита можно купить в обычной аптеке [видео]
![]()
![]()
![]()
![]()
![]()
![]()
ВИЧ-инфицированные чаще болеют и умирают от инфекционных заболеваний, развитие которых можно предотвратить с помощью вакцин. С другой стороны, у ВИЧ-инфицированных чаще развиваются побочные эффекты от введения вакцин, а также выше вероятность их неэффективности — отсутствия формирования защитного титра антител (поствакцинального иммунитета). В связи с этим показания и сроки вакцинаций определяются индивидуально для каждого пациента — чем лучше иммунный статус, тем выше вероятность достаточного иммунного ответа на введение вакцины. Таким образом, показания к введению вакцин следует выявлять сразу после установления диагноза ВИЧ-инфекции (см.
В некоторых случаях может быть показана пассивная иммунопрофилактика (иммуноглобулином). После того, как на фоне АРТ количество лимфоцитов CD4 стабилизируется после первичного подъема, необходимо повторно рассмотреть возможности вакцинации или повторить вакцинацию.
Оценка пользы от проведения вакцинации
В зависимости от иммунного статуса, у ВИЧ-инфицированных следует ожидать недостаточного иммунного ответа на вакцины, которые вводились раньше, и быстрого снижения защитного титра антител со временем. Основное правило для применения в клинической практике: при количестве лимфоцитов CD4 200 мкл-1 на фоне АРТ Помимо текущего показателя количества лимфоцитов CD4, на прогноз эффективности вакцинации также могут влиять величина вирусной нагрузки и наименьшее зарегистрированное значение количества лимфоцитов CD4 (надир) (Lederman, 2003). Для того чтобы оценить возможную пользу от вакцинации, необходимо в процессе сбора анамнеза получить информацию о следующих факторах: Текущая защита от инфекцийТекущий риск развития инфекций- Какими инфекциями болел раньше - Какие прививки были сделаны (внимание: у пациентов с тяжелым иммунодефицитом поствакцинальный иммунитет может быть снижен — желательно проверить титры антител)- Риск заражения ИППП - Контакт с инфекционными больными - Профессиональный риск - Контакт с детьми - Путешествия
Вакцинация контактных лиц
Поскольку ВИЧ-инфицированные крайне восприимчивы к инфекциям, против которых есть вакцины, необходимо особо позаботиться о вакцинации лиц, находящихся в тесном контакте с ВИЧ-инфицированными, поскольку после формирования у них защитного титра антител они не смогут заразить этой инфекцией ВИЧ-инфицированного члена семьи. Однако следует помнить, что после введения некоторых живых вакцин (например, пероральной полиомиелитной вакцины) вакцинированный человек в течение некоторого времени выделяет вакцинный штамм вируса во внешнюю среду и способен заразить ВИЧ-инфицированного члена семьи, у которого развивается инфекция вакцинным штаммом. Поэтому для вакцинации лиц из ближайшего окружения ВИЧ-инфицированного оральная полиомиелитная вакцина и вакцина против натуральной оспы не применяются. Из живых вакцин у контактных лиц можно применять вакцину MMR (вакцину против кори, эпидемического паротита и краснухи). Проводится также вакцинация против вируса Varicella; Если у вакцинированного лица развивается ветряная оспа, вызванная вакцинным штаммом, находящемуся с ним в контакте ВИЧ-инфицированному можно назначить профилактику ацикловиром (Германские рекомендации: STIKO, 2005; см.
также таблицу 2).
Вакцинация ВИЧ-инфицированных детей
За несколькими исключениями, ВИЧ-инфицированные дети должны вакцинироваться по национальному календарю профилактических прививок. Детям с тяжелым иммунодефицитом (процентное содержание лимфоцитов CD4 15 % вакцина MMR вводится дважды с интервалом в 1 месяц. Вакцину против вируса Varicella Можно вводить при процентном содержании лимфоцитов CD4 >25%.
Согласно последним американским рекомендациям, эту вакцину также можно вводить детям в возрасте 1—8 лет при процентном содержании лимфоцитов CD4 >15% и детям >8 лет при количестве лимфоцитов CD4 >200 мкл-1 (Mofenson, 2009). Из-за отсутствия данных не следует применять четырехкомпонентную вакцину MMRV (вакцину против кори, эпидемического паротита, краснухи и вируса Varicella). При наличии противопоказаний к введению одной из этих четырех живых вакцин необходимо вакцинировать восприимчивых к этой инфекции членов семьи (особенно братьев и сестер). Можно попробовать избежать ненужных рисков, связанных с введением живых вакцин, оценив вероятность их эффективности по поствакцинальному ответу на инактивированные вакцины.
Если у ВИЧ-инфицированного ребенка не определяются защитные антитела после вакцинации против дифтерии и столбняка, то польза от применения живых вакцин, таких, как MMR и вакцина против вируса Varicella, Маловероятна даже при количестве лимфоцитов CD4, превышающем указанные выше пороговые значения. В этих случаях может быть полезна пассивная профилактика иммуноглобулином (Tim Niehues, из личной беседы). ВИЧ-инфицированные дети должны пройти стандартный курс вакцинации семивалентной пневмококковой конъюгированной вакциной (ПКВ), начиная со второго месяца жизни, и дополнительно 23-валентной пневмококковой полисахаридной вакциной (ППСВ) в возрасте
старше 2 лет (должно пройти 2 месяцев после введения последней дозы ИКВ). Ревакцинация ИИСВ проводится каждые 5—6 лет. В Германии ревакцинацию рекомендуется проводить каждые 3 года до достижения 10-летнего возраста (STIKO, 2009).
Постконтактная профилактика
Иосле контакта с высоким риском заражения некоторыми инфекционными возбудителями риск развития или тяжесть течения инфекционного заболевания можно снизить с помощью проведения постконтактной профилактики восприимчивых лиц, которая включает активную и пассивную иммунизацию, а также химиопрофилактику (см. таблицу 2). Как правило, критическое значение имеет время, прошедшее с момента контакта до начала профилактики; необходимо приложить все усилия, чтобы оно было минимальным.
Практические вопросы проведения вакцинации
Информированное согласие. Обязанность проводить процедуру получения информированного согласия предписывается национальными рекомендациями разных стран и недавно была введена в Германии (STIKO, 2004). ВИЧ-инфицированных необходимо предупреждать об опасности инфекций, против которых существуют вакцины, а также о риске и пользе вакцинации. Особенно подробно следует останавливаться на проблемах, связанных с проведением вакцинации ВИЧ-инфицированным.
В некоторых странах требуется предоставление печатных материалов и (или) получение письменного информированного согласия. Информацию о вакцинах на разных языках можно найти в интернете. Сроки проведения вакцинации. Вакцинацию следует отложить в случае развития острой интер-куррентной инфекции; однако легкая инфекция, протекающая без повышения температуры тела, не является противопоказанием к вакцинации.
Живые вакцины, такие, как MMR, вакцина против вируса Varicella И вакцина против желтой лихорадки, должны вводиться либо одновременно, либо с не менее чем четырехнедельным интервалом. Живые вакцины нельзя применять в течение трех месяцев после введения иммуноглобулина (исключение: вакцина против желтой лихорадки). В случае необходимости получения точных результатов измерения вирусной нагрузки (например, для принятия решения о начале АРТ), вакцинацию следует отложить, поскольку она может повлиять на уровень вирусной нагрузки.
Введение бустерной дозы вакцины и полный курс вакцинации. На практике применяется следующее правило: полный курс вакцинации показан только в том случае, если ранее соответствующая вакцина не вводилась (по данным анамнеза или медицинской карты). Это означает, что незавершенный в прошлом курс вакцинации можно завершить независимо от того, сколько времени прошло с момента последнего введения вакцины. (Считается каждое введение вакцины!
). Эта стратегия не учитывает необходимость повторного введения вакцины, если предыдущие дозы были введены на фоне тяжелого иммунодефицита. Способ введения. Ири введении вакцины необходимо следовать рекомендациям ее производителя. Большинство вакцин лучше вводить внутримышечно, поскольку этот путь введения обеспечивает высокую иммуногенность и меньшее количество побочных эффектов (в дельтовидную мышцу, маленьким детям в переднебоковую часть бедра; в ягодичную мышцу вакцины больше не вводят!
). Многие вакцины можно также вводить подкожно (см. информацию о конкретной вакцине). Больным гемофилией подкожное введение вакцины с последующей тщательной компрессией места инъекции (>2 минут), как правило, позволяет обойтись без сопутствующего введения факторов свертывания крови.
Только несколько вакцин вводятся строго подкожно — менингококковая полисахаридная вакцина, вакцина против японского энцефалита, вакцина против желтой лихорадки и вакцина против вируса Varicella. Вакцина против бешенства для внутрикожного введения, которая включена в календарь прививок некоторых стран, не должна применяться у ВИЧ-инфицированных из-за низкой иммуногенности (Tantawichien, 2001).
Комбинированные вакцины. В общем случае рекомендуется комбинировать вакцины для уменьшения дискомфорта, причиняемого пациенту (а иногда и для снижения затрат). Ведение медицинской документации. Все прививки должны записываться в медицинскую карту пациента, а также в прививочный сертификат, который находится у пациента на руках. Рекомендованные ВОЗ бланки прививочного сертификата можно заказать в местном представительстве ВОЗ или получить в государственных органах здравоохранения.
Что такое иммунизация?
Иммунизация (или вакцинация) необходима для профилактики болезней: ветряной оспы, гриппа, полиомиелита и других заболеваний. Вакцины вводятся в организм подкожно, перорально или интраназально.
Когда человек получает вакцину, его иммунная система вырабатывает антитела, чтобы в будущем защитить организм от инфекции.
ВИЧ может ослабить иммунную систему и осложнить борьбу с инфекциями. Поэтому людям, живущим с ВИЧ, рекомендовано соблюдать график вакцинации.
Вакцины предотвращают эпидемии: "чёрную" оспу, например, удалось победить только благодаря всеобщей иммунизации. Чем больше людей получают прививки, тем меньше шансов на вспышку заболевания.
Какие вакцины рекомендованы людям, живущим с ВИЧ?
Против Гепатита В.
Пневмококковая (против пневмонии).
Против столбняка, дифтерии и коклюша (АКДС) – вводится однократно, в детском возрасте. Каждые 10 лет рекомендуется повторять вакцину против столбняка и дифтерии (АДС).
Против вируса папилломы человека (ВПЧ) (людям в возрасте до 26 лет).
Другие вакцины могут быть рекомендованы ВИЧ-положительному человеку в зависимости от возраста, предыдущих прививок, факторов риска конкретного заболевания или особенностей, связанных с ВИЧ. Поговорите со своим врачом о том, какие вакцины рекомендованы лично вам.
Все ли виды вакцин безопасны для людей, живущих с ВИЧ?
Есть два основных типа вакцин:
Живые ослабленные вакцины – содержат ослабленный, но живой вид болезнетворного микроорганизма. Такую вакцину можно сравнить с "демо-версией" настоящего вируса или бактерии. Благодаря иммунизации, в организме вырабатываются антитела, которые в будущем смогут уничтожить возбудитель болезни.
Инактивированные вакцины – сделаны из "мертвых" микроорганизмов, поэтому для выработки иммунитета требуются большие дозы такой вакцины, многократное применение и введение веществ-помощников (так называемые адъюванты, способны усилить защитную реакцию организма).
Вакцина от одной и той же болезни может быть как живой, так и мёртвой (пример – прививка от полиомиелита). В целях безопасности, люди с ВИЧ должны получать инактивированные вакцины, чтобы избежать даже минимального шанса получить болезнь.
Но некоторые вакцины доступны только в "живом" виде (к примеру, вакцина против ветряной оспы и опоясывающего лишая). В определенных ситуациях они могут быть рекомендованы для людей, живущих с ВИЧ.
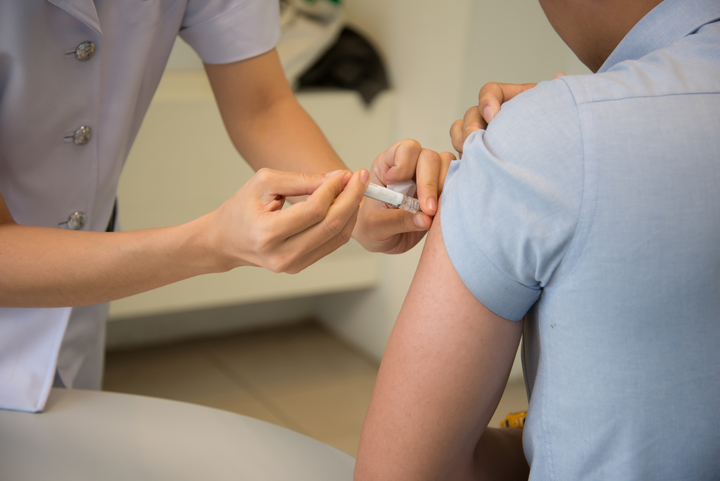
Может ли ВИЧ влиять на работоспособность вакцины?
Да. ВИЧ может ослабить иммунный ответ вашего организма на вакцину, то есть сделать прививку менее эффективной. Кроме того, стимулируя иммунную систему, вакцины могут вызвать временный рост вирусной нагрузки.
Антиретровирусные препараты (АРТ) подавляют размножение вируса и позволяют иммунитету восстановиться. Если человеку недавно поставили диагноз ВИЧ, возникает вопрос, стоит ли делать прививки до начала приёма АРТ. Но каждый случай индивидуален, этот вопрос стоит обсудить с лечащим врачом.
Вызывают ли вакцины побочные эффекты?
Любая вакцина может вызвать побочные эффекты. Как правило, они незначительны (болезненность в месте инъекции или субфебрильная температура) и проходят в течение нескольких дней.
Тяжелые реакции на вакцины редки. Перед вакцинацией поговорите со своим врачом о преимуществах и рисках вакцины и возможных побочных эффектах.
Путешествия и вакцины
Если вы планируете поездку, вам могут понадобиться прививки против ряда болезней: желтой лихорадки, бешенства, клещевого энцефалита или брюшного тифа.
Если у вас ВИЧ, поговорите со своим врачом о вакцинах, которые вам можно сделать до путешествия.
Если требуется иммунизация и доступна только живая ослабленная вакцина, узнайте, насколько высоки потенциальные риски и не превышают ли они потенциальную защиту.
Если вы начали проходить терапию, но число лимфоцитов CD4+ менее 200 клеток, ваш лечащий врач может рекомендовать отложить поездку, пока АРТ не подействует и иммунная система не восстановится.
Существует ли вакцина против ВИЧ?
Нет. За прошедшие десятилетия учёные несколько раз пытались разработать подобную вакцину, но иммунный ответ был слишком слаб, чтобы подавить размножение ВИЧ. Но разработки в этой сфере продолжаются. О текущей ситуации вы можете узнать из материала СПИД.ЦЕНТРа.
Особенности вакцинации вич инфицированных

Могут ли ВИЧ-инфицированные делать прививки
Все вакцины разделяют на живые (которые имеют в себе ослабленный вирус) и инактивированные (которые состоят из антител).
заставляют организм бороться с ослабленным вирусом, и организм сам вырабатывает антитела. Человек переболевает легкой формой болезни, после чего у него вырабатывается иммунитет.
содержат в себе уже мертвого возбудителя болезни или его кусочки. При такой вакцинации человек не заболевает.
Даже у здоровых людей вакцина может вызвать побочные эффекты. Что же тогда делать людям с ВИЧ, у которых иммунная система постоянно слабеет. Ведь если человек с ВИЧ заболеет гриппом или гепатитом, то последствия будут огромны.
Особенности вакцинации у людей с ВИЧ
Люди с ВИЧ в 100-150 раз чаще заболевают пневмонией, поэтому рекомендуют прививаться от нее. Вакцина действует 5 лет.
Вакцинацию от гриппа приходится проходить каждый год. Так как выработка антител длится долго, то прививаться следует всегда до начала эпидемии (в начале ноября).
Вакцины от гепатита В защищают от него на 10 лет, вакцина от гепатита А действует 20 лет.
Обычно от этих заболеваний прививают всех детей в возрасте 3 месяцев. ВИЧ-больные могут прививаться повторно, но не чаще раза в 10 лет. При прививании всегда следят за уровнем вырабатываемых тел, если он слишком мал, то пока возможно вводят вторую дозу.
Не рекомендуют прививать от оспы
прививание от некоторых болезней обязательно.
–1 иммунный ответ на введение вакцины снижен;
при количестве лимфоцитовCD4 100 мкл –1 ответ на вакцинацию не ожидается.
Однако, следует помнить, что после введения некоторых живых вакцин (например, пероральной полиомиелитной вакцины) вакцинированный человек в течение некоторого времени выделяет вакцинный штамм вируса во внешнюю среду и способен заразить ВИЧ-инфицированного члена семьи, у которого развивается инфекция вакцинным штаммом. Поэтому для вакцинации лиц из ближайшего окружения ВИЧ-инфицированного оральная полиомиелитная вакцина (ОПВ) и вакцина против натуральной оспы не применяются.
При количестве лимфоцитов CD4 15#160;% вакцина MMR вводится дважды с интервалом в 1 месяц. Согласно последним американским рекомендациям, эту вакцину также можно вводить детям в возрасте 1–8 лет при процентном содержании лимфоцитов CD4 15% и детям 8 лет при количестве лимфоцитов CD4 200 мкл –1.
Из-за отсутствия данных не следует применять четырехкомпонентную вакцину MMRV (вакцину против кори, эпидемического паротита, краснухи и вируса varicella).
При наличии противопоказаний к введению одной из этих четырех живых вакцин необходимо вакцинировать восприимчивых к этой инфекции членов семьи (особенно братьев и сестер).
ВИЧ-инфицированные дети должны пройти стандартный курс вакцинации семивалентной пневмококковой конъюгированной вакциной (ПКВ), начиная со второго месяца жизни, и дополнительно 23-валентной пневмококковой полисахаридной вакциной (ППСВ) в возрасте старше 2 лет (должно пройти ≥2 месяцев после введения последней дозы ПКВ). Ревакцинация ППСВ проводится каждые 5–6 лет.
Вакцинация детей с доказанной ВИЧ-инфекцией должна учитывать их клинико-имунологические категории согласно таблице: N1, N2, N3, A1, A2, АЗ. С1, С2, СЗ; при не подтвержденном ВИЧ-статусе ребенка используют букву Е перед классификацией (например, ЕА2 или ЕВ1 и т.д.).

Основным путем инфицирования детей ВИЧ является перинатальный, однако при современной терапии ВИЧ-инфицированных беременных инфицируется не более 5-10% новорожденных. Поскольку новорожденные, вне зависимости от того, инфицированы они или нет, имеют в крови материнские антитела к ВИЧ, которые могут сохраняться в течение 18 месяцев, диагноз ВИЧ-инфекции до этого возраста выставляется на основании выявления в крови вируса или его антигена р24. Таким образом, дети ВИЧ-инфицированной матери для проводящего вакцинацию представляют собой одну гетерогенную группу, что ставит ряд существенных проблем, в частности, безопасность и эффективность разных вакцин у детей с перинатальной ВИЧ-инфекцией (по МКБ В23). а также эффективность вакцинации не зараженных ВИЧ детей (по МКБ R75), развитие иммунной системы которых, хотя бы теоретически, могло пострадать в организме ВИЧ-инфицированной матери.
Клинические категории ВИЧ-инфекции детей до 13 лет
Лимфаденопатия, гепатоспленомегалия, паротит, дерматит, рецидивирующий отит, хронический понос
Умеренно выраженная – В
Первый эпизод бакт. менингита, пневмонии или сепсиса, кардиомиопатия, гепатит, оппортунистические инфекции (ЦМВ, кандидоз, герпес простой или опоясывающий, осложненная ветряная оспа, токсоплазмоз, лейомиосаркома, лимфоидный пневмонит, анемия с Нb
Портал о человеке и его здоровой жизни iLive.
ВНИМАНИЕ! САМОЛЕЧЕНИЕ МОЖЕТ БЫТЬ ВРЕДНЫМ ДЛЯ ВАШЕГО ЗДОРОВЬЯ!
Информация, опубликованная на портале, предназначена только для ознакомления.
Обязательно проконсультируйтесь с квалифицированным специалистом, чтобы не нанести вред своему здоровью!
При использовании материалов портала ссылка на сайт обязательна. Все права защищены.
Сообщите нам об ошибке в этом тексте:
Просто нажмите кнопку Отправить отчет для отправки нам уведомления. Так же Вы можете добавить комментарий.
Комментариев пока нет!
После прививки АКДС ребенок хромает АКДС является прививкой, далее.
Будут индюшата здоровыми Будут индюшата здоровыми Первые 15 дней температура в далее.
Call-центр- (3012) 29-73-60 Call- центр -(3012) 29-76-20 далее.
Итак, КПК.Вакцина против кори-паротита-краснухи далее.
Календарь прививок Мы ответим на вопросы: Стоит ли далее.
Очень часто путают БЦЖ и Манту, и вторую считают прививкой. Прививка – это БЦЖ Прививка БЦЖ, как правило, делается.
Можно ли беременным ставить прививки против гриппа Безусловно, лучше всего сделать все необходимые прививки за несколько месяцев до беременности.
PNEUMOCOCCAL POLYSACCHARIDE VACCINE (ВАКЦИНА ПНЕВМОКОККОВАЯ ПОЛИСАХАРИДНАЯ) Вакцину вводят п/к или в/м. Первичную вакцинацию проводят одной дозой данной вакцины однократно. Ревакцинации проводят каждые пять лет. Интервал между.
Особенности вакцинации вич инфицированных

Могут ли ВИЧ-инфицированные делать прививки
Все вакцины разделяют на живые (которые имеют в себе ослабленный вирус) и инактивированные (которые состоят из антител).
заставляют организм бороться с ослабленным вирусом, и организм сам вырабатывает антитела. Человек переболевает легкой формой болезни, после чего у него вырабатывается иммунитет.
содержат в себе уже мертвого возбудителя болезни или его кусочки. При такой вакцинации человек не заболевает.
Даже у здоровых людей вакцина может вызвать побочные эффекты. Что же тогда делать людям с ВИЧ, у которых иммунная система постоянно слабеет. Ведь если человек с ВИЧ заболеет гриппом или гепатитом, то последствия будут огромны.
Особенности вакцинации у людей с ВИЧ
Люди с ВИЧ в 100-150 раз чаще заболевают пневмонией, поэтому рекомендуют прививаться от нее. Вакцина действует 5 лет.
Вакцинацию от гриппа приходится проходить каждый год. Так как выработка антител длится долго, то прививаться следует всегда до начала эпидемии (в начале ноября).
Вакцины от гепатита В защищают от него на 10 лет, вакцина от гепатита А действует 20 лет.
Обычно от этих заболеваний прививают всех детей в возрасте 3 месяцев. ВИЧ-больные могут прививаться повторно, но не чаще раза в 10 лет. При прививании всегда следят за уровнем вырабатываемых тел, если он слишком мал, то пока возможно вводят вторую дозу.
Не рекомендуют прививать от оспы
прививание от некоторых болезней обязательно.
–1 иммунный ответ на введение вакцины снижен;
при количестве лимфоцитовCD4 100 мкл –1 ответ на вакцинацию не ожидается.
Однако, следует помнить, что после введения некоторых живых вакцин (например, пероральной полиомиелитной вакцины) вакцинированный человек в течение некоторого времени выделяет вакцинный штамм вируса во внешнюю среду и способен заразить ВИЧ-инфицированного члена семьи, у которого развивается инфекция вакцинным штаммом. Поэтому для вакцинации лиц из ближайшего окружения ВИЧ-инфицированного оральная полиомиелитная вакцина (ОПВ) и вакцина против натуральной оспы не применяются.
При количестве лимфоцитов CD4 15#160;% вакцина MMR вводится дважды с интервалом в 1 месяц. Согласно последним американским рекомендациям, эту вакцину также можно вводить детям в возрасте 1–8 лет при процентном содержании лимфоцитов CD4 15% и детям 8 лет при количестве лимфоцитов CD4 200 мкл –1.
Из-за отсутствия данных не следует применять четырехкомпонентную вакцину MMRV (вакцину против кори, эпидемического паротита, краснухи и вируса varicella).
При наличии противопоказаний к введению одной из этих четырех живых вакцин необходимо вакцинировать восприимчивых к этой инфекции членов семьи (особенно братьев и сестер).
ВИЧ-инфицированные дети должны пройти стандартный курс вакцинации семивалентной пневмококковой конъюгированной вакциной (ПКВ), начиная со второго месяца жизни, и дополнительно 23-валентной пневмококковой полисахаридной вакциной (ППСВ) в возрасте старше 2 лет (должно пройти ≥2 месяцев после введения последней дозы ПКВ). Ревакцинация ППСВ проводится каждые 5–6 лет.
Вакцинация детей с доказанной ВИЧ-инфекцией должна учитывать их клинико-имунологические категории согласно таблице: N1, N2, N3, A1, A2, АЗ. С1, С2, СЗ; при не подтвержденном ВИЧ-статусе ребенка используют букву Е перед классификацией (например, ЕА2 или ЕВ1 и т.д.).

Основным путем инфицирования детей ВИЧ является перинатальный, однако при современной терапии ВИЧ-инфицированных беременных инфицируется не более 5-10% новорожденных. Поскольку новорожденные, вне зависимости от того, инфицированы они или нет, имеют в крови материнские антитела к ВИЧ, которые могут сохраняться в течение 18 месяцев, диагноз ВИЧ-инфекции до этого возраста выставляется на основании выявления в крови вируса или его антигена р24. Таким образом, дети ВИЧ-инфицированной матери для проводящего вакцинацию представляют собой одну гетерогенную группу, что ставит ряд существенных проблем, в частности, безопасность и эффективность разных вакцин у детей с перинатальной ВИЧ-инфекцией (по МКБ В23). а также эффективность вакцинации не зараженных ВИЧ детей (по МКБ R75), развитие иммунной системы которых, хотя бы теоретически, могло пострадать в организме ВИЧ-инфицированной матери.
Клинические категории ВИЧ-инфекции детей до 13 лет
Лимфаденопатия, гепатоспленомегалия, паротит, дерматит, рецидивирующий отит, хронический понос
Умеренно выраженная – В
Первый эпизод бакт. менингита, пневмонии или сепсиса, кардиомиопатия, гепатит, оппортунистические инфекции (ЦМВ, кандидоз, герпес простой или опоясывающий, осложненная ветряная оспа, токсоплазмоз, лейомиосаркома, лимфоидный пневмонит, анемия с Нb
Портал о человеке и его здоровой жизни iLive.
ВНИМАНИЕ! САМОЛЕЧЕНИЕ МОЖЕТ БЫТЬ ВРЕДНЫМ ДЛЯ ВАШЕГО ЗДОРОВЬЯ!
Информация, опубликованная на портале, предназначена только для ознакомления.
Обязательно проконсультируйтесь с квалифицированным специалистом, чтобы не нанести вред своему здоровью!
При использовании материалов портала ссылка на сайт обязательна. Все права защищены.
Сообщите нам об ошибке в этом тексте:
Просто нажмите кнопку Отправить отчет для отправки нам уведомления. Так же Вы можете добавить комментарий.
Комментариев пока нет!
Перед прививкой собаки необходимо от глистов – все о далее.
Срочно! Уплотнение на шее у кошки далее.
Опубликовал ramnek • Время: 6 марта далее.
С какого возраста делать прививки ребенку? От прививки дети далее.
Очень часто путают БЦЖ и Манту, и вторую считают прививкой. Прививка – это БЦЖ Прививка БЦЖ, как правило, делается.
Можно ли беременным ставить прививки против гриппа Безусловно, лучше всего сделать все необходимые прививки за несколько месяцев до беременности.
PNEUMOCOCCAL POLYSACCHARIDE VACCINE (ВАКЦИНА ПНЕВМОКОККОВАЯ ПОЛИСАХАРИДНАЯ) Вакцину вводят п/к или в/м. Первичную вакцинацию проводят одной дозой данной вакцины однократно. Ревакцинации проводят каждые пять лет. Интервал между.
Прививки: Рекомендации для людей, живущих с ВИЧ
Иммунизация (или вакцинация) необходима для профилактики болезней: ветряной оспы, гриппа, полиомиелита и других заболеваний. Вакцины вводятся в организм подкожно, перорально или интраназально.
Когда человек получает вакцину, его иммунная система вырабатывает антитела, чтобы в будущем защитить организм от инфекции.
ВИЧ может ослабить иммунную систему и осложнить борьбу с инфекциями. Поэтому людям, живущим с ВИЧ, рекомендовано соблюдать график вакцинации.
Вакцины предотвращают эпидемии: чёрную оспу, например, удалось победить только благодаря всеобщей иммунизации. Чем больше людей получают прививки, тем меньше шансов на вспышку заболевания.
Против Гепатита В.
Пневмококковая (против пневмонии).
Против столбняка, дифтерии и коклюша (АКДС) – вводится однократно, в детском возрасте. Каждые 10 лет рекомендуется повторять вакцину против столбняка и дифтерии (АДС).
Против вируса папилломы человека (ВПЧ) (людям в возрасте до 26 лет).
Есть два основных типа вакцин:
Инактивированные вакцины – сделаны из мертвых микроорганизмов, поэтому для выработки иммунитета требуются большие дозы такой вакцины, многократное применение и введение веществ-помощников (так называемые адъюванты, способны усилить защитную реакцию организма).
Вакцина от одной и той же болезни может быть как живой, так и мёртвой (пример – прививка от полиомиелита). В целях безопасности, люди с ВИЧ должны получать инактивированные вакцины, чтобы избежать даже минимального шанса получить болезнь.
Но некоторые вакцины доступны только в живом виде (к примеру, вакцина против ветряной оспы и опоясывающего лишая). В определенных ситуациях они могут быть рекомендованы для людей, живущих с ВИЧ.

Да. ВИЧ может ослабить иммунный ответ вашего организма на вакцину, то есть сделать прививку менее эффективной. Кроме того, стимулируя иммунную систему, вакцины могут вызвать временный рост вирусной нагрузки.
Любая вакцина может вызвать побочные эффекты. Как правило, они незначительны (болезненность в месте инъекции или субфебрильная температура) и проходят в течение нескольких дней.
Тяжелые реакции на вакцины редки. Перед вакцинацией поговорите со своим врачом о преимуществах и рисках вакцины и возможных побочных эффектах.
Если вы планируете поездку, вам могут понадобиться прививки против ряда болезней: желтой лихорадки, бешенства, клещевого энцефалита или брюшного тифа.
Если у вас ВИЧ, поговорите со своим врачом о вакцинах, которые вам можно сделать до путешествия.
Если требуется иммунизация и доступна только живая ослабленная вакцина, узнайте, насколько высоки потенциальные риски и не превышают ли они потенциальную защиту.
Если вы начали проходить терапию, но число лимфоцитов CD4+ менее 200 клеток, ваш лечащий врач может рекомендовать отложить поездку, пока АРТ не подействует и иммунная система не восстановится.
Нет. За прошедшие десятилетия учёные несколько раз пытались разработать подобную вакцину, но иммунный ответ был слишком слаб, чтобы подавить размножение ВИЧ. Но разработки в этой сфере продолжаются. О текущей ситуации вы можете узнать из материала СПИД.ЦЕНТРа.
Перевод: Евгений Игнатов



Научно-популярный просветительский проект фонда СПИД.ЦЕНТР
Читайте также:
- Анализ шприца на вич и гепатит
- Вич что это венерология
- Здрав ру вич инфекция
- Арман сагынбаев заражал девушек вич
- Можно ли работать поваром с диагнозом вич


