Наиболее частым осложнением гонококкового конъюнктивита является
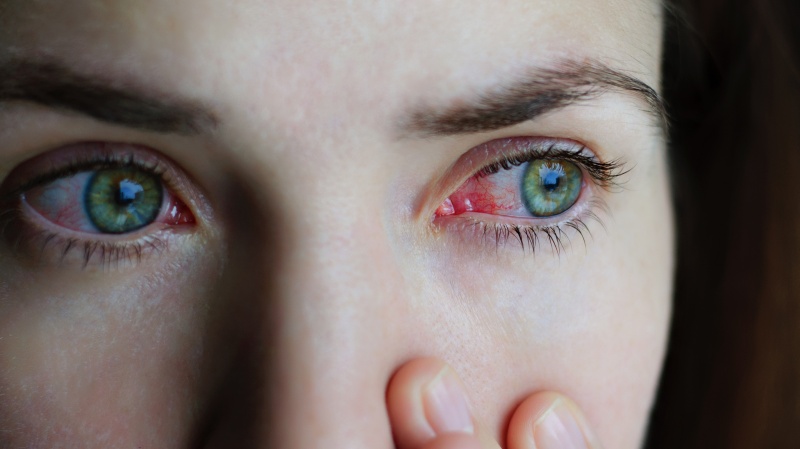
Одной из тяжелейших форм болезней конъюнктивы является гонорейный конъюнктивит, вызывающий поражение глаз вплоть до слепоты, возможны поражения клапанов сердца, суставов. Раньше заболевание часто встречалось у новорождённых, основной причиной являлось попадание на слизистую глаз новорождённого секрета половых путей матери, содержащего гонококк. Сейчас такая патология практически не встречается – только в случае родов вне медицинского учреждения или при отсутствии необходимой профилактики.
Возбудителем гонореи является гонококк Нейссера – диплококк, внешне напоминающий кофейное зерно, неподвижный, имеющий капсулу, защищающую от вредных внешних факторов, делающую его устойчивым к действию антибиотиков.
Что такое гонорейный конъюнктивит и пути заражения
Гонококковый конъюнктивит характеризуется развитием гнойного воспалительного процесса конъюнктивы. Гонорея глаз особенно опасна тем, что высок риск поражения роговицы – развивается воспаление конъюнктивальной оболочки, которая становится отечной, сдавливает сосуды, питающие роговицу, нарушая ее питание. Образуются гнойные язвы, вызывающие помутнение роговицы, в тяжелых случаях – потерю зрения. При гонорее возможна генерализация инфекции – распространение возбудителя через кровь в другие органы, ткани.
Гонорея имеет код А.54 по МКБ-10. Гонококковый конъюнктивит относится к острым кератоконъюнктивитам и кератитам – А.54.3.
Заразиться гонококком можно через:
- Инфицированные родовые пути – так заражаются младенцы.
- Контактный механизм при несоблюдении больным правил личной гигиены – могут инфицироваться как дети младшего возраста, когда за ними ухаживает мать, больная гонореей, так и взрослые. Реже заражение возможно в детских учреждениях контактным путем, если в коллективе есть ребенок с гонококковой инфекцией.
- Аутоинфицирование – пациент, страдающий гонорейным уретритом, при пренебрежении правилами личной гигиены, может занести возбудителя себе в глаза.
Можно сделать вывод – гонобленнорея характеризуется контактным способом передачи.
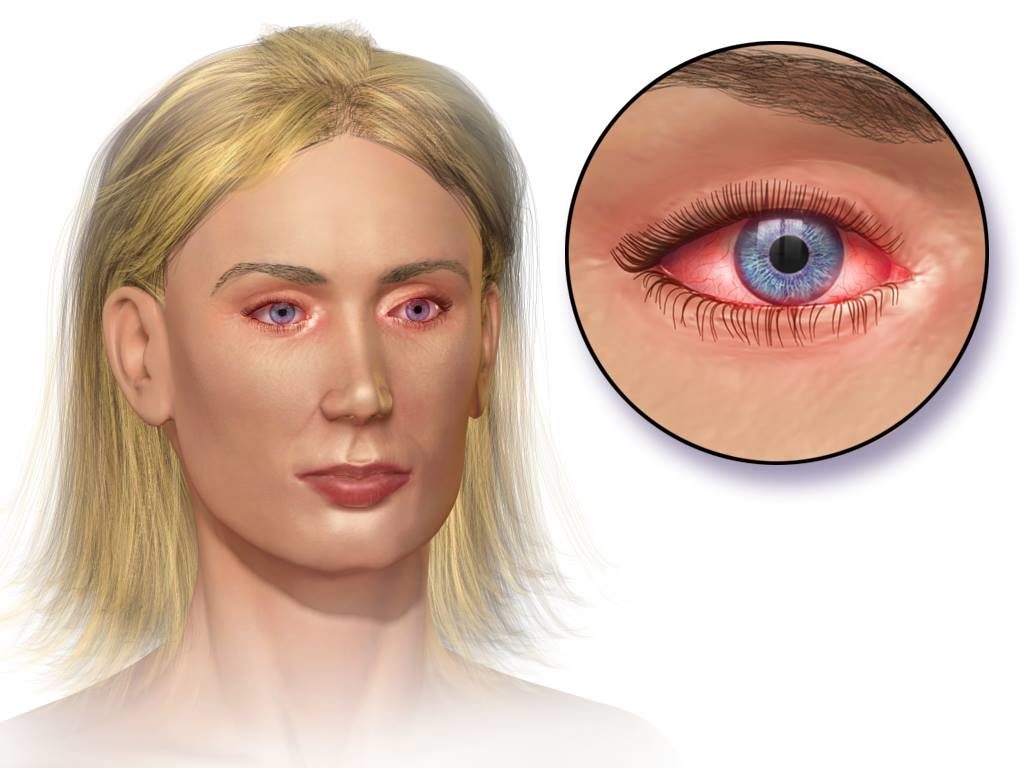
Гонококковый конъюнктивит характеризуется развитием гнойного воспалительного процесса конъюнктивы
Симптомы и диагностика
У новорождённых гонококковый конъюнктивит развивается через 2-3 суток, если инфицирование произошло через предметы ухода – позднее 3 суток жизни. У взрослых первые симптомы появляются к 4-5 дню после контакта.
Симптомы гонореи глаз:
- В начале заболевания – выраженный отек век, создающий трудности для осмотра. Конъюнктива легко кровоточит, появляется кровянистое отделяемое.
- Одним из главных проявлений заболевания считается появление на 3-4 день болезни большого количества желто-зеленого гноя, одновременно спадает отек.
- При поражении роговой оболочки образуются глубокие язвенные дефекты, которые впоследствии рубцуются, замещаются бельмом.
- Иные признаки гонореи – выраженный зуд, боли, общая слабость, повышение температуры тела.
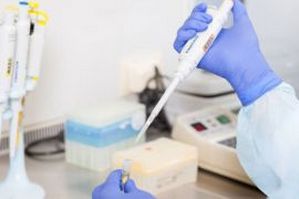
Врач проводит определенные исследования с целью подтверждения диагноза
Врач проводит определенные исследования с целью подтверждения диагноза. К ним относятся: осмотр мазка гноя под микросокопом, посев гнойного отделяемого на питательную среду для определения вида возбудителя, чувствительности к антибиотикам (проводится редко, так как необходимо ждать результатов более недели, а лечение нужно проводить незамедлительно; проводится на случай неэффективности лечения, когда возникнет необходимость смены антибиотика), экспресс-методы. Наиболее информативным считается ПЦР, при проведении которого может использоваться как гнойное отделяемое, так и венозная кровь. Результаты анализа становятся известны уже через 1-2 суток.
Лечение и профилактика
Гонококковый конъюнктивит лечится при помощи антибактериальных препаратов. Лечение гонореи глаз преследует основную цель – сохранение зрения.
- Введение Цефтриаксона внутримышечно однократно.
- Капли, обладающие антимикробным действием (Окацин, Флокацин).
- Капли, снимающие отек и воспаление (Альбуцид, Наклоф).
- Глазные мази с антибиотиками (тетрациклиновая, стрептомициновая) – используются преимущественно на ночь.
Длительность лечения обычно составляет 7-10 дней и продолжается до ликвидации гонококка в мазках из конъюнктивальной полости.

Профилактика гонококкового поражения органа зрения заключается преимущественно в соблюдении больным гонореей правил личной гигиены
Профилактика гонококкового поражения органа зрения заключается преимущественно в соблюдении больным гонореей правил личной гигиены – индивидуальные гигиенические средства, отдельные полотенца для тела, рук, мыть руки после посещения уборной. Также, необходимо выявлять гонококковую инфекцию при обследовании беременных.
У новорожденных во всех родильных домах, независимо от того, больна мать гонореей или нет, проводится специфическая профилактика – сразу после рождения ребенку закапывают в глаза 20% раствор сульфацила-натрия, либо закладывают 1% тетрациклиновую мазь.
Осложнения и прогноз
Важно не заниматься самолечением, в противном случае гонококковый конъюнктивит протекает с развитием следующих осложнений:
- Язвенное поражение роговой оболочки.
- Перфорация язвы роговицы с выпадением хрусталика, части стекловидного тела.
- Помутнение роговицы.
- Слепота.
- Гнойное воспаление всех структур глаза – панофтальмит.
Гонорея глаз имеет благоприятный прогноз, если своевременно начата терапия – изменения исчезают бесследно.
Видео
Конъюнктивит после полового акта.

Гонококковый конъюнктивит (бленнорея, гонобленнорея) – воспалительная реакция конъюнктивы, вызываемая возбудителем гонореи (гонококками – neiserria gonorrhoeae). Данная патология наблюдается у новорожденных, детей и возрастных пациентов.
Бленнорея – достаточно опасное заболевание для глаз, особенно для роговой оболочки.
Пути заражения
Инфицирование новорожденного происходит, как правило, во время родов при прохождении ребенка через родовые пути больной матери. Если же симптомы проявляются более чем через 5 дней, это говорит о том, что инфекция была занесена после родов (например, через предметы обихода).
У детей и взрослых гонобленнорея может развиться, если не соблюдать простые гигиенические правила – не использовать одно полотенце для тела и лица, не мыть руки после туалета. Таким образом, гонококки заносятся на конъюнктиву контактным путем.
Симптоматика

Клинические симптомы развиваются в течение первых дней жизни ребенка – как правило, на 2-3 день. Сначала появляется водянистое отделяемое из глаз, затем – отек век, кожа которых становится красной и очень плотной. Глаза открываются с трудом, из глазной щели выделяется экссудат с примесью крови. Конъюнктива становится отечной, ярко-красной, рыхлой, при прикосновении часто кровоточит.
Через несколько дней видимые воспалительные явления (отек и покраснение) уменьшаются, однако полностью не проходят. При этом, отделяемое становится желтоватого оттенка (появляется гной). Окончательно воспаление стихает в течение месяца.
Гонококковый конъюнктивит наиболее опасна в первые дни после начала заболевания, так как сильный отек нарушает питание тканей роговицы. При наличии гнойного экссудата на ней формируются язвы, которые могут расплавить роговую оболочку. В результате происходит перфорация (прободение) роговицы, и инфекция проникает в глазное яблоко, вызывая в нем воспалительную реакцию (эндофтальмит). Такие осложнения могут привести не только к слепоте, но и гибели глаза.
Однако далеко не во всех случаях происходит перфорация, нередко язвы самостоятельно очищаются и со временем превращаются в участки помутнения (бельмо).
У новорожденных грозные осложнения бленнореи в виде прободения роговицы и эндофтальмита встречаются достаточно редко.

Гонококковый конъюнктивит у детей старшего возраста протекает в более тяжелой форме. Нередко воспаление сопровождается нарушением общего состояния (лихорадка, боли в мышцах и суставах). Как правило, поражается только один глаз, но процесс распространяется на роговицу, что повышает риск развития осложнений в виде язвы роговой оболочки с прободением и последующего эндофтальмита.
У возрастных пациентов гонобленнорея протекает еще тяжелее, с ярко выраженными признаками нарушения самочувствия. Как и у детей, чаще поражается только один глаз. Однако воспаление нередко переходит на роговую оболочку, что приводит к образованию на ней помутнений и, с большой долей вероятности, – к слепоте.
Диагностика
Диагноз гонококковый конъюнктивит ставится на основании характерной клинической картины заболевания, однако для подтверждения проводится лабораторное исследование отделяемого для выявления возбудителя (гонококка).
Дифференцировать патологию нужно с хламидиозным поражением конъюнктивы, которое практически всегда развивается после первой недели жизни ребенка, и при котором значительно меньше выделений из глаза.
Лечение

Лечение назначает офтальмолог совместно с дерматовенерологом. Показана местная и общая терапия:
- Антибиотики широкого спектра и сульфаниламидные препараты внутрь (дозировка – в зависимости от возраста).
- Местная терапия – частые промывания глаз растворами антисептиков, закапывания в глаз капель с противомикробным и противовоспалительным эффектом.
Курс лечения составляет от 10 до 15 дней, после чего обязательно проводят повторное исследование мазков конъюнктивы.
Профилактика
Меры профилактики перечислены ниже.
- Комплексное обследование беременных с целью выявления гонореи на ранних стадиях (при выявлении – обязательно лечение).
- Обработка глаз новорожденного тампонами, смоченными в растворах антисептиков (например, фурацилина), закапывание капель с антибиотиком.
- У детей и взрослых – соблюдение правил личной гигиены (использование только своих средств гигиены, раздельных полотенец для лица и тела, мытье рук после туалета и т.д.).
Рекомендуем прочитать статью о том, как быстро вычислить конъюнктивит и как с ним бороться, а также разобраться с рисками этого заболевания.
Для более полного ознакомления с болезнями глаз и их лечением – воспользуйтесь удобным поиском по сайту или задайте вопрос специалисту.
Гонококковый конъюнктивит (гонобленнорея) развивается при попадании в конъюнктивальный мешок гонококка (Neisseria gonorrhoeae). Гонобленнорея - тяжелое заболевание конъюнктивы, весьма опасное и для роговицы. Клинически различают гонобленнорею новорожденных, детей и взрослых. Заражение новорожденного может произойти во время прохождения плода через родовые пути больной гонореей матери или через предметы ухода за ребенком. Детская гонобленнорея чаще встречается у девочек, заражающихся от больной матери при несоблюдении ими гигиенических правил. У взрослых заражение происходит при заносе в глаз загрязненными руками отделяемого из половых органов. В последнее время заболевание встречается исключительно редко.
Гонобленнорея у новорожденных развивается обычно на 2-3-й день после рождения (инкубационный период). Появляется выраженный синюшно-багровый отек век. Припухшие веки становятся плотными, их почти невозможно открыть для осмотра глаза. При этом из глазной щели под давлением изливается кровянистое отделяемое цвета мясных помоев. Конъюнктива резко гиперемирована, инфильтрирована, разрыхлена и легко кровоточит. Через 3-4 дня отек век уменьшается, веки становятся на ощупь мягкими, тестоватыми. Выделения из глаз гнойные, обильные, сливкообразной консистенции, желтого цвета.
Исключительная опасность гонобленнореи заключается в поражении роговицы. Отечные веки и конъюнктива сдавливают роговицу и нарушают ее питание. Эпителий роговицы мацерируется и при обильном гнойном отделяемом легко возникают гнойные язвы. Роговица становится матовой. На этом фоне появляется желтовато-серый инфильтрат, который вскоре распадается, превращаясь в язву. Течение язвы может быть различным. Достигнув известных размеров, она может очиститься, зарубцеваться и превратиться в бельмо. Гнойная язва может привести к быстрому расплавлению и перфорации роговицы. Инфекция проникает в полость глаза и влечет развитие эндофтальмита или панофтальмита с последующей атрофией глазного яблока. Следует отметить, что к столь грозным осложнениям гонококковый конъюнктивит у новорожденных приводит сравнительно редко.
Гонобленнорея у взрослых протекает тяжелее, чем у новорожденных. Она сопровождается общими симптомами: лихорадочным состоянием, поражением суставов, мышц, нарушением со стороны сердечной деятельности. Хотя у взрослых поражается обычно один глаз, приведенные выше осложнения со стороны роговицы и других отделов глазного яблока у них встречаются чаще и заканчиваются образованием грубых бельм, атрофией глазного яблока с неизбежной слепотой.
Гонобленнорея у детей протекает легче, чем гонококковый конъюнктивит у взрослых, но тяжелее, чем у новорожденных. У детей старшего возраста при гонобленнорее нередко в процесс вовлекается роговица. Так же как и взрослых, чаще поражается один глаз.
Диагноз обычно не вызывает затруднений, так как клиническая картина очень характерна. Для его подтверждения необходимо лабораторное исследование отделяемого из конъюнктивальной полости на выявление гонококка. При дифференцировании от хламидийной бленнореи новорожденных с включениями необходимо учитывать ее развитие не ранее чем через 7-10 дней после рождения. Конъюнктивит при этом более легкий со скудным или умеренным слизисто-гнойным отделяемым.
Лечение - общее и местное. Общее лечение состоит в назначении сульфаниламидных препаратов и антибиотиков широкого спектра в дозах, соответствующих возрасту. Местно назначают частые промывания глаз раствором калия перманганата 1:5000, через каждые 1-2 ч закапывают раствор натриевой соли бензилпенициллина в разведении 10 000 ЕД в 1 мл или растворы других антибиотиков или 30 % раствор сульфацил-натрия. На ночь за веки закладывают мазь или лекарственные пленки, содержащие сульфаниламиды или антибиотики.
Продолжать лечение следует до полного клинического выздоровления и отрицательных результатов исследования содержимого конъюнктивальной полости на гонококк. Лечение сокращает сроки заболевания до нескольких дней.
Прогноз при своевременном и энергичном лечении благоприятный. Лечение предупреждает развитие осложнений со стороны роговицы и исключает тем самым возможную слепоту или понижение зрения. В нашей стране до 1917 г. гонобленнорея была причиной слепоты примерно в 10 % случаев. В настоящее время благодаря повсеместно действующей строгой системе профилактических мероприятий у новорожденных гонобленнорея стала казуистической редкостью.
Профилактика. По существующему в Советском Союзе законодательству профилактика гонобленнореи у новорожденных является обязательной. Сразу после рождения ребенку протирают веки ватным тампоном, смоченным 2 % раствором борной кислоты, и закапывают в каждый глаз 2 % раствор нитрата серебра (способ Матвеева-Креде). Необходимо строго следить, чтобы ошибочно не был использован 10-20 % раствор ляписа, который иногда применяют для обработки пуповины. Известны печальные случаи, когда при невнимательности акушерок ошибочное закапывание в глаза новорожденным 10 % раствора нитрата серебра вызывало тяжелейшие ожоги роговицы с последующим образованием бельм. Из-за опасности использования нитрата серебра, а также из-за того, что способ Матвеева-Креде не может полностью гарантировать защиту новорожденных от хламидийной бленнореи с включениями, в последние годы применяют свежеприготовленные растворы антибиотиков или 30 % раствор сульфацил-натрия, которые инсталлируют в глаза троекратно в течение часа.
Главным в профилактике гонобленнореи новорожденных является тщательное многократное обследование женщин в период беременности, своевременное и активное лечение их в женских консультациях. У взрослых или у детей при поражении гонококковым конъюнктивитом одного глаза профилактика заражения здорового глаза заключается в соблюдении санитарно-эпидемических и гигиенических мероприятий.
A. Бoчкapeвa и др.
Диагностика, лечение и реабилитация в лучших клиниках Германии , для пациентов из России и стран СНГ по самым современным медицинским технологиям, без посредников.
--> Глазная клиника профессора Трубилина квалифицированное лечение заболеваний глаз, современная коррекция зрения.
Гонококковый конъюнктивит (бленнорея, гонобленнорея) — инфекционное заболевание, развивающееся вследствие поражения конъюнктивы процессами воспалительного генеза. Возникновение патологической реакции является следствием попадания на слизистые ткани органов зрения микроорганизмов — гонококков Нейссера. Воспаление, возникающее под воздействием гонококков, еще логично называют гонорейный конъюнктивит. Заболевание поражает как взрослых людей, так и новорожденных.
Гонококковый конъюнктивит относят к группе опасных офтальмологических патологий воспалительной этиологии. Обусловлено это тем, что поражение слизистых тканей органов зрения, в частности — роговой оболочки, может привести к необратимым последствиям — язв роговицы и слепоте.
Гонорейный конъюнктивит — пути инфицирования
Типичным для гонококков, провоцирующих развитие гонореи, является поражение органов мочеполовой системы. Инфицирование слизистых тканей глаз может произойти несколькими основными путями, в числе которых вертикальный и бытовой. Передача патогенной микрофлоры от матери к ребенку происходит при проведении естественного родоразрешения.

Инфицирование детей более старшего возраста и взрослых является результатом контакта поверхностей, зараженных гонококками, с органами зрения. Подобное может произойти при использовании чужих полотенец или иных предметов обихода, прикосновении к лицу грязных рук.

Важно! Ввиду специфики заражения гонококковой инфекции следует вывод, что лучшим методом профилактики гонореи глаз является строгое соблюдение правил личной гигиены.
Симптомы
Клинические признаки инфицирования органов зрения патогенной микрофлорой имеют некоторые особенности в зависимости от возраста и состояния иммунных сил больного. В целом, гонококковый конъюнктивит сопровождается выраженными отечностями глаз, покраснением, выделением гнойного экссудата, общей слабостью, повышением температуры тела.
При вертикальном пути инфицирования новорожденного первые признаки заболевания появляются на второй – третий день жизни. Клиническая картина нарастает быстро, сопровождаясь следующей симптоматикой:

- Из глаз выделяется водянистая жидкость, наблюдается отек век, покраснение, ткани становятся плотными и болезненными на ощупь.
- По мере развития патологии конъюнктива приобретает рыхлость, при прикосновении возможны незначительные кровотечения, содержимое, выделяемое из глазной щели, становится мутным.
- Через несколько дней покраснения и отеки становятся менее выраженными, наблюдается выделение гнойного экссудата в незначительных количествах.
Гонококковый конъюнктивит особенно опасен на ранних этапах развития. В этот период выраженные отечности тканей приводят к нарушению обменных процессов в роговице. В сочетании с выделением гнойного экссудата подобное может стать причиной образования язвенных участков и прободения роговицы. Впоследствии указанные осложнения бленнореи приводят к нарушению зрения или полной его утрате. У детей раннего возраста гонорейный конъюнктивит протекает достаточно легко. Осложнения, приведенные выше, диагностируются крайне редко.
У детей старшего возраста гонорея глаз протекает на фоне приведенных выше симптомов, а также сопровождается ухудшением общего самочувствия, повышением температуры тела, слабостью, лихорадочным состоянием. Преимущественно поражению гонококками подвергается только один глаз. При этом воспалительные процессы нередко затрагивают не только кожные покровы и слизистые ткани, но и роговицу, что может спровоцировать образование язв и развитие эндофтальмита.
У больных зрелого возраста поражению болезнетворными микроорганизмами также подвергается только один глаз. Заболевание чаще протекает в отягощенной форме, сопровождается сильным ухудшением общего самочувствие, приводит к развитию осложнений.

Уже в первый день после заражения веки краснеют, наблюдается сильная отечность, появляется выделение мутной жидкости из глазной щели. Далее отечности увеличиваются, экссудат приобретает мутность, желтоватые вкрапления, являющиеся гноем, неприятный запах. Веки пораженного глаза плотно слипаются. Отсутствие своевременного лечения гонорейного конъюнктивита у взрослых может стать причиной утраты зрения.
Методы диагностики
Диагностика заболевания базируется на изучении клинической картины, а также проведении анализов гнойного экссудата, выделяемого из глазной щели. Стандартными вариантами исследования являются:
- Офтальмоскопия.
- Анализ анамнеза больного. Нередко инфицирование пациентов, страдающих бленнореей, является результатом самозаражения. То есть, больной проявляет жалобы на признаки гонореи со стороны органов мочеполовой системы. В подобной ситуации требуется проведение комплексной терапии.
- Бактериоскопия, проводимая посредством изучения слезной жидкости. Указанный анализ необходим для определения возбудителя.
- Бактериологический посев. Приведенный метод диагностики применяется для выявления природы возбудителя заболевания, а также определения уровня устойчивости патогенной микрофлоры к антибиотикам разных видов.
Также больному может быть предписано прохождение общих диагностических процедур, к примеру, анализа крови, мочи, кала.
Способы лечения
Схема терапии гонорейного конъюнктивита подбирается с учетом особенностей течения заболевания и возраста больного. Обязательным является комплексное сочетание средств общего и местного действия.
Детям и возрастным пациентам предписывается внутримышечное введение антибиотического препарата Цефтриаксон. Дозировка имеет некоторые отличия. Детям препарат вливают три раза, тогда как взрослым показана одна инъекция.

Для удаления гнойного экссудата, оказания обезболивающего действия и подавления воспалительных процессов применяются средства местного действия, в том числе, приготовленные самостоятельно:
- Для удаления гнойного экссудата рекомендуется не реже трех раз на протяжении дня промывать глаза слабым раствором ромашки. Для его приготовления нужно залить стаканом крутого кипятка ложку сухих соцветий, оставить для настаивания. Применять только после остывания в теплом виде. При большом количестве гноя и сильной болезненности рекомендуется аккуратно протирать веки ватными тампонами, смоченными в целебном растворе.
- Для подавления активности патогенной флоры в рамках комплексной терапии могут быть рекомендованы к применению капли Окацин либо Флокацин. Проводить процедуры закапывания требуется в соответствии с индивидуальной схемой лечения, назначенной врачом.
- При выраженных воспалительных процессах могут быть рекомендованы к применению лекарственные препараты Витасик и Тауфон, которые также обладают легким обезболивающим и заживляющим действием.
- На ранних этапах инфицирования гонококковым конъюнктивитом, когда отечности тканей выражены особенно сильно, требуется использовать препараты Аллергофтал либо Сперсаллерг.
- Рекомендуется регулярное промывание глаз слабым раствором обычной марганцовки. Жидкость должна быть комнатной температуры.
Заражение бактериальным конъюнктивитом происходит обычно в результате прямого контакта с зараженным отделяемым.
Бактериальный конъюнктивит обычно вызывается Staphylococcus aureus, Streptococcus pneumoniae, Haemophilus influenzae, Moraxella, атипичные микобактерии или менее часто Chlamydia trachomatis, Neisseria gonorrhoeae вызывает гонококковый конъюнктивит, который обычно является результатом полового контакта с лицом с урогенитальной инфекцией.
Офтальмия новорожденных - это конъюнктивит, который возникает у 20-40 % рожденных детей, прошедших через инфицированный родовой канал. Данное заболевание может быть связано с материнской гонококковой или хламидийной инфекцией.
Бактериальный конъюнктивит может протекать как в острой форме, так и хронической. Скорость развития острой формы и выраженность симптомов зависят, прежде всего, от возбудителя заболевания. При хронической форме до момента обращения к врачу может пройти несколько недель, а единственной жалобой будет незначительное покраснение и слипание глаз по утрам. При наиболее распространенной стафилококковой или стрептококковой инфекции развитие конъюнктивита происходит в течение 2-х - 4-х дней, а для развития кератоконъюнктивита или язвы роговицы необходимо не менее 7-и дней. На фоне правильно назначенной антибиотикотерапии улучшение состояния должно наступить с 3-го дня лечения.
При хроническом конъюнктивите все симптомы выражены не столь ярко, как при остром. Заболевание связано с активацией сапрофитов, находящихся в конъюнктивальной полости. Причиной тому служат местные факторы: некорригированные аномалии рефракции, нарушение оттока слезы, заболевания век, ошибки в лечении острого конъюнктивита, а также системные факторы: гиповитаминоз, заболевания ЖКТ и ротовой полости, воспаление придаточных пазух носа. Больные жалуются на зуд, жжение, чувство инородного тела, повышенную зрительную утомляемость. Все симптомы усиливаются к вечеру. Конъюнктива умеренно гиперемирована, разрыхлёна, по краю век можно увидеть корочки (засохшее отделяемое). Заболевание может протекать с длительными периодами улучшения состояния.
Бактериальный конъюнктивит имеет следующие симптомы:
- резкое покраснение конъюнктивы глаза,
- чувство песка, жжение
- отделяемое - от умеренного до сильно выраженного, преимущественно желтоватого или зеленоватого оттенка
- при пробуждении от сна веки часто склеиваются и их трудно открыть в результате экссудата, который скапливается за ночь
- боль - незначительная при конъюнктивите, выраженная при кератоконъюнктивите
- ухудшение зрения при кератоконъюнктивите
- обычно в воспалительный процесс вовлекаются два глаза, но не всегда одновременно
Единственным специфическим признаком, характерным для бактериального конъюнктивита, является гнойное или слизисто-гнойное отделяемое. Оно может быть как обильным, так и едва заметным на ресницах. Остальные симптомы малоспецифичны: гиперемия конъюнктивы, отек конъюнктивы (как правило, незначительный), часто - явления блефарита.
Веки покрыты коркой, отечны. Отделяемое изначально чаще всего бывает водянистым, напоминая вирусный конъюнктивит, но в течение около 1 дня становится слизисто-гнойным. В нижнем своде можно обнаружить слизь в виде нитей. Наиболее выраженная гиперемия - в своде и меньше - у лимба. Тарзальная конъюнктива бархатистая, красная, с умеренными сосочковыми изменениями. Нередко встречаются поверхностная эпителиопатия и эпителиальные эрозии, которые зачастую безопасны.
Конъюнктива век и глазного яблока интенсивно гиперемирована и отечна. Обычно отсутствуют петехиальные субконъюнктивальные кровоизлияния, хемоз, отек век и увеличенные предушные лимфатические узлы.
Возбудитель – Streptococcus pneumoniae. Заражение происходит контактно-бытовым путём. Инкубационный период составляет 1– 2 дня.
Клиническая картина. Заболевание начинается остро, поражаются оба глаза (поочередно). Отмечается выраженная конъюнктивальная инъекция, отёк переходной складки, на конъюнктиве век и сводов появляются геморрагии и нежные белесовато-серые плёнки, которые легко удаляются влажным тампоном, конъюнктива под ними не кровоточит. Воспалительный процесс может распространяться на роговицу, и развивается поверхностный краевой кератит.
Дифтерия – острое инфекционное заболевание, характеризующееся фибринозным воспалением в области входных ворот инфекции. Возбудитель дифтерии – Corynebacterium diphtheriae (палочка Клебса–Лёффлера), источник инфекции – больной человек или бактерионоситель. Путь передачи – воздушно-капельный. Чаще болеют дети 2-10 лет. Дифтерия глаза относится к редким формам и, как правило, сочетается с дифтерией верхних дыхательных путей.
Дифтерийный конъюнктивит клинически проявляется тремя формами: дифтеритической, крупозной и катаральной.
- Дифтеритическая форма (6% случаев дифтерии слизистой глаза) является самой тяжёлой. В начале заболевания характеризуется резким отёком и уплотнением век, по мере течения заболевания веки становятся мягче и появляется обильное слизисто-гнойное отделяемое. Характерно появление плёнок грязно-серого цвета на слизистой хряща век, переходных складок, глазного яблока, межрёберном пространстве и на коже век, плотно спаянных с подлежащей тканью. Их отделение сопровождается кровотечением. В исходе заболевания на слизистой оболочке образуются звёздчатые рубцы, в ряде случаев развивается симблефарон, заворот век, трихиаз. Самые серьезные осложнения – язва роговицы, панофтальмит с последующим сморщиванием глазного яблока.
- При крупозной форме (встречается в 80% случаев) воспалительные явления выражены слабее. Плёнки образуются на слизистой оболочке век, реже – переходных складок. Плёнки нежные, серовато-грязного цвета, легко снимаются, обнажая незначительно кровоточащую поверхность. На месте плёнок рубцы остаются лишь в редких случаях. Роговица, как правило, не поражается. Исход заболевания благоприятный.
- Катаральная форма является наиболее лёгкой формой дифтерийного конъюнктивита (14% случаев). Характеризуется отсутствием плёнок, гиперемией и отёком конъюнктивы разной интенсивности. Общие явления выражены незначительно.
Лечение
Гонорея – венерическое заболевание с преимущественным поражением слизистых оболочек мочеполовых органов, передаётся половым путём. Заболевание вызывается грамотрицательным диплококком Neisseria gonorrhoeae. Источник заражения – больной гонореей человек. Путь передачи в основном контактный. Гонорейный конъюнктивит может развиться у взрослых, страдающих гонореей мочеполовых путей, в результате заноса инфекции в конъюнктивальную полость, у лиц, находящихся в контакте с больными, при несоблюдении ими правил гигиены (прямой генитально-глазной контакт или передача гениталии – рука – глаз). Новорождённые инфицируются в основном в момент прохождения через родовые пути матери, болеющей гонореей. Крайне редко встречается метастатическое внутриутробное заражение.
Острый гнойный конъюнктивит характеризуется быстрым прогрессированием. Сначала поражается один глаз. Веки отёчные, отделяемое обильное, гнойное, конъюнктива резко гиперемирована, ярко-красная, раздражённая, собирается в выпячивающиеся складки. Нередко отмечается резкий отёк конъюнктивы склеры (хемоз). Кератит развивается в 15-40% случаев, сначала поверхностный, затем развивается язва роговицы, которая может привести к перфорации роговицы уже через 1–2 дня.
Гонобленнорея новорождённых. Конъюнктивит обычно развивается на 2–5-е сутки после рождения. Веки отёчные, плотные, синюшно-багрового цвета, их невозможно открыть для осмотра глаза. При надавливании на них из глазной щели изливается кровянисто-гнойное или густое жёлтое гнойное отделяемое. Конъюнктива резко гиперемирована, разрыхлена, легко кровоточит. Опасным осложнением гонобленнореи является поражение роговицы, которое проявляется сначала в виде инфильтрата, а затем быстро превращается в гнойную язву. Язва распространяется по поверхности роговицы и в глубину, нередко приводя к прободению с образованием в дальнейшем простого или сращённого бельма. Реже инфекция проникает внутрь глаза и вызывает развитие панофтальмита.
Возбудитель – Haemophilus influenzae биовар aegyptius (палочка Коха–Уикса). Заболевание передаётся контактным путём. Переносчиком являются мухи. Инкубационный период – от нескольких часов до 1-2 дней.
При осмотре виден выраженный отёк и гиперемия конъюнктивы глазного яблока и нижней переходной складки, в ней отмечаются полиморфные кровоизлияния; вследствие выраженного отёка, в просвете глазной щели конъюнктива глазного яблока выглядит в виде двух треугольников, обращённых основанием к лимбу. В первые дни отмечается скудное слизистое отделяемое, склеивающее ресницы, – больной не может открыть веки. Затем отделяемое становится обильным и гнойным (как при гонорейном конъюнктивите), иногда на конъюнктиве век появляются нежные легко снимающиеся плёнки (напоминающие дифтерию). В ряде случаев могут наблюдаться симптомы общей интоксикации, а у детей возможно распространение процесса на роговицу.
Возбудитель – Moraxella lacunata (палочка Моракса–Аксенфельда). Заболевание передаётся контактно-бытовым путём. Инкубационный период – 4 дня. Характеризуется хроническим или подострым течением.
Больные предъявляют жалобы на сильный зуд, жжение и резь в глазах, частые болезненные моргания. Характерны гиперемия и отёк конъюнктивы, а также гиперемия и мацерация кожи в области углов глазной щели. Отмечается скудное отделяемое в виде тягучей слизи из конъюнктивальной полости, которое снижает зрение и скапливается в углах глазной щели, образуя восковидные корочки.
- Метод бактериоскопической диагностики. Микроскопия патологического материала является первым этапом микробиологического обследования больных с воспалительными заболеваниями глаз. Его задачей является раннее обнаружение возбудителя. Метод основывается на прямом выявлении микроорганизмов на слизистой оболочке глаза с помощью различных приемов микроскопии. Для этого используются различные красители (основные и кислые). Способы окрашивания препаратов бывают простые (ориентировочные) и сложные (дифференциальные).
- Культуральный метод (микробиологическое исследование). Материал для исследования берут с помощью стерильных ватных тампонов, одноразовых и многоразовых микробиологических петель и сразу же высеивают на питательные среды. В течение трех часов материал передают в бактериологическую лабораторию.
Выделение и идентификация микроорганизмов от больных с инфекционно-воспалительными поражениями глаз. Определение антибиотикочувствительности. Для выделения патогенных и условно-патогенных микроорганизмов наиболее часто в офтальмологической практике применяют жидкую питательную среду - тиогликолиевый бульон, а из плотных питательных сред - кровяной агар, желточно-солевой агар, шоколадный агар и агар Сабуро.
Наиболее частым методом определения антибиотикочувствительности возбудителей заболеваний является диск-диффузионный метод с использованием стандартных дисков, содержащих в них определенное количество антибиотика в мкг. Для определения антибиотикочувствительности за рубежом используют Е-тест, представляющий собой пластиковую полоску с нанесенным градиентом концентрации антибиотика. Этот метод основан на диффузии антибиотиков в агар. Современные лаборатории все чаще оснащаются автоматизированными системами для идентификации и определения антибиотикочувствительности микроорганизмов с использованием готовых тест-систем.
1-й этап.
С первого визита до 7-го дня заболевания.
- Специфическое: любой из местных антибиотиков широкого спектра действия:
- группа аминогликозидов: Тобрамицин (Тобрекс - 4 раза в день, Тобрекс 2Х - 2 раза в день), Гентамицин - 4 раза в день;
- группа фторхинолонов: Моксифлоксацин (Вигамокс), Ципрофлоксацин (Ципромед), Левофлоксацин (Офтаквикс), Офлоксацин (Флоксал), Ломефлоксацин (Лофокс) - 3-4 раза в день;
- комбинированный антибиотик: Колбиоцин (Колистиметат Na + Тетрациклин + Хлорамфеникол) - 4 раза в день;
- антисептики: Мирамистин (Окомистин), пиклоксидина гидрохлорид (Витабакт) - 4-5 раз в день.
- Противовоспалительное:
- При уверенности в бактериальной этиологии конъюнктивита - кортикостероиды: Дексаметазон (Максидекс, Дексапос, Офтан-Дексаметазон), Десонид (Пренацид) - 2-3 раза в день;
- При неуточненном дифференциальном диагнозе или явлениях кератита - НПВС: Диклофенак натрия (Дикло-Ф, Диклофенак-лонг), Индометацин (Индоколлир) - 3 раза в день.
Для оптимизации терапии в данных случаях можно использовать комбинированные препараты - антибиотик + кортикостероид (Тобрадекс, Декса-Гентамицин, Макситрол, Ком-бинил-Дуо) - 4 раза в день.
При правильно установленном диагнозе и назначенном лечении улучшение должно наступить через 3 суток от начала лечения.
2-й этап.
С 7-го дня при наличии положительной динамики рекомендована отмена антибиотика, снижение противовоспалительной терапии и добавление препаратов искусственной слезы 3 раза в день в течение 1-го месяца для восстановления органов секреции слезных компонентов, пострадавших во время острого периода воспаления.
Замечания по принципам антибактериальной терапии.
Тенденции последних лет способствуют тому, что все большую распространенность получают представители последних поколений фторхинолонов. Преимущества использования этого класса препаратов особенно очевидны на примере представителя 4 поколения фторхинолонов - моксифлоксацина (Вигамокс). В отличие от предыдущих поколений, моксифлоксацин одновременно ингибирует оба фермента, участвующих в репликации микробных клеток (ДНК-гираза, топоизомераза IV), благодаря чему вероятность развития резистентности при его использовании снижается.
Моксифлоксацин является антибиотиком широкого спектра действия, эффективным в отношении большинства возбудителей глазных инфекций (включая Chlamydia trachomatis), и поэтому может быть рекомендован для широкого использования при эмпирической терапии глазной инфекции, когда определение чувствительности возбудителя к антимикробному средству невозможно. Немаловажен и тот факт, что, на сегодняшний день, моксифлоксацин эффективен в отношении резистентных к другим фторхинолонам микроорганизмов.
Но современные взгляды на антибиотикотерапию с превалированием фторхинолонов не снижают роль аминогликозидов. Так, при формировании резистентности к препарату одной группы смена антибиотика происходит не в пределах группы, а на другую группу.
Тобрамицин является представителем наиболее современной группы аминогликозидов из применяемых в офтальмологии. Препараты на основе тобрамицина перекрывают спектр наиболее вероятных возбудителей глазных инфекций, в том числе активны в отношении Pseudomonas aeruginosa. И благодаря тому, что тобрамицин практически не используется в системной практике вероятность развития к нему резистентности минимальна, что подтверждается рядом исследований. На Российском рынке существует препарат на основе тобрамицина (Тобрекс 2Х), который сочетает в себе высокую клиническую эффективность тобрамицина с возможностью применять всего два раза в сутки.
Читайте также:


