Парентеральных вирусных гепатитов и вич-инфекции что это

Для инфекции ВИЧ характерно заражение дополнительными инфекционными заболеваниями. Так как организм больного в значительной мере ослаблен, появление сопутствующих заболеваний остается лишь вопросом времени. Нередко при ВИЧ обнаруживается и воспаление печени, причиной которого становится появление в организме одного из штаммов гепатита.
Но как происходит парентеральное заражение вирусными гепатитами? Каковы основные пути инфицирования? Как протекают ВИЧ-инфекция и парентеральные вирусные гепатиты? Какие штаммы рассматриваемого заболевания передаются подобным путем? Каковы меры по экстренной профилактике парентеральных вирусных при наличии вируса иммунодефицита человека? Ответ на каждый из этих вопросов вы сможете найти в нашей статье.
Парентеральное заражение вирусными гепатитами
Вирусные гепатиты с парентеральной передачей достаточно распространены во всем мире. В настоящее время от этих заболеваний в общем страдает порядка 5% из общего числа населения земного шара. Но что это за заболевания?
Парентеральный способ передачи инфекции – вариант инфицирования организма, при котором патоген проникает в организм, минуя пищеварительный тракт. В этом случае вирус или бактерия поступает преимущественно через зараженную кровь пациента. В зависимости от заболевания и уровня вирусной нагрузки, патоген также может содержаться в слюне, сперме и вагинальных выделениях больных.
В свою очередь, вирусные гепатиты – это инфекционные заболевания, характеризующиеся длительными воспалительными процессами в печени. Течение у данных болезней может быть острым или хроническим. При ко-инфекции с ВИЧ вирусные гепатиты развиваются стремительно и чаще становятся причиной летального исхода. Поэтому данные заболевания требуют своевременной терапии.
Таким образом, парентеральные вирусные гепатиты – это инфекционные заболевания печени, передающиеся через кровь и другие биологические жидкости человеческого организма. Все эти заболевания передаются исключительно от человека к человеку. Это означает, что заразится ими от какого-либо животного нельзя. К подобным недугам относятся гепатиты В, С и D. Рассмотрим подробнее особенности этих инфекций.
Возбудителем вирусного гепатита В является ДНК-содержащий патоген из семейства гепаднавирусов. Этот вирус чрезвычайно устойчив к внешней среде, склонен к мутациям и быстро адаптируется к особенностям человеческого организма. Болезнь, возбудителем которой является гепандавирус, чрезвычайно заразна. Заразиться ВГВ возможно:
- В процессе переливания крови или процедуры диализа
- При инъекции одноразовым шприцем который до этого неоднократно использовался
- При близком контакте с кровью зараженного пациента
- В случае несоблюдения мер личной гигиены при уходе за зараженными
- При использовании чужой зубной щетки или бритвенного станка
- Во время нанесения татуировки или пирсинга нестерильными инструментами
- Во время хирургического вмешательства или стоматологических операций
- При незащищенном сексуальном контакте
- Перинатально, если носителем патогена является мать
Вирусный гепатит В при ВИЧ часто протекает в хронической форме, однако для этой болезни характерна и острая фаза, сопровождающаяся следующими симптомами:
- Желтушность кожных покровов и глазных яблок
- Болезненные ощущения в области печени
- Приступы тошноты и рвоты
- Головные боли и спутанность сознания
- Обесцвечивание стула и потемнение мочи
- Апатия и депрессивное состояние
- Общее недомогание, напоминающее гриппозное
Так как при наличии ВИЧ гепатит В развивается стремительно, необходимо принять своевременные меры по борьбе с этой болезнью. Полностью ВГВ в настоящее время не лечится, однако курс Тенофовира и Энтекавира может помочь купировать воспалительные процессы и избежать появления таких тяжелых осложнений, как фиброз, цирроз и злокачественные новообразования в пораженном органе.
Также не следует забывать о том, что от ВГВ существует вакцина. Сделать ее настоятельно рекомендуется. Прививка не защитит пациента от других вирусных заболеваний, однако значительно снизит риск возникновения опасной ко-инфекции.

Передается ВГС, как и ВГВ, преимущественно через кровь. Вирус содержится также в слюне, сперме и вагинальной жидкости. Но патоген гепатита С не настолько устойчив, как в случае штамма В. Поэтому заболевание не настолько заразно. Если любой контакт с зараженной кровью может привести к инфицированию, то незащищенный секс, например, совершенно безопасен при условии отсутствия у женщины, месячных во время полового акта. Перинатальное заражение ВГС также встречается довольно редко.
В отличие от предыдущего заболевания, вирусный гепатит С полностью излечим даже при ко-инфекции с ВИЧ. Наиболее эффективным методом борьбы с заболеванием являются препараты противовирусные препараты прямого действия. В первую очередь, для лечения ВГС применяется Софосбувир, нуклеотидное химическое соединение, ингибирующее РНК-полимеразу гепатовируса. В зависимости от генотипа патогена, вместе с Софосбувиром назначаются:
- Ледипасвир, при 1, 4, 5 или 6 генетическом типа
- Даклатасвир, при 1, 2, 3 или 4 генотипе
- Велпатасвир, назначается для терапии основных 6 известных генотипов ВГС
Вакцины от вирусного гепатита С не существует.
Из всех вирусных гепатитов с парентеральной передачей штамм D считается наиболее неполноценным. Дело в том, что этот патоген может развиваться исключительно при наличии вируса группы В. Однако конфекция в данном случая может вызвать значительное осложнение течения заболевания. К тому же может понадобиться дополнительная терапия Интерфероном и Рибавирином, негативно влияющая на биохимический состав крови.
Для того, чтобы избежать ко-инфекции парентеральными вирусными гепатитами, следует своевременно проводить вакцинацию от штамма В. В этом случае пациенту удастся избавиться сразу от двух угроз – ВГВ и вируса типа D.
Экстренная профилактика парентеральных вирусных гепатитов
Сочетание ВИЧ-инфекции и парентеральных вирусных гепатитов весьма опасно, так как при дефиците иммунитета любая инфекция развивается стремительно. Поэтому важно не только начать своевременно лечить уже имеющиеся болезни, но и своевременно огородиться от возможных заболеваний.
В нормы экстренной профилактики парентеральных вирусных гепатитов при ВИЧ входят:
- Отказ от посещения тату-, пирсинг- и маникюрных салонов.
- Внимательное отношение к предметам личной гигиеной. Нельзя пользоваться чужой бритвой или зубной щеткой, или отдавать в пользование собственные.
- Слежение за стерильностью инструментов в медицинских кабинетах, где пациент проходит различные процедуры.
- Работа с чужими биологическими жидкостями (к примеру, лабораторные исследования) исключительно в перчатках и защитных очках.
- Регулярная сдача анализов крови для проверки наличия рассматриваемых инфекций.
Парентеральные вирусные гепатиты являются опасными заболеваниями. Поэтому их важно вовремя диагностировать. Диагностика гепатовируса относится к мерам профилактики осложнений воспалительных процессов в печени.
Парентеральные гепатиты по праву считаются одним из самых опасных заболеваний, которые распространяются все больше с каждым годом. Статистические исследования показывают, что гепатитом В на данный момент в мире заражены 2 миллиарда человек, а гепатитом С инфицирован каждый третий человек из ста. В статье подробнее поговорим о болезни, а также о профилактике парентеральных гепатитов и ВИЧ-инфекций.
О заболевании
Под парентеральными инфекциями печени понимают воспалительные заболевания, которые развиваются под воздействием разных факторов. Болезнь распространяется через повреждения на коже и слизистой оболочке. Вирус проникает в организм человека через кровь, реже через другие биологические жидкости инфицированного человека.

Парентеральные вирусные гепатиты очень опасны, ведь для инфицирования достаточно небольшого количества зараженного материала. Помимо парентеральных, есть и энтеральные гепатиты, которые способствуют возникновению таких заболеваний, как гепатиты А и Е. Парентеральные возбудители способствуют развитию вирусов B, D, С, F, G. Болезнетворные микроорганизмы провоцируют появление опасных заболеваний, которые нередко ведут к смерти человека.
Что такое парентеральный путь заражения
Этот путь считается лидером в распространении таких заболеваний, как СПИД, ВИЧ-инфекция и парентеральные гепатиты. Это означает, что заражение происходит через кровь, а также при повреждении слизистых и кожных покровов. Примером могут быть:
- заражение через шприц;
- половые контакты с инфицированными;
- переливание крови;
- хирургическое вмешательство и другие способы.
Возбудители
Гепатиты и парентеральные инфекции развиваются после проникновения в организм человека множества вирусов, которые классифицируют по группам. Специалисты выделяют следующие виды патогенных микроорганизмов, которые способствуют развитию заболеваний:
- HBV. Вызывает гепатит В, имеет сложную структуру и относится к группе гепаднавирусов. Эта инфекция устойчива к физическому и химическому воздействию. Может выживать в кислой среде, при кипячении в течение 30 минут и при температуре до минус двадцати градусов.
- HCV. Относится к группе флавивирусов. Основной путь заражения - кровь. Возбудитель склонен к постоянным мутациям, он может самовоспроизводиться в разных вариациях. Именно из-за этой особенности возникают сложности в создании вакцины против вируса. Зачастую заболевание протекает в скрытой форме и переходит в хроническую стадию.
Это основные виды возбудителей.
По медицинской статистике, инфекции HFV и HGV встречаются редко. К наиболее распространенным видам вирусных гепатитов относят B, D, C. При развитии последних повышается вероятность опасных последствий, вплоть до летального исхода.
Пути передачи
Парентеральные вирусы гепатита получили свое название, потому что распространяются через гемоконтакты. Сюда относят инфицирование через кровь, слюну или сперму. Во время контакта должен произойти обмен жидкостями для того, чтобы инфекция перешла от носителя к зараженному.
Примерами могут быть: неоднократное использование шприца носителем вируса, половой контакт, использование носового платка или бритвы, передача заболевания от матери к плоду во время вынашивания или кормления грудью.
Среди всех видов возбудителей особенно распространен гепатит В. Его отличием от других вирусов является агрессивная форма развития и устойчивость к выживанию при нахождении вне носителя. Это заболевание по распространенности приравнивают к таким инфекциям, как ВИЧ и СПИД.

Выделяют два вида заражения гепатитом:
- энтеральный (орально-фекальный): характерен для гепатита А, им можно заразиться через воду, продукты, грязные руки;
- парентеральный гепатит: характерен для формы В, C, D, F и G.
Важной особенностью в заражении энтеральной инфекцией считается то, что больной должен находиться в острой степени заболевания. В этот период в его слюне содержится повышенное количество вируса. Обычно при такой форме заболевания больных изолируют на какое-то время от здоровых людей.
Гепатиты В и С передаются только через хронических носителей вируса. Способы заражения хорошо изучены, и выявлены эффективные методы предотвращения болезни, но полного излечения от таких форм не существует.
Что вирус может переносить
Парентеральные гепатиты отличаются тем, что во многих выделениях человека содержание возбудителя инфекции завышено, из-за этого возможность заражения серьезно возрастает. Итак, гепатит распространяется через такие жидкости:
Самыми опасными биологическими жидкостями являются кровь и сперма, они почти со 100%-й вероятностью передают инфекцию. В слюне содержится наименьшее количество возбудителей гепатита, это говорит о том, что при контакте с зараженным слюна не является продуктом особого риска.
Распространению болезни способствует возросший уровень наркомании, ведь для ввода наркотиков необходимо пользоваться одноразовыми шприцами и иглами, чем обычно пренебрегают наркозависимые. Намного реже можно получить инфекцию путем переливания крови, такие случаи засвидетельствованы в медицинской практике. Еще одним путем заражения являются половые контакты, во время которых выделения из половых органов попадают в кровь через микротрещены.
Риск заразиться во время полового акта значительно ниже, чем через кровь, но все же он считается вторым по количеству заражений. Благодаря пропаганде контрацептивов, инфицирование гепатитом через половые контакты значительно снизилось.
При нанесении татуировок или татуажа необходимо убедиться, что все иглы являются одноразовыми, так как через них может произойти заражение.
Для профилактики парентеральных вирусных гепатитов и ВИЧ каждый человек должен соблюдать гигиенические нормы: пользоваться индивидуальными бритвами, зубными щетками, полотенцами, наборами для маникюра и средствами личной гигиены.
Симптомы
Парентеральные гепатиты В и С имеют похожую симптоматику. Начало заболевания может быть хорошо выраженным, а может быть скрытым. Инкубационный период длится при заражении гепатитом В от двух до шести месяцев, гепатитом С - от 1,5 до 2 месяцев. После его завершения появляются первые симптомы, которые сказываются на самочувствии инфицированного.
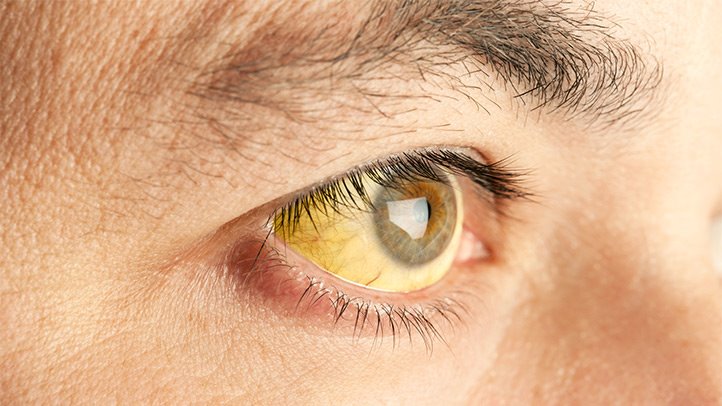
К ним относятся:
- тошнота и рвота;
- повышенная температура;
- потеря аппетита;
- озноб;
- лихорадка;
- боли в области живота и правом подреберье;
- тяжесть в правой части тела.
Многие считают, что инфекция должна проходить по мере угасания признаков желтухи. Но это не так. Часто желтуха может не проявляться вовсе, а пожелтение кожи наблюдается не при всех видах гепатита.
Вовремя обнаруженные признаки помогают провести необходимое лечение, в запущенной стадии возникают серьезные осложнения. Несвоевременное обращение к врачу вызывает переход острой стадии в хроническую, что бывает в большинстве случаев. Практически при всех формах парентеральных гепатитов можно жить полноценной жизнью, если проводить постоянную поддерживающую терапию.
Осложнения
Самым опасным заболеванием считается гепатит В. Отсутствие лечения может привести к серьезным осложнениям в здоровье человека, в том числе и к летальному исходу. К основным осложнениям относятся:
- цирроз;
- тяжелая недостаточность печени;
- печеночная кома;
- преобразование функциональной ткани органа в жировую;
- фиброз тканей;
- рак печени.
Особенно опасно для больного развитие сразу нескольких форм инфекции. Это сильно осложняет работу печени, вызывает моментальное поражение органа.
Сочетание нескольких видов гепатитов невозможно вылечить, поэтому больному придется на протяжении всей жизни проходить поддерживающую терапию. В тех случаях, когда структура печени полностью заменяется жировой или соединительной тканью, необходима пересадка органа.

Диагностика
Назначение лечения при вирусных гепатитах возможно только после проведения диагностических процедур, после чего будет видно, какая степень, вид и тяжесть инфекции. Помимо этого, при помощи диагностики можно выявить пораженные участки печени. Без проведения таких процедур медицинский работник не имеет права назначать лечение. Предварительный диагноз ставится после определения симптомов, беспокоящих пациента. Более точно определить болезнь помогают лабораторные исследования, которые включают в себя:
- выявление маркеров инфекции;
- определение уровня трансаминазы и билирубина;
- анализ белкового состава крови;
- изучение антигенов и антител.
Помимо этого, врач может назначить дополнительные обследования: МРТ, УЗИ или КТ. После того, как диагноз будет известен, больному назначается комплексное лечение.
Лечение
Больным с таким подтвержденным диагнозом, как парентеральный гепатит, проводят комплексное лечение. Во время средней и тяжелой стадии инфицированному проводят терапию в медицинском учреждении. В этот период необходимо соблюдать постельный режим и отказаться от алкоголя, так как он вызывает гибель клеток печени. При назначении лечения специалист учитывает индивидуальные особенности больного и его состояние здоровья. В основном лечение проводится следующим образом:
- противовирусные лекарства;
- строгая диета, ограничивающая употребление жира и белков;
- прием витаминов;
- прием медикаментов, восстанавливающих клетки печени;
- препараты, нормализующие обмен веществ;
- желчегонные средства;
- при интоксикации организма ставятся капельницы.
Профилактика парентеральных гепатитов
При помощи профилактических мероприятий можно предупредить инфицирование, тем самым спасти себе жизнь.
Самым распространенным методом считается вакцинация. В ней нуждаются: новорожденные, студенты медицинских вузов, сотрудники лабораторий, а так же люди, тесно контактирующие с зараженными.
Помимо вакцинации существует еще несколько способов профилактики парентеральных вирусных гепатитов:
- отказ от приема наркотических препаратов;
- использование индивидуальных средств личной гигиены;
- отказ от случайных половых контактов;
- использование новых или стерильных инструментов во время косметологических мероприятий;
- обращение за помощью к медикам в случае возникновения тяжелой травмы.
Экстренная профилактика парентеральных гепатитов и ВИЧ-инфекций: кому необходима
Ее основной целью является уничтожение и блокирование инфекции на раннем сроке. Для этого необходимо вовремя узнать о контакте с зараженным лицом и принять нужные меры.
Выделяют несколько групп людей, которые находятся в группе риска и нуждаются в профилактике экстренного характера:
- работники медицинских учреждений, а также студенты, проходящие там практику;
- новорожденные от инфицированных матерей;
- лица с нетрадиционной сексуальной ориентацией;
- наркозависимые;
- родственники, проживающие на одной территории с зараженным;
- лица, пережившие сексуальное насилие;
- больные, нуждающиеся в постоянном переливании крови.
Как проводится
Экстренная профилактика парентеральных гепатитов и ВИЧ-инфекций заключается в следующих мероприятиях:
- в случае укола либо пореза необходимо выдавить кровь из раны, затем промыть руки и обработать их 70 процентным спиртом, после чего смазать ранку йодом;
- при попадании биологических жидкостей или крови на кожу это место обрабатывают 70%-м спиртом, затем промывают и заново обрабатывают спиртом;
- если кровь попадает в слизистые глаз, их промывают 1%-м раствором борной кислоты;
- для слизистых носа используется 1%-й раствор протаргола;
- для рта - 70-процентный раствор спирта или 1%-й раствор борной кислоты.
С целью экстренной профилактики назначают азидотимидин в течение первого месяца. Этот препарат улучшает антивирусную защиту организма человека. При высоких рисках заражения необходимо обратиться к специалисту, который объяснит все необходимые процедуры.
Медицинским сотрудникам, у которых произошел контакт с биоматериалом зараженного человека, вводят иммуноглобулин и вакцину против гепатита В.
Прогнозы
Парентеральные гепатиты редко приводят к летальному исходу, только в случаях тяжелого течения. Прогноз может ухудшиться при имеющихся в организме заболеваниях печени или при сочетании двух разных форм гепатита. Как правило, больные живут несколько десятков лет, а смерть возникает в результате цирроза или рака печени.
ВИЧ-инфекция и гемоконтактные (парентеральные) вирусные гепатиты В и С относятся к категории преимущественно хронических инфекционных заболеваний, завершающихся развитием синдрома приобретенного иммунодефицита (СПИДа), а при гепатитах цирротической стадии с возможным развитием гепатоцеллюлярной карциномы.
Заражение медицинского работника чаще всего происходит при загрязнении кожи и слизистых оболочек биологическими жидкостями больного (кровью, сывороткой, ликвором, спермой и др.) и при травматизации их во время выполнения медицинских манипуляция (порез, укол, повреждение кожи мелкими обломками кости и др.).
Следует отметить, что заражение вирусами гепатитов В и С, в отличии от ВИЧ происходит значительно легче и чаще в связи с их меньшей инфицирующей дозой и высокой устойчивостью вируса во внешней среде.
Риску профессионального инфицирования чаще всего подвержены медицинские работники, которые соприкасаются с кровью и её компонентами.
В первую очередь, это сотрудники гематологических, реанимационных, стоматологических, гинекологических, хирургических и гемодиализа отделений, процедурных кабинетов, лаборанты и т. д., а также лица, работающие на производстве по заготовке крови, ее компонентов и ее препаратов.
Учитывая возможную инфицированность крови и биологического материала человека вирусами СПИДа, гепатитов, цитомегаловирусами, рядом онкогенных вирусов правила профилактики профессионального заражения распространяются на все лечебно-профилактические учреждения, независимо от профиля. Эти правила сводятся к максимальному предотвращению возможности загрязнения кожи и слизистых.
Для профилактики профессионального инфицирования необходимо:
- при выполнении манипуляций медицинский работник должен быть одет в халат, шапочку, сменную обувь, выходить в которой за пределы лабораторий, отделений запрещается;
- все манипуляции, при которых может произойти загрязнение рук кровью, сывороткой или др. биологическими жидкостями, проводить в перчатках. Резиновые перчатки, снятые единожды, повторно не используются из-за возможности загрязнения рук. В процессе работы перчатки обрабатываются 70% спиртом, 3% хлорамином, спиртовым раствором хлоргексидина и др.
- мед. работники должны соблюдать меры предосторожности при выполнении манипуляций с режущими и колющими инструментами (иглы, скальпели, ножницы); открывая бутылки, флаконы, пробирки с кровью или сывороткой, следует избегать уколов, порезов-перчаток и рук;
- при повреждении кожных покровов необходимо немедленно обработать и снять перчатки, выдавить кровь из ранки, затем под проточной водой тщательно вымыть руки с мылом, обработать их 70% спиртом и смазать ранку 5% раствором йода. При загрязнении рук кровью следует немедленно обработать их тампоном, смоченным 3% раствором хлорамина или 70% спиртом, вымыть их двукратно теплой проточной водой с мылом и насухо вытереть индивидуальным полотенцем;
- если кровь попала на слизистые оболочки глаз, их следует сразу же промыть водой или 1% раствором борной кислоты. При попадании на слизистую оболочку - обработать 1% раствора протаргола, на слизистую оболочку рта - полоскать 70% раствором спирта или 0,05% раствором марганцево-кислого калия, или 1% раствором борной кислоты;
- при угрозе разбрызгивания крови и сыворотки, обломков костей следует применять средства защиты глаз и лица: защитную маску, очки, защитные щитки;
- разборку, мойку, ополаскивание медицинского инструмента, пипеток, лабораторной посуды, приборов или аппаратов, которые соприкасались с кровью или сывороткой, надо проводить только в резиновых перчатках после предварительной дезинфекции (обеззараживания);
- мед. работники, имеющие раны на руках, эксудативные поражения кожи или мокнущий дерматит, на время заболевания отстраняются от ухода за пациентами и контакта с предметами для ухода. При необходимости выполнения работы все повреждения должны быть закрыты напальчниками, лейкопластырем;
- бланки направлений в клинико-диагностическую лабораторию категорически запрещается помещать в пробирки с кровью;
- поверхность рабочих столов в конце рабочего дня (а в случае загрязнения кровью - немедленно) обрабатываются 3% раствором хлорамина или 6% раствором перекиси водорода с 0,5% моющего средства. Причем, если поверхность загрязнена кровью или сывороткой, процедуры выполняют дважды: немедленно и с интервалом в 15 минут;
- заполнение учетной и отчетной документации должно вестись на чистом столе;
- запрещается принимать пищу, курить и пользоваться косметикой на рабочих столах;
- не стоит проводить никаких парентеральных и лечебно-диагностических процедур мед.персоналу в тех помещениях, которые предназначены для обслуживания больных.
В тех случаях, когда произошла травматизация рук и других частей тела с загрязнением кожи и слизистых биологическими жидкостями, мед. работнику, не привитому ранее против гепатита В, проводится иммунизация по эпидимическим показаниям так же 3-кратно в более короткие сроки (по схеме 0-1-2) с ревакцинацией через 12 месяцев (тел.: 277-5671). Прививка в этих случаях должна проводится как можно скорее - не позднее 1-2 суток после травмы. Травмы мед.работников должны учитываться в каждом лечебно профилактическом учреждении. Пострадавшие должны наблюдаться не менее 6-12 месяцев у врача-инфекциониста. Медицинское наблюдение проводится с обязательным обследованием на маркеры вирусных гепатитов В, С и ВИЧ-инфекции.
Хотя первейшей мерой профилактики заражения медицинского персонала вирусом СПИДа является предотвращение непосредственного контакта с кровью и жидкостями инфицированного организма, но, если вследствие повреждения кожи или слизистых оболочек медработника такой контакт все же случается, необходимо прибегнуть к посттравматической профилактике (ПТП) с помощью таких антиретровирусных средств, как азидотимидин (ретровир), индинавир (криксиван), эпивир (ламивудин) и некоторые другие. /CDC, MMMWR; 1996; 45:468-72: JAMA, 1996 July 10; 276(2).
Контрольными исследованиями установлено, что азидотимидин эффективен в посттравматической ВИЧ-профилактике. Азидотимидин примерно на 79% уменьшает риск ВИЧ-сероконверсии после посттравматического ВИЧ-инфицирования. Перспективные исследования применения азидотимидина для ВИЧ-инфицированных женщин и их детей показывают, что непосредственный профилактический эффект азидотимидин на плод и/или новорожденного выражается в 67%-ном уменьшении перинатальной ВИЧ-транмиссии, защитный эффект изидотимидииа лишь частично объясняется уменьшением титра ВИЧ в материнской крови.
Посттравматическая профилактика (ПТП) точно так же снижает ретровирусную активность. В среднем риск ВИЧ-инфекции при чрезкожном проникновении крови от ВИЧ-пациента составляет 0,3%. Наиболее высокий риск инфицирования отмечается при глубоких поражениях кожных покровов, подвергшихся воздействию видимой крови на медицинском инструментарии, при соприкосновении с инструментом, находившимся в вене или артерии пациента (например, с иглой при флеботомии); или в организме больного (следовательно, имевшего высокий титр ВИЧ).
Чем больший объем крови был задействован, тем выше риск. При поверхностных повреждениях крови риск инфицирования уменьшается и составляет 0,1% и менее в зависимости от объема крови и титра ВИЧ. Пока данные об эффективности и токсичности ПТП, а также риске ВИЧ-инфицирования при тех или иных повреждениях кожи ограничены. Однако, в большинстве случаев подобные травмы не приводят к ВИЧ-инфецированию. Поэтому при назначении ПТП следует принимать в расчет ее потенциальную токсичность. Если есть такая возможность, лучше обратиться за рекомендациями к экспертам в области антиретровирусной терапии и ВИЧ-трансмиссии.
Известно, что сочетание азидотимидина (ретровира) и ламивудина (эпивира) увеличивает антиретровирусную активность и преодолевает формирование резистентных штаммов. Добавление протеазы (индинавир, саквинавир) особенно показано при случаях, связанных с высоким риском инфицирования. Однако, учитывая вероятность возникновения резистентных штаммов, добавление ингибиторов протеазы целесообразно и при ситуациях меньшего риска.
Не нашли то, что искали? Воспользуйтесь поиском:
ВИЧ-инфекция и парентеральные вирусные гепатиты (В, С, Д) относятся к болезням вирусной природы с контактным механизмом передачи. Передача этих инфекций происходит непосредственно при половом контакте, соприкосновении и попадании возбудителя на поврежденные кожные и слизистые покровы (так называемый, прямой контакт); при переливании крови, пересадке органов и других инвазивных лечебно-диагностических процедурах; при парентеральном введении психоактивных (наркотических) препаратов.
ВИЧ-инфекция – антропонозное вирусное заболевание, в основе которого лежит прогрессирующее поражение иммунной системы и развитие вследствие этого вторичных оппортунистических инфекций и опухолевых процессов.
За 9 месяцев 2014 года:
В Асбестовском ГО зарегистрировано 10 случаев хронического вирусного гепатита С (далее – ХВС), показатель заболеваемости составил 14,2 на 100 тысяч населения, что в 2 раза выше показателя заболеваемости аналогичного периода прошлого года (5 случаев, показатель заболеваемости 7,2 на 100 тысяч населения). 104 случая носительства вируса гепатита С, показатель составил 147,4 на 100 тысяч населения, что в 1,5 раза выше аналогичного периода 2013 года (68 случаев, показатель 97,9 на 100 тысяч населения). 76 случаев ВИЧ, показатель заболеваемости 107,7 на 100 тысяч населения, что в 1,5 раза выше среднемноголетнего уровня (далее – СМУ). 24 ребенка, рожденных от ВИЧ положительных матерей, показатель рождаемости составил 34,00 на 100 тысяч населения, что в 1,5 раза выше аналогичного периода 2013 года (16 случаев, показатель 23,00 на 100 тысяч населения).
В ГО Белоярский зарегистрировано 5 случаев носительства вируса гепатита С, показатель составил 14,5 на 100 тысяч населения, что в 5 раз выше аналогичного периода 2013 года (1 случай, показатель 2,9 на 100 тысяч населения и в 2,4 раза выше СМУ (2 случая, показатель 6,00 на 100 тысяч населения). 34 случая ВИЧ, показатель заболеваемости составил 98,6 на 100 тысяч населения, 10 детей, рожденных от ВИЧ положительных матерей, показатель рождаемости 29,00 на 100 тысяч населения, что в 10 раз выше аналогичного периода 2013 года (отсутствие регистрации случаев) и в 6 раз выше СМУ (2 случая, показатель заболеваемости 5,00 на 100 тысяч населения).
В ГО Рефтинский зарегистрировано 8 случаев носительства вируса гепатита С, показатель заболеваемости 46,4 на 100 тысяч населения, что в 3 раза выше СМУ (3 случая, показатель заболеваемости 16,00 на 100 тысяч населения). 26 случаев ВИЧ, показатель заболеваемости 151,0 на 100 тысяч населения, что на 20% выше аналогичного периода 2013 года (21 случай, показатель 121,2 на 100 тысяч населения) и в 2 раза выше СМУ (13 случаев, показатель 76,00 на 100 тысяч населения). 9 детей, рожденных от ВИЧ положительных матерей, показатель рождаемости 52,3 на 100 тысяч населения, что в 9 раз выше показатель аналогичного периода 2013 года (5,8 на 100 тысяч населения) и в 2 раза выше СМУ (4 случая, показатель заболеваемости 25,00 на 100 тысяч населения).
Всемирная Организация Здравоохранения (ВОЗ) выделяет 4 основных направления деятельности, направленной на борьбу с эпидемией ВИЧ-инфекции, парентеральными вирусными гепатитами и их последствиями:
1. Предупреждение половой передачи:
· обучение населения безопасному половому поведению,
· исключение случайных половых связей,
· использование механических контрацептивных средств.
2. Предупреждение передачи через кровь:
· отказ от потребления инъекционных наркотических препаратов,
· применение одноразовых инструментов при манипуляциях, связанных с повреждением кожного покрова и слизистых оболочек,
· тщательная стерилизация оборудования для инъекций, пирсинга, татуировок,
· индивидуализация всех предметов личной гигиены (бритвенных станков, зубных щеток и т.д.) и раздельное их хранение,
· снабжение безопасными препаратами, приготовленными из крови.
3. Предупреждение перинатальной (вертикальной, от матери к ребенку) передачи:
· обеспечение медицинской помощи, включая консультирование женщин, инфицированных ВИЧ,
· проведение трехэтапной химиопрофилактики (во время беременности, в родах и ребенку).
4. Предупреждение внутрибольничной передачи:
· соблюдение противоэпидемического режима,
·обязательное использование СИЗ (средств индивидуальной защиты) при выполнении любых парентеральных вмешательств и процедур.
Учитывая многообразие путей передачи и большое количество источников возбудителей, наиболее перспективное средство профилактики этих инфекций – вакцинация, однако на сегодняшний день эту меру можно широко применять лишь в отношении вирусного гепатита В.
Будьте внимательны к собственному здоровью и здоровью Ваших близких.
Помните! Заражение этими инфекциями приводит к длительному и мучительному летальному исходу!
Читайте также:


