После заражения вич сколько человек может чувствовать себя здоровым
Вирус постепенно разрушает иммунную систему, снижается сопротивляемость организма к инфекциям. В определенный момент сопротивляемость организма становится настолько низкой, что у человека могут развиться такие инфекционные болезни, которыми другие люди практически не болеют или болеют крайне редко. Эти болезни называются "оппортунистическими". Примером таких инфекций может служить воспаление легких, вызванное определенным микроорганизмом (паразитом) - пневмоцистой Каринии. Из-за снижения иммунитета также могут развиться некоторые типы опухолевых заболеваний, которые у других людей встречаются очень редко (например, саркома Капоши).
О СПИДе говорят в том случае, когда у человека, зараженного ВИЧ, появляются инфекционные заболевания, обусловленные неэффективной работой иммунной системы, разрушенной вирусом.
СПИД - это сокращенное название синдрома приобретенного иммунодефицита.
Синдром - это устойчивое сочетание, совокупность нескольких признаков болезни (симптомов).
Приобретенный - означает, что заболевание не врожденное, а развилось в течение жизни.
Иммунодефицит - недостаточность иммунной системы. Таким образом, СПИД - это сочетание болезней, вызванных недостаточной работой иммунной системы вследствие поражения ее ВИЧ.
Лечение ВИЧ
При заражении ВИЧ человеку назначается лечение, с помощью которого можно задержать развитие СПИДа и оппортунистических заболеваний, а некоторые из последних и вылечить. Для лечения ВИЧ-инфекции используют следующие средства:
- лекарства, непосредственно воздействующие на вирус, на его жизненные циклы, мешающие его размножению (противоретровирусные препараты);
- лекарства для лечения оппортунистических болезней;
- лекарства, предназначенные для предупреждения развития оппортунистических инфекций (препараты для профилактики - превентивной терапии).
Лечение ВИЧ-инфицированного пациента начинают проводить намного раньше, чем развивается СПИД. Дело в том, что даже при отсутствии признаков болезни, заметных заболевшему или врачу, ВИЧ активно воздействует на организм. Поэтому вовремя начатое лечение помогает человеку дольше чувствовать себя здоровым, предупреждает развитие оппортунистических инфекций и опухолевых заболеваний.
Антиретровирусные препараты
Существует большое количество лекарств, тормозящих размножение ВИЧ. Однако, если любое из этих лекарств использовать в отдельности, с течением времени оно перестает действовать на ВИЧ. Вирус становится к нему нечувствительным (врачи это явление называют устойчивостью вируса к лекарствам, или резистентностью вируса). Используя одновременно несколько лекарств в комбинации, можно до минимума снизить опасность развития устойчивости вируса. Такой метод лечения называется комбинированной противоретровирусной терапией.
Если вирус все же становится устойчивым к применяемой комбинации препаратов, назначают новую активную комбинацию лекарств. Комбинированная терапия подробно описана в разделе "Лекарства".
Превентивная терапия
Превентивная терапия - лечение, направленное на предупреждение развития оппортунистических инфекций.
С течением времени ВИЧ-инфекция настолько разрушает иммунную систему, что возникает вероятность развития оппортунистических инфекций. Чтобы это предупредить, назначают профилактическое (превентивное) лечение, в основном антимикробными препаратами.
На сам вирус иммунодефицита такие лекарства не действуют. Они служат только для предупреждения развития оппортунистических инфекций.
Способы предупреждения других инфекций
Лица, инфицированные ВИЧ, становятся более восприимчивыми не только к оппортунистическим инфекциям, но и к другим широко распространенным инфекционным заболеваниям.
Для предупреждения развития этих болезней также проводятся профилактические мероприятия.
Вакцинация (иммунизация)
С помощью вакцин можно защитить организм от определенных инфекционных заболеваний. Вакцинация эффективна, если иммунная система человека разрушена еще незначительно. Именно поэтому ВИЧ-инфицированным людям рекомендуется делать прививки против некоторых болезней как можно раньше.
Ниже мы описываем те болезни, против которых желательно сделать прививки.
ГРИПП
Каждый год огромному количеству людей делаются прививки против гриппа. Однако в отношении ВИЧ-инфицированных не совсем ясно, следует ли всем им делать эти прививки. Тем, кто часто болеет гриппом, вероятно, следует провести иммунизацию. Лучше всего по этому вопросу посоветоваться со своим врачом.
Воспаление легких (пневмония)
ВИЧ-инфицированным людям рекомендуется делать прививку против пневмококков. Пневмококки - это бактерии, которые вызывают воспаление легких, а иногда и воспаление других органов (оболочек головного мозга, среднего уха и т. д.).
В России не выпускается противопневмококковая вакцина, но Министерством здравоохранения РФ разрешены к применению некоторые зарубежные вакцины.
Прививки от других заболеваний
Существуют определенные особенности иммунизации детей, кроме того, ряд прививок необходим при поездках в другие страны.
Другие инфекционные болезни
К некоторым инфекционным болезням ВИЧ-инфицированные люди более восприимчивы, чем здоровые. В данном случае мы говорим о тех больных, у которых иммунная система все еще сохранена. Ниже мы описываем такие инфекции.
Сальмонеллез
Люди с ВИЧ-инфекцией чаще заражаются салъмонеллезом. Сальмонелла - это бактерия, вызывающая опасное заболевание желудочно-кишечного тракта, которое сопровождается повышением температуры и поносом. В России сальмонеллой бывают заражены яйца птиц и птичье мясо. Не используйте в пищу сырые яйца птиц, ешьте только хорошо прожаренное птичье мясо и продукты из птиц.
Туберкулез
Люди, инфицированные ВИЧ, чаще, чем другие, болеют туберкулезом. В России в последние годы резко возросла заболеваемость туберкулезом. Посещая некоторые страны, вы также подвергаетесь риску заболеть туберкулезом. Перед путешествием или командировкой посоветуйтесь со своим врачом .
Течение и прогноз ВИЧ-инфекции
Когда человек узнает, что у него ВИЧ-инфекция или СПИД, первые вопросы, которыми он чаше всего задается, это: "Сколько мне еще осталось жить?" и "Как у меня будет протекать болезнь?". Так как ВИЧ-инфекция и СПИД у всех протекают по-разному, на эти вопросы невозможно ответить однозначно. Тем не менее, мы можем предоставить некоторую общую информацию.
Люди с ВИЧ-инфекцией и со СПИДом в наши дни стали жить намного дольше, чем раньше.
Лечение ВИЧ-инфекции и СПИДа становится все более успешным. На фоне лечения люди с ВИЧ-инфекцией в течение более длительного времени чувствуют себя здоровыми, а больные СПИДом живут дольше и у них, по сравнению с предыдущими годами, стало не только меньше проявлений болезни, но она протекает значительно легче.
В начале эпидемии (1981-1986) СПИД развивался у больных в среднем через 7 лет после заражения вирусом. После этого человек мог прожить еще примерно 8-12 месяцев. После того, как в 1996 году стала применяться комбинированная противоретровирусная терапия, жизнь ВИЧ-инфицированных и людей со СПИДом стала намного продолжительнее. Некоторые люди, у которых развился СПИД, могут прожить 10 лет и дольше. В первую очередь такой прогресс обеспечивают лекарства, действующие на сам вирус, - противоретровирусные препараты. Жизнь продлевается и в связи с тем, что с помощью комбинированной терапии удается предупредить развитие многих оппортунистических инфекций, являющихся непосредственной причиной смерти при ВИЧ-инфекции.
Поиски новых методов лечения продолжаются. Нет сомнений, что вскоре появится еще больше лекарственных средств, эффективных в борьбе с этой инфекцией.
У каждого ВИЧ-инфекция протекает индивидуально
В отношении каждого периода болезни мы приводим только средние цифры. Это означает, что у некоторых людей болезнь проявляется быстрее, а другие еще в течение долгого времени прекрасно себя чувствуют. У некоторых людей, живущих с ВИЧ более 15 лет. все еще не развился СПИД. Известны случаи, когда люди, больные СПИДом. живут без лечения 10 лет и дольше.
Как правило, диагноз ВИЧ-инфекции вызывает психологический шок. Однако это не значит, что человек постоянно будет чувствовать свою болезнь. Благодаря современным методам лечения, комбинированной терапии, при хорошей ее переносимости он будет чувствовать себя вполне здоровым.
Больше информации о вашей болезни
Как можно узнать, насколько поражена иммунная система? ВИЧ постепенно разрушает иммунную систему. Насколько поражена иммунная система и как быстро развивается болезнь, можно узнать различными методами.
При исследовании крови можно определить не только наличие в ней антител к ВИЧ, но и количество самого вируса. Такой метод называется "определение вирусной нагрузки". Чем выше показатели теста, тем активнее протекает ВИЧ-инфекция.
При помощи лабораторного исследования можно узнать о состоянии иммунной системы. В ее функционировании важную роль играют так называемые Т-лимфоциты, или СD4 + лимфоциты. Обычно эти клетки в большом количестве содержатся в крови, но у пораженных ВИЧ они погибают и постепенно их количество уменьшается. Измерив количество СD4 + лимфоцитов в крови, врач может узнать, насколько пострадала иммунная система (см. раздел "ВИЧ и иммунная система").
Дополнительная информация о прививках
После прививки против гриппа или против других инфекционных болезней показатели вирусной нагрузки могут возрасти также, как и после перенесенного гриппа или других инфекций. Не нужно расстраиваться, так как это временный подъем показателя. Если же вы не делали прививку и не болели инфекционными болезнями (например, гриппом), а вирусная нагрузка значительно возросла, это означает, что ваше состояние ухудшилось. Если в крови СD4 + лимфоцитов менее 100 клеток в 1 мм3, прививка против гриппа (или других инфекционных заболеваний) может оказаться бесполезной.
Когда проявляются первые признаки
При заражении равно как и во время интенсивного развития инфекции явных признаков у человека нет. После попадания патогена в кровь иммунная система старается защитить организм. В период от первых трёх недель до трёх месяцев могут проявляться признаки неспецифические симптомы: озноб, температура, кашель, увеличение лимфоузлов. Редко к этим симптомам добавляется сыпь на коже. Такие проявления очень похожи на респираторное заболевание или аллергию, поэтому инфицированные часто не придают значения этим симптомам.
Часто вирус никак вообще себя не проявляет на протяжении долгих лет. В среднем первые признаки наступают в интервале от 3 месяцев до 5 лет после инфицирования. А антитела к патогену определяются спустя 6-12 месяцев после заражения. Поэтому основным способом выявления наличия вируса является тестирование, которое можно пройти бесплатно.
Основные симптомы
Типичные признаки ВИЧ-инфекции – это набор симптомов вторичных заболеваний, то есть тех болезней, с которыми ослабленный иммунитет не в состоянии бороться. В число классических проявлений входят симптомы грибкового поражения слизистых, афтозного стоматита, полилимфоаденопатии, различные проявления герпесвирусной инфекции, пневмоцистной пневмонии, инфильтративного туберкулёза, расстройства пищеварения, сыпи, поражение ЦНС и другие. Наряду с ними проявляются симптомы инфекции, которые напоминают респираторное заболевание. Главным признаком, по которому можно заподозрить ВИЧ, является генерализованная лимфоаденопатия и панцитопения.
Должно насторожить появление эпизодов лихорадки, диареи, поражение слизистых. Чем дальше прогрессирует инфекция, тем больший набор симптомов может быть.
Признаки на разных стадиях
Согласно классификации В.В.Покровского первый этап инфекции носит название инкубации. Это отрезок времени от попадания патогена в организм до появления антител в крови или первичных признаков. В среднем эта стадия длится 3-12 недель. Каких-либо явных симптомов, как правило, не наступает. Человек выглядит здоровым и чувствует себя хорошо. В редких случаях возможны симптомы ОРВИ. Тесты на ВИЧ-инфекцию в этот период отрицательные, поэтому нужно повторить обследование через 3 и 6 месяцев. С момента появления антител симптомы могут также не наблюдаться многие годы. Когда антитела уже присутствуют в крови, а проявлений инфекции нет, наступает следующий этап – латентный.
Это самая длительная фаза заболевания, человек может быть носителем патогена на протяжении 5-15 лет. Если пациент ведёт здоровый образ жизни, бессимптомный период может продлиться ещё больше. У пациентов с вредными привычками и низким уровнем жизни латентное течение быстрее переходит в острую фазу.
Также длительность инкубации и бессимптомного течения зависит от:
- возраста пациента;
- инфицирующей дозы;
- иммунного статуса больного;
- пути заражения.
Первичные симптомы
Третий этап разделяют на три отдельные фазы: острая, бессимптомная и генерализованная лимфаденопатия. На первой же фазе наступают явные признаки заболевания. Чаще всего именно в этот период больной может заподозрить инфекцию и пройти исследование.
Фазы первичных симптомов:
- Острая фаза. После латентного периода наступает резкий выход вирусов в кровоток. Распространение возбудителя по организму вызывает ряд симптомов. В этот период обычно проявляются сразу несколько бактериальных и грибковых заболеваний. Основные признаки которых: температура, боли в мышцах и суставах, диарея, увеличение лимфоузлов, сыпь. Наиболее специфичными и частыми проявлениями в этот период считаются молочница во рту, похудение, слабость.
Острая фаза у одних больных протекает в лёгкой форме, у других – развивается тяжелое течение. При осложнённой форме пациентов госпитализируют. Однако даже без терапии эта фаза проходит в течение 2-4 недель. После неё наступает снова бессимптомный период. - Бессимптомная фаза. После резкой атаки на иммунитет наступает баланс между вирусными агентами и защитными силами организма. Происходит сдерживание множественной репликации вируса. Патоген в это время всё ещё размножается, а количество Т-хелперов падает, но в очень медленном темпе. Этот этап может продлиться от 1 месяца до 10 лет, в зависимости от многих факторов. Больной в это время чувствует себя хорошо, внешних признаков заболевания нет. Но он может передавать патоген половым путём, через кровь или от женщины к ребёнку во время беременности.
Использование антиретровирусной терапии на бессимптомном этапе продлевает латентное течение на многие десятилетия. При этом пациент живёт полноценной жизнью, с условием соблюдения правил здорового образа жизни и лечения. К тому же применение АРТ делает передачу инфекции более затруднительной.
Вторичные признаки
Обязательно тестирование на вирус иммунодефицита проходят при следующих вторичных симптомах:
- Пневмонии. У пациента наступает сухой длительный кашель, субфебрильная температура (повышение температуры ела не выше 38° на длительное время). Со временем кашель переходит во влажный, ощущается общее недомогание, слабость, потливость. Использование классических антибиотиков не даёт положительного результата.
- Генерализованных инфекциях – это сочетание бактериальных, грибковых и вирусных заболеваний. Чаще всего в их число входит: туберкулёз, кандидоз оральный, половой и висцеральный, цитомегаловирусная и ВЭБ инфекции, распространенный и опоясывающий герпес, вирусные гастроэнтериты. На фоне иммунодефицита эти заболевания протекают особенно тяжело.
- Саркоме Капоши – новообразования в лимфатической системе. Выглядит как единичная опухоль или скопление образований, локализуется чаще на туловище, шее, во рту и на голове. Иногда саркома отличается вишнёвым оттенком кожи, но может быть и без изменения цвета.
- Синдроме интоксикации. Примерно у половины пациентов наблюдаются следующие признаки: тошнота, мышечная и суставная боль, диарея, потоотделение по ночам, сильная слабость, головная боль, повышенная раздражительность.
Помимо этих признаков у больного иногда обостряются хронические заболевания. Вторичные болезни и симптомы могут проходить один за другим или совместно. Момент наступления и длительность зависят от адекватности терапии, возраста больного, вредных привычек и других факторов. В среднем каждый симптом держится 1-2 недели. Кашель и диарея могут не проходить в течение 1-2 месяцев.
Генерализованная лимфаденопатия
Генерализованная лимфаденопатия – увеличение всех групп лимфатических узлов. Этот симптом проявляется чаще всего в стадии острой инфекции. Он может быть совместно с другими признаками, а может быть самостоятельно. Лимфоузлы увеличиваются при разных заболеваниях, поэтому больной, который не знает своего ВИЧ-статуса, часто не придает этому значения.
Отличительная черта генерализованной лимфаденопатии – длительное течение. Симптом держится 1-3 месяца, боль наступает не всегда. Чаще лимфатические узлы увеличиваются до диаметра 1,5-2 см. Локализуются по одному или несколько штук на шее, за ушами, в подмышечных и подключичных впадинах, в паху. Образования подвижные, мягкие, иногда то уменьшаются, то увеличиваются.
- себорея;
- лейкоплакия языка;
- простой герпес на слизистых и коже;
- полиморфные высыпания;
- молочница ротовой полости и половых органов.
Симптоматическое лечение в этот период даёт хороший результат. Вторичные заболевания поддаются терапии. Больной при должном лечении чувствует себя удовлетворительно, может работать, заниматься спортом, защищённым сексом. Длительность этой фазы составляет от полугода до 5 лет. Хотя в зависимости от образа жизни больного и наличия лечения этот период может как сокращаться, так и продлеваться.
Проявления поражения ЦНС
Поражение нервной системы, главным образом мозга, является одной из основных проблем ВИЧ. Нарушения ЦНС наблюдаются у 50-80% больных, у 10% из них симптомы ярко выражены. Есть несколько путей поражения периферической и центральной нервной системы при ВИЧ-инфекции. Первый – проникновение инфицированных лимфоцитов в ЦНС, второй – действие вторичных инфекций. Также в некоторых случаях возможно развитие новообразований головного мозга.
Первые признаки поражения нервной системы:
- головные боли;
- нарушение сна (бессонница или сонливость);
- тремор конечностей;
- сложность в концентрации внимания;
- ухудшение памяти;
- поведенческие изменения.
С прогрессом болезни признаки поражения ЦНС становятся более явными. У человека наступает изменение поведения, лихорадка, судороги. При поражении мозга также наблюдается ухудшение зрения вплоть до слепоты. На конечных стадиях прогрессирования болезни у больного могут наступать параличи или парезы. Нарушения психики доходят до изменения личности и слабоумия.
Как выглядит ВИЧ-инфицированный человек
Очень длительный период после инфицирования человек ничем не отличается от ВИЧ-отрицательных людей. Отличить носителей вируса до появления первых признаков невозможно. Но даже с наступлением первичных проявлений сказать точно, что у человека ВИЧ невозможно. Например, увеличенные лимфоузлы встречаются при десятках других заболеваний. Сыпь на теле в виде псориаза, лишая, герпеса и т. д. может быть самостоятельной инфекцией.
На более поздних стадиях у пациентов часто наблюдаются:
- грибковые инфекции;
- снижение веса;
- слабость;
- увеличенные лимфоузлы;
- одышка и/или кашель;
- нарушение психических процессов: забывчивость, замешательство, нарушения в координации;
- герпетичная сыпь.
По внешним признакам врач может предположить наличие инфекции. Но по одним внешним признакам диагноз не ставят. Точно выделить из толпы инфицированного человека также невозможно, так как все проявления могут относиться к другим болезням. Во многих случаях никаких особенностей у ВИЧ-положительного человека нет.
Симптомы у женщин
Все стадии, характерные для развития ВИЧ, проходят и мужчины, и женщины. Первыми признаком служит необъяснимое повышение температуры вплоть до 40 градусов. Слабость, мышечная боль и отсутствие аппетита – также могут присутствовать, но необязательно. После чего наступает латентное течение без проявления симптомов. За бессимптомным периодом следует третья стадия.
В фазе острого течения для женщин больше характерны грибковые и бактериальный поражения, особенно молочница. На фоне инфекции кандидоз половых органов и кандидозный стоматит протекают особенно тяжело.
- боль внизу живота;
- вагинальные выделения белого цвета с характерным запахом;
- понижение либидо;
- отсутствие аппетита;
- зуд в области половых органов;
- сбой менструального цикла;
- белый налёт в ротовой полости.
Также для девушек с ВИЧ-положительным статусом более характерны герпетичные высыпания на лице и слизистых оболочках. Заболевание носит рецидивирующий характер, может быть генерализованным и распространенным, характерен бактериальный вагинит.
Психоэмоциональные нарушения также встречаются чуть чаще у девушек и женщин в различном возрасте, чем у мужчин. Возможна смена настроения, депрессивность, длительная тревога, нарушение сна. Со временем нарушения психики приводят к слабоумию, параличу, коме.
Беременные женщины с положительным статусом ВИЧ не ощущают какого-либо дополнительного дискомфорта. Как и девушки без ВИЧ, пациентки сталкиваются с классическими трудностями беременности. Исключением являются лишь кормящие мамы, ВИЧ-позитивным дамам нельзя кормить ребёнка грудью. Помимо характерных для инфекции симптомов, никаких дополнительных признаков молодым мамам испытывать не приходится.
Особенности инфекции у мужчин
У мужчин те же стадии заболевания, что и у женщин. Первые симптомы и вторичные заболевания идентичны для обоих полов и детей. У мужчин чаще отмечается гепатолиенальный синдром, длительная диарея. Лимфаденопатия проходит в более выраженной форме: узлы сильно увеличиваются в размерах, чаще приобретают красноватый оттенок. Герпетические высыпания чаще отмечаются в области анального отверстия и на лице.
Поражения ЦНС встречаются несколько реже. Мужчины так же, как и женщины, теряют вес, чувствуют слабость, сталкиваются с бактериальными инфекциями. Развитие и проявления заболевания практически одинаковы у обоих полов.
Дети больные ВИЧ
Младенцы могут заразиться во время вынашивания и родов. Также инфицирование возможно при грудном кормлении или переливании крови. Вероятность передачи вируса от ВИЧ-инфицированной мамы к новорождённому составляет 30%. Из них 11% инфицируются внутриутробно, 15% во время естественных родов, 10% при грудном вскармливании.
Младенцы с ВИЧ-позитивным статусом обычно рождаются преждевременно. Инфекция чаще всего проявляется на первом году жизни. Из симптомов выделяются: задержка в физическом развитии, длительная диарея, увеличение лимфатических узлов, рвота и тошнота. В число проявлений входят высыпания на коже: пустуллы, везикулы, пятна, атопический или себоррейный дерматит, васкулит, экзема.
При отсутствии лечения ВИЧ-инфекция у детей быстро прогрессирует в СПИД. Продолжительность жизни составляет 1-3 года. На последних стадиях наблюдается синдром истощения, пневмония, сердечная недостаточность, поражение ЦНС. Терапия для детей назначается с первых 4-6 месяцев жизни. Схема лечения, как и для взрослых, периодически меняется во избежание развития резистентности вируса. Проявления ВИЧ у подростков такие же, как у взрослых, за исключением более редких случаев онкологии.
Как определить вирус иммунодефицита дома
По общим симптомам можно заподозрить сбои в организме. Установить наличие вируса в крови совершенно точно можно только лабораторным путём. Есть два способа определения инфекции: определения антител к патогену и РНК вируса. Сделать это можно с помощью тестов. В последнее время стали распространяться тесты для использования в домашних условиях. Для самостоятельного исследования берётся соскоб со слизистой рта с помощью лопатки, которую потом помещают в реагент.
Это один из экспресс-тестов, который показывает результат в течение 15-20 минут. К сожалению, в восточной Европе такие карманные тесты ещё недоступны. При появлении одного из сомнительных симптомов нужно обратиться в ближайший СПИД-центр. Самостоятельно установить диагноз невозможно. Пройдите тест на ВИЧ, даже если признаков инфекции нет. В каждом областном центра это можно сделать бесплатно за 15 минут.
Специальность: инфекционист, гастроэнтеролог, пульмонолог .
Общий стаж: 35 лет .
Образование: 1975-1982, 1ММИ, сан-гиг, высшая квалификация, врач-инфекционист .
Научная степень: врач высшей категории, кандидат медицинских наук.
Повышение квалификации:
- Инфекционные болезни.
- Паразитарные заболевания.
- Неотложные состояния.
- ВИЧ.
Вирус иммунодефицита имеет стертую клиническую симптоматику продолжительное время. Через сколько времени проявляется ВИЧ во многом зависит от иммунного статуса пациента. Своевременное выявление инфекции позволяет назначить антиретровирусную терапию и избежать тяжёлого иммунодефицитного состояния. Важную роль в диагностических мероприятиях имеет уровень информированности населения. Знание патогенеза и особенностей проявления этого инфекционного заболевания позволит пациенту вовремя обратиться за медицинской помощью.
Через сколько времени проявляется ВИЧ
Процесс развития вирусной инфекции у человека индивидуален.
Через сколько времени проявляется симптоматика ВИЧ зависит от нескольких факторов:
- механизма передачи;
- количества вирусных единиц в биологическом материале инфицированного;
- факторов местной и общей иммунной сопротивляемости пациента;
- наличия хронических заболеваний в течение длительного времени.
Болезнь имеет продолжительный инкубационный период, длящийся от нескольких недель до полутора лет. В 90% случаев период инкубации составляет не более 90 дней. В это время симптоматика полностью отсутствует. Вирус медленно размножается в клетках иммунной системы и никак не влияет на общее состояние пациента. Первые признаки ВИЧ-инфекции возникают при достижении патогеном определенной концентрации в кровотоке (вирусной нагрузки). Однако, на этой стадии риск пропустить симптомы иммунодефицита крайне высок.
Типичные симптомы проявляются при наличии выраженного дефицита Т-лимфоцитов, ответственных за противоинфекционный иммунитет. Уже в этом периоде все ткани и органы в организме могут поражаться из-за присоединения вторичной инфекции. На терминальных стадиях болезни клиническая картина становится явной и диагноз не вызывает сомнений.
Через какое время проявляется иммунный ответ на ВИЧ, зависит от первоначального состояния иммунного статуса. Все данные, накопленные о СПИДе гласят, что вторичный иммунодефицит имеет склонность к более агрессивному течению у лиц мужского пола. У пациентов, имеющих первичный иммунодефицит или ослабленную активность иммунокомпетентных клеток, защитная ответная реакция развивается гораздо позже. Клинический сопровождается частыми вторичными инфекционными болезнями на фоне отсутствия антител к вирусу в крови. В таких ситуациях нередко возникают диагностические ошибки.
Под первичными понимают признаки, возникающие во временном промежутке не более 1 года. Большинство из них являются ответом организма на вирусную инвазию. Клинически это фаза заболевания может протекать в нескольких видах, значительно отличающихся между собой по симптоматике:
- латентная – полное отсутствие клиники;
- неосложненная острая стадия;
- острая стадия с массивными вторичными инфекциями различной этиологии.
Самой распространенной является скрытая форма. Острая симптоматика развивается лишь у 15% населения. Острая стадия начинается внезапно на фоне абсолютного, но мнимого здоровья пациента. Появляется неспецифическая инфекционно-воспалительные реакция, симптомы которой пациенты часто воспринимают как гриппоподобный синдром: субфебрильная или фебрильная лихорадка, регионарная лимфаденопатия с вовлечением многих групп лимфоузлов, кожно-эпителиальные высыпания различного характера. Симптоматика этой фазы угасает примерно через неделю, надолго переходя в полностью скрытое течение.
Начальная фаза ВИЧ-инфекции может проявиться тяжело протекающими и рецидивирующими инфекционными болезнями. В 95% случаев возникают кандидамикоз, герпесвирусные высыпания и папилломатоз различной локализации.
На этой стадии инфекционную болезнь можно выявить как клинически, так и лабораторно. Первыми индикаторами второй стадии становятся обильные кожные высыпания, чаще герпетической этиологии и постоянные оппортунистические болезни, вызванные непатогенной для здорового человека микрофлорой.
Масса тела пациента снижается на 10-15% из-за белково-углеводной недостаточности на фоне диареи. Через сколько месяцев или лет появится вторичная симптоматика, зависит от вирусной нагрузки в организме. У ВИЧ-позитивных пациентов наблюдается склонность к возникновению онкологических заболеваний. Типичным новообразованием для данной категории лиц является саркома Капоши, образующаяся из лимфатических капилляров. Она является достоверным признаком наличия вируса в организме.
Для стадии вторичных проявлений характерно органическое поражение нервной системы, особенно центральных структур. Причиной может являться нарушение трофики и кровообращения или проникновение оппортунистических инфекционных агентов непосредственно в вещество и оболочки головного мозга. Клинически органическое поражение предполагает резкое снижение памяти, нарушение речи и восприятия. При прогрессировании болезни развивается психоорганический синдром.
Терминальная стадия является последним звеном прогрессирования болезни. Она протекает крайне тяжело и практически не поддается фармакотерапии. Заболевают этой формой при персистенции вируса в организме более 5 лет. На фоне резкого снижения количества иммунокомпетентных клеток в периферической крови начинаются различные болезни, вызванные условно-патогенной флорой. В клинической практике эти болезни считаются СПИД-индикаторными, достоверно указывающими на СПИД. К числу приобретенных на фоне иммунодефицита болезней относятся:
- кандидоз верхней и средней трети пищевода или бронхиального дерева;
- криптококкоз внелегочной локализации;
- цитомегаловирусная инфекция внутренних органов;
- пневмоцистная пневмония;
- церебральный токсоплазмоз.
Выявление этих болезней позволяет выставить клиническую стадию даже без проведения лабораторного исследования на ВИЧ. Эта стадия имеет самую яркую клиническую симптоматику, имеющую специфику и особенности в зависимости от инфекционного агента, вызвавшего болезнь.
При СПИДе иммунная система не может справляться со своей функцией по элиминации возбудителя или ограничению инфекционного очага. Такое патологическое состояние может приводить к гематогенной диссеминации патогенов, вследствие чего появляется сепсис. Сепсис у ВИЧ-положительных лиц приводит к быстрому прогрессированию полиорганной недостаточности, а распространение возбудителя становится причиной образования гнойных очагов различной локализации.
Терминальная стадия характеризуется выраженной потерей массы тела и возникновением кахексии с атрофией мышечных волокон. Это связано с нарушением нормального пищеварения или всасывания в тонкой кишке на фоне кишечного заболевания. Возможны скрытые кишечные кровотечения, приводящие к анемии. Кожа приобретает характерный бледно- желтушный оттенок, а на видимых слизистых образуются множественные точечные высыпания.
Через сколько сдают анализ на ВИЧ

Каждое из лабораторных исследований имеет свою специфичность и чувствительность. В диагностике используются все типы анализов: от общеклинического анализа капиллярной крови до сложных молекулярно-генетических исследований. Через сколько сдают анализ на наличие ВИЧ, зависит от выбранного метода обследования. В 95% случаев антитела можно выявить через 3 месяца после случайной связи с больным. Насколько достоверен этот результат, зависит от вида исследования и концентрации антигенов или антител к возбудителю в организме.
Для точной идентификации возбудителя нужно сдавать анализ на ВИЧ несколько раз. Иногда вирус можно обнаружить только при повторном обследовании. Крайне редко для постановки диагноза необходимо три и более анализов.
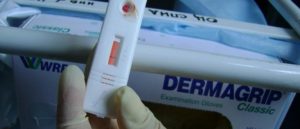
Экспресс-тестирование можно проводить в любое время, но оптимальным считается временной отрезок через 90 и более дней после контакта с ВИЧ-позитивным лицом. Этот тест на ВИЧ предполагает использование специальных реагентов, распознающих антитела к ретровирусу. Для быстрого вида диагностики сохраняется вероятность серонегативного окна, поэтому точно определить наличие вируса иммунодефицита в крови можно через 6 месяцев. Для большей результативности исследования рекомендуется осуществлять лабораторный контроль в 3 месяца, а затем в полгода.
Общий анализ крови можно выполнять на любом этапе диагностики. Общеклинический анализ является ориентировочным методом для обнаружения ВИЧ-инфекции. Метод не показывает возбудителя или защитных иммуноглобулинов нему. При вирусной инфекции на разных стадиях заболевания меняются показатели периферической крови. На ранних этапах недуга картина крови может указывать на острую воспалительную реакцию. У пациентов со СПИДом угнетается белый кровяной росток и возникает выраженная лимфоцитопения. Выявить лимфоцитопению можно у пациентов, имеющих в анамнезе ВИЧ-инфекцию более одного года.
Чувствительность и эффективность методов серодиагностики во многом зависит от используемых для диагностики тест-систем. Достоверность результатов достигается при применении тест-систем 3 или 4 поколения, более старые их аналоги имеют низкую чувствительность и могут давать ложноположительные или ложноотрицательные результаты. Для большинства пациентов период серонегативного окна заканчивается через 3 месяца, поэтому иммуноферментный анализ можно использовать через 90 дней. В некоторых случаях диагностический промежуток времени увеличивается до полугода и более.
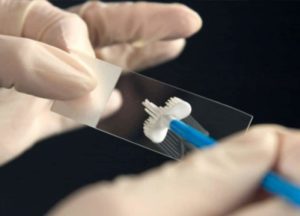
Полимеразная цепная реакция является самым чувствительным и специфическим методом, дающим возможность определять ретровирус практически с момента заражения. Это связано с тем, что анализатор находит в крови не серологические маркеры, а генетический материал вирусы даже в минимальных концентрациях. Чем длительнее ретровирус в организме, тем больше вирусных копий с РНК он образует. Каждый цикл репликации вириона повышает чувствительность полимеразной реакции. Сдать анализ рекомендуется не раньше, чем через несколько дней после инфицирования, потому что биологический материал может еще содержать маленькое количество вирусных копий.
Влияет ли источник заражения на скорость проявления
Единственным критерием, влияющим на скорость развития заболевания и симптомов болезни, является вирусная нагрузка. При контакте с биологической жидкостью ВИЧ-положительного лица имеет значение концентрация вирусных частиц в его организме. Чем она выше, тем больше ретровирусов передастся здоровому человеку после контакта. Обильная вирусная контаминация предполагает большее количество вирусных копий в организме, а следовательно, и высокую активность прогрессирования ВИЧ-инфекции.
Читайте также:


