Вич влияет на позвоночник
Здравствуйте, доктор Илья! Очень жду Вашего совета. Сложная ситуация. Кратко о себе - Женщина, 45, ИС 800, ВН 22, 45%. Веду ЗОЖ. Слежу за калориями и нагрузками. Постоянно делаю гимнастику. Стараюсь много ходить. Ранний климакс с 41 года. ЗГТ не подобрана. Все попытки неуспешны. На все гормоны, даже низкодозированные - одна реакция - сильно гудят ноги(нарушается кровообращение и резкая головная боль. Терапия арвт изначально начата при ИС 186, 2 года назад. Туберкулезов и т.п. выявлено не было. И профилактику туба не назначали. На калетре, абакавире и ламивудине, клеток через 2 месяца стало 700. Сейчас более 7 месяцев терапия абакавир, ламивудин, интеленс. ИС 800, ВН 22, 45%.
Последние полгода мучает прогрессирование остеохондроза. Классическое лечение - мовалис, мильгамма, мидокалм, приносят кратковременное улучшение. Максимум на 2-3 месяца. С начала ноября опять сильные боли. Гуляющие из спины в ТБС, далее в колено и ногу левую, шею и опять по кругу. Опять пролечили, сейчас колю хондролон. Итог - в одном месте затихает воспаление, в другом постепенно нарастает. Биохимия ок, сое- 15. Только холестерин 8.
С апреля 2018г. начались впервые покалывания и ноющие боли в паху, в тазовой кости. Иногда эти боли стреляющие. Долго ставили диагноз. Гинекология ок, урология- хронический цистит, пролечен, не беспокоит. Рентген показал распространенный остеохондроз, лордоз. ТБС - коксартроз 1 степени. Кровь на кальций сдала скоро будут результаты. Общее состояние без слабости, температуры нет. Ночью небольшая потливость. Периодически морозит, когда болят суставы. Уже побаливает печень от постоянных лечений. Свежая биохимия будет на днях. ВОПРОСЫ: 1. В чем причина постоянного воспаления в костной системе? Может, не там ищем? Туберкулез или еще что?(напомню, арвт назначена 2 года назад на стадии спид - 186 клеток) 2. Как позиционировать себя у невролога, раскрыть статус? 3. Либо начать с инфекциониста - пусть собирают комиссию? БЛАГОДАРЮ ЗА ОТВЕТ.
![]()
Последние полгода мучает прогрессирование остеохондроза.
Тут есть одна проблема. Нет никакого остеохондроза. Это ширма, которой исторически у нас прикрывается целый спектр заболеваний. Потому, лучше начать с попытки постановки верного диагноза, без верного диагноза нельзя выбрать лечение и подходы к проблеме.
![]()
Я попросил комментарий у Антона Лободы (EMC), как у человека наиболее плотно плогруженного в проблему, вот что он ответил вам:
Остеохондроз - это собирательное понятие, которое по сути не имеет никакого смысла. Цитируя American College of Rheumatology: “Остеохондроз - болезнь с бессимптомным течением, которую далеко не каждый врач с длительной профессиональной карьерой может встретить”. Боли которые вы описываете вряд ли имеют отношение к остеохондрозу, они диффузны, не имеют точной локализации и характеристики. Врачи алгологи, которые занимаются лечением боли в большинстве своём сводят их либо к локальным проблемам мышечного или связочного характера, которые подкрепляются нарушением психического фона(тревога, мнительность, депрессия, хронический стресс и реакции на него). Вмести эти вещи имеют циклическое течение и стандартная терапия малоэффективна, что требует подключения в лечебный процесс врачей психотерапевтов.
![]()
@ilya-antipin Доброго времени суток. Спасибо за совет по поводу смены уролога, но на нашу беду он один у нас, у нас вообще с врачами туго очень особенно с врачами которые таковыми являются и не зовутся потому что у них диплом есть! Теперь по существу. Длительное время на разных схемах и без схем испытываю проблемы с суставами, болят и хрустят все суставы и позвоночник тоже, на корточки даже не могу присесть из за болей, остеохондроз есть но он у всех есть, и суставы при этом ни у кого из за остеохондроза не болят. Жаловался на эти проблемы инфекционисту своему в СЦ, неврологу, хирургу, терапевту, в итоге ни один не посчитал нужным провести какие либо диагностические исследования. Хотел у Вас просить совета по диагностике. Еще начал принимать Тенофовир, хотелось бы получить результаты что бы потом было от чего толкаться и видеть динамику, что бы было с чем сравнить. Какие параметры крови и мочи стоит сдать и нужны ли какие либо еще анализы для выявления проблем с суставами ? Спасибо !
@roypro по суставам и по тому, что с ними связано, 18-я больница (насколько я понимаю вы в Уфе или где то рядом) ведущий специалист -Холкин Сергей
@roypro уролог - поликлиника при больнице №6 Айрат Асхатович (не забудь шепнуть, что ты В20, отнесется с пониманием)
![]()
@darius Спасибо, при возможности постараюсь попасть туда. вот только просто так не попасть к врачам в Уфе, даже местные записываются а уж приезжие подавно не нужны ни кому нигде. А не далеко. так это 240 км до Уфы только и там еще по городу намотаешь полтиничек.
![]()
Остеохондроз - это собирательное понятие, которое по сути не имеет никакого смысла. Цитируя American College of Rheumatology: “Остеохондроз - болезнь с бессимптомным течением, которую далеко не каждый врач с длительной профессиональной карьерой может встретить”. Боли которые вы описываете вряд ли имеют отношение к остеохондрозу, они диффузны, не имеют точной локализации и характеристики. Врачи алгологи, которые занимаются лечением боли в большинстве своём сводят их либо к локальным проблемам мышечного или связочного характера, которые подкрепляются нарушением психического фона(тревога, мнительность, депрессия, хронический стресс и реакции на него). Вмести эти вещи имеют циклическое течение и стандартная терапия малоэффективна, что требует подключения в лечебный процесс врачей психотерапевтов.
У меня как правило тревожные депрессии начинаются именно по этому сценарию как тут описано, сначала появляется боль в спине, как следствие по ночам не высыпаюсь из за болей, это выматывает, развивается депрессивный фон, а потом все побеги по неврологам и лечение остеохондроза не приносит никакого облегчения а лишь усугубляет проблему и появляется тревожность, напряжение внутренних органов. а именно боль в правом подреберье, напряжение в животе. Вот тогда я иду к психиатру. И никогда мне не помогали НПВС и различные там вытяжки из суставов и мозгов различного скота ))) Всегда вытягивал лишь амитриптилином и феназепамом, и при всем при этом, именно в своей ситуации считаю, что амитриптилин для меня как антидепрессант выступает второстепенно, так как антидепрессивный эффект появляется лишь спустя несколько недель от начала лечения и на определенных дозировках, а я выезжал на половинках и четвертинках два раза в день, что терапевтического эффекта не имеет как антидепрессант, и эффект положительный отмечал уже буквально с первых дней приема. Видимо какой то другой эффект амитриптилина давал облегчение в виду его широкого спектра действия. поэтому считаю что реально остеохондроз не первопричина а лишь симптом.
@roypro уменя тоже суставы болят, тоже на корточки не могу сесть,но у меня выявили РС вроде говорят с ним связано боль в суставах.
Ревматические маски ВИЧ-инфекции — это разнообразные поражения периферических суставов и позвоночника, а также системные проявления, сопровождающие развитие этой инфекции и имитирующие истинные ревматические болезни и синдромы (синоним — ревматические синдромы при ВИЧ-инфекции). Кроме собственно ВИЧ такие синдромы известны для ряда оппортунистических инфекций (грибковых, микоплазменных, герпесвирусных и т.д.). И наконец, особый интерес представляет изменение клинического течения уже имеющихся ревматических заболеваний в случае инфицирования пациентов ВИЧ.
По современным представлениям, ВИЧ-инфекция — это заболевание, вызываемое вирусом иммунодефицита человека (ВИЧ), которое развивается после длительной персистенции возбудителя в лимфоцитах, макрофагах и клетках нервной ткани и характеризуется медленно прогрессирующей дисфункцией иммунной системы. ВИЧ-инфицированными являются люди, в организме которых выявлен ВИЧ; к этой категории относятся и носители ВИЧ, и пациенты с клиническими проявлениями инфекции, в том числе больные СПИДом. Синдром приобретенного иммунодефицита (СПИД) — особо опасное инфекционное заболевание, терминальная стадия ВИЧ-инфекции, протекающее с поражением иммунной и нервной систем, проявляющееся развитием тяжелых вирусных, бактериальных, паразитарных поражений и/или злокачественных новообразований, которые приводят к смерти больного. Больные СПИДом — люди с разнообразными патологическими проявленими, обусловленными глубоким поражением иммунной системы ВИЧ-инфекцией.
В настоящее время речь идет о пандемии ВИЧ-инфекции. Как известно, в Европе преимущественно встречается ВИЧ-1, в Западной Африке — ВИЧ-2. В ряде стран Африки ВИЧ-позитивны более 30 % населения, и основным путем заражения остается половой. С 90-х годов прошлого века эпицентр инфекции перемещается в Южную и Юго-Восточную Азию, и наркозависимые становятся более типичной группой риска, чем гомосексуалисты. И в Азии, и в Европе возрастает значимость парентерального механизма передачи ВИЧ — при гемотрансфузиях, парентеральных манипуляциях и трансплантации органов; инъекционные наркоманы в Азии составляют до 70 % зараженных, в Европе — 44 %. Возможно и вертикальное инфицирование — внутриутробное, происходящее в родовых путях и при грудном вскармливании.
По данным Украинского центра СПИДа, первый случай ВИЧ-инфекции в нашей стране был зарегистрирован 20 лет назад — в 1987 г., и к началу 2005 г. число инфицированных возросло до 74 856 (в том числе 8478 детей). Соответственно, первый больной СПИДом зарегистрирован в 1988 г., а к 2005 г. синдром был диагностирован у 8614 взрослых и 304 детей. За этот период умерли 5217 взрослых и 150 детей. До 70 % заражений ВИЧ в Украине связано с внутривенным введением наркотических веществ. Среди ВИЧ-позитивных детей почти 90 % составляют дети раннего возраста, рожденные инфицированными матерями. По данным профессора С.А. Крамарева (2007), за последние 10 лет число ВИЧ-инфицированных возросло в 6,3 раза, а больных СПИДом — в 111,3 раза; при этом эксперты ВОЗ и ООН прогнозируют, что к 2010 г. количество ВИЧ-инфицированных в нашей стране может составить 1,4 млн. В 2005 г. в структуре инфекционной смертности удельный вес умерших от ВИЧ-инфекции взрослых трудоспособного возраста составил 21 %, а детей, соответственно, 11,6 %.
Известен тропизм вируса к Т-лимфоцитам-хелперам, а также к макрофагам, клеткам нейроглии ЦНС, эпителию прямой кишки, островкам Лангерганса, клеткам тимуса, лимфатических узлов и селезенки — все эти клетки содержат антиген CD4. Гликопротеины CD4+ Т-хелперов являются также рецепторами к gp120 ВИЧ-1 и к gp105 ВИЧ-2. Соединение gp120 с CD4 блокирует сигналы от антигенпрезентирующих клеток.
При заражении в чувствительные клетки внедряется именно сердцевина вируса; затем под влиянием обратной транскриптазы происходит реверсия РНК в двунитчатую ДНК, а последняя проникает в ядро, где может длительно сохраняться как провирус, обеспечивая носительство инфекции. Активация провирусов у носителей ВИЧ возможна под влиянием герпесвирусных инфекций (цитомегаловирус, вирус Эпштейна — Барр, вирус простого герпеса), метаболитов простейших или грибов, перенесенных стрессов, неполноценного питания и т.п.
После внутриклеточного размножения вируса зараженные Т-хелперы погибают, и возникает виремия. Она сопровождается основными симптомами ранней фазы ВИЧ-инфекции — лихорадкой и лимфаденопатией. Но не только гибель зараженных Т-хелперов обусловливает развитие иммунодефицита у пациентов — важно и другое: 1) тысячи T-хелперов под влиянием gp41 ВИЧ становятся синцитием, то есть функционально неполноценными; 2) ВИЧ угнетает образование клеток-предшественников Т- и В-лимфоцитов в костном мозге и вызревание Т-лимфоцитов в тимусе; 3) ВИЧ индуцирует апоптоз незараженных Т-лимфоцитов; 4) ВИЧ-инфицированные макрофаги в отличие от Т-хелперов не гибнут, сохраняются и обеспечивают гиперсекрецию таких провоспалительных цитокинов, как TNF-α и ИЛ-6, а последние активируют зараженные клетки. Таким образом, содержание клеток CD4+ постепенно, но неуклонно снижается (логично предположить, что инфицирование ВИЧ пациента с ревматическим заболеванием Th1-типа должно сопровождаться ремиссией последнего, что и отмечают на этой стадии).
В норме соотношение CD4+/CD8+ составляет 1,5–1,7. Нарушение этого баланса и дисфункция CD4-звена обусловливает последующий дефицит клеток CD8+ — то есть дефицит цитотоксических Т-лимфоцитов, или Т-супрессоров. Соотношение CD4+/CD8+ менее 0,5–1 свидетельствует о развитии иммунодефицита (CD8+ клеточные механизмы связаны с развитием многих ревматических проявлений ВИЧ-инфекции, о чем будет сказано позже).
Рано вовлекаются и В-лимфоциты (клетки CD19+): прежде всего при выработке вируснейтрализующих антител происходит селекция вирусов, из-за чего их новая популяция становится более стойкой. Латентная внутриклеточная ВИЧ-инфекция (провирусы) недостижима для антител, что способствует ее персистенции (вовлечение В-клеточного звена объясняет причину многих волчаночно- и васкулитоподобных проявлений ВИЧ-инфекции, а также обострение предсуществующих ревматических заболеваний такого типа).
Значительная гипергаммаглобулинемия в разгаре ВИЧ-инфекции (а чаще на стадии СПИДа) свидетельствует о поликлональной В-клеточной активации — предшественнице В-клеточной лимфомы. Содержание В-лимфоцитов постепенно снижается (соответствующие ревматические синдромы угасают), а в дальнейшем наступает полный блок иммунной системы с активацией множества патогенных факторов, в зависимости от которых в терминальной стадии ВИЧ-инфекции различают инфекто-СПИД, онко-СПИД и нейро-СПИД. Смертность при ВИЧ-инфекции составляет 100 %; смерть наступает на фоне болезней, определивших клиническую картину СПИДа.
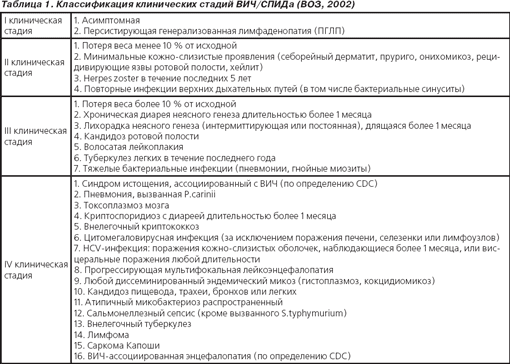
Как видно из табл. 1, ревматические синдромы вообще не указываются как определяющие клиническую стадию ВИЧ-инфекции. На I–III стадиях болезни исключения системной ревматической патологии требуют персистирующая генерализованная лимфаденопатия, похудение, рецидивирующие язвы ротовой полости, хейлит, лихорадка неясного генеза. В ІV клинической стадии внелегочные микозы и микоплазменные инфекции нередко протекают именно с поражением опорно-двигательного аппарата (грибковых и микоаллергических моно, олигоартритов и остеомиелитов, туберкулезного спондилита, коксита или гонита), а оппортунистические герпесвирусные инфекции и лимфомы обусловливают яркие системные проявления, трудноотличимые от истинно ревматических.

Осложнения ВИЧ инфекции являются основной причиной смерти инфицированных людей. Не сама по себе инфекция, а свойства организма, которые приводят к инфицированию, а затем к летальному исходу.
Вирус иммунодефицита получил свое название именно в связи с угнетением иммунитета. Причем не имеет значения для инфицирования – “просел” клеточный или гуморальный раздел иммунитета. В любом случае антивирусная защита ослабла.
Создавшаяся ситуация открывает возможности для атаки на организм с ВИЧ другим видам инфекции. Чаще эти инфекции называют вторичными, хотя это не всегда правильно. Так у примерно 65% ВИЧ инфицированных впервые диагностируется туберкулез в качестве осложнения.
Следует понимать, что возникающие осложнения зависят от стадии ВИЧ . Это напрямую связано с текущим состоянием иммунной системы.
Осложнения ВИЧ
Справочно. Причиной смерти при ВИЧ инфекции являются именно ее осложнения, в числе которых: оппортунистические инфекции, аутоиммунные заболевания, опухоли.
К классическим осложнениям относят:
- различные формы цитомегаловирусной инфекции ;
- токсоплазмоз ;
- пневмоцистные пневмонии;
- микобактериозы (легочной и внелегочной туберкулез, МАС-инфекции);
- саркому Капоши;
- генерализованные формы кандидоза;
- хронический гепатит С (у больных с ВИЧ-инфекцией часто отмечается также и гепатит С).
Неврологические осложнения ВИЧ могут проявляться развитием:
- нейроСПИДа;
- нейрокогнитивных нарушений;
- ВИЧ-ассоциированных энцефалопатий;
- оппортунистических поражений нервной системы (цитомегаловирусное поражение ЦНС, токсоплазмоз головного мозга).
Частота встречаемости оппортунистических осложнений: 
Саркома Капоши как осложнение
Саркома Капоши – это многоочаговая сосудистая опухоль, поражающая кожные покровы, слизистые оболочки и внутренние органы.
Причиной развития саркомы Капоши являются герпетические вирусы восьмого типа.
Согласно официальной классификации, существует несколько типов саркомы Капоши:
- классические саркомы (чаще всего встречаются у жителей Центральной Европы, России и Италии, как правило, заболевание регистрируется преимущественно у мужчин преклонного возраста со сниженным иммунитетом);
- эндемические (встречаются преимущественно у детей первого года жизни в Центральной Африке);
- эпидемические (являются СПИД-ассоциированной формой заболевания);
- иммуно-супрессивные (чаще всего, данный тип саркомы Капоши регистрируется у пациентов после пересадки почки на фоне иммуносупрессивной терапии и характеризуется наиболее доброкачественным течением).
Эпидемическая саркома Капоши является наиболее частым опухолевым осложнением. У мужчин, данное осложнение ВИЧ регистрируется в восемь раз чаще, чем у женщин.
Саркома развивается преимущественно в молодом возрасте:
- у мужчин – до 35-39 лет;
- у женщин – до 25-37 лет.
Факторами риска развития саркомы Капоши на фоне ВИЧ-инфекции являются:
- гомосексуальные или регулярные бисексуальные связи, а также беспорядочная половая жизнь с частой сменой половых партнеров (у данной категории пациентов саркома Капоши регистрируется наиболее часто);
- отсутствие комплексной и систематической антиретровирусной терапии (на фоне полноценного антиретровирусного лечения риск развития саркомы снижается на восемьдесят процентов);
- длительное декомпенсированное течение ВИЧ-инфекции.
На фоне АРТ (антиретровирусная терапия) саркома Капоши регистрируется в единичных случаях и протекает в легкой форме, не представляя угрозы для жизни больного.
Справочно. Вирусы герпеса восьмого типа, вызывающие саркому, передаются половым путем (основной путь передачи вируса у взрослых) и через слюну (данный механизм распространения инфекции играет важную роль в инфицировании вирусом герпеса 8-го типа у детей).
От беременной плоду вирус передается крайне редко.
Основным проявлением саркомы Капоши является появление на коже специфических красноватых или темно-фиолетовых пятен. На смуглой коже пятна могут иметь голубоватый или темно-коричневый оттенок. 
Чаще всего саркома Капоши возникает на коже носа, а также вокруг глаз или рта (немного реже поражается кожа ног и рук).
Саркома Капоши безболезненная, зуда и кровотечений в зоне опухоли не отмечается. В некоторых случаях саркома Капоши разрастается на большую поверхность кожи и приобретает вид выступающей шишки.
Справочно. В отличие от истинной злокачественной опухоли, саркома Капоши не прорастает внутрь тканей и не создает метастатических очагов. Однако ее возникновение сопровождается множественным разрастанием кровеносных сосудов в зоне опухоли.
Развитие данного осложнения ВИЧ инфекции на коже не представляет угрозы для жизни. Саркома на ступнях может причинять дискомфорт при ходьбе, а на ладонях – нарушать мелкую моторику.
А вот развитие саркомы Капоши на слизистых и внутренних органах может привести к тяжелым и, иногда, летальным осложнениям.
При поражении лимфатических узлов и лимфоидных сосудов возможно развитие массивного отека окружающих тканей.
Также саркома Капоши может разрастаться в легких и тканях желудочно-кишечного тракта.
Справочно. При поражении легочных тканей отмечается тяжелое течение заболевания. Пациента беспокоит одышка, боли в груди, постоянный кашель и кровохаркание. Возможно развитие легочных кровотечений, бронхоспазма, прогрессирующей дыхательной недостаточности или отека легких.
При развитии в кишечнике часто отмечается вздутие живота, запоры и развитие кишечной непроходимости, боли в животе, желудочно-кишечные кровотечения. 
Поражение желчевыводящих путей характеризуется присоединением механической желтухи, при этом отмечается:
- потемнение мочи;
- желтушность кожных покровов;
- зуд кожи;
- боли в животе;
- обесцвечивание цвета испражнений;
- лихорадка и озноб;
- тошнота.
Примерно у десяти-пятнадцати процентов больных наблюдается поражение слизистой ротовой полости (твердое или мягкое небо, а также корень языка). Саркома Капоши на слизистых быстро изъязвляется и часто кровоточит.
Туберкулезные осложнения
Туберкулез относится к часто встречаемым осложнениям при ВИЧ и, согласно данным медицинской статистики, входит в список основных причин смерти пациентов на стадии СПИДа.
Более чем у семидесяти процентов пациентов туберкулез развивается уже на фоне прогрессирующей инфекции из-за развивающегося иммунодефицита.
Специфической особенностью туберкулезной инфекции у ВИЧ-инфицированных больных является:
- быстрое прогрессирование туберкулеза;
- тяжелое течение заболевания;
- частое развитие внелегочных форм туберкулеза;
- быстрое развитие свищевых ходов в легких и лимфоузлах, абсцессов в печени, частое поражение нервной системы, костной ткани;
- плохой ответ на противотуберкулезную терапию (туберкулез при иммунодефиците плохо поддается стандартному лечению, эффективность противотуберкулезной терапии во многом обуславливается эффективностью антиретровирусной терапии.)
Справочно. В начале заболевания, примерно, у восьмидесяти процентов пациентов развивается легочной туберкулез. В дальнейшем, происходит распространение инфекции и развитие внелегочного туберкулеза.
Первыми признаками туберкулеза при ВИЧ являются:
- выраженный астенический синдром (истощение, потеря массы тела, постоянная слабость и вялость, быстрая утомляемость, мышечная слабость);
- стойкая лихорадочная симптоматика (характерно повышение температуры до 37-38 градусов);
- постоянная потливость, усиливающаяся в ночное время;
- увеличение лимфатических узлов;
- анемия (бледность, сонливость, ломкость ногтей, сухость кожи, выпадение волос).
При легочном туберкулезе важным симптомом является стойкий кашель с кровянистой мокротой. Часто отмечаются боли в груди и одышка. 
При поражении кишечника характерны боли в животе, вздутие живота, расстройство стула (чередование поноса и запоров), появление крови в кале, возможно наличие гноя в кале. Также отмечается астеническая симптоматика, потливость, лихорадка, увеличение лимфатических узлов.
При туберкулезе костной ткани отмечается общая туберкулезная симптоматика (истощение, вялость, слабость, увеличение лимфоузлов, лихорадочная симптоматика), а также:
- тянущие боли в мышцах и суставах;
- резкое снижение работоспособности;
- постоянная сонливость;
- боли в костях, увеличивающиеся при нагрузке;
- деформация пораженных костей;
- появление выраженного отека над пораженной конечностью.
МАС-инфекция
Справочно. Данный тип микобактериальной инфекции относится к истинным оппортунистическим инфекциям, при этом, около 95% микобактериозов регистрируются именно у пациентов с ВИЧ-инфекцией.
У человека МАС-инфекцию могут вызывать около восемнадцати видов микобактерий (как правило, 14 видов которых относят к условно-патогенным микроорганизмам, представляющим угрозу только для пациентов со сниженным иммунитетом).
До распространения ВИЧ-инфекции, МАС-инфекция регистрировалась крайне редко и наблюдалась обычно у пациентов, получающих длительную иммуносупрессивную терапию после трансплантации органов и тканей.
Тяжесть течения МАС-инфекции зависит от степени поражения организма ВИЧ и эффективности проводимой антиретровирусной терапии. Терминальная стадия ВИЧ-инфекции может осложняться генерализованной формой МАС-инфекции, при которой характерны:
- тяжелая лихорадочная и интоксикационная симптоматика (высокая температура, озноб, боли в мышцах и суставах, слабость, головные боли, тошнота);
- астеническая симптоматика;
- увеличение лимфатических узлов;
- профузная ночная потливость;
- водянистый стул;
- вздутие живота;
- обструкция желчевыводящих путей (желтуха, кожный зуд, интоксикационная симптоматика);
- тяжелая анемия;
- развитие токсического гепатита;
- желудочно-кишечные кровотечения.
Справочно. Локализированная МАС-инфекция может проявляться абсцессами кожи и лимфатических узлов, лихорадочной, астенической и интоксикационной симптоматикой.
Пневмоцистная пневмония как осложнение ВИЧ
Пневмоцистная пневмония вызывается дрожжевыми грибами P.carinii (ранее возбудителя ошибочно относили к группе простейших).
Источником инфекции для человека является больной пневмоцистной инфекцией. Заражение может осуществляться воздушно-капельно, контактно-бытовым путем (через грязную посуду, поцелуи), трансплацентарно (наиболее редко заболевание может передаваться при трансплантации органов и тканей).
Сообщить о перебоях в лечении ВИЧ можно на специальном сайте
Вакцина от вируса папилломы человека (ВПЧ) поможет избегать людям с ВИЧ рака
Цена операции удаления грыжи позвоночника

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Оперативное вмешательство может быть выполнено по поводу грыжи поясничного отдела, торакального или шейного смещения пульпозного ядра. Ведущие методы удаления грыжеообразования – микродискэктомия, эндоскопическая операция и нуклеопластика. Последняя технология используется исключительно при компрессионных синдромах, вызванных грыжами ранних стадий. В некоторых клиниках постсоветского пространства до сих пор еще практикуют устаревшую методику, от которой давно уже отказались зарубежные хирурги ввиду высокой травматичности и частых случаев осложнений, – открытую дискэктомию.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Пройти хирургическое лечение по современным технологиям стало доступным в Москве. Но даже на нуклеопластику шейного диска лазером, казалось бы, самую простую в техническом плане операцию, ценовые показатели достаточно высокие – 55-100 тыс. рублей. Наименьшую стоимость предлагают государственные больницы, по самым максимальным расценкам работают частные медучреждения. Эндоскопическая операция подразумевает полноценную резекцию грыжи, такими возможностями не обладает процедура лазерная, стоимость на грыжеэктомию посредством эндоскоп-контроля начинается от 130 тыс. рублей в Москве.
Техника проведения нуклеопластики:
Микродискэктомия признана как самая эффективная тактика удаления грыж позвоночника. При таком вмешательстве открываются более широкие возможности, вплоть до выполнения стабилизации пояснично-крестцового отдела и остальных сегментов имплантами или металлоконструкциями. Стоимость на микрохирургическую услугу зависит от сложности процедуры и, если на то есть необходимость, вида и количества примененных стабилизирующих систем.
В нейрохирургических госучреждениях только одно удаление грыжи посредством микрохирургии (без стабилизации) делают минимум за 60 тыс. рублей. Можно, конечно, попытаться найти медучреждение, которое сможет предоставить соответствующую помощь пациенту по полису ОМС, но, как показывает практика, люди преимущественно оперируются полностью за свои деньги.
Мы с пониманием относимся к тому, уважаемые пациенты, что вы заранее хотите узнать точную стоимость на тот или иной вид оперативного лечения межпозвоночной грыжи. Поэтому, несмотря на тот факт, что на цену влияет не только сам диагноз, но и огромное количество других критериев, мы составили для вас ознакомительный прейскурант, где расценки на операции отображены в максимально приближенных для российских клиник значениях.
| Тактика операции | Стоимость |
| Нуклеопластика (лазер) | 70000 р. |
| Эндоскопический способ | 140000 р. |
| Микродискэктомия (стандарт) | 78000 р. |
| Микрохирургия с простой фиксацией | 125000 р. |
За рубежом по эндоскопической методике оперируют в среднем за 25-27 тыс. евро (послеоперационное восстановление не учтено). И только в Чешской Республике вам предложат высокотехнологичную нейрохирургическую помощь и вместе с ней качественную реабилитацию ориентировочно за 10 тыс. евро.
Читайте также:


