Брюшной тиф гепатолиенальный синдром

Печеночно-селезеночный, или гепатолиенальный синдром − это патология, которая не является самостоятельным заболеванием. Для пациентов характерно наличие спленомегалии (увеличение селезенки) и гепатомегалии (увеличение печени). Синдром возникает на фоне общесистемных заболеваний, зачастую инфекционного характера. Проблем с диагностированием патологии не возникает, однако точно определить первопричину возникновения – основную болезнь, не всегда получается.
Гепатолиенальный синдром не имеет общей классификации. На практике медики пользуются несколькими критериями для точного определения степени развития патологии:
- выраженность увеличения селезенки и печени;
- консистенция органов;
- продолжительность симптоматики;
- болевые ощущения.
Увеличение органов может быть легкое, с незначительным изменением их размеров. Средняя степень называется умеренной. Последнюю стадию увеличения селезенки и печени именуют сильной или резкой, когда размеры органов достигают патологических значений.

Гепатолиенальный синдром — это патологическое состояние, при котором у пациента наблюдается увеличение как печени, так и селезенки
Заболевание также определяется таким важным критерием, как консистенция. Врачи выделяют такие виды плотности органов:
- мягкая;
- умеренной плотности;
- массивная (средняя консистенция);
- каменистая (плотность высокая).
При обследовании пациента важную роль играет степень болевых ощущений. Боль может не проявляться совсем или быть периодической. Симптомы при этом очень слабо выражены. Также болевые ощущения могут быть сильными и продолжительными.
Во время осмотра пациента врач должен максимально точно узнать у пациента срок, на протяжении которого проявляются симптомы гепатолиенального синдрома. Если они продолжаются не более семи дней, то это кратковременная продолжительность.
Острая стадия ставится при болевых ощущениях, которые длятся до месяца. Если срок затягивается до трех месяцев, то это подострая стадия. Особого внимания заслуживает ситуация, когда пациенты говорят о периодических болях, которые наблюдаются более 90 дней.
Причины
Гепатолиенальный синдром – не отдельное заболевание, а вторичный признак многих серьезных болезней, вызывающих патологическое увеличение таких важных органов, как печень и селезенка.

Гепатолиенальный синдром может возникать при различных заболеваниях, которые, уточним, совсем необязательно должны затрагивать именно печень или селезенку
Их настолько много, что легче классифицировать по группам:
- болезни печени;
- нарушения работы сосудов портопеченочной системы;
- отклонения в функционировании сердца;
- патологии кроветворной системы;
- заболевания накопления.
Чаще всего гепатолиенальный синдром вызывают такие заболевания, как гепатит В и С, бруцеллез, паратиф, ВИЧ-инфекция, сепсис, сыпной и брюшной тиф, некоторые формы чумы. Практически всегда клещевой возвратный боррелиоз, малярия, эпидемический тиф вызывают патологическое увеличение печени и селезенки.
Гепатолиенальный синдром не может присутствовать при таких заболеваниях как грипп, аскаридоз, кандидоз, холера, столбняк, дизентерия, ботулизм, клещевой энцефалит, цестодозы. Это не полный список болезней, при котором отсутствует печеночно-селезеночный синдром.
Симптомы
Самый главный симптом, свидетельствующий о развитии гепатолиенального синдрома – патологические увеличения селезенки и печени. Данный признак является одинаковым абсолютно для всех заболеваний, которые вызывают патологию. При этом изменение размеров может быть разное – от незначительного до патологического, при котором органы не функционируют нормально.

Гепатоспленомегалия: увеличение размеров селезенки и печени (в отдельных случаях они могут занимать пространство от подвздошных костей до подреберья)
Консистенция печени и селезенки при гепатолиенальном синдроме чаще мягкая, иногда может быть средней плотности. Очень редко, в запущенных случаях, встречается каменистая структура.
При пальпации органов, которые поменяли размер, пациенты чувствуют резкую боль, что свидетельствует о появлении нагноений. Особую опасность несет в себе гепатолиенальная болезнь при заболеваниях инфекционного характера. Осматривать пациента нужно осторожно, то же касается и его транспортировки. В случае неосторожности есть риск того, что селезенка попросту разорвется.
Есть три степени выраженности изменения размера данных органов:
При легкой степени наблюдается незначительное увеличение печени, она у пациента выступает на 2 см из-под края реберной дуги. Измененную в размерах селезенку находят путем пальпации в подреберье. У пациента с умеренной степенью наблюдается выступ печени до 4 см. Селезенка выступает из-под реберного края до 2 см. При резко выраженной степени патологии наблюдается увеличение печени до 4 см, а селезенка выступает из-под реберного края больше, чем на 2 см.
При острой форме патологии наблюдается мягкая консистенция. Плотность органов выше при подострой форме. В таких случаях пациенты часто страдают лихорадкой. Хронические инфекции вызывают высокую плотность селезенки и печени. При гельминтозах и онкологии встречается каменистая плотность селезенки и печени.

Диагностика печени и желчного пузыря
При наличии острых и хронических инфекционных болезней повышен риск возникновения отеков, разрастания соединительной ткани, гиперемии. Из-за неправильного функционирования увеличенных органов наблюдаются проблемы с обменом веществ, изменения пигментации, белкового состава плазмы, возникают анемия и лейкопения.
Диагностика
Обычно при диагностике печеночно-селезеночного синдрома проблем не возникает. Даже визуальный осмотр дает врачу возможность говорить о данной патологии, однако специалист диагноз можно поставить только после подробного обследования.
Дифференциальная диагностика гепатомегалии должна начинаться с исключения вирусного происхождения данного заболевания. Для постановки диагноза проводят лабораторные и инструментальные методы исследования.
Пациент сдает в лабораторию:
- кровь;
- мочу;
- сулемовую и тимоловую пробы.
Также больной должен сдать группу “печеночных” тестов для получения значений общего белка сыворотки, глюкозы, щелочной фосфатазы, протромбина, билирубина, холестерина и аспартат-аминотрансферазы.
Инструментальные методы включают в себя компьютерную томографию, МРТ, ультразвуковое исследование, радиоизотопную гепатографию, биопсию печени, эхо-графию брюшной полости. После проведения данных исследований врач сможет точно поставить диагноз и определить основное заболевание, повлекшее развитие синдрома.
Лечение и прогноз
Так как гепатолиенальный синдром не является самостоятельным заболеванием, то лечить его не имеет смысла. Врач не сможет подобрать терапию для избавления от данного вторичного признака. Народными рецептами и самоизлечением можно только усугубить ситуацию. Однако пациент не обречен. Надеяться на благоприятный исход не стоит, однако шансы есть.
Для того, чтобы была возможность помочь пациенту, нужно точно определить причину появления патологии. Успешная диагностика − половина успеха. Врач подбирает стратегию для терапии основного заболевания, которое повлекло увеличение печени и селезенки.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Гепатолиенальный синдром - сочетанное увеличение селезёнки и печени, обусловленное как защитной реакций на микробную агрессию, так и специфическим совместным поражением этих органов. Сочетанная реакция печени и селезёнки обусловлена их анатомо-физиологической общностью, в частности, участием в системной воспалительной реакции, неспецифических защитных реакциях, формировании специфического иммунитета.

[1], [2], [3], [4], [5], [6], [7], [8]
Симптомы гепатолиенального синдрома
При лёгкой степени выраженности гепатолиенального синдрома печень выступает из-под края рёберной дуги на 1-2 см, селезёнка пальпируется в подреберье или её увеличение определяют перкуторно. При умеренной степени гепатолиенального синдрома печень выступает из-под края рёберной дуги на 2-4 см, селезёнка пальпируется у рёберного края или выступает из-под него на 1-2 см. Резко выраженный гепатолиенальный синдром характеризуется увеличением печени более чем на 4 см, селезёнки - более 2 см ниже рёберного края. Мягкая консистенция органов характерна для острых инфекций, плотноватая - для острых и подострых инфекций, обычно протекающих с выраженной лихорадкой или органными поражениями (вирусные гепатиты, малярия). Плотная консистенция печени и селезёнки свойственна хроническим инфекциям (гепатитам, рецидивирующей или нелеченной малярии, бруцеллёзу). Каменистая плотность органов, особенно печени, характерна для паразитарных (эхинококкоз) или опухолевых поражений (гепатоцеллюлярная карцинома). Чаще печень и селезёнка безболезненны или чувствительны при пальпации, более выраженная болезненность наблюдается при значительном и быстром увеличении органов, например при гемолизе. Резкая болезненность может указывать на местный нагноительный процесс (абсцесс печени при амёбиазе, абсцесс селезёнки при сепсисе). При инфекционных болезнях, сопровождающихся значительной спленомегалией (инфекционный мононуклеоз), следует соблюдать осторожность при осмотре и транспортировке больного в связи с опасностью разрыва селезёнки.
При острых и хронических инфекционных болезнях в основе увеличения размеров органов лежат такие факторы, как отёк, гиперемия, инфильтрация лимфоидными элементами или гранулоцитами, пролиферация и гиперплазия макрофагально-гистиоцитарных элементов, разрастание соединительной ткани. Гепатолиенальный синдром сопровождается нарушением функций печени и селезёнки (патология пигментного обмена, изменение белкового состава плазмы, гиперферментемия. анемия, лейкопения, тромбоцитопения и др.).
Гепатолиенальный синдром при многих распространённых инфекционных болезнях имеет важное диагностическое значение (малярия, инфекционный мононуклеоз, бруцеллёз, брюшной тиф и паратифы А и В, сыпной тиф и другие риккетсиозы, сепсис). Гепатолиенальный синдром позволяет полностью исключить грипп и другие ОРВИ, кроме аденовирусной инфекции, холеру, дизентерию и ряд других заболеваний.
Частота гепатолиенального синдрома при инфекционных и паразитарных болезнях
Регистрация гепатолиенального синдрома
Висцеральный лейшманиоз, инфекционный мононуклеоз, клещевой возвратный боррелиоз, малярия, эпидемический возвратный тиф
Часто встречается, характерен
Бруцеллез, брюшной тиф, ВИЧ-инфекция, мононуклеозоподобный синдром, ВГВ, ВГВ с дельта-антигеном, острый ВГС, хронические вирусные гепатиты. лептоспироз, листериоз (септическая форма), описторхоз (острая фаза) паратифы А, В, риккетсиозы, сепсис, сыпной тиф, трипаносомозы, фасциолёз (острая фаза), ЦМВИ, врождённая чума (септическая форма)
Аденовирусная инфекция, ВГА и ВГЕ, гистоплазмоз хронический диссеминированный, доброкачественный лимфоретикулез, иерсиниоз генерализованный, корь, краснуха, ку-лихорадка, лихорадка Марбург, орнитоз, псевдотуберкулёз генерализованный, сальмонеллёз генерализованный, токсоплазмоз острый, приобретенный трихинеллёз, ЦМВИ приобретенная, шистостомозы (острый период)
Амёбиаз, анкилостомидоз, аскаридоз, балантидиаз, бешенство, ботулизм, грипп, дизентерия, иксодовый клещевой боррелиоз, кампилобактериоз, кандидоз, клещевой энцефалит, кожный лейшманиоз, кокцидиидоз, коронавирусная инфекция, лимфоцитарный хориоменингит, ЛЗН, парагрипп, эпидемический паротит, полиомиелит, прионные болезни, реовирусная инфекция, респираторно-синцитиальная инфекция, ротавирусная инфекция, столбняк, токсокароз, трихоцефалёз, филяриатозы, холера, цестодозы, эшерихиоз, японский энцефалит
Помимо метода перкуссии и пальпации, увеличение печени и селезёнки диагностируют с помощью УЗИ и КТ. При метеоризме селезёнка стесняется в подреберье и может быть недоступна пальпации. При сепсисе, сыпном тифе селезёнка мягкая, плохо определяется пальпаторно и слабоэхогенна. При наличии свободного газа в брюшной полости (перфорация полого органа) затруднительно определение границ печени. КТ используют для детального исследования структуры органов в плане дифференциальной диагностики.
Что такое брюшной тиф? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 12 лет.

Определение болезни. Причины заболевания
Брюшной тиф (Typhys abdominalis typhoid fever) — инфекционная патология острого характера, вызываемая бактерией Salmonella typhy, которая поражает эндотелиальную выстилку сосудов и лимфоидные формирования тонкого кишечника. Клинически характеризуется специфическим синдромом общей инфекционной интоксикации, синдромом поражения желудочно-кишечного тракта (энтерит), розеолёзной экзантемой (сыпью), увеличением печени, селезёнки и внутрибрюшных лимфоузлов, а также бронхитом.
Данные бактерии являются грамм-отрицательными палочками, не образующими спор. В своей структуре содержат от 8 до 14 жгутиков, мобильны, произрастают на простых питательных средах с примесью желчи.
Их антигенная структура весьма непростая. Она состоит из:
- О-антигена (лежит на поверхности микроорганизма, представляет липидно-полисахаридный комплекс, термолабильный, кипячение около двух часов не приводит к деструкции; отвечает за видовую специфичность — серогруппы);
- Н-антигена (жгутиковый, термолабильный);
- Vi-антигена (включен в О-антиген, термолабилен, является антигеном вирулентности, который способствует к заражению организма);
- К-антигена (белково-полисахаридные комплексы, отвечающие за способность бактерий к внедрению в макрофаги и дальнейшему размножению в них).
Способны к L-трансформации — частичному или полному исчезновения клеточной стенки, в результате чего бактерия обретает способность переносить неблагоприятные для себя условия.
Устойчивы во внешней среде, на белье сохраняются до 80 суток, в испражнениях — до 30 суток, в туалетах — до 50 суток, в воде водопроводов (без достаточного хлорирования) — до 4 месяцев, в почве — до 9 месяцев, в молоке — до 3 месяцев, в овощах — до 10 суток. В воде при нагревании до 50°С живут 1 час, до 60°С — 30 минут, в кипячённой воде погибают мгновенно. При замораживании живут до 60 суток, в 0,4% хлорной извести и современных дезинфектантах сохраняют жизнеспособность до 10 минут. [1] [2] [5]
Антропоноз. Убиквитарная (повсеместная) инфекция, но преимущественно распространённая в тёплых странах. Ежегодная заболеваемость брюшным тифом составляет более 20 млн человек, из которых погибает до 200 тысяч заболевших.
Первоисточник инфекции — люди (больные и носители). Ненамеренным источником брюшнотифозной бактерии иногда становятся улитки, устрицы, инфицирующиеся в контаминированной (загрязнённой вирусом) воде.
Механизм передачи — фекально-оральный (водный, пищевой, контактно-бытовой пути).
Индекс восприимчивости организма (его способность реагировать на внедрение возбудителя развитием заболевания или носительства) составляет 40-50%.
Сезонность летне-осенняя (в жарких странах круглогодично).
Иммунитет типоспецифичный, продолжительный, однако не исключается вторичное заболевание через длительное время. [2] [4]
Симптомы брюшного тифа
Инкубационный период длится от 7 до 25 дней. Заболевание начинается постепенно, при этом лихорадка имеет постоянный характер.
- специфической общей инфекционной интоксикации;
- розеолёзной экзантемы — ведущий синдром;
- синдром поражения желудочно-кишечного тракта (воспаления тонкой кишки (энтерита) или запора — парез кишечника);
- увеличения печени и селезёнки (гепатолиенальный синдром);
- воспаления лимфоузлов брыжейки кишечника (мезаденита);
- брюшнотифозного бронхита.
Преимущественно заболевание начинается с медленно нарастающей квёлости, малоподвижности, головной боли нечёткой локализации, появляется озноб, скачок температуры тела до 39-40°С, снижение аппетита, инверсия сна (бессонница ночью и сонливость днём). Через пару дней присоединяется кашель, метеоризм, урчание в животе, диарея (впоследствии сменяющаяся запором), появляются кошмарные сновидения.
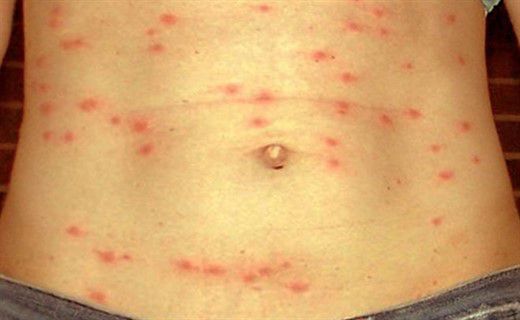
Объективные данные выявляют оглушенность, больные мало двигаются, лежат в прострации с закрытыми глазами, на вопросы дают малоинформативные ответы после некоторого раздумья. Лицо больного бледное, покровные ткани суховатые и горячие на ощупь. На 7-8 день от начала заболевания появляется розеолёзная сыпь в виде единичных элементов, отграниченных от здоровых покровов и несколько выступающих над ней, исчезают при нажатии, после себя оставляет пигментацию, иногда происходит пропитывание кровью, редко возникают новые подсыпания. Локализация сыпи — на животе, внизу груди.
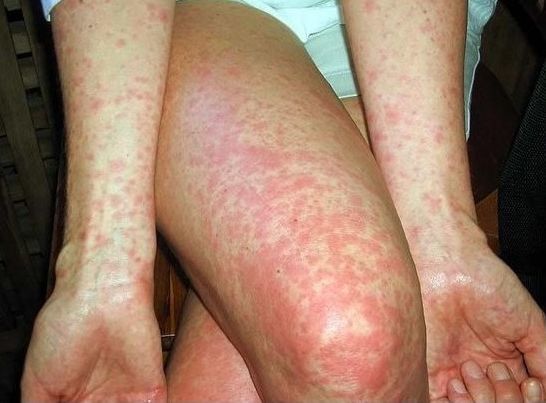
Достаточно редким является окрашивание ладоней и стоп в желтый цвет — эндогенная каротиновая гиперхромия (симптом Филипповича).
Иногда увеличиваются и делаются болезненными заднешейные и подмышечные лимфоузлы.
Со стороны сердечно-сосудистых органов намечается брадикардия, снижение артериального давления, общее аускультативное ослабление сердечных тонов.
При аускультации лёгких выслушиваются суховатые хрипы рассеянной локализации, при переходе в пневмонию хрипы становятся влажными.
Во время осмотра живота отмечается его вздутие, глубокое урчание, и восприимчивость к пальпации слепой кишки, возможно возникновение симптома Падалки — укорочение перкуторного звука в правой подвздошной зоне, обусловленное воспалением внутрибрюшных лимфоузлов. С 3-5 дня отмечается увеличение селезёнки, а к концу первой недели — и печени. Появляется симптом Штернберга — лёгкая болезненность при надавливании живота по оси брыжейки в результате воспаления в брыжеечных лимфоузлах. Наблюдается отсутствие стула (обстипация) или умеренный энтерит.
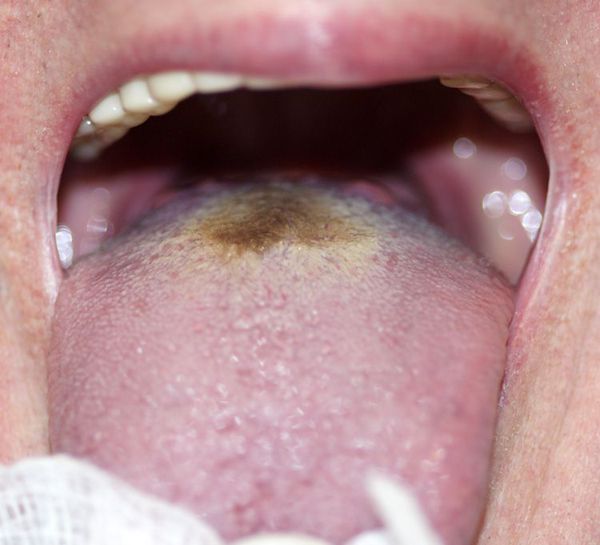
При фарингоскопии виден язык с трещинами, без влаги, со следами зубов, закрытый толстым бурым или грязно-коричневым налётом (фулигинозный язык), но с чистыми краями и кончиком. Ротоглотка умеренно красная.
В последнее десятилетие приобретают значение достаточно видоизмененные формы заболевания, зачастую включающие лишь значительное повышение температуры тела без явных кишечных расстройств и сыпи, с отсутствием выраженной интоксикации, что нередко ставит в тупик даже опытных докторов.
Необходимо дифференцировать брюшной тиф, отличительным симптомом которого является длительная высокая лихорадка при отсутствии органных поражений, с другими заболеваниями:
- гнойно-воспалительные заболевания почек (дискомфорт и боли в поясничной области, положительный симптом Пастернацкого, нарушения мочеиспускания, изменения в общих анализах мочи);
- острые респираторные заболевания (при брюшном тифе нет синдрома поражения верхних дыхательных путей, а при ОРЗ нет мезаденита);
- пневмония;
- малярия (пароксизмы (резкое увеличение) температуры, повышенное потоотделение, колебания температуры более 1°С);
- ку-лихорадка (острое начало, гиперемия лица (приток крови), острая потливость);
- лептоспироз (внезапное начало, боли в мышцах икр, лицо и шея красные, желтуха, нейтрофильный лейкоцитоз);
- бруцеллёз (неплохое самочувствие при высокой температуре, резкая потливость, нет вздутия живота, специфические симптомы). [1]
Патогенез брюшного тифа
Заражающая доза — от 10 млн до 1 млрд микробов (находится только лишь в 0,001-0,01 г фекалий больного). Входные ворота — рот. Далее микроорганизмы переходят в желудок (часть их гибнет), затем в тонкий кишечник и его слизистую оболочку, где захватываются макрофагами, в которых тифозные бациллы не только не погибают, но живут и даже множатся.
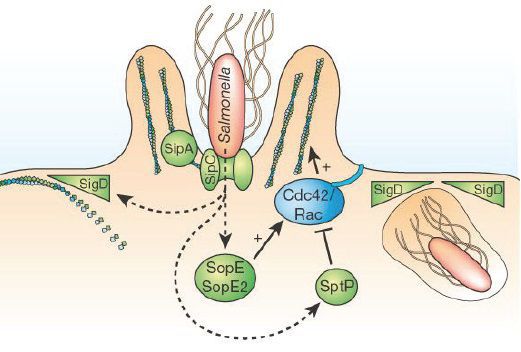
После этого сальмонеллы мигрируют в лимфоидные органы тонкого кишечника (одиночные лимфатические узлы и бляшки Пейера), а оттуда в умеренном количестве попадают в кровь.
Начинается развитие бактерий в брыжеечных и забрюшинных лимфоузлах, а после посредством грудного протока происходит высвобождение их в системный кровоток — начинается бактериемия (часть их гибнет с высвобождением эндотоксина), вызывая интоксикацию: происходит токсинный удар по нервным центрам с преобладжанием процессов торможения (status typhosus).
Угнетение диэнцефальных структур ведёт к инверсии сна, нарушению аппетита, нарушению вегетативной функции. Эндотоксин воздействует и на чувствительные нервные волокна, что ведёт к питательным нарушениям кожи, нарушению кровоснабжения в слизистой оболочке и лимфоидных структур — механизм возникновения язв тонкого кишечника. Наблюдается токсическое поражение миокарда, возможно возникновение инфекционно-токсического шока. Нарушается тонус периферических сосудов, выход части плазмы в экстравазальное пространство, что ведёт к развитию гиповолемии и циркуляторному коллапсу. В процессе заболевания возбудитель повторно попадает в кишечник с желчью. Происходит патологический процесс в красном костном мозге (нарушение кроветворения).
Значительная роль в патогенезе болезни принадлежит и самостоятельной роли микроорганизма: при бактериемии паренхиматозные органы нашпиговываются болезнетворными агентами, где попадают в захват элементами мононуклеарно-фагоцитарной системы и из-за несостоятельности работы последних образуют гнойные очаговые поражения (менингиты, остеомиелиты, пневмонии и другое). Также при жизни бактерии выделяют энтеротоксин, приводящий к диарее.
В дальнейшем при борьбе организма и микроба начинается освобождение человеческого тела от сальмонелл посредством органов выделения (преимущественно в печени): большая часть их погибает, а некоторые поступают с желчью в просвет кишечника и выделяются в окружающую среду, а оставшиеся снова проникают в лимфоидные образования кишечника. Отдача брюшнотифозной бактерии идёт различными путями с различными секретами организма (кал, моча, пот, материнским молоком).
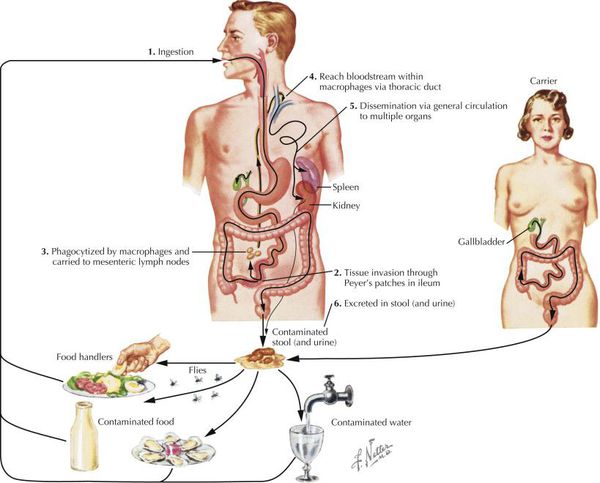
Приблизительно на пятый день заболевания появляются антитела IgM к возбудителю, а к концу второй недели специфические антитела Ig G. Под влиянием иммунных факторов может происходит L-трансформация бактерий, приводящая к длительному неинфекционному процессу (для иммунитета) и возникновению рецидивов.
Периоды патологических изменений в тонком кишечнике:
- первая неделя — набухание групповых лимфатических фолликулов;
- вторая неделя — их некроз;
- третья неделя — отторжение некротических масс и образование язв;
- третья-четвёртая неделя — период чистых язв;
- пятая-шестая неделя — заживление язв.
В любой период может развиться кровотечение и перфорация язв. [2] [3] [6]
Классификация и стадии развития брюшного тифа
По клинической форме заболевание делится на:
— атипичная форма — подразделяется на абортивную (быстрое обратное развитие) и стёртую (все признаки выражены слабо);
— первичное (при длительной персистенции возбудителя в гранулёмах);
— вторичное (возникает при проникновении возбудителя в патологически измененные органы — желчный пузырь, костный мозг — на любом этапе инфекционного процесса). [5]
Осложнения брюшного тифа
Факторами риска развития осложнений являются:
- тяжёлое течение при отсутствии улучшения в течении 3-4 суток;
- поздняя госпитализация;
- микст-инфекция;
- комбинированные поражения;
- появление лейкоцитоза.
К осложнениям заболевания относятся:
- перфорация кишечника — сопросвождается болями в животе, симптомами раздражения брюшины, например симптом Щёткина-Блюмберга, повышением частоты дыхательных движений, напряжением мышц брюшной стенки и способно привести к перитониту;
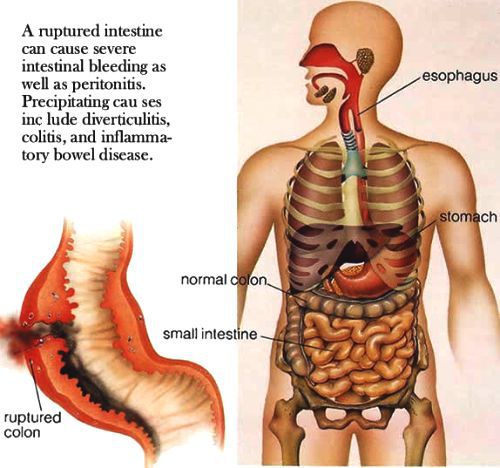
Важно: при брюшном тифе исключаются любые явные болевые ощущения в животе, поэтому их появление у больного тифопаратифозными заболеваниями расценивается как риск осложнения и требует внимания и возможного перевода в профильное отделение.
- кишечное кровотечение — происходит снижение температуры тела, прояснение сознания, временное улучшение самочувствия, затем больной бледнеет, заостряются черты лица, он покрывается холодным липким потом, снижается артериальное давление, увеличивается пульс;
- инфекционно-токсический шок — снижается температура тела и артериальное давление, возникает состояние прострации, бледность с сероватым оттенком;
- пневмония, миокардит, холецистохолангит, тромбофлебит, менингит, паротит, артриты, пиелонефрит;
- инфекционный психоз. [3][5]
Диагностика брюшного тифа
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, так как поражается красный костный мозг, анэозинофилия, нейтропения, относительная лимфопения, тромбоцитопения, анемия, СОЭ в норме);
- общеклинический анализ мочи (показатели острой токсической почки);
- биохимический анализ крови (повышение АЛТ, АСТ, нарушения электролитного баланса);
- копрограмма (нарушение переваривания, жир, крахмал);
- серологическая диагностика (РНГА, в том числе с Унитиолом, РПГА, ИФА различных классов);
- бактериологический метод (посев крови, кала на среды с желчью — желчный бульон или среда Раппопорта, на стерильную дистиллированную воду — метод Клодницкого, на стерильную водопроводную воду — метод Самсонова: предварительные результаты через 4-5 суток, окончательный — через 10 дней). [1][4]
Лечение брюшного тифа
Место лечения — инфекционное отделение больницы.
Режим — бокс, строго постельный до 10 дня нормальной температуры тела. В этот период недопустимо натуживание.
Показана диета № 4 по Певзнеру (калорийная, с повышенным содержанием белка, механически и химически щадящая).
Этиотропная терапия проводится до 10 дня нормальной температуры тела при любой степени тяжести (перекрывается естественный цикл возбудителя). Назначаются препараты выбора — фторхинолоны, цефалоспорины.
Патогенетически осуществляется комплекс мероприятий по восполнению ОЦК, энтеросорбции, повышения регенеративных процессов в кишечнике, а также показана антиоксидантная терапия, насыщение витаминами, восстановление нормальной микрофлоры кишечника.
Проводится постоянный мониторинг больных для исключения осложнений, появление которых требует перевода пациентов в реанимационное отделение.
Выписка осуществляется при нормализации клинического состояния и лабораторных показателей, трёхкратного отрицательного посева кала и мочи, но не ранее 21 дня нормальной температуры тела.
За переболевшими устанавливается диспансерное наблюдение сроком на три месяца с обязательным посевом крови и мочи в конце периода наблюдения. [1] [2]
Прогноз. Профилактика
К методам неспецифической профилактики относятся:
- поддержание на достаточном уровне санитарного состояния источников водоснабжения, очистных сооружений;
- борьба с источниками загрязнения окружающей среды, очистка и обеззараживание сточных вод, выгребных ям;
- соблюдение санитарных норм и правил при сборе, обработке, хранении и приготовлении пищевых продуктов;
- соблюдение людьми правил санитарно-гигиенической культуры;
- своевременное выявление бактерионосителей (особенно среди лиц декретированного контингента, в частности работников сферы питания и обслуживания населения).
В течение трёх месяцев переболевшие из лиц декретированного контингента не допускаются на объекты общепита и водоснабжения.
Специфической профилактикой является вакцинация (полисахаридные вакцины, основанные на очищенном Vi-антигене для лиц с двухлетнего возраста — инъекционно и живая аттенуированная вакцина с 5 лет — орально). [6]
Читайте также:
- Какие бывают стафилококки названия
- Может ли анализ на стафилококк быть ошибочным
- Глистными инвазиями и лямблиозом
- Когда детям делают прививку от полиомиелита детям на украине
- Бедренец камнеломка при трихомонаде


