Что такое тиф презентация

- Скачать презентацию (0.3 Мб) 412 загрузок 4.3 оценка


















- 1
- 2
- 3
- 4
- 5
Рецензии
Аннотация к презентации
Содержание

Сыпной тиф – риккетсиозное заболевание характеризующиеся: лихорадкой; общей интоксикацией; Экзантемой Генерализованным поражением кровеносных сосудов -нервной системы
Поиски возбудителя велись учеными: Риккетсом(1909 – 1910), Провачеком (1913 – 1914), ученые погибли в результате заражения сыпным тифом. Возбудитель был открыт в 1916 году, бразильским ученым Рох-Лимом, который в честь этих ученых назвал его риккетсией Провачека.
Возбудитель - грамотрицательная мелкая неподвижная бактерия Rickettsiaprowazeki. Спор и капсул не образует, морфологически полиморфна: может иметь вид кокков, палочек; все формы сохраняют патогенность. Обладают соматическим термостабильным и типоспецифическим термолабильным антигеном, содержат гемолизины и эндотоксины. В испражнениях вшей, попадающих на одежду, сохраняет жизнеспособность и патогенность в течение 3 мес и более. При температуре 56 °С погибает за 10 мин, при 100 °С - за 30 с. Быстро инактивируется под действием хлорамина, формалина, лизола, кислот, щелочей в обычных концентрациях.
Источник инфекции – больной человек. Механизм передачи – трансмиссивный. Возбудитель – риккетсииПровачека.
Резервуар и источник инфекции- больной человек, представляющий опасность в течение 10-21 суток: в последние 2 дня инкубации, -весь лихорадочный период -и первые 2-3, иногда 7-8 дней нормальной температуры тела. Механизм передачи - трансмиссивный; возбудитель передаётся через вшей, главным образом платяных и в меньшей мере головных. Вошь заражается при кровососании больного и становится заразной на 5-7-е сутки, происходит размножение риккетсий в эпителии кишечника, где они обнаруживаются в огромном количестве. Максимальный срок жизни заражённой вши 40-45 дней. Человек заражается, втирая при расчесывании фекалии вшей в места их укусов. Также возможно заражение воздушно-пылевым путём при вдыхании высохших фекалий вшей и при их попадании на конъюнктиву. Естественная восприимчивость людей высокая. Постинфекционный иммунитет напряжённый, но возможны рецидивы, известные как болезнь Брилла-Цинссера.
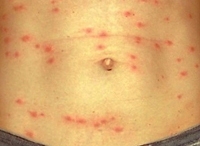
Инкубационный период 6 – 25 дней. Клиника: 1.период-начальный -начало острое, упорная головная боль, слабость, чувство разбитости, бессонница, возбуждение, температура 39 – 40° (7 – 14 дней). Гиперемия лица ,шеи, верхних отделов туловища, склер (красные глаза).Кожа горячая, сухая, губы гиперемированы, яркие, -за сутки до сыпи – кратковременное снижение температуры 2.Период разгара: -на 5-ый день появляется сыпь розеолезно – петехиальная локализируется на груди, боковых поверхностях туловища, сгибательных поверхностях конечностей. Сохраняется 3-5 дней. Не бывает на лице, ладонях, стопах.
3.Реконвалесценция: -критическое снижение температуры -длительный астеновегетативный синдром
Осложнения Инфекционно – токсический шок. Энцефалопатия. Сосудистые осложнения (тромбозы, тромбоэмболии).
Лабораторная диагностика Клинический анализ крови (лейкоцитоз, тромбоцитопения, ускоренное СОЭ). Серологическая диагностика. РСК (с риккетсиями Провачека) титр 1:600. РПГА. ИФА.
В случаях сыпного тифа или при подозрении на него необходима госпитализация больного. Строгий постельный режим назначают не менее чем до 5-го дня нормальной температуры тела. Вставать с постели больным разрешают на 7-8-й день апирексии, ходить - еще через 2-3 сут, сначала под наблюдением медперсонала из-за опасности ортостатического коллапса. Туалет кожи и полости рта для профилактики пролежней, стоматита, паротита. Рацион питания обычный.
1. Этиотропная терапия (тетрациклин, левомицитин). 2. Патогенетическая терапия – дезинтоксикация, (сердечно – сосудистые средства, антикоагулянты). 3. Симптоматическая терапия (нейролептики, жаропонижающие). Реконвалесцентов выписывают через 12 дней после нормализации температуры тела.
Профилактика основывается на выявлении и ликвидации завшивленности. По жизненным показаниям вакцинация сухой, химической, сыпно – тифозной вакциной о5 мл.п/к. Работа в очаге: наблюдение за контактными - 25 дней, с момента санитарной обработки, ежедневная термометрия. санобработка контактных, дезинфекция одежды, дезинфекция помещения дез раствором. Больные, лихорадящие более 5 дней, с подозрением на сыпной тиф подлежат 2-кратному серологическому обследованию.
Презентацию на тему "Cыпной тиф" можно скачать абсолютно бесплатно на нашем сайте. Предмет проекта: Медицина. Красочные слайды и иллюстрации помогут вам заинтересовать своих одноклассников или аудиторию. Для просмотра содержимого воспользуйтесь плеером, или если вы хотите скачать доклад - нажмите на соответствующий текст под плеером. Презентация содержит 18 слайд(ов).
Слайды презентации


Сыпной тиф – риккетсиозное заболевание характеризующиеся: лихорадкой; общей интоксикацией; Экзантемой Генерализованным поражением кровеносных сосудов -нервной системы

1. Краткие исторические сведения.

Поиски возбудителя велись учеными: Риккетсом (1909 – 1910), Провачеком (1913 – 1914), ученые погибли в результате заражения сыпным тифом. Возбудитель был открыт в 1916 году, бразильским ученым Рох-Лимом, который в честь этих ученых назвал его риккетсией Провачека.

Возбудитель - грамотрицательная мелкая неподвижная бактерия Rickettsia prowazeki. Спор и капсул не образует, морфологически полиморфна: может иметь вид кокков, палочек; все формы сохраняют патогенность. Обладают соматическим термостабильным и типоспецифическим термолабильным антигеном, содержат гемолизины и эндотоксины. В испражнениях вшей, попадающих на одежду, сохраняет жизнеспособность и патогенность в течение 3 мес и более. При температуре 56 °С погибает за 10 мин, при 100 °С - за 30 с. Быстро инактивируется под действием хлорамина, формалина, лизола, кислот, щелочей в обычных концентрациях.

Источник инфекции – больной человек. Механизм передачи – трансмиссивный. Возбудитель – риккетсии Провачека.

Резервуар и источник инфекции - больной человек, представляющий опасность в течение 10-21 суток: в последние 2 дня инкубации, -весь лихорадочный период -и первые 2-3, иногда 7-8 дней нормальной температуры тела. Механизм передачи - трансмиссивный; возбудитель передаётся через вшей, главным образом платяных и в меньшей мере головных. Вошь заражается при кровососании больного и становится заразной на 5-7-е сутки, происходит размножение риккетсий в эпителии кишечника, где они обнаруживаются в огромном количестве. Максимальный срок жизни заражённой вши 40-45 дней. Человек заражается, втирая при расчесывании фекалии вшей в места их укусов. Также возможно заражение воздушно-пылевым путём при вдыхании высохших фекалий вшей и при их попадании на конъюнктиву. Естественная восприимчивость людей высокая. Постинфекционный иммунитет напряжённый, но возможны рецидивы, известные как болезнь Брилла-Цинссера.

Инкубационный период 6 – 25 дней. Клиника: 1.период-начальный -начало острое, упорная головная боль, слабость, чувство разбитости, бессонница, возбуждение, температура 39 – 40° (7 – 14 дней). Гиперемия лица ,шеи, верхних отделов туловища, склер (красные глаза).Кожа горячая, сухая, губы гиперемированы, яркие, -за сутки до сыпи – кратковременное снижение температуры 2.Период разгара: -на 5-ый день появляется сыпь розеолезно – петехиальная локализируется на груди, боковых поверхностях туловища, сгибательных поверхностях конечностей. Сохраняется 3-5 дней. Не бывает на лице, ладонях, стопах.


3.Реконвалесценция: -критическое снижение температуры -длительный астеновегетативный синдром

Осложнения Инфекционно – токсический шок. Энцефалопатия. Сосудистые осложнения (тромбозы, тромбоэмболии).

Лабораторная диагностика Клинический анализ крови (лейкоцитоз, тромбоцитопения, ускоренное СОЭ). Серологическая диагностика. РСК (с риккетсиями Провачека) титр 1:600. РПГА. ИФА.

В случаях сыпного тифа или при подозрении на него необходима госпитализация больного. Строгий постельный режим назначают не менее чем до 5-го дня нормальной температуры тела. Вставать с постели больным разрешают на 7-8-й день апирексии, ходить - еще через 2-3 сут, сначала под наблюдением медперсонала из-за опасности ортостатического коллапса. Туалет кожи и полости рта для профилактики пролежней, стоматита, паротита. Рацион питания обычный.

1. Этиотропная терапия (тетрациклин, левомицитин). 2. Патогенетическая терапия – дезинтоксикация, (сердечно – сосудистые средства, антикоагулянты). 3. Симптоматическая терапия (нейролептики, жаропонижающие). Реконвалесцентов выписывают через 12 дней после нормализации температуры тела.

Профилактика основывается на выявлении и ликвидации завшивленности. По жизненным показаниям вакцинация сухой, химической, сыпно – тифозной вакциной о5 мл.п/к. Работа в очаге: наблюдение за контактными - 25 дней, с момента санитарной обработки, ежедневная термометрия. санобработка контактных, дезинфекция одежды, дезинфекция помещения дез раствором. Больные, лихорадящие более 5 дней, с подозрением на сыпной тиф подлежат 2-кратному серологическому обследованию.
Сыпной тиф – риккетсиоз, протекающий с деструктивными изменениями эндотелия сосудов и развитием генерализованного тромбоваскулита. Основные проявления сыпного тифа связаны с риккетсиемией и специфическими изменениями сосудов. Они включают в себя интоксикацию, лихорадку, тифозный статус, розеолезно-петехиальную сыпь. В числе осложнений сыпного тифа – тромбозы, миокардиты, менингоэнцефалиты. Подтверждению диагноза способствует проведение лабораторных проб (РНГА, РНИФ, ИФА). Этиотропная терапия сыпного тифа осуществляется антибиотиками группы тетрациклинов или хлорамфениколом; показана активная дезинтоксикация, симптоматическое лечение.
МКБ-10
Общие сведения
Сыпной тиф – инфекционное заболевание, вызываемое риккетсией Провачека, проявляющееся выраженной лихорадкой и интоксикацией, розеолёзно-петехиальной экзантемой и преимущественным поражением сосудистой и центральной нервной систем. На сегодняшний день в развитых странах сыпной тиф практически не встречается, случаи заболевания регистрируются, главным образом, в развивающихся странах Азии, Африки. Эпидемические подъемы заболеваемости обычно отмечаются на фоне социальных катастроф и чрезвычайных ситуаций (войн, голода, разрухи, стихийных бедствий и т.д.), когда наблюдается массовая завшивленность населения.

Причины
Rickettsia prowazeki представляет собой мелкую полиморфную грамотрицательную неподвижную бактерию. Содержит эндотоксины и гемолизин, обладает типоспецифическим термолабильным антигеном и соматическим термостабильным. Погибает при температуре 56 ° за 10 минут, при 100 градусах за 30 секунд. В испражнениях вшей риккетсии могут сохранять жизнеспособность до трех месяцев. Хорошо поддаются воздействию дезинфицирующих средств: хлорамина, формалина, лизола и др.
Резервуаром и источником инфекции сыпного тифа является больной человек, перенос инфекции осуществляется трансмиссивным путем через вшей (как правило, платяных, реже головных). После кровососания больного человека вошь становится заразной через 5-7 дней (при минимальном сроке жизни 40-45 дней). Заражение человека происходит во время втирания испражнений вшей при расчесывании кожи. Иногда отмечается респираторный путь передачи при вдыхании высохший фекалий вшей вместе с пылью и контактный путь при попадании риккетсий на конъюнктиву.
Восприимчивость высокая, после перенесения заболевания формируется стойкий иммунитет, но возможно рецидивирование (болезнь Брилла). Отмечается зимне-весенняя сезонность заболеваемости, пик приходится на январь-март.
Симптомы сыпного тифа
Инкубационный период может продолжаться от 6 до 25 дней, чаще всего 2 недели. Сыпной тиф протекает циклически, в его клиническом течении выделяют периоды: начальный, разгара и реконвалесценции. Начальный период сыпного тифа характеризуется подъемом температуры до высоких значений, головной болью, ломотой в мышцах, симптомами интоксикации. Иногда перед этим могут отмечаться продромальные симптомы (бессонница, снижение работоспособности, тяжесть в голове).
В дальнейшем лихорадка становится постоянной, температура сохраняется на уровне 39-40 °С. На 4-5 день кратковременно может отмечаться снижение температуры, но состояние при этом не улучшается, и в дальнейшем лихорадка возобновляется. Интоксикация нарастает, усиливаются головные боли, головокружения, возникают расстройства со стороны органов чувств (гиперестезии), упорная бессонница, иногда рвота, язык сухой, обложенный белым налетом. Развиваются нарушения сознания вплоть до сумеречного.
При осмотре отмечают гиперемию и отечность кожи лица и шеи, конъюнктивы, инъекцию склер. На ощупь кожа сухая, горячая, со 2-3-го дня отмечают положительные эндотелиальные симптомы, а на 3-4-й день выявляется симптом Киари-Авцына (кровоизлияния в переходных складках конъюнктивы). На 4-5 день развивается умеренная гепатоспленомегалия. О повышенной хрупкости сосудов говорят точечные кровоизлияния неба, слизистой глотки (энантема Розенберга).
Период разгара характеризуется появлением сыпи на 5-6-й день заболевания. При этом постоянная или ремиттирующая лихорадка и симптоматика выраженной интоксикации сохраняется и усугубляется, головные боли становятся особенно интенсивными, пульсирующими. Розеолезно-петехиальная экзантема проявляется одномоментно на туловище и конечностях. Сыпь густая, более выражена на боковых поверхностях туловища и внутренних – конечностей, локализация на лице, ладонях и подошвах не характерна, как и последующие дополнительные высыпания.
Налет на языке приобретает темно-коричневую окраску, отмечается прогрессирование гепатомегалии и спленомегалии (гепатолиенальный синдром), нередко возникают запоры, вздутие живота. В связи с патологией сосудов почек может отмечаться болезненность в зоне их проекции в области поясницы, положительный симптом Пастернацкого (болезненность при поколачивании), появляется и прогрессирует олигурия. Токсическое поражение ганглиев вегетативной иннервации органов мочеиспускания приводит к атонии мочевого пузыря, отсутствию рефлекса к мочеиспусканию, парадоксальному мочеизнурению (моча выделяется по капле).
В разгар сыпного тифа происходит активное развертывание бульбарной нейрологической клиники: тремор языка (симптом Говорова-Годелье: язык при высовывании задевает за зубы), нарушения речи и мимики, сглаженные носогубные складки. Иногда отмечают анизокорию, нистагм, дисфагию, ослабление зрачковых реакций. Могут отмечаться менингеальные симптомы.
Тяжелое течение сыпного тифа характеризуется развитием тифозного статуса (10-15% случаев): психическое расстройство, сопровождающееся психомоторным возбуждением, говорливостью, нарушениями памяти. В это время происходит дальнейшее углубление расстройств сна и сознания. Неглубокий сон может вести к появлению пугающих видений, могут отмечаться галлюцинации, бред, забытье.
Период разгара сыпного тифа оканчивается снижением температуры тела до нормальных цифр через 13-14 дней с начала заболевания и облегчения симптомов интоксикации. Период реконвалесценции характеризуется медленным исчезновением клинических симптомов (в частности со стороны нервной системы) и постепенным выздоровлением. Слабость, апатия, лабильность нервной и сердечно-сосудистой деятельности, ухудшение памяти сохраняются до 2-3 недель. Иногда (довольно редко) возникает ретроградная амнезия. Сыпной тиф не склонен к раннему рецидивированию.
Осложнения
В разгар заболевания крайне опасным осложнением может стать инфекционно-токсический шок. Такое осложнение обычно может наступить на 4-5 или 10-12 день болезни. При этом происходит падение температуры тела до нормальных цифр в результате развития острой сердечно-сосудистой недостаточности. Сыпной тиф может способствовать развитию миокардита, тромбоза и тромбоэмболии.
Осложнениями заболевания со стороны нервной системы могут быть менингиты, менингоэнцефалиты. Присоединение вторичной инфекции может стать причиной пневмонии, фурункулеза, тромбофлебита. Длительный постельный режим может привести к образованию пролежней, а характерное для данной патологии поражение периферических сосудов может способствовать развитию гангрены терминальных отделов конечностей.
Диагностика
Неспецифическая диагностика при сыпном тифе включает общий анализ крови и мочи (отмечаются признаки бактериальной инфекции и интоксикации). Наиболее быстрая методика получения данных о возбудителе – РНГА. Практически в то же время можно выявить антитела в РНИФ или при ИФА.
РНИФ является наиболее распространенным методом диагностики сыпного тифа ввиду простоты и относительной дешевизны способа при его достаточной специфичности и чувствительности. Бакпосев крови не производят ввиду излишней сложности выделения и высевания возбудителя.
Лечение сыпного тифа
При подозрении на сыпной тиф больной подлежит госпитализации, ему назначается постельный режим плоть до нормализации температуры тела и пять дней после. Вставать можно на 7-8-й день после стихания лихорадки. Строгий постельный режим связан с высоким риском развития ортостатического коллапса. Больным требуется тщательный уход, осуществление гигиенических процедур, профилактика пролежней, стоматитов, воспаления ушных желез. Специальной диеты для больных сыпным тифом нет, назначают общий стол.
В качестве этиологической терапии используют антибиотики группы тетрациклинов или хлорамфеникол. Положительная динамика при применении антибиотикотерапии отмечается уже на 2-3-й день после начала лечения. Терапевтический курс включает весь лихорадочный период и 2 дня после нормализации температуры тела. В связи с высокой степенью интоксикации показано внутривенное инфузионное введение дезинтоксикационных растворов и форсирование диуреза. Для назначения комплексной эффективной терапии возникших осложнений пациента консультируют невролог и кардиолог.
При признаках развития сердечно-сосудистой недостаточности назначают никетамид, эфедрин. Обезболивающие, снотворные, успокоительные средства назначаются в зависимости от выраженности соответствующей симптоматики. При тяжелом сыпном тифе с выраженной интоксикацией и угрозой развития инфекционно-токсического шока (при выраженной надпочечниковой недостаточности) применяют преднизолон. Выписка больных из стационара производится на 12-й день после установления нормальной температуры тела.
Прогноз и профилактика
Современные антибиотики достаточно эффективны и подавляют инфекцию практически в 100% случаев, редкие случаи смертности связаны с недостаточно и несвоевременно оказанной помощью. Профилактика сыпного тифа включает такие меры, как борьба с педикулезом, санитарная обработка очагов распространения, в том числе и тщательная обработка (дезинсекция) жилья и личных вещей больных. Специфическая профилактика производится лицам, вступающим в контакт с больными, проживающим в неблагополучных по эпидемиологической обстановке районах. Производится с применением убитых и живых вакцин возбудителя. При высокой вероятности заражения можно произвести экстренную профилактику антибиотиками тетрациклинового ряда на протяжении 10 дней.
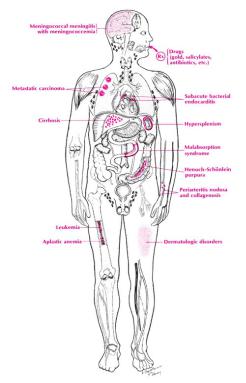
Брюшной тиф – антропонозное инфекционное заболевание с фекально-оральным механизмом передачи, характеризующееся циклическим течением, интоксикацией, поражением ЦНС, длительной лихорадкой, бактериемией, экзантемой и специфическим поражением лимфоидной ткани терминального отдела тонкой кишки.

ИСТОРИЧЕСКАЯ СПРАВКА
Гиппократ восеченской крепости. В 1804 г. И.П. Л.В. Громашевский Пятницкий подробно описал клини- ческую картину брюшного тифа. Во- просами эпидемиологии и профилак- тики занимались Л.А. Тарасевич, Л.В. Громашевский. Особенности брюш- ного тифа у детей изучали Н.Ф. Фи- латов, А.А. Кисель, М.Г. Данилевич.
ЭТИОЛОГИЯ
• Возбудитель брюшного тифа – Salmonella typhi – открыта в 1880 году К. Эбертом, в 1881 году Г. Гаффки выделил её чистую культуру.
• Представляет собой грамотрицательную палочку, которая относится к семейству энтеробактерий, роду сальмонелл, виду Salmonella typhi группы D.
• Имеет перитрихиально расположенные жгутики, подвижна, спор и капсул не об- разует, возможно образование L-форм.
• Хорошо растёт на обычных питательных средах с добавлением желчи.
ЭТИОЛОГИЯ
• Salmonella typhi имеет сложную антигенную структуру:
- О-антиген – поверхностный термостабильный липополисахарид, обеспечивает видовую специфичность (по нему выделяют серогруппы);
- Н-антиген – жгутиковый термолабильный (по нему выделяют серотипы);
- Vi-антиген – поверхностный термолабильный, входит в состав О-антигена, определяет вирулентность;
- К-антиген – поверхностный белково-полисахаридный комплекс, отвечает за проникновение в макрофаги.

ЭТИОЛОГИЯ
• По чувствительности к типовым бактериофа- гам возбудители брюшного тифа подразделя- ются на 80 стабильных фаготипов. В России распространены фаготипы А b B i , F, Е.
• Патогенность S. typhi определяется эндоток- сином , а также выделяемыми биологически активными веществами: гемолизином, гиалу- ронидазой, гемотоксином, фибринолизином.
• S. typhi чрезвычайно устойчива во внешней среде: на белье – 14 сут., в кале – 30 сут., в воде – 4 мес., в почве – 9 мес., в мясе, моло- ке – 90 сут., в овощах и фруктах – 10 сут.
Хорошо переносит низкие температуры, при кипячении и действии дез. средств погибает.
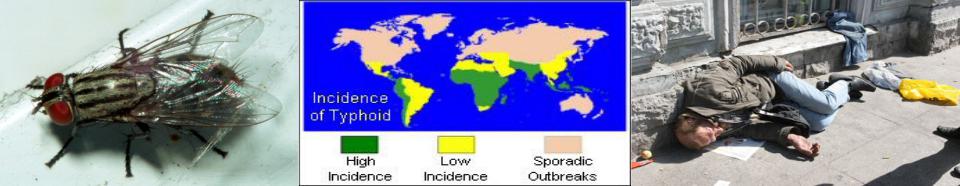
ЭПИДЕМИОЛОГИЯ
• Источники инфекции: больные (особенно атипичными формами) опасны с 1-го дня болезни; бактерионосители (могут выделять возбудителя от 3-х месяцев до нескольких лет).
• Механизм передачи инфекции – фекально-оральный.
• Пути передачи: водный (основной), пищевой (молоко), контактно-бытовой (редко).
• Фактор передачи инфекции – мухи.
• Индекс контагиозности в очагах инфекции – 0,4 - 0,5.
• Восприимчивость наибольшая в возрасте 15 - 30 лет, дети раннего возраста болеют редко. Группу высокого риска составляют лица БОМЖ.
• Заболеваемость в России в течение многих лет составляет менее 1 на 100 тыс. населения, летальность – 0,1-0,3% при осложнённых формах.
• В настоящее время регистрируются в основном завозные случаи из эндемичных регионов (Пакистан, Индия, страны Африки и Латинской Америки). Из стран ближнего зарубежья неблагополучная ситуация в Казахстане, Грузии и Армении.
• Постинфекционный иммунитет – стойкий, длительный.
ПАТОГЕНЕЗ
(по Ш. Ашару и В. Лаверне, 1924-1934 гг. с учётом современных данных)
• 1-я фаза – внедрение возбудителя в организм человека.
S. typhi через входные ворота попадает в желудок 
гибель части
возбудителя 
захват остальной части микроорганизмов макрофагами слизистой оболочки тонкой кишки.
• 2-я фаза – лимфаденит и лимфангиит.
Проникновение макрофагов, содержащих S. typhi, в солитарные лимфатические фолликулы и пейеровы бляшки
тонкой кишки
гранулематозное воспаление с очаговой мононуклеарной инфильтрацией 
проникновение S. typhi в мезентериальные лимфоузлы 
пролиферация лимфоидной ткани.
• 3-я фаза – бактериемия.
Попадание возбудителя через грудной лимфати- ческий проток в кровь 
бактериемия, антиген- емия, выделение эндотоксина (конец инкубации и начало периода клинических проявлений).
ПАТОГЕНЕЗ
(по Ш. Ашару и В. Лаверне, 1924-1934 гг. с учётом современных данных)
• 4-я фаза – токсемия.
Воздействие эндотоксина на ЦНС (диэнцефальные структуры) 
нарушение сознания, инверсия сна, анорексия, вегетативные и трофические расстройства; воздействие эндотоксина на симпатические окончания чревных нервов и вегетативных ганглиев 
трофические и сосудистые нарушения в слизистой оболочке и лимфоидной ткани тонкой кишки (образование язв, расстройство стула, приток крови к органам
брюшной полости – pletora abdominalis, уменьше- ние венозного притока, нарушение микроцирку- ляции, гиповолемия, возможное развитие ИТШ);
воздействие эндотоксина на миокард 
токси- ческая кардиопатия или миокардит.
• 5-я фаза – паренхиматозная диффузия.
Захват возбудителя из крови клетками ретикуло- эндотелиальной системы 
формирование вто- ричных очагов инфекции (менингит, пневмония, остеомиелит, пиелит, абсцесс и др.).
ПАТОГЕНЕЗ
(по Ш. Ашару и В. Лаверне, 1924-1934 гг. с учётом современных данных)
• 6-я фаза – выделение возбудителя из организма.
Со 2-й недели происходит выделение S. typhi через печень с желчью в просвет кишечника 
выведение части возбудителя с калом (75-80%), повторное внедрение другой части в лимфоидную ткань тонкой кишки; выделение микроорганизмов происходит также через почки с мочой (20-25%), в небольшом количестве с потом, слюной и грудным молоком.
• 7-я фаза – аллергические реакции.
Длительное сохранение S. typhi в лимфоидной ткани ЖКТ 
аллергизация организма (экзантема).
• 8-я фаза – формирование иммунитета и восста- новление нарушенных функций организма.
Образование специфических IgM с 4-5-го дня бо- лезни, а со 2-3-й недели – IgG 
незавершённый
фагоцитоз 
образование L-форм 
персистен- ция, бактерионосительство
рецидивы при низ- ком уровне секреторного IgA, наибольшее коли- чество которого вырабатывается на 8-й неделе.
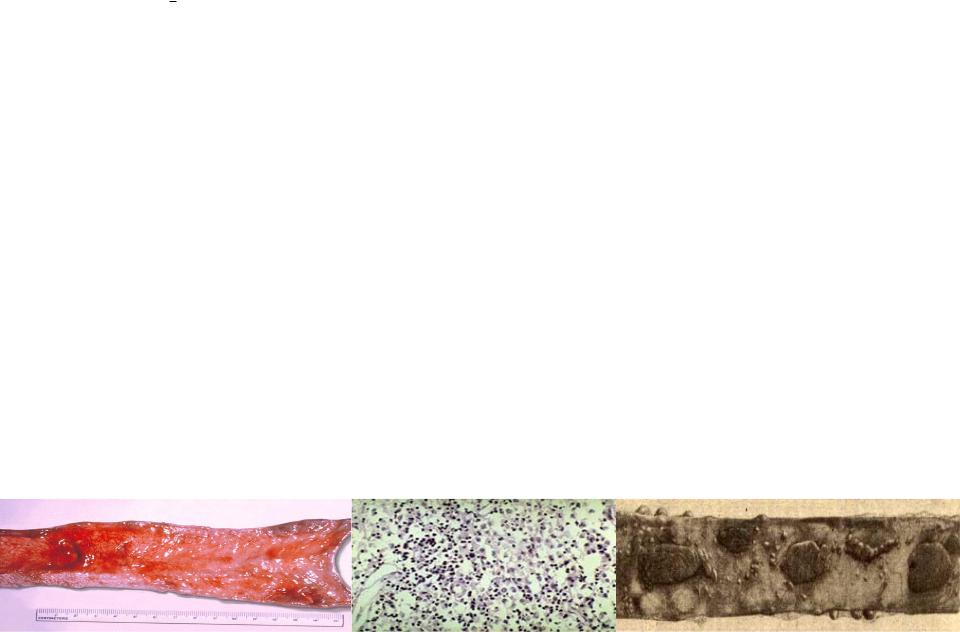
ПАТОМОРФОЛОГИЯ
Гиперплазия лимфоидной ткани тонкой кишки, имеющей на разрезе серо- розовый цвет, сходный с мозгом новорождённого.
• 2-я стадия – некротическая (2-я неделя болезни).
Лимфоидная ткань некротизируется и приобретает грязно-серый или жёлто-серый цвет из-за пропитывания желчными пигментами.
• 3-я стадия – изъязвление (3-я неделя болезни).
В центре лимфатических фолликулов образуются продольные язвы ладьевидной формы, края фолликулов остаются гиперплазированными и служат источником их регенерации; возможно развитие осложнений – кишечного кровотечения и перфорации кишки с развитием перитонита.
После отторжения некротизированных масс дно язв становится чистым и доходит до мышечного слоя стенки тонкой кишки.
• 5-я стадия – регенерация (5-6-я недели болезни).
Язвы заживают с образованием пигментированных рубчиков.
Читайте также:


