Элективная среда для брюшного тифа
Прочитайте:
|
Возбудители кишечных инфекций
Общая характеристика семейства Enterobacteriaceae
Острые бактериальные кишечные инфекции – диареи – наиболее распространённые инфекции. Их возбудителями часто являются представители семейства Enterobacteriaceae – оно объединяет бактерии, которым присущи следующие признаки:
1. Короткие неспорообразующие палочки с закруглинными концами;
2. Подвижные (перитрихии) или неподвижные, не образующие или образующие капсулу;
4. Ферментация глюкозы и ряд других углеводов;
5. Непостоянство протеолитических свойств;
6. Факультативные анаэробы в большинстве;
7. Растут на обычных питательных средах и ДДС (Эндо, Левина, Плоскирева);
8. Место обитания – кишечный тракт;
9. Фекально-оральный механизм передачи;
10. Нет цитохромоксидазы;
12. Восстанавливают нитраты в нитриты;
14. Могут образовывать ацетоин при ферментации глюкозы (реакция Фогеса-Проскауэра).
Семейство насчитывает более 30 родов и более 100 видов. Наиболее важными для человека являются:
Для дифференцировки родов используют в основном биохимические признаки, для классификации внутри родов и видов изучают антигенное строение (О-, Н- и К- антигены).
Микробиология брюшного тифа
Брюшной тиф – тяжелое инфекционное заболевание с глубокой общей интоксикацией, бактериемией и поражением лимфатического аппарата тонкого кишечника. Интоксикация проявляется сильной головной болью, помрачением сознания и бредом. Брюшной тиф как самостоятельную единицу выделил русский врач А.Г. Пятницкий в 1822 г.
Возбудитель брюшного тифа – Salmonellla typhi – был обнаружен в 1880 году К. Эбертом, а выделен в 1884 г. в чистой культуре К. Гаффки. Вскоре выделены и изучены возбудители паратифов А и В – S. paratyphi A и S. paratyphi B.
Короткие грамотрицательные палочки с закруглинными концами, длиной 1-3,5 мкм и диаметром 0,5-0,8 мкм. Спор не образует, может образовывать микрокапсулу. Подвижные – перитрихии.
Сальмонеллы – факультативные анаэробы. Температурный оптимум – 37˚С, не требовательны к питательным средам. Рост на бульоне сопровождается помутнением и возможен осадок, на МПА – образуют круглые, гладкие полупрозрачные колонии.
На среде Эндо – бледнорозовые гладкие колонии, на висмут-сульфит агаре – черные колонии. В случае диссоциации могут образовывать R- типа колонии. Элективной средой является желчь или желчный бульон (среда Раппорт – желчный бульон, глюкоза, индикатор Андреда, поплавок для улавливания газа) – рост сопровождается помутнением и изменением цвета среды (покраснение).
Для возбудителей брюшного тифа и паратифов характерно:
· Проба с метиленовым красным положительна
· Не образуют индол
· Не разжижают желатин
· Восстанавливают нитраты в нитриты
· Не образуют ацетоин
· Salmonellla typhi ферментирует глюкозу и другие углеводы только до кислоты
· S. paratyphi A и S. paratyphi B ферментируют углеводы до кислоты и газа
· Salmonellla typhi по способности ферментировать ксилозу и арабинозу подразделяется на 4 типа (1 тип – ферментация ксилозы, 2 тип – не ферментирует ксилозу и арабинозу, 3 тип – ферментирует ксилозу и арабинозу, 4 тип – ферментация арабинозы)
Сальмонеллы имеют О- и Н- антигены. По О-антигену они подразделяются на 50 серогрупп, а по Н-антигену на серотипы. Специфичность О-антигена определяется полисахаридом ЛПС. Н- антиген имеет две фазы: I фаза – специфическая и включает более 80 вариантов, II фаза – неспецифическая и включает 9 вариантов.
Также есть поверхностный антиген вирулентности – Vi-антиген. Количественное содержание Vi-антиген сольно варьируется, поэтому выделяют по Ф. Кауффману 3 группы: 1 – чистые Vi-формы, 2- малые Vi-формы и 3 – промежуточные Vi-формы.
О-, Н- и Vi-антигены имеют выраженные иммуногенные свойства.
Сальмонеллы также могут иметь К-антиген.
Для серологической классификации сальмонелл принята классификация по Кауффману-Уайту, для идентификации сальмонелл применяют диагностические адсорбированные моно – поливалентные О- и Н- сыворотки. Также культуры сальмонелл тифа и паратифа можно подвергать фаготипированию, так как этот признак является стабильным и имеет эпидемиологическое значение.
Возбудители брюшного тифа и паратифов во внешней среде (вода, почва, пыль) сохраняются от нескольких дней до нескольких месяцев. В проточной воде могут выживать до 10 дней, в застойной – до 4 недель, на овощах и фруктах – 5-10 дней, на посуде – до 2 недель, в масле и сыре – до 3 месяцев, во льду – до 3 месяцев. Нагревание при 60˚С убивает через 30 мин., кипячение – мгновенно. Обычные химические дезинфектанты (хлор) убивают сальмонелл через несколько минут.
1. Vi-антиген – адгезия, проникновение, антифагоцитарная активность.
2. Эндотоксин – обладает высокой токсичностью.
3. Ферменты агрессии – ДНК-аза, гиалуронидаза, фибринолизин и т.п. (встречается редко).
Источник – больной или бактерионоситель, могу быть и животные (в том числе и птица).
Механизм передачи – фекально-оральный (вода, пища, молоко), возможен контактно-бытовой через предметы личного пользования. Восприимчивость высокая.
Патогенез и клиника
Инкубационный период – 7-25 дней. В патогенезе выделяют стадии:
1. Стадия вторжения – проникает в тонкий кишечник через рот.
2. Стадия инвазии – через лимфатические пути проникают в лимфоидные образования подслизистой оболочки тонкого кишечника (пейеровы бляшки и солитарные фолликулы) и, размножаясь в них, вызывают лимфангоит и лимфаденит (брюшнотифозные гранулы).
3. Бактериемия – выход возбудителя в кровоток, начинается в конце инкубационного периода и продолжается в течение всей болезни.
4. Стадия интоксикации вследствие распада бактерий и высвобождение эндотоксина.
5. Стадия паренхиматозной диффузии – из крови сальмонеллы поглощаются макрофагами и разносится по всему организму. Возбудитель накапливается в желчных ходах печени, в желчном пузыре, где повторно размножаются. Также возбудитель обнаруживается в селезенке, лимфатических узлах, костном мозге, коже, почках и мочевыводящих путях и других органах.
6. Выделительно-аллергическая стадия – начинается процесс освобождения от возбудителя через кишечник, потовые, молочные и слюнные железы, мочевыделительную систему, печень и желчный пузырь. Выделяющиеся из желчного пузыря сальмонеллы опять поступают в тонкий кишечник, откуда часть с испражнениями, а часть вновь вторгается в лимфатические узлы. Вторичное внедрение в уже сенсибилизированные узлы вызывает гиперергическую реакцию в виде некроза и образования язв, что опасно прободением стенки кишечника, внутреннего кровотечения и развитием перитонита.
7. Стадия выздоровления – заживление язв, очищение от некротических налетов, восстановление функций организма.
Клинически инфекция характеризуется следующими симптомами:
1. Постепенное повышение температуры до 40-42˚С и длительная волнообразная лихорадка.
2. Сильнейшая интоксикация и диарея.
3. Розеолёзная сыпь на коже живота, груди и спины в следствие местных воспалительных процессов в поверхностных слоях кожи.
4. Сильная головная боль, помрачение сознания и бред.
Исходами заболевания могут быть – выздоровление, хроническое носительство (5%) и смерть.
Прочный, продолжительный, повторные заболевания бывают редко. Иммунитет обусловлен антителами к О-, Н- и Vi-антигенам, клетками иммунной памяти и активностью фагоцитов.
Основные методы – бактериологический и серологический.
Материал для исследования:
ü Кровь (гемокультура) – 1 неделя.
ü Испражнения (копрокультура) – с 2 и 3 недели.
ü Моча (уринокультура) – с конца 2 недели.
ü Желчь (биликультура) – с 2 недели.
ü Пунктат костного мозга (миелокультура) – с 1,2 недели.
ü Экссудат розеол (розеолокультура) – с 2,3 недели.
1 этап: кровь засевают на среду Рапопорт в соотношении 1:10 (на 10 мл среды 1 мл крови) и инкубируют при 37˚С до 8 дней.
2 этап: учет результатов в ср. Рапопорт (помутнение, осадок, покраснение среды, образование газа - S. paratyphi A и S. paratyphi B, без образования газа - Salmonellla typhi) и пересев на среду Эндо или висму-сульфит агар. Инкубируют при 37˚С , 24 часа.
3 этап: учет результатов на ДДС. На среде Эндо – бледнорозовые гладкие колонии, на висмут-сульфит агаре – черные колонии. Изучение морфологических и тинкториальных свойств колоний. Пробная реакция агглютинации на стекле с поливалентной сальмонеллезной сывороткой. Пересев подозрительных колоний на среду Ресселя (глюкоза и лактоза) или Клиглера для выделения чистой культуры.
4 этап: идентификация чистой культуры с изучением морфологических, тинкториальных и биохимических свойств (см. выше). Сероидентификация с диагностическими моносыворотками Salmonellla typhi, S. paratyphi A и S. paratyphi B. Проведение фаготипирования со специфическими сальмонеллезными бактериофагами. Антибиотикочувствительность выделенного возбудителя.
Выделение копрокультуры, уринокультуры и биликультуры:
Предварительно засевают материал на среды обогащения (селенитовый бульон в соотношении 1:5), а затем со среды обогащения пересевают на ДДС - Эндо или висму-сульфит агар – с целью выделения изолированных колоний и получения чистой культуры на среде Ресселя. Схема изучения и идентификации аналогична как при выделении гемокультуры.
Материал – сыворотка больного с конца 1 недели болезни. Используют реакцию Видаля с раздельными О- и Н- диагностикумами сальмонеллы тифа, паратифозными А и В диагностикумами.
Реакция по механизму относится к развернутой реакции агглютинации в пробирках. Первоначально делают базовое разведение сыворотки больного с физиологическим расвором 1:50 (0,1 мл сыворотки и 4,9 мл физ.р-ра). Затем основные разведения – 1:100, 1:200, 1:400, 1:800, 1:1600 в объеме 1 мл физиологического раствора. Таким образом необходимо сделать 4 ряда разведений сыворотки больного для соответсвующего диагностикума. Инкубируем пробирки 2 часа при 37˚С и ещё 18 часов при комнатной температуре. Учет результатов производим по степени агглютинации, определяя титр сыворотки больного к опредиленному диагностикуму. Минимально диагностический титр 1:200.
Раньше всего появляются антитела к О-антигену, но титр их снижается после выздоровления (инфекционный Видаль). Н-антитела появляются позднее и сохраняются после болезни и прививок годами (анамнестический и вакцинальный Видаль).
Для определения антигенов в крови и испражнениях больных могут быть использованы РСК, РПГА, ИФА с антительными диагностикумами. Для ускоренной диагностики можно использовать ДНК-зондирование.
Материал – желчь, моча, испражнения, сыворотка человека.
· Бактериологический для выявления копрокультуры, уринокультуры и биликультуры (см. выше).
· Серологический – РПГА с эритроцитарными О-, Н- и Vi – диагностикумами для обнаружения специфических антител.
· Аллергическая проба с Vi-тифином, который дает местную реакцию в виде покраснения и припухлости в течение 20-30 минут, что говорит о наличии Vi-антител брюшного тифа у человека.
· Антибиотикотерапия (левомицетин, ампициллин, тетрациклины).
· Симптоматическая и патогенетическая терапия.
· Вакцинация в очагах инфекции (химическая сорбированная брюшнотифозная моновакцина, TABte – тифо-паратифозно-столбнячная вакцина).
· Противоэпидемиологические и санитарно-гигиенические мероприятия – выявление, изоляция и лечение больных и бактерионосителей; введение карантина по эпидемиологическим показаниям, проведение мероприятий по бактериологическому контролю и дезинфекции окружающей среды, воды, пищи и различных объектов в очаге инфекции; наблюдение за контактными лицами.
Дата добавления: 2015-12-16 | Просмотры: 2335 | Нарушение авторских прав
Задание 1
Цель. Провести бактериологический и серологический методы диагностики дизентерии. Оценить их диагностическую ценность. Ознакомиться с ИБМП для лабораторной диагностики дизентерии.
Бактериологический метод диагностики: выделение и идентификация чистой культуры.
1-й этап. Посев нативного материала. Или взятого с помощью петли из прямой кишки. Материал засевают на среду Плокирева или Левина или висмут-сульфит агар и помещается в термостат при температуре 37°С и инкубируется в течение 24-48 часов, петлю заливаем средой накопления ( селенитовый или желчный бульоны).
2-й этап. Выделение чистой культуры. Через 24 часа инкубации в термостате с помощью петли отвить типичную для дизентерийных бактерий бесцветную колонию на скошенный МПА или среду Олькеницкого для выделения чистой культуры и поместить в термостат на сутки. Из сред накопления произвести высев на среды Плоскирева, Левина или висмут-сульфит агар.
3-й этап. Идентификация выделенной культуры: а) морфология; б) биохимические свойства; в) антигенная структура;
4-й этап: учесть чувствительность выделенной культуры к антибиотикам и бактериофагу.
Серологический метод диагностики.
Для серологического исследования при постановке РПГА берется: а) сыворотка больного; б) эритроцитарный диагностикум; в) физиологический раствор.
| Исследуемый материал | Среда для посева | Характеристика колоний по цвету | Идентификация цистой культуры | |
| Морфология | Биохимические свойства | агглютинации | Чувствительность к антибиотикам и бактериофагу | |
| лактоза | глюкоза | маннит | С сывороткой Флекснера | С сывороткой зонне и ньюкастл |
| Срок исследования | Разведение сыворотки больного | ||
| 1/100 | 1/200 | 1/400 | Контроль |
| 3-й день 6-й день |
Задание 3
Цель. Изучить специфические препараты для диагностики дизентерии.
| Название препарата | Состав | К какой группе диагностических препаратов относится | Практическое использование (метод диагностики) |
Бактериофаг дизентерийный поливалентный жидкий или в таблетках – стерильный фильтрат фаголизатов возбудителей бактериальной дизентерии: шигелл Флекснера 1,2,3,4,6- типов и шигелл Зонне
Интести-бактериофаг жидки – смесь стерильных фильтратов фаголизатов шигелл Флекснера 1,2,3,4,6-го серовариантов, шигелл Зоне; сальмонелл паратифа А, паратифа В, тифимуриум, инфантис, холерасуис, ораниенбург, энтеритидис; наиболее распространенных серовариантов кишечной палочки, протеус вульгарис и мирабилис, энтерококков, стафилококков, псевдомонас аеругиноза. Применяется для лечения кишечных инфекций.
Адсорбированные агглютинирующие сыворотки для идентификации шигелл. Получены из крови животных, иммунизированных определенными видами шигелл. Используются в бактериологическом методе для идентификации чистых культур.
Дизентерийный диагностикум. Состоит из взвеси убитых бактерий Флекснера и Зоне. Используется в серологическом методе.
Дизентерийный эритроцитарный диагностикум состоит из взвеси эритроцитов, нагруженных антигенами Флекснера, Зоне и др. используются для постановки РПГА в серологическом методе.
Лабораторное занятие №6
Цель. Изучить этиологию, эпидемиологию и патогенез брюшного тифа, паратифов и ПТИ. Овладеть основными методами лабораторной диагностики брюшного тифа, паратифов, и оценки результатов исследований. Научиться практически решать вопросы по специфической профилактике брюшного тифа.
По последней классификации отмечают два вида сальмонелл: 1)Salmonella bogori содержит 10 очень редких сероваров; 2)Salmonella choleraesuis включает 2500 сероваров. Диагностическим лабораториям рекомендовано внутри рода Salmonella использовать названия сероваров, например: Salmonella typhi или Salmonella typhimurium. Природный резервуар сальмонелл – человек, животные и птицы. Основной путь передачи – водный и пищевой. Сальмонеллы высокоустойчивы в окружающей среде: в питьевой воде – до 120 суток, в комнатной пыли – до 560 суток, в замороженном мясе – до 13 месяцев. Сальмонеллы имеют сложную антигеннюую структуру: в соответствии с содержанием тех или иных О-АГ сальмонеллы разделяют на серологические группы, обозначаемые арабскими цифрами. По Н-АГ микроорганизмы делят на серовары, Vi-АГ – фактор вирулентности. При идентификации сальмонелл принимают во внимание 3 антигена: О, Н и Vi. Этот принцип положен в основу диагностической антигенной схемы Кауфмана-Уайта. Типичную клиническую картину брюшного тифа и характерные патологоанатомические изменения вызывают как брюшнотифозные бактерии, так и бактерии паратифа А и В. Остальные сальмонеллы вызывают заболевания с синдромом гастроэнтероколита.
Для лабораторной диагностики сальмонеллезов используют оба принципа:
1) обнаружение возбудителя – метод бактериологический;
2) обнаружение специфических изменений – метод серологический;
Самостоятельная практическая работа
Цель. Провести бактериологический и серологический методы диагностики брюшного тифа, паратифов.
Задача. В инфекционную больницу поступила женщина на 6-й день болезни. для подтверждения диагноза был сделан посев крови, мочи, испражнений больной для выделения чистой культуры. Поставлена серологическая реакция с сывороткой больной. Учтите результаты исследований, оформите протокол.
Бактериологический метод диагностики
Выделение и идентификация чистой культуры.
1-й этап. Посев материала. Материал для исследования в зависимости от условий задачи может быть различным: кровь, испражнения, моча. Кровь больного берется на первой неделе болезни в количестве 5-10 мл стерильно из локтевой вены и засевается у постели больного во флаконы с 50-100 мл 10-20% желчного бульона. Испражнения и мочу засевают на среду Плоскирева, висмут-сульфит агар и залить средами обогащения: магниевую среду и селенитовый бульон.
2-й этап. Выделение чистой культуры. Через сутки делается посев петлей с желчного бульона на среды Плоскирева и висмут-сульфит агар для выделения чистой культуры. Из чашки со средой Плоскирева петлей откалывают типичную для сальмонеллезных палочек бесцветную колонию на трехсахарный (Олькеницкого, Клиглера) агар. Посевы помещают в термостат при температуре 37°С на сутки.
3-й этап идентификация чистой культуры:
а) морфологические свойства;
в) биохимические свойства;
г) антигенная структура;
Положительная реакция агглютинации с одной из О-сывороток позволит определить групповую принадлежность выделенной культуры сальмонелл по таблице Кауфмана, после чего с соответствующими данной группе Н-монорецепторными сыворотками определяется серовар культуры.
Исследование выделенной культуры заканчивается определением фаготипа микроорганизмов. С этой целью выделенную культуру сеют на питательную среду и наносят петлей на засеянную поверхность брюшнотифозные фаги различных типов. Лизис культуры вызывается определенным фагом, что соответствует фаготипу культуры.
Серологический метод диагностики брюшного тифа. РНГА.
Ставиться по стандартной схеме в плашках или пробирках.
Выделение чистой культуры и её идентификация
| Исследуемый материал | Среда для посева | Характеристика колоний по цвету | Идентификация чистой культуры | |
| Морфология | Подвижность | Биохимические свойства | Антигенные свойства | Вид культуры и фаготип |
| Лактоза | Глюкоза | Сероводород | О-сыворотки | Н-сыворотки |
| Диагностикум | Разведение сыворотки | |||
| 1/100 | 1/200 | 1/400 | 1/800 | К |
| Брюшнотифозный Паратифозный А S.typhimirium |
Цель. Провести исследования для диагностики брюшнотифозного бактерионосительства.
Задача. Больной перенес брюшной тиф. Перед выпиской из стационара он был обследован для выявления бактерионосительства: возбудитель обнаружен в испражнениях, из мочи и желчи микроорганизмы не выделены. Проведен серологический метод диагностики: поставлена реакция Vi-гемагглютинации. Учтите результат. Оформите протокол.
Для серологического метода использованы ингредиенты: сыворотка больного, эритроцитарный Vi-диагностикум, физиологический раствор.
| Диагностикум | Разведение сыворотки | ||
| 1/20 | 1/40 | 1/80 | К |
| Vi-эритроци тарный |
Цель. Изучить специфические препараты для диагностики сальмонеллезных инфекций.
| Название препарата | Состав | К какой группе диагностических препаратов относится | Практическое использование | Максимальное и минимальное разведение сывороток |
Вакцина брюшнотифозная спиртовая, обогащенная Vi-антигеном.
Вакцина брюшнотифозная Vi-полисахаридная.
Интести бактериофаг жидкий.
Люминисцирующаю брюшнотифозная сыворотка.
Адсорбированные агглютинирующие сыворотки.
Эритроцитарный сальмонеллезный диагностикум
Лабораторное занятие №6
Тема:Микробиологическая диагностика пищевых токсикоинфекций.
Цель. Изучить этиологию, эпидемиологию и патогенез пищевых токсикоинфекций (далее ПТИ). Овладеть основными методами лабораторной диагностики ПТИ и оценки результатов исследований.
Теоретическая справка. К пищевым отравлениям микробной природы относятся острые системные заболевания, возникающие в результате употребления пищевых продуктов, массивно обсемененных некоторыми микроорганизмами или зараженных микробными экзотоксинами. Это определение позволило подразделить все пищевые отравления, связанные с микроорганизмами, на пищевые токсикоинфекции и интоксикации. Первые вызывают преимущественно грамотрицательные бактерии, среди которых энтеробактерии занимают первое место. При этом название токсикоинфекции определяется поступлением в кровь бактериального эндотоксина (ЛПС), освобождающегося в большом количестве после массивного разрушения бактерий. Пищевые продукты, содержащие экзотоксины бактерий, вызывают пищевые интоксикации, а токсины грибов микотоксикозы.
Наиболее распространенными возбудителями пищевых токсикоинфекций являются сальмонеллы, реже E.coli, P.vulgaris, P.morganii, Bacillus cereus.
Патогенез и клиническая картина ПТИ определяются проникновением в желудочно-кишечный тракт большого количества соответствующих бактерий с зараженными пищевыми продуктами (мясо, рыба), подвергшимися недостаточной термической обработке. При этом сохранившие жизнеспособность бактериальные клетки быстро размножаются в благоприятных условиях. Одновременное проникновение в кишечник человека массивной дозы возбудителя, его последующее размножение и разрушение бактериальных клеток приводит к освобождению большого количества эндотоксина, оказывающего воздействие на интрамуральный нейрорецепторный аппарат тонкой кишки, периферические сосуды брюшной полости. Это сопровождается нейродистрофическими изменениями в стенке тонкой кишки и поражением клеток других органов. При ПТИ освобождение желудочно-кишечного тракта от возбудителей во многих случаях происходит достаточно быстро, иногда через несколько часов после начала заболевания. Бактериемия при этих заболеваниях как правило не наступает..
Лабораторная диагностика проводится бактериологическим методом, Материалом для исследования являются испражнения, рвотные массы, промывные воды желудка больных людей и остатки пищи и продуктов, из которых лона была приготовлена.
Пищевые интоксикации бактериальной природы возникают также при попадании с пищей в желудочно-кишечный тракт бактериальных токсинов, из которых наибольшую опасность представляют энтеротоксины Staphylococcus aureus, Clostridium perfringens и особенно ботулонейротоксин C. Botulinum. Для возникновения пищевой интоксикации не обязательно присутствие в продукте живых возбудителей.
Микробиологическая диагностика пищевых отравлений проводится методом выявления токсинов, а также выделения чистых культур возбудителя – продуцентов токсинов в остатках пищи и в материале, взятом от больного.
Бактериологическая диагностика токсикоинфекций, вызванных сальмонеллами, эшерихиями и протеем.
Материалом для исследования являются испражнения, рвотные массы, промывные воды желудка, остатки пищевых продуктов – возможные факторы передачи инфекции.
1этап Производится посев материала на дифференциально-диагностические среды (Эндо, Плоскирева, Левина, висмут-сульфит агар) для выделения чистой культуры сальмонелл или эшерихий, а также в конденсационную воду в пробирке со скошенным агаром.
На условно-патогенную микрофлоруфлору
3 этап Производят пересев на трехсахарный агар (Клиглера, Олькеницкого) и выделяют чистую культуру протея,
4 этап определяют биохимические и другие признаки и устанавливают вид: P. vulgaris, P. mirabilis.
Оценка роли условно-патогенных микроорганизмов в этиологии пищевых токсикоинфекций должна быть строго аргументирована:
а) бактериологическим, серологическим, эпидемиологическим и клиническим исключением сальмонеллезов, дизентерии, холеры;
б) выделением идентичных штаммов условно-патогенных бактерий из рвотных масс, промывных вод желудка, испражнений, продуктов;
в) нарастанием титров реакции агглютинации с аутоштаммами возбудителей в динамике заболевания.
Лабораторная диагностика пищевых интоксикаций бактериальной природы
1. Материалом для определения стафилококкового энтеротоксина являются рвотные массы, промывные воды желудка больных, остатки пищи (чаще кремы, сметана, мороженое, а также мясные продукты, в которых хорошо размножаются стафилококки).
С целью выделения чистой культуры стафилококка исследуемые материалы, которые могут содержать жизнеспособные бактерии, засевают в чашки с ЖСА.
Для эпидемиологического анализа массовых стафилококковых интоксикаций проводят фаготипирование выделенных культур с помощью набора стафилококковых фагов.
2. Материалом для выявления энтеротоксина клостридий С. perfringens являются мясные, рыбные консервы и другие продукты, из которых экстрагируют токсин изотоническим раствором хлорида натрия. Экстракт центрифугируют и надосадочную жидкость вводят внутрибрюшинно белым мышам или внутрикожном морским свинкам. Гибель животных в течение первых 3-4 дней появление некроза на месте внутрикожных инъекций свидетельствует о наличии токсина. Для его идентификации ставят реакцию нейтрализации с антитоксическими сыворотками С. perfringens.
Выделение чистой культуры С. perfringens и С. botulinum производят, используя методы выделения анаэробных бактерий.
3. Материалом для выявления ботулотоксина служат сыворотка крови, моча, испражнения, промывные воды желудка больного, остатки пищи или подозреваемые продукты (колбасы, мясные, рыбные, фруктовые, овощные консервы и др.). Для обнаружения ботулотоксина в сыворотке крови больного ставят реакцию нейтрализации таксина антитоскической сывороткой в биопробе на белых мышах. (с , моновалентными антитоксическими противоботулиническими сыворотками типов А, В, Е. F,C В качестве контроля берут нормальную сыворотку крови. При нейтрализации токсина гомологичной антитоксической сывороткой мыши остаются живыми.
| | | следующая лекция ==> | |
| Тема:Микробиологическая диагностика дизентерии | | | Механизм питания |
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Возбудители брюшного тифа, паратифов
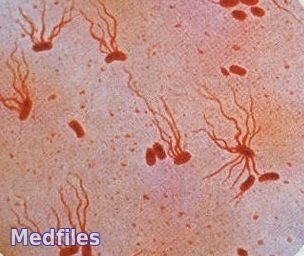
Возбудителя брюшного тифа (S. typhi) выявил впервые немецкий гистолог Эберт в 1880 г., увидевший его при микроскопии гистологических препаратов – срезов селезенки, периферических лимфоузлов и пейеровых бляшек, взятых у умерших от тифа больных. В 1884 г. Гаффки получил чистую культуру возбудителя. В этом же году А. Брион и Х. Кайзер описали возбудителя паратифа А (S. paratyphi A), а Г. Шоттмюллер – возбудителя паратифа В (S. paratyphi В). Этих сальмонелл выделили в чистой культуре и изучили Ашар и Бедсон в 1896 г.
Родовое название связано с именем американского ветеринарного врача Д. Сальмона, который в 1885 г. выделил возбудителя сальмонеллезов (S. choleraesuis) от больных свиней. В 1888 г. Гертнер выделил S. enteritidis из мяса и селезенки коров, погибших от острой пищевой инфекции. В 1890 г. Леффлер, 1893 г. С.С. Мережковский и 1900 г. Даниш обнаружили другого возбудителя S. typhimurium, вызвавшего аналогичные заболевания у человека и у мышей.
В 1934 г. Ф. Кауфман и П. Уайт разработали классификацию сальмонелл по антигенной структуре.
(вызывают заболевания у человека и животных)
S. typhi (палочка Эберта-Гаффки)
S. paratyphi A (палочка Бриона-Кайзера)
S. paratyphi В (палочка Шоттмюллера)
Однако в большинстве учебных пособий и справочников для удобства используется исторически сложившаяся таксономия, рассматривающая серовары, как виды (например, S . typhi , вместо S . enterica подвид enterica серовар Typhi )
Морфология и тинкториальные свойства.
Мелкие грамотрицательные палочки с закругленными концами размером 0,7-1,5?2-5 мкм, в мазках располагаются беспорядочно, подвижны (перетрихи), имеют пили I и II типов, S . typhi – микрокапсулу, спор не образуют.
Факультативные анаэробы, хемоорганогетеротрофы. Не требовательны к условиям культивирования: оптимальная температура роста 370С, значение рН 6,8-7,2, длительность культивирования – 24-48 часа. Хорошо растут на простых питательных средах (МПБ, МПА). В МПБ наблюдается рост в виде диффузного помутнения с последующим образованием осадка. На МПА образуют колонии в S - (средних размеров, гладкие, блестящие, полупрозрачные с голубоватым оттенком) и R -форме, S . paratyphi В и S . enteritidis по краю колоний формируют слизистый валик. В качестве накопительных сред используют желчный и селенитовый бульон. На дифференциально- диагностических средах Эндо, Левина и Плоскирева образуют бесцветные колонии (не ферментируют лактозу). На висмут-сульфитном агаре – колонии черного цвета с металлическим блеском, окруженные черным ободком прокрашенной среды.
Сальмонеллы обладают выраженной ферментативной активностью. Оксидазоотрицательны и каталазоположительны. Реакция Фогеса-Проскауэра отрицательная. Сахаролитическая активность: не расщепляют лактозу и сахарозу; глюкозу, маннит, мальтозу и другие сахара разлагают до кислоты и газа (исключение, S . typhi – до кислоты), по способности разлагать ксилозу и арабинозу различают 4 типа: К+А+; К-А-; К+А-; К-А+. Протеолитические свойства: не образуют индол, желатин не разжижают, образуют H 2 S (исключение, S . paratyphi A ).
Антигенная структура сальмонелл – сложная, имеются О-, Н-, Vi -, М-антигены.
* О – соматический антиген, липополисахарид клеточной стенки, термостабильный, (выдерживает кипячение в течение 2,5 часов, автоклавирование при 1200 С – 30 мин.), чувствительны к формальдегиду, но устойчив к спирту, групповой – согласно классификации Кауфмана-Уайта, семейство делится на 67 серогрупп (А, В, С, Д…). О-АГ состоит из R -ядра и боковой S -цепи, к которой присоединяются сахара – рецепторы (обозначаются цифрами). Общность конечного сахара (по химической природе является 3,6-дидезоксигексозой) является основанием для объединения в серогруппу. Некоторые группы имеют общие О-АГ, но каждая группа содержит один основной антиген: в группе А – 2, в группе В – 4, в группе С – 7, Д – 9…
* Н – жгутиковый антиген, белок флагеллин, термолабильный (разрушается при нагревании до 75-100С, а также под действием соляной кислоты, спирта, протеолитических ферментов), типовой (более 250 сероваров, расположены в алфавитном порядке в таблице Кауфмана-Уайта). У Н-АГ сальмонелл различают 2 фазы: I (специфическая) – различна у серотипов, входящих в одну группу, обозначается строчными латинскими буквами; II (неспецифическая) – содержат в своем составе общие для всей группы компоненты, обозначается арабскими цифрами. Если у серовара присутствуют обе фазы Н-АГ, то его называют двухфазным, если одна – монофазным.
* Vi -АГ – поверхностный полисахаридный антиген S . typhi , являющийся разновидностью К-АГ, термолабильный (разрушается при кипячении за 10 минут), чувствительный к соляной кислоте и спирту, встречается только у вирулентных сальмонелл, препятствует агглютинации О-антисыворотками, является рецептором для бактериофагов.
* М-АГ – слизистый, водонерастворимый, разрушается под действием кислот и спиртов.
* эндотоксин – липополисахарид клеточной стенки, высвобождается при массовой гибели возбудителей, играет основную роль в патогенезе брюшного тифа, оказывая пирогенное и токсическое действие;
* возбудители сальмонеллезов выделят экзотоксины – термолабильный белковый энтеротоксин, сходный с холерогеном и LT -токсином E . coli (увеличивают в клетках эпителия тонкого кишечника содержание цАМФ, что приводит к повышенному выходу воды из клеток и развитию диареи) + цитотоксическое действие, вызывая гибель энтероцитов.
2. Ферменты патогенности: гиалуронидаза, фибринолизин, лецитиназа, муциназа, протеаза, супероксиддисмутаза (инактивирует суперактивные радикалы О2, что придает устойчивость к фагоцитозу).
3. Структурные и химические компоненты клетки:
* пили I и II типов;
* микрокапсула у S . typhi ;
* белки наружной мембраны – инвазины (обеспечивающие инвазию слизистой и резистентность к фагоцитозу, позволяющую сальмонеллам сохраняться и размножаться внутри фагоцитов);
Резистентность у сальмонелл – достаточно высокая. Выдерживают рН в диапозоне 4-9, в водоемах, сточных водах, почве сохраняют жизнеспособность до 3 месяца, в комнатной пыли – от 80 до 550 дней. Хорошо переносят низкие температуры: во льду сохраняются более 60 дней, в замороженном мясе – 6-13 месяцев (в толще мяса могут сохраняться и после тепловой обработки), размножается в мясном фарше при +50С, в яйцах – до 13 месяцев (при хранении яиц в холодильнике могут проникать через неповрежденную скорлупу и размножаться в желтке), в колбасе – 2-4 месяца, в хлебе – до 3-х месяцев, на овощах и фруктах – 5-10 дней. Хуже выдерживают высокую температуру: при 560 С выдерживают 40-60 минут, при 700 С погибают через 10 минут, при 1000 С – моментально. Чувствительны к дезрастворам в рабочей концентрации (5% фенол, 3% хлорамин, 3% лизол вызывают гибель бактерий через 2-3 минуты) и антибиотикам.
Брюшной тиф (название болезни дал Гиппократ, происходит от греч. typos – туман, спутанное сознание) – острое антропонозное инфекционное заболевание, характеризующееся поражением лимфоидного аппарата тонкого кишечника, бактериемией, выраженной лихорадкой, интоксикацией и розеолезной сыпью. Паратифы А и В сходны по характеру и клиническим проявлениям с брюшным тифом, но протекают более легко.
Сальмонеллезы – группа полиэтиологичных острых зооантропонозных кишечных инфекций, протекающих по типу гастроэнтеритов у взрослых и токсико-септических инфекций у детей.
Источник инфекции: больные и бактерионосители.
Механизм передачи: фекально-оральный (пути: пищевой, водный, контактно-бытовой). Брюшной тиф и паратиф А распространяются чаще водным путем (употребление воды из неглубоких загрязненных водоемов, технических водопроводов, в случаях прорыва канализационных вод). При паратифе В преобладает пищевой путь (заражение чаще происходит через молоко, молочные продукты, кремы, овощные салаты). Бытовой путь реализуется, как правило, через бактерионосителей.
Патогенез и клинические особенности брюшного тифа и паратифов А и В .
1. Стадия внедрения возбудителя: сальмонеллы попадают в организм через рот и преодолев барьеры неспецифической защиты организма, проникают в тонкий кишечник, где происходит их адгезия к энтероцитам за счет пилей I типа.
2. Стадия поражения лимфоидной ткани: поражают пейеровы бляшки тонкого кишечника, в лимфатических фолликулах тонкой кишки сальмонеллы фагоцитируются макрофагами, с которыми проникают сначала в лимфоузлы, затем через грудной проток и в кровь.
3. Бактериемия (конец инкубационного периода): с током крови макрофаги вместе с поглощенными сальмонеллами циркулируют по организму (микроорганизмы могут даже в них размножаться).
4. Интоксикация: под воздействием бактерицидных факторов крови сальмонеллы погибают и при этом высвобождается эндотоксин, обусловливая лихорадку и сильнейшую интоксикацию, которая сохраняется на протяжение всего заболевания. (соответствует периоду выраженных клинических проявлений заболевания, температура тела достигает 39-400С и держится от 4 до 8 недель).
5. Стадия паренхиматозной диффузии: макрофаги с сальмонеллами циркулируют по организму и после гибели фагоцитов микробы могут попасть в различные органы: костный мозг, селезенку, печень, желчный пузырь, кожа и т.д. (воспаление, образование гранулем).
6. Выделительно-аллергическая стадия: вместе с желчью возбудители снова попадают в тонкий кишечник, при повторном контакте с сенсибилизированной лимфоидной тканью развивается гиперчувствительность немедленного типа (феномен Артюса), что приводит к некрозу пейеровых бляшек и образованию язв (кишечные кровотечения, прободение кишечника). По мере накопления антител организм постепенно освобождается от возбудителя – они выделяются со слюной, потом, испражнениями, желчью и мочой.
Инкубационный период – 10-14 дней. Клиника брюшного тифа, паратифов А и В характеризуется циклическим течением и проявляется лихорадкой (повышение температуры тела до 39-400С), интоксикацией, появлением розеолезной сыпи, гепатолиенальным синдромом,нарушениями со стороны нервной (бред, галлюцинации) и сердечно-сосудистой (падение АД, коллапс…) систем. Выздоровление не всегда совпадает с освобождением организма от возбудителей, этот процесс затягивается; 5 % переболевших становятся бактерионосителями.
Патогенез и клинические особенности сальмонеллезов .
Возбудители попадают в организм человека с обсемененными пищевыми продуктами. В желудке происходит частичная гибель сальмонелл. Воротами инфекции являются клетки слизистой тонкого кишечника. Здесь сальмонеллы внедряются между ворсинками, колонизируют и повреждают их. Это вызывает умеренное воспаление слизистой оболочки. Эндотоксин, выделяющийся при разрушении сальмонелл, обуславливает интоксикацию. Вырабатываемый сальмонеллами экзотоксин (энтеротоксин) вызывает диарею и рвоту, нарушение водно-солевого обмена и обезвоживание организма. Он обладает также цитотоксическим действием, вызывая гибель энтероцитов. Сальмонеллы проникают в подлежащие ткани слизистой оболочки, транспортируются через нее в макрофаги и могут поступать в лимфу и кровь, вызывая бактериемию и генерализацию инфекционного процесса.
Короткий инкубационный период – 12-24 часа. Начала заболевания – острое: озноб, повышение температуры до 390С, интоксикация (головная боль, слабость, тошнота), боли в животе, диспептические расстройства (рвота, понос), признаки обезвоживания организма, падение АД. Заболевание протекает обычно в течение 3-5 дней и заканчивается выздоровлением. При генерализованных формах сальмонеллез протекает более тяжело и длительно. Как субклиническую форму сальмонеллеза рассматривают бактерионосительство (острое – до 3 месяцев, хроническое – более 3 месяцев).
Постинфекционный иммунитет при брюшном тифе и паратифах – гуморальный, напряженный, длительный (не менее 15-20 лет, часто пожизненный). Образуются антитела к О-, Н-, Vi-антигенам:
* Первыми к концу 1-й недели заболевания появляются антитела к О-АГ, достигая максимума к периоду разгара (14-15 дней), а затем исчезают.
* Антитела к Н-АГ появляются к концу 2-й недели, достигая максимума в период реконвалесценции и длительно сохраняясь в организме после перенесенного заболевания.
* Антитела к Vi-АГ обнаруживаются у бактерионосителей брюшного тифа.
Постинфекционный иммунитет при сальмонеллезах – гуморальный и клеточный, типоспецифический, ненапряженный и недлительный, опосредован SIgA.
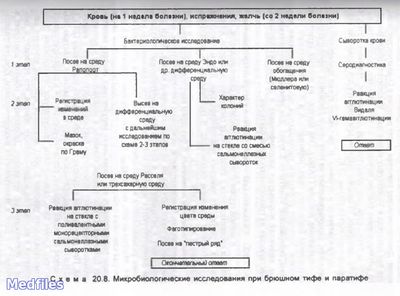
Микробиологические исследования при брюшном тифе и паратифе
Исследуемый материал: выбор материала для исследования при брюшном тифе и паратифах определяется стадией заболевания (инкубационный период – испражнения, продромальный период, 1-я неделя заболевания – кровь на посев, разгар заболевания и период реконвалесценции, с конца 2-ой недели – моча, испражнения, желчь, соскоб из розеол, костный мозг…, кровь на серодиагностику), при сальмонеллезах – испражнения, рвотные массы, промывные воды желудка, пищевые продукты, кровь.
1. Бактериоскопический метод.
2. Бактериологичекий метод (основной).
3. Серологический метод:
* Реакция Видаля (развернутая РА с О- и Н-антигенами);
* РНГА с эритроцитарными О-, Н-, Vi-диагностикумами;
4. Молекулярно-биологический метод (ПЦР, ДНК-зонды).
5. Аллергологический метод (кожно-аллергическая проба с эбертином).
Специфическая профилактика проводится по эпидпоказаниям:
- Вакцина ТАБТе – химическая сорбированная вакцина (содержит полные антигены брюшнотифозные, паратифозные А и В, столбнячный анатоксин);
- Брюшнотифозная спиртовая вакцина, обогащенная Vi- антигеном;
Неспецифическая профилактика : ранняя диагностика и изоляция больных, дезинфекция в очаге инфекции, выявление бактерионосителей, соблюдение санитарного режима в детских учреждениях, предприятиях питания, санитарно-бактериологический контроль за работой систем централизованного и нецентрализованного водоснабжения.
Лечение : ХТП и антибиотики; при сальмонеллезах применяется, в основном, патогенетическая терапия, направленная на нормализацию ВЭБ (антибиотики назначают только при генерализованных формах); спецефическое лечение – брюшнотифозные и сальмонеллезные бактериофаги.
Читайте также:


