Полиомиелит прививка если у нас гипоксия

Виды прививок
Вакцинацию против полиомиелита проводят 2 типами вакцин – инактивированной и живой. Первая содержит убитые вирусы, которые не могут самовоспроизводиться, но все равно распознаются и запоминаются иммунной системой. Она вводится внутримышечно. Живую вакцину ребенок получает в виде капель, которые нужно проглотить, такой тип прививки называется оральным. Для детей со здоровой иммунной системой такая прививка абсолютно безопасна.
График вакцинации
Согласно национальному календарю прививок РФ, профилактика полиомиелита проводится в возрасте до 6 месяцев. Если в этот период ребенок не был привит, график смещается.
Как делают прививку при первичной вакцинации:
- 3 и 4,5 месяца – внутримышечный укол инактивированной вакциной;
- 6 месяцев – оральный прием или инъекции.
Если у ребенка имеются противопоказания к вакцинации, ее можно начинать позже. Ревакцинация проводится в 18 и 20 месяцев. Последний раз вакцину вводят в 14 лет.
Взрослым такие прививки нужны редко. Основные показания – выезд в опасные по полиомиелиту регионы или отказ от вакцинации в детстве.
Поствакцинальные реакции
Вероятность развития побочных эффектов после прививки против полиомиелита минимальна. При введении инактивированных вакцин у некоторых детей присутствует:
- покраснение и отек в месте инъекции;
- общее недомогание, сопровождающееся вялостью, ухудшением аппетита, незначительным подъемом температуры тела.
Такие состояния не нуждаются в лечении и проходят самостоятельно в течение 1–2 дней.
Несмотря на опасения многих родителей, капли в большинстве случаев переносятся хорошо. Серьезные поствакцинальные реакции развиваются при грубом нарушении правил безопасности. Например, при введении вакцины ребенку с сильно ослабленным иммунитетом. Хотя даже в этом случае риск минимален.
После применения капель возможны следующие поствакцинальные реакции:
- жидкий частый стул (продолжительностью 1–2 дня);
- повышение температуры на 5–14 день после иммунопрофилактики.
Если показатели термометра превышают отметку 38°C, нужно использовать жаропонижающие препараты и проконсультироваться с доктором. Введение инактивированной или живой вакцины приводит к временному снижению иммунитета, поэтому риск заразиться другой инфекцией в этот период возрастает.
Поствакцинальные осложнения
Самое тяжелое последствие, связанное с применением живой вакцины – это вакциноассоциированный паралитический полиомиелит. Он развиваетсякрайне редко у привитых детей или контактировавших с ним окружающих.
Болезнь можно заподозрить по следующим признакам:
- высокая температура тела с признаками вирусной инфекции: заложенностью носа, чиханием, першением в горле;
- слабость в мышцах;
- беспокойство;
- плохой аппетит;
- судороги;
- паралич;
- нарушение пищеварения.
При появлении этих симптомов обращение к врачу обязательно. Ребенка с подозрением на поствакцинальный полиомиелит определяют в стационар.
Причины развития нежелательных реакций
Поствакцинальные реакции не приводят к функциональным нарушениям в работе организма, поэтому никакой опасности для ребенка не представляют. Причины их появления обусловлены индивидуальной переносимостью компонентов вакцин.
При развитии вакциноассоциированного полиомиелита прогноз зависит от его формы. В легких случаях ребенок выздоравливает в течении 60 дней (абортивная форма). Тяжелое течение болезни приводит к мышечной атрофии и вялым параличам. Развитие поствакцинального полиомиелита обусловлено недостаточно тщательным осмотром ребенка перед прививкой или игнорированием противопоказаний.
Иммунизация не проводится детям:
- болеющим ОРВИ, гриппом, кишечными инфекциями;
- при обострении хронических заболеваний;
- с иммунодефицитами, возникающими на фоне ВИЧ, онкологии и т.п.;
- у которых присутствовали неврологические нарушения, аллергические реакции и другие побочные эффекты, связанные с предыдущим введением вакцины.
Если у ребенка есть противопоказания к прививкам, то при плановой вакцинации в детском саду его стоит оградить от общения со сверстниками на 60 дней. Ограничение касается оральных капель, содержащих живые штаммы вируса. При введении инактивированных риск заражения окружающих отсутствует.
Вирус полиомиелита распространен повсеместно. Вакцинация помогает держать его под контролем и не допускать массового распространения. Частота развития параличей при заражении дикими штаммами составляет 1 к 200. Вероятность же возникновения вакциноассоциированного полиомиелита - один на миллион.
В России по календарю прививок указана прививка против полиомиелита. Проводится она совсем маленьким детям, а именно в возрасте с 3 месяцев. Молодые мамы задаются вопросами о необходимости проведения крохам такой процедуры, ее эффективности, возможных реакциях и осложнениях. Попробуем ответить на все поставленные вопросы.
Что такое полиомиелит
Для начала нужно понять, что представляет собой полиомиелит. Это вирусное инфекционное заболевание, которое передается воздушно-капельным и бытовым путем. Поражает нервную систему человека. Вирус полиомиелита существует 1, 2, 3 типов. Заразиться можно от инфицированного человека, при этом носитель даже может не догадываться о заболевании в связи с отсутствием каких-либо симптомов или их незначительным проявлением: частого стула, тошноты, временного повышения температуры, слабости. Симптомы могут проявиться через 3–5 дней после заражения, выздоравливает человек через 24–72 часа. Но в 1% случаев возникает поражение оболочек головного мозга, что приводит к параличу.
В чем опасность полиомиелита
В одних случаях болезнь протекает незаметно, в других развивается паралич и атрофия различных групп мышц – человек на всю жизнь остается глубоким инвалидом. При параличе мышц, участвующих в дыхательных процессах, возможен летальный исход от удушья. Кроме того, лечения заболевания не существует. Поэтому единственным эффективным методом профилактики являются прививки от полиомиелита. Хотя они и не защищают привитого человека на все 100%. Бывают случаи заражения диким штаммом вируса. Поэтому эффективность вакцинации определяется 90–95%.
Распространение вируса
До 1950-х годов прошлого века не существовало ни лечения, ни прививки против полиомиелита. От эпидемий заболевания массово гибли люди в Америке и Европе. Лишь в 1949 г. была изобретена американским ученым живая вакцина, а в 1953-м – инактивированная. Оба препарата защищают от 3 типов полиомиелита. В 1979 г. в западной части мира вирус был ликвидирован благодаря всеобщей вакцинации. Но до сегодняшнего дня в таких странах, как Индия, Пакистан и Африка, распространен полиомиелит. Прививка в 3 месяца делается неспроста: детский организм легко подвержен инфицированию. В азиатских странах такую прививку делают прямо в роддоме. Кроме того, в этих широтах распространен дикий штамм вируса, при этом постоянно мутирующего, что представляет мировую угрозу возникновения новых эпидемий. Именно поэтому продолжается всеобщая вакцинация в странах, где болезнь, согласно статистическим данным, искоренена.
Вакцины от полиомиелита
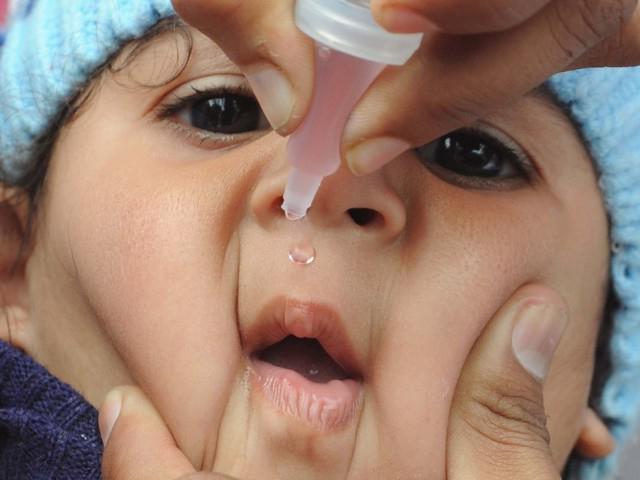
Календарь вакцинации от полиомиелита
По данным Минздрава РФ, прививки от полиомиелита проводят детям в возрасте 3, 4 с половиной, 6 месяцев. Первая ревакцинация проводится в 18 месяцев, вторая в 20, а последняя в 14 лет. На первом году жизни ставят прививки инактивированной вакциной, а на втором – живой. Такая схема помогает наиболее надежно защитить организм человека от заражения полиомиелитом.
Что такое живая вакцина
Как было указано выше, существует живая и инактивированная прививка против полиомиелита. Живая, или ОПВ, вакцина представляет собой незначительные дозы живого вируса, которые, попадая на стенки кишечника, формируют иммунитет ребенка от заболевания и вырабатывают антитела к вирусу, при этом не вызывая полноценного заражения организма человека. Также замечено, что ОПВ стимулирует выработку природного интерферона, что способствует защите от простудных вирусных инфекций. Имеет такую особенность прививка от полиомиелита: последствия вакцинации могут распространяться и на окружающих людей, так как привитый человек является заразным.
Вакцина представляет собой розовую жидкость горькую на вкус. Врач закапывает несколько капель (2-4, в зависимости от концентрации препарата) на корень языка или миндалины. После проведения прививки от полиомиелита нельзя в течение часа поить и кормить малыша.
Побочные реакции на ОПВ
Обычно реакция на прививку от полиомиелита не возникает - здоровые малыши без каких-либо осложнений переносят вакцинацию. В редких случаях может появиться аллергическая сыпь и отек Квинке, жидкий и учащенный стул. Но самым опасным осложнением является вакцинно-ассоциированный паралитический полиомиелит (ВАПП). Другими словами, после прививки организм человека не просто формирует иммунитет, а полноценно заражается вирусом, приводящим к параличу. Хоть и очень редко, но такие случаи зафиксированы в медицине. Реакции могут возникать с 5-го по 14-й день после приема капель.
Противопоказания и предосторожности при приеме ОПВ
Живая вакцина от полиомиелита не всегда оказывается эффективной по ряду причин:
- препарат требует определенного температурного режима при хранении и транспортировке, что часто нарушается и приводит к неэффективности прививки;
- не вся доза усваивается: дети срыгивают, выплевывают капли, часть выделяется со стулом, переваривается в желудке;
- распространение вируса в окружающую среду от привитого ребенка приводит к мутациям инфекции и дальнейшему ее распространению.
Противопоказания к вакцинации:
- ВИЧ-инфекция;
- иммунодефициты;
- наличие в ближайшем окружении ребенка людей с ослабленным иммунитетом, в том числе беременные женщины;
- при неврологических реакциях на предыдущие прививки от полиомиелита;
- с особой осторожностью и под наблюдением врача проводят вакцинацию при заболеваниях желудочно-кишечного тракта;
- ОРВИ, повышенная температура, другие незначительные ослабления иммунитета ребенка требуют полного излечения перед приемом капель ОПВ.
Инактивированная вакцина от полиомиелита
Комбинированные вакцины
Прививка от полиомиелита: последствия
- уплотнение и болевые ощущения в месте укола;
- стоматит и зубная боль;
- заболевания верхних дыхательных путей;
- отит;
- нарушение сна;
- лихорадка;
- тошнота;
- понос;
- рвота;
- слабость;
- нетипичный плач или крик;
- беспокойство.
Чаще всего возникают осложнения и увеличивается нагрузка на иммунную систему ребенка, если проводится прививка АКДС и полиомиелит. Реакция может возникать как от дифтерийно-коклюшно-столбнячного препарата, так и от капель.
Отзывы о вакцинации от полиомиелита
Не стоит сразу отказываться от вакцинации, прочитав длинный список возможных реакций. Отзывы свидетельствуют, что осложнения случаются нечасто, в большинстве случаев не требуют медицинского вмешательства и проходят самостоятельно в течение нескольких дней. Например, если проведена прививка АКДС и полиомиелит, температура не считается осложнением, а является индивидуальной реакцией организма на вирус. Помогут в таком случае детские жаропонижающие препараты. Неприятные симптомы в виде незначительной сыпи, небольшого покраснения места укола снимают с помощью мазей местного применения. Серьезные осложнения развиваются на фоне других заболеваний, общей ослабленности детского организма и других негативных факторов.


Никто из тех, кто жил в 1940-х гг. и видел фотографии детей, подключенных к аппарату ИВЛ, и президента США, прикованного к инвалидному креслу этой ужасной болезнью, и кому запрещалось пользоваться общественными пляжами из-за опасения заражения полиомиелитом, не может забыть царивший тогда страх. Полиомиелит практически не существует сегодня, но страх остался, а с ним и вера в то, что полиомиелит был побежден прививками. В этом нет ничего удивительного, если принять во внимание мощную кампанию по продвижению вакцины; фактом же является то, что ни одно научное исследование не доказало, что именно прививка заставила полиомиелит исчезнуть. Как ранее уже отмечалось, он исчез и в тех частях мира, где вакцина не так широко использовалась.
Для родителей нынешнего поколения важно свидетельство того факта, что массовые прививки против полиомиелита являются причиной большинства встречающихся случаев этой болезни. В сентябре 1977 г. Джонас Солк, разработавший убитую полиомиелитную вакцину, вместе с другими учеными подтвердил это. Он сказал, что большинство из тех немногих случаев, которые регистрируются в США, начиная с 1970 г., вероятно, были побочным продуктом планово используемой в США живой полиомиелитной вакцины.
Примечательно, что между иммунологами продолжаются дебаты по поводу относительного риска использования убитых вирусов в сравнении с живыми. Сторонники использования вакцин на основе убитых вирусов утверждают, что именно наличие живых вирусов ответственно за случаи полиомиелита. Те же, кто поддерживает использование вакцин на основе живых вирусов, заявляют, что убитые вирусы не обеспечивают достаточной защиты и, в сущности, увеличивают подверженность заболеванию привитых.
Это предоставляет мне редкую и удобную возможность быть нейтральным. Я считаю, что правы обе стороны, и использование и той, и другой вакцины увеличивает, а не уменьшает вероятность заражения ребенка полиомиелитом.
Короче, выходит, что наиболее эффективный путь защитить вашего ребенка от полиомиелита — проследить, чтобы ему не сделали прививку от него!
История прививок от полиомиелита. Живая и инактивированная вакцины против полиомиелита
Прививку от полиомиелита дети получают в 3 и 4,5 месяца — инактивированной вакциной и в 6 месяцев — живой. Капли от полиомиелита начали производить в России более 60 лет назад, а инактивированную вакцину придумали, а потом усовершенствовали в США. Действительно ли удастся победить полиомиелит в мире, если в отдельных странах им уже давно не болеют?
Полиовирус — вирус кишечной группы, или энтеровирус, передающийся фекально-оральным путем. Источником и переносчиком его является инфицированный человек, выделяющий вирусные частицы со слизью носоглотки и верхних дыхательных путей, а также с фекалиями. Одним из основных путей распространения инфекции продолжают оставаться сточные воды. Заражение чаще всего происходит через грязные руки, предметы обихода, воду или пищу.
Полиомиелит — это заболевание нервной системы, вызываемое полиовирусом одного из трех типов — 1, 2 или 3. Проявляется лихорадкой, а затем периферическим параличом, который остается на всю жизнь. В самых тяжелых случаях в результате паралича дыхательной мускулатуры (бульбарная форма) болезнь влечет за собой смерть.
Клинические проявления полиомиелита относительно редки — 1 на 100–1000 случаев бессимптомного течения. Это затрудняет процесс своевременного обнаружения инфекции. Ограничение функциональности и чувствительности конечностей может быть вызвано и другими патологиями, поэтому для подтверждения диагноза "полиомиелит" нужны дополнительные анализы и тесты. Диагностировать непаралитические формы крайне сложно — для этого проводят специальные обследования окружения больного.
Вплоть до XIX века случаи заболевания полиомиелитом не привлекали особого внимания, так как на фоне тяжелейших эпидемий чумы, оспы и холеры были относительно малочисленны. При этом полиомиелит оставался одной из древнейших инфекций, известных человечеству. В египетском храме Изиды в Мемфисе (XIV–XVI век до н. э.) сохранилось изображение человека с укороченной ногой и свисающей стопой — типичное проявление паралитического полиомиелита. В странах Европы описание детских паралитических заболеваний известно со времен Гиппократа. Считается, что хромой римский император Клавдий был жертвой полиомиелита. Ретроспективно диагноз был поставлен писателю Вальтеру Скотту, который подробно описал симптомы перенесенной им болезни в 1773 году.
К началу XX века болезнь, раньше лишь изредка поражавшая преимущественно детей и молодых людей, приобрела характер эпидемии. В 39 лет полиомиелитом переболел и остался частично парализован президент США Франклин Рузвельт. Впоследствии он создал фонд для сбора средств в пользу жертв этого заболевания и спонсирования исследований в области профилактики — Национальный фонд борьбы с детским параличом (National Foundation for Infantile Paralysis).
После Второй мировой войны заболеваемость полиомиелитом резко возросла. Эпидемические вспышки проявлялись в скандинавских странах, США и Канаде. Полиомиелит был признан национальной опасностью во многих странах. Началась активная работа по созданию вакцин.
Первая вакцина против полиомиелита — инактивированная
Возможность иммунизации от полиомиелита была выявлена еще в начале XX века. Вирус — это паразит. Несмотря на наличие собственных генов (для человека они являются антигенами), он не способен самостоятельно передавать генетическую информацию. Для выживания вирусу необходимо внедриться в живую клетку и использовать ее гены и белки для размножения. В человеческом теле это вызывает иммунный ответ — образование антител, которые препятствуют размножению недружественных микроорганизмов и сохраняются в течение долгого времени. От соотношения этих сил и зависит тяжесть протекания инфекции.
Долгое время считалось, что полиовирус может расти только в нервных клетках, однако было не ясно, как он попадает в центральную нервную систему. В 1948 году трое ученых открыли способность полиовируса размножаться в клетках различных тканей, которые можно было культивировать. Джон Эндерс и его ассистенты Томас Уэллер и Фредерик Роббинс научились выращивать "полио" в пробирке, тем самым сильно расширив возможности его изучения в лабораторных условиях. За эту работу все трое впоследствии получили Нобелевскую премию по физиологии и медицине.
В 1950 году Джонас Солк убил формалином выращенный на клеточных культурах полиовирус, а скопления фрагментов клеток, в которых мог сохраняться живой вирус, удалил фильтрацией. Так он создал инактивированную полиовакцину (ИПВ), которая должна была вводиться внутримышечно. В 1954 году Солк испытал ее на 2 млн детей, и в 1955 году ИПВ была лицензирована в США, где началась массовая иммунизация с ее применением.
Однако через две недели произошла трагедия. Оказалось, что один из производителей ИПВ — Cutter Laboratories — не дезактивировал вирус полностью. В результате 120 тыс. детей были привиты некачественной вакциной, содержащей дикий, потенциально смертельный вирус. Семьдесят тысяч переболели полиомиелитом в легкой форме, 200 оказались необратимо и тяжело парализованы, а 10 умерли. Это была одна из самых страшных биологических катастроф в истории Америки.
В то же время другая группа американских ученых пыталась разработать вакцину на основе ослабленных штаммов живого вируса, полагая, что она будет эффективнее. Альберт Сейбин выделил штаммы полиовируса, которые могли расти в инфицированном организме, не поражая ЦНС, и создал прототип живой полиовакцины, которая вводилась через рот — вакцинному вирусу кишечной группы, считал Сейбин, целесообразно проникать в тело человека путем дикого вируса. Но распространению пероральной вакцины (ОПВ) мешали уже внедренная в массовом порядке ИПВ, а главное — сомнения научного сообщества в отношении безопасности применения живого вируса. Сейбину не давали разрешения даже на ограниченные клинические испытания. К счастью, судьба свела его советскими учеными.
Живая вакцина против полиомиелита
В СССР первые эпидемии полиомиелита официально зарегистрированы в 1949 году — в Прибалтике, Казахстане и Сибири. Однако еще в 1945 году советский эпидемиолог Михаил Чумаков вел активные исследования в области разработки вакцины от полиомиелита. В молодости он стал жертвой клещевого энцефалита, после чего почти полностью оглох и потерял подвижность правой руки.
Уже став академиком, Чумаков засыпал руководство Академии наук и советское правительство письмами о создании центра по борьбе с полиомиелитом. Институт по изучению полиомиелита он получил в 1955 году — и сразу же начал действовать.
В 1956 году академик Чумаков с несколькими коллегами отправились в длительную командировку в США. Там началось их сотрудничество с Альбертом Сейбиным, изменившее ход истории болезни.
К тому времени эпидемия в СССР приняла страшный размах. По некоторым данным, в 1957 году было зарегистрировано 24 тыс. случаев полиомиелита, 13 тыс. из них паралитических, — тысячи смертей. Система здравоохранения оказалась не готова к появлению огромного числа детей-инвалидов.
Усилиями команды Чумакова в 1957 году в стране начала производиться инактивированная вакцина, которую срочно отправляли в эндемичные районы. Однако требовалось более универсальное решение и явно больший охват иммунизации.
Альберт Сейбин бесплатно передал свои штаммы Михаилу Чумакову и Анатолию Смородинцеву, которые подвергли их тщательным лабораторным исследованиям. После получения положительных результатов они провели первые ограниченные исследования. В круг испытуемых, рассказывают современники, входили сотрудники институтов и их дети (в том числе дети Михаила Петровича Чумакова).
Переход на ОПВ был актуален для СССР. В отличие от убитой вакцины, она обладала низкой себестоимостью и могла производиться практически в любых количествах. Для введения ОПВ не требовался квалифицированный медицинский персонал, поскольку капля этой жидкости помещалась непосредственно в рот ребенка или на кубик рафинированного сахара, что позволяло охватить иммунизацией максимальное количество населения.
Не менее весомые преимущества нашлись и с биологической точки зрения. Живая вакцина препятствует репликации вируса и выделению его с калом — простыми словами, она рвет цепочку распространения дикого вируса. Зато введенный привитому ребенку вакцинный вирус контактным способом передается его братьям, сестрам и друзьям, создавая таким образом коллективный иммунитет.
В 1958 году Минздрав СССР разрешил проведение расширенных испытаний ОПВ. В январе — апреле 1959 года в Эстонии и Литве под руководством Михаила Чумакова были привиты и тщательно обследованы 27 тыс. детей, а под руководством Анатолия Смородинцева — 12 тыс. детей в Латвии. Полученные результаты подтвердили безопасность и высокую эффективность вакцины. К концу 1959 года в СССР были привиты более 15 млн человек. В 1960 году Минздрав издал указ о проведении обязательной иммунизации населения от 2 месяцев до 20 лет, вакциной было привито 77,5 млн человек (более 35% населения).
В 1961 году эпидемии полиомиелита в нашей стране прекратились. Динамика была поразительная: в 1958 году в СССР заболеваемость составляла 10,6 случая на 100 тыс. населения, а уже в 1963-м — 0,43 случая, в 1964–1979 годах — 0,1–0,01 случая на 100 тыс. человек.
Можно ли ликвидировать полиомиелит в мире
Документация по производству и контролю качества ОПВ из штаммов Сейбина была передана во Всемирную организацию здравоохранения (ВОЗ) и составила основу международных требований для иммунизации населения. В результате все страны быстро заменили ИПВ на ОПВ в календарях вакцинопрофилактики (за исключением трех скандинавских стран, добившихся полной ликвидации вируса и не видевших смысла в проведении дальнейшей иммунизации).
Живая вакцина, произведенная Институтом по изучению полиомиелита, экспортировалась более чем в 60 стран мира и помогла ликвидировать большие вспышки полиомиелита в Восточной Европе и Японии. Успех клинических испытаний ОПВ в Советском Союзе был критическим фактором для начала применения вакцины на ее родине — в Соединенных Штатах. Моновалентная ОПВ была зарегистрирована в США в 1961 году, а трехвалентная — в 1963-м.
Если вакцинацией охвачено большое количество людей в популяции, вирус лишается хозяев и не может распространяться и вызывать вспышки заболеваемости. В расчете на это и получив достаточное количество данных, в 1988 году ВОЗ приняла Программу глобальной ликвидации полиомиелита (Global Polio Eradication Initiative, GPEI) с использованием ОПВ. Она предусматривала систематическую вакцинацию новорожденных, национальные дни иммунизации для детей постарше и целевую иммунизацию в районах, где существовали факторы риска.
На момент принятия программы дикий полиовирус циркулировал в 125 странах мира, где полиомиелитом ежегодно заболевали свыше 350 тыс. человек. К 2015 году число зарегистрированных случаев сократилось до 74, а эндемичных стран — до двух (Пакистан и Афганистан, 5 и 7 случаев полиомиелита соответственно в 2017 году).
Как сейчас делают прививку от полиомиелита
Однако эти проблемы оказались не единственными. Несмотря все плюсы ОПВ, у нее достаточно быстро обнаружился серьезный недостаток. В крайних случаях — от 2 до 4 на 1 млн — у детей с изначально пониженным иммунитетом ОПВ может вызывать вакциноассоциированный паралитический полиомиелит (ВАПП). Организм этих детей не способен бороться даже с ослабленным вирусом в составе вакцины. Этот факт был достоверно установлен в США уже в 1962 году, где применялись моновалентные ОПВ. А позже ВАПП регистрировали и у людей, контактировавших с привитыми.
Сначала эти случаи не привлекали особого внимания, так как заболеваемость от дикого полиовируса была намного выше. Но к 1990-м годам ВАПП стал ведущей причиной полиомиелита в США, что поставило перед работниками здравоохранения вопрос об этических аспектах использования живой вакцины.
Бороться с проблемой научились, изменив схему вакцинации: стало доступным новое поколение ИПВ — и прививки младенцам делают убитой вакциной, а ревакцинацию проводят живой. Дело в том, что живая вакцина необходима, чтобы прервать цепь распространения диких штаммов полиовируса, и отказ от нее невозможен для территорий, где они циркулируют или куда могут попасть из других стран.
В России, куда последний раз дикий полиовирус был завезен из Таджикистана в 2010 году, первые две прививки от полиомиелита делают убитой вакциной, а для по следующих ревакцинаций применяют ОПВ. Исключительно ИПВ вакцинируются дети из групп риска.
Однако ученых ждало еще более неприятное открытие: вакцинные штаммы Сейбина, эволюционируя в восприимчивой части человеческой популяции, способны восстанавливать свои исходные дикие качества, в первую очередь патогенность и вирулентность. Возникающие таким образом полиовирусы называют вакцинородственными (ВРПВ) и приравнивают к диким штаммам, которые могут вызвать паралитический полиомиелит и передаваться. Впервые ВРПВ зарегистрированы во время вспышки полиомиелита на Гаити и в Доминиканской Республике в 2000 году, когда заболеваемость в отдельных странах уже была сведена до единичных случаев.
В связи с этим Всемирная организация здравоохранения приняла решение о поэтапном отказе от живой вакцины (ОПВ) — по мере остановки циркуляции дикого полиовируса типа 1, оставшегося на сегодня, — и повсеместном переходе на убитую вакцину (ИПВ). Это означает, что для завершения начатой в мире 1988 году тотальной борьбы с полиомиелитом потребуется выполнение парадоксального условия: ликвидация будет возможна лишь тогда, когда прекратится использование вакцины, с помощью которой полиомиелит был поставлен под контроль во всем мире.
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Полиомиелит – опасная инфекция, поражающая обычно детей в возрасте до пяти лет. Вирус распространяется крайне быстро и может быть смертельно опасным, единственный действительно надежный метод профилактики – вакцинация у детей. Стоит рассмотреть, что представляет из себя прививка от полиомиелита, реакция у ребенка, и как часто она возникает.
Чем опасен полиомиелит
Полиомиелит считается одной из самых опасных инфекций, поскольку заболевание, провоцируемое ею неизлечимо, организм должен сам справиться с поражением. В большинстве случаев болезнь протекает в скрытой форме или вызывает симптомы, похожие на обычную простуду. Однако в ряде случаев вирус проникает в ЦНС, вызывая паралич, обычно мышц шеи, спины, торса в целом.
Паралич, вызываемый данным заболеванием, может быть крайне опасен для жизни и здоровья. Купировать его невозможно, нужно ждать окончания периода болезни, при этом существует вероятность, что возникнет поражение диафрагмы, что приводит к остановке дыхания и летальному исходу. Даже если паралич не затрагивает жизненно важные органы, он может привести к тяжелым последствиям в будущем. По статистике, до четверти всех детей, перенесших паралитическую форму, остались на всю жизнь инвалидами.
Основная опасность данного вируса заключается в том, что его распространение крайне тяжело остановить, не существует каких-либо дополнительных эффективных мер профилактики. Единственный метод, действительно помогающий остановить распространение вируса и не допустить заражения, — вакцина. При этом существует множество предрассудков и заблуждений, из-за которых родители боятся отправлять ребенка на прививку.

Фото полиомиелита у детей
Прививка — какая реакция у ребенка
Стоит знать, что представляет из себя вакцина, какая может быть реакция организма на введение препарата прививки, бывают ли у данной вакцинации противопоказания, что делать при возникновении побочных эффектов.
Важно! Проводить вакцинацию можно исключительно после осмотра у врача.
- Инактивированная вакцина. Данная разновидность вводится внутримышечно, содержит в себе убитый вирус.
- Оральная вакцина. Данная разновидность содержит в своем составе живой вирус с ослабленной активностью. Применяется у детей старшего возраста.
Прививка от полиомиелита мертвой вакциной делается детям младшего возраста, поскольку она безопаснее для неокрепшего иммунитета малышей. В течение жизни у ребенка проводится несколько ревакцинаций, последняя делается в 14 лет. Если не пропускать ревакцинации, применять подходящий препарат, вероятность развития осложнений после прививки крайне мала.
Отказаться можно от любого медицинского вмешательства, однако не стоит это делать при отсутствии весомых причин. Прививка от полиомиелита крайне важна для здоровья каждого отдельного ребенка и данной возрастной группы в целом.
Переносится она довольно легко в большинстве случаев, однако не стоит проводить ее при наличии следующих противопоказаний. Стоит отметить, что они различны для разных видов вакцин. Оральную вакцинацию не стоит проводить в следующих случаях:
- неврологические расстройства, проявившиеся после предыдущей вакцинации;
- состояние иммунодефицита, наличие злокачественных новообразований в организме;
- обострения тяжелых хронических заболеваний любой природы.

Инъекционная прививка имеет меньше противопоказаний, зачастую ее проводят при наличии противопоказаний к оральной и у детей младшего возраста до шести месяцев.
- аллергия на компоненты вакцины, особенно если она наблюдалась при предыдущей вакцинации от полиомиелита;
- обострения хронических заболеваний, заболевания, сопровождаемые повышением температуры тела.
В остальных случаях вакцинацию стоит провести. Не стоит отказываться от нее, поскольку последствия от заражения полиомиелитом могут быть гораздо тяжелее возможных побочных эффектов от прививки.
Можно ли делать с соплями прививку от полиомиелита? Специалисты советуют перенести вакцинацию на время простудного заболевания, по правилам ее можно провести через две недели после окончания болезни. Не стоит делать прививку на фоне заболеваний, которые сопровождаются снижением иммунитета, даже незначительным.
Важно! Детям со сниженным иммунитетом не стоит контактировать с детьми, привитыми оральной вакциной, поскольку вирус может быть достаточно активным для заражения ребенка с иммунодефицитом.
Прививка от полиомиелита может спровоцировать возникновение побочных эффектов, однако на деле они возникают достаточно редко. Данная вакцинация считается одной из наиболее легко переносимых детьми. Если прививка сделана при отсутствии противопоказаний, никаких осложнений от ее проведения возникнуть не должно.

Однако в зависимости от индивидуальных особенностей организма может возникнуть аллергия, которая может проявлять себя разными путями. При проведении инъекционной вакцинации на месте введения может возникнуть уплотнение, которое в норме проходит самостоятельно через какое-то время.
Реакция в три месяца, у грудничка, возникает достаточно редко. Однако если появляются различные нарушения со стороны нервной системы, у ребенка сонливость, он отказывается от пищи, стоит обратиться к специалисту.
Реакция в четырнадцать лет также обычно отсутствует, однако нужно следить за проявлениями неврологических нарушений. Если они переносятся тяжело и не пропадают сразу, стоит обратиться к врачу.
Через 10 дней реакция у ребенка должна полностью отсутствовать. Если возникает плохое самочувствие, симптомы поражения вирусом, нужно как можно быстрее показать ребенка врачу. Есть вероятность развития полиомиелита, однако стоит учесть, что такое обычно возникает, если прививка проводилась на фоне противопоказаний, с другими нарушениями.

Мы собрали самое волнующие вопросы родителей, которые касаются проведения прививки от полиомиелита детям.
После проведения вакцинации нет никаких ограничений, ребенка можно купать, место введения вакцины можно мочить. Однако стоит отметить, что не следует тереть место инъекции, особенно если возникла припухлость.
После проведения прививки можно сразу отправляться гулять, если отсутствуют побочные эффекты. Если ребенок чувствует себя не очень хорошо по различным причинам, лучше остаться дома и немного отдохнуть.
В случае с инъекционной вакциной есть или пить можно сразу после проведения прививки. При каплях в рот есть или пить желательно только через несколько часов после прививки.
Можно ли заразиться от привитого ребенка? При проведении вакцинации в любой форме заразиться от человека крайне сложно, однако стоит отметить, что такой риск присутствует при наличии нарушений иммунной системы. Если в окружении нет детей с такой особенностью, ребенка можно сразу отправлять в детский сад или школу, другие места.
Читайте также:


