Препараты для профилактики сыпного тифа
Медицинский эксперт статьи

Всех больных с подозрением на эпидемический сыпной тиф необходимо госпитализировать в инфекционную больницу (отделение). Им назначают строгий постельный режим до 5-6-го дня нормализации температуры тела. Затем больным разрешают садиться, а с 8-го дня они могут ходить по палате, сначала под наблюдением медицинской сестры, а затем самостоятельно. У пациентов необходимо постоянно контролировать артериальное давление.
Специальную диету не назначают. Пища должна быть щадящей, довольно калорийной и содержащей витамины в суточной потребности.
Большое значение имеют туалет ротовой полости (профилактика гнойного паротита и стоматита) и гигиена кожи (профилактика пролежней).
Медикаментозное лечение сыпного тифа
Лечение эпидемического сыпного тифа заключается в назначении препаратов первого ряда антибиотики группы тетрациклинов (тетрациклин, доксициклин) и хлорамфеникол. Антибиотики назначают в обычных терапевтических дозах: доксициклин внутрь по 0,1 г два раза в сутки, со второго дня - один раз в сутки; тетрациклин внутрь в суточной дозе 2 г в четыре приёма (детям 20-30 мг/кг). При непереносимости тетрациклинов лечение эпидемического сыпного тифа проводится хлорамфениколом по 0,5 г четыре раза в сутки внутрь. Обычно длительность курса составляет 4-5 сут.
Для уменьшения интоксикации больному дают обильное питьё и внутривенно вводят 5% раствор глюкозы, изотонический раствор натрия хлорида, поляризующую смесь и тому подобные препараты, форсируя диурез. Для борьбы с сердечно-сосудистой недостаточностью назначают сердечные гликозиды, вазопрессоры, а также оксигенотерапию. При возбуждении, делирии проводят седативную терапию [барбитураты, диазепам (седуксен), галоперидол, натрия оксибутират, ремицидин].
При развитии инфекционно-токсического шока показано введение короткими курсами декстрана (реополиглюкин) в сочетании с глюкокортикоидами (преднизолон). Всем больным назначают рутозид (аскорутин), содержащий витамины С и Р, которые обладают сосудоукрепляющим эффектом. Для предупреждения тромбоэмболических осложнений, особенно у пожилых больных, применяют антикоагулянты [в раннем периоде - гепарин натрий (гепарин), позднее - фениндион (фенилин) и др.] под контролем коагулограммы. Показаны анальгетики, жаропонижающие средства. При менингеальном синдроме проводят дегидратацию салуретиками (фуросемид, ацетазоламид).

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Правила выписки
Выписывать пациента из стационара можно не ранее 12-14-го дня после нормализации температуры тела при отсутствии осложнений. Сроки нетрудоспособности определяются индивидуально, но не ранее чем через 2 нед после выписки.
Какой прогноз имеет эпидемический сыпной тиф?
В прошлом летальность составляла около 10%, достигая во время некоторых эпидемий 30-80%. При использовании антибиотиков летальные исходы редки (менее 1%).
Диспансеризация
Диспансеризацию проводят в КИЗе в течение 3 мес, при наличии остаточных явлений - 6 мес. До полной нормализации функции ЦНС необходимо наблюдение невропатолога, при миокардите - наблюдение терапевта.

[13], [14], [15], [16], [17], [18], [19], [20]
Как предотвратить эпидемический сыпной тиф?
Профилактика эпидемического сыпного тифа направлена на борьбу с педикулёзом.
Лиц с повышенным риском заражения вакцинируют вакциной Е (сыпнотифозной комбинированной живой сухой) в дозе 0,25 мл подкожно однократно; ревакцинацией через 1 год или вакциной сыпнотифозной химической сухой в дозе 0,5 мл подкожно однократно с ревакцинацией через 4 мес.
В очаге инфекции проводят санитарную обработку больных, камерную дезинфекцию постельных: принадлежностей, одежды и белья. За контактными лицами наблюдают в течение 25 дней. В связи с трудностями клинической диагностики, сходством сыпного тифа с целым рядом других заболеваний, сопровождающихся лихорадкой, необходимостью своевременной диагностики каждого случая всем больным с лихорадкой более 5 дней следует проводить двукратное (с интервалом 10-14 дней) серологическое обследование на эпидемический сыпной тиф.
Диагностика заболевания в первые 3-4 дня болезни проводится на основании комплекса клинико-эпидемиологических данных: в более поздние сроки для этой цели используют результаты лабораторных исследований.
В начальный период сыпной тиф необходимо дифференцировать от гриппа, очаговой пневмонии, менингококковой инфекции, геморрагических лихорадок. В разгар болезни сыпной тиф имеет много общего с брюшным тифом и паратифами, возвратным тифом, некоторыми другими риккетсиозами, сепсисом, инфекционным моно-нуклеозом, орнитозом, корью, сифилисом, лекарственной болезнью, трихинеллезом, флеботомной лихорадкой, различными токсикодермиями.
РСК ставится с корпускулярным или растворимым антигеном из R. prowazeku. Комплементсвязьшающие антитела появляются с 6-7-го дня болезни, достигая максимума к 12-20-му дню заболевания. В последующем диагностический титр 1:160-1:320 несколько снижается, но реакция остается положительной в течение очень продолжительного времени (до нескольких десятков лет).
Для обнаружения активных форм сыпного тифа наряду с РСК применяют РНГА и НРИФ, которые позволяют дифференцировать классы выявляемых антител. У больных сыпным тифом в РНГА диагностический титр 1:1000 определяется к концу 1-й недели, достигает максимума к 15-му дню болезни (1:64000), при этом превалируют антитела класса IgM (7S). Агглютинирующие антитела сохраняются в организме больного сравнительно недолго (1-6 мес), поэтому РНГА в ретроспективной диагностике имеет меньшее значение, чем РСК. НРИФ уже в ранние сроки болезни позволяет дифференцировать антитела классов IgM и IgG, что имеет важное значение для разграничения тифа сыпного эпидемического и болезни Brill: при сыпном тифе в начале болезни в сыворотке крови обнаруживаются антитела класса IgM (7S), а в поздние сроки — антитела класса IgG (19S). При болезни Brill в любой период обнаруживаются антитела класса IgG. Диагностический титр в НРИФ > 1:128.
Реакция агглютинации риккетсии (РАР) ввиду малой чувствительности применяется редко (диагностический титр 1:160).

Больным сыпным тифом назначают комплексную терапию — этиотропную, патогенетическую и симптоматическую. Большое значение имеют уход, режим и рациональное питание. Особое внимание следует уделять уходу за полостью рта, туалету кожи, профилактике гипостазов и пролежней.
Этиотропное действие, одинаково эффективное при лечении больных тифом сыпным эпидемическим и болезнью Brill, оказывают антибиотики: тетрациклин (Hexacyline, Tetracycline, Tetramig) по 25 мг/кг/сут в 4 приема или доксициклин (Doxycychne, Vibramycine) по 0,1 дважды в день перорально (противопоказаны детям до 8 лет), левомицетин (Chloramphenicol, Tifomycine) по 50 мг/кг/ сут в 4 приема перорально, которые назначают в течение всего периода лихорадки и 1-2 дня последующей апирексии, но не менее 7 дней. При тяжелом и очень тяжелом течении болезни антибиотики (Terra Soluretard, Vibraveineuse, Thiophenicol) вводят внутримышечно или внутривенно. В отдельных случаях, особенно при назначении антибиотиков в первые 2 сут лихорадочного периода, после окончания терапии наблюдаются рецидивы болезни, требующие проведения повторного курса антибактериального лечения.
Наряду с этиотропным лечением проводят патогенетическую терапию с использованием дезинтоксикационных препаратов, по показаниям — сердечных гликозидов, сосудистых аналептиков, седативных и диуретических средств. При тяжелом течении болезни применяют кортикостероиды. Для предупреждения тромбоэмболических осложнений используют антикоагулянты непрямого действия (фенилин и др.). Для лечения тромбозов применяют гепарин. При условии полного клинического выздоровления больных выписывают из стационара не ранее 12-го дня апирексии.
Больные сыпным тифом и болезнью Brill, являясь равноценными источниками инфекции, подлежат обязательной и немедленной госпитализации в инфекционный стационар.
Меры борьбы с переносчиками инфекции включают полную одномоментную Санитарную обработку лиц, контактировавших с больным, камерную дезинфекцию белья и одежды, дезинфекцию и дезинсекцию 3-5% раствором лизола в очаге инфекции.
За лицами, находившимися в контакте с больными, проводится наблюдение в течение 25 дней (после госпитализации больного) с ежедневной двукратной термометрией и провизорной госпитализацией лихорадящих больных в инфекционный стационар.
Специфическая профилактика тифа сыпного эпидемического проводится по эпидемиологическим показаниям. Для этой цели в разное время были предложены убитые сыпнотифозные вакцины и различные варианты живых вакцин. В 1941 г. в Мадриде G. Clavero и Perez F. Gallardo из мозга погибшего от сыпного тифа больного получили вирулентный штамм R. prowazekii (Madrid 1), преобразованный в дальнейшем в маловирулентный штамм Е (Espana), из которого изготовлена эффективная живая вакцина, используемая и в настоящее время.
В России Е.М. Голиневич и сотр. (1964-1969) получена сухая химическая сыпнотифозная вакцина из R. prowazekii (штамм Брейнль), обеспечивающая формирование выраженного иммунитета и обладающая незначительным пирогенным действием. Вакцина вводится подкожно в дозе 0,5 мл (32 АЕ) однократно.
Этиология эпидемического сыпного тифа
Возбудитель сыпного тифа - риккетсия Провацека - мелкий неподвижный грамотрицательный микроорганизм, полиморфен (может иметь кокковую, гантелевидную, палочковидную и нитчатую формы), размножается в цитоплазме клеток. Быстро погибает при температуре выше 50° С и под действием многих дезинфицирующих веществ. Однако хорошо переносит низкие температуры и высушивание. При соответствующих условиях в трупах и фекалиях вшей может сохраняться несколько месяцев.
Эпидемиология
Сыпной тиф передается вшами. Механизм передачи –кровяной, путь трансмиссивный. Из трех видов вшей, паразитирующих на человеке, основным переносчиком сыпного тифа является платяная вошь (Pediculus vestimenti). Значительно меньшее эпидемиологическое значение имеет головная вошь (Pediculus capitis), хотя возможность передачи ею сыпнотифозных риккетсии доказана. Лобковая вошь (Phthirius pubis) не является переносчиком сыпного тифа. Вошь заражается риккетсиями Провачека во время сосания крови больного сыпным тифом. Попавшие в ее кишечник риккетсии размножаются в эпителии кишечника, накапливаясь в большом количестве в клетках и вызывая их слущивание в просвет кишечника. Для этого требуется 4-5 дней, после чего вошь становится заразной.
Зараженная вошь живет в течение 3-4 недель и погибает, как правило, вследствие разрыва кишечника, поврежденного размножившимися в его эпителии риккетсиями. Во время акта сосания происходит дефекация, а так как при укусе вошь выделяет слюну, вызывающую зуд, то инфицированные риккетсии втираются при расчесах или заносятся на слизистые оболочки глаз, и таким образом происходит заражение сыпным тифом. Теоретически возможно также заражение через дыхательные пути, при попадании с пылью высохших фекалий вшей, зараженных риккетсиями. Заболеваемость сыпным тифом имеет сезонные колебания, повышаясь в холодное время года (зимние месяцы) и достигая максимума в начале весны.
Восприимчивость к заболеванию всеобщая, независимо от возраста и пола.
Патогенез
Риккетсии, проникнув в организм человека, внедряются в клетки эндотелия мелких сосудов, интенсивно в них размножаются и, попадая в кровяное русло, вызывают риккетсиемию. При распаде риккетсий освобождается эндотоксин, обусловливающий специфическую интоксикацию, оказывающий ангиопаралитическое действие, приводящее к диффузному капиллярному стазу.
При поражении мелких кровеносных сосудов (капилляров, прекапилляров и артериол) развиваются специфические для сыпного тифа тромбо-эндо-периваскулиты, образованием которых объясняются повышенная проницаемость капилляров, кожные высыпания, нарушения кровообращения и соответствующие изменения в паренхиматозных органах.
В сосудах наблюдаются деструкции эндотелия с тромбозом. В результате происходит образование околососудистых муфт.)Сосудистые поражения имеют генерализованный характер, они наблюдаются на протяжении всей сосудистой системы, во многих органах и тканях (кожа, почки, надпочечники, сердце, мозг, дыхательные пути, пищеварительный тракт и др.).
В тяжелых случаях сыпного тифа, наряду с деструкцией, отмечаются геморрагические изменения.
Наибольшее клиническое значение имеют поражения сосудов центральной и периферической нервной системы.
Клиника.
Диагностика.
С появлением на коже сыпи диагноз сыпного тифа является более достоверным. Однако в этих случаях необходимо помнить о кори, скарлатине, тифо-паратифозных заболеваниях, а также о риккетсиозах, вызванных другими видами риккетсий.
-Для серологической диагностики сыпного тифа используют реакцию связывания комплемента (РСК), реакцию непрямой (пассивной) гемагглютинации (РНГ) и реакцию агглютинации риккетсий (РАР).
В последнее время применяют иммунофлюоресцентный метод диагностики и внутрикожную аллергическую пробу.
Реакцию связывания комплемента ставят с растворимым или корпускулярным антигеном из риккетсий Провацека. Диагностическим титром считается положительная реакция с разведением сыворотки больного 1 : 160. Комплементфиксирующие антитела обнаруживаются с 6–7-го дня болезни, на 12–20-й день они достигают максимального уровня. Эта реакция является основной в распознавании сыпного тифа. Она выявляет заболевание не только в активной фазе, но, вследствие длительного сохранения антител в организме переболевших, обеспечивает и ретроспективную диагностику.
В реакции непрямой гемагглютинации применяют сыворотку больного и эритроциты, сенсибилизированные риккетсиозным антигеном (эритроцитарный риккетсиозный антиген – антиген риккетсий Провацека, адсорбированный на поверхности эритроцитов). Гемагглюинины обнаруживаются с 5–7-го дня, максимальное их нарастание происходит к 15–20-му дню, после чего начинается их постепенное снижение. Предельный срок сохранения гемагглютининов в организме – 6 месяцев.
Реакция агглютинации риккетсий является общедоступным серологическим тестом, но она не всегда дает четкие результаты, недостатком ее являются также трудности в культивировании риккетсий и получении корпускулярного антигена. В связи с этим эта реакция в последнее время вытесняется другими (РСК и РПГ).
Лечение
Всех больных с подозрением на эпидемический сыпной тиф необходимо госпитализировать в инфекционную больницу (отделение). Им назначают строгий постельный режим до 5-6-го дня нормализации температуры тела. Затем больным разрешают садиться, а с 8-го дня они могут ходить по палате, сначала под наблюдением медицинской сестры, а затем самостоятельно. У пациентов необходимо постоянно контролировать артериальное давление.
Специальную диету не назначают. Пища должна быть щадящей, довольно калорийной и содержащей витамины в суточной потребности.
Большое значение имеют туалет ротовой полости (профилактика гнойного паротита и стоматита) и гигиена кожи (профилактика пролежней).
Медикаментозное лечение сыпного тифа
Лечение эпидемического сыпного тифа заключается в назначении препаратов первого ряда антибиотики группы тетрациклинов (тетрациклин, доксициклин) и хлорамфеникол. Антибиотики назначают в обычных терапевтических дозах: доксициклин внутрь по 0,1 г два раза в сутки, со второго дня - один раз в сутки; тетрациклин внутрь в суточной дозе 2 г в четыре приёма (детям 20-30 мг/кг). При непереносимости тетрациклинов лечение эпидемического сыпного тифа проводится хлорамфениколом по 0,5 г четыре раза в сутки внутрь. Обычно длительность курса составляет 4-5 сут.
Для уменьшения интоксикации больному дают обильное питьё и внутривенно вводят 5% раствор глюкозы, изотонический раствор натрия хлорида, поляризующую смесь и тому подобные препараты, форсируя диурез. Для борьбы с сердечно-сосудистой недостаточностью назначают сердечные гликозиды, вазопрессоры, а также оксигенотерапию. При возбуждении, делирии проводят седативную терапию [барбитураты, диазепам (седуксен), галоперидол, натрия оксибутират, ремицидин].
При развитии инфекционно-токсического шока показано введение короткими курсами декстрана (реополиглюкин) в сочетании с глюкокортикоидами (преднизолон). Всем больным назначают рутозид (аскорутин), содержащий витамины С и Р, которые обладают сосудоукрепляющим эффектом. Для предупреждения тромбоэмболических осложнений, особенно у пожилых больных, применяют антикоагулянты [в раннем периоде - гепарин натрий (гепарин), позднее - фениндион (фенилин) и др.] под контролем коагулограммы. Показаны анальгетики, жаропонижающие средства. При менингеальном синдроме проводят дегидратацию салуретиками (фуросемид, ацетазоламид).
Диспансеризация
Диспансеризацию проводят в КИЗе в течение 3 мес, при наличии остаточных явлений - 6 мес. До полной нормализации функции ЦНС необходимо наблюдение невропатолога, при миокардите - наблюдение терапевта.
Сыпной тиф – это инфекционное заболевание, которое характеризуется циклическим течением, выраженной интоксикацией, появлением сыпи, лихорадкой и поражением центральной нервной и сосудистой систем.
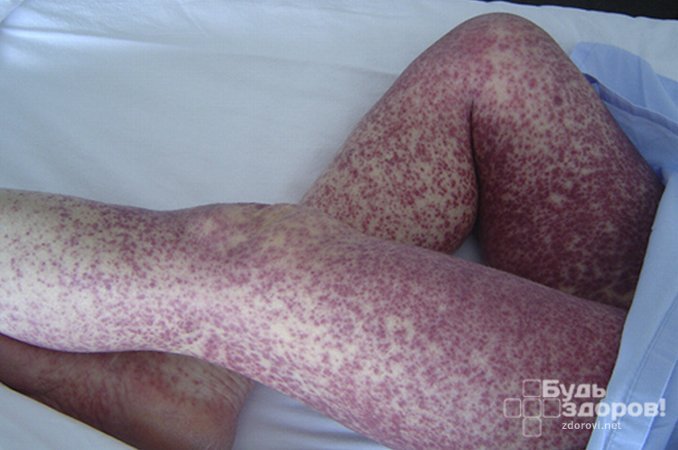
Сегодня случаи заражения фиксируются в развивающихся странах, а на территории России и Украины – редко. Возбудителем сыпного тифа является риккетсия Провачека – внутриклеточный паразит неподвижного грамотрицательного вида. Свое название микроорганизм получил в честь чешского ученого, его впервые открывшего. Хотя массовые заражения упоминаются еще в 16 веке в Европе.
В высушенном виде паразиты могут сохраняться в окружающей среде долгое время. По причине данного факта возбудители сыпного тифа могут быть в постельном белье, полотенцах, халатах в общественных местах.
Главным источником заболевания является зараженный человек, который опаснее для окружающих на протяжении последних нескольких дней инкубационного периода, во время лихорадки и недели нормализовавшейся температуры. Сыпной тиф распространяется вшами, которые сосут кровь у больного человека, затем спустя несколько дней становятся заразными. При контакте со здоровыми лицами насекомое выделяет зараженные фекалии, которые проникают в клетки эпителия человека, а затем в кровь через расчесанные участки.
Виды сыпного тифа
Ученые разделяют заболевание на 2 типа:
- Эндемический сыпной тиф (крысиный);
- Эпидемический сыпной тиф.
Возбудителями болезни первого типа являются риккетсии R. Mooseri. На территории США каждый год сыпным тифом заболевают около 40 человек. Наибольшее число больных зафиксировано в регионах с теплым климатом, особенно в теплое время года и в сельской местности. Симптоматика и течение болезни намного легче, чем в случае с эпидемическим сыпным тифом. А заражается человек при укусе крысиными блохами – разносчиками вируса.
Эпидемический сыпной тиф известен также как европейский, классический или вшивый тиф, а также как тюремная или корабельная лихорадка. Возбудителем заболевания является Rickettsia prowazekii.
Симптомы сыпного тифа
Первые симптомы сыпного тифа проявляются остро. Заболевание прогрессирует в течение двух недель, при этом каждые несколько дней наблюдаются различные признаки. Так, при заражении тифом характерны следующие симптомы:
- Первые 2-4 дня: жар, слабость, головная боль, бессонница, мышечные боли, отсутствие аппетита, повышение температуры до 40 градусов, а также гиперемия лица, кожи шеи, верхней части туловища, конъюнктив и одутловатость лица;
- На 3-4 день: на складках конъюнктив выявляются небольшие точечные красные пятна. Данное явление может наблюдаться также на поверхности мягкого неба и корне языка. У некоторых больных появляются герпетические высыпания на крыльях носа и губах. Также нередки запоры, сухость языка и грязно-серый налет на нем. В этот период начинается увеличение селезенки и печени. Наблюдается состояние бреда, эйфории и заторможенности, тремор головы, рук и языка;
- На 4-6 день: появление розеолезно-петехиальной сыпи на участках сгибания конечностей, спине, боковых частях туловища, внутренней поверхности бедер. На протяжении 3-5 дней характерны яркие оттенки высыпаний, после чего они бледнеют и уже через 10 дней максимум данный симптом полностью исчезает;
- Помимо вышеперечисленных симптомов у больных наблюдается одышка, тахикардия и глухие тона сердца.
Состояние лихорадки продолжается 12-14 дней, после чего, при отсутствии характерных симптомов сыпного тифа, больной считается полностью выздоровевшим.
При неправильном и/или позднем лечении могут возникнуть осложнения эпидемического сыпного тифа, которые чаще всего выражаются пневмонией, энцефалитом, коллапсом, миокардитом, психозами, трофическими язвами и другими.

Диагностика сыпного тифа и лечение
Выявить заболевание желательно в течение первых четырех дней после укуса насекомого, поскольку позднее вошь становится заразной для окружающих. Диагностика сыпного тифа проводится в данный промежуток времени на основе комплекса клинико-эпидемиологических данных. Если больной обратился за медицинской помощью по прошествии этого времени, поставить диагноз можно только с помощью лабораторных исследований.
На раннем этапе важно дифференцировать болезнь сыпной тиф от очаговой пневмонии, геморрагических лихорадок, гриппа и менингококковой инфекции. На пике своего проявления заболевание имеет общие симптомы с возвратным и брюшным тифом, а также с сифилисом, корью, орнитозом и некоторыми другими болезнями.
Для лечения болезни сыпной тиф больного сразу же госпитализируют, изолируют от окружающих и проводят ряд комплексных мер, среди которых:
- Антибиотики группы тетрациклина или левомицетин (максимум до второго дня нормализации температуры);
- Сердечно-сосудистые препараты (кофеин, кордиамин или эфедрин, сердечные гликозиды);
- Транквилизаторы и снотворные средства – при возбуждении больного;
- Жаропонижающие средства и холодные компрессы на голову – при высокой температуре и головной боли;
- Внутривенные полиионные растворы, глюкоза, гемодез и т.д. – при сильной интоксикации организма.
Медицинский персонал постоянно наблюдает за больным сыпным тифом, поскольку внезапно у него могут проявиться такие симптомы, как бред, сильное возбуждение и неадекватное поведение в принципе.
Из больницы выписывают человека, перенесшего сыпной тиф, не ранее чем на 14 день после нормализации температуры тела. При своевременном обращении за помощью прогноз заболевания благоприятный.
Профилактика сыпного тифа
Для профилактики сыпного тифа используют изоляцию и госпитализацию зараженного населения, а параллельно проводят ряд мероприятий против педикулеза (переносимого вшами заболевания).
В качестве плановой программы медицинскому осмотру подлежат все дети в дошкольных учреждениях и школах. При выявлении хотя бы одного случая заражения проводится дезинфекция помещений, где последнее время пребывал человек, его личных вещей и осуществляется осмотр лиц, его окружавших.
Профилактика сыпного тифа включает в себя также мероприятия локального и регионального масштаба по выявлению и обеззараживанию очагов скопления вшей. Нередко прибегают к вакцинации населения против данного заболевания. Лицам в возрасте от 16 до 60 лет делаются плановые прививки против сыпного тифа.
Сыпной тиф — группа инфекционных заболеваний, вызываемых риккетсиями, общее острое инфекционное заболевание, передающееся от больного человека здоровому через вшей.
Краткая историческая справка
Изначально сыпной тиф относился к заболеваниям Старого Света. Первые сохранившиеся его описания были сделаны в Германии в 16 в. В истории войн сыпной тиф нередко оказывался решающим фактором: число жертв этой болезни часто превышало потери в сражениях, как, например, в Тридцатилетней войне, во время вторжения Наполеона в Россию, в Крымской войне, в Первой мировой войне. В послереволюционной России в период между 1917 и 1921 от сыпного тифа погибло около 3 млн человек. В 1942 году эффективную вакцину для профилактики сыпного тифа разработал Алексей Васильевич Пшеничнов. Народный комиссариат здравоохранения РСФСР приказал директорам молотовского, иркутского, московского институтов создать отделы по выпуску вакцины. Широкое применение вакцины позволило предотвратить эпидемию тифа в действующей армии и в тылу во время Великой отечественной войны.
Эпидемиология
Выделение сыпного тифа в самостоятельную нозологическую форму впервые сделано русскими врачами Я. Щировским (1811), Я. Говоровым (1812) и И. Франком (1885). Детальное разграничение брюшного и сыпного тифов (по клинической симптоматике) сделано в Англии Мерчисоном (1862) и в России С. П. Боткиным (1867). Роль вшей в передаче сыпного тифа впервые установил Н. Ф. Гамалея в 1909 г. Заразительность крови больных сыпным тифом доказал опытом самозаражения О. О. Мочутковский (кровь больного сыпным тифом была взята на 10-й день болезни, введена в разрез кожи предплечья, заболевание О. О. Мочутковского наступило на 18-й день после самозаражения и протекало в тяжелой форме). Заболеваемость сыпным тифом резко возрастала во время войн и народных бедствий, число заболевших исчислялось миллионами.
Исследованию эпидемиологии и разработке методов лечения риккетсиозов посвятил жизнь выдающийся микробиолог Алексей Васильевич Пшеничнов, д.м.н., зав. кафедрой микробиологии Пермского государственного университета (ПГУ), руководитель вирусно-риккетсиозного отдела Научно-исследовательского института вакцин и сывороток, г. Пермь. А.В. Пшеничнов детально исследовал жизненный цикл разных штаммов риккетсий, создал среду для культивирования риккетсий в лабораторных условиях вне организма- "хозяина". Большой вклад в исследование эпидемиологии сыпного тифа внесли его сыновья Пшеничнов, Вадим Алексеевич, военный врач, генерал, длительное время - заместитель директора по науке НИИ микробиологии в г. Загорске и Пшеничнов, Роберт Алексеевич, возглавлявший риккетсиозную лабораторию, а затем вместе с отцом создавший и возглавивший Отдел экологии и генетики микроорганизмов (сегодня Институт экологии и генетики микроорганизмов УрО РАН).
В настоящее время высокая заболеваемость сыпным тифом сохранилась лишь в некоторых развивающихся странах. Однако многолетнее сохранение риккетсий у ранее переболевших сыпным тифом и периодическое появление рецидивов в виде болезни Брилля—Цинссера не исключает возможность эпидемических вспышек сыпного тифа. Это возможно при ухудшении социальных условий (повышенная миграция населения, педикулез, ухудшение питания и др.).
Источником инфекции является больной человек, начиная с последних 2—3 дней инкубационного периода и до 7—8-го дня с момента нормализации температуры тела. После этого, хотя риккетсий могут длительно сохраняться в организме, реконвалесцент уже опасности для окружающих не представляет. Сыпной тиф передается через вшей , преимущественно через платяных, реже через головных. После питания кровью больного вошь становится заразной через 5—6 дней и до конца жизни (то есть 30—40 дней). Заражение человека происходит путем втирания фекалий вшей в повреждения кожи (в расчесы). Известны случаи инфицирования при переливании крови, взятой у доноров в последние дни инкубационного периода. Риккетсия, циркулирующая в Северной Америке (R. саnаda), передается клещами.
Виды сыпного тифа
Эндемический сыпной тиф (крысиный, блошиный или американский сыпной тиф) вызывается риккетсиями R. mooseri. В США ежегодно регистрируется около 40 случаев заболевания. Оно встречается в регионах с относительно теплым климатом в обоих полушариях, преимущественно летом и в основном среди сельских жителей; протекает легче, чем эпидемический тиф. Это болезнь главным образом крыс, которая передается человеку при укусе крысиными блохами. Поэтому борьба с крысами чрезвычайно важна как мера профилактики.
Эпидемический сыпной тиф, известный также как классический, европейский или вшивый сыпной тиф, корабельная или тюремная лихорадка, вызывается риккетсиями Провачека, Rickettsia prowazekii (по имени описавшего их чешского ученого).
Патогенез
Воротами инфекции являются мелкие повреждения кожи (чаще расчесы), уже через 5—15 мин риккетсий проникают в кровь. Размножение риккетсий происходит внутриклеточно в эндотелии сосудов. Это приводит к набуханию и десквамации эндотелиальных клеток. Попавшие в ток крови клетки разрушаются, высвобождающиеся при этом риккетсий поражают новые эндотелиальные клетки. Наиболее бурно процесс размножения риккетсий происходит в последние дни инкубационного периода и в первые дни лихорадки.
Основной формой поражения сосудов является бородавчатый эндокардит. Процесс может захватывать всю толщину сосудистой стенки с сегментарным или круговым некрозом стенки сосуда, что может привести к закупорке сосуда образующимся тромбом. Так возникают своеобразные сыпнотифозные гранулемы (узелки Попова). При тяжелом течении болезни преобладают некротические изменения, при легком — пролиферативные. Изменения сосудов особенно выражены в центральной нервной системе, что дало основание И. В. Давыдовскому считать, что каждый сыпной тиф является негнойным менингоэнцефалитом. С поражением сосудов связаны не только клинические изменения со стороны центральной нервной системы, но и изменения кожи (гиперемия, экзантема), слизистых оболочек, тромбоэмболические осложнения и др.
После перенесенного сыпного тифа остается довольно прочный и длительный иммунитет. У части реконвалесцентов это нестерильный иммунитет, так как риккетсий Провачека могут десятилетиями сохраняться в организме реконвалесцентов и при ослаблении защитных сил организма обусловливать отдаленные рецидивы в виде болезни Брилла. Кроме того, при наличии завшивленности больные болезнью Брилля-Цинссера могут служить источником инфекции, что может стать инициирующей искрой для новой эпидемии сыпного тифа.
Клиническая картина
Укус зараженной вши непосредственно не приводит к инфицированнию; заражение происходит при расчесывании, то есть втирании в место укуса выделений кишечника вши, богатых риккетсиями. Инкубационный период при сыпном тифе продолжается 10-14 дней. Начало болезни внезапное и характеризуется ознобом, лихорадкой, упорной головной болью, болью в спине. Через несколько дней на коже, сначала в области живота, появляется пятнистая розовая сыпь. Сознание больного заторможено (вплоть до комы), больные дезориентированы во времени и пространстве, речь их тороплива и бессвязна. Температура постоянно повышена до 40° C и резко снижается примерно через две недели. Во время тяжелых эпидемий до половины заболевших могут погибнуть. Лабораторные тесты (реакция связывания комплемента и реакция Вейля — Феликса) становятся положительными на второй неделе заболевания.
Осложнения
Риккетсии Провачека паразитируют в эндотелии сосудов, в связи с этим могут возникать различные осложнения — тромбофлебиты, эндартерииты, тромбоэмболия легочных артерий, кровоизлияние в мозг, миокардиты. Преимущественная локализация в центральной нервной системе приводит к осложнениям в виде психоза, полирадикулоневрита. Присоединение вторичной бактериальной инфекции может обусловить присоединение пневмоний, отита, паротита, гломерулонефрита и др. При антибиотикотерапии, когда очень быстро проходят все проявления болезни, и даже при легких формах болезни почти единственной причиной гибели больных являются тромбоэмболии легочной артерии, как правило, это происходило уже в периоде выздоровления, при нормальной температуре тела, нередко осложнение провоцировалось расширением двигательной активности реконвалесцента.
Диагноз
Диагноз спорадических случаев в начальный период болезни (до появления типичной экзантемы) очень труден. Серологические реакции становятся положительными также лишь с 4—7-го дня от начала болезни. Во время эпидемических вспышек диагноз облегчается эпидемиологическими данными (сведения о заболеваемости, наличии завшивленности, контакт с больными сыпным тифом и др.). При появлении экзантемы (то есть с 4—6-го дня болезни) клинический диагноз уже возможен. Сроки появления и характер сыпи, гиперемия лица, энантема Розенберга, пятна Киари—Авцына, изменения со стороны нервной системы — все это позволяет дифференцировать в первую очередь от брюшного тифа (постепенное начало, заторможенность больных, изменения со стороны органов пищеварения, более позднее появление экзантемы в виде розеоло-папулезной мономорфной сыпи, отсутствие петехий и др.).
Необходимо дифференцировать и от других инфекционных болезней, протекающих с экзантемой, в частности, с другими риккетсиозами (эндемический сыпной тиф, клещевой риккетсиоз Северной Азии и др.). Некоторое дифференциально-диагностическое значение имеет картина крови. При сыпном тифе характерным является умеренный нейтрофильный лейкоцитоз с палочкоядерным сдвигом, эозинопения и лимфопения, умеренное повышение СОЭ.
Для подтверждения диагноза используют различные серологические реакции. Сохранила некоторое значение реакция Вейля—Феликса — реакция агглютинации с протеем OXig, особенно при нарастании титра антител в ходе болезни. Чаще используют РСК с риккетсиозным антигеном (приготовленным из риккетсий Провачека), диагностическим титром считается 1:160 и выше, а также нарастание титра антител. Используют и другие серологические реакции (реакция микроагглютинации, гемагглютинации и др.).
В меморандуме совещания ВОЗ по риккетсиозам (1993) в качестве рекомендуемой диагностической процедуры рекомендована непрямая реакция иммунофлюоресценции. В острую фазу болезни (и периода реконвалесценции) антитела связаны с IgM, что используется для отличия от антител в результате ранее перенесенной болезни. Антитела начинают выявляться в сыворотке крови с 4—7-го дня от начала болезни, максимального титра достигают через 4-6 нед от начала заболевания, затем титры медленно снижаются. После перенесенного сыпного тифа риккетсий Провачека в течение многих лет сохраняются в организме реконвалесцента, это обусловливает длительное сохранение антител (связаны с IgG также в течение многих лет, хотя и в невысоких титрах). В последнее время с диагностическими целями используют пробную терапию антибиотиками тетрациклиновой группы. Если при назначении тетрациклина (в обычных терапевтических дозах) через 24—48 ч не наступает нормализация температуры тела, то это позволяет исключить сыпной тиф (если лихорадка не связана с каким-либо осложнением).
Лечение и профилактика эпидемий
Огромный вклад в методологию профилактики эпидемий и лечения сыпного тифа внёс выдающийся микробиолог, основатель Пермской школы микробиологии Алексей Васильевич Пшеничнов. Основную трудность в создании вакцины против риккетсий составляла невозможность их культивирования обычными микробиологическими методами, связанная с потребностью этих бактерий в компонентах живых клеток животных или человека. А.В. Пшеничнов создал среду для культивирования риккетсий в лабораторных условиях вне организма- "хозяина". Разработал оригинальный метод заражения кровососущих насекомых на эпидермомембранах для культивирования риккетсий, метод питания кровососущих насекомых дефибринированной кровью через пленку эпидермиса с целью поддержания их жизнедеятельности или заражения риккетсиями в лабораторных условиях. В 1942 году А.В. Пшеничнов разработал эффективную вакцину для профилактики сыпного тифа. Широкое применение вакцины в СССР позволило предотвратить эпидемию тифа в действующей армии и в тылу во время Великой отечественной войны.
Основным этиотропным препаратом в настоящее время являются антибиотики тетрациклиновой группы, при непереносимости их эффективным оказывается и левомицетин (хлорамфеникол). Чаще назначается тетрациклин внутрь по 20—30 мг/кг или для взрослых по 0,3—0,4 г 4 раза в день. Курс лечения продолжается 4—5 дней. Реже назначают левомицетин по 0,5—0,75 г 4 раза в сутки в течение 4—5 дней. При тяжелых формах первые 1—2 дня можно назначать левомицетина сукцинат натрия внутривенно или внутримышечно по 0,5—1 г 2—3 раза в сутки, после нормализации температуры тела переходят на пероральное применение препарата. Если на фоне антибиотикотерапии присоединяется осложнение, обусловленное наслоением вторичной бактериальной инфекции (например, пневмонии), то с учетом этиологии осложнения дополнительно назначают соответствующий химиопрепарат.
Этиотропная антибиотикотерапия оказывает очень быстрый эффект и поэтому многие методы патогенетической терапии (вакцинотерапия, разработанная профессором П. А. Алисовым, длительная оксигенотерапия, обоснованная В. М. Леоновым, и др.) в настоящее время имеют лишь историческое значение. Из патогенетических препаратов обязательным является назначение достаточной дозы витаминов, особенно аскорбиновой кислоты и Р-витаминные препараты, которые обладают сосудоукрепляющим действием. Для предупреждения тромбоэмболических осложнений, особенно в группах риска (к ним прежде всего относятся лица пожилого возраста), необходимо назначение антикоагулянтов. Назначение их необходимо и для предупреждения развития тромбогеморрагического синдрома. Наиболее эффективным препаратом для этой цели является гепарин, который следует назначать сразу же после установления диагноза сыпного тифа и продолжать его прием в течение 3—5 дней.
Гепарин (Heparin), синонимы: Heparin sodim, Гепарин ВС, Гепароид. Выпускается в виде раствора во флаконах по 25 000 ЕД (5 мл). Следует учитывать, что тетрациклины в какой-то степени ослабляют действие гепарина. Вводят внутривенно в первые 2 дня по 40 000—50 000 ЕД/сут. Препарат лучше вводить капельно с раствором глюкозы или разделить дозу на 6 равных частей. С 3-го дня дозу уменьшают до 20 000—30 000 ЕД/сут. При уже возникшей эмболии суточную дозу в первый день можно увеличить до 80 000-100000 ЕД. Препарат вводят под контролем свертывающей системы крови.
Прогноз
До введения в практику антибиотиков прогноз был неблагоприятным, многие больные умирали. В настоящее время при лечении больных тетрациклинами (или левомицетином) прогноз благоприятный даже при тяжелом течении болезни. Летальные исходы наблюдались очень редко (менее 1 %), а после введения в практику антикоагулянтов летальных исходов не наблюдается.
Профилактика
Для профилактики сыпного тифа большое значение имеет борьба со вшивостью, ранняя диагностика, изоляция и госпитализация больных сыпным тифом, необходима тщательная санитарная обработка больных в приемном покое стационара и дезинсекция одежды больного. Для специфической профилактики использовалась инактивированная формалином вакцина, содержащая убитые риккетсии Провачека. Вакцины использовались во время повышенной заболеваемости и были эффективными. В настоящее время при наличии активных инсектицидов, эффективных методов этиотропной терапии и низкой заболеваемости значение противосыпнотифозной вакцинации значительно снизилось.
Дополнительная информация
Адрес: 105066 , г. Москва , ул. Новорязанская, дом 38, пом. 2, к. 1
Время работы: Пн-Сб, с 9:00 до 20:00
Читайте также:


