Профилактика брюшной тиф и паратифы
Брюшной тиф и паратифы А и В относятся к кишечным антропонозам бактериальной природы. Чаще встречается брюшной тиф, реже – паратифы А и В, крайне редко паратиф С.
В мире ежегодно регистрируется 16–20 млн. новых случаев брюшного тифа и 4–6 млн. заболеваний паратифом А. Тифопаратифозные заболевания поражают преимущественно лиц трудоспособного возраста, склонны к эпидемическому распространению, наносят значительный экономический ущерб и имеют свойство формировать хроническое бактерионосительство с последующим выделением возбудителя в течение многих лет.
В большинстве стран брюшной тиф является спорадическим заболеванием, но в некоторых регионах мира заболеваемость брюшным тифом эндемична.
Возбудитель брюшного тифа – Salmonella typhi, впервые обнаружена в 1880 г. C. Eberth при микроскопировании срезов внутренних органов людей, умерших от брюшного тифа.
В современной схеме Кауфмана-Уайта при обозначении сальмонелл вида enterica подвида I, к которым относятся перечисленные микроорганизмы, используют название серовара и пишут его с заглавной буквы.
В практике обычно используют сокращенные вариантов названий:
– Salmonella ser. Typhi или Salmonella Typhi, или S. Typhi;
– Salmonella ser. Paratyphi A или Salmonella Paratyphi A, илиS.Paratyphi A;
–Salmonella ser. Paratyphi B или Salmonella Paratyphi B, или S. Paratyphi B;
– Salmonella ser. Paratyphi Сили Salmonella Paratyphi С, илиS.Paratyphi С.
Антигенная структура S. Тyphi представлена соматическим О-антигеном, жгутиковым Н–антигеном, и Vi-антигеном (антиген вирулентности), входящим в состав О-антигена. В зависимости от количества и расположения Vi-антигена различают V, W и VW-формы культур. Для установления эпидемиологической связи между случаями заболеваниями и выявлением источника инфекции может быть использовано фаготипирование.
Под действием различных факторов сальмонеллы способны изменять характеристики патогенности и иммуногенности, что отражается на вирулентности и антибиотикоустойчивости циркулирующих штаммов. На популяционном уровне это приводит к тому, что при высоком коллективном иммунитете вирулентность штаммов сальмонелл снижается, по сравнению со штаммами, выделенными во время эпидемических вспышек. На высоте клинических проявлений штаммы S. Тyphi более вирулентны, нежели в периоде угасания болезни, а штаммы, выделенные от острых бактерионосителей, более вирулентны, чем выделенные от хронических носителей. Под влиянием антибиотиков возможно образование L-формы, обладающие устойчивостью к антибиотикам и меньшей иммуногенностью, что способствует рецидивирующему течению заболевания.
Возбудители брюшного тифа и паратифов относительно устойчивы во внешней среде, хорошо переносят низкие температуры. Нагревание при 60°С они выдерживают до 30 мин, но быстро погибают при кипячении. При обработке зараженных объектов применяемыми в практике дезинфицирующими средствами – через 30-40 мин. В пищевых продуктах и воде брюшнотифозные и паратифозные бактерии могут сохраняться, не теряя патогенности до нескольких недель.
Источником инфекции при брюшном тифе и паратифах А, С являются больные люди и бактерионосители. При паратифе В наряду с человеком источником инфекции могут быть крупный рогатый скот, свиньи, домашняя птица.
Возбудители брюшного тифа и паратифов выделяются из организма с испражнениями, реже с мочой, иногда с рвотными массами. Инфекционная доза возбудителя брюшного тифа, вызывающая заболевание у 25 % искусственно зараженных взрослых добровольцев (ИД_25), составляет 100 000 микробных клеток. Эта доза содержится всего лишь в 0,001 – 0,01 г фекалий брюшнотифозного больного и хронического бактериовыделителя. Доза в 1000 микробных клеток заболеваний не вызывала. Меньшая вирулентность возбудителей паратифов А и В в достаточной мере объясняет незначительную роль водного пути в их передаче и в целом заметно меньшее распространение этих инфекций по сравнению с брюшным тифом.
Выделение возбудителей с испражнениями наблюдается у части больных с 3–5-го дня заболевания. У большинства больных выделение бактерий с испражнениями происходит в течение 2–4-й недели болезни. В это время наряду с массивным выделением возбудителей с испражнениями у некоторых больных бактерии выводятся еще и с мочой. Около 20 % и более переболевших продолжают выделять бактерии с испражнениями до 3 мес. (острые бактерионосители), а у 3–5% переболевших брюшным тифом и паратифами бактериовыделение наблюдается более 3 мес. и нередко длится многие годы (хронические бактерионосители).
Наблюдается также транзиторное и так называемое перемежающееся носительство, когда выделение возбудителя у хронических носителей имеет дискретный характер (возбудитель выделяется не постоянно, а лишь время от времени), что, естественно, затрудняет их выявление.
В эпидемиологическом отношении наиболее опасны больные легкими и стертыми (атипичными) формами болезни. По мере снижения заболеваемости возрастает роль как источников инфекции бактерионосителей, что обусловлено трудностями их выявления. Мужчины и женщины болеют примерно с одинаковой частотой, но женщины чаще становятся бактерионосителями.
Механизм передачи возбудителей фекально-оральный, т. е. заражение людей происходит при употреблении инфицированной воды или пищевых продуктов. Контактно-бытовой путь передачи возбудителей тифопаратифозных заболеваний наблюдается редко, преимущественно среди детей.
В регионах с повышенным уровнем заболеваемости преобладает водный путь передачи возбудителя тифопаратифозных заболеваний. Возможно сочетание различных путей передачи инфекции, что устанавливается в процессе эпидемиологического обследования. Восприимчивость людей к брюшному тифу и паратифам различная, но при массовом заражении в эпидемических очагах может заболеть до 40–50 % людей. Иммунитет после заболевания брюшным тифом, паратифом А или паратифом В типоспецифичен, довольно напряженный и длительный. Повторные заболевания встречаются редко и через значительные сроки после первичного заболевания.
Спорадическая (круглогодичная) заболеваемость тифопаратифозными инфекциями может наблюдаться на протяжении всего года. Она проявляется в виде редких, разрозненных случаев заболеваний, не связанных между собой. Более высокие показатели заболеваемости отмечаются в летне-осенний период.
Эпидемиологическая диагностика заболеваемости брюшным тифом и паратифами проводится с использованием тех же методических приемов, что и при диагностике заболеваемости другими кишечными антропонозами (дизентерией, вирусными гепатитами А, Е).
Основным направлением профилактики тифопаратифозных заболеваний является проведение санитарно-гигиенических мероприятий, предупреждающих передачу возбудителей через воду и пищу. Это достигается путем осуществления постоянного санитарно-эпидемиологического надзора с целью обнаружения и устранения нарушений санитарно-противоэпидемических норм и правил. Важное значение в профилактике брюшного тифа и паратифов А, В, С имеют своевременное выявление, изоляция и лечение больных и бактерионосителей.
Профилактическим обследованиям (осмотру и лабораторному обследованию) с целью выявления источников тифопаратифозных инфекций подвергаются лица, впервые поступающие на работу на объекты водоснабжения, питания, лечебные и детские учреждения, для непосредственного обслуживания больных и детей.
Исследованию крови на гемокультуру независимо от уровня заболеваемости тифо-паратифами подлежат все лица с лихорадочным состоянием невыясненного происхождения, наблюдающимся в течение 5-ти и более дней.
Лабораторному обследованию по эпидемическим показаниям с целью раннего выявления больных (бактерионосителей) подвергаются:
– переболевшие брюшным тифом и паратифами;
– работники питания, водоснабжения и лица, к ним приравненные;
– лица, подвергшиеся риску заражения.
В очаге с единичным заболеванием у всех указанных лиц проводится однократное бактериологическое исследование испражнений и исследование сыворотки крови в РНГА. У лиц с положительной РНГА производят повторное пятикратное бактериологическое исследование испражнений и мочи. Вакцинацию против брюшного тифа по эпидемическим показаниям следует проводить за 1 – 2 месяца до начала сезонного подъема заболеваемости. В случаях увеличения количества больных и развития вспышки вакцинация в очаге не проводится. Экстренная профилактика проводится бактериофагом лицам, подвергшимся риску заражения брюшным тифом или паратифами. Первое назначение бактериофага должно быть после забора материала для бактериологического обследования. Этим лицам в очагах брюшного тифа дается брюшнотифозный, а при паратифах – поливалентный сальмонеллезный фаг.
Правила выписки реконвалесцентов, перенесших брюшной тиф и паратифы, диспансерное наблюдение за переболевшими осуществляется в соответствии с действующими СанПиН и Методическими рекомендациями, утвержденными ГВМУ МО РФ.

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.

Профилактика брюшного тифа разделяется на специфическую (вакцина против брюшного тифа) и неспецифическую (заключающуюся в предупреждении инфицирования). Прививка от брюшного тифа не входит в список обязательных (вакцинация согласно национальному календарю профилактических прививок) и выполняется только при наличии эпидемических показаний.
Вакцинация населения, а также надзор за качеством питьевой воды, взятие под контроль приготовление, реализацию и хранение пищевых продуктов т.д. проводится согласно санитарно-эпидемическим правилам: СП 3.1.1.3473-17 профилактика брюшного тифа и паратифов.
САНПИН – профилактика брюшного тифа, изменения
Согласно этому документу осуществляется профилактика возникновения и распространения данного заболевания на территории страны.
Неспецифические профилактические мероприятия
Брюшной тиф (БТ) является строго антропонозной инфекцией, поэтому источником брюшнотифозных сальмонелл может быть только человек. Эпидемическую опасность представляют больные БТ и бактерионосители сальмонелл.
Бактерионосительство разделяется на три категории:
- острое – развивается после перенесенного в легкой степени БТ при условии, что клиническое выздоровление произошло раньше, чем организм успел очиститься от возбудителя. Острые бактерионосители могут выделять брюшнотифозные сальмонеллы в окружающую среду с каловыми массами и мочой около трех месяцев;
- хроническое – сопровождается выделением возбудителя БТ более трех месяцев. Хроническое носительство может длиться всю жизнь. Данный тип носителей представляет наибольшую эпидемическую опасность, так как возбудитель может выделяться непостоянно, приводя к ошибкам в диагностике;
- транзиторное, сопровождающееся однократным выявлением брюшнотифозных сальмонелл в анализе кала, при условии, что у пациента отсутствуют симптомы брюшного тифа и он ранее не болел им. В анализе желчи или мочи при транзиторном носительстве, возбудитель не выявляется никогда. Транзиторное носительство характерно для вакцинированных лиц (при попадании в их организм сальмонелл) или при условии заражения малыми дозами возбудителя, недостаточной для развития инфекционного процесса.
Неспецифическая профилактика включает в себя:
- осуществление государственного контроля за качеством водоснабжения, продуктов питания (в особенности мясные и молочные продукты);
- проведение сан.просветительных работ с населением (информированность населения о путях передачи брюшного тифа, правилах личной гигиены, первых симптомах болезни и т д.);
- контроль заболеваемости и оценку необходимости проведения вакцинации населения в районах с неблагоприятной эпидемической ситуацией;
- выполнение регулярных анализов воды в водоемах;
- обследование сотрудников пищевых предприятий;
- мониторинг за выполнением сан.профилактических мер и т.д.
Личная (индивидуальная) профилактика БТ заключается в соблюдении правил личной гигиены. Запрещено употреблять термически необработанные мясные и молочные продукты, пить не фильтрованную и некипяченую воду, употреблять в пищу немытые овощи и фрукты, принимать и готовить пищу грязными руками и т.д.
Следует отметить, что отмечается прямая связь с частотой встречаемости брюшного тифа и экономической ситуацией в районе. В развитых странах с высоким уровнем жизни данное заболевание практически не регистрируется, либо встречается в виде единичных вспышек.
В странах с низким уровнем жизни, санитарии и медицинского обслуживания населения (страны Африки, некоторые районы Индии и т.д.), часто отмечаются массовые вспышки брюшного тифа.
Профилактика брюшного тифа в очагах болезни
При выявлении БТ, больной немедленно изолируется. Все лечение проводится только в условиях инфекционного стационара. Обо всех случаях заболевания отправляется экстренное извещение в Санэпиднадзор.
После изолирования больных в очаге проводят заключительную дезинфекцию. Все контактные лица обследуются на бактерионосительство и наблюдаются в течение 21 дня (максимальная длительность инкубационного периода для брюшного тифа).
Диспансерный учет в КИЗе (кабинет инфекционных заболеваний) по месту жительства – 3 месяца, в дальнейшем – 2 года на учете в санэпиднадзоре.
После получения допуска к работе, такие сотрудники пять лет состоят на учете в КИЗе, с проведением регулярных бактериологических обследований.
Специфическая профилактика брюшного тифа
Показаниями к вакцинации от БТ являются: 
- эпидемически неблагоприятная заболеваемость в районе (число больных брюшным тифом превышает 25 на 100 тысяч населения);
- выезд в районы с высоким уровнем заболеваемости БТ;
- наличие постоянных контактов с бактерионосителями.
Плановому вакцинированию подлежат лабораторные сотрудники, работающие с культурами брюшнотифозных сальмонелл, медицинский персонал кишечных инфекционных отделений, а также лица, занимающиеся утилизацией быт.отходов, ремонтом канализаций.
Вакцинация против брюшного тифа проводится в поликлинике по месту жительства. Пациент осматривается вначале терапевтом, затем инфекционистом. Прививка выполняется только при полном отсутствии противопоказаний.
Роспотребнадзор (стенд)
Брюшной тиф: заболевание, меры профилактики
и противоэпидемические мероприятия
Брюшной тиф является классическим инфекционным заболеванием с фекально-оральным механизмом передачи, часто – тяжелым клиническим течением, склонностью (при отсутствии лечения) к возникновению различных осложнений.
В настоящее время заболеваемость брюшным тифом в Российской Федерации сведена до уровня единичных случаев (в 2014 году – 12; показатель заболеваемости – 0,01 на 100 тысяч населения).
Характерной особенностью последних лет является завозной характер данного заболевания (подавляющее большинство случаев завезено мигрантами; чаще всего – из региона Средней Азии).
В 2014 году в Пензенской области случаев брюшного тифа не выявлено, в 2013 году зарегистрирован 1 случай (у жительницы Пензенской области, заразившейся в Подмосковье, где она находилась на заработках).
Брюшной тиф – кишечная инфекция, вызывается возбудителем Salmonella typhi.
Заболевание характеризуются язвенным поражением лимфатической системы тонкой кишки, лихорадкой, циклическим течением с выраженной интоксикацией, сыпью на кожных покровах туловища, увеличением печени и селезенки.
Типичное осложнение нелеченного заболевания - кишечное кровотечение и прободение кишечника с самыми неблагоприятными последствиями для больного.
Летальность – до 1%.
Источником инфекции при брюшном тифе и паратифах является человек (больной или бактерионоситель).
Механизм заражения брюшным тифом и паратифами фекально-оральный. Главный (массовый) путь передачи возбудителей инфекции водный. Пищевой и бытовой пути являются дополнительными.
Эпидемиологической особенностью является наличие обширного контингента высокого риска в виде лиц без определенного места жительства.
У части переболевших формируется хроническое бактерионосительство, которое способствует возникновению новых случаев заражения.
Хроническое брюшнотифозное бактерионосительство отмечается чаще у женщин, чем у мужчин, что должно учитываться в практической работе.
Основные мероприятия по профилактике брюшнотифозной инфекции
1. Осуществление мероприятий по обеспечению населения доброкачественными, безопасными в эпидемическом отношении водой и пищевыми продуктами, канализованием территории, безопасными в эпидемическом отношении условиями труда и жизнедеятельности.
2. Осуществление надзора за соблюдением санитарных правил и норм в организациях и на объектах (независимо от форм собственности и ведомственной принадлежности) по производству, хранению, транспортированию, реализации (оптовая и розничная торговля) пищевых продуктов, общественного питания, водоканала.
3. Осуществление надзора за соблюдением санитарных правил и норм в организованных коллективах детей и взрослых, лечебно-профилактических учреждениях, санаториях, домах отдыха и др.
4. Гигиеническая подготовка и аттестация работников отдельных профессий, производств и организаций, деятельность которых связана с производством, хранением, транспортировкой и реализацией пищевых продуктов, в том числе, продовольственного сырья, питьевой воды, воспитанием и обучением детей, коммунальным и бытовым обслуживанием населения (далее по тексту - работники отдельных профессий, производств и организаций).
5. Гигиеническое воспитание и обучение граждан с помощью средств массовой информации по вопросам профилактики брюшного тифа и паратифов.
6. Проведение клинико-лабораторных и серологических обследований и ограничительных мер среди отдельных групп населения в профилактических целях.
7. Вакцинация отдельных групп населения (при наличии показаний).
Данные мероприятия включают в себя комплекс мер, проводимых при возникновении заболеваний (выявлении носителей) брюшным тифом (в эпидемических очагах) или при потенциальной угрозе возникновения и распространения этих заболеваний.
К основным из них относятся:
1. Активное выявление больных и бактерионосителей.
2. Госпитализация выявленных больных.
3. Эпидемиологическое расследование очага, медицинское наблюдение за контактными лицами.
4. Текущая и заключительная дезинфекция в очаге.
Лечение должно быть комплексным, включающим уход, диету, этиотропные и патогенетические средства, а по показаниям - иммунные и стимулирующие препараты.
Больным необходимо соблюдать строгий постельный режим до 6-7-го дня нормальной температуры, с 7-8-го дня нормальной температуры разрешается сидеть, а с 10-11-го- ходить. В тех случаях, когда лечение антибиотиками не проводится, эти сроки могут быть сокращены.
Среди препаратов специфического действия ведущее место занимает левомицетин (хлорамфеникол). Его назначают внутрь по 0,5 г 4 раза в сутки до 10-го дня нормальной температуры. Обычно продолжительность курса лечения составляет 12-18 дней. С 5-8-го дня нормальной температуры суточная доза левомицетина может быть уменьшена до 1,5 г. При рецидиве назначается повторный курс. При невозможности использования левомицетина внутрь (частая рвота и т. п.) его назначают в растворимой форме (левомицетин-сукцинат, хлороцнд С), внутримышечно или внутривенно. Суточная доза для взрослых 3,0-4,5 г.
При лечении левомицетином необходимо следить за лейкоцитарной формулой крови, так как известно его токсическое действие на кроветворные органы. Имеются данные успешного применения ампициллина, бактрима и амоксициллина при брюшном тифе. Однако все эти препараты по эффективности уступают левомицетину.
Для повышения эффективности этиотропной терапии в основном с целью предупреждения рецидивов и формирования хронического бактериовыделительства ее рекомендуется проводить в комплексе со средствами, стимулирующими защитные силы организма и повышающими специфическую и неспецифическую резистентность. Для стимуляции специфического иммунитета применяются брюшнотифозная вакцина, тифо-паратифозная В вакцина или брюшнотифозный Vi-антиген.
Больным брюшным тифом назначаются также сердечные и сосудо-тонизирующие средства; при выраженной интоксикации - гемодез, реополиглюкин, полиионные солевые растворы с глюкозой и др.
При перфорации кишечника требуется незамедлительное хирургическое вмешательство. При кишечном кровотечении больному необходим абсолютный покой. Запрещаются движения, прием пищи. Показаны гемостатические средства, переливания крови в гемостатических дозах.
Больных выписывают из стационара под наблюдение врача-инфекциониста поликлиники на 21-23-й день нормальной температуры с учетом общего состояния и троекратного отрицательного результата бактериологического исследования кала и мочи, а также однократного отрицательного результата исследования всех трех порций желчи. При лечении антибиотиками исследования производят через 3-5 дней после их отмены. Лиц, не получавших левомицетин, выписывают из стационара после 14-го дня установления нормальной температуры и проведения указанных выше анализов.
Профилактические мероприятия сводятся, прежде всего, к выявлению бактерионосителей брюшнотифозной палочки и пресечению путей передачи. Наиболее результативны меры по устранению водного и пищевого путей передачи возбудителей, что обеспечивают налаживанием должного водоснабжения, канализации и хорошей работы предприятий общественного питания. Поддержание водопроводных и канализационных сооружений в надлежащем санитарно-техническом состоянии, соблюдение санитарных и противоэпидемических норм и правил при их функционировании, очистка и обеззараживание сточных вод перед их сбросом в открытые водоёмы служат залогом спокойной эпидемической обстановки по брюшному тифу и другим кишечным инфекциям. Большое значение имеет санитарное просвещение населения, овладение санитарными минимумами работниками общественного питания и торговли пищевыми продуктами. С целью выявления носителей среди лиц, поступающих работать на пищевые и приравненные к ним объекты (не болевших ранее брюшным тифом), перед допуском к работе исследуют сыворотку крови в РПГА с О- и Vi-эритроцитарными диагностикумами и проводят однократное бактериологическое исследование кала. При отрицательных результатах обследуемых лиц допускают к работе.
Вспомогательное значение имеет иммунизация, проводимая по эпидемиологическим показаниям среди населения, начиная с 3 лет в местностях, неблагополучных по брюшному тифу (уровень заболеваемости превышает 25 случаев на 100 000 населения), а также взрослым из групп риска: работникам очистных сооружений, инфекционных больниц, бактериологических лабораторий и т.п. Вакцинация показана лицам, выезжающим в страны Азии, Африки и Латинской Америки, где заболеваемость брюшным тифом высока. Для этого применяют убитые клеточные вакцины с коэффициентом защиты 50-88% и субклеточные (на основе Vi-Ar) с коэффициентом защиты 62-75%.
Возбудители брюшного тифа, паратифов
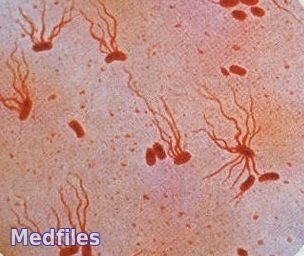
Возбудителя брюшного тифа (S. typhi) выявил впервые немецкий гистолог Эберт в 1880 г., увидевший его при микроскопии гистологических препаратов – срезов селезенки, периферических лимфоузлов и пейеровых бляшек, взятых у умерших от тифа больных. В 1884 г. Гаффки получил чистую культуру возбудителя. В этом же году А. Брион и Х. Кайзер описали возбудителя паратифа А (S. paratyphi A), а Г. Шоттмюллер – возбудителя паратифа В (S. paratyphi В). Этих сальмонелл выделили в чистой культуре и изучили Ашар и Бедсон в 1896 г.
Родовое название связано с именем американского ветеринарного врача Д. Сальмона, который в 1885 г. выделил возбудителя сальмонеллезов (S. choleraesuis) от больных свиней. В 1888 г. Гертнер выделил S. enteritidis из мяса и селезенки коров, погибших от острой пищевой инфекции. В 1890 г. Леффлер, 1893 г. С.С. Мережковский и 1900 г. Даниш обнаружили другого возбудителя S. typhimurium, вызвавшего аналогичные заболевания у человека и у мышей.
В 1934 г. Ф. Кауфман и П. Уайт разработали классификацию сальмонелл по антигенной структуре.
(вызывают заболевания у человека и животных)
S. typhi (палочка Эберта-Гаффки)
S. paratyphi A (палочка Бриона-Кайзера)
S. paratyphi В (палочка Шоттмюллера)
Однако в большинстве учебных пособий и справочников для удобства используется исторически сложившаяся таксономия, рассматривающая серовары, как виды (например, S . typhi , вместо S . enterica подвид enterica серовар Typhi )
Морфология и тинкториальные свойства.
Мелкие грамотрицательные палочки с закругленными концами размером 0,7-1,5?2-5 мкм, в мазках располагаются беспорядочно, подвижны (перетрихи), имеют пили I и II типов, S . typhi – микрокапсулу, спор не образуют.
Факультативные анаэробы, хемоорганогетеротрофы. Не требовательны к условиям культивирования: оптимальная температура роста 370С, значение рН 6,8-7,2, длительность культивирования – 24-48 часа. Хорошо растут на простых питательных средах (МПБ, МПА). В МПБ наблюдается рост в виде диффузного помутнения с последующим образованием осадка. На МПА образуют колонии в S - (средних размеров, гладкие, блестящие, полупрозрачные с голубоватым оттенком) и R -форме, S . paratyphi В и S . enteritidis по краю колоний формируют слизистый валик. В качестве накопительных сред используют желчный и селенитовый бульон. На дифференциально- диагностических средах Эндо, Левина и Плоскирева образуют бесцветные колонии (не ферментируют лактозу). На висмут-сульфитном агаре – колонии черного цвета с металлическим блеском, окруженные черным ободком прокрашенной среды.
Сальмонеллы обладают выраженной ферментативной активностью. Оксидазоотрицательны и каталазоположительны. Реакция Фогеса-Проскауэра отрицательная. Сахаролитическая активность: не расщепляют лактозу и сахарозу; глюкозу, маннит, мальтозу и другие сахара разлагают до кислоты и газа (исключение, S . typhi – до кислоты), по способности разлагать ксилозу и арабинозу различают 4 типа: К+А+; К-А-; К+А-; К-А+. Протеолитические свойства: не образуют индол, желатин не разжижают, образуют H 2 S (исключение, S . paratyphi A ).
Антигенная структура сальмонелл – сложная, имеются О-, Н-, Vi -, М-антигены.
* О – соматический антиген, липополисахарид клеточной стенки, термостабильный, (выдерживает кипячение в течение 2,5 часов, автоклавирование при 1200 С – 30 мин.), чувствительны к формальдегиду, но устойчив к спирту, групповой – согласно классификации Кауфмана-Уайта, семейство делится на 67 серогрупп (А, В, С, Д…). О-АГ состоит из R -ядра и боковой S -цепи, к которой присоединяются сахара – рецепторы (обозначаются цифрами). Общность конечного сахара (по химической природе является 3,6-дидезоксигексозой) является основанием для объединения в серогруппу. Некоторые группы имеют общие О-АГ, но каждая группа содержит один основной антиген: в группе А – 2, в группе В – 4, в группе С – 7, Д – 9…
* Н – жгутиковый антиген, белок флагеллин, термолабильный (разрушается при нагревании до 75-100С, а также под действием соляной кислоты, спирта, протеолитических ферментов), типовой (более 250 сероваров, расположены в алфавитном порядке в таблице Кауфмана-Уайта). У Н-АГ сальмонелл различают 2 фазы: I (специфическая) – различна у серотипов, входящих в одну группу, обозначается строчными латинскими буквами; II (неспецифическая) – содержат в своем составе общие для всей группы компоненты, обозначается арабскими цифрами. Если у серовара присутствуют обе фазы Н-АГ, то его называют двухфазным, если одна – монофазным.
* Vi -АГ – поверхностный полисахаридный антиген S . typhi , являющийся разновидностью К-АГ, термолабильный (разрушается при кипячении за 10 минут), чувствительный к соляной кислоте и спирту, встречается только у вирулентных сальмонелл, препятствует агглютинации О-антисыворотками, является рецептором для бактериофагов.
* М-АГ – слизистый, водонерастворимый, разрушается под действием кислот и спиртов.
* эндотоксин – липополисахарид клеточной стенки, высвобождается при массовой гибели возбудителей, играет основную роль в патогенезе брюшного тифа, оказывая пирогенное и токсическое действие;
* возбудители сальмонеллезов выделят экзотоксины – термолабильный белковый энтеротоксин, сходный с холерогеном и LT -токсином E . coli (увеличивают в клетках эпителия тонкого кишечника содержание цАМФ, что приводит к повышенному выходу воды из клеток и развитию диареи) + цитотоксическое действие, вызывая гибель энтероцитов.
2. Ферменты патогенности: гиалуронидаза, фибринолизин, лецитиназа, муциназа, протеаза, супероксиддисмутаза (инактивирует суперактивные радикалы О2, что придает устойчивость к фагоцитозу).
3. Структурные и химические компоненты клетки:
* пили I и II типов;
* микрокапсула у S . typhi ;
* белки наружной мембраны – инвазины (обеспечивающие инвазию слизистой и резистентность к фагоцитозу, позволяющую сальмонеллам сохраняться и размножаться внутри фагоцитов);
Резистентность у сальмонелл – достаточно высокая. Выдерживают рН в диапозоне 4-9, в водоемах, сточных водах, почве сохраняют жизнеспособность до 3 месяца, в комнатной пыли – от 80 до 550 дней. Хорошо переносят низкие температуры: во льду сохраняются более 60 дней, в замороженном мясе – 6-13 месяцев (в толще мяса могут сохраняться и после тепловой обработки), размножается в мясном фарше при +50С, в яйцах – до 13 месяцев (при хранении яиц в холодильнике могут проникать через неповрежденную скорлупу и размножаться в желтке), в колбасе – 2-4 месяца, в хлебе – до 3-х месяцев, на овощах и фруктах – 5-10 дней. Хуже выдерживают высокую температуру: при 560 С выдерживают 40-60 минут, при 700 С погибают через 10 минут, при 1000 С – моментально. Чувствительны к дезрастворам в рабочей концентрации (5% фенол, 3% хлорамин, 3% лизол вызывают гибель бактерий через 2-3 минуты) и антибиотикам.
Брюшной тиф (название болезни дал Гиппократ, происходит от греч. typos – туман, спутанное сознание) – острое антропонозное инфекционное заболевание, характеризующееся поражением лимфоидного аппарата тонкого кишечника, бактериемией, выраженной лихорадкой, интоксикацией и розеолезной сыпью. Паратифы А и В сходны по характеру и клиническим проявлениям с брюшным тифом, но протекают более легко.
Сальмонеллезы – группа полиэтиологичных острых зооантропонозных кишечных инфекций, протекающих по типу гастроэнтеритов у взрослых и токсико-септических инфекций у детей.
Источник инфекции: больные и бактерионосители.
Механизм передачи: фекально-оральный (пути: пищевой, водный, контактно-бытовой). Брюшной тиф и паратиф А распространяются чаще водным путем (употребление воды из неглубоких загрязненных водоемов, технических водопроводов, в случаях прорыва канализационных вод). При паратифе В преобладает пищевой путь (заражение чаще происходит через молоко, молочные продукты, кремы, овощные салаты). Бытовой путь реализуется, как правило, через бактерионосителей.
Патогенез и клинические особенности брюшного тифа и паратифов А и В .
1. Стадия внедрения возбудителя: сальмонеллы попадают в организм через рот и преодолев барьеры неспецифической защиты организма, проникают в тонкий кишечник, где происходит их адгезия к энтероцитам за счет пилей I типа.
2. Стадия поражения лимфоидной ткани: поражают пейеровы бляшки тонкого кишечника, в лимфатических фолликулах тонкой кишки сальмонеллы фагоцитируются макрофагами, с которыми проникают сначала в лимфоузлы, затем через грудной проток и в кровь.
3. Бактериемия (конец инкубационного периода): с током крови макрофаги вместе с поглощенными сальмонеллами циркулируют по организму (микроорганизмы могут даже в них размножаться).
4. Интоксикация: под воздействием бактерицидных факторов крови сальмонеллы погибают и при этом высвобождается эндотоксин, обусловливая лихорадку и сильнейшую интоксикацию, которая сохраняется на протяжение всего заболевания. (соответствует периоду выраженных клинических проявлений заболевания, температура тела достигает 39-400С и держится от 4 до 8 недель).
5. Стадия паренхиматозной диффузии: макрофаги с сальмонеллами циркулируют по организму и после гибели фагоцитов микробы могут попасть в различные органы: костный мозг, селезенку, печень, желчный пузырь, кожа и т.д. (воспаление, образование гранулем).
6. Выделительно-аллергическая стадия: вместе с желчью возбудители снова попадают в тонкий кишечник, при повторном контакте с сенсибилизированной лимфоидной тканью развивается гиперчувствительность немедленного типа (феномен Артюса), что приводит к некрозу пейеровых бляшек и образованию язв (кишечные кровотечения, прободение кишечника). По мере накопления антител организм постепенно освобождается от возбудителя – они выделяются со слюной, потом, испражнениями, желчью и мочой.
Инкубационный период – 10-14 дней. Клиника брюшного тифа, паратифов А и В характеризуется циклическим течением и проявляется лихорадкой (повышение температуры тела до 39-400С), интоксикацией, появлением розеолезной сыпи, гепатолиенальным синдромом,нарушениями со стороны нервной (бред, галлюцинации) и сердечно-сосудистой (падение АД, коллапс…) систем. Выздоровление не всегда совпадает с освобождением организма от возбудителей, этот процесс затягивается; 5 % переболевших становятся бактерионосителями.
Патогенез и клинические особенности сальмонеллезов .
Возбудители попадают в организм человека с обсемененными пищевыми продуктами. В желудке происходит частичная гибель сальмонелл. Воротами инфекции являются клетки слизистой тонкого кишечника. Здесь сальмонеллы внедряются между ворсинками, колонизируют и повреждают их. Это вызывает умеренное воспаление слизистой оболочки. Эндотоксин, выделяющийся при разрушении сальмонелл, обуславливает интоксикацию. Вырабатываемый сальмонеллами экзотоксин (энтеротоксин) вызывает диарею и рвоту, нарушение водно-солевого обмена и обезвоживание организма. Он обладает также цитотоксическим действием, вызывая гибель энтероцитов. Сальмонеллы проникают в подлежащие ткани слизистой оболочки, транспортируются через нее в макрофаги и могут поступать в лимфу и кровь, вызывая бактериемию и генерализацию инфекционного процесса.
Короткий инкубационный период – 12-24 часа. Начала заболевания – острое: озноб, повышение температуры до 390С, интоксикация (головная боль, слабость, тошнота), боли в животе, диспептические расстройства (рвота, понос), признаки обезвоживания организма, падение АД. Заболевание протекает обычно в течение 3-5 дней и заканчивается выздоровлением. При генерализованных формах сальмонеллез протекает более тяжело и длительно. Как субклиническую форму сальмонеллеза рассматривают бактерионосительство (острое – до 3 месяцев, хроническое – более 3 месяцев).
Постинфекционный иммунитет при брюшном тифе и паратифах – гуморальный, напряженный, длительный (не менее 15-20 лет, часто пожизненный). Образуются антитела к О-, Н-, Vi-антигенам:
* Первыми к концу 1-й недели заболевания появляются антитела к О-АГ, достигая максимума к периоду разгара (14-15 дней), а затем исчезают.
* Антитела к Н-АГ появляются к концу 2-й недели, достигая максимума в период реконвалесценции и длительно сохраняясь в организме после перенесенного заболевания.
* Антитела к Vi-АГ обнаруживаются у бактерионосителей брюшного тифа.
Постинфекционный иммунитет при сальмонеллезах – гуморальный и клеточный, типоспецифический, ненапряженный и недлительный, опосредован SIgA.
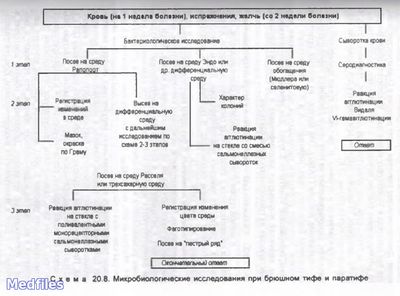
Микробиологические исследования при брюшном тифе и паратифе
Исследуемый материал: выбор материала для исследования при брюшном тифе и паратифах определяется стадией заболевания (инкубационный период – испражнения, продромальный период, 1-я неделя заболевания – кровь на посев, разгар заболевания и период реконвалесценции, с конца 2-ой недели – моча, испражнения, желчь, соскоб из розеол, костный мозг…, кровь на серодиагностику), при сальмонеллезах – испражнения, рвотные массы, промывные воды желудка, пищевые продукты, кровь.
1. Бактериоскопический метод.
2. Бактериологичекий метод (основной).
3. Серологический метод:
* Реакция Видаля (развернутая РА с О- и Н-антигенами);
* РНГА с эритроцитарными О-, Н-, Vi-диагностикумами;
4. Молекулярно-биологический метод (ПЦР, ДНК-зонды).
5. Аллергологический метод (кожно-аллергическая проба с эбертином).
Специфическая профилактика проводится по эпидпоказаниям:
- Вакцина ТАБТе – химическая сорбированная вакцина (содержит полные антигены брюшнотифозные, паратифозные А и В, столбнячный анатоксин);
- Брюшнотифозная спиртовая вакцина, обогащенная Vi- антигеном;
Неспецифическая профилактика : ранняя диагностика и изоляция больных, дезинфекция в очаге инфекции, выявление бактерионосителей, соблюдение санитарного режима в детских учреждениях, предприятиях питания, санитарно-бактериологический контроль за работой систем централизованного и нецентрализованного водоснабжения.
Лечение : ХТП и антибиотики; при сальмонеллезах применяется, в основном, патогенетическая терапия, направленная на нормализацию ВЭБ (антибиотики назначают только при генерализованных формах); спецефическое лечение – брюшнотифозные и сальмонеллезные бактериофаги.
Читайте также:


