С трихомонадами ставят на учет
Да, для полного излечения необходимо проведение лечения обоих партнеров.
Анализ следует сдавать через 1 месяц после принятия последней таблетки.
Вам следует обратиться к гинекологу, чтобы пройти дообследование, взять необходимые анализы и выяснить причину заражения, так же возможно произвести подбор индивидуальных средств контрацепции. Записаться можно по телефону 8-495-636-29-46.
Вы можете начать лечение тогда, когда посчитаете нужным. Ограничения касаются только приема алкогольных напитков. Дело в том, что алкоголь может менять метаболизм препаратов, что сказывается на эффективности лечения. У ряда препаратов в сочетании с алкоголем образуются токсические метаболиты, которые проявятся в побочных эффектах. Продолжительность приема препаратов оговаривается с врачом на приеме. Если у Вас возникнут дополнительные вопросы записаться на прием можно по телефону Единого call-центра: 8-495-636-29-46
Для уточнения ситуации повторите исследование. Возможна ошибка лаборатории. К сожалению, невозможно выяснить, когда человек был инфицирован трихомонадами.
Да, возможно хроническое течение данной инфекции.
Все ситуации возможны. Перед лечением, так же как и после окончания желательно сдать анализы. Секс, даже в презервативе, на фоне лечения не рекомендован.
Ошибка, конечно же, возможна. Для уточнения ситуации я бы рекомендовала повторить мазок на флору и анализ на трихомонады методом ПЦР. Анализы стоит сдать и Вам, и мужу.
Может, но это бывает не так уж и часто.
При наличии любой острой инфекции от планового кесарева сечения лучше воздержаться на период лечения. Если же есть экстренные показания, то прооперируют и при наличии трихомониаза. Ошибки в диагностике, конечно, возможны. Если бы было время, можно было бы пересдать анализы.
Данные заболевания иногда лечатся очень плохо. Параллельно с проводимым лечением рекомендую с мужем пройти комплексное обследование для уточнения причины привычного невынашивания беременности. Подробно об этом читайте в разделе "Медицинские публикации".
Я бы рекомендовала воздержаться от перепадов температур во время лечения. После получения отрицательных анализов – пожалуйста, ходите в сауну.
Возможно инфицирование плода. Лечение стоит повторить. Кесарево сечение по этой причине не показано.
Трихомониазом Вы могли заразиться и бытовым путем, а вот уреаплазмоз передается, в основном, половым путем. Правда, в небольшом количестве уреаплазмы могут в норме жить во влагалище. Вашей партнерше необходимо сдать бактериальный посев на эту инфекцию. На время лечения необходимо половое воздержание, чтобы не было повторного инфицирования от недолечившегося партнера. После курса лечения можно заниматься сексом в презервативе – до получения отрицательных результатов на инфекции. Подробно об этих инфекциях Вы можете прочитать в разделе "Медицинские публикации".
Вы могли заразиться в бане, сауне и других влажных местах, если контактировали с невысохшими выделениями больного трихимониазом, а также при пользовании чужой мочалкой, полотенцем и т.д.
А Ваш половой партнер начал лечение? После начала терапии Вы не занимались сексом?
Я бы рекомендовала Вашей девушке пересдать анализ, поскольку в лаборатории могли просто – напросто ошибиться. Трихомониаз передается, в основном, половым путем. Бытовое заражение возможно при контакте со свежими влагалищными выделениями или спермой больного человека (в том числе, при пользовании одним полотенцем).
Трихомониаз передается преимущественно половым путем. Возможно также заражение при попадании на половые органы свежих влагалищных выделений или спермы больного трихомониазом (например, при пользовании одним полотенцем, причем сразу, не допуская высыхания этих выделений).
Профилактику и "делать до начала лечения" уже поздно, так как Вы уже заболели. Эти заболевания необходимо лечить во время беременности. Но не в данный срок, а несколько позже, после 12 недель, под контролем лечащего врача.
Во время лечения половых инфекций, в том числе, трихомониаза, сексом заниматься не рекомендуется, поскольку возможно повторное заражение от недолечившегося партнера.
Несмотря на то, что трихомониаз передается преимущественно половым путем, возможен и бытовой путь передачи инфекции. Вы будете принимать ванны, грязи, плавать в бассейне и т.д., а доктора будут удивляться, почему началась эпидемия трихомониаза в санатории. Кроме этого, под действием физических факторов у Вас самой может обостриться кольпит, что доставит Вам лишние проблемы. Я бы рекомендовала Вам сначала вылечить имеющиеся инфекции, а потом ехать в санаторий.
У Вас уреаплазмоз, микоплазмоз и трихомониаз. Подробно об этих заболеваниях читайте в разделе "Медицинские публикации".
Да, скорее всего, Вы сможете зачать, выносить и родить здорового ребенка, если нет других проблем со здоровьем.
Трихомониаз с трихофитией не связан, при трихомониазе поражения ногтей не бывает. Поражения ногтей бывают при псориазе, как отдельное заболевание.
О причинах, приводящих к невынашиванию беременности, а также о трихомониазе подробно читайте в разделе "Медицинские публикации".
К сожалению, Вы не указали, имеются ли у Вас клинические проявления заболевания, вызванного трихомонадами. Трихомониаз не является абсолютным показанием для прерывания беременности. В первом триместре (до 12 нед) можно проводить симптоматическое лечение, а после 12 недель и основное лечение заболевания.
Если Вы хотите, родить здорового ребенка, Вам с мужем необходимо избавиться от инфекций. Вам нужно пересдать еще раз анализы на эти инфекции в независимой лаборатории. Лучше, если это будет культуральный метод исследования (посев) – для хламидий, микоплазм и уреаплазм, а для диагностики трихомониаза достаточно сдать обычный мазок.
Из числа инфекций, передающихся преимущественно половым путем, ведущее место занимает мочеполовой трихомониаз. По данным Ивановой М.А., Виноградовой С.А. с соавторами за период с 1997 по 2008 гг. наибольшую долю в структуре заболеваемости ИППП занимал трихомониаз. Пик заболеваемости трихомониазом был отмечен в1995 г. (344,3 на 100 тыс. населения). С2000 г. вновь началось снижение показателей с 319,7 (в2000 г.) до 167,4 на 100 000 населения в2008 г.
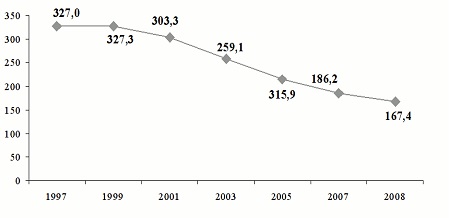
Рис. 3. Динамика заболеваемости урогенитальным трихомониазом в Российской Федерации за 1997-2008 гг. (на 100 000 соотв. населения)
Превышение среднероссийского показателя сегодня отмечается в Сибирском (293,7 на 100 000 населения) и Уральском (181,4 на 100 000 населения) федеральных округах.
Распространенность трихомониаза велика и до конца не учтена. Еще в1962 г. И.И. Ировец сообщал, что трихомониазом поражено до 10% населения Земли.
По суммарным данным ВОЗ, в мире ежегодно заболевают 180-200 млн человек. Среди проституток, а также женщин с белями процент больных МТ достигает 70-80%; при скрининговом обследовании различных контингентов выявлялось до 5—30% женщин, больных трихомониазом, и до 6-15% мужчин — носителей трихомонад.
Значимость трихомонадной инфекции обусловлена не только ее широкой распространенностью, но и способностью вызывать ряд тяжелых осложнений.
- бесплодие;
- воспалительные заболевания органов малого таза у женщин;
- простатиты, эпидидимиты, стриктуры уретры у мужчин;
- преждевременный разрыв околоплодных оболочек;
- рождение детей с пониженной массой тела;
- риск возникновения рака шейки матки и передачи ВИЧ- инфекции.
- сексуальные расстройства.
Необходимо также учитывать тот факт, что трихомонады могут фагоцитировать и резервировать различные патогенные и условно-патогенные микроорганизмы, способствуя распространению других ИППП).
Клиническая картина мочеполового трихомониаза, по мнению ряда авторов, претерпевает патоморфоз, характеризуясь, обилием стертых и малосимптомных форм.
В ходе практической работы и при обзоре литературных данных нами отмечены возможные основные причины неудачного лечения трихомониаза и увеличение количества рецидивов заболевания:
- возникновение резистентных к антипротозойным препаратам штаммов T. vaginalis, несомненно связанно с чрезмерно широким, нередко необоснованным применением препарата в общей медицинской практике;
- снижение активности метронидазола за счет захвата активных нитрорадикалов микроорганизмами, входящими в состав микробиоциноза урогенитального тракта;
- низкая концентрации протистоцидных средств, попадающих в очаги хронического воспаления, в связи с нарушением васкуляризации и развитием рубцовых изменений;
- патология желудочно-кишечного тракта,
- низкая эффекторная функция иммунной системы;
- недостаточно высокая комплаентность пациентов.
- у пациентов с хроническим урогенитальным трихомониазом развивается дисбиоз уретры, проявляющийся изменением видового и количественного состава условно-патогенной микрофлоры. После успешной эрадикации трихомонад воспалительный процесс может сохраняться, поддерживаясь сопутствующей микрофлорой и создавая у врача ложное представление о неэффективности лечения.
- нельзя исключать возможность реинфекции, если оба партнера начали лечение неодновременно или появился новый половой партнер;
- К сожалению, проблема фальсификации лекарственных средств, а также появлением большого количества дженериков.
- вероятность ложноположительных результатов лабораторных тестов, использованных для постановки диагноза заболевания (некорректная трактовка результатов ИФА).
Вот уже 50 лет метронидазол используется в лечении трихомониаза и анаэробных инфекций. По литературным данным, неэффективность лечения трихомониаза метронидазолом составляет до 44%.
Некоторые авторы приводят более впечатляющие результаты; так, по данным дерматовенерологической клиники Новосибирского мединститута, в 1995-1996 гг. рецидивы после полноценного лечения нитроимидазолами достигали 47%.
Уже опубликованы сообщения о более чем 100 резистентных к метронидазолу штаммах из США, порядка 20 устойчивых штаммов описаны европейскими учеными, в том числе российскими.
Описывается также перекрестная устойчивость к тинидазолу и орнидазолу, что свидетельствует о формировании устойчивости ко всей группе 5-нитроимидазолов. В то же время за неимением альтернативных схем лечения предпринимаются попытки лечить трихомониаз, вызванный устойчивыми к метронидазолу штаммами, увеличивая дозировки применяемых схем метронидазола, однако такие попытки редко оказываются успешными.
Известно, что устойчивость – это результат мутации и формирования новых резистентных штаммов. Все чаще появляются публикации, связывающие устойчивость T. vaginalis с ее инфицированием РНК-вирусами. Инфицированные изоляты близки друг к другу при оценке молекулярного строения. Эти изоляты чаще всех остальных оказываются резистентными к группе препаратов 5-нитроимидазолов.
Наиболее сложным вопросом терапии современного трихомониаза является выбор эффективного этиотропного средства. Несмотря на многочисленные публикации результатов изучения эффективности противотрихомонадной терапии, выбор конкретных препаратов на отечественном рынке остается весьма ограниченным.
Таким образом, несмотря на рекомендации, приведенные в отдельных публикациях, отсутствие доказательных данных об эффективности и безопасности препаратов, не принадлежащих к группе 5-НИ, в терапии трихомонадной инфекции, в т. ч. ее рефрактерных форм, не позволяет рекомендовать их использование у пациентов с данной патологией, за исключением случаев, когда другие терапевтические альтернативы исчерпаны.
Обобщение собственного опыта, отечественных и зарубежных дерматовенерологов показывает, что для более успешного лечения трихомониаза необходимо соблюдать следующие положения:
- лечить следует одновременно всех половых партнеров, даже при отсутствии клинических и лабораторных признаков заболевания;
- употребление алкоголя и половая жизнь в период лечения исключаются;
- схема лечения определяются с учетом сопутствующих соматических заболеваний, возраста и веса больного;
- тактика лечения зависит от формы течения заболевания (острый или хронический процесс), локализации воспалительного процесса и наличия смешанной инфекции, а также данных клинико-лабораторного обследования больных..
В Европейском руководстве по заболеваниям, передаваемым половым путем, отмечено, что при персистирующих и рецидивирующих симптомах, связанных с урогенитальным трихомониазом, часто у пациенток, у которых первый курс не дает эффекта, эффективным бывает второй курс стандартного лечения метронидазолом. Перед повторным курсом метронидазола необходимо провести эмпирическое лечение эритромицином или амоксициллином для снижения уровня b-гемолитических стрептококков, поскольку некоторые микроорганизмы, присутствующие во влагалище, могут снижать эффективность метронидазола, захватывая активную нитрогруппу. Это и есть так называемая относительная резистентность к терапии, когда излечение наступает после повторного назначения того же метронидазола после устранения, с помощью антибиотиков, кокковой флоры, являющейся истинной причиной неэффективности первого курса терапии.
Если повторно проведенное лечение вновь оказывается неэффективным, то согласно Европейскому руководству по заболеваниям, передаваемым половым путем, эффективного лечения не существует.
необходимости в местном лечении, так как достаточно общего лечения для ликвидации воспалительных явлений и эрадикации возбудителя
Что касается иммунокоррекции при трихомониазе, то следует отметить, что недостаточно изучен иммунопатогенез, роль клеточных, цитокиновых факторов иммунитета и интерферонового статуса.
А в тоже время назначаемые довольно часто иммунотропные и иммуномодулирующие препараты из разных фармокологических групп имеют как ни странно одинаковые показания в терапии хронических форм трихомониаза. Анализ практических и литературных данных позволил нам выделить следующие основные принципы применения иммуномодуляторов:
Перед назначением ИМ целесообразно выявить у больного клинические и лабораторные признаки нарушений иммунитета;
- Установить причину формирования иммунодефицита и степень его влияния на иммунную систему.
- Препараты не применяются самостоятельно, а лишь дополняют традиционную терапию.
- Перед назначением ИМ обязательна оценка характера иммунологических нарушений у больного.
- Принимать во внимание зависимость изменений иммунологических показателей от возраста, биологических ритмов больного и других причин.
- Учитывать иммунотропные эффекты традиционных лекарственных средств.
- Выраженность эффекта коррекции в остром периоде выше, чем в стадии ремиссии.
- Продолжительность устранения иммунологических нарушений составляет от 30 дней до 6-9 месяцев и зависит от свойств препарата, маркерного показателя и характера заболевания.
- При многократном введении ИМ спектр их действия сохраняется, а выраженность эффекта возрастает.
- Препараты полностью реализуют свои эффекты только при использовании в оптимальных дозах.
Таким образом, в решении задач излеченности и уменьшения количества рецидивов трихомониаза, мы видим в своевременном выявлении и профилактике вышеназванных причин неудачного лечения и в необходимости применения комплексной терапии, включая оптимальное этиотропное, патогенетическое, физиотерапевтическое, адекватное иммунотропное и местное лечение.

Трихомониаз, он же трихомоноз или трихомонадная урогенитальная инфекция, все термины абсолютно равноправны. Всем известная инфекция, передающаяся половым путём, которой не очень-то и боятся заразиться, и тому есть объяснение — легко лечится. Но это всё-таки половая инфекция, и как все инфекции этой локализации способна вызывать воспаление органов, ответственных за репродуктивные возможности, и при неблагоприятном стечении клинических обстоятельств, приводить к бесплодию.
Трихомониаз (трихомоноз) относится к венерическим заболеваниям, и по закону без анализа на эту инфекцию получить медкнижку нельзя. Если вы когда-либо занимались сексом без презерватива, то у вас может быть трихомониаз. Дело в том, что у подавляющего большинства женщин он не проявляет себя никак.
Среди всех страдающих половыми инфекциями трихомониазом болеет каждый десятый, а нередко параллельно с ним сосуществуют и другие урогенитальные инфекции. Предполагается, что ежегодно в мире трихомонадную инфекцию переносит чуть больше 150 миллионов, в России в каждой тысяче взрослых граждан есть один больной трихомониазом, и в последние годы заболеваемость снижается. Правда, никто не поручится, что такая частота заболевания соответствует действительности, ведь к докторам приходит не более половины болеющих трихомониазом. Вторая половина даже не подозревает о наличии у них простейшего микроорганизма Trichomonas vaginalis.
Когда появился трихомониаз
Откуда берётся трихомонада
Но в середине 60-х годов из советской Эстонии пришло научное доказательство крайне плохой выживаемости трихомонады вне организма человека, посему заражение никаким иным способом, кроме полового, просто нереально. Трихомонада не любит солнечного света и горячей воды, и сразу же погибает от любого антисептика. Действительно, трихомонада настолько нежна, настолько требовательна к внешней среде, что даже в собранном с целью исследования секрете половых путей частенько погибает до того, как её донесут до микроскопа. С того времени заболевание, вызываемое Trichomonas vaginalis, признали венерическим.
Основной путь передачи трихомонады у взрослых, конечно, половой, но оральный секс не способствует инфицированию, во всяком случае, не смогли доказать оной возможности передачи. Больная трихомониазом роженица может инфицировать своего ребёнка, чаще это происходит с девочками. Такой путь передачи инфекции называется вертикальным. И сегодня у 2–17% новорожденных находят трихомонадные вагиниты или, по-старому, кольпиты, доставшиеся от мамы. Вполне возможно, ведь анализы у беременных берут за несколько недель до родов.
В группе риска по трихомониазу находятся имеющие несколько половых партнёров граждане, работники нелегальной секс-индустрии, наркозависимые и ВИЧ-инфицированные, социально неблагополучные, в общем, товарищи. Правда, до сих пор граждане активно используют идею насчёт заражения трихомониазом в бассейне, главное, чтобы лечились, а уж как объяснять партнёру появление Trichomonas vaginalis, пусть решают сами.
Симптомы трихомониаза
Трихомониаз часто может протекать совершенно бессимптомно, особенно характерно это для мужчин. Для жизни Trichomonas vaginalis выбирает плоский эпителий полового тракта и мочевыводящих путей — уретру, в 90% имеется сочетанное поражение уретры и гениталий, и только пять из сотни имеют изолированное поражение уретры.
Инфекция проявляется не сразу после заражения, а в среднем через две недели, хотя известны случаи совсем короткого, буквально 2 дня, и достаточно продолжительного инкубационного периода. Заболевание у женщин проявляется, как правило, остро с появления обильных мутных и пенистых выделений с неприятным запахом, что сопровождается зудом во влагалище или уретре. Острый период длиться неделю-две, после этого отмечаются не столь обильные выделения прежнего характера. Мужчины жалуются на зуд и жжение в мочеиспускательном канале.
При отсутствии лечения в процесс могут вовлекаться слизистые наружных половых органов, где возникают зудящие красные пятна, местами с отсутствием поверхностного слоя эпителия — эрозии. Половой акт может сопровождаться болью, возможны боли в уретре при мочеиспускании. Гинекологи видят отёк и покраснение слизистой, а на шейке матки — кровоизлияния, а сама слизистая шейки очень похожа на зрелую клубничку. Но такая клиническая картина возникает только у части инфицированных, другие же мирно сосуществуют с трихомонадой, что называется носительством.
Мирное ли это носительство?
Почему у кого-то развивается бурная симптоматика поражения половых путей трихомонадой, а кто-то даже не подозревает о пребывании простейшего, сказать определённо нельзя. Скорее всего, это обусловлено и штаммом инфузории и особенностями хозяина. Но у мужчин такое положение клинических дел отмечается на порядок чаще, чем у женщин.
Предполагается, что иммунный ответ на внедрение трихомонады может быть очень вялым, потому что она по генам чем-то похожа на красные кровяные тельца — эритроциты. А возможно, наоборот, местный иммунитет такой силы, что окончательно убить Trichomonas vaginalis не способен, но и спуску не даёт, не дозволяя ей активно проявляться.
Тем не менее, отсутствие клинических симптомов не делает носителя безвредным для полового партнёра, он такой же источник инфекции, как и осознающий себя больным половой инфекцией человек. Трихомонадоноситель опасен потому, что не ощущая венерической болезни, не считает нужным ограничиваться в половом поведении. Именно трихомонадоносителям обязаны мы довольно значимым распространением заболевания.
Носительство трихомонад позволяет значительно более лёгкому инфицированию другими половыми инфекциями и ВИЧ, поскольку защитные свойства слизистой при трихомониазе ниже, в слизистой половых органов возникают повреждения, через которые легко проникают другие возбудители. Есть подозрение, что хоть и трихомонада сама редко поражает канал шейки матки, но повышает вероятность развития не совсем доброкачественных изменений слизистой шейки — цервикальной неоплазии.
Диагностика
Наличие трихомонады в половых путях необходимо доказать обнаружением под микроскопом или вырастив её в специальной питательной среде.
Прицельно ищут Trichomonas vaginalis у женщин, жалующихся на выделения из половых путей, при длительно текущем и устойчивом к лекарствам воспалении влагалищной слизистой, и, конечно, у группы риска. Берут мазок из половых путей и сразу же смотрят под микроскопом. У мужчин проверяют мочу или выделения из пениса.
Если трихомониаз обнаружен, то стоит провериться на другие заболевания, передающиеся половым путём: вполне возможно, что они передались тогда же, когда и трихомониаз.
Выращивание возбудителя в питательной среде более результативный метод выявления Trichomonas vaginalis, но ещё выше — 100% результат даёт полимеразная цепная реакция — ПЦР, выявляющая ДНК трихомонады.
Лечение
Сегодня предлагаются гели с метронидазолом для смазывания, но они непригодны для терапии трихомониаза, потому что Trichomonas vaginalis живёт не только во влагалище, но и в мочеиспускательном канале. Беременных лечат на любом сроке и обязательно, кормящим мамам после приёма метронидазола предлагается на сутки отказаться от грудного вскармливания, тинидазол требует трёхдневного воздержания от кормления младенца.
Это одни из немногих антибиотиков, при приёме которых категорически запрещено употреблять алкоголь. В том числе в течение 24 часов после приёма метронидазола и в течение 72 часа после приёма тинидазола. Иначе может развиться крайне тяжёлая реакция с рвотой, ознобами, сердцебиением, падением артериального давления.
Лечатся все половые партнёры одновременно, после проведения диагностики. Через 2 недели после завершения терапии проводится контрольный анализ: микроскопия мазков или культуральный анализ, а ПЦР делается только через месяц. Излечение подтверждается дважды, второй анализ следует делать ещё через 3 месяца. Правильное лечение практически всегда успешно.
Презервативы защищают от передачи этого заболевания не на сто процентов (а спермициды и спринцевание вообще неэффективны), поэтому заниматься сексом можно только после окончания лечения и исчезновения симптомов (примерно через неделю после обращения к врачу). Важно помнить, что даже если мужчина не эякулировал, заболевание может передаться. Половой акт между женщинами также может привести к заражению. При сексе между мужчинами это случается реже. Бытовой путь передачи трихомониаза теоретически возможен, но о таких случаях медицине не известно.
Если вас беспокоят симптомы и вы хотите обследоваться - запишитесь на приём к дерматовенерологу. Для этого позвоните по телефону +7 (495) 308-39-92.
Трихомониаз (трихомоноз) – самая распространенная инфекция, передающаяся половым путем. Часто она сочетается с другими мочеполовыми инфекциями – гонореей, хламидиозом и кандидозом.
Трихомониаз может проходить и бессимптомно. Но если симптомы все-таки есть, то появляются они на 5-28 день после заражения. У женщин, заразившихся трихомониазом, появляются обильные желтоватые выделения с неприятным запахом из влагалища, боль во время мочеиспускания и при половом акте, зуд влагалища. Половые губы и стенки влагалища отечные. Возможны маточные кровотечения и нарушения менструального цикла. Перед менструацией и после переохлаждения проявления болезни усиливаются.
Если трихомониазом заражается мужчина, развивается уретрит с характерными симптомами – выделениями из уретры, болями после мочеиспускания и полового акта и зудом головки полового члена. При попадании инфекции в предстательную железу, у мужчины появляются боли и жжение при мочеиспускании, ухудшается эрекция, и появляется боль при эякуляции. Иногда на половом члене появляются ссадины и язвы.
Вызывает трихомониаз трихомонада (Trihomonas vaginalis). Она относится к типу простейших (Protozoa). В природе существует около 50 видов трихомонад, но на человеке паразитируют только три – влагалищная трихомонада, она же урогенитальная, кишечная трихомонада и ротовая. К инфекциям, передающаяся половым путем, относится влагалищная.
Обнаружена Trihomonas vaginalis была еще в 1836 году французским анатомом Донне в мазке из влагалища. И долгое время (до 1916 года) она считалась безвредным сапрофитом, то есть, организмом, мирно соседствующим с человеком и не приносящим ему никаких проблем. А в 1916 году Носпе на основании клинических данных высказал мнение, что трихомонада не так уж и безвредна. Однако в то время никто не мог определить, какая же из трихомонад вызывает неприятные симптомы. В 1935 году Бишоп установил, что трихомонады, обитающие в воде, безвредны для человека. А уже после войны советские ученые доказали, что трихомонада встречается не только у женщин, но и у мужчин.
В 70-х годах в СССР Trihomonas vaginalis обнаруживали у 67 % женщин и 40 % мужчин. И это только среди взрослых. Около 9 % девушек и девочек также страдали трихомониазом. Заражались им в родильном доме в процессе родов. У новорожденных трихомонады обнаруживались в половых органах и прямой кишке просто таки в огромных количествах. Сейчас в России каждый год врачи регистрируют 80-100 тыс случаев заболевания. А по подсчетам ВОЗ, трихомониазом заражены 10 % населения Земли. Причем в развитых странах этой болезнью страдают 2-3 %, а в странах третьего мира процент заболевших гораздо выше – около 40.
Урогенитальная трихомонада обитает только в мочеполовой системе человека. В других органах и вне человеческого организма она гибнет. Прямые солнечные лучи, высушивание и нагревание выше 45°С убивает ее почти мгновенно, при 5°С они погибают в течение получаса. Источник заражения – больной человек, путь передачи – половой. Очень редко трихомонады могут передаваться при купании детей совместно со взрослыми и при использовании общих гигиенических принадлежностей.
Воспалительный процесс развивается на слизистой оболочке. С учетом симптомов и продолжительности, выделяют три формы заболевания:
1. Свежий трихомониаз
- острая форма
- подострая форма
- торпидная форма (вялое течение)
2. Хронический трихомониаз (вялое течение и дольше 2 месяцев)
3. Носительство инфекции
При острой и подострой форме страдающие жалуются на боль, жжение и выделения различной интенсивности. При торпидной форме жалоб почти нет.
При хроническом трихомониазе периоды обострения сменяются ремиссиями. К обострению приводят нарушение интимной гигиены, другие инфекционные заболевания, фазы менструального цикла.
У носителей инфекции никаких симптомов нет. Это и опасно, так как они, не подозревая о своем состоянии, заражают своих половых партнеров.
Даже никак не проявляющийся трихомониаз может вызвать серьезные осложнения.
У женщин, например, хроническое воспаление может стать причиной трубного бесплодия, увеличивает риск развития других инфекционных заболеваний (особенно генитального герпеса и ВИЧ-инфекции). Забеременеть женщина, страдающая трихомониазом, все же может, но как закончится эта беременность, неизвестно, возможен выкидыш и преждевременные роды. Это опасно не только тем, что у ребенка экстремально низкий вес, но и тем, что при родах ребенок сам может заразиться трихомониазом. Через несколько недель после рождения ребенка уже можно будет лечить, но нормальное развитие его иммунной системы может быть нарушено. Но самое опасное – при трихомониазе повышается риск развития рака шейки матки.
У мужчин трихомониаз также может привести к бесплодию – может снижаться подвижность и жизнеспособность сперматозоидов. Опять же, увеличивается риск развития других мочеполовых инфекций, а также развитие хронического простатита и хронического уретрита.
Симптомы трихомониаза похожи на симптомы других заболеваний, передающихся половым путем. Поэтому прежде, чем начать лечение, необходимо удостовериться, что заболевание вызвано именно трихомонадами. Для этого нужно сделать микроскопическое исследование (у женщин на анализ берут выделения из влагалища, у мужчин – выделения из мочеиспускательного канала и секрет предстательной железы) и ПЦР.
Трихомонада – не бактерия, а простейшее, и антибиотики на нее не действуют. И никогда не действовали. Для нее нужны специальные антипротозойные препараты.
Трихомонада очень неустойчива в окружающей среде и не способна образовывать защитные приспособления. Зато она может легко приспосабливаться к действию различных лекарственных веществ. Это раньше трихомониаз вылечивался тремя таблетками метронидазола. Сейчас трихомонаду так просто не убьешь. Во-первых, теперь курс лечения от 10 дней до месяца, во-вторых, препараты стали более сильными. И лекарства, назначенные врачом, принимать полным курсом, даже если симптомы заболевания давно исчезли. Иначе трихомонада и к ним выработает устойчивость.
Как и любое заболевание, передающееся половым путем, трихомоноз бесполезно лечить только у одного партнера. Лечить нужно двоих.
Через 7-8 дней после окончания курса лечения, а потом еще дважды с перерывом в месяц необходимо сдать анализы. Лечение считается успешным, если трихомонаду не удается обнаружить повторно в течение 1-2 месяцев у мужчин и в течение 2-3 месяцев у женщин.
Читайте также:


