Сосудистая лейкоэнцефалопатия продолжительность жизни
Версия: Справочник заболеваний MedElement
Общая информация
Примечание. Из данной подрубрики исключена "Субкортикальная сосудистая деменция (F01.2).
Этиология и патогенез
Описаны семейные случаи заболевания с началом до 40 лет, без артериальной гипертензии. Более чем в 80% случаев болезнь дебютирует в возрастном промежутке от 50 до 70 лет.
Страдают также и более крупные артерии диаметром до 500 мкм, и все микроциркуляторное русло.
Эпидемиология
Болезнь (энцефалопатия) Бинсвангера встречается довольно часто. По данным клинико-компьютерно-томографического исследования, она составляет около 1/3 всех случаев сосудистой деменции.
Возраст. Более чем в 80% случаев болезнь дебютирует в возрастном промежутке от 50 до 70 лет.
Факторы и группы риска
Клиническая картина
Клиническая картина болезни Бинсвангера характеризуется прогрессирующими когнитивными нарушениями, нарушениями функции ходьбы и тазовыми расстройствами. На последнем этапе заболевания клиническая картина представлена слабоумием, полной беспомощностью больных (не ходят, не обслуживают себя, не контролируют функцию тазовых органов).
Картина слабоумия может значительно варьироваться по степени тяжести и особенностям симптоматики.
В целом для болезни Бинсвангера характерно неуклонно-прогредиентное течение, но возможны и периоды длительной стабилизации. Причинами слабоумия в этих случаях считаются разобщение корково-подкорковых связей, наступающее в результате поражения подкоркового белого вещества, а также дисфункция базальных ганглиев и таламуса.
Основные характеристики лобной диспраксии ходьбы, связанной с дезавтоматизацией ходьбы, следующие:
• замедление ходьбы;
• укорочение шага;
• затруднение в начале ходьбы (инициация ходьбы);
• неустойчивость при поворотах (постуральная дисфункция);
• расширение базы опоры;
• снижение длины шагов.
Двигательные нарушения могут также характеризоваться (помимо нарушения ходьбы): другой экстрапирамидной патологией в виде паркинсоноподобной симптоматики, а также легкими или умеренными центральными моно- или гемипарезами, часто быстро регрессирующими (регресс очаговой двигательной симптоматики становится неполным по мере прогрессирования заболевания). Характерен псевдобульбарный синдром.
Эмоционально-волевые нарушения представлены астеническим, неврозоподобным или астено-депрессивным синдром. По мере прогрессирования заболевания на первый план выходят не астения и депрессия, а нарастание эмоционального оскудения, сужение круга интересов и спонтанности.
В критериях подчеркивается, что у пациента должны отсутствовать множественные или двухсторонние корковые очаги по данным КТ и МРТ, и тяжелая деменция.
Диагностика
Осложнения
- 1) Транзиторная ишемическая атака .
Транзиторные ишемические атаки (ТИА, преходящие нарушения мозгового кровообращения) характеризуются кратковременными симптомами локальной ишемии мозга.
ТИА обычно связаны с гемодинамической недостаточностью, возникающей при выраженном атеросклеротическом стенозе сонных или позвоночных артерий в их дистальных ветвях или артериальной эмболией.
В большинстве случаев транзиторные ишемические атаки разрешаются в течение 5-20 минут.
Клиническое значение ТИА состоит в том, что они служат предвестниками не только инсульта, но и инфаркта миокарда и представляют собой сигналы опасности, требующие от врача быстрых действий. Больных с ТИА необходимо госпитализировать в инсультное отделение для наблюдения, всестороннего обследования и проведения профилактики ишемического инсульта.
ТИА часто проявляются при снижении АД, физической нагрузке, натуживании, приеме пищи; при этом очаговые неврологические симптомы нередко проявляются на фоне предобморочного состояния, иногда по нескольку раз в день. Больные часто жалуются на предобморочное состояние, головокружение, нарушения зрения, слабость в конечностях, тошноту и рвоту, нарушения памяти, шум в ушах, нарушения чувствительности, неожиданную утрату равновесия.
2) Инсульты - острые нарушения мозгового кровообращения (ОНМК) .
Различают инсульты - ишемический инсульт и внутримозговое (паренхиматозное) кровоизлияние .
Ишемический инсульт возникает в результате критического снижения или прекращения кровоснабжения участка мозга с последующим развитием очага некроза мозговой ткани.
Внутримозговое кровоизлияние возникает в результате разрыва патологически измененных сосудов мозга, приводящего к кровоизлияниям.

Лейкоэнцефалопатия головного мозга — эта патология, при которой наблюдается поражение белого вещества, вызывающее слабоумие. Выделяют несколько нозологических форм, вызываемых различными причинами. Общим для них является наличие лейкоэнцефалопатии.
Спровоцировать заболевание могут:
- вирусы;
- сосудистые патологии;
- недостаточное снабжение головного мозга кислородом.
Другие названия заболевания: энцефалопатия, болезнь Бинсвангера. Впервые патология была описана в конце XIX веке немецким психиатром Отто Бинсвангером, который назвал ее в свою честь. Из этой статьи вы узнайте, что это такое, каковы причины болезни, как она проявляется, диагностируется и лечится.
Классификация
Различают несколько видов лейкоэнцефалопатии.
Это лейкоэнцефалопатия сосудистого генеза, которая представляет собой хроническую патологию, развивающуюся на фоне высокого давления. Другие названия: прогрессирующая сосудистая лейкоэнцефалопатия, субкортикальная атеросклеротическая энцефалопатия.
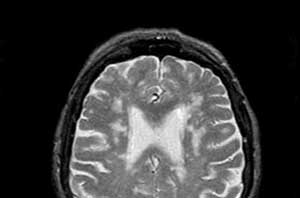
Одинаковые клинические проявления с мелкоочаговой лейкоэнцефалопатией имеет дисциркуляторная энцефалопатия — медленно прогрессирующее диффузное поражение сосудов головного мозга. Раньше эта болезнь была включена в МКБ-10, сейчас она в ней отсутствует.
Чаще всего мелкоочаговую лейкоэнцефалопатию диагностируют у мужчин старше 55 лет, у которых имеется генетическая предрасположенность к развитию этого заболевания.
В группу риска входят пациенты, страдающие такими патологиями, как:
- атеросклероз (холестериновые бляшки закупоривают просвет сосудов, в результате наблюдается нарушение кровоснабжения головного мозга);
- сахарный диабет (при этой патологии кровь сгущается, замедляется ее течение);
- врожденные и приобретенные патологии позвоночника, при которых наблюдается ухудшения кровоснабжения мозга;
- ожирение;
- алкоголизм;
- никотиновая зависимость.
Также к развитию патологии приводят погрешности в диете и гиподинамичный образ жизни.
Это самая опасная форма развития заболевания, которая нередко становится причиной летального исхода. Патология имеет вирусную природу.
Ее возбудителем является полиомавирус человека 2. Этот вирус наблюдается у 80% человеческой популяции, но заболевание развивается у пациентов с первичным и вторичным иммунодефицитом. У них вирусы, попадая в организм, еще сильнее ослабляют иммунную систему.
Прогрессирующая многоочаговая лейкоэнцефалопатия диагностируется у 5% ВИЧ-положительных пациентов и у половины больных СПИДом. Раньше прогрессирующая мультифокальная лейкоэнцефалопатия встречалось еще чаще, но благодаря ВААРТ распространенность этой формы снизилась. Клиническая картина патологии полиморфна.
Заболевание проявляется такими симптомами, как:

- периферические парезы и параличи;
- односторонняя гемианопсия;
- синдром оглушения сознания;
- дефект личности;
- поражение ЧМН;
- экстрапирамидные синдромы.
Нарушения со стороны ЦНС могут существенно варьировать от небольшой дисфункции до тяжелой степени слабоумия. Могут наблюдаться нарушения речи, полная потеря зрения. Зачастую у пациентов развиваются тяжелые нарушения со стороны опорно-двигательного аппарата, которые становятся причиной потери работоспособности и инвалидизации.
В группу риска входят следующие категории граждан:
- пациенты с ВИЧ и СПИДом;
- получающие лечение моноклональными антителами (их назначают при аутоиммунных заболеваниях, онкологических болезнях);
- перенесшие пересадку внутренних органов и принимающие иммунодепрессанты с целью предупредить их отторжение;
- страдающие злокачественной гранулемой.
Развивается в результате хронического кислородного голодания и нарушения кровоснабжения головного мозга. Ишемические участки расположены не только в белом, но и сером веществе.
Обычно патологические очаги локализованы в мозжечке, мозговом стволе и лобной части коры больших полушарий. Все эти структуры мозга отвечают за движение, поэтому при развитии такой формы патологии наблюдаются двигательные расстройства.
Это форма лейкоэнцефалопатии развивается у детей, у которых есть патологии, сопровождающиеся гипоксией при родоразрешении и в течение нескольких дней после появления на свет. Также данную патологию называют “перивентрикулярная лейкомаляция”, как правило, она провоцирует ДЦП.
Она диагностируется у детей. Первые симптомы патологии наблюдаются у пациентов в возрасте от 2 до 6 лет. Появляется она из-за генной мутации.
У пациентов отмечается:
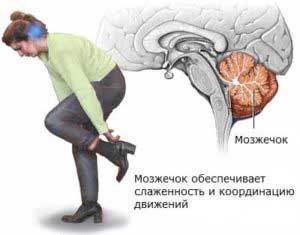
- нарушение координации движения связанное с поражением мозжечка;
- парез рук и ног;
- ухудшение памяти, снижение умственной работоспособности и другие когнитивные нарушения;
- атрофия зрительного нерва;
- эпилептические приступы.
У детей до года наблюдается проблемы со вскармливанием, рвота, высокая температура, психическое отставание, чрезмерная возбудимость, повышенный тонус мышц рук и ног, судороги, ночное апноэ, кома.
Клиническая картина
Обычно признаки лейкоэнцефалопатии нарастают постепенно. В начале болезни пациент может быть рассеянным, неловким, безразличным к происходящему. Он становится слезливым, с трудом произносит сложные слова, у него падает умственная работоспособность.
Со временем присоединяются проблемы со сном, повышается мышечный тонус, больной становится раздражительным, у него наблюдается непроизвольное движение глаз, появляется шум в ушах.
Если не начать лечить лейкоэнцефалопатию на этой стадии, но она прогрессирует: возникают психоневроз, выраженное слабоумие и судороги.
Главными симптомами заболевания являются следующие отклонения:
- двигательные расстройства, которые проявляются нарушением координации движения, слабостью в руках и ногах;
- может быть односторонний паралич рук или ног;
- речевые и зрительные расстройства (скотома, гемианопсия);
- онемение различных частей тела;
- нарушение глотания;
- недержание мочи;
- эпилептический приступ;
- ослабление интеллекта и небольшое слабоумие;
- тошнота;
- головные боли.
Все признаки поражения нервной системы прогрессируют очень быстро. У пациента может отмечаться ложный бульбарный паралич, а также паркинсонический синдром, который проявляется нарушением походки, письма, дрожанием тела.
Почти у каждого пациента наблюдается ослабление памяти и интеллекта, неустойчивость при изменении положения тела или ходьбе.
Обычно люди не понимают, что больны, и поэтому к доктору их зачастую приводят родственники.
Диагностика
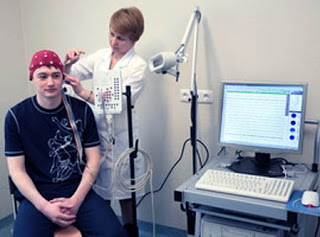
- осмотр невролога;
- общий анализ крови;
- анализ крови на содержания наркотических, психотропных средств и алкоголя;
- магнитно-резонансная и компьютерная томография, которые позволяют выявить патологические очаги в головном мозге;
- электроэнцефалография головного мозга, которая покажет снижение его активности;
- ультразвуковая допплерография, которая позволяет выявить нарушение циркуляции крови по сосудам;
- ПЦР, позволяющий выявить ДНК-возбудителя в головном мозге;
- биопсия головного мозга;
- спинномозговая пункция, которая показывает повышенную концентрацию белка в спинномозговой жидкости.
В случае если врач подозревает, что в основе лейкоэнцефалопатии лежит вирусная инфекция, он назначает пациенту электронную микроскопию, которая позволит выявить в тканях головного мозга частицы возбудителя.
С помощью иммуноцитохимиеского анализа удается обнаружить антигены микроорганизма. В спинномозговой жидкости при таком течении заболевания наблюдается лимфоцитарный плеоцитоз.
Также помогают в постановке диагноза тесты на психологическое состояние, память, координацию движения.
Дифференциальная диагностика проводится с такими заболеваниями, как:
- токсоплазмоз;
- криптококкоз;
- ВИЧ-деменция;
- лейкодистрофия;
- лимфома центральной нервной системы;
- подострый склерозирующий панэнцефалит;
- рассеянный склероз.
Терапия
Лейкоэнцефалопатия относится к неизлечимым заболеваниям. Но обязательно нужно обращаться в больницу для подбора медикаментозного лечения. Цель терапии — замедлить прогрессирование заболевания и активировать функции головного мозга.
Лечение лейкоэнцефалопатии — комплексное, симптоматическое и этиотропное. В каждом конкретном случае оно подбирается индивидуально.
Врач может прописать следующие медикаменты:
- лекарства, улучшающее мозговое кровообращение (Винпоцетин, Актовегин, Трентал);
- нейрометаболические стимуляторы (Фезам, Пантокальцин, Луцетам, Церебролизин);
- ангиопротекторы (Стугерон, Курантил, Зилт);
- поливитамины, в состав которых входят витамины группы В, ретинол и токоферол;
- адаптогены, такие как экстракт алоэ, стекловидное тело;
- глюкокортикостероиды, которые помогают купировать воспалительный процесс (Преднизолон, Дексаметазон);
- антидепрессанты (Флуоксетин);
- антикоагулянты, позволяющие снизить риск тромбозов (Гепарин, Варфарин);
- при вирусной природе заболевания назначаются Зовиракс, Циклоферон, Виферон.
.jpg)
- физиолечение;
- рефлексотерапия;
- аккупунктура;
- дыхательная гимнастика;
- гомеопатия;
- фитотерапия;
- массаж воротниковой зоны;
- мануальная терапия.
Трудность терапии заключается в том, что многие противовирусные и противовоспалительные препараты не проникают через ГЭБ, следовательно, не оказывают воздействия на патологические очаги.
Прогноз при лейкоэнцефалопатии
В настоящее время патология неизлечима и всегда заканчивается летальным исходом. Сколько живут с лейкоэнцефалопатией, зависит от того, была ли вовремя начата противовирусная терапия.
Когда лечение не проводится совсем, продолжительность жизни пациента не превышает полугода с момента выявления нарушения структур мозга.
При проведении антивирусной терапии продолжительность жизни увеличивается до 1-1,5 лет.
Были отмечены случаи острого течения патологии, которые заканчивались гибелью пациента через месяц после ее начала.
Профилактика
Специфической профилактики лейкоэнцефалопатии не существует.
Чтобы снизить риск развития патологии, нужно соблюдать следующие правила:
.jpg)
- укреплять свой иммунитет путем закаливания и приема витаминно-минеральных комплексов;
- нормализовать свой вес;
- вести активный образ жизни;
- регулярно бывать на свежем воздухе;
- отказаться от употребления наркотиков и алкоголя;
- бросит курить;
- избегать случайных половых контактов;
- при случайной интимной близости пользоваться презервативом;
- сбалансировано питаться, в рационе должны преобладать овощи и фрукты;
- научиться правильно справляться со стрессами;
- выделять достаточно времени для отдыха;
- избегать чрезмерных физических нагрузок;
- при выявлении сахарного диабета, атеросклероза, артериальной гипертензии принимать медикаменты, назначенные врачом с целью компенсации болезни.
Все эти меры позволят свести к минимуму риск развития лейкоэнцефалопатии. Если заболевание все-таки возникло, нужно как можно быстрее обратиться за медицинской помощью и начать лечение, которое поможет увеличить продолжительность жизни.
Лейкоэнцефалопатия головного мозга может поразить человека любого возраста. Чаще всего возникновение и развитие этой болезни связывают со стабильно повышенным давлением, эпизодами кислородного голодания и распространением полиомавируса.

Лекарственных препаратов, способных остановить развитие заболевания, в настоящее время не существует.
Описание
Лейкоэнцефалопатия – заболевание, характеризующееся стойким разрушением в головном мозге белого вещества. Болезнь развивается быстро и практически всегда приводит к летальному исходу.
Патология впервые описана Людвигом Бинсвангером в 1964 г., поэтому иногда ее называют болезнью Бинсвангера.
Причины
Принято выделять 3 основные причины, приводящие к лейконэнцефалопатии. Это гипоксия, стабильно высокое давление и вирусы. Провоцируют ее возникновение следующие заболевания и состояния:
- эндокринные нарушения;
- гипертония;
- атеросклероз;
- злокачественные опухоли;
- туберкулез;
- ВИЧ и СПИД;
- патологии позвоночника;
- генетический фактор;
- вредные привычки;
- родовая травма;
- прием препаратов, снижающих иммунную реакцию организма.
Провоцирующее действие вредоносных факторов ведет к демиелинизации пучков нервных волокон. Белое вещество уменьшается в объеме, размягчается, изменяет структуру. В нем появляются кровоизлияния, очаги поражения, кисты.

Часто демиелинизацию вызывают полиомавирусы. В неактивном состоянии они присутствуют в жизни человека постоянно, сохраняясь в почках, костном мозге, селезенке. Ослабление иммунитета приводит к активизации вирусов. Лейкоциты переносят их в центральную нервную систему, где они находят благоприятную среду в мозге, поселяются в нем и разрушают его.
Обычно необратимым изменениям подвергается только белое вещество. Однако есть данные и о том, что, вероятно, перивентрикулярный вид лейкоэнцефалопатии ведет также к поражению серого вещества.
Классификация
Определение основной причины патологии и характера ее течения позволяет выделять несколько типов лейкоэнцефалопатии.
Основной причиной появления и развития мелкоочаговой лейкоэнцефалопатии сосудистого генеза является поражение сосудов мозга, вызванное гипертонией, травмами, появлением атеросклеротических бляшек, эндокринными заболеваниями, болезнями позвоночника. Кровообращение нарушается из-за сгущения крови и закупорки сосудов. Ухудшающим состояние фактором является алкоголизм и ожирение. Считается, что болезнь развивается при наличии отягчающих наследственных факторов.
Данную патологию называют также прогрессирующей сосудистой лейкоэнцефалопатией. Сначала появляются небольшие очаги поражения сосудов, потом они увеличиваются в размерах, вызывая ухудшение состояния больного. С течением времени нарастают признаки патологии, заметные окружающим. Ухудшается память, снижается интеллект, возникают психоэмоциональные расстройства.
Больной жалуется на тошноту, головную боль, постоянную усталость. Сосудистая мелкоочаговая энцефалопатия характеризуется скачками давления. Человек не может глотать, с трудом пережевывает пищу. Появляется тремор, отличающий болезнь Паркинсона. Утрачивается способность контролировать процессы мочеиспускания и дефекации.
Очаговая энцефалопатия сосудистого генеза регистрируется в основном у мужчин после 55 лет. Ранее данное нарушение было включено в список МКБ, но в дальнейшем его исключили.
Главной особенностью этого типа нарушения считается появление большого количества очагов повреждения. Вызывают воспаление полиомавирус человека 2 (JC polyomavirus). Он обнаруживается у 80% жителей Земли. В скрытом состоянии живет в организме несколько лет, но при ослаблении иммунитета активируется и, попадая в ЦНС, вызывает воспаление.
Провоцирующими заболевание факторами являются СПИД, ВИЧ-инфицирование, длительное применение иммунодепрессантов и лекарств, предназначенных для лечения онкологических заболеваний. Прогрессирующая мультифокальная энцефалопатия диагностируется у половины пациентов со СПИДом и 5% людей с ВИЧ-инфекцией.

Поражение часто имеет асимметричный характер. Признаками ПМЛ являются параличи, парезы, ригидность мышц, тремор, напоминающий болезнь Паркинсона. Лицо приобретает вид маски. Возможна потеря зрения. Проявляются тяжелые когнитивные нарушения, снижение внимания.
Мультифокальная лейкоэнцефалопатия не лечится. Для улучшения состояния больного убирают препараты, подавляющие иммунитет. Если заболевание вызвано пересадкой органа, он подлежит удалению.
Лейкопатию головного мозга у ребенка вызывает гипоксия, возникшая при родах. Инструментальные методы диагностики позволяют увидеть участки гибели ткани, преимущественно рядом с мозговыми желудочками. Перивентрикулярные волокна несут ответственность за двигательную активность, и их поражение ведет к детскому церебральному параличу. Очаги поражения возникают симметрично, в особо тяжелых случаях обнаруживаются во всех центральных зонах мозга. Поражение характеризуется прохождением 3 стадий:
- возникновение;
- развитие, приводящее к структурным изменениям;
- образование кисты или рубца.
Перивентрикулярная лейкоэнцефалопатия характеризуется 3 степенями заболевания. Легкая степень характеризуется незначительной выраженностью симптомов. Обычно они проходят через неделю после рождения. Для средней степени характерно повышение внутричерепного давления, возникают судороги. При тяжелой ребенок находится в коме.
Симптомы появляются не сразу, некоторые из них можно заметить только через 6 месяцев после рождения ребенка. Чаще всего обращают на себя внимание парезы и парализация. Наблюдается косоглазие, заторможенность, гиперактивность.
Лечение включает массаж, физиопроцедуры, специальные комплексы упражнений.
Основной причиной этого заболевания являются мутации генов, подавляющие белковый синтез. Чаще всего появляется у детей, преимущественно в возрасте от двух до шести лет. К провоцирующим факторам относят сильное психическое напряжение, вызванное травмой или тяжелой болезнью.

Лейкоэнцефалопатия головного мозга – патология, вызывающая слабоумие у человека. У этой болезни есть и другие имена – энцефалопатия Бинсвангер, субкортикальная артериосклеротическая энцефалопатия. Заболевание поражает белое вещество, чаще всего оно образуется из-за артериальной гипертонии. Обычно очаг недуга локализуется в мозговом стволе. Существуют несколько форм этой болезни, но объединяет их одно – наличие лейкоэнцефалопатии, которое смертельно опасно в любом возрасте. По статистике, подобное заболевание возникает чаще у людей пожилого возраста, но не исключены случаи выявления данной проблемы в младенческом возрасте. Энцефалопатия смертельно опасна, она обладает характерными признаками, которые не сложно определить.

Классификация лейкоэнцефалопатии
В медицинской практике принято различать несколько форм этой патологии.
- Мелкоочаговая лейкоэнцефалопатия сосудистого генеза. Это состояние является хроническим, при нем характерно медленное уничтожение клеток головного мозга. В зоне риска находятся люди, переступившие черту в 58 лет. Причиной такого явления считается наследственная предрасположенность. Также мелкоочаговую лейкоэнцефалопатию может вызвать гипертония хронического типа. Последствием болезни является слабоумие и смерть пациента.
- Прогрессирующая мультифокальная лейкоэнцефалопатия. Данный тип заболевания является острым и имеет вирусное происхождение. Из-за слабого иммунитета белое вещество имеет свойство разжижаться, что, естественно, приводит к необратимым процессам в коре головного мозга. Патология способна стремительно развиваться, так как многоочаговая лейкоэнцефалопатия проявляется на фоне соматического недуга.
- Неспецифическая перивентрикулярная лейкоэнцефалопатия. Недуг выражается поражением мозга на фоне ишемической болезни. Ствол в коре головного мозга чаще всего подвержен патологическому процессу. Развивается болезнь в связи с недостатком кислорода и голоданием сосудов мозга, локализуется данная форма в мозжечке, поэтому при наличии заболевания в первую очередь выявляются двигательные расстройства. Если заболевание было выявлено у ребенка, оно провоцирует детский церебральный паралич. Обычно, недуг ребёнок получает при рождении, в результате родовой травмы.
По какой причине может появиться недуг
В зависимости от формы генез заболевания может отличаться. Так, сосудистая лейкоэнцефалопатия головного мозга проявляется при наличии стойкой артериальной гипертензии, а также при участии таких неблагоприятных факторов:
- диабет;
- гипертония;
- нарушение в работе эндокринной системы;
- наследственная предрасположенность;
- атеросклероз тяжелой формы;
- злоупотребление вредными привычками.
Легкая перивентрикулярная лейкоэнцефалопатия может возникнуть, если были:
- родовые травмы;
- врожденные пороки;
- деформация позвоночника, связанная с травмой или возрастными изменениями.
Мультифокальная лейкоэнцефалопатия головного мозга проявляется на фоне ослабления иммунной системы. Причиной возникновения данного состояния является:
- туберкулез;
- вирус иммунодефицита человека;
- опухоль злокачественного характера;
- СПИД;
- прием химических средств;
- прием антидепрессантов.

Прогрессирующая сосудистая лейкоэнцефалопатия является тяжелой формой заболевания, она имеет вирусное происхождение. Болезнетворные бактерии переправляются лейкоцитами непосредственно в центральную систему и там распространяется. При полном исчезновении белого вещества кора полушарий мозга полностью сохраняется. В группу повышенного риска входят:
- больные ВИЧ-инфекцией;
- люди, страдающие гранулемой;
- пациенты, делавшие пересадку органов.
Сколько живут люди с диагнозом лейкоэнцефалопатия, сказать сложно. Здесь основополагающим фактором является то, как быстро была выявлена болезнь, степень повреждения мозга, и какое лечение было проведено.
Симптоматика
Симптоматика патологии достаточно многообразна, необратимые процессы способны развиваться от легкой дисфункции до более серьезной проблемы. Очаговая симптоматика проявляется в сильном нарушении речи и даже слепоте, а некоторые расстройства двигательной системы прогрессируют и зачастую приводят человека к инвалидности. Характер признаков и уровень их выраженности зависит от места локализации заболевания. Существуют основные отклонения, по которым можно установить наличие болезни:
- головной спазм;
- психическое расстройство (тревожность);
- общее состояние слабости;
- тошнота;
- шаткая походка;
- спазмы;
- непроизвольное мочеиспускание;
- слабоумие;
- ухудшение зрения;
- замедленная речь.

Выраженность выше перечисленных симптомов зависит от иммунной системы человека. К примеру, у пациентов со слабым здоровьем серое вещество поражается сильнее, чем у людей с нормальным иммунитетом.
Диагностика заболевания
Чтобы правильно установить диагноз и определить место положения болезни, необходимо произвести следующие мероприятия:
- проведение томографии полушарий головного мозга;
- консультация у специалиста-невропатолога;
- развернутый анализ крови;
- электроэнцефалография;
- биопсия полушарий головного мозга;
- магнитно-резонансная томография (дает возможность дифференцировать дисцикуляторный тип энцефалопатии);
- спинномозговая пункция;
- ПЦР (полимеразная цепная реакция).
Если же врач считает, что в основе заболевания лежит лейкоцитарный вирус, он назначает больному электронную микроскопию. При проведении иммуноцитохимического анализа можно выявить антигены микроорганизма. Также в диагностировании заболевания помогают различные тесты на координацию движений.
Дифференциальная диагностика должна исключить такие патологии:
- криптококкоз;
- токсоплазмоз;
- ВИЧ;
- рассеянный склероз;
- лимфома нервной системы.
Проведение МРТ позволяет выявить различные очаги недуга в белом веществе. Таким образом, болезнь можно выявить на ранней стадии, тем самым не упустив драгоценное время. Коварство заболевания заключается в том, что человек может жить и не знать о его наличии, поскольку симптомы могут возникать и исчезать на время, поэтому крайне важно проводить своевременную диагностику.

К лабораторным способам исследования относят ПЦР, методика позволяет выявить вирусную ДНК в клетках мозга. Такой способ диагностирования является популярным, так как информативность процедуры составляет не менее 95%. С помощью ПЦР можно избежать хирургического вмешательства – биопсии.
Ломбальная пункция также используется в медицинской практике, но крайне редко, по причине небольшой информативности. Какой способ обследования лучше выбрать, решает только лечащий врач, исходя из общего состояния пациента.
Способы лечения
Сразу скажем, что народные способы лечения здесь не уместны. Лейкоэнцефалопатия является заболеванием, которое полностью не излечивается. Если пациенту был поставлен диагноз, врач назначает поддерживающее лечение специальными препаратами. Оно будет направленно на устранение причин возникновения болезни, снятие симптомов и торможение ее дальнейшего развития.
Лечить патологию необходимо в каждом случае по-разному, учитывая особенности организма. Врач может назначить следующие лекарственные средства:
- Средства, улучшающие мозговое кровообращение – Актовегин, Винпоцетин, Трентал.
- Препараты, стимулирующие метаболизм – Пантокальцин, Церебролизин.
- Витамины – Ретинол или Токоферол.
- Антидепрессанты – Флуоксетин.
- Зовиракс, Виферон, Циктоферон.
Помимо всего прочего, энцефалопатия корректируется: физиолечением, массажем воротниковой зоны, гомеопатией, рефлексотерапией, мануальной терапией.
Прогноз
К глубокому сожалению, вылечить полностью болезнь невозможно. Точно установить продолжительность жизни больных с таким диагнозом трудно, по статистике при отсутствии терапевтического лечения взрослый человек живет не более 6 месяцев. Антивирусное лечение может продлить жизнь до двух-трех лет и более, если мозговая структура не была сильно поражена. Конечно, смертельный исход может наступить раньше, если это малыш, получивший с рождения страшный недуг.

Профилактические меры
Специальной терапии против лейкоэнцефалопатии нет. Но риск развития заболевания можно снизить до минимума. Для этого нужно соблюдать некоторые правила:
- прием минеральных комплексов, укрепление иммунитета поможет снизить активность вредных микробов, если они есть;
- контроль веса;
- исключение из жизни вредных привычек;
- регулярное пребывание на чистом воздухе;
- сбалансированное питание;
- своевременный прием медикаментов.
Учитывая, что слабоумие вызвано вирусным поражением головы, терапия будет направлена непосредственно на подавление симптомов заболевания. Трудность на этом этапе лечения может заключаться в преодолении так называемого гематоэнцефалического барьера. Чтобы препарат мог пройти этот барьер, он должен хорошо растворяться в жирах.
Однако на данный момент многие противовирусные средства считаются водорастворимыми, в связи с чем и создаётся сложность при их использовании. На протяжении десятков лет специалисты опробовали разного рода препараты, список большой и перечислять его нет смысла, в каждом случае лекарство подбирается индивидуально.

Подведем итог
Учитывая, что данный недуг появляется исключительно на фоне ослабленного иммунитета, любые профилактические меры должны быть направлены на поддержку защитных сил. Каждый сезон осень-весна необходимо пропивать комплекс витаминов, но перед использованием какого-либо лекарственного средства рекомендуется проконсультироваться с врачом. Тяжесть течения заболевания зависит в первую очередь от состояния иммунной системы. В настоящее время врачи со всего мира активно ищут эффективные способы лечения этой болезни. Но как показала практика, наилучшим средством защиты является качественная профилактика. Лейкоэнцефалопатию мозга причисляют к тем патологиям, которые на сегодняшний день вылечить невозможно.
Читайте также:


