Стафилококковая пневмония эпид анамнез
Рентгенологическая картина – очаговая и очагово-сливная инфильтрация легочной ткани, чаще нижнедолевое поражение. Перибронхиальное воспаление, поражение бронхов и бронхиол. Лабораторные исследования – лейкоцитоз со сдвигом лейкоцитарной формулы влево нередко наблюдается у половины больных
Клинические проявления болезни –у детей проявляется насморком и частыми плевральными выпотами. У взрослых протекает как очаговый процесс, но склонный к слиянию и распространению. Глубокое поражение слизистой бронхов, трахеи и даже надгортанника приводит к сильному приступообразному кашлю, который и следует отнести к характерным чертам этой формы пневмонии.
Эпидемиологический анамнез – свойственна детям в возрасте до 1 года. У взрослых чаще возникает у больных хроническим бронхитом, гриппом, бронхоэктазами, злокачественными опухолями.
Пневмонии, вызванной палочкой Пфейфера (Haemophilus influenzae)
Эпидемиологический анамнез – чаще встречается у мужчин среднего и пожилого возрастов, особенно злоупотребляющих алкоголем, длительно курящих и страдаюших хроническим бронхитом. Нередко присоединяется к острой респираторной инфекции Клинические проявления болезни –начинается с недомогания, субфебрильной ли-хорадки и сухого кашля, который длится 1-2 дня, а затем наступает период разгара забо-левания с гипертермией, болями в грудной клетке при дыхании и кашлем с отделением гнойной или кровянисто-гнойной мокроты. Лихорадка у стариков может отсутствовать. Вязкая и тягучая мокрота откашливается с трудом, по виду и консистенции напоминает черносмородиновое желе и обладает запахом пригорелого мяса. Скудное количество хрипов над участками тупости (вязкий экссудат забивает альвеолы и бронхиолы). Выра-женная интоксикация дополняется ранним присоединением явлений дыхательной недо-статочности. На коже и слизистых иногда выявляются геморрагии. Возможно поражение центральной нервной системы. В 20% случаев развивается желтуха.
Рентген-морфологическая картина – отдельные пневмонические фокусы быстро сливаются в обширное поражение, в процесс чаще вовлекаются задние отделы верхней доли и верхние отделы нижней доли правого легкого. Затемнение в проекции поражен-ной доли весьма интенсивно. Уже в первые дни болезни могут обнаруживаться множес-твенные бесформенные просветления, обусловленные распадом и расплавлением легоч-ной ткани. Реакция корней и плевры бывает очень выражена. После выздоровления остается картина пневмофиброза, остаточные полости, многочисленные бронхоэктазы Лабораторные исследования – умеренный лейкоцитоз у 2/3 больных
8. колибациллярная пневмонии
Эпидемиологический анамнез- чаще у лиц со злокачественными опухолями, сахар-ным диабетом, сердечной и почечной недостаточностью, тяжелыми болезнями нервной системы. Ее возникновению способствует длительное лечение кортикостеридами, анти-метаболическими средствами, пенициллином, тетрациклином или комбинированное лечение антибиотиками.
Клинические проявления болезни – может возникать остро и постепенно. Одно из ранних проявлений –коллапс. Картина нижнедолевой пневмонии с лихорадкой, кашлем
Рентген-морфологическая картина-очаги сливной бронхопневмонии с поражением обоих легких, иногда полости абсцесса
Лабораторные исследования – у каждого третьего больного высокий лейкоцитоз. В мокроте большое количество кишечных палочек. Бактериемия - в 15-20% случаев.
9. стафилококковая пневмония
Эпидемиологический анамнез- наблюдается у детей, пожилых, ослабленных разли-чными инфекциями или хроническими заболеваниями. При первичной бронхогенной прослеживается связь заболевания со вспышкой гриппа. Вторичной гематогенной пред-шествует криминальный аборт, остеомиелит, флегмона конечностей, фурункул. Клинические проявления болезни -первичная бронхогенная сопровождается гипе-ртермией, спутанным сознанием, болями в груди, ознобом, потом, кашлем с гнойной, мокротой типа “малинового желе”, резким цианозом и одышкой, которые не соответст-вуют величине воспалительного очага. Над зоной поражения притупление перкуторно-го звука и ослабленное дыхание, позже влажные мелкопузырчатые хрипы. При вторич-ной гематогенной инфильтративная стадия протекает более доброкачественно; ухудше-ние состояния спустя некоторое время:озноб, гипертермия, потливость, одышка, боль в груди, сухой кашель, признаки дыхательной недостаточности. Аускультативно участки ослабленного дыхания, которые чередуются с амфорическим дыханием, а также звуч-ные хрипы. Часто развитие пиопневмоторакса и эмфиземы, нередко с кровотечением
Не нашли то, что искали? Воспользуйтесь поиском:
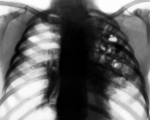
Стафилококковая пневмония – это острое воспаление легочной ткани, вызываемое гноеродным микробом Staphylococcus aureus, протекающее с высоким риском деструктивных осложнений. Клиника заболевания характеризуется выраженной интоксикацией, фебрилитетом, рецидивирующими ознобами, сильной одышкой, кашлем иногда с гнойной мокротой. Диагноз стафилококковой пневмонии основан на результатах рентгенографии и КТ легких, лабораторного исследования патологического материала и крови. При стафилококковой пневмонии проводится интенсивный курс антибиотикотерапии и дезинтоксикационной терапии; по показаниям - санация бронхов, дренирование полости плевры.
МКБ-10
Общие сведения
Стафилококковая пневмония – бактериальная инфекция легких, имеющая тенденцию к абсцедированию и развитию плевральных осложнений. Является одной из разновидностей бактериального воспаления легких, составляет 5-10% всех госпитальных и 1-2% амбулаторных пневмоний. Течение стафилококковой пневмонии очень тяжелое, с возможным повторным развитием проявлений после выздоровления и высоким процентом летальности (до 30-70 %). Стафилококковая пневмония наиболее распространена у детей раннего возраста и пожилых людей. Наибольшее количество эпизодов регистрируется в период с октября по май. Рост числа ежегодно фиксируемых случаев бактериальных пневмоний связан с высокой распространенностью патогенных штаммов стафилококков, быстрым формированием их полирезистентности к антибиотикам.

Причины
Возбудителями стафилококковой пневмонии являются представители гноеродной микрофлоры семейства Staphylococcus, преимущественно золотистый стафилококк. St. aureus представлен гр + кокками почти правильной сферической формы диаметром 0,6-0,9 мкм, которые могут находиться одиночно, попарно, небольшими цепочками (из 2-4 кокков), но чаще неправильными скоплениями в форме гроздей винограда. St. aureus персистирует на коже и слизистых оболочках верхних отделов респираторного тракта у 15-30 % взрослых здоровых людей (в неонатальном периоде – у 90% детей).
Путями проникновения стафилококка в легкие являются аспирационный, гематогенный, реже – ингаляционный. Стафилококковая пневмония в отдельных случаях развивается самостоятельно (при воздушно-капельном заражении во внебольничных условиях), но чаще выступает осложнением инфекционных процессов (септикопиемии, стафилококкового эндокардита, гнойного тромбофлебита с гематогенным распространением и образованием метастатического легочного очага).
Стафилококковая пневмония всегда возникает при наличии факторов риска: носительства инфекции в носоглотке, микроаспирации секрета полости носа и рта, снижения общего и местного иммунитета, тяжелых истощающих заболеваний, хирургических вмешательств, инъекционной наркомании, хронического алкоголизма, неблагоприятной эпидемиологической ситуации. Развитию стафилококковой пневмонии способствуют длительная госпитализация и пребывание в домах престарелых, нерациональная антибиотикотерапия, проведение интубации трахеи, ИВЛ, перенесенные ОРВИ (грипп, корь), вызывающие повреждение мерцательного эпителия дыхательных путей и способствующих колонизации их стафилококком.
Патогенез
Способность стафилококков секретировать в больших количествах токсины (гемолизин, цитоксин, лейкоцидин) и ферменты (липазы, нуклеаза, стафилокиназа, коагулаза) провоцирует деструкцию легких с интенсивным геморрагическим некрозом обширных участков паренхимы. Этот процесс сопровождается образованием воздушных пузырей размером до 5-10 см (булл, пневмоцеле), а при нагноении – развитием перибронхиальных абсцессов. В 50-95% случаев появляется внелегочный выпот. При разрыве небольших подплевральных абсцессов возникает пиопневмоторакс; при наличии сообщения с бронхом образуется бронхоплевральный свищ. В очаге значительного воспаления и деструкции легочной ткани могут организовываться венозные септические тромбы.
Симптомы стафилококковой пневмонии
Клиническую картину обычно предваряют симптомы ОРЗ, гнойной инфекции кожи или внутренних органов. Стафилококковая пневмония протекает по типу сливной бронхопневмонии - односторонней или с преимущественным поражением одного легкого. Симптоматика довольно разнообразна и зависит от вирулентности штамма возбудителя, возраста больного и сопутствующей патологии. Для стафилококковой пневмонии свойственно тяжелое бурное течение с внезапным ухудшением состояния, выраженной интоксикацией, высокой температурой и повторяющимися ознобами, общим недомоганием, сильной одышкой, болезненным кашлем. Стафилококковая пневмония протекает в разных клинических формах: стафилококкового инфильтрата, буллезной деструкции легких, абсцедирующей пневмонии, метастатической деструкции легких, легочно-плевральной форме.
- Стафилококковый инфильтрат сопровождается тяжелой интоксикацией, астмоидным синдромом; рассасывается на протяжении более 4-6 недель, в исходе возможно формирование очагового пневмосклероза.
- Буллезная стафилококковая деструкция легких наблюдается наиболее часто. Стафилококковые буллы появляются в первые сутки заболевания и при адекватном лечении обычно исчезают через 6-12 недель. Типичен короткий период лихорадки, отсутствие дыхательных нарушений, благоприятное течение. Существует риск сохранения остаточных кист на месте деструктивных полостей.
- Абсцедирующая пневмония. Течение абсцедирующей стафилококковой пневмонии перед прорывом гнойника очень тяжелое - с фебрилитетом и ознобами, резкой слабостью, болью в груди в зоне абсцесса, одышкой. Прорыву абсцесса сопутствует продуктивный кашель, выделение обильной гнойной, иногда кровянистой мокроты, спад температуры и ослабление интоксикационного синдрома.
- Метастатическая стафилококковая деструкция легких при сепсисе характеризуется двусторонним поражением легких, тяжелым шоковым состоянием, усилением дыхательной недостаточности, спутанностью сознания. Картина стафилококковой пневмонии на фоне инфекционного эндокардита маскируется признаками воспаления эндокарда.
- Легочно-плевральная форма стафилококковой пневмонии, протекающая с образованием инфильтративных и абсцедирующих легочных очагов и поражением плевры, имеет частый исход в парапневмонический и гнойный плеврит, эмпиему и пиопневмоторакс. Нарастают интоксикация, дыхательная и сердечно-сосудистая недостаточность, появляются тахипноэ, цианоз кожных покровов и губ, беспокойство, сменяющееся вялостью, расстройства ЖКТ (рвота, потеря аппетита, диарея, вздутие живота).
Осложнения
Стафилококковая пневмония относится к тяжелым формам бактериальной инфекции. Ее течение сопряжено с жизнеугрожающими осложнениями, как инфекционного, так и токсического характера. Наиболее опасные осложнения - стафилококковый перикардит, менингит, остеомиелит, многоочаговые метастатические абсцессы мягких тканей, токсическое поражение миокарда.
Диагностика
Диагноз стафилококковой пневмонии основан на данных клинической картины, рентгенографии и КТ легких, микроскопии мазков мокроты, бакпосева плеврального выпота и крови, а также серологических тестов.
В начальной стадии стафилококковой пневмонии отмечается укорочение и притупление перкуторного звука; в зоне поражения - ослабленное бронхиальное дыхание с рассеянными крепитирующими хрипами. При формировании абсцесса в его проекции выявляются мелкопузырчатые хрипы и амфорическое дыхание; при стафилококковом инфильтрате дыхание ослабленное везикулярное.
В крови регистрируется превышение уровня лейкоцитов >15-20х10 9 /л со сдвигом формулы влево, высокая СОЭ. При тяжелом течении неблагоприятным прогностическим признаком является снижение числа лейкоцитов 9 /л. Бактериологическое исследование позволяет выявить возбудителя в очагах заболевания (легочной и плевральной полостях) и крови (бактериемия имеет место в 20-50% случаев), определить степень патогенности штаммов и антибиотикочувствительность. Отмечаются положительные данные серологических тестов - нарастание титра антитоксина и агглютининов к аутоштамму стафилококков.
При подозрении на стафилококковую пневмонию проводятся повторные рентгенографии легких через короткие интервалы. На ранней стадии обнаруживаются признаки неспецифической бронхопневмонии. Стафилококковые инфильтраты видны как негомогеннные полиморфные области затемнения, обычно на границах легочных сегментов. После формирования абсцессов в области очага инфильтрации выявляются полости с горизонтальным уровнем жидкости. В случае метастатической деструкции легких полости с жидким содержимым и перифокальной инфильтрацией сочетаются с воздушными полостями, не имеющими стенок.
Дифференциальная диагностика проводится с другими бактериальными, вирусными, грибковыми пневмониями, инфильтративным туберкулезом и нагноившейся кистой легких.
Лечение стафилококковой пневмонии
Больным показана госпитализация в отделение пульмонологии с назначением больших доз антибиотиков (b-лактамных пенициллинов, макролидов, линкозаминов, фторхинолонов, цефалоспоринов) сначала парентерально (внутривенно, внутримышечно), затем перорально. Обычно курс лечения составляет 3-4 недели, при необходимости он может быть продлен. Проводятся инфузии глюкозо-солевых растворов, антистафилококковой плазмы. В острый период может применяться экстракорпоральная детоксикация (в т. ч., плазмаферез, гемосорбция), при выраженной анемии – гемотрансфузия. Для устранения дыхательной недостаточности используются бронхолитики, диуретики, кортикостероиды, оксигенотерапия. Целесообразна коррекция микроциркуляторных нарушений и иммунного статуса.
При абсцедировании, развитии пиопневмоторакса и эмпиемы выполняют бронхоскопическую санацию, постуральный дренаж, плевральную пункцию, дренирование или торакоскопическую санацию полости плевры. Эффективны лечебно-реабилитационные процедуры – вибрационный массаж, рефлексотерапия, ЛФК, УВЧ, микроволновая и лазерная терапия.
Прогноз
Прогноз стафилококковой пневмонии достаточно серьезный. В отсутствие отягчающей патологии исход, как правило, благоприятный, в ряде случаев возможно сохранение остаточных изменений и хронизация заболевания. У пожилых и детей раннего возраста с тяжелым септическим течением сохраняется высокий уровень смертности.
Симптомы стафилококковой инфекции
Инкубационный период
Формы
Причины
- Источником инфекции являются больные и неболеющие люди, в организме которых содержатся вредоносные формы стафилококка (бактерионосители).
- Очень большая вероятность заразиться от больных с открытыми гнойными ранами, гнойными ангинами, конъюнктивитами, пневмониями (воспаление легких) и др.
- У большинства здоровых людей золотистый стафилококк в небольшом количестве находится на поверхности кожи и слизистых оболочек, не вызывая заболевания (например, на слизистой носовых ходов у большинства людей). Но при снижении иммунитета стафилококк может активироваться и вызвать заболевание.
- воздушно-капельным путем при разговоре, кашле, чихании;
- контактным путем (через руки, предметы обихода);
- пищевым путем (через пищу).
- несоблюдение правил личной гигиены (регулярное мытье рук, пользование индивидуальными полотенцами, обработка игрушек и сосок);
- низкие защитные силы организма (ослабленный иммунитет);
- дисбактериоз кишечника;
- хронические заболевания (сахарный диабет, аллергии);
- острые вирусные инфекции (ОРВИ, грипп, корь, краснуха и др.);
- частое применение антибиотиков.
Врач терапевт поможет при лечении заболевания
Диагностика
- Сбор анамнеза и жалоб заболевания:
- высокая температура тела до 39-40° С;
- общее недомогание, слабость, головные боли;
- навязчивый кашель, одышка;
- заложенность носа, насморк;
- сильные боли (в зависимости от локализации очага воспаления): в горле, в конечностях, в животе.
- Общий осмотр:
- гиперемия (покраснение) кожи, гнойники;
- покраснение зева, налеты на миндалинах.
- Эпидемиологический анамнез:
- общался ли пациент с людьми, больными гнойной ангиной или пневмонией (воспалением легких);
- пользовался ли пациент общими предметами обихода с больным гнойным конъюнктивитом или гнойными ранами;
- случаи высева золотистого стафилококка со слизистых у медицинских работников, сотрудников детских учреждений и общественного питания.
- Бактериологический метод: выделение стафилококка из гнойного очага.
- Серологические методы: обнаружение в сыворотке крови белков стафилококка с помощью иммуноферментного анализа.
- Возможна также консультация инфекциониста, хирурга, отоларинголога.
Лечение стафилококковой инфекции
- Лечение проводится с учетом формы и тяжести инфекции:
- пациенты с локализованной формой стафилококковой инфекции легкой и среднетяжелой степеней лечатся в домашних условиях;
- больные с генерализованной формой стафилококковой инфекции и локализованной формой тяжелой степени подлежат обязательной госпитализации.
- Курсы антибактериальной терапии.
- Препараты, повышающие иммунитет.
- Местное лечение очага инфекции – обработка раны, вскрытие фурункула (гнойник).
- По показаниям назначается хирургическое лечение.
Осложнения и последствия
- Обострение имеющихся хронических заболеваний дыхательной системы, пищеварительного тракта, сахарного диабета, ревматоидного артрита.
- Попадание в организм других патогенных микробов (стрептококков, пневмококков и др.).
- Развитие септицемии (заражения крови).
Профилактика стафилококковой инфекции
- Раннее выявление больных и носителей золотистого стафилококка и назначение адекватного лечения.
- Соблюдение правил личной гигиены (регулярное мытье рук, использование марлевых повязок при работе в отделении новорожденных, пользование личным полотенцем).
- Лечение хронических очагов инфекции (кариозные зубы, хронические ангины).
- Повышение иммунитета (витамины С, А, группы В).
- Исключение употребления антибиотиков без назначения врача.
- Тщательное обследование медицинского персонала с целью выявления носителей инфекции и предупреждения ее внутрибольничного распространения.
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
Руководство по инфекционным болезням. Учайкин В.Ф., 2002г
Педиатрия — учебник для медицинских вузов, Н.П. Шабалов, 2003г.
- Выбрать подходящего врача терапевт
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
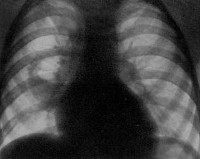
4. Рентгенограмма органов грудной клетки: 5.06.08
Легочный рисунок деформирован. Имеется уплотнение легочной ткани справа (сегменты 9-10). Диффузный пневмосклероз. Корень легкого справа расширен, плотный. Купол диафрагмы слева четкий. Справа в плевральной полости небольшое количество жидкости, уровень которой достигает 9 ребра. Сердце – талия сглажена. Тень аорты не расширена. Тень средостения немного расширена влево.
Заключение: Полисегментарная пневмония в нижней доле правого легкого (9-10 сегменты правого легкого). Плевральный выпот справа.
5. Общий анализ мокроты от 5.06.08.
Мокроты небольшое количество, однородная, слизисто-гнойная, без запаха, реакция нейтральная; при микроскопическом исследовании – альвеолярные макрофаги в умеренном количестве, большое количество нейтрофилов. Эритроцитов немного. Клеток злокачественных опухолей и микобактерий туберкулеза не обнаружено.
6. Бактериоскопическое исследование мокроты от 5.06.08
Выявляется большое количество пневмококков.
7. Исследование плеврального выпота
На момент курации диагностической пункции плевральной полости для исследования плевральной жидкости еще не выполнялось.
8. ЭКГ от 5.06.08
Ритм синусовый правильный. Интервал R-R = 0.65 сек.
Заключение: синусовая тахикардия. Признаки гипертрофии левого желудочка
IХ. КЛИНИЧЕСКИЙ ДИАГНОЗ И ЕГО ОБОСНОВАНИЕ:
Основной диагноз: Внебольничная (амбулаторная) бактериальная полисегментарная очаговая пневмония в нижней доле правого легкого (сегменты IX-X), средней тяжести течения.
Осложнения: Выпот в плевральную полость справа, дыхательная недостаточность II ст.
Сопутствующие заболевания: Гипертоническая болезнь II стадии, 1 степени (мягкая артериальная гипертензия), высокого риска. Сколиоз грудного отдела позвоночника.
Диагноз поставлен на основании жалоб больной:
· на небольшую одышку при малой физической нагрузке (ходьба по коридору на расстоянии 20-30 м) , с затрудненным вдохом, стихающую в покое, при остановке спустя 2-3 мин;
· на умеренный приступообразный (до 10-15 раз за сутки) кашель, независимо от физической нагрузки, положения тела, длящийся 1-2 мин., стихающий самостоятельно,
· на выделение с кашлем вязкой слизисто-гнойной мокроты, (около 5-10 мл за сутки), без примеси крови, пищи, без запаха,
· на повышение температуры тела до 37.3-37.5°С, во второй половине дня, сохраняющейся на протяжении 3-5 часов, снижающейся самостоятельно, сопровождающейся обильным потоотделением;
· на слабость, снижение работоспособности.
На основании эволюции признаков болезни в истории настоящего заболевания:
· внезапное, без видимых провоцирующих факторов, появление лихорадки, одышки, и малопродуктивного кашля, сохраняющихся на протяжении последующих 6-7 дней, степень выраженности которых изменялась на фоне проводимой противовоспалительной антибактериальной терапии;
· увеличение степени выраженности одышки (!) на фоне уменьшения боли, что послужило поводом для госпитализации в стационар.
На основании данных непосредственного исследования больной:
· небольшой акроцианоз и цианоз слизистых;
· отставание правой половины грудной клетки в дыхании;
· отсутствие голосового дрожания в подлопаточной и аксиллярной области справа (сегмент 9-10);
· притупление перкуторного звука в этой зоне при сравнительной перкуссии; смещение вверх нижней границы легких справа (до 7 ребра) по задней аксиллярной, лопаточной и паравертебральной линиям;
· резкое ослабление дыхания в зоне отсутствия голосового дрожания и притупления перкуторного звука (IX-X сегменты справа);
· наличие умеренного количества влажных мелкопузырчатых звучных хрипов.
Диагноз подтвержден результатами дополнительных методов исследования:
· лейкоцитоз, палочкоядерный сдвиг формулы крови и увеличение СОЭ до 42 мм/час;
· рентгенологически – уплотнение легочной ткани в нижней доле правого легкого (сегменты IX-X правого легкого); небольшой выпот в плевральную полость справа .
Х. Диагностика патологических синдромов
Обнаруженные признаки болезни можно сгруппировать в следующие синдромы:
1. Синдром очагового уплотнения легких;
· боли (скорее всего, связанные с поражением плевры из-за поверхностной локализации очага воспаления, исчезнувшие в результате появления выпота в плевральную полость);
· отставание в дыхании пораженной половины грудной клетки ,
· притупление перкуторного звука в проекции нижней доли (9-10 сегменты) правого легкого (из-за уплотнения легочной ткани и появления выпота в плевральной полости),
· ослабление дыхания в зоне притуплении (выпот в плевральной полости);
· у меренное количество влажных мелкопузырчатых звучных хрипов;
· Рентгенологические данные – уплотнение легочной ткани в нижней доле правого легкого (S IX-X); выпот в плевральную полость справа .
2. Синдром дыхательной недостаточности;
· лейкоцитоз, палочкоядерный сдвиг формулы крови и увеличение СОЭ до 42 мм/час;
· одышка (степень которой увеличилась на фоне уменьшения болей (!), 20 дыхательных движений в минуту на момент осмотра, в покое;
· тахикардия – число сердечных сокращений 90 в мин.
3. Синдром бактериального воспаления:
· лейкоцитоз, палочкоядерный сдвиг формулы крови и увеличение СОЭ до 42 мм/час;
· повышение температуры тела (послабляющая лихорадка),
· лейкоцитоз, с увеличением числа гранулоцитов и палочкоядерным сдвигом формулы крови;
· гиперферментемия (АСТ – 58 ед/л и ЛДГ – 347 ед/л).
· при исследовании мокроты – слизисто-гнойный ее характер, при бактериоскопическом исследовании обнаружен пневмококк.
Диагноз сопутствующей гипертонической болезни поставлен на основании:
· анамнестических указаний на повышение в прошлом АД и прием антигипертензивных средств;
· жалоб на головные боли, боли в области сердца, сердцебиений при физическом и эмоциональном напряжении, а также при подъемах АД;
· выявленного при осмотре повышения АД;
· наличия признаков усиления верхушечного толчка, его смещения влево;
· небольшого расширения левой границы относительной тупости сердца;
· наличия акцента II тона над аортой;
· наличия электрокардиографических признаков гипертрофии левого желудочка.
Подпись преподавателя: ____________________ Дата_______________
История развития внебольничной пневмонии с локализацией в верхней доле правого легкого. Обследование внутренних органов пациента. Проведение лабораторных анализов крови и мочи с целью постановки диагноза. Назначение и обоснование медикаментозного лечения.
| Рубрика | Медицина |
| Вид | история болезни |
| Язык | русский |
| Дата добавления | 30.07.2014 |
| Размер файла | 102,6 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Общие сведения о больном
1. Фамилия, имя, отчество: ***
2. Возраст: 54 года, пол: мужской.
3. Образование: среднее специальное.
5. Занимаемая должность: водитель.
6. Семейное положение: разведён.
7. Место жительства: г. ***
8. Дата поступления в клинику: 2.04.12.
9. Дата выписки из клиники:
10. Дата курации: 9.04.12
11. Диагноз направления: пневмония
12. Диагноз клинический.
Основное комбинированное заболевание (основное и фоновое)
Основное заболевание: Внебольничная пневмония с локализацией в верхней доле правого лёгкого, средней степени тяжести, неуточнённой этиологии.
Фоновое заболевание: Цирроз печени, криптогенный, активная фаза, стадия декомпенсации по паренхиматозному типу (гипоальбуминемия).
Сопутствующие заболевания: нет
Данные расспроса больного
1. Приступообразный кашель, малопродуктивный, чаще вечером и ночью.
2. Мокрота в небольшом количестве, слизисто-гнойная.
3. Боль в передне-верхних отделах грудной клетки справа, усиливающаяся при кашле.
4. Повышенная температура до 38-39 0 С.
5. Инспираторная одышка, возникающая при физической нагрузке - при подъёме на второй лестничный пролёт.
6. Слабость, недомогание, утомляемость, головная боль.
1. Боль в правом подреберье, ноющего, либо колющего характера, постоянная, периодически усиливающаяся, иррадиирущая в позвоночник. Боль частично купируется анальгином.
2. Утрата аппетита, быстрая насыщаемость, сухость во рту, отрыжка тухлым, тошнота, рвота, частая изжога, горечь во рту.
История развития настоящего заболевания (anamnesis morbi)
Болен в течение 14 дней. Причиной болезни считает значительное переохлаждение ног, когда у пациента во дворе прорвало трубу, вследствие чего ему пришлось долгое время провозиться в холодной воде на улице.
Через 3 дня появились боли умеренной интенсивности в передне-верхнем отделе грудной клетки справа, боль имела колющий характер и усиливалась при кашле. Вместе с болью появился приступообразный малопродуктивный кашель с отхождением слизисто-гнойной мокроты. Обычно кашель усиливался к вечеру.
Через 2 дня поднялась температура до 39 0 С, которая не спадала, даже при приёме жаропонижающих средств. Артериальное давление так же было повышено, могло подниматься до 200 мм рт. ст. Лекарственные препараты не принимал.
Общее состояние больного было неудовлетворительным, чувствовал слабость, недомогание, утомляемость. Появилась головная боль.
Со временем состояние больного всё более ухудшалось. Появилась инспираторная одышка, возникающая при физической нагрузке - при подъёме на второй лестничный пролёт.
Через два дня приехали родные и вызвали скорую помощь, после чего больной был доставлен и госпитализирован в ГБСМП города Томска с диагнозом направления - пневмония.
Родился в селе Рыбово Кривошеенского района Томской области, 6 -м ребёнком по счёту, всего в семье семеро детей. Родовых травм не было. Развитие соответственно возрасту. В детстве переболел ветрянкой. В школу пошёл в 7 лет. Окончив 8 классов, поступил в сельско-хозяйственный техникум на специальность механика. В настоящее время работает в "Томск-нефть" водителем. Работа монотонная, принуждает постоянно находится за рулём. Уезжать в командировки на несколько недель. Условия работы неблагоприятные, особенно в холодные месяцы. Режим работы нерегулярный.
Перенёс пневмонию в 1984 г, лечился в госпитале г. Омска, откуда сбежал, не долечившись.
С 2006 года в течение полутора месяцев ежедневно употреблял большое количество спиртных напитков, когда развёлся с женой, после чего в правом подреберье начала беспокоить боль умеренной интенсивности. К врачу не обращался, лечился самостоятельно обезболивающими препаратами, пока в 2010 г не случился приступ острой боли в правом подреберье. Поступил в 3 городскую больницу, где после обследования был диагностирован цирроз печени. После выписки встал на учёт в 10 поликлинику, где регулярно отмечался и проходил лечение. С каждым последующим приступом боль становилась сильнее. В последние два года отмечает отсутствие аппетита, испытывает отвращение к еде. Голод перебивал сладким чаем. Вместе с тем стал ощущать сухость во рту, жажду, частую изжогу, отрыжку тухлым.
Бытовые условия удовлетворительные, живёт один, в частном доме. Туалет находится на улице, водоснабжение самостоятельное, отопление с помощью печи.
На работе питается в столовой, старается есть горячую пищу. Режим питания нерегулярный. Частое пребывание на свежем воздухе. В детстве занимался спортом, баскетболом.
Курит со 2 класса, часто, особенно за рулём (по 3 пачки в день). В настоящее время редко употребляет алкоголь. Употребление наркотиков отрицает.
Во время службы в армии на Сахалине получил ранение в руку.
В результате профессиональной деятельности перенёс несколько травм рук, ног, ключицы.
Отец умер в 1961 г, мать в 74 г. Причины смерти не знает. Разведён, имеет двух детей. Сифилис, туберкулёз, болезни обмена, психические, нервные и другие заболевания отрицает.
Контакт с инфекционными больными отрицает.
С лихорадящими больными не общался.
К больным животным или трупам павших животных не прикасался.
Укусам насекомых: вшей, клещей, комаров, москитов и других - не подвергался.
В доме имеются грызуны.
В связи с профессией водителя имеется возможность инфицирования.
В течение последних 2-х месяцев в отъезде не находился.
В последние 2 месяца в семью больной никто не приезжал.
Соблюдение правил личной гигиены по возможности регулярное.
Профилактические прививки проводились согласно календарю прививок.
Аллергологический анамнез
Аллергические заболевания у себя и в семье в прошлом и в настоящем не помнит.
После тяжёлого ранения в правое плечо в 1979 г перенёс гемотрансфузию на военной службе.
Данные объективного исследования
1. Общее состояние: удовлетворительное
2. Положение больного: активное
3. Сознание: ясное
4. Выражение лица: спокойное
5. Телосложение: нормостеническое
1. Цвет: бледно-жёлтый.
2. Депигментация кожи (лейкодерма) отсутствует.
3. Тургор кожи удовлетворительный.
5. Патологические элементы (эритема, пятно, розеола, папула, пустула, везикула, волдырь, чешуйки, струп, эрозия, трещины, некроз, телеангиоэктазии, ксантомы, ксантелазмы, подагрические узелки) не выявлены.
6. Подкожные кровоизлияния, а также другие проявления геморрагического синдрома - не обнаружено.
7. Рубцы: на спине серповидной формы, малоподвижный.
8. Варикозного расширения вен нет.
9. Придатки кожи: тип оволосения обычный, ногти без патологии.
Читайте также:


