Внутриматочная контрацепция после трихомониаза
Контрацепция - эффективный способ предохранения от нежелательной беременности, с которым должен быть знаком каждый современный житель нашей планеты. Если бы мужчины и женщины были более просвещенными, уделяли этому вопросу больше внимания, в нашем мире было бы намного меньше несчастливых семей, матерей-одиночек и, конечно же, брошенных детей. В рамках данного материала хочется осветить темы использования внутриматочных контрацептивов. Тема наиболее актуальная для представительниц прекрасного пола. Мы досконально изучим внутриматочные контрацептивы: виды, достоинства, недостатки, особенности использования.
Что это?
Итак, внутриматочный контрацептив, более известный среди женщин как спираль, - достаточно эффективный способ предохранения от нежелательной беременности в виде небольших средств 18-35 мм круглой, спиральной, Т-образной формы. Они вводятся в маточную полость, за что и получили свое название.
Механизм действия
Внутриматочные средства-контрацептивы являются для матки чужеродным веществом, стимулируя выделение и скопление в ее полости клеток, губительных для сперматозоидов и яйцеклеток. Кроме того, они запускают процесс скопления веществ, снижающих способность матки сокращаться, что, в свою очередь, препятствует прикреплению оплодотворенной яйцеклетки к стенкам полости. Надо признать, что так называемые спирали пользуются огромной популярностью, так как имеют продолжительный срок использования при высокой эффективности. Многочисленные исследования в данной области показали, что продолжительное использование внутриматочных контрацептивов активирует и волнообразные однонаправленные сокращения маточных труб. Таким образом, даже оплодотворенная яйцеклетка попадет в полость несколько раньше, будучи неспособной к дальнейшей имплантации.
Преимущества
Для объективности обзора хочется упомянуть те достоинства внутриматочных контрацептивов, которые успели выявить не только гинекологи, но и современные женщины:
- Высокая эффективность - использование этого метода контрацепции дает 98% результат. Именно поэтому врачи настоятельно рекомендуют отдавать предпочтение именно ему.
- Отсутствие влияния на лактацию - то преимущество, которое отметили кормящие женщины.
- Высокая скорость реакции - спираль принимает "боевую готовность" сразу после введения.
- Продолжительность эффекта - в зависимости от выбранного вида контрацептив может прослужить от 1 года до 5 лет.
- Обратимость - для того чтобы зачать ребенка, необходимо всего лишь извлечь спираль из маточной полости.
- Безопасность - внутриматочные контрацептивы не требуют особого ухода. Женщина действительно на 5 ближайших лет может забыть о мерах предосторожности.
Недостатки
Для объективности обзора и оценки необходимо несколько слов сказать и о отрицательных сторонах данного метода. А они действительно есть. В первые 24-48 часов после введения контрацептива женщина может жаловаться на боли внизу живота. Они связаны с активными маточными сокращениями, как ответ на инородное тело в полости. Эта разновидность контрацептивов не защищает женщины от венерических заболеваний и инфекций, передающихся половым путем, как, скажем, презервативы.

В первые месяцы после введения внутриматочной спирали могут наблюдаться нарушения цикла, кровянистые выделения, увеличение продолжительность менструации и сопровождение ее болевыми ощущениями. Эти симптомы носят временный характер, поэтому женщине не стоит переживать, столкнувшись с ними.
Ну вот и главный недостаток - риск развития внематочные беременности. Он связан с нарушениями волнообразного сокращения маточных труб и продвижения по ним яйцеклетки.
Разновидности
Медицина не перестает развиваться, в том числе и в области контрацепции. И все для того, чтобы сохранить женское здоровье. Именно поэтому нет ничего странного и удивительного в том, что с каждым днем появляются новые виды внутриматочных контрацептивов, более эффективные и менее опасные для женщин. Для того чтобы сделать правильный выбор, необходимо разобраться в преимуществах и недостатках каждого варианта.
Итак, на сегодняшний день внутриматочные контрацептивы представлены небольшими пластиковыми изделиями различной формы. Их начали использовать еще в 1989 году. Изначально они были выполнены из пластика, но уже в первые несколько лет использования лет Всемирная организация здравоохранения заявила об их опасности для женского здоровья недостаточной эффективности. Именно поэтому было решено покрывать пластиковый каркас металлами. Именно он наделяет контрацептивы необходимыми свойствами.

Сегодня используются исключительно медьсодержащие внутриматочные контрацептивы, а также средства с содержанием других металлов, например, серебра в высокой концентрации. Их основа представлена пластиком, который может иметь различные очертания, но максимально приближенные к полости матки для обеспечения удобства использования и необходимой безопасности. Добавление металлов в данном случае позволяет многократно увеличить эффективность и сократить количество побочных действий.
Медикаметозные внутриматочные контрацептивы - редкость в наше время.
Давайте рассмотрим наиболее популярные в России.
"Мультилоад"
Пожалуй, самый популярный внутриматочный контрацептив. Отзывы женщин говорят о его эффективности и удобстве эксплуатации. Это средство с гибкими плечиками, выполненное из плотного и качественного полиэтилена. Медная спираль навита на его поверхность, образуя металлическую оболочку. Механизм действия связан с блокадой способности спермы оплодотворять яйцеклетку.
Медь сама по себе обладает отличными контрацептивными свойствами, связанными в первую очередь с окислением атомов меди и последовательным растворением оксидов во внутриматочной среде. Она не только повышает эффективность противозачаточного средства, но и делает его стержень незаметным в ультрафиолетовой среде, что позволяет полноценно проводить все необходимые обследования. Спираль устанавливает на 5 лет. Гибкие боковые элементы обеспечивают надежную и высокую фиксацию контрацептива, упором в данном случае становится дно матки. Важно, что, несмотря на особенности введения и фиксации, данный способ не приводит к растяжению маточной полости, не сказывается на способности матки сокращаться.
Введение внутриматочных контрацептивов "Мультилоад" осуществляется один раз и исключительно квалифицированным специалистом-гинекологом.
"Нова Т"
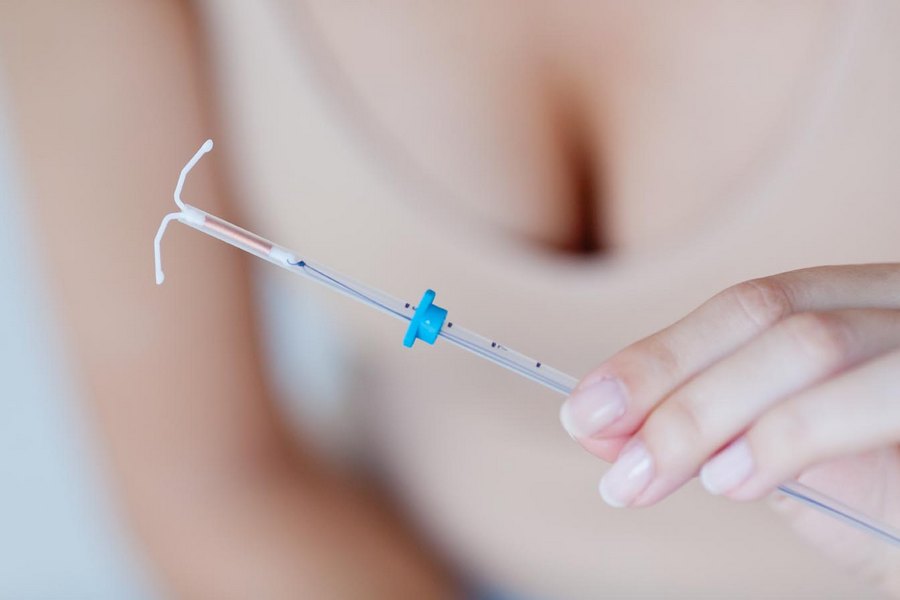
Активными веществами данного контрацептива являются медь, серебро, ПЭ, бария сульфат, железа оксид. Принцип действия его связан с блокадой активности сперматозоидов. Спираль устанавливается на срок до 5 лет.
Она представлена полиэтиленовой гибкой основой, образованной вертикальными и горизонтальными планками по 32 мм каждая. Каждая из них визуально повторяет букву Т, откуда и название. Полиэтиленовая основа контрацептива обвита той же медной проволокой, что и наделяет ее заявленными свойствами. Отличие заключается в наличии серебряного наконечника, закрепленного на его вертикальной части. Он отвечает за долговременность использования средства. А нить с двумя концами обеспечивает легкое и беспрепятственное выведения спирали из маточной полости при первой же необходимости. Для усиления рентгеноконтастности в основу добавлен сульфат бария.
"Вектор-экстра"
Мы только что рассмотрели две разновидности спиралей, довольно схожих по принципу действия и форме. Теперь настал черед следующей разновидности. Вектор - контрацептив маточный с пластмассовым каркасом Ф или Т-образной формы, на котором размещены спирали из металла. Специальные гибкие плечики обеспечивают надежную фиксацию спирали маточной полости. Контрацептив внутриматочный "Вектор-экстра" отличается от всех существующих разновидностей оплеткой, представленной золотой или серебряной проволокой. Это - чистейшие металлы, что с учетом внутриполостного введения в организм является, пожалуй, основным и неоспоримым преимуществом.
Каркас дополнительно обрабатывается настоем прополиса или календулы, что сводит риск инфицирования к минимуму. Это преимущество уже по достоинству оценили многие современные женщины. Действие контрацептивов основано на снижение активности яичников. Даже выработанные и оплодотворенные яйцеклетки не могут прижиться в маточной полости. Многих женщин беспокоит такое действие спирали, но поводов для беспокойства просто не существует: после выведения контрацептива лишь в редких и исключительных случаях представительницы прекрасного пола испытывают проблемы с зачатием ребенка.
Последние медицинские исследования показали что внутриматочный контрацептив "Вектор-экстра" не только не наносит вреда женскому организму, но и положительно влияет на него. Серебро и золото, которыми он оплетен, предотвращают развитие наиболее распространенных гинекологических заболеваний, в том числе рака шейки матки. Экстракт календулы и прополиса - отличное антибактериальное средство, направленное на борьбу с болезнетворными бактериями и теми микроорганизмами, которые могут причинить вред.
"Мирена"
А вот еще одно средство, которое существенно выделятся на фоне остальных. Гормональный внутриматочный контрацептив "Мирена" обогащен левоноргестрелом, который небольшими порциями выделяется в маточную полость. Такая спираль устанавливается на срок до 5 лет.
Это контрацептив высокой эффективности, оказывающий лечебное воздействие на женский организм. Он состоит из сердцевины, наполненной гормональным веществом, расположенной внутри Т-образного пластикового корпуса. Сверху он покрыт мембраной, отвечающей за регулярное высвобождение активного вещества в необходимой концентрации. Каждые сутки выделяется по 20 мгк левоноргестрела, но с приближением 5 лет эксплуатации дозировка постепенно снижается до 10 мгк.
На свободном конце корпуса закреплены нити со свободными концами обеспечивающими беспрепятственное абсолютно безопасное извлечение спирали при первой же необходимости. Активное вещество спирали снижает чувствительность половых рецепторов к гестагенам и эстрагенам. При этом эндометрий становится все менее чувствительным к эстрадиолу, перестает активно делиться, разрастаться и, как следствие, и отторгаться. В результате возникает истончение эндометриального слоя. Это основной механизм контрацептивного и лечебного воздействия препарата на женский организм.
Особенности введения и удаления
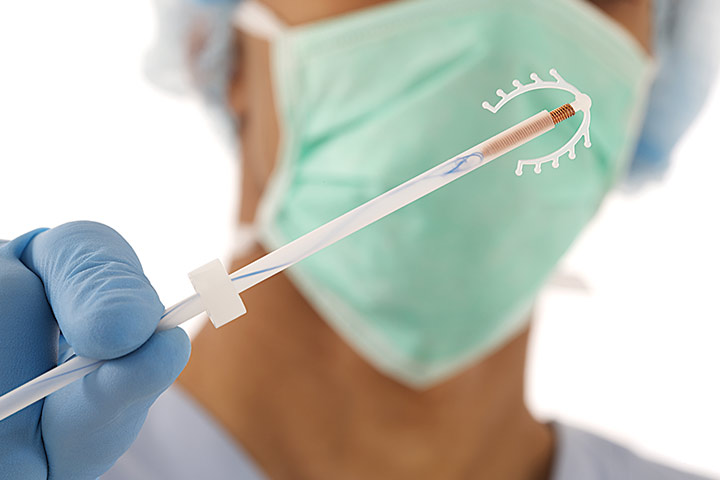
Для начала запомните простое, но предельно важное правило: доверяйте свой организм только проверенным и квалифицированным специалистам. Перед введением контрацептива в маточную полость женщина должна пройти следующие процедуры: осмотр на гинекологическом кресле, мазки из шейки матки и влагалища, УЗИ органов малого таза. Только по результатам обследования специалист может перейти к процедуре.
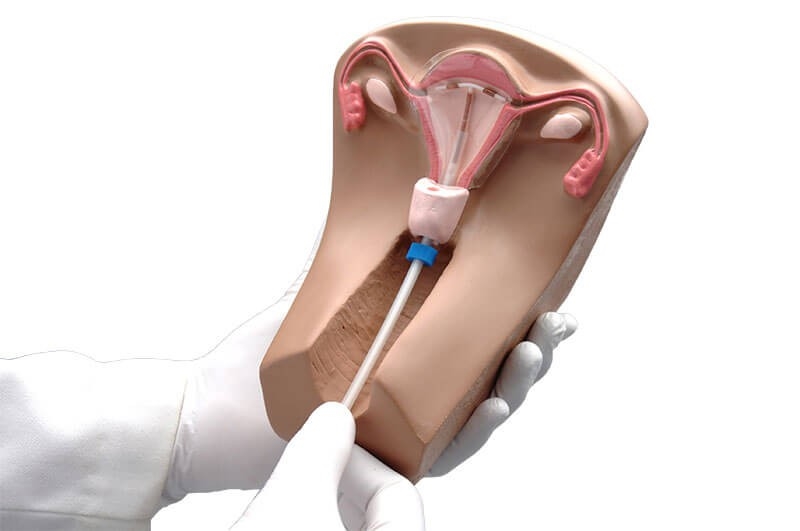
Введение спирали производится гинекологом в стерильных условиях с помощью специального металлического стержня (маточного зонда). Спираль находится в итоге в маточной полости, а ее усики выходят из шейки матки и в свободном доступе находятся во влагалище. Таким образом, при первой же необходимости контрацептив удастся безболезненно извлечь. После введения спирали необходимо на 14 дней воздержаться от половой жизни.
Удаление контрацептива производится путем простого потягивания за усики, выходящие из шейки матки.
Возможные последствия
Меноррагия у женщин с внутриматочными контрацептивами - тема, волнующая многих. Выражаясь простым языком, это кровопотеря во время менструации, превышающая норму. Это одно из основных негативных последствий использования спиралей. В этом случае при обнаружении первых симптомов необходимо немедленно удалить контрацептив из маточной полости.

Отзывы
Для объективности обзора необходимо поделиться мнением и оценкой внутриматочных контрацептивов от тех женщин, которые успели их протестировать. Все они подтверждают высокую эффективность при относительной доступности. Единственное, они настоятельно рекомендуют прибегать к данному методы контрацепции после родов, тем самым исключая все негативные последствия. Спираль не сказывается на повседневной и интимной жизни женщин, они нисколько не ощущают ее присутствия в своем организме. Многие, установив внутриматочный контрацептив единожды, возвращаются к этому методы предохранения от беременности вновь и вновь. И ведь это своего рода показатель качества и эффективности.
Иными словами, если вы давно ищете для себя надежный и безопасный метод защиты от нежелательной беременности, обратите свое особое внимание именно на внутриматочные контрацептивы. На сегодняшний день они представлены в достаточном изобилии.
Генитальный трихомониаз – заболевание, передающееся половым путем. Его вызывают простейшие протозойные паразиты трихомонады, одноклеточные, которые приживаются на слизистой, где начинают активно размножаться, вызывая симптоматику заболевания. Так как заболевание венерическое, его наличие накладывает определенные ограничения на ведение половой жизни.
Пути передачи
Трихомониаз передается исключительно половым путем. Это связано с тем, что данный протозойный организм не может выживать в окружающей среде, и погибает сразу после того, как покидает организм носителя. Заразиться данным заболеванием контактно-бытовым путем невозможно.
Болеют этим заболеванием, как мужчины, так и женщины. Хотя мужчины – гораздо реже, чем женщины. Представители слабого пола больше подвержены заболеванию из-за изначальной предрасположенности организма, объясняющейся специфическим составом микрофлоры слизистых половых органов (даже врожденным трихомониазом чаще страдают девочки, чем мальчики).
Мужчины часто бывают носителями с бессимптомным течением болезни. То есть они способны заражать партнера при незащищенном половом акте, так как не знают о том, что заражены. У женщин же, напротив, заражение часто протекает с острой симптоматикой. Однако оно плохо диагностируется гинекологами, так как имеются сложности в дифференциальной диагностике его с грибковыми инфекциями.
Болезнь почти никогда не передается через половой акт при использовании презерватива. Тем не менее, лучше отложить контакты до полного излечения. Сразу после лечения (полного курса) человек перестает являться носителем и больше не способен заражать инвазией.
Особенности
Многих пациентов в первую очередь интересует то, можно ли заниматься сексом при трихомониазе? В целом, медицинских ограничений на сексуальные контакты при данном диагнозе нет.

Заниматься сексом можно, но лучше не рисковать!
Однако одним из симптомов этого заболевания у женщин является значительный дискомфорт и даже болезненность во время полового акта. Это может помешать осуществлять проникающие сексуальные контакты.
У мужчин такая симптоматика при трихомониазе чаще всего отсутствует. Потому болезнь не мешает им осуществлять контакты. Хотя в некоторых случаях, обычно, при сильно развитом заражении, слизистые головки полового члена могут также отекать и воспаляться, что провоцирует болезненность полового акта. Кроме того, из-за воспалительного процесса может иметь место боль при эякуляции.
Еще одна особенность, которую имеет секс при данном диагнозе – повышенная вероятность получения каких либо других побочных и бактериальных инфекций. Микрофлора слизистой половых органов нарушена. Потому там присутствует мало полезных бактерий, способных защищать от инвазии.
В результате любые инфекции, бактерии и грибки легко приживаются на слизистой и быстро проникают в организм. Потому вероятность развития заболевания при заражении в таком случае гораздо выше, чем если бы оно произошло в здоровом состоянии.
Трихомонада вызывает на слизистых воспалительный процесс. В результате него они становятся не только болезненными, но и более уязвимыми. Потому в такой период выше вероятность травмирования слизистой.
Оральный секс
Существует оральный трихомониаз. Вызывает его другой возбудитель, нежели генитальный. В первом случае заболевание развивается при попадании на слизистую полости рта ротовой трихомонады. Но и вагинальная трихомонада способна вызвать симптоматику со стороны полости рта (не такую устойчивую или менее выраженную).
Потому, оральный секс также лучше полностью исключить на время прохождения лечения. Опасность заражения снижается при использовании барьерных средств контрацепции. Но их прочность снижается под действием средств для местного лечения трихомониаза. В результате, при разрыве латекса может передаться оральный трихомониаз.
Контрацепция
Хотя барьерная контрацепция полностью исключает возможность заразиться заболеванием, сексуальные контакты все же рекомендуется возобновлять уже после излечения от трихомониаза.
Через презерватив партнеру не передастся болезнь, а кроме того, он защитит от присоединения других возможных инфекций, вероятность травмирования слизистой все же присутствует.
Потому лучше исключить сексуальные контакты до полного выздоровления, даже если дискомфорта половой акт не вызывает. Также, партнер также должен проходить лечение даже в том случае, если незащищенные сексуальные контакты на время лечения и некоторое время перед постановкой диагноза отсутствовали.
Если же пациент принял решение не прекращать половой жизни, нужно учитывать, что состав мазей и свечей для местного лечения заболевания способен негативно влиять на состав латекса средств контрацепции. Хотя болезнь и не передается через презерватив, он может истончиться и порваться. В результате не только произойдет заражение, но и может наступить нежелательная беременность.
Наиболее распространенной формой хронического трихомониаза мочеполовых путей является хронический урогенитальный трихомониаз. По распространенности среди ЗППП он занимает первое место. Глобальный характер инфекции определяется 170 миллионами больных трихомониазом на Земле. Развитие неблагополучной эпидемиологической ситуации в отношении трихомониаза обусловлено такими факторами как интенсивные миграционные процессы, наличие социальных условий, которые способствуют случайным сексуальным связям без использования средств предохранения, широкое распространение механической контрацепции, такой как внутриматочные спирали, сложность диагностики и отсутствие адекватного лечения заболевания, частое отсутствие иммунитета после перенесенного заболевания.
Возбудитель мочеполового трихомониаза называется влагалищной трихомонадой (Trichomonas vaginalis) – это простейшее (Protozoa) класса жгутиковых (Flagellata) рода трихомонад (Trichomonas). Она поражает как мужчин, так и женщин. В организме человека паразитируют трихомонады трех видов: в ротовой полости обнаруживают Trichomonas tenax, в желудочно-кишечном тракте – Trichomonas hominis, в мочеполовых органах – Trichomonas vaginalis. Ротовые и кишечные трихомонады не выживают во влагалище (или уретре) и не вызывают воспаления. Поэтому теория о преобразовании одного вида возбудителя в другой показала свою несостоятельность. Паразитирующие в организме виды Trichomonas – отдельные, не являющиеся адаптивными виды. Их отличие наблюдается в морфологических и биологических особенностях. Эволюционировав, Trichomonas vaginalis стали поражать мочеполовые органы только в нижнем отделе. У животных эта разновидность возбудителя не встречается и относится к специфическим человеческим паразитам. Они не могут существовать во внешней среде. Другие разновидности, относящиеся к роду Trichomonas, обитают в виде сапрофитов или возбудителей разных болезней млекопитающих, насекомых или птиц и не могут поражать мочеполовые органы человека.
Причиной хронического трихомониаза является проникновение урогенитальных трихомониаз в организм человека, которое происходит не сразу, а сначала через контакты сквозь межклеточные пространства, затем в субэпителиальную ткань или путем попадания во множественную сеть, образованную лимфатическими щелями, называемую лимфогенной. Трихомонады прикрепляются к клеткам плоского эпителия в слизистой уретры, оттуда они попадают в лакуны и в желёзки мочеиспускательного канала.
Попав в органы мочеполовой системы, трихомонады могут вызвать воспаления, а могут и не проявить своего присутствия – всё зависит от их вирулентности. Воспаление обычно начинается, когда присутствует большое количество возбудителей. Они выделяют гиалуронидазу, которая значительно разрыхляет ткани и позволяет свободно проникать в пространство между клеток токсическим продуктам, выделяемым в результате обмена бактерий сопутствующей микрофлоры.
Фактором общих закономерностей развития и течения трихомониаза является яркость воздействия инфекции. Клиническая картина зависит от него. Для выявления этого фактора проверяют Hp секрет, физиологическое состояние, эпителий м/п системы и соответствующую бактериальную флору. Сложность профилактики, как и причина хронического трихомониаза, заключается в отсутствии ярко выраженного иммунитета после излечения. Сывороточные, так же как и секретные антитела, которые вырабатываются у выздоровевших или больных трихомониазом, как правило, не обеспечивают иммунитет.

В клинической картине течения болезни различают несколько стадий и форм её развития, которые зависят от реакции на возбудителя и длительности протекания заболевания.
Первоначальная стадия называется свежей острой или подострой, затем идёт торпидная, или малосимптомная, при течении которой больше двух месяцев заболевание становится хроническим. Различают также и трихомонадоносительство, когда какие бы то ни было симптомы трихомониаза, как объективные, так и субъективные, отсутствуют, но при этом наблюдается присутствие трихомонад в организме.
Симптомы хронического трихомониаза характеризуются периодическими обострениями. Они проявляются при половом возбуждении и эксцессах (употреблении алкоголя). Характеризуется болезнь пониженной сопротивляемостью организма, нарушенными половыми функциями, изменением Hp среды во влагалище и уретре.
Возбудитель урогенитального трихомониаза поражает у мужчин, в основном, мочеиспускательный канал. Обычная длительность инкубационного периода составляет пять или 15 дней. Иногда этот срок колеблется от одного до трех дней или трех-четырех недель. Острая форма течения выражается в бурном проявлении симптомов трихомониаза: наблюдаются обильное гнойное выделение из уретры и дизурические явления. Подострый уретрит выявляется незначительными симптомами: небольшие по количеству выделения, цвет их серый или серовато-желтый, мутная моча в первой порции и наличие умеренного количества хлопьев. Хроническая форма трихомонадного уретрита у мужчин проявляется скудностью симптомов или полным их отсутствием. Чаще всего хронический трихомониаз у мужчин осложняется простатитом, везикулитом и эпидидимитом. Эти заболевания по клинике отличаются от гонорейных более бурным течением. Длительное течение болезни может привести к образованию в уретре множественных стриктур.
Диагностируется мочеполовой трихомониаз выявлением клинических признаков болезни, а также обнаружением трихомонад в материале. Диагностику трихомониаза важно проводить в соответствии с лабораторными принципами: совместное проведение разных способов диагностики, множественные исследования материала, который предназначен для изучения, проведение забора материала из различных очагов, соблюдение техники его забора и транспортировки. Лабораторная диагностика трихомониаза проводится микроскопией нативного препарата, окрашенного препарата и люминесцентной микроскопией. Также применяют методы иммунологические, культуральные, экспресс-методы и ПЦР.
Среди современных методов лечения хронического трихомониаза первостепенное значение имеют специальные средства против трихомонад. Лечение проводится у всех, у кого обнаруживают трихомониады, не учитывая наличие или отсутствие воспалений. Лечение проходят и больные, у которых при обследовании не обнаружили трихомонады, но наблюдаются воспалительные процессы. Для таких больных достаточной причиной для назначения лечения является обнаружение возбудителя у партнеров или обнаружение источников заражения.
Устанавливая критерии излеченности трихомониаза, обязательно нужно отличать клиническое и этиологическое выздоровление. Этиологическое выздоровление наблюдается после терапевтического лечения и предполагает стойкое исчезновение не только симптомов хронического трихомониаза, но непосредственно влагалищных трихомонад. Излечение мочеполового трихомониаза может быть установлено только после проведения культурального и бактериоскопического исследований, которые осуществляются путем посева материала на обнаружение трихомонады. После того, как лечение закончилось, должно пройти от недели до 10 дней, после чего предстательная железа у мужчин обследуются повторно методом пальпации. Также микроскопически исследуется её секрет.
Окончательное излечение больного признается после того, как в течение месяца или двух при проведении повторных неоднократных исследований в материале не обнаруживаются трихомонады. Но ряд мужчин при стойком этиологическом излечении после терапии противотрихомонадными средствами испытывают клинические проявления болезни, которые характеризуются воспалениями, скудными генитальными выделениями и наличием патологических продуктов в моче. Часто даже после полного излечения трихомониаза у мужчин развиваются осложнения и наблюдаются процессы хронических форм заболевания.

Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".

Дата публикации: 28.01.2017 2017-01-28
Статья просмотрена: 117538 раз
Контрацепция является методом планирования семьи и включает в себя способ предупреждения аборта и его осложнений, то есть несет медицинское и социальное значение. Внутриматочная контрацепция, внутриматочная спираль (ВМС) – это использование для контрацепции небольших гибких устройств, сделанных из металла и/или пластика, которые вводят специально обученным специалистом в полость матки [1]. ВМС довольно широко распространен (во всем мире около 80 млн женщин используют данный метод), индекс Перля составляет около 1 на 100 женщин/лет [2].
Побочные эффекты при установке ВМС встречаются редко. Обычно симптомы полностью проходят через три месяца после установки ВМС.
Факторы, влияющие на развитие осложнений ВМС:
– недооценка противопоказаний (использование спирали женщинами из группы риска развития воспалительных заболеваний органов малого таза, малая или деформированная полость матки и т. д.);
Осложнения при использовании внутриматочной спирали:
– инфекционно-воспалительные заболевания органов малого таза;
– выраженный болевой синдром;
– сильные кровотечения, требующие медикаментозной терапии.
Классификация по времени возникновения:
— осложнения, связанные непосредственно с установкой спирали;
— осложнения, возникающие во время использования спирали.
Осложнения, возникающие при установке внутриматочной спирали:
1. Разрыв шейки матки встречается достаточно редко, обычно, у нерожавших женщин при нарушении техники введения спирали или при недоучете противопоказаний (стеноз шейки матки). Тактику лечения выбирают в зависимости от глубины разрыва (хирургическое ушивание или консервативная терапия).
2. Перфорация или прободение матки – нечастое осложнение и возникает при нарушении техники введения спирали. Может быть полное и частичное прободение. Подумать о перфорации возможно при возникновении следующей патологии: выраженный болевой синдром, протекающий на фоне симптомов внутрибрюшного кровотечения. При неполной перфорации матки, через некоторое время после установки спирали могут проявиться сильные неутихающие боли внизу живота. Для уточнения необходимо назначить гистероскопию или УЗИ. При неполной перфорации извлекают спираль через влагалище и назначают консервативную терапию. При полном прободении стенки матки, с помощью лапараскопического метода через брюшной доступ извлекают спираль и зашивают дефект матки. В крайне тяжелых случаях прибегают к ампутации матки.
3. Кровотечение при установке спирали. При возникновении кровотечения необходимо исключить наличие разрыва шейки матки и перфорацию матки. Обильное кровотечение является показанием к удалению спирали. Пациентке необходимо подобрать другой метод контрацепции.
4. Вазовагальная реакция проявляется резким побледнением кожных покровов, снижением артериального давления и замедлением частоты сердечных сокращений, в тяжелых случаях возможно развитие синкопальных состояний. Обычно возникает у женщин с узким цервикальным каналом, вследствие повышенной реакции блуждающего нерва на боль и эмоциональной реакции на процедуру. При наличии вазовагальной реакции у пациентки, необходимо остановить введение спирали. Вазовагальная реакция не требует медикаментозного лечения, но в дальнейшем необходимо наблюдение, чтобы исключить наличие таких серьезных осложнений как перфорация матки. Для профилактики вазовагальной реакции пациенткам, находящимся в группе риска при установке спирали проводят парацервикальную анестезию.
Побочные эффекты и осложнения, при использовании любых ВМС
1. Воспалительные заболевания органов малого таза (ВЗОМТ). Инфекционно-воспалительные заболевания органов малого таза являются одним из наиболее частых осложнений использования внутриматочных спиралей и наблюдаются приблизительно в 4–14 % случаев установки ВМС. Обычно, эти осложнения возникают при недоучете противопоказаний к использованию ВМС, таких как острые и подострые воспалительные процессы на момент установки спирали или повышенный риск развития заболеваний передающихся половым путем в связи с наличием нескольких сексуальных партнеров. По данным исследований женщин с ВЗОМТ, развившимися на фоне использования внутриматочной спирали, выяснилось, что в 65 % случаев возбудителем воспалительного процесса стали инфекции, передающиеся половым путем, и только в 30 % случаев — неспецифическая микрофлора. ВЗОМТ опасны тяжелыми осложнениями, такими как: синдром хронической тазовой боли, внематочная беременность, бесплодие.
2. Экспульсия (отторжение) спирали относится к относительно частым осложнениям (5–16 % случаев при использовании медьсодержащих ВМС и 5–6 % случаев при использовании гормональной внутриматочной системы Мирена). Наиболее подвержены такому осложнению молодые нерожавшие женщины. Вероятность возникновения экспульсии снижается с возрастом и увеличением количества беременностей (в том числе и тех, которые закончились абортами). Нередко, особенно в первые дни и недели после установки, экспульсия сопровождается интенсивными схваткообразными болями внизу живота, которые не снимаются анальгетиками и спазмолитиками. В таких случаях необходима дифференциальная диагностика с другими осложнениями, такими как воспалительные заболевания органов малого таза, внематочная беременность, прервавшаяся физиологическая беременность. Если интенсивный неснимающийся анальгетиками и спазмолитиками болевой синдром возникает в первые дни после установки спирали, то он может свидетельствовать о неправильном положении спирали, несоответствии ВМС размерам полости матки или о перфорации матки. Для уточнения причин болевого синдрома назначают УЗИ или гистероскопию. В случае экспульсии спирали женщине рекомендуют выбрать другой метод контрацепции. Однако выпадение спирали может произойти относительно безболезненно, поэтому женщинам, использующим ВМС, необходимо после каждых месячных проверять наличие усиков спирали у шейки матки. Если усики не прощупываются, назначают УЗИ, чтобы определить местонахождение спирали. Если исследование покажет отсутствие спирали в матке, следует, либо поставить новую спираль, либо подобрать другой метод контрацепции.
3. Ощущение усиков во время полового акта. Достаточно редко встречаются случаи, когда сексуальный партнер жалуется на ощущение усиков во время полового акта. По просьбе пациентки врач может обрезать усики у шейки матки, контрацептивное действие спирали при этом не уменьшится, но женщина потеряет возможность регулярно проверять местоположение спирали.
Побочные эффекты, возникающие при использовании гормональной ВМС:
1. Аменорея развивается вследствие обратимой атрофии эпителия матки. Аменорея полностью обратима и не представляет угрозы для жизни и репродуктивного здоровья. После развития аменореи необходимо исключить беременность.
2. Мажущие кровянистые выделения, ацикличность менструального цикла, длительные и интенсивные кровотечения. Часто после установки гормональной спирали возникают ацикличность менструального цикла и мажущие выделения между менструальными кровотечениями. Если через 3 месяца после установки спирали выделения не прекратились, необходимо исключить гинекологическую патологию. Поступающие в полость матки гестагены способствуют уменьшению выраженности менструальных кровотечений, поэтому интенсивные кровотечения встречаются редко. Если обильные кровотечения вызывают развитие железодефицитной анемии, подбирают другой вид контрацепции.
3. Симптомы системного действия гестагенов. В начале использования гормональной ВМС могут проявиться симптомы системного действия гестагенов. Если через три месяца после установки спирали симптомы сохраняются, то это говорит о непереносимости гестагенов. Необходимо удаление ВМС и подбор другого метода контрацепции.
Читайте также:


