Возбудители бактериальной дизентерии относятся к роду
Бактериальная дизентерия, или шигеллез, – инфекционное заболевание, вызываемое бактериями рода Shigella, протекающее с преимущественным поражением толстой кишки. Название рода связано с именем К.Шиги, открывшего одного из возбудителей дизентерии. Таксономия и классификация. Возбудители дизентерии относятся к отделу Gracilicutes, семейству Enterobacteriaceae, роду Shigella. Современная международная классификация приведена в
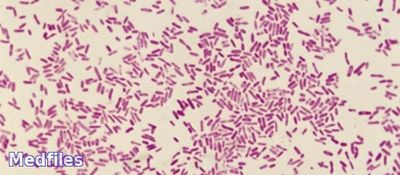
Морфология и тинкториальные свойства. Шигеллы – грамот-рицательные палочки с закругленными концами, длиной 2.3 мкм, толщиной 0,5-7 мкм; не образуют спор, не имеют жгутиков, неподвижны. У многих штаммов обнаруживают ворсинки общего типа и половые пили. Некоторые шигеллы обладают микрокапсулой.
Культивирование. Дизентерийные палочки – факультативные анаэробы. Они нетребовательны к питательным средам, хорошо растут при температуре 37ºС и рН среды 7,2.7,4. На плотных средах образуют мелкие прозрачные колонии, в жидких средах – диффузное помутнение. В качестве среды обогащения для культивирования шигелл чаще всего используют селенитовый бульон.
Ферментативная активность. Шигеллы обладают меньшей ферментативной активностью, чем другие энтеробактерий. Углеводы они сбраживают с образованием кислоты. Важным признаком, позволяющим дифференцировать шигеллы, является их отношение к манниту: S. dysenteriae не ферментируют маннит, представители групп В, С, D маннитпозитивны. Наиболее биохимически активны S. sonnei, которые медленно (в течение 2 сут) могут сбраживать лактозу. На основании отношения S. sonnei к рамнозе, ксилозе и мальтозе различают 7 биохимических вариантов ее.
Антигенная структура. Шигеллы имеют О-антиген, его неоднородность позволяет выделять внутри групп серовары и подсеро-вары; у некоторых представителей рода обнаруживают К-антиген. Факторы патогенности. Все дизентерийные палочки образуют эндотоксин, оказывающий энтеротропное, нейротропное, пиро-генное действие. Кроме того, S.dysenteriae (серовар I) – шигеллы Григорьева.Шиги – выделяют экзотоксин, оказывающий энтеротоксическое, нейротоксическое, цитотоксическое и нефро-токсическое действие на организм, что соответственно нарушает водно-солевой обмен и деятельность ЦНС, приводит к гибели эпителиальных клеток толстой кишки, поражению почечных канальцев. С образованием экзотоксина связано более тяжелое течение дизентерии, вызванной данным возбудителем. Экзотоксин могут выделять и другие виды шигелл. Обнаружен фактор проницаемости RF, в результате действия которого поражаются кровеносные сосуды. К факторам патогенности относятся также инвазивный белок, способствующий их проникновению внутрь эпителиальных клеток, а также пили и белки наружной мембраны, ответственные за адгезию, и микрокапсула.
Резистентность. Шигеллы обладают невысокой устойчивостью к действию различных факторов. Большей резистентностью обладают S. sonnei, которые в водопроводной воде сохраняются до 2½ мес, в воде открытых водоемов выживают до 1'/2 мес- S. sonnei могут не только достаточно долго сохраняться, но и размножаться в продуктах, особенно молочных.
Эпидемиология. Дизентерия – антропонозная инфекция: источником являются больные люди и носители. Механизм передачи инфекций – фекально-оральный. Пути передачи могут быть различные – при дизентерии Зонне преобладает пищевой путь, при дизентерии Флекснера – водный, для дизентерии Григорьева.Шиги характерен контактно-бытовой путь. Дизентерия встречается во многих странах мира. В последние годы наблюдается резкий подъем заболеваемости этой инфекцией. Болеют люди всех возрастов, но наиболее подвержены дизентерии дети от 1 года до 3 лет. Количество больных увеличивается в июле – сентябре. Различные виды шигелл по отдельным регионам распространены неравномерно.
Патогенез. Шигеллы через рот попадают в желудочно-кишечный тракт и достигают толстой кишки. Обладая тропизмом к ее эпителию, с помощью пилей и белков наружной мембраны возбудители прикрепляются к клеткам. Благодаря инвазивному фактору они проникают внутрь клеток, размножаются там, в результате чего клетки погибают. В стенке кишечника образуются изъязвления, на месте которых затем формируются рубцы. Эндотоксин, освобождающийся при разрушении бактерий вызывает общую интоксикацию, усиление перистальтики кишечника, понос. Кровь из образовавшихся язвочек попадает в испражнения. В результате действия экзотоксина наблюдается более выраженное нарушение водно-солевого обмена, деятельности ЦНС, поражение почек.
Клиническая картина. Инкубационный период длится от 1 до 5 дней. Заболевание начинается остро с повышения температуры тела до 38-39ºС, появляются боль в животе, понос. В стуле обнаруживают примесь крови, слизь. Наиболее тяжело протекает дизентерия Григорьева-Шиги.
Иммунитет. После перенесенного заболевания иммунитет не только видо-, но и вариантоспецифичен. Он непродолжителен и непрочен. Нередко заболевание переходит в хроническую форму.
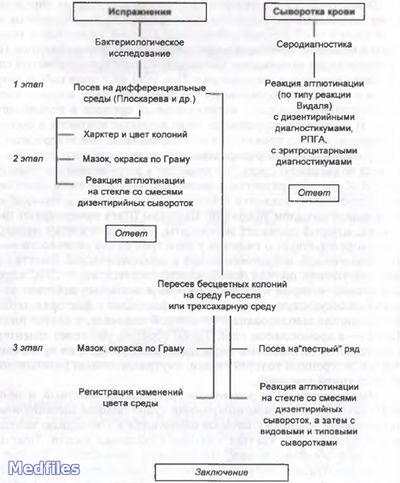
Микробиологическая диагностика. В качестве исследуемого материала берут испражнения больного. Основой диагностики является бактериологический метод, позволяющий идентифицировать возбудителя, определить его чувствительность к антибиотикам, провести внутривидовую идентификацию (определить биохимический вариант, серовар или колициногеновар). При затяжном течении дизентерии можно использовать как вспомогательный серологический метод, заключающийся в постановке РА, РНГА (по нарастанию титра антител при повторной постановке реакции можно подтвердить диагноз).
Лечение. Больных тяжелыми формами дизентерии Григорьева.Шиги и Флекснера лечат антибиотиками широкого спектра действия с обязательным учетом антибиотикограммы, так как среди шигелл нередко встречаются не только антибиотикоустойчивые, но и антибиотикозависимые формы. При легких формах дизентерии антибиотики не используют, поскольку их применение приводит к дисбактериозу, что утяжеляет патологический процесс, и нарушению восстановительных процессов в слизистой оболочке толстой кишки.
Профилактика. Единственный препарат, который может быть использован в очагах инфекции с профилактической целью, – дизентерийный бактериофаг. Основную роль играет неспецифическая профилактика.
Не нашли то, что искали? Воспользуйтесь поиском:
Шигеллы. Возбудители дизентерии.
Начало изучения шигеллёзов положили Видаль и Шантермесс в 1888 г., доказав роль бактерий в этиологии дизентерии. В 1891 г. Григорьев выделил S. dysenteriae в чистом виде, а его детальное изучение провели Киоши Шига в 1898 г. и Крузе в 1900 г. Позднее рядом авторов были выделены и изучены новые виды шигелл: в 1900 г. Флекснер, в 1915 г. Зоне, в 1932 г. Бойд и др. Род Shigella выделили Кастеллани и Чалмерс в 1919 г. и назвали его в честь японского исследователя Шига, описавшего его типовой вид.
S. dysenteriae (3 штамма: Григорьева-Шига, Штуцера-Шмитца, Лардж-Сакса)
Морфология и тинкториальные свойства.
Грамотрицательные палочки размером 0,5-0,7×2-3 мкм., в мазках располагаются беспорядочно, неподвижны, имеют пили I и II типов, спор и капсул (исключение, S. flexneri может формировать микрокапсулу) не образуют.
Факультативные анаэробы, хемоорганогетеротрофы. Не требовательны к условиям культивирования. Оптимальная температура 37 0 С, рН 6,7-7,4, длительность культивирования – 24-48 часа. Хорошо растут на простых питательных средах (МПБ, МПА). В МПБ наблюдается рост в виде диффузного помутнения с последующим образованием осадка. На МПА образуют колонии в S-форме: мелкие слабовыпуклые полупрозрачные гладкие, блестящие колонии с ровными краями. У S. sonnei при росте на ППС возможна диссоциация в R-форму. На дифференциально-диагностических средах (Эндо, Левина, Плоскирева) шигеллы растут в виде бесцветных колоний, так как не расщепляют лактозу. Средой обогащения является селенитовый бульон.
В сравнении с другими энтеробактериями шигеллы обладают наибольшей паразитарностью и наименьшей ферментативной активностью. Шигеллы – оксидазоотрицательны и каталазоположительны. Дают отрицательную реакцию Фогеса-Проскауэра. Сахаролитическая активность: лактозу и сахарозу не расщепляют (кроме S. sonnei, которые медленно в течении 72 часов ферментируют лактозу), глюкозу и другие сахара разлагают до кислоты без газа, в отношении маннита разделяются на маннитопозитивные (S. dysenteriae) и маннитонегативные (все остальные).
Протеолитические свойства: шигеллы не образуют сероводород, не разжижают желатин, не ферментируют мочевину, индол образуют непостоянно, восстанавливают нитраты в нитриты.
* О – соматический антиген, липополисахарид клеточной стенки, термостабильный, спиртоустойчивый, группо- и типоспецефический.
* К – капсульный антиген , кислый полисахарид, типовой (только у S. flexneri).
По О-АГ структуре шигеллы делятся на 4 серогруппы (А, В, С, Д), группы на 40 сероваров, а у S. flexneri серовары по К-АГ – на подсеровары.
* эндотоксин – липополисахарид клеточной стенки, оказывает пирогенное и токсическое (на нервную и сосудистую системы) действие;
* экзотоксины (токсин Шига у S. dysenteriae 1 серовара и шигаподобные токсины у остальных) – накапливается после гибели шигелл, обладает цитотоксическим действием (нарушает синтез белка на рибосомах) на клетки эндотелия подслизистой толстого кишечника (токсин Шига также может поражать гломерулы почек, вследствие чего развивается ГУС с почечной недостаточностью).
2. Ферменты патогенности: гиалуронидаза, фибринолизин, муциназа, плазмокоагулаза, нейраминидаза.
3. Структурные и химические компоненты клетки:
* пили I (адгезия) и II (конъюгация) типов;
* микрокапсула у S. flexneri;
* белки наружной мембраны (инвазины, обеспечивающие внутри- и межклеточное распространение шигелл);
Важная особенность шигелл – их достаточная устойчивость к факторам внешней среды и выраженная резистентность к антибиотикам. Хорошо переносят высушивание, низкие температуры, в почве, воде, пищевых продуктах шигеллы выживают до 2-3 месяцев, активно размножаются в молоке и молочных продуктах при комнатной температуре. На ткани, бумаге шигеллы сохраняются до 1 месяца. На овощах и фруктах живут более 2 недель. При нагревании до 60 0 С гибель наступает через 30 минут, при кипячении – мгновенно. Чувствительны к прямым солнечным лучам и дезинфицирующим средствам.
Шигеллезы (старое название бактериальная дизентерия, ввел Гиппократ) – острые антропонозные инфекционные заболевания с фекально-оральным механизмом передачи, характеризующееся преимущественным поражением слизистой толстого кишечника, жидким стулом с примесью слизи и крови и интоксикацией организма.
Естественная восприимчивость людей к шигеллам высокая, поэтому шигеллезы имеют широкое распространение. Ежегодно шигеллезами болеют 200 млн. человек. Чаще болеют дети и жители городов.
Эпидемиология.
Источник инфекции: больные и бактерионосители. Наибольшую опасность для распространения инфекции представляют больные со стертыми формами дизентерии, особенно лица определенных профессий (например, работающие в пищевой промышленности).
Механизм передачи: фекально-оральный (пути: S. dysenteriae – контактно-бытовой, S. flexneri – водный, S. sonnei – пищевой). Большое значение в распространении заболевания имеют фактор грязных рук , мухи и тараканы.
Патогенез и клинические особенности.
-адгезия возбудителя на энтероцитах толстой кишки;
- проникновение его в клетки при помощи инвазинов и фермента муциназы;
- размножение внутри клеток;
- продукция цитотоксина, вызывающего деструкцию слизистой толстой кишки, что способствует образованию эрозий и язв и появлению крови в испражениях;
- развитие воспалительного процесса в подслизистом слое (поддерживается ИЛ-1, выделяемым макрофагами при взаимодействии с возбудителем);
- высвобождение эндотоксина при массовой гибели возбудителей, приводящее к интоксикации организма.
Инкубационный период: 1-7 дней.
Постинфекционный иммунитет – гуморальный, видо- и типоспецифический, нестойкий, ненапряженный (возможны повторные заболевания, исключение, иммунитет после дизентерии Флекснера – предохраняет от повторных заболеваний в течение нескольких лет), большая роль принадлежит местному иммунитету – SIgA препятствует адгезии.
Микробиологические исследования при дизентериях
Исследуемый материал: испражнения, сыворотка крови, смывы, вода, продукты.
1. Бактериоскопический метод .
2. Бактериологичекий метод (основной).
3. Серологический метод:
* РА с дизентерийными диагностикумами;
* РПГА с эритроцитарными диагностикумами.
* РПГА с антительным эритроцитарным диагностикумами.
5. Молекулярно-биологический метод (ПЦР, ДНК-зонды).
6. Дополнительные методы:
* Реакция нарастания титра фага;
* Керато-конъюктивальная проба на кроликах или морских свинках;
* Аллергическая внутрикожная проба Цуверкалова с дизентерином.
Специфическая профилактика почти не применяют, так как имеющиеся вакцины неэффективны.
Основные профилактические мероприятия – неспецифические:
* раннее выявление больных и бактерионосителей;
* проведение противоэпидемических мероприятий в очаге инфекции;
* соблюдение санитарно-гигиенического режима на пищевых предприятиях;
* контроль за качеством питьевой воды;
* санитарно-просветительная работа среди населения.
Принципы терапии: диета, ХТП (сульфаниламиды, нитрофураны, фторхинолоны), антибиотики после определения чувствительности, спецефическое лечение – поливалентный дизентерийный бактериофаг (может применяться и с профилактической целью), для лечения хронических форм вне обострения применяют вакцину Чернохвостова (инактивированные этиловым спиртом шигеллы, вводится подкожно в область лопатки).
Бактериальная дизентерия, или шигеллез, — инфекционная болезнь с преимущественным поражением толстой кишки. Возбудителями являются бактерии рода Shigella.
Название рода связано с именем японского исследователя К.Шиги, одним из первых (1898) открывшего возбудитель дизентерии.
Таксономия и классификация. Возбудители дизентерии относятся к отделу Gracilicutes, семейству Enterobacteriaceae, роду Shigella. Различают 4 вида шигелл: Shigella dysenteriae (группа A), Shigella flexneri (группа В), Shigella boydii (группа С), Shigella sonnei (группа D). Каждая группа включает несколько вариантов.
Морфологические и тинкториальные свойства. Шигеллы — мелкие (длиной 2—3 и шириной 0,5—0,7 мкм) грамотрицательные палочки с закругленными концами (см. рис. 12.1). В мазке из чистой культуры располагаются беспорядочно. Они не образуют спор, не имеют жгутиков. У многих штаммов обнаруживают пили, некоторые шигеллы обладают микрокапсулой.
Культуральные свойства. Дизентерийные палочки — факультативные анаэробы. Оптимальными для их роста являются температура 37 °С и рН среды 7,2 - 7,4. Шигеллы хорошо растут на простых питательных средах, однако чаще для их культивирования используют среды обогащения, например селенитовый бульон. На плотных средах шигеллы образуют мелкие прозрачные колонии, на жидких - дают диффузное помутнение.
Биохимические свойства. Шигеллы обладают меньшей ферментативной активностью, чем другие энтеробактерии. Важным признаком, позволяющим дифференцировать шигеллы, является их отношение к манниту: S.dysenteriae (группа А) не ферментируют маннит, представители групп В, С и D маннит-позитивны. Наиболее биохимически активны S.sonnei, которые, в частности, могут медленно, в течение 2 сут, сбраживать лактозу. На основании отношения к некоторым углеводам различают биохимические варианты S.sonnei.
Антигенная структура. Шигеллы имеют О-антиген, не однородность которого позволяет выделить серовары внутри видов S.dysenteriae, S.flexneri и S.boydii. У некоторых представителей рода обнаруживают Z-антиген.
Факторы патогенности. Все шигеллы образуют эндотоксин, обладающий энтеротропным, нейротропным и пирогенным действием. Кроме того, S.dysenteriae (серовар 1) выделяет экзотоксин, оказывающий энтеротоксическое, нейроток-сическое, цитотоксическое, нефротоксическое действие на организм, что приводит соответственно к нарушению водно-солевого обмена, изменениям со стороны нервной системы, к гибели клеток слизистой оболочки толстой кишки, поражению почечных канальцев. Экзотоксин могут выделять и другие виды шигелл. Образование экзотоксина обусловливает более тяжелое течение дизентерии.
К факторам патогенности шигелл относятся инвазивный белок, способствующий их проникновению внутрь эпителиальных клеток, а также пили и белки наружной мембраны, ответственные за адгезию, и микрокапсула.
Резистентность. Возбудители дизентерии обладают невысокой устойчивостью к действию химических и физических факторов, в том числе дезинфектантам. Наибольшая резистентность отмечается у S.sonnei, которые могут сохраняться на предметах и в воде до 2 мес, в почве — до 3 мес.
Эпидемиология. Дизентерия — антропонозная инфекция. Источником ее являются больные люди и бактерионосители. Механизм заражения фекально-оральный. Пути передачи могут быть различными: при дизентерии Зонне преобладает пищевой путь (чаще с молочными продуктами), при дизентерии Флек-снера — водный, для дизентерии Григорьева—Шига, вызываемой S.dysenteriae 1, характерен контактно-бытовой путь.
Дизентерия широко распространена в мире. Болеют люди всех возрастов, но наиболее подвержены дизентерии дети от 1 года до 3 лет. Заболеваемость возрастает в июле — сентябре. В европейской части России в настоящее время от больных вьщеляют преимущественно шигеллы Зонне, в южных районах преобладает дизентерия Флекснера, примерно в 1 % случаев выявляют дизентерию Григорьева - Шига.
Патогенез. Шигеллы через рот попадают в ЖКТ и достигают толстой кишки. Обладая тропизмом к ее эпителию, с помощью пилей и белков наружной мембраны возбудители прикрепляются к клеткам. Благодаря инвазивному фактору они проникают внутрь клеток, размножаются там, в результате чего клетки погибают. В стенке кишечника образуются изъязвления, на месте которых затем формируются рубцы. Эндотоксин, освобождающийся при разрушении бактерий, вызывает общую интоксикацию, усиление перистальтики кишечника, понос. Кровь из образовавшихся язвочек попадает в кал. Под действием экзотоксина наблюдаются более выраженное нарушение водно-солевого обмена, деятельности центральной нервной системы, поражение почек.
Клиника. Инкубационный период составляет 1—7 дней. Болезнь начинается остро, с повышения температуры тела (38 - 39 °С), появления болей в животе, поноса (греч. dys — нарушение, расстройство, enteron — кишка). В кале (дефекация 10 - 15 раз и более в сутки) обнаруживают примесь крови и слизь. Наиболее тяжелое течение наблюдают при дизентерии Григорьева—Шига. Нередко болезнь переходит в хроническую форму.
Иммунитет. После перенесенной болезни иммунитет непродолжительный и непрочный, он не только видо-, но и ва-риантоспецифичен.
Микробиологическая диагностика. Исследуемым материалом служит кал. Забор материала осуществляют либо ватным тампоном, либо в стерильную посуду. Посев лучше производить непосредственно у постели больного. Основным методом диагностики является бактериологический, позволяющий идентифицировать возбудитель, определять его чувствительность к антибиотикам, проводить внутривидовую идентификацию (определить биохимический вариант, серовар). При затяжном течении дизентерии можно использовать серологический метод (РА, РНГА).
Лечение. Больных с тяжелыми формами дизентерии лечат антибиотиками широкого спектра действия с обязательным учетом антибиотикограммы, так как среди шигелл нередко встречаются не только антибиотикоустойчивые, но и антибиотикозависимые формы. При легких формах дизентерии природные антибиотики не используют, поскольку их применение приводит к дисбактериозу, что утяжеляет патологический процесс и ведет к нарушению восстановительных процессов в слизистой оболочке толстой кишки.
Профилактика. Единственный препарат, который может быть использован в очагах инфекции для экстренной профилактики, — дизентерийный бактериофаг. Основную роль играют санитарно-гигиенические мероприятия.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Определение.
Дизентерия — инфекционная болезнь человека, вызываемая бактериями рода шигелл, протекающая с преимущественным поражением дистального отдела толстой кишки, клинически характеризуете# интоксикацией, болевым, спастическим и колитическим синдромами.
Актуальность.
Обусловлена высокой заболеваемостью среди взрослых и особенно, среди детей, тяжестью течения болезни, высокой частотой осложнений увеличением доли шигеллёза Флекснера ("кровавого поноса") с наличием летальных исходов.
Характеристика возбудителей.
Возбудители бактериальной дизентерии относятся к роду шигелл. Их длина 2-3 мкм. ширина 0,5-0,7 мкм. Капсул и спор не образуют, неподвижные, грамотрицательные. Шигеллы содержат термостабильный О-антиген. При разрушении выделяют эндотоксин, а также способны продуцировать и экзотоксин. Шигеллы Григорьева—Шига продуцируют нейротоксин.
По международной классификации шигеллы подразделяются на 4 подгруппы: А (Григорьева—Шига, Штуцера—Шмитца, Ларджа—Сакса), В (Флекснера, Ньюкастл), С (Бойди), D (Зонне). При температуре 100°С они гибнут моментально, при 60°С и от прямого солнечного света через 30 минут. В тени жизнеспособны — 79 дней, в молоке — 2-17 дней, сливочном масле — 8-62 дня, в сметане от 10 часов до 4 дней, в твороге — 6-15 дней, в мякише хлеба — 7-12 дней, в мясном фарше могут размножаться, в канализационных стоках — 25-30 дней и в почве до нескольких месяцев.
Основные проявления эпидемического процесса.
Источником инфекции являются больные острой и хронической дизентерией, а также бактериовыделители. Механизм передачи — фекально-оральный. Факторы передачи — пищевые продукты, питьевая вода, загрязненные руки. Переносчиками инфекции могут быть мухи. В зависимости от фактора передачи различают следующие пути заражения: контактно-бытовой, пищевой, водный. Наиболее важную роль в распространении инфекции играл контактно-бытовой путь заражения, значение которого в связи с ростом санитарной культуры населения значительно уменьшилось. В настоящее время большее значение придается пищевому пути передачи инфекции (“болезнь грязной пищи”). Особое значение придается молоку и молочным продуктам. Для дизентерии характерна летне-осенняя сезонность, чаще болеют дети и лица, проживающие в городах.
Патоморфогенез.
Заражение происходит через рот. В желудке шигеллы могут находится до суток. Под действием ферментов, соляной кислоты часть бактерий гибнет, выделяется эндотоксин. Оставшиеся бактерии продвигаются в тонкую кишку, где могут задерживаться до нескольких суток и даже размножаться. Далее шигеллы продвигаются в толстый кишечник и там размножаются.
Попавшие в кровь токсины выводятся из организма почками и через слизистую толстого кишечника. Под воздействием токсина слизистая становится отечной, сенсибилизируется, т.е. создаются условия для внутриклеточного внедрения шигелл и их размножения, что усугубляет патологический процесс. Токсины в организме оказывают действие на слизистую оболочку кишечника (отек) и расположенные в ней образования (нервные окончания, ауэрбаховское и мейснеровское сплетения, сосуды, рецепторы и т.д.), а так же на различные отделы ЦНС, паренхиматозные органы, способствуют нарушению обменных процессов.
Патоморфологические изменения при дизентерии выявляются в сигмовидной и прямой кишках и некоторых органах и системах. При дизентерии наблюдаются четыре стадии поражения кишечника:острое катаральное воспаление; фибринозно-некротическое воспаление; стадия образования язв; заживление язв и их рубцевание. При катаральной форме воспалительного процесса регенерация начинается на 2-3 день и заканчивается к концу 2-й, началу 3-й недели. При деструктивных изменениях регенерация идет медленно и затягивается до 6-8 недель, однако полное анатомическое выздоровление наступает через 5-6 месяцев после выписки больного. Фибринозно-некротические и язвенные поражения кишечника в настоящее время встречаются редко, чаще при дизентерии Флекснера.
Клиника.
Инкубационный период при дизентерии продолжается 2-7 дней, однако в отдельных случаях он может укорачиваться до 12-24 часов. Клинические проявления зависят от вида возбудителя, реактивных свойств организма заболевшего, его преморбидного состояния. В большинстве случаев заболевание начинается остро и даже внезапно. Лишь в отдельных случаях может быть короткий продромальный период в виде слабости, недомогания, головной боли. Для типичной (колитической) формы дизентерии характерен симптомокомплекс, который складывается из проявлений общей интоксикации и признаков поражения толстого кишечника. Обычно появляется познабливание или озноб сопровождаемый повышением температуры тела до 38—40°С, чувство ломоты в спине, суставах; вскоре присоединяются боли в животе, частый стул, имеющий вначале каловый характер. Через несколько часов в испражнениях появляется слизь, а затем прожилки крови. Объём каловых масс по мере учащения стула резко уменьшается и испражнения приобретают типичный дизентерийный характер — небольшое количество каловых масс, слизь и прожилки крови. Боли в животе носят схваткообразный режущий характер, усиливаются перед актом дефекации и локализируются в низу живота, больше слева. С уменьшением количества каловых масс появляются частые позывы на низ, болезненные спастические сокращения мышц прямой кишки, называемые тенезмами. Является характерным во время дефекации выделение слизи с прожилками крови в скудном количестве (ректальный плевок). Число испражнений тем больше, чем тяжелее протекает заболевание; иногда оно доходит до 20-40 и более в сутки (стул без счета). После перенесенного заболевания для восстановления организма рекомендуется правильное питание.
При дизентерии не наблюдается типичной температурной кривой. Чаще всего температура держится 2—5 дней на невысоких цифрах и лишь при тяжелом течении заболевания лихорадка достигает высоких цифр. В крови в разгар заболевания отмечается лейкоцитоз нейтрофильного характера со сдвигом влево умеренное повышение СОЭ.
Все симптомы дизентерии достигают своего полного развития через 3-4 дня. При благоприятном течении болезни к 6-7 дню общее состояние больного улучшается, появляется аппетит, число испражнений уменьшается, тенезмы исчезают, в стуле появляются каловые массы, патологические примеси исчезают (сначала кровь, а позднее слизь) и к 12-15 дню наступает выздоровление.
В настоящее время рекомендуется клиническая классификация:
- острая дизентерия, типичная — колитическая форма: легкая, средней тяжести, тяжелая, очень тяжелая, стертая;
- острая дизентерия, атипичная — гастроэнтероколитическая форма: легкая, средней тяжести, тяжелая, очень тяжелая, стертая;
- бактерионосительство: острое реконвалесцентное, хроническое;
- хроническая дизентерия (рецидивирующая, непрерывная).
Диагностика.
Используются клинико-анамнестический и специальный методы диагностики. При типичном течении дизентерии выставить диагноз не трудно: острое начало, интоксикация с ознобом, боли в низу живота, характерная диарея (тенезмы, ложные позывы, ректальный "плевок", прожилки крови, боли при пальпации сигмовидной кишки. Большие затруднения возникают при диагностике стертых и атипичных форм заболевания.
Отрицательные исследования кала не исключают дизентерию, так как они могут быть положительными только у 50- 70% больных. Для повышения процента высеваемости забор материала необходимо производить как можно раньше и обязательно до назначения этиотропной терапии. Забор проводит медсестра трехкратно с интервалом в 1 час. Берутся для посева участки стула со слизью избегая примеси крови. Можно забирать материал с помощью влажных тампонов. Положительные результаты получают через 48-72 часа.
Наряду с бактериологическими исследованиями используют серологический метод — РНГА с эритроцитарным диагностикумом. Назначается РНГА с 5 дня болезни. На 2 неделе титры антител нарастают, а с 4-5 недели наблюдается тенденция к их снижению, минимальный диагностический титр 1:160.
Особое значение в диагностике дизентерии приобретают экспресс методы. Положительную оценку получили методы люминесцентной микроскопии и угольной агломерации. Эти методы быстро выполнимы (2-5 часов) и носят сигнальный характер, что имеет практическое значение, особенно в выявлении стертых форм дизентерии. Метод иммунофлюоресценции основан на получении специфического комплекса антиген-антитело при обработке мазков из испражнений люминесцирующей сывороткой. При последующей люминесцентной микроскопии видны клетки с ярко светящимся зеленым ободком, в то время как другие бактерии имеют серую окраску. Этот метод в два раза чувствительнее бактериологического. В широкой практике применяются редко в в связи с высокой стоимостью и нестойкостью тест-систем.
Внутрикожная проба с дизентерийным аллергеном (проба Цуверкалова) даёт часто неспецифические положительные результаты и в настоящее время практически не используется.
Важное диагностическое значение имеет ректороманоскопия. Если заболевание протекает типично, а диагноз дизентерии не вызывает сомнения, то ректороманоскопия не показана. Ее проводят всем больным кишечными расстройствами невыясненной этиологии. Ректороманоскопическое исследование лучше проводить без предварительной постановки больному очистительных клизм. При острой дизентерии у большинства больных выявляют признаки воспаления слизистой оболочки дистального отдела толстой кишки. Они могут быть, как уже указывалось ранее, различной выраженности: катаральные, катарально-геморрагические, эрозивные, язвенные, фибринозные.
Простым и повсеместно доступным методом диагностики дизентерии является копрологическое исследование. При копроцитоскопии испражнений обнаруживается слизь, скопления лейкоцитов с преобладанием нейтрофилов (30- 50 в поле зрения), эритроциты и различное количество измененных эпителиальных клеток. Подобные изменения копрограммы могут быть и при других острых кишечных инфекциях и это свидетельствует о наличии воспалительного процесса в толстом кишечнике.
Лечение.
Лечение больных острой дизентерией может проводиться как на дому, так и в стационаре. Госпитализация больных осуществляется по клиническим или эпидемиологическим показаниям.
В остром периоде болезни больным назначается диета № 4 (или 46), которая должна быть физически, химически и механически щадящей. После нормализации стула больного переводят на диету № 4в, а затем № 2 или стол № 15.
Из этиотропной терапии при легком и среднетяжелом течении заболевания назначают фторхинолоновые антибиотики (ципрофлоксацин, офлоксацин, цифлокс, ципролет) по 0,5 2 раза в день; препараты нитрофуранового ряда (фуразолидон) по 0,1—0,15 г х 4 раза в сутки после еды в течение 5-6 дней; бисептол-480 по 2 таблетки 2 раза в день также в течение 5-6 дней.
Для лечения тяжелых форм дизентерии, а иногда и при среднетяжелом течении болезни, сопровождающемся многократной рвотой, а также лицам пожилого возраста с сопутствующими заболеваниями назначают внутривенно или внутримышечно цефотаксим по 1-2 г. через 6 часов или цефтриаксон по 1-2 г. через 8-12 часов; максипим по 1-2 г. через 8 часов; гентамицин по 1-1,5 мг/кг через 8 часов внутримышечно или амикацин по 5-7,5 мг/кг 2 раза в день внутримышечно или внутривенно с одновременным назначением per os препаратов фторхинолонового ряда.
Больным с гипертоксическими формами и детям до 1 года показано назначение аминогликозидов (гентамицин, амикацин, орлабин) в возрастной дозировке.
Антибактериальные препараты должны применяться с осторожностью и обязательно с учетом чувствительности, в сочетании с химиопрепаратами и назначением средств антигрибкового действия (нистатин, дифлюкан, низорал).
Действенным средством борьбы с интоксикацией является инфузионная терапия. При легкой форме дизентерии достаточно назначить внутрь 2-3 г глюкозо-электролитного раствора содержащего хлорида натрия — 3,5 г пирокарбоната натрия — 2,5 г, хлорида калия — 1,5 г и глюкозы 20 г или регидрона содержащий хлорида натрия 3,5 г, калия хлорида — 2,5 г, натрия ацетата — 2,9 г и глюкозы — 10 г в 1 л охлажденной кипяченой воды.
При среднетяжелом и тяжелом течении болезни вводят внутривенно полиионные растворы: квартасоль. трисоль, хлосоль, лактосоль. Объем и скорость введения зависит от степени обезвоживания организма. При среднетяжелой форме больному вводят в вено 2-4 л в течение 1-3 часов, а при тяжелой — 4-6 л.
Убольных с очень тяжелым течением дизентерии при угрозе развития коллапса показано назначение глюкокортикостероидных препаратов.
Лечение хронической дизентерии (в настоящее время редко регистрируется) проводится с учетом устранения факторов способствующих развитию хронизации патологического процесса (сопутствующие заболевания, сниженная реактивность организма, дисбактериоз и т.д.). Поэтому, в первую очередь назначаются средства, повышающие иммунологическую реактивность организма: метилурацил (по 1 г 3 раза в день), пентоксил (по 0,2 г 3 раза в день), витамины группы В. С, сывороточный полиглобулин (3 мл внутримышечно .V®3). плазма, аугогемотерапия. пирогенал (начиная с 50 МИД) и др. Эти препараты способствуют выработке антител, ускоряют репарацию кишечника, повышают фагоцитарную активность лейкоцитов.
С целью усиления выработки специфических антител назначалась спиртовая вакцина Чернохвостава: подкожно начиная с 0,25 мл постепенно, при малой выраженности реакции, доза повышается до 2 мл.
Учитывая, что у больных хронической дизентерией всегда развивается дисбактериоз показано назначение биологических препаратов, таких как колибактерин, бифидумбактерин. бификол по 3—5 доз 3 раза в сутки в течение 2-3 недель.
Важное значение в лечении данной группы больных имеют ферментные препараты, панкреатин, панзинорм, фестал, мезим-форте, креон и др. Ферментные препараты назначают за 10-15 мин. до еды или во время еды. продолжительностью курса лечения 30-35 дней.
Патогенетически обоснованным при дизентерии является назначение антигистаминных препаратов.
При воспалительном процессе в толстом кишечнике (эрозии, язвы) показана местная терапия т.е. проводится орошение слизистой (или микроклизмы до 100 мл) настоем ромашки, полиглюкином, маслом шиповника или облепихи, витаминизированным рыбьим жиром.
Хороший эффект при затянувшейся дизентерии дает физиотерапия диатермия, парафиновые аппликации, общие тепловые ванны, ионофорез с новокаином или папаверином на область сигмовидной кишки. Указанные процедуры уменьшают боль в животе, способствуют ликвидации воспалительного процесса.
Профилактика.
Структура ответа. Определение, актуальность, характеристика возбудителей, эпидемиология, патогенез, классификация, клиника, диагностика, лечение, профилактика.
Читайте также:


