88 на какие ветви делится седалищный нерв
Седалищный нерв, п. ischiadicus, является самым крупным нервом тела человека. В его формировании принимают участие передние ветви крестцовых и двух нижних поясничных нервов, которые как бы продолжаются в седалищный нерв. В ягодичную область из полости таза седалищный нерв выходит через подгрушевидное отверстие. Далее он направляется вниз вначале под большую ягодичную мышцу, затем между большой приводящей мышцей и длинной головкой двуглавой мышцы бедра. В нижней части бедра седалищный нерв делится на две ветви: лежащую медиально более крупную ветвь — большеберцовый нерв, п. tibialis, и более тонкую латеральную ветвь — общий малоберцовый нерв, п. peroneus communis. Нередко деление седалищного нерва на две конечные ветви происходит в верхней трети бедра или даже непосредственно у крестцового сплетения, а иногда в подколенной ямке.
В области таза и на бедре от седалищного нерва отходят мышечные ветви к внутренней запирательной и близнецовым мышцам, к квадратной мышце бедра, полусухожильной и полуперепончатой мышцам, длинной головке двуглавой мышцы бедра и задней части большой приводящей мышцы.
Большеберцовый нерв,п. tibialis, является продолжением ствола седалищного нерва на голени. В подколенной ямке большеберцовый нерв располагается посередине, непосредственно под фасцией, позади подколенной вены. У нижнего угла подколенной ямки он идет на подколенной мышце между медиальной и латеральной головками икроножной мышцы, вместе с задней большеберцовой артерией и веной проходит под сухожильной дугой камбало-видной мышцы и направляется в голенно-подколенный канал. В этом канале большеберцовый нерв спускается вниз и, выйдя из него, располагается позади медиальной лодыжки под удерживателем сгибателей. Здесь большеберцовый нерв делится на свои конечные ветви: медиальный и латеральный подошвенные нервы.
Медиальный подошвенный нерв, п. plantaris теdiаlis, идет вдоль медиального края сухожилия короткого сгибателя пальцев в медиальной подошвенной борозде. На уровне основания плюсневых костей отдает первый собственный подошвенный пальцевый нерв, п. digitalis plantaris proprius, к коже медиального края стопы и большого пальца, а также три общих пальцевых нерва, п. digitalis plantaris communes.
Латеральный подошвенный нерв, п. plantaris latеrаlis, расположен между квадратной мышцей подошвы и коротким сгибателем пальцев и проходит в латеральной подошвенной борозде вместе с латеральной подошвенной артерией. У проксимального конца IV межплюсневого промежутка этот нерв делится на поверхностную и глубокую ветви.
Боковыми ветвями большеберцового нерва являются мышечные ветви, начинающиеся от этого нерва в области подколенной ямки и на голени. В подколенной ямке от большеберцового нерва отходят мышечные ветви, rr. musculаres, к трехглавой мышце голени, подошвенной и подколенной мышцам, чувствительная ветвь к коленному суставу, а также медиальный кожный нерв икры. На голени мышечными ветвями большеберцового нерва иннервируются задняя большеберцовая мышца, длинный сгибатель большого пальца и длинный сгибатель пальцев стопы.
Общий малоберцовый нерв,п. peroneus [fibuldris] communis, отделившись от седалищного нерва в нижней части бедра (или в верхнем отделе подколенной ямки), идет вниз латерально вдоль внутреннего (медиального) края двуглавой мышцы бедра, а затем в борозде между сухожилием этой мышцы и латеральной головкой икроножной мышцы. Спускаясь ниже, общий малоберцовый нерв огибает головку малоберцовой кости и, войдя в толщу длинной малоберцовой мышцы, делится на две ветви — поверхностный и глубокий малоберцовые нервы. От общего малоберцового нерва в подколенной ямке отходит латеральный кожный нерв икры, п. cutdneus surae laterdlis, иннервирующий кожу латеральной стороны голени. В нижней трети голени этот нерв соединяется с медиальным кожным нервом икры и образует икроножный нерв. Общий малоберцовый нерв иннервирует также капсулу коленного сустава.
215 Иннервация кожи нижней конечности. Происхождение и топография кожных нервов (ветвей).
N. cutaneus femoris lateralis, Plexus lumbalis: Кожа латеральной поверхности бедра до уровня коленного сустава
N. obturatorius (Двигат, Чувствит.), Plexus lumbalis: (Д) М. adductor brevis, m. adductor longus, m. pectineus, m. gracilis, m. adductor magnus, m. obturatorius externus (Ч) Кожа медиальной поверхности бедра, капсула тазобедренного сустава
N. femoralis (Д, Ч), Plexus sacralis: (Д) М. sartorius, m. quadriceps femoris, m. pectineus (Ч) Кожа передней поверхности бедра, переднемедиальной поверхности голени, тыла и медиального края стопы до большого пальца
Rr. musculares(Д) Plexus sacralis: (Д) М. obturatorius internus, m. piriformis, mm. gemelli superior et inferior, m. quadratus femoris
N. gluteus superior (Д) Plexus sacralis: (Д) M. gluteus minimus, m. gluteus medius, m. tensor fasciae latae
N.cutaneus femoris posterior (Ч), Plexus sacralis: (Ч) Кожа заднемедиальной поверхности бедра до подколенной ямки, промежности и нижней части ягодичной области.
N. tibialis (Д, Ч), Plexus sacralis (ветвь n. iсhiadicus): Ч) Кожа медиальной части задней области голени, пяточной области и подошвы стопы
Седалищный нерв – самый крупный пучок периферической нервной системы. Симптоматика заболеваний напрямую зависит от его расположения. Людям, у которых имеется предрасположенность к периодическим обострениям, желательно иметь полное представление о том, где находится нерв, почему он воспаляется и чего следует ожидать, если не заниматься его лечением.
Анатомия седалищного нерва человека
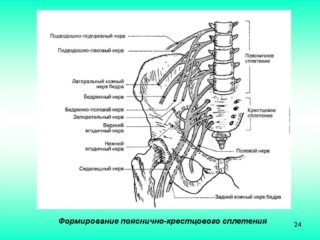
Крестцовое сплетение – важнейший элемент периферической нервной системы. Задействованы 4 нижних позвоночных корешка и 2 поясничных. Пучки, которые отходят из этих отделов, объединяются в один общий. Этим объясняются боли в поясничной области, если начинается ущемление или воспаление. Длинные ветви образуют несколько важных нервов:
- седалищный;
- большеберцовый;
- кожный;
- малоберцовый;
- подошвенный.
Крестцовый отдел отвечает за чувствительность и работу практически всех органов, находящихся в малом тазу, а также нижних конечностей. Воспалительные процессы, проходящие в нервном пучке, сказываются на двигательной активности, выделительной и половой функции. Основной симптом поражения седалищного нерва – сильная боль.
Анатомия седалищного нерва не сложная: это множественные нейроны, покрытые миелиновой оболочкой. Важность данного объекта в организме подчеркивает наличие дополнительных оболочек из соединительной ткани, которые защищают нервное волокно от механических повреждений, вибраций, колебаний температуры снаружи.
Формирование нервной ткани начинается в эмбриональном периоде. К концу второго месяца внутриутробного развития седалищный нерв уже функционирует у плода и занимает то же положение, что и у взрослого человека. Размер человеческого зародыша при этом не превышает 2 см в длину.
Строение нервного волокна
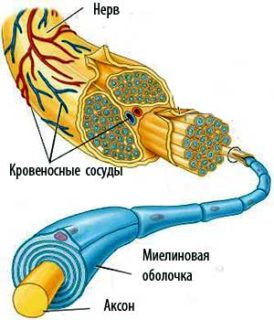
Нервная ткань защищена миелиновой оболочкой. Ее роль в организме – ускорять проведение нервных импульсов, а также изолировать аксоны. Миелин выполняет функцию изоляции. Состоит из жироподобного вещества и белков. Ее разрушение в седалищном нерве или любом другом нервном пучке ведет к склерозу. Строение миелиновой оболочки периферической нервной системы и ЦНС отличается.
Кроме миелина седалищный нерв имеет тройную оболочку из соединительной ткани:
- внешний слой – эпиневрий – самый плотный;
- средний – периневрий – обеспечивает питание тканей через находящиеся в нем крупные сосуды, имеет рыхлую консистенцию и является чем-то вроде подушки между нервным волокном и внешней соединительной тканью;
- внутренний слой – эндоневрий – насыщен капиллярами, которые доставляют питательные вещества к нервным волокнам.
В зависимости от состояния сосудов в данной области, их расположения, вязкости крови, подвижности крестцового и поясничного отделов, зависит здоровье человека. Нарушения – механические, гормональные – способны повлиять на работу самого крупного нервного пучка в теле человека.
Люди, которые хотя бы один раз чувствовали, как болит седалищный нерв, никогда не забудут этого ощущения. Для примера: если уколоть палец на руке, человек чувствует острую сильную боль — организм реагирует на повреждение маленького нервного волокна. Что говорить, если воспаляется седалищная ветвь, толщина которой достигает 1 см у взрослого человека.
Расположение седалищного нерва
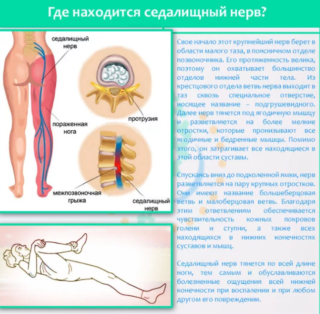
Располагается седалищный нерв глубоко — под несколькими слоями мышц. Выходя из области малого таза от пояснично-крестцового отдела, спускается вниз. До подколенной ямки нерв представляет собой единый туннель. Далее разветвляется на две части — малоберцовый и большеберцовый нервы. Ответвления проникают в суставы и мышцы, обеспечивая человеку возможность контролировать свои движения и координировать их.
По задней поверхности бедра седалищный нерв проходит по его средней линии. Отсюда жгучие ощущения, которые распространяются на всю заднюю часть ноги.
Большеберцовая ветвь обеспечивает чувствительность голени – ее задней части. При воспалении данного участка у человека может болеть кожа стопы и пальцев, поражается голеностопный и коленный суставы.
Малоберцовый нерв, который в свою очередь делится на глубокий и поверхностный, отвечают за внешнюю сторону стопы и голени. Ощущения, которые испытывает человек с воспалительным процессом, бывают:
- колющие;
- режущие;
- жгучие (чаще всего).
Может наблюдаться онемение и присутствовать чувство ползания мурашек в том месте, где нерв наиболее поврежден. С началом выздоровления площадь болевых ощущений постепенно уменьшается. Под конец может болеть в одной точке, которая находится в поясничной, крестцовой области, а также по ходу самого нерва.

Выходя из места своего образования, седалищный нерв проходит через грушевидную мышцу, далее через седалищное отверстие. Его покрывает большая ягодичная мышца и далее нерв проходит под мускулатурой задней поверхности бедра до самого коленного сустава.
У некоторых людей седалищный нерв делится на две части не в области подколенной ямки, а гораздо выше – в бедре или малом тазу, что также считается нормой, так как нервная ткань контролирует те же области, что и при обычном разделении. Такое строение можно выявить при аппаратном обследовании. Большеберцовый пучок окружен икроножной и подколенной мышцами.
Малоберцовый отрезок в области колена практически не защищен. Здесь он покрыт только кожей. Разветвляясь, он пускает отростки в коленный сустав. Далее он спускается ниже и погружается в мышечную ткань, разветвляясь на глубинный и поверхностный нерв.
Мышцы и область, где находится седалищный нерв у человека, активно снабжаются кровью. Венозный отток обеспечивает нижняя ягодичная вена. Венозные капилляры собирают продукты жизнедеятельности нервных клеток и несут их на очистку в печень через подвздошную вену.
Какие области контролирует
Область, которая иннервируется крестцовым отделом, обширна, поэтому острое воспаление способно нарушить следующие функции организма:
- Работу запирательной, грушевидной, ягодичной и квадратной мышцы. Если у человека нарушается дефекация и он не способен контролировать испражнение, значит, затронута мышца-держатель заднего прохода.
- Походка может нарушаться из-за нарушения иннервации тазобедренного сустава – его капсулы.
- Мышцы промежности становятся ригидными. У мужчин временно наступает потеря эрекции, болит или жжет кожа на половом члене. У женщин наблюдается потеря чувствительности клитора и малых половых губ. К проблемам дефекации присоединяется недержание мочи, что говорит о поражении уретры.
- При повреждении нервного волокна механическим путем, например, неправильно сделанной инъекцией, может временно наступить онемение стопы или икроножных мышц.
При сдавливании нерва мышцами наступает потеря функций конечностей от ягодицы до стопы.

Если защемление происходит в области тазобедренного сустава, пациент испытывает боль в тазу. Характерной чертой является начало болей, которые находятся в правой или левой части скелета, после чего ощущения постепенно спускаются ниже.
На защемление влияют такие факторы:
- остеохондроз и искривление позвоночника, которое приводит к неправильному положению ТБС;
- травмы – при аварии или спортивные с повреждением костей и смещением тканей;
- новообразования – доброкачественные или злокачественные, которые вызывают туннельный синдром.
Врачи проводят операцию, если ткани повреждены и задет седалищный нерв. Возможно консервативное лечение – восстановление кровообращения и двигательной активности.
Защемление нерва в коленном суставе редко бывает спонтанным. Оно свидетельствует о наличии патологии и требует лечения. При воспалении:
- появляется боль;
- конечность утрачивает подвижность;
- атрофируются мышцы из-за нарушения проводимости нервных волокон.
Если одновременно болит тазобедренный и коленный сустав, врачи предполагают защемление седалищного нерва. Характерным симптомом является нервный тик – непроизвольное сокращение мышц.
Разновидности боли при поражении отделов периферической нервной системы

При поражении седалищного нерва может возникать два типа боли:
- трункальная;
- дизестезическая.
Дизестезическая невропатическая боль описывается пациентами как поверхностная. Ощущения как после ожога, зуда, воздействия электрического тока. В процесс вовлечены С-волокна. Они отвечают за состояние кожи и подкожной клетчатки. Бывает двух видов:
- стимулозависимая – спонтанная;
- стимулонезависимая – спровоцированная (есть первичная и вторичная).
Трункальная боль – глубокая. Возникает ощущение ломки, прострелов, мышечной боли. Характерна для компрессионного повреждения позвоночных корешков, например, при остеохондрозе или травме. В процессе участвуют Ad-волокна.
Чаще всего наблюдается смешанное поражение нервных волокон, поэтому пациенты испытывают несколько видов болезненных ощущений.
Схожие симптомы
Анатомически воспаление нерва легко можно спутать с почечной коликой, так как боль начинается в поясничном отделе в том и в другом случаях. Разница заключается в том, что при почечной колике боль не отдает в ногу до самой стопы, а заканчивается в области таза или паха.
У женщин, которые страдают от эндометриоза матки, наблюдаются похожие симптомы, но болезненные ощущения также локализуются в пояснично-паховой области. При ишиасе боль бывает с одной стороны, очень редко – с двух. Для эндометриоза характерны боли, которые распространяются в обе стороны таза.
При повышенных нагрузках возникает боль в пояснице, которая может доходить до подколенной впадины. При этом болезненные ощущения не совпадают с теми, которые наблюдаются при ишиасе. Тесты, проведенные доктором, не подтверждают диагноз.
При выполнении упражнений на растяжку на задней поверхности бедра возникают ощущения жжения и неполной подвижности. Такие симптомы характерны на утро после тренировки. При этом человек постепенно расхаживается и вскоре боль исчезает. В положении лежа человек может вообще не чувствовать проблемы. При ишиасе пациенту трудно найти удобное положение, а сон наступает только после дозы снотворного или обезболивающего.
Как отличить воспаление седалищного нерва от других заболеваний

Чтобы отличить ишиас (защемление седалищного нерва) от схожих по симптомам патологий, врач проводит тесты:
- Отсутствие реакции сухожилия, которое соединяет пяточную кость с икроножной мышцей. Реакция бывает вялой.
- Коленный рефлекс отсутствует или проявляется слабо, если причина ишиаса – повреждение позвоночника.
- Если провести по стопе любым предметом, возникнет рефлекс – стопа начнет сгибаться. При ишиасе такого ответа не наблюдается – стопа остается неподвижной.
- В положении лежа пациент поднимает прямую ногу вверх под прямым углом. Если задняя поверхность бедра начинает болеть, то это первый признак воспаления седалищного нерва. Также ногу пациенту поднимает врач, болевой синдром возникает при ишиасе.
- Иногда при поднятии одной ноги боль начинается во второй конечности. Такой признак свидетельствует о повреждении позвоночника – опухоли, грыжи, остеохондроза.
Более точно определяют заболевание при помощи диагностических аппаратов – УЗИ, МРТ, КТ, рентгена, исследования методом электронейромиографии.
Ультразвук и магнитно-резонансная томография позволяют увидеть состояние мягких тканей, расположенных над седалищным нервом: нет ли сдавливания отечными тканями нервного пучка. Рентген показывает состояние скелета и позвоночных дисков, с его помощью определяют место ущемления, которое анатомически может оказаться в тазу, крестце, пояснице или коленном суставе.
У беременных женщин на поздних сроках при переносе центра тяжести могут возникать обострения седалищного нерва, что считается временным состоянием. После родов кости возвращаются в обычное положение и симптомы проходят.
Знание анатомии седалищного нерва и симптомов ишиаса помогает в постановке диагноза. Пациент может описать характер боли и точную локализацию, что поможет врачу сделать правильные выводы и назначить лечение.
Седалищный нерв – это один из самых крупных нервов в организме человека. Из-за особенности строения седалищного нерва, нередко происходят его защемления или воспалительные процессы.
Такие заболевания приносят существенный дискомфорт и вызывают сильную боль. Для лечения применяется комплексный подход.
Расположение седалищного нерва
По своему анатомическому строению это смешанный нерв. В его строении есть как двигательные, так и чувствительные волокна. Седалищный нерв начинается от пояснично-кресцового сплетения, состоит из нервных волокон, которые исходят из позвонков поясничного и крестцового отдела позвоночника.
В малом тазу нервные волокна сливаются воедино, а дальше через грушевидное отверстие нерв выходит из малого таза. Вместе с ним также проходят артерия и вена.

В области ягодиц нерв прикрывает собой большая ягодичная мышца, а от него ответвляются части, которые идут к тазобедренному суставу.
При прохождении седалищного нерва через участок ягодичной складки, он располагается ближе к поверхности. Затем нерв идет вниз между мышцами по задней поверхности бедра.
На всем пути седалищного нерва его окружает сосудистая сетка, а также отходят ветви для иннервации мышц.
Сверху подколенной ямки, как правило, происходит разделение седалищного нерва на две части. Таким образом образуются общий малоберцовый и большеберцовый нервы, которые управляют мышцами голени.
Однако разделение не всегда происходит именно так. У некоторых людей разветвление может располагаться в другом месте или же указанные ветви изначально отходят от пояснично-кресцового сплетения.
Виды и симптомы заболеваний седалищного нерва
В зависимости от фактора, патология седалищного нерва разделяется на два вида:
- воспаление (неврит) — ишиас;
- невралгия (ишиалгия) — боль на протяжении нерва.
Неврит седалищного нерва называется ишиас. При этом заболевании развивается воспалительный процесс в нервных волокнах, а человек испытывает боль от поясницы и до голеностопного сустава.
Причины неврита седалищного нерва:
- инфекционные болезни;
- сильные переохлаждения;
- резкие и неловкие движения с неправильным поднятием тяжестей;
- грыжи межпозвонковых дисков с защемлением и последующим воспалением нерва;
- травмы мышц по ходу нерва при чрезмерных нагрузках;
- спонделез;
- остеохондроз позвоночника;
- сужение спинно-мозгового канала;
- костные наросты позвоночника;
- сахарный диабет;
- артриты;
- травмы и деформации позвоночника;
- опухоли позвоночника;
- родовые травмы;
- гнойные заболевания, тромбы;
- специфические патологии: болезнь Рейно, Лайма.
Ишиас, или так называемый корешковый синдром, происходит вследствие ущемления и растяжения ветвей седалищного нерва в поясничном отделе позвоночника. Постоянная травматизация в последующем приводит к воспалительному процессу.

Клиническая картина проявляется в виде сильных болей по задней поверхности бедра. Больной жалуется на жгучие, мучительные боли пронзающего характера.
Болевой синдром затрудняет или делает невозможным хождение, активные движения пораженной ногой. Больной вынужден подбирать положение, в котором отмечается стихание болей.
Наиболее часто ишиас поражает одну половину. Двухстороннее заболевание тоже возможно, но отмечается крайне редко. В начале болезни она провоцируется сильными физическими нагрузками, кашлем, резкими движениями тела.
По мере прогрессирования больного начинает беспокоить постоянная боль, которая особенно усиливается ночью, мешает заснуть или приводит к постоянным пробуждениям. В тяжелых случаях острые мучительные боли делают человека обездвиженным.
При защемлении седалищного нерва развивается люмбоишиалгия. Это доброкачественное заболевание и при своевременном обращении к доктору хорошо поддается лечению.
- беременность;
- патология осанки;
- чрезмерные и длительные физические нагрузки;
- грыжи позвоночных дисков;
- деформирующий остеоартроз;
- остеохондроз позвоночника;
- ожирение;
- болезни нервной системы, сильные стрессы.
По механизму образования ишиалгия бывает нескольких видов:
- мышечно-скелетная;
- невропатическая;
- ангиопатическая;
- смешанная.
Симптомы люмбоишиалгии локализуются в тазовой и поясничной области с распространением боли на бедра одной или обеих ног.
Болевые ощущения проходят по ягодичной области, задней поверхности ноги и распространяются на голеностопный сустав.

Наиболее частым ишиалгия развивается из-за патологических процессов в позвоночнике, а пусковым механизмом становятся физические нагрузки.
Невропатический вариант болезни происходит из-за сдавливания нервных сплетений при различных заболеваниях позвоночника.
При мышечно-скелетной ишиалгии причиной боли становится поражение в разных участках позвоночника и нижних конечностях.
Причина ангиопатической разновидности – это нарушение кровообращения в нервных волокнах при заболеваниях вен, артерий нижних конечностей.
При смешанном варианте различные патологические факторы действуют одновременно и вызывают боль по ходу седалищного нерва.
Клинические симптомы ишиалгии и воспаления во многом схожи, а дифференциальная диагностика между ними проводится при дополнительном обследовании.
Общими симптомами является боль по ходу седалищного нерва. Она бывает различной выраженности. При этом на противоположной стороне может возникнуть ощущение онемения и чувство неприятного покалывания.
Боли разнятся от умеренных до мучительно выраженных, а периоды различной интенсивности чередуются, зависят от объема ущемления.

Болезненные ощущения начинаются в пояснице, а затем беспокоят в ягодице, бедре, голени. Иногда болезнь поражает сразу обе ноги.
Острый приступ болезни не дает возможности разогнуться, а наклон вперед улучшает состояние больного.
Попытка ступить на больную ногу или смена положения тела вызывает заметное усиление боли. Возможно повышение температуры тела. В области пораженного участка краснеет кожа, происходит отек тканей. При выраженном болевом синдроме возможно непроизвольное испражнение и мочеиспускание.
Диагностика
При появлении симптомов поражения седалищного нерва необходима консультация невропатолога, травматолога. При решении вопроса о хирургическом лечении потребуется осмотр нейрохирурга.
Диагноз ставится на основании жалоб больного, осмотра. Доктор проводит неврологическое исследование, пальпация пораженной зоны. Определяются рефлексы и кожная чувствительность.
Из дополнительных методов исследования используется рентгенография поясничной и тазовой области. Более точными методиками исследования является компьютерная и магнитно-резонансная томография.
Также применяется ультразвуковая диагностика, лабораторные методы при необходимости.
При подозрении на онкопатологию назначается радиоизотопное исследование и биопсия.
Лечение
Терапия поражений седалищного нерва проводится комплексно с применением лекарств, не медикаментозных способов лечения и физиотерапии.
Важно помнить, что недопустимо самолечение заболеваний седалищного нерва. Неправильное лечение вызывает осложнения и утяжеляет течение болезни.
Для лечения в остром периоде назначаются противовоспалительные препараты. Они снимают отек, болевой синдром, убирают воспаление. Как правило, используются лекарства из группы нестероидных противовоспалительных средств.

В случае выраженного воспалительного процесса применяются гормональные препараты, а для повышения эффективности вводят их эпидурально. С целью быстрого снятия боли проводятся новокаиновые блокады.
Дополнительно используются витаминные комплексы. Прежде всего, важно назначение витаминов группы В. Для снятия мышечного спазма применяют спазмолитики, миорелаксанты.
Применяется прием лекарств как в уколах и таблетках, так и в местной форме: мази, кремы, гели. Если причиной воспаления седалищного нерва стала инфекция, назначается курс антибиотиков, противовирусных препаратов.
Больному назначают лекарства для улучшения питания нервов, кровообращения. Хирургическое лечение применяется для удаления опухолей, при сдавлении нервов остеофитами позвоночника выраженной степени.
Из не медикаментозных способов лечения применяется массаж и ЛФК. Массажные сеансы назначаются в период затихания боли.
Проведение таких процедур способствует улучшению кровообращения, питания тканей, оказывается обезболивающее действие. Комбинирование массажа и лечебной физкультуры не дает развиваться атрофии мышц.
Для каждого пациента составляется индивидуальная программа упражнений с учетом тяжести течения и причины заболевания. Некоторые упражнения выполняются прямо в постели, а по мере выздоровления лечебный комплекс расширяется. В реабилитационном периоде показаны плавательные занятия в бассейне.
Из физиотерапевтических методик используются: ультрафиолетовое облучение, электрофорез, УВЧ, магнитотерапия, ультразвуковое лечение, терапия микроволнами.
Физиотерапевтическое воздействие снижает чувствительность нервных окончаний, уменьшается болевой синдром. Расслабляются мышцы, снижается воспаление и отек. Ультразвук стимулирует процессы заживления, улучшает местное кровообращение.
Ультрафиолет оказывает глубокое прогревание тканей и обладает сосудорасширяющим эффектом. Активизируются обменные процессы и восстанавливаются ткани. Стихает боль за счет снижения возбудимости нервных окончаний.

Электрофорез с димексидом доставляет медицинские препараты в очаг поражения и создает там эффект депо. Поэтому эффективность сохраняется еще несколько недель после окончания курса.
УВЧ обладает выраженным антивоспалительным действием, стимулирует процессы восстановления.
Современной методикой является хилт-терапия. Используется воздействие лазером высокой интенсивности, которое лечит глубокое воспаление, не повреждая здоровые ткани. Метод отлично переносится, не имеет побочных эффектов.
Импульсы лазера улучшают дренаж лимфы в очаге заболевания, глубоко массируют ткани, что снимает отек и воспаление, быстро устраняет боль.
Под воздействием аппарата улучшается усвоение нервами питательных веществ, улучшается циркуляцию жидкостей, ткани лучше усваивают кислород и питательные вещества.
Профилактика
Существует ряд рекомендаций, придерживаясь которых, можно свести к минимуму риск поражения седалищного нерва. Для профилактики ишиаса необходимо:
- контролировать вес, не допускать ожирения;
- следить за осанкой;
- регулярно делать утреннюю зарядку;
- заниматься легким спортом;
- не поднимать чрезмерный вес или делать это правильно;
- сменить слишком мягкий матрас;
- при сидячей работе делать регулярные паузы не реже раза в час;
- избегать переохлаждения и травмирования спины.
Доказано, что лишний вес является одним из ключевых факторов риска заболевания. При ожирении седалищный нерв защемляется в 97% случаев.
Для предотвращения воспаления седалищного нерва при сидячей работе, необходимо держать мышцы спины в тонусе, поддерживать правильную осанку.
Регулярные рациональные физические нагрузки позволяют существенно снизить риск защемления или воспалительных заболеваний. Минимум — это хотя бы утренняя зарядка.
Следует избегать поднятия грузов излишней массы. Если этого избежать не удается, необходимо правильно поднимать вес: с ровной спиной и распределением массы на руки.
Излишне мягкая кровать способствует защемлению нерва и заболеваниям позвоночника. Следует всегда выбирать ортопедический матрас умеренной или большей жесткости.
Заключение
Существует множество причин, по которым воспаляется седалищный нерв или происходит его защемление. Именно поэтому важно вовремя обращаться к врачу и лечить любые заболевания позвоночника на ранних стадиях.
Читайте также:


