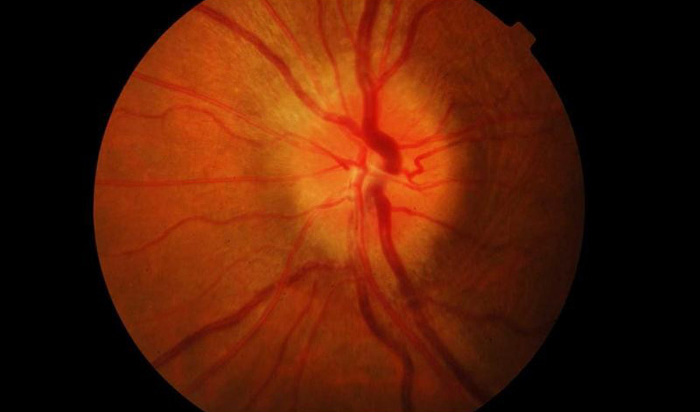
Аневризма давит зрительный нерв
С уважением, Александр Юрьевич.
Viber, WhatsApp и Telegram: +380661948381
СКАЙП: internist55
ИМЭЙЛ: internist55@ukr.net
Не стесняйтесь. Помогу, чем смогу!
Очная консультация возможна для харьковчан и тех, кто может приехать в Харьков.
Анатомия. Зрительные нервы начинаются в клетках ганглиозного слоя сетчатки. Через зрительный канал они проходят в полость черепа, где кпереди от турецкого седла совершают частичный перекрест (хиазма). При этом перекрещиваются только волокна, начинающиеся на внутренних половинах сетчаток обоих глаз. Перекрещенные и перешедшие на противоположную сторону волокна от внутренних половин сетчаток, а также неперекрещенные волокна, оставшиеся на своей стороне, сливаются, образуя зрительные тракты. В правом зрительном тракте идут волокна от правых половин сетчаток, в левом — от левых половин. Зрительные тракты, обогнув снаружи ножки мозга, оканчиваются в подушках зрительных бугров, в латеральных коленчатых телах и в ядрах верхнего холмика крыши среднего мозга, которые являются первичными зрительными центрами. От наружных коленчатых тел зрительные волокна идут через задние ножки внутренних капсул в глубину затылочных долей мозга, образуя зрительную лучистость, которая оканчивается в области клина и язычной извилины, являющихся корковыми центрами зрения. Волокна, отходящие от верхних холмиков крыши среднего мозга, идут к парным добавочным ядрам глазодвигательного нерва, а от него через ресничный узел к мышце, суживающей зрачок. Волокна, начинающиеся в желтом пятне в виде макулярного зрительного пучка, обеспечивают его связь с корковыми центрами зрения большого мозга.
а) изменения остроты зрения: снижение остроты зрения (амблиопия); слепота (амавроз). Причины: органические (неврит зрительных нервов, опухоль мозга или гипофиза, оптико-хиазмальный арахноидит), реже функциональные (истерия) заболевания НС.
б) изменение цветоощущения: утрата способности различать цвета (ахроматопсия), неумение правильно определять их (дисхроматопсия), слепота на зеленый или красный цвет (дальтонизм).
в) расстройства полей зрения:
1. равномерное сужение полей зрения со всех сторон (концентрическое сужение полей зрения)
2. выпадение половины полей зрения (гемианопсия): одноименная (гомонимная) — при выпадении одноименных (обеих правых, левых, верхних или нижних) половин полей зрения каждого глаза, разноименная (гетеронимная) – при выпадении обеих внутренних или обеих наружных половин полей зрения; выпадение наружных (височных) половин полей зрения — битемпоральная, внутренних (носовых) половин — биназальная гемианопсия. Выпадение четвертой части поля зрения – квадрантная гемианопсия.
3. выпадение отдельных участков участков поля зрения (скотомы).
Топическая диагностика уровня поражения.
а) поражение зрительного нерва: амблиопия (снижение остроты зрения) или амавроз (слепота) одноименного глаза.
б) разрушение перекрещивающихся в хиазме волокон: битемпоральная гемианопсия (часто при опухолях гипофиза)
в) разрушение неперекрещивающихся (наружных) частей хиазмы: биназальная гемианопсия
г) поражение зрительного тракта: гомонимная гемианопсия с выпадением противоположных полей зрения.
Аналогичное выпадение полей зрения имеет место при повреждении латерального коленчатого тела, зрительной лучистости или коркового центра зрения. Однако возникающая при этом гемианопсия отличается от гемианопсии, обусловленной поражением зрительного тракта, тем, что появляющийся при ней дефект поля зрения не ощущается больным (отрицательная скотома), реакция зрачков на свет сохраняется при освещении как той, так и другой половины сетчатки, а при поражении коркового центра возможно возникновение фотом и фотопсий (ощущение вспышек света, блестящих или светящихся точек), более сложных зрительных галлюцинаций и метморфопсий (искаженное восприятие контуров предметов). Атрофии же зрительных нервов, как правило, не бывает. При поражении сетчатки глаза, зрительного нерва, хиазмы или зрительного тракта могут выпадать участки полей зрения в виде секторов, островков или колец (скотомы). Возникающий при этом дефект поля зрения воспринимается больным (положительная скотома).
Поражение глазного дна.
а) нарушения кровенаполнения сетчатки в виде анемии (общее малокровие, туберкулез, начальная стадия атрофии зрительных нервов) или гиперемии (полнокровие, менингиты) сосудов
б) извитые сосуды глазного дна (атеросклероз)
г) атрофия зрительного нерва: первичная (при непосредственном воздействии патологического процесса на зрительный нерв, хиазму или зрительный тракт): сужение сосудов, побледнение зрительного соска, уменьшение его размеров и четкости границ и вторичная (после застоя или воспаления): сочетание атрофических изменений с остаточными явлениями воспаления или застоя
1) исследование остроты зрения при помощи таблиц (Головина, Сивцева) на расстоянии 5 м
2) исследование полей зрения при помощи периметра на белый, синий, красный и зеленый цвета. Наибольшее поле зрения для белого цвета. Границы его кверху и кнутри простираются до 60°, книзу — до 70°, кнаружи — до 90°.
3) ориентировочное определение границ поля зрения с помощью молоточка
4) исследование глазного дна с помощью офтальмоскопа.
При аневризме головного мозга происходит локальное расширение артерий головного мозга. Аневризма, как правило, является врожденным дефектом. Приобретенное заболевание может развиться из-за черепно-мозговой травмы, на почве атеросклеротического поражения сосудов, а также гипертонической болезни.
В результате расширения артерий, на кровеносном сосуде мозга появляется образование, увеличивающееся в размерах и наполняющееся кровью. Опасным является непосредственно сам момент разрыва аневризмы, вследствие чего кровь попадает в мозговые ткани (кровоизлияние).
Небольшая аневризма головного мозга симптомы которой не ощутимы, как правило, не увеличивается.
В каждом отдельном случае заболевания требуется индивидуальный подход. Выбор способа лечения аневризмы зависит от типа, размера и ее расположения, а также от возраста пациента, его состояния здоровья, наследственности, и риска, сопряженного с последствиями лечения заболевания.
Чтобы не упустить момент, когда необходимо начать интенсивное комплексное лечение аневризмы головного мозга при ее небольших размерах, прежде всего, необходимо наблюдать за ее ростом и появлением добавочных симптомов.
Растущая аневризма оказывает давление на нервные волокна и ткани и вызывает у пациента боль в глазах, помутнение зрения, расширение зрачков, а также слабость, онемение либо паралич больной стороны лица.
Хирургическое лечение аневризмы головного мозга подразделяется на два способа: клипирования аневризмы и метод внутрисосудистой окклюзии.
- Клипирование считается открытым хирургическим вмешательством, заключающимся в выключении аневризмы из кровотока, путем наложения на ее шейку клипсы или зажима, с целью перекрывания просвета, с одновременным сохранением проходимости сосудов;
- При помощи способа внутрисосудистой окклюзии, считающегося альтернативным направлением хирургического способа лечения пациентов, полость аневризмы плотно заполняется витками микроспиралей (стентов), которые не допускают проникновения крови в полость аневризмы.
Пациентам с данным диагнозом следует особенно тщательно контролировать уровень своего артериального давления, отказаться от курения и в обязательном порядке периодически посещать своего лечащего врача.
Содержание статьи:
Болезни зрительного аппарата могут иметь серьезные последствия, если вовремя не обратиться к врачу. Одной из таких патологий является неврит зрительного нерва. Который лишает пациента возможности четко видеть дальние объекты, вызывает болевые ощущения в области глаза и имеет другие неприятные симптомы.
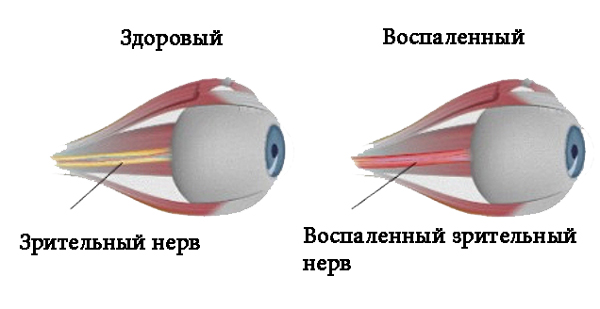
Неврит зрительного нерва — это болезнь воспалительного характера, которая провоцирует снижение зрительных функций. Основными симптомами являются: боль в глазах, резкое снижение зрения, нарушенное восприятие цвета, появление белых пятен. Из-за воспалительного процесса миелиновая оболочка, которой покрыт зрительный нерв разрушается, а на ее месте начинает разрастаться рубцовая ткань. Это явление называется демиелинизацией и при несвоевременном обращении к врачу может привести к необратимой слепоте.
Болезнь чаще всего затрагивает людей в возрасте от 20 до 50 лет, но не менее серьезную опасность патология представляет для людей пожилого возраста. Из-за ослабленной иммунной системы лечение у таких пациентов проходит сложнее. Терапия включает в себя комбинацию противовоспалительных, антибактериальных, противоотечных, десенсибилизирующих и дезинтоксикационных средств.
В международной классификации болезней МКБ–10 Неврит зрительного нерва имеет код H46.
Причины неврита зрительного нерва
Одной из главных причин, способствующих развитию неврита зрительного нерва, является другая болезнь — рассеянный склероз, в ходе которой разрушается миелин, покрывающий нервные клетки головного и спинного мозга. Поэтому больные с установленным диагнозом неврит попадают в группу риска, ведь через некоторое время у них может появиться рассеянный склероз.
Способствовать развитию болезни может еще одно заболевание, также являющееся аутоиммунным это оптический нейромиелит. К основным симптомам относятся воспаление спинного мозга и зрительного нерва. Главное отличие от первой болезни оптический нейромиелит не влияет на клетки головного мозга. Подтолкнуть к началу развития неврита могут некоторые болезни, которые тоже относятся к аутоиммунным это саркоидоз и красная волчанка. Спровоцировать развитие неврита могут не только заболевания, и другие факторы, оказывающие непосредственное влияние на зрительный нерв.
К ним относятся:
- Радиационная терапия. Используется при лечении ряда тяжелых заболевании и может быть причиной развития неврита зрительного нерва.
- Ряд инфекционных заболеваний, протекающих в оболочках головного мозга, разных частях глаз или носоглотке.
- Вирусные или бактериальные болезни (сифилис, корь).
- Зубные болезни, протекающие в тяжёлой форме (кариес, пародонтит).
- Ослабленный организм из-за определенных инфекции (ВИЧ, СПИД, туберкулез).
- Неправильное лечение простудных заболевании.
- Заболевания эндокринной системы.
- Болезни крови (подагра).
- Ранее перенесенные черепно-мозговые травмы.
- Прием наркотических веществ.
- Алкоголизм.
Классификация неврита зрительного нерва
Неврит зрительного нерва классифицируется в зависимости от причин заражения и поражённой области.
С точки зрения этиологического фактора выделяют невриты инфекционной, параинфекционной, демиелинизирующей, ишемической, токсической и аутоиммунной природы:
- Параинфекционный - является результатом вирусного заболевания или ранее перенесенной вакцинации.
- Демиелинизирующий - причина развития патологии разрушение оболочки нейронов.
- Ишемический - результат нарушенного кровообращения в мозге.
- Токсический - возникает из-за поражения зрительного нерва в результате отравления метиловым спиртом.
- Аутоиммунный - возникает при нарушении аутоиммунных функции организма.
- Интрабульбарный неврит – поражает глазной диск и чаще всего наблюдается у детей. Основные симптомы — это уменьшение площади обзора и неспособность четко видеть объекты.
- Ретробульбарный неврит – это воспалительный процесс, протекающий за пределами яблока ока. Может начаться из-за несвоевременного лечения.
Симптомы неврита зрительного нерва
Первые признаки болезни могут появиться неожиданно. Все виды неврита зрительного нерва имеют разные клинические симптомы.
К основным признакам, которые характерны для всех видов, относятся:
- неспособность четко видеть дальние объекты или находящиеся на небольшом расстоянии;
- болевые ощущения в области глаз;
- быстропрогрессирующая потеря зрения;
- невозможность различать цвета;
- чувствительность глаз к свету;
- более ограниченное зрительное поле. Могут выпадать объекты, участки, находящиеся в центре или рядом.
Изредка основные симптомы могут сопровождаться повышенной температурой, общей слабостью и головной болью.
При этом типе патологии постепенно начинает теряться четкость зрения, которая ведет к слепоте. В случаях частичного воспаления зрение остается на прежнем уровне, но наблюдается изменение зрительного диска, границы становятся размытыми, сосуды расширяются также возможно кровоизлияние. Данный вид зрительного невроза развивается в течение 3-6 недель, но первые симптомы появляются уже через 2 недели.
Основные симптомы интрабульбарного неврита:
- нестабильное восприятие цветов;
- размытость границ;
- невозможность четко видеть объекты в темное время суток;
- развитие близорукости;
- появление белых пятен в области видимости, чаще всего в центре;
- кровоизлияние в области глазного диска.
Имеет несколько подвидов (аксиальный, периферический). Основные симптомы ретробульбарного типа появляются на 3 день заболевания. Для острой формы характерны болевые ощущения в области глаза и резкое снижение зрения. Каждый вид имеет свои характерные признаки.
Для аксиального типа, характерны:
- невозможность четко видеть объекты вдали;
- слепота;
- скомоты;
- болезненные ощущения.
- невозможность увидеть объекты, находящиеся сбоку;
- болевыми ощущениями.
Трансверсальная форма сочетает в себе все симптомы, перечисленные ранее.
Диагностика неврита зрительного нерва
При проведении диагностики неврита зрительного нерва врачом будут учитываться некоторые определенные факторы. Но во всех случаях для подтверждения болезни, пациента осматривают с помощью офтальмоскопа. Также врач проверяет реакцию пациента на свет.
В дальнейшем на основании жалоб больного может быть назначены следующие методы диагностики:
- МРТ головного мозга;
- УЗИ глаза;
- анализ крови;
- офтальмоскопия;
- проверка способности пациента различать цвета;
- проверка остроты зрения.
В обычных случаях диагностика болезни не вызывает особых сложностей. Труднее диагностировать невриты, в легкой форме которые протекают без резкого снижения зрения или образования отеков. В таком случае нужно отличить псевдоневрит от застойного диска. Для первой болезни характерно сохранение способности видеть и отсутствие каких-либо симптомов и видимых изменении. На начальных стадиях застойный диск отличается от неврита сохранностью зрения и отечностью диска зрительного нерва. Возникновение даже небольших кровоизлиянии является подтверждением диагноза неврит. Поставить наиболее точный диагноз можно при помощи флюоресцентной ангиографии глазного дна. Она же помогает отличить неврит от застойного диска.
Лечение неврита зрительного нерва

Лечение неврита зрительного нерва проходит в условиях стационара. Пока не установлен точный диагноз, терапия нацелена на устранение воспалительного процесса и инфекции, иммунокоррекцию и улучшение метаболизма.
После того как диагноз подтвержден больному прописывают следующие группы препаратов:
- Антибиотики, купирующие воспаление. Их назначение обусловлено тем, что очень часто неврит вызывает бактериальная инфекция.
- Для профилактики рассеянного склероза внутривенно назначают кортикостероиды.
- Мочегонные средства. Назначают при необходимости понизить давление внутри черепа.
- Глюкокортикоидные препараты — помогают снять воспаление.
- Ноотропы препятствуют развитию атрофии нервной ткани, улучшая ее питание.
- Препараты для улучшения кровообращения.
- Витамины.
В тех случаях, когда у больного наблюдается повышенное давление в оболочке зрительного нерва, проводится хирургическая операция — декомпрессия оболочки. Если неврит выявлен как токсическая ретробульбарная разновидность, то прием антибиотиков прекращается.
Отдельная схема лечения неврита назначается для больных с рассеянным склерозом и шизофренией. Помимо общей терапии им прописывают психотропные средства. После окончания лечения сохраняется большая вероятность рецидива, поэтому больного ставят на учет к офтальмологу.
Осложнения неврита зрительного нерва
Воспалительные заболевания нервной системы могут вызвать необратимые изменения в организме. Степень тяжести напрямую зависит от продолжительности воздействия болезни на ткани. При долгом отсутствии нормального кровообращения в нервных волокнах могут начаться дистрофические изменения. Ранее полученные травмы или отравления способствуют полному разрушению ткани.
К возможным осложнениям неврита зрительного нерва относятся:
- Снижения остроты зрения или полная потеря. Редкое, но трудно поддающееся лечению осложнение.
- Неподдающееся восстановлению поврежденные нервы и ткани центральной и периферической нервной системы. Из-за того, что осложнение является необратимыми негативные последствия болезни, могут остаться на всю жизнь.
- Атрофия тканей. Большое количество рубцов повышает риск возможных осложнении.
Опасные осложнения при неврите возникают не часто. У многих пациентов уже через некоторое время полностью восстанавливается зрение. В то же время при тяжелом течении болезни, миелиновая оболочка разрушается, из-за чего и возникают необратимые последствия.
Профилактика неврита зрительного нерва
Лечение и реабилитационный период при неврите зрительного нерва носят длительный характер.
Для того, чтобы минимизировать риск рецидива неврита зрительного нерва нужно придерживаться основных правил профилактики:
- проходить профилактический осмотр у офтальмолога;
- стараться не травмировать голову и зрительный аппарат;
- не употреблять спиртные напитки;
- не пренебрегать лечением простудных заболевании;
- начать вести здоровый образ жизни, включающий в себя занятия спортом;
- отказаться от курения;
- питаться здоровой и сбалансированной пищей;
- избегать перенапряжения глаз;
- периодически делать анализ крови;
- принимать витамины и общеукрепляющие лекарства, которые назначит врач;
- в период реабилитации врач офтальмолог может назначить специальную гимнастику для улучшения кровоснабжения глаз.
Неврит зрительного нерва — это серьезное заболевание, ведущее к слепоте. Поэтому так важно при обнаружении первых признаков посетить офтальмолога, который проведет диагностику и назначит лечение.
Аневризма головного мозга – это патологическое образование, которое локализируется на стенках внутричерепных сосудов, имеет тенденцию к росту и наполнению полости кровью. Стенка пораженного сосуда выпячивается, в результате чего начинает давить на находящиеся вблизи нервы и ткани мозга, отвечающие за жизнедеятельность и функционирование организма. Достигнув больших размеров, аневризма может разорваться и привести к тяжелейшим последствиям – инсульту с вытекающими последствиями, коме или смерти.
Что такое аневризма?
Аневризма – это участок патологического расширения сосуда (как правило, артерии), выпячивание сосудистой стенки. Появление аневризмы возможно в любом из артериальных сосудов, именно с локализацией патологического изменения и связаны ее клинические проявления.
В клинической практике встречаются различные локализации патологии.
Классификация аневризм по местонахождению:
- аневризма сонной артерии;
- аневризма межпредсердной перегородки у детей;
- аневризма аорты головного мозга;
- головного мозга: в бассейнах базилярной артерии (основной артерии), в ответвлениях внутренней сонной артерии, на других артериальных сосудах мозга.
Причины аневризмы сосудов головного мозга
Патологическому расширению сосудов головного сплетения способствуют:
- Занесение инфекции в пораженный сосуд;
- Высокое артериальное давление (возможно на фоне атеросклероза, ожирения, нерационального питания, сахарного диабета, патологии почек, опухолей надпочечников);
- Гиалиноз сосудов;
- Черепно-мозговые травы в результате падений или ушибов;
- Патология соединительной ткани;
- Отягощенная наследственность;
- Патология беременности.
Врожденная форма заболевания часто связана с нарушением внутриутробного развития тканей. У детей эта патология нередко сочетается с коарктацией (сужением аорты), поликистозом почек, дисплазией и артериовенозной мальформацией. Это может быт обусловлено воздействием на плод токсических веществ и инфекционных агентов.
Наиболее часто аневризмы диагностируются у людей с высоким давлением. Данное состояние обусловлено неправильным образом жизни (гиподинамией, курением, алкоголизмом, избытком в меню животных жиров).
Риск развития аневризмы повышается при наличии у человека вирусных, бактериальных и грибковых заболеваний. Причиной могут стать эндокардит (воспаление внутренней оболочки сердца), микозы (грибковые инфекции) и менингит (воспаление мозговых оболочек).
На фоне травм головы часто образуются расслаивающие аневризмы. Поражаются преимущественно периферические ветви крупных артерий. Спровоцировать заболевание могут удары по голове тупым предметом без повреждения костей черепа, падения с высоты и дорожно-транспортные происшествия.
Какая опасность исходит от аневризм?
Опасность заболевания: выпячивание сосудистой стенки сопряжено с формированием дефекта на ней, а значит, и вероятностью разрыва сосуда в проблемном месте и развития кровоизлияния.
В случае локализации аневризмы на сосудах мозга после разрыва неизбежно развиваются серьезнейшие неврологические расстройства, некоторые из которых способны приводить к смерти пациента. Именно поэтому аневризма сосудов головного мозга и представляет наибольшую угрозу.
Примечательно, что аневризмы церебральных артерий в полтора раза чаще регистрируются у женщин.
Откуда берутся аневризмы?
Существует целый ряд факторов, результатом воздействия которых является аневризма.
Такие нарушения далеко не всегда очевидны и могут долго не проявляться. Зачастую они обнаруживаются уже в процессе обследования или лечения по поводу аневризмы или другой сосудистой болезни.
Структура стенки сосудов может нарушаться по целому ряду причин. Выделяют следующие группы патогенных воздействий:
- Врожденные аномалии. К этой категории относятся генетически обусловленные патологии, затрагивающие строение соединительной ткани;
- Приобретенные аномалии сосудов зачастую связывают с дегенеративными состояниями, болезнями соединительной ткани, гипертонией и инфекционными заболеваниями.
Патогенные факторы разрушают внутренний слой стенки артерий. Это и деструкция в других ее слоях приводят к мешковидному выпячиванию интимы под действием гемодинамического воздействия. Патология структуры мышечных волокон препятствует реализации компенсаторных механизмов.
Генетические аномалии играют далеко не последнюю роль в генезе как врожденной аневризмы сосудов головного мозга, так и приобретенной. Как правило, генетически детерминированные предрасполагающие факторы имеют связь с аномалией синтеза волокон соединительной ткани. Изменения структурных элементов сосудистой стенки ведут к образованию дефектов в ней. Это и является причиной низкой устойчивости к влиянию давления.
Аневризма сосудов головного мозга нередко соседствует со множеством генетически обусловленных аномалий, однако их наличие не считается диагностическим признаком аневризмы артерий мозга, хотя несколько повышает вероятность этого диагноза.
Для нее характерно длительное повышение артериального давления. Некоторое время различные механизмы успешно компенсируют гипертензию, но постепенно компенсаторные механизмы могут давать сбои, что приводит к ряду патологических изменений.
Гипертензия в артериях головного мозга существенно усиливает так называемый гемодинамический стресс. Это обстоятельство при наличии других патогенных факторов способно вызывать аневризмы сосудов головного мозга.
Атеросклеротические отложения существенно ослабляют сосудистую стенку, что является одной из причин при образовании аневризм головного мозга.
В очаге инфекционно-воспалительного процесса происходит продукция существенного количества различных веществ, которые способны изменять состояние сосудистой стенки. Могут воздействовать на ее свойства и сами инфекционные агенты или их токсины. Тогда она теряет свои основные свойства – эластичность и прочность, что приводит к образованию выпячиваний. Поскольку внутренняя оболочка сосуда существенно ослабляется, возрастает вероятность того, что она может разорваться.
Вероятность диагностики аневризмы сосудов головного мозга наиболее высока при:
- Бактериальном эндокардите. Большинство аневризм, образовавшихся при этом заболевании, локализуются в дистальных отделах средней мозговой артерии. Провоцируют их развитие эмболизирующие частицы, проникающие в кровоток из левого желудочка, который поражается воспалительным процессом. При таком механизме формирования сосудистой аномалии весьма высок риск того, что разрыв аневризмы головного мозга произойдет с последующим развитием кровоизлияния.
- Микозы. При определенных формах системных микозов в воспалительный процесс вовлекаются и церебральные сосуды. Результатом зачастую становится аневризма сосудов головного мозга.
- Менингит. При активном воспалении, локализующемся в твердой мозговой оболочке, в процесс вовлекаются и артерии. Они инфильтрируются инфекционными агентами. Результат – ослабление стенки артерий. В этой ситуации может развиться аневризма сосудов головного мозга.
Аневризма головного мозга травматического происхождения образуются в результате контакта периферических ветвей артерий с серповидным отростком твердой оболочки мозга.
Выраженные повреждения могут приводить и к образованию так называемых расслаивающих аневризм, для которых характерно просачивание крови между слоями сосудистой стенки. Это состояние грозит разрывом патологической полости и кровоизлиянием.
Если же разрыва не происходит, то аневризма сдавливает ткань мозга, вызывая неврологическую симптоматику, соответствующую локализации сосудистой патологии.
Профилактика аневризмы сосудов головного мозга
Специфическая профилактика заболевания отсутствует. Чтобы снизить риск развития этой сосудистой патологии, необходимо:
- Поддерживать на оптимальном уровне артериальное давление;
- Отказаться от курения и алкогольных напитков;
- Следить за гормональным фоном;
- Отказаться от травмоопасных видов деятельности;
- Предупреждать травмы головы;
- Вести активный образ жизни;
- Не перенапрягаться;
- Правильно питаться;
- Своевременно лечить атеросклероз;
- Устранять очаги инфекции;
- Не переутомляться;
- Не находиться в стрессовых ситуациях.
Для профилактики послеоперационных осложнений рекомендуется соблюдать правила септики и антисептики, строго придерживаться техники операции, отказаться от мытья головы после трепанации, несколько месяцев не посещать баню и сауну.
Клиническая картина
Большинство случаев протекают бессимптомно. Однако в ряде эпизодов симптомы аневризмы сосудов головного мозга просто остаются без внимания в силу своей слабой выраженности или нерегулярности появления.
Однако при аневризме возникают и признаки, которые нельзя не заметить. Чаще они проявляются при крупных размерах образования. Симптомы носят, как правило, неврологический характер, и появление их связано с компрессией вещества мозга.
Зачастую характер симптомов позволяет с разной степенью точности определить локализацию патологии. Разумеется, в дальнейшем необходимо более детальное обследование для уточнения местоположения аномалии.
Симптоматика
- Зрительные нарушения. Когда мешотчатая аневризма располагается вблизи прохождения зрительного нерва, она, сдавив его, может вызывать аномалии со стороны зрения различного характера, зависящего от локализации сдавления. На этапе постановки диагноза необходима дифференциальная диагностика аневризмы и новообразования или гематомы, сдавливающих зрительный нерв и способных вызывать аналогичную симптоматику.
- Судорожный синдром. Аневризмы становятся причинами возникновения судорог в случае локализации в моторных областях коры головного мозга и при сдавлении нейронов этой зоны. Особенно характерно такое нарушение для крупных аневризм, диаметром не менее 25 мм. Данное состояние необходимо дифференцировать от эпилепсии, что возможно только при всестороннем обследовании.
- Головная боль. Это непостоянный симптом аневризмы. Боли могут возникнуть при раздражении или сдавлении мягкой или паутинной оболочек. Боль, как правило, односторонняя, зачастую пульсирующая, подострая, с локализацией за глазными яблоками. При нахождении внутри мозга сосудистая аномалия болевых ощущений не вызывает.
- Ишемические атаки носят, как правило, преходящий характер и длятся до 24 часов. Симптомокомплекс будет зависеть от пораженного участка. Чаще встречаются признаки: потеря сознания, тошнота и рвота, расстройство памяти и речи, нарушения чувствительности и двигательных функций в области, соответствующей зоне поражения.
- Нарушения со стороны черепно-мозговых нервов. Симптоматика зависит от функций пораженного нерва.
- Болезненность в области лица. Таким образом может проявиться аневризма сонной артерии, а именно — ветвей ее внутреннего отдела.
Многие пациенты после кровоизлияния указывают, что за некоторое время до осложнения (недели за 2 – 3) отмечали изменение самочувствия и появление необычных симптомов:
- Двоение перед глазами.
- Расстройство равновесия, головокружение.
- Боли позади глаз.
- Судороги.
- Неполное раскрытие глаза или полное опущение века.
- Шум в ушах и в голове при поворотах головы.
- Парестезии.
- Парезы, параличи.
- Дизартрии.
Возникают такие симптомы довольно редко и выражены слабо. Поэтому диагностировать аневризму, опираясь на них, достаточно трудно.
Опасность данной сосудистой патологии заключается в том, что до разрыва аневризматической полости какие-либо признаки аневризмы сосудов головного мозга могут отсутствовать. И только после разрыва проявляются симптомы кровоизлияния.
Разрыв аневризмы сосудов головного мозга имеет характерную, резко выраженную клиническую картину. Причины возникновения большинства симптомов – раздражение оболочек мозга.
- Резкая головная боль. Вызывается она раздражением мозговых оболочек разлившейся кровью. Отсутствие головной боли в анамнезе, скорее всего, указывает на эпизод амнезии.
- Симптомы раздражения оболочек мозга: светобоязнь, ригидность и болезненность в шейных мышцах, — что проявляется ограничением при наклоне головы вперед.
- Тошнота и рвота. Данные симптомы не связаны с приемом пищи. Они встречаются часто, но обязательными признаками не являются. Они также говорят о раздражении мозговых оболочек.
- Внезапная потеря сознания. Данный симптом отмечается почти в половине случаев. Причиной является нарастающее внутричерепное давление, которое препятствует адекватному кровоснабжению нервной ткани.
Диагностика
- Измерение артериального давления. Его снижение может означать кровопотерю в результате разрыва артерии или свидетельствовать о поражении сосудодвигательного центра головного мозга.
- Неврологический осмотр. Регистрация той или иной неврологической симптоматики помогает установить локализацию патологического процесса и степень поражения головного мозга.
- Компьютерная томография. Визуализирует патологические расширения артерий, смещение структур мозга, участки его компрессии, очаги разрушения костей черепа, признаки кровотечения при разрыве аневризмы, изменения, которые дает эндоваскулярная эмболизация аневризмы головного мозга.
- МРТ визуализирует деформацию артерии и выпячивание ее стенки, патологические полости в просвете артерий, признаки кровоизлияния в мозг, сдавление ткани мозга и стволов.
- Ангиография. Данное обследование позволяет увидеть ход кровеносных сосудов, участки их сужения или дилатации. Кроме того, ангиография указывает на тромбозы. Определяются при помощи ангиографии и участки мозговой ткани, где нарушено кровоснабжение. Ангиография – информативный метод визуализации состояния сосудистого русла.
- Транскраниальная допплерография. В отличие от ангиографии, представляющей собой снимок сосудов, усиленный при помощи контрастного вещества, допплерография производится при помощи ультразвука и дает динамическую картину, позволяя выявить сосудистые спазмы, участки нарушения кровотока и выраженные расширения кровеносных сосудов.
- Люмбальная пункция. Данный метод применяется для диагностики субарахноидального кровоизлияния. Диагностическим признаком патологии является наличие крови в спинномозговой жидкости.
- Электроэнцефалография регистрирует волны электрической активности мозга и помогает при дифференциальной диагностике схожих по клинике с аневризмой заболеваний.
- Анализы крови регистрируют численность тромбоцитов и протромбиновый индекс (что важно при подготовке к операции), содержание в крови электролитов.
Последствия
Аневризматическая патология сосудов может остаться незамеченной и не вызывать никаких симптомов в течение всей жизни. Но при разрыве аневризмы сосудов происходит кровоизлияние, которое может привести к появлению таких осложнений:
- болевой синдром различной интенсивности, имеющий пульсирующий и стреляющий характер;
- когнитивные нарушения;
- депрессивные состояния;
- затруднение дефекации и мочеиспускания;
- нарушение зрения, диплопия;
- затруднение глотания;
- эмоциональная лабильность;
- нарушение восприятия;
- проблемы с воспроизведением речи, афазия;
- паралич, слабость.
Важно своевременно приступить к лечению и правильно организовать последующую реабилитацию больного. При разрыве аневризмы головного мозга последствия могут иметь необратимый характер. Осложнением после разрыва может стать:
- геморрагический инсульт;
- церебральный ангиоспазм;
- судорожный синдром;
- гидроцефалия;
- ишемия головного мозга;
- кома;
- летальный исход.
Последствия аневризматического разрыва и процесс восстановления после операции во многом зависят от возраста и здоровья человека, местоположения патологии и времени, прошедшего от разрыва до оказания медицинской помощи. При своевременно прооперированной аневризме головного мозга последствия после операции минимальны. Послеоперационный реабилитационный срок — от 2 недель до нескольких месяцев. После оперативного удаления патологии пациенту потребуется физиотерапия.
Подходы к лечению
Ответ на вопрос, как лечить аневризму, однозначен. Единственным действенным способом устранения патологических изменений остается нейрохирургическая операция по удалению аневризмы сосудов головного мозга. Хотя и это не гарантирует стопроцентного благоприятного исхода. Встречаются и повторные случаи развития аневризм у уже оперированных пациентов.
Фармакотерапия, а тем более лечение народными средствами от данной патологии не избавляют.
Однако велика роль и медикаментозной терапии. Она применяется для стабилизации состояния пациентов, а также в случаях, когда оперировать по каким-то причинам нельзя или операция по удалению аневризмы отложена.
Лечение аневризмы сосудов головного мозга подразумевает комплексный подход. Причем фармакотерапия от самого выпячивания не избавляет, однако применяется для лечения сосудов головного мозга: улучшает структуру сосудистой стенки, нормализует артериальное давление и метаболические процессы в клетках мозга. Необходима лекарственная терапия и при восстановлении в послеоперационном периоде.
- Блокаторы кальциевых каналов улучшают гемодинамику и применяются для профилактики сосудистых спазмов.
- Антиконвульсанты препятствуют распространению патологических нервных импульсов, применяются при судорожном синдроме.
- Гипотензивные препараты нормализуют давление, что необходимо на всех стадиях заболевания, включая период реабилитации.
- Анальгетики.
- Противорвотные средства.
Следует учитывать, что выше перечисленные препараты имеют выраженный эффект, поэтому их самостоятельное применение недопустимо. Медикаменты нужно применять по назначению лечащего врача. Он же определяет, сколько по времени будет длиться курс лечения.
Лечение аневризмы сердца
При выявлении у больного острой аневризмы сердца или определения начального этапа формирования аневризмы сердца, прежде всего нужно соблюдение строгого постельного режима и прием препаратов, снижающих артериальное давление, а также препятствующих развитию аритмии.
Препараты, назначаемые врачами, включают:
2. Препараты противоаритмической терапии, такие как амиодарол (кордарон), использующийся для профилактики и лечения большинства видов аритмий. После первых двух недель приема амиодарола доза препарата постепенно уменьшается.
Читайте также:


