Блокада сердца нервный импульс
Блокада – это сбой прохождения электрического импульса по проводящей системе сердца. В норме сердечная мышца должна работать равномерно, обеспечивая постоянное движение сигнала из предсердия в желудочки. При развитии патологии возникает сбой. Импульс не проходит полный путь – от начальной до конечной точки, и функционирование сердца нарушается. Такое состояние замедляет работу органа и может привести к его остановке.
Рассмотрим подробнее, какие бывают блокады сердца и как распознать подобные нарушения на кардиограмме. Зная проявления патологии, можно вовремя диагностировать проблему и избежать развития опасных осложнений.
Почему развивается нарушение
Существует множество различных состояний, способных нарушить проведение электрического импульса по миокарду. Мы не всегда можем точно установить причину такого явления. Зачастую нам остается только предполагать, почему возникла блокада, и пытаться затормозить прогрессирование процесса.
В клинической кардиологии принято выделять две группы нарушений проводимости и возбудимости сердца:
- Кардиальные, то есть вызванные патологическими процессами, происходящими в сердечной мышце. Это может быть ишемическая болезнь сердца (ИБС) или перенесенный инфаркт миокарда, воспалительные заболевания, кардиомиопатии. Нередко источником проблемы становятся врожденные и приобретенные пороки сердечных клапанов. Сбой в работе проводящей системы может быть вызван травматизацией тканей во время операции.
- Некардиальные – причина таких нарушений кроется вне миокарда. Чаще всего нам приходится иметь дело с эндокринными заболеваниями – сахарным диабетом и патологией щитовидной железы. Среди возможных причин также стоит выделить гипертоническую болезнь, хронический бронхит, астму и иные состояния, приводящие к развитию гипоксии. У женщин сбой нередко регистрируется при беременности, с наступлением климакса.
Важно понимать: возникновение блокады не всегда связано с органическими изменениями миокарда или серьезными внесердечными заболеваниями. Сбой работы сердца может быть временным явлением на фоне стресса или физической нагрузки. Выяснить характер нарушений можно при обследовании пациента.
Механизм возникновения
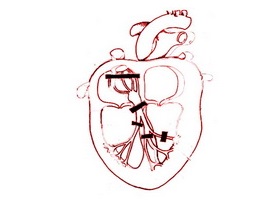
В норме электрические импульсы проходят по миокарду с определенной скоростью и в строго установленной последовательности. Путь сигнала начинается в ушке правого предсердия – в синусовом узле. Отсюда возбуждение постепенно распространяется по тканям предсердий и ненадолго замедляется в атриовентрикулярном узле. Далее импульс растекается по ветвям пучка Гиса, что охватывают правый и левый желудочек. Заканчивается проводящая система мелкими волокнами Пуркинье.
Если говорить о патофизиологии нарушений, то нужно отметить работу Na+-каналов кардиомиоцитов. Пока эти пути открыты, импульс может без препятствий проникать в клетки. Но, если каналы инактивируются, проведение сигнала замедляется или приостанавливается. Такое случается, например, в зоне ишемии миокарда – там, где прекращается кровоснабжение тканей.
Признаки блокады сердца неспецифические и не всегда заметны без специального обследования. Выявить проблему можно на ЭКГ. На пленке видно, как проходит импульс по сердечной мышце, есть ли препятствия для возбуждения тканей, и в какой зоне они локализуются. Электрокардиография – это основной метод, позволяющий выставить диагноз и назначить лечение.
Возможные симптомы
Клинически блокады сердца не всегда проявляются. При легких нарушениях больной может не предъявлять никаких жалоб. Сбой в функционировании сердца выявляется только на электрокардиограмме.
При прогрессирующем нарушении проводимости возникают такие симптомы:
- беспричинная слабость;
- затрудненное дыхание;
- одышка;
- перебои в работе сердца;
- замедление ЧСС;
- головокружение.
Если несколько импульсов подряд не проходят по тканям сердца, возможна потеря сознания. Со временем болезнь прогрессирует, состояние больного ухудшается, и такие приступы случаются чаще.
Виды блокад и их признаки на ЭКГ
В кардиологии предлагаются различные классификации нарушений проводимости сердца. На практике нам кажется удобным разделение всех патологических процессов по месту локализации. Выделяют такие варианты блокады:
- Синоатриальные. Сбой локализуется в области синусового узла – в самом начале пути проведения импульса.
- Межпредсердные. Прохождение сигнала замедляется между предсердиями.
- Атриовентрикулярные (АВ-блокады). Замедляется или останавливается передача импульса между предсердиями и желудочками.
- Внутрижелудочковые. Наблюдается сбой в проведении сигнала по ветвям пучка Гиса в желудочках сердца.
Отличить эти состояния можно на ЭКГ. Характерные признаки патологии представлены в таблице.
Признаки на ЭКГ
Синусовый ритм неправильный. Отмечаются длительные паузы и выпадение отдельных сокращений сердца. Характерно появление брадикардии
Изменение зубца P – расширение более 0,12 сек., деформация. Может сочетаться с удлинением PQ-интервала
Удлинение интервала PQ, выпадение комплекса QRS
Расширение и деформация комплекса QRS
Остановимся подробнее на атриовентрикулярных блокадах. По клиническому течению принято выделять 3 стадии развития процесса.
Блокада сердца I степени характеризуется замедленным прохождением электрического импульса от предсердий к желудочкам. На ЭКГ видно расширение интервала PQ до 0,2 сек. – он отражает скорость проведения сигнала по предсердиям. Это самое частое нарушение АВ-проводимости. Оно встречается преимущественно в пожилом возрасте на фоне органической патологии – перенесенного инфаркта, при миокардите, пороках сердца.

Блокада сердца II степени возникает при прогрессировании процесса. Не все импульсы проходят к желудочкам. Изменения на ЭКГ определяются типом блокады:
- АВ-блокада по типу Мобитц 1 ведет к выпадению сокращений желудочков. На кардиограмме это видно по удлинению интервала PQ, причем изменения прогрессируют с каждым комплексом. Далее фиксируется только зубец P, а QRS – маркер работы желудочков – выпадает. Такие симптомы наблюдаются при инфаркте, передозировке сердечных гликозидов и др.
- АВ-блокада по типу Мобитц 2 на ЭКГ отображается выпадением QRS. Интервал PQ удлиняется, но его нарастание не прогрессирует. Такой симптом говорит о серьезном поражении сердечной мышцы и грозит развитием полной блокады сердца.
Если процесс продолжает прогрессировать, блокируются несколько сокращений желудочков подряд, и выпадают комплексы QRS два и более раза. У больного наблюдаются приступы Морганьи-Адамса-Стокса (МАС) с потерей сознания.


Нарушения III степени – это полная поперечная блокада сердца. Сигнал не проходит от предсердий к желудочкам. Фиксируется отдельное возбуждение верхних и нижних отделов сердца. Изменения на ЭКГ хаотичны, видна диссоциация между маркерами предсердных и желудочковых сокращений – PQ и QRS. Нередко такое состояние сочетается с внутрижелудочковой блокадой.

Советы врача: как правильно наблюдаться у врача, если есть блокада
После установки диагноза больной остается на амбулаторном лечении или госпитализируется в стационар. Тактика определяется тяжестью блокады. После достижения ремиссии пациент не должен оставаться без наблюдения специалиста. Мы рекомендуем:
- При стабильном состоянии и отсутствии жалоб посещать кардиолога и делать ЭКГ каждые 6 месяцев.
- Если состояние ухудшается, появляются новые жалобы или прогрессируют уже имеющиеся нарушения – записаться на прием к врачу как можно скорее.
Если врач назначает медикаментозную терапию, ее следует придерживаться и не нарушать график приема препаратов. Самостоятельная отмена лекарства недопустима – это ведет к развитию осложнений.
Если пациенту был установлен кардиостимулятор, тактика наблюдения меняется. Через 3, 6 и 12 месяцев после операции следует посетить врача и убедиться в том, что прибор работает без сбоев. Дальнейший график наблюдений будет зависеть от состояния пациента.
Подходы к лечению
При выборе схемы терапии мы ориентируемся на принятые Министерством здравоохранения протоколы, клинические рекомендации отечественных и зарубежных сообществ. Лечение должно быть комплексным и рациональным. Нужно не только убрать симптом, но и устранить возможную причину проблемы – и предупредить развитие осложнений.
Умеренные нарушения внутрипредсердной и внутрижелудочковой проводимости лечения не требуют. Мы предлагаем пациенту регулярно наблюдаться у кардиолога, следить за самочувствием, вести здоровый образ жизни. Медикаментозная терапия назначается при явной клинической симптоматике – появлении перебоев в работе сердца, одышки, головокружения и иных состояний, которые мешают вести привычный образ жизни. При развитии опасных осложнений показано хирургическое лечение.
Остановимся подробнее на терапии АВ-блокады. Схема лечения будет зависеть от тяжести состояния пациента. Если после проведенной диагностики по ЭКГ выявлена АВ-блокада I степени, терапия не показана. Рекомендуется только наблюдение у специалиста – визиты к врачу не реже одного раза в год.
При выявлении АВ-блокады II степени по типу Мобитц 1 лечение должно быть комплексным. Для стабилизации проводящей системы сердца назначаются антиаритмические препараты. Одновременно с этим проводится лечение основного заболевания, ставшего причиной сбоя в работе сердца. Специфической терапии здесь не предусмотрено. Мы подбираем медикаменты, исходя из ведущих симптомов и сопутствующих заболеваний.
АВ-блокада II степени Мобитц 2 и полная блокада сердца – повод для хирургического лечения. Проводится имплантация кардиостимулятора. Прибор регулирует сердечный ритм, обеспечивает полноценное проведение сигналов и бесперебойную работу миокарда. Кардиостимулятор может быть предложен и пациенту с АВ-блокадой по типу Мобитц 1 при наличии выраженной симптоматики.
Неотложная помощь показана при развитии синдрома МАС, полной блокаде сердца. Больной обязательно госпитализируется в стационар. Проводится непрямой массаж сердца, назначаются препараты, поддерживающие стабильный ритм. Показана установка кардиостимулятора.
Образ жизни и меры предосторожности
Лечение и профилактика нарушений в работе сердца – это не только прием медикаментов или операция. Мы рекомендуем пациенту полностью поменять свое отношение к жизни. Чтобы не допустить прогрессирования болезни и избежать нежелательных последствий, следует:
Прогноз заболевания зависит от тяжести состояния пациента. Соблюдение всех рекомендаций врача и своевременная установка кардиостимулятора продлевают жизнь и сохраняют здоровье.
Случай из практики
Больной Р., 75 лет, обратился к участковому врачу с жалобами на перебои в работе сердца. При осмотре и сбора анамнеза выяснилось, что пациента также беспокоят головные боли, приступы головокружения, одышка при физической нагрузке и в покое. Считает себя больным в течение 10 лет. Перенес инфаркт миокарда в возрасте 67 лет. Наблюдается у кардиолога с диагнозом: ИБС. Постинфарктный кардиосклероз.
После дообследования на ЭКГ выявлены признаки АВ-блокады II степени, на эхоКГ –гипертрофия левого желудочка. После консультации кардиолога пациент был направлен в кардиохирургический центр. Проведена установка кардиостимулятора. Пациент выписан с улучшением состояния. Рекомендовано наблюдение у кардиолога.
Для подготовки материала использовались следующие источники информации.
Блокада сердца — нарушения проведения нервных импульсов по проводящей системе сердца.
Проводящая система сердца представлена совокупностью нескольких структур:
- синоаурикулярный, или синусовый, узел (водитель ритма), в котором генерируются нервные импульсы, определяющие частоту сокращения сердца;
- атриовентрикулярный узел, передающий импульсы от водителя ритма, расположенного в правом предсердии, к нижележащим структурам;
- пучок Гиса, по ножкам которого нервные импульсы распространяются в тканях правого и левого желудочков через мельчайшие структуры, контактирующие непосредственно с сократительным миокардом, – волокна Пуркинье.
Функционирование проводящей системы сердца зависит от нескольких факторов:
- активность симпатического и парасимпатического звеньев периферической нервной системы (парасимпатический медиатор ацетилхолин замедляет скорость проведения импульсов, а симпатический норадреналин – ускоряет);
- степень кровенаполнения миокарда (при ишемии развивается сдвиг кислотно-щелочного равновесия, приводящий к замедлению проводимости);
- гормональный фон;
- гипо- или гиперкалиемия (ускоряет или замедляет скорость проведения импульса соответственно).
При появлении патологических состояний или изменении факторов, влияющих на интенсивность работы проводящей системы сердца, развиваются всевозможные нарушения, обозначаемые как блокады.
В долгосрочной перспективе жизнеспасающим методом является установка портативного кардиостимулятора.
Причины и факторы риска
По ведущему механизму все причины блокад сердца делят на несколько групп:
- вызванные нарушением регуляции (функциональные). Они могут возникать при психоэмоциональном напряжении, вегетативных сбоях, нейроэндокринных нарушениях, дезадаптационных срывах или быть связаны с рефлекторными влияниями (гастритом, язвенной или желчнокаменной болезнью, почечной коликой, панкреатитом, межпозвоночной грыжей, эмболией в систему легочной артерии, новообразованиями средостения, оперативным вмешательством на органах грудной полости, черепно-мозговыми травмами, неопластическими процессами в головном мозге и др.);
- органические, связанные с поражением сердечной мышцы на фоне ишемической болезни сердца, гипертонической болезни, сердечной недостаточности, врожденных или приобретенных клапанных пороков, миокардита, перикардита, миокардиодистрофии;
- токсические, возникающие на фоне отравления солями тяжелых металлов, алкоголем, наркотическими веществами, никотином, при передозировке некоторых лекарственных средств (симпатомиметиков, сердечных гликозидов, диуретиков, большинства психотропных средств, некоторых противоаритмических препаратов и антибиотиков), как следствие эндогенной интоксикации при онкологических заболеваниях, инфекционных процессах, уремии;
- электролитные сдвиги;
- нарушения гормонального фона (пубертатный, предклимактерический и менопаузальный периоды, тиреотоксикоз, гипотиреоз, беременность);
- врожденные патологии строения проводящей системы (идиопатический кальциноз) и проведения нервного импульса (синдромы удлиненного и короткого QT, предвозбуждения желудочков);
- механические – повреждение в ходе диагностических или лечебных манипуляций на сердце, травмы;
- идиопатические (невыясненной этиологии).
Формы заболевания
Нарушение проведения нервного импульса по системе может возникнуть на любом ее участке: между синусовым узлом и миокардом предсердий, внутри предсердий, между предсердиями и желудочками, а также в пучке Гиса (в том числе в ножках и волокнах Пуркинье).
В зависимости от уровня, на котором возникло нарушение проводимости, блокады сердца бывают следующими:
- синоаурикулярная (блок импульса располагается между синусовым узлом и миокардом предсердий);
- межпредсердная (блокада пучка Бахмана);
- атриовентрикулярная (полная или частичная невозможность импульса распространиться с тканей предсердия на желудочки);
- блокада пучка Гиса (внутрижелудочковая).
Блокада может быть неполной, когда прохождение нервного импульса затруднено или замедленно, и полной. В случае полной блокады деятельность выше- и нижележащих отделов сердца разобщается ввиду прекращения поступательного распространения возбуждения от предсердий к желудочкам.
По степени устойчивости нарушений проводимости выделяют две формы:
- постоянная;
- интермиттирующая (преходящая), при которой зачастую сочетаются полный и неполный тип.
Степени синоаурикулярной блокады:
- Замедление образования импульсов в синусовом узле или замедление проведения их к предсердиям.
- Частичное проведение импульсов из синусового узла, что приводит к выпадению сокращений предсердий и желудочков (I и II типов).
- Отсутствие возбуждения как предсердий, так и желудочков.
В настоящее время ставится диагноз только II степени, так как остальные степени достоверно не диагностируются.
При своевременном лечении основного заболевания и систематическом контроле состояния пациента прогноз для блокад I степени благоприятный.
Степени атриовентрикулярной блокады (AV-блокады):
- Замедление предсердно-желудочковой проводимости.
- Сокращение желудочков под влиянием отдельных импульсов, поскольку часть импульсов выпадает.
- Полная поперечная блокада, разобщение деятельности предсердий и желудочков.
Выделяют типы Мобитц-I и Мобитц-II II-ой степени атриовентрикулярной блокады:
- Мобитц-I (AV-блокада II степени с периодами Венкебаха – Самойлова) – постепенное удлинение интервала PQ до полного выпадения пульсовой волны;
- Мобитц-II – постоянный интервал PQ, при этом не все импульсы доходят до желудочков, в одних случаях проводится каждый второй импульс, в других – каждый третий и т. д. Прогностически неблагоприятен, зачастую является предвестником полной поперечной блокады.
Симптомы
Основные симптомы нарушения сердечной проводимости:
- аритмичный пульс;
- чувство замирания сердечной деятельности, перебои в работе сердца;
- приступы болей за грудиной или в левой половине грудной клетки;
- эпизоды обморочного состояния;
- бледность, цианотичное окрашивание кожных покровов;
- замедление сердцебиения (в тяжелых случаях – до 20 уд./мин).
Полная атриовентрикулярная блокада проявляется характерной симптоматикой:
- внезапная бледность, переходящая в синюшность;
- потеря сознания;
- отсутствие пульса;
- невозможность определить артериальное давление во время приступа;
- судороги;
- возможны непроизвольное мочеиспускание, дефекация.
Прогноз полных блокад индивидуальный, зависит от тяжести сопутствующей патологии, характера поражения проводящей системы.
Приступ полной AV-блокады заканчивается, как правило, через 1-2 минуты; если ритм не восстанавливается в течение 3-4 минут, возможен летальный исход.
Диагностика
Методы диагностики блокады сердца:
- физикальное исследование;
- ЭКГ;
- суточное ЭКГ-мониторирование;
- чреспищеводное ЭКГ-исследование.
Лечение
Лечение нарушений проводимости проводится по двум направлениям (устранение основного заболевания, повлекшего нарушения ритма, и симптоматическое лечение):
- немедикаментозные методы (уменьшение потребления никотина, кофеина, устранение стрессовых психоэмоциональных воздействий, коррекция приема препаратов, способных спровоцировать нарушение функционирования проводящей системы);
- антиаритмические лекарственные средства;
- антигипоксанты, антиоксиданты;
- метаболические препараты;
- антитромбоцитарные средства;
- статины (гиполипидемические);
- гипотензивные, кардиотонические препараты, антиангинальные средства (по требованию).
При неэффективности медикаментозной терапии показано оперативное лечение с установкой искусственного водителя ритма (кардиостимулятора).
Возможные осложнения и последствия
Осложнениями сердечных блокад могут быть:
- прогрессирование нарушений проводимости;
- сердечная недостаточность;
- жизнеугрожающие нарушения ритма;
- остановка сердца, внезапная сердечная смерть;
- тромбоэмболические осложнения;
- ишемический инсульт;
- инфаркт миокарда.
Нарушение проведения нервного импульса по системе (блокада сердца) может возникнуть на любом ее участке: между синусовым узлом и миокардом предсердий, внутри предсердий, между предсердиями и желудочками, а также в пучке Гиса (в том числе в ножках и волокнах Пуркинье).
Прогноз
При своевременном лечении основного заболевания и систематическом контроле состояния пациента прогноз для блокад I степени благоприятный.
Прогноз полных блокад индивидуальный, зависит от тяжести сопутствующей патологии, характера поражения проводящей системы.
В долгосрочной перспективе жизнеспасающим методом является установка портативного кардиостимулятора.
Видео с YouTube по теме статьи:
Общие сведения
Простыми словами блокада сердца — это нарушение проведения нервных импульсов по проводящим путям.
Проводящая система сердца представлена несколькими структурами:
- Синусовый или синоаурикулярный узел. Является водителем ритма, именно в нём генерируются импульсы, которые определяют частоту сердечных сокращений. Расположен в правом предсердии.
- Атриовентрикулярный узел. Передаёт импульсы от водителя ритма к нижерасположенным структурам.
- Пучок Гиса. По ножкам данного пучка проходят импульсы в правый и левый желудочек по мельчайшим структурам – волокнам Пуркинье.
Патогенез
Работа проводящей системы сердца зависит от нескольких факторов:
- Кровоснабжение миокарда. При ишемии происходит сдвиг кислотно-щелочного равновесия, что провоцирует замедление нервно-мышечной проводимости.
- Состояние симпатической и парасимпатической нервной системы. Симпатический медиатор Норадреналин ускоряет проведение импульсов, а парасимпатический медиатор Ацетилхолин, напротив, замедляет.
- Гипо- и гиперкалиемия.
- Гормональный фон.
Под воздействием факторов, которые меняют интенсивность работы проводящей системы сердца и при развитии патологических состояний развиваются различные нарушения, именуемые блокадами сердца.
Классификация
I Синоаурикулярная (синоатриальная, CA) блокада. Регистрируется замедление либо полное прекращение проведения электрического импульса, который идёт из синусового узла через синоатриальное соединение. Клинически протекает практически бессимптомно, могут отмечаться головокружения, ощущения перебоев в работе сердца, обмороки.
II Межпредсердная (внутрипредсердная) блокада. Проявляется в нарушении проведения импульса по проводящим путям в предсердии. Протекает бессимптомно. На ЭКГ регистрируется расщепление и увеличение продолжительности зубца Р (больше 0,11 с). Специфическая терапия не проводится.
III Атриовентрикулярная, предсердно-желудочковая блокада. Характеризуется замедлением либо прекращением проведения импульсов, идущих от предсердий к желудочкам.
Степени блокады сердца:
- 1 степень. Клинически никак себя не проявляет, характеризуется замедлением проведения импульсов от предсердий к желудочкам, что на ЭКГ регистрируется в виде удлинения интервала PQ больше 0,2 секунд.
- 2 степень. Подразделяется на 2 типа. Пациенты могут ощущать паузы в работе сердца в виде потемнения в глазах, головокружения. При выпадении нескольких желудочковых комплексов подряд клиническая симптоматика нарастает. Мобитц I или проксимальная блокада. На ЭКГ отмечается постепенное нарастание интервала PQ с периодами Самойлова-Венкебаха (выпадение желудочкового комплекса). Сам комплекс QRS не изменён. Мобитц II или дистальная блокада. На ЭКГ комплексы QRS выпадают беспорядочно или регулряно, интервал PQ не удлиннён.
- 3 степень (полная блокада сердца). Импульсы к желудочкам не проводятся. Однако в самих желудочках формируется свой гетеротопный очаг идиовентрикулярного ритма.
AV блокада 1 степени не требует неспецифического лечения, однако рекомендуется проходить периодические обследования. При AV блокаде II-Мобитц I вводят подкожно либо внутривенно Атропин по 0,6 мг 2-3 раза в сутки. При полной AV блокаде и AV блокаде II-Мобитц II показана имплантация кардиостимулятора.
IV Блокада ветвей пучка Гиса (Внутрижелудочковые блокады). Могут поражаться одна, две или три ветви, что соответствует моно-, би- и трифасцикулярным формам. Клинически блокада пучка Гиса никак себя не проявляет.
- Внутрижелудочковая блокада правой ножки пучка Гиса. Полная блокада правой ножки Гиса — комплекс QRS более 0,12 секунд, Неполная блокада правой ножки пучка Гиса — менее 0,12 секунд. Последствия незначительны. Неполная блокада никак себя симптоматически не проявляет.
- Блокада левой ножки пучка Гиса. Полная блокада левой ножки пучка Гиса характеризуется расширением QRS больше 0,12 секунд, а неполная блокада левой ножки пучка Гиса – менее 0,12 секунд. Неполная или частичная блокада никак себя симптоматически не проявляет.
Причины
Все причины блокад сердца подразделяются на несколько групп в зависимости от ведущего механизма их развития.
Функциональные. Такие блокады вызваны нарушением регуляции и могут быть спровоцированы:
- нейроэндокринными нарушениями;
- вегетативными сбоями;
- психоэмоциональным перенапряжением;
- дезадаптивными срывами.
Блокада может быть вызвана рефлекторно при:
Токсические. Блокады формируются после отравлений солями тяжёлых металлов, наркотическими веществами, алкогольсодержащими напитками, а также при передозировке медикаментами (сердечные гликозиды, антибиотики, диуретики). К этой же группе относится эндогенная интоксикация, которая развивается при инфекционных поражениях и онкологических заболеваниях.
Электролитные сдвиги.
Изменения гормонального фона во время беременности, при гипотиреозе, тиреотоксикозе, в пубертатном периоде и во время менопаузы.
Врождённые нарушения в строении проводящих путей сердца и проведения импульса (идиопатический кальциноз, предвозбуждение желудочков, синдром укороченного и короткого QT).
Механические. Возникают после лечебных и диагностических манипуляций на сердце, после травм.
Идиопатические причины блокады сердца.
Симптомы блокады сердца
Основные признаки, указывающие на нарушение сердечной проводимости:
Клинически проявляется в усилении выраженности сердечной недостаточности при физической активности, что связано с низким пульсом. Неполная блокада сердца при переходе в полную характеризуется:
- потерей сознания;
- выраженной одышкой;
- невозможностью определить пульс;
- судорогами;
- отсутствием сердечных тонов;
- непроизвольным мочеиспусканием, дефекацией.
Приступ может завершиться через 1-2 минут появлением идиовентрикулярного ритма. Если блокада длится 3-4 минуты, то наступает смерть больного.
Диагностика, ЭКГ при блокадах сердца
На ЭКГ регистрируется выпадение отдельных сердечных комплексов (QRS и зубцов Р), при этом в два раза увеличивается пауза между двумя рядом расположенными зубцами R-R в сравнении с обычным интервалом. При клинических проявлениях подкожно или внутривенно вводят Атропин по 0,6-2,0 мг 2-3 раза в сутки. Возможно применение Изопреналина по 2,5-5,0 мг до 3-4 раз в день.
- равномерное чередование предсердных комплексов;
- зубцы Р никак не связаны с комплексами QRS;
- зубцы Р могут накладываться на желудочковые QRS;
- ритм желудочков правильный.
- комплексы QRS имеют М-образную форму в виде RsR в отведениях V1 и V2;
- отмечается депрессия сегмента ST в правых грудных отведениях;
- зубец Т двухфазный либо отрицательный;
- зубец S уширен и зазубрен в отведениях I, aVL, V5 и V6;
- электрическая ось отклонена вправо (вариабельно).
- Комплексы QRS представлены в виде RsR либо у зубца R вершина расширена и расщеплена. Полная левая внутрижелудочковая блокада – QRS больше 0,12 с.
- Отмечается депрессия сегмента ST в левых грудных отведениях.
- Зубец Т отрицательный либо двухфазный.
- Желудочковые комплексы уширены, деформированы и представлены в виде rS, QS в отведениях V1, V2, III и aVF.
- Отклонение электрической оси влево.
Как лечить блокады сердца?
Медицина предлагает два направления в лечении блокад сердца:
- симптоматическое;
- терапия основного заболевания, которое повлекло нарушение ритма.
- отказ от кофеина;
- коррекция схемы приёма медикаментов, которые влияют на проводящие пути;
- устранение стрессовых, психоэмоциональных воздействий.

Блокада сердца представляет собой серьезную ситуацию с непредсказуемыми последствиями, вплоть до летального исхода. Эта ситуация непосредственно указывает на патологические изменения проводящей системы сердца, которая включена в контур управления сердечным ритмом. Само слово “блокада” несет в себе не очень оптимистичный смысл. А если это слово используется в отношении такого важного органа, как сердце, то следует быть очень внимательными.
Мы не замечаем сердца, когда оно работает стабильно, но вот малейшие сбои ритма являются “звоночками” для обращения к врачу. И чем скорей, тем вероятней возможность приведения ситуации к норме.
Что такое блокада сердца
Для обеспечения стабильности сердечного ритма природой была реализована проводящая система сердца, основу которой составляют клетки сердечной мышцы способные проводить нервные импульсы. К этим клеткам относятся:
- Р-клетки
- Переходные клетки
- Клетки Пуркинье
Возможность согласованно работать проводящим и сократительным клеткам позволяет обеспечить согласованные сокращения желудочков и предсердий в нужном ритме. Однако и проводящая и сократительная системы состоят из клеток, которые могут подвергаться всевозможным воздействиям и выходить из строя.
Повреждения в клетках проводящей системы могут создавать препятствия для полноценной передачи нервных импульсов. Такие нарушения и называют блокадой сердца.

Проводящая система сердца
Обратим внимание на неочевидный момент – на изменение ритма влияет расположение участка мышцы с поврежденными проводящими клетками, то есть место блокады. И еще. Как ни странно, блокада сердца может не иметь выраженной анатомической патологии.
Из этого следует, что только тяжелая степень нарушения проводимости будет сопровождаться клиническими проявлениями. В остальных случаях блокада может быть выявлена лишь при снятии электрокардиограммы (ЭКГ).
Блокада сердца – это одна из разновидностей сбоя сердечного ритма, в результате которого сердцебиение понижается и развивается брадикардия.
Блокада наступает, когда скорость нервных импульсов в миокарде замедляется либо в результате генетических патологий, либо из-за замещения здоровых мышечных тканей соединительной. Мышечные клетки отвечают за проведение нервных сигналов, в том числе и тех, которые заставляют сердце постоянно находиться в состоянии тонуса и возбуждения.
Если в мышечной ткани миокарда протекают воспалительные процессы, то поврежденные клетки не могут передавать импульсы расположенным дальше клеткам, в результате чего образуется своеобразный блок и цепь передачи частично или полностью прерывается.
Чаще всего результатом данной патологии является брадикардия , характеризующаяся пониженными параметрами сердцебиения – ниже 50 ударов в минуту. Самым опасным явлениям считается полная блокада, которая приводит к тому, что желудочки перестают сокращаться вовсе. Их работа может приостановиться как на несколько долей секунды, так и на несколько минут. К ее последствиям можно отнести кислородное голодание клеток мозга (или гипоксия), обморок и даже клиническую смерть.
Классификация блокад и их признаки
Вышеописанные виды заболеваний в зависимости от степени нарушения проходимости электрических сигналов подразделяются на две формы: полные и неполные. При неполной форме подавляющее большинство нервных сигналов все же достигают расположенного ниже участка миокарда. При полной – проводящие пути полностью разорваны, поэтому воздействие на нижестоящие участки ткани осуществляется за счет иных очагов возбуждения или не осуществляется вовсе.
Причины блокады сердца

Блокады первой степени и неполные блокады правой ножки пучка Гиса обычно не имеют клинических проявлений и считаются вариантом нормы. Зачастую они проявляются на фоне увеличения нагрузки на организм из-за ненормированной физической активности.
Такие формы заболевания развиваются у тех, кто подвержен вегетососудистой дистонии, а также у детей и подростков с малыми аномалиями развития сердца. При таких формах патологии организм самостоятельно справляется с задержкой нервных импульсов, подключая резервные механизмы, поэтому отклонения в самочувствии практически не замечаются.
Причинами всех типов внутрижелудочковых и внутрипредсердных блокад второй и третьей степени являются патологические изменения в сердечных мышечных тканях. Воспаления и рубцы в миокарде являются результатами следующих заболеваний:
- Миокардит – воспалительные процессы в сердечных мышечных тканях, спровоцированные вирусными, бактериальными и паразитарными инфекционными заболеваниями, а также аутоимунными болезнями.
- Кардиомиопатия – патологические изменения сердечной анатомии, которые выражаются в утолщении и истощении стенок сердца, расширении внутрисердечных полостей.
- Кардиосклероз – образование рубцов в месте воспаления мышечной ткани или участок отмерших в результате инфаркта клеток миокарда.
- Инфаркт миокарда;
- Пороки сердца;
- Интоксикация лекарственными средствами;
- Гипертония.
Разумеется, причины в конкретном случае заболевания можно определить только путем комплексного медицинского осмотра.
Симптомы блокады сердца
Но, если некоторые из нижеперечисленных признаков были замечены, то стоит скорее обратиться к кардиологу для дальнейшего обследования.
К симптомам нарушения сердечного ритма, относят:
- Вялость, быстрая утомляемость, физическая слабость;
- Дискомфортные ощущения в области сердца и за грудиной;
- Частые головокружения, потемнение в глазах, шум и звон в ушах, резкое обессиливание с чувством тошноты;
- Приступы при наличии синдрома Морганьи-Адамса-Стокса (частота сердечных сокращений при МЭС может доходить до 20 – 25 ударов), выражающиеся во внезапном побледнении, липком поту, ощутимым снижением частоты сердечных ударов, предобморочном состоянии и, возможно, судорогах, являющихся признаками гипоксии;
- Удушье, откашливание пены, цианоз участков носогубного треугольника, пальцев. Общее шоковое состояние.
Усилим картину клинических проявлений, которые могут сопровождать полную блокаду. Обратим внимание именно на клиническую картину, поскольку сам человек, у которого наступила ситуация блокады, может не ощутить отклонений.
Если после перекрытия путей передачи нервного импульса частота сердечных сокращений уменьшилась до 40 – 50 ударов, у пациента может наступить головокружение, которое может сопровождаться обмороком.
К обморочному состоянию приводит гипоксия (кислородное голодание) клеток мозга. Естественным образом кислородное голодание будет зависеть от длительности пауз между сокращениями сердца.
У пациента могут проявляются следующие симптомы:
Вот полная картина полной блокады сердца с последующей гипоксией клеток головного мозга. Однако приступы с описанными симптомами могут различаться по времени и по вариантам развития.
Различают 3 варианта приступов:
Читайте также:


