Боль в пояснице нерв обезболивающие



Боль в спине знакома практически каждому из нас. Она может возникать после тренировок или нагрузок, при резких движениях или длительном сидении за компьютером. У всех тяжесть и локализация боли – разные. Это не единое заболевание, это только симптом различных патологий скелета или мягких тканей, поддерживающих позвоночник. Поэтому нет единого, универсального лекарства, сложно подобрать лучшие таблетки от боли в спине. Есть ряд препаратов, которые обладают противовоспалительным, анальгезирующим и трофическим эффектом. Но без определения причины и ее устранения боли все лечебные мероприятия будут малоэффективными, а эффект – временным. Для того, чтобы разобраться в проблеме, необходимо обращение к врачу – неврологу или ортопеду.
Легкая боль в спине после нагрузок или переутомления обычно проходит без лечения. Если это острая патология или обострение хронических проблем со спиной, могут потребоваться медикаменты, которые нужно подбирать совместно с врачом, ориентируясь на причины боли, длительность состояния и возраст, сопутствующие патологии и возможные противопоказания к приему лекарств.
Если ваша боль в спине не купируется с помощью других форм лечения (физиотерапия, отдых, применение тепла или холода, упражнений), лечащий врач может назначить медикаментозное лечение. Выбор лекарства зависит от остроты боли в спине и локализации. Возможно использование:
-
местных препаратов в форме пластырей, гелей, кремов с лечебным препаратом (обычно это анальгетики и противовоспалительные средства);
таблетированных форм лекарств с обезболивающими, подавляющими воспаление компонентами, витаминами, препаратами для восстановления костных и хрящевых структур;
инъекционных форм, которые вводятся в мышцу, вену или применяются для выполнения блокад.
Врач может подбирать разные группы средств. Например, лекарства, называемые анальгетиками, могут помочь облегчить боль. Другие средства, называемые миорелаксантами, могут помочь расслабить напряженные мышцы, которые провоцируют болезненные ощущения. Если ваша боль в спине вызвана артритом, ваш врач может дать вам лекарство, которое уменьшит воспаление, а также снизит интенсивность боли в спине. Наиболее распространенные лекарства называются нестероидными противовоспалительными препаратами (НПВП).
В тяжелых случаях может назначаться курс стероидных препаратов, обладающих мощным противовоспалительным эффектом, но имеющие большое количество противопоказаний и побочных эффектов.
Рейтинг топ-5 по версии КП
1. Диклофенак

Препарат производится как в форме местных препаратов – кремов, мазей или гелей с действующим веществом, пластырей, так и таблетированных форм (в том числе капсул пролонг), ректальных свечей и инъекций.
Местные формы препарата продаются в аптеках без рецепта, препараты для приема внутрь и для уколов – по рецепту врача.
Основное действующее вещество – диклофенак натрия. Это средство относится к группе НПВС, обладает мощным анальгетическим и противовоспалительным эффектом, способно снижать температуру тела.
Препарат показан при лечении:
- боли в спине, вызванной проявлениями разных типов артрита, спондиллитов и артропатий;
- болевых ощущений на фоне остеоартроза;
- проблем с позвоночником – ишиалгии, люмбаго, миалгий и невралгий, радикулопатий, оссалгий;
- послеоперационной боли при операциях в области спины и позвоночника;
- боли в спине, вызванной проблемами органов малого таза у женщин.
Препарат имеет ряд противопоказаний и ограничений к приему – он обладает раздражающим действием в отношении органов пищеварения, поэтому запрещен к приему при эрозивно-язвенных поражениях, обострении воспалительных процессов в кишечнике, при беременности, у детей до 18 лет, при лактации. Нельзя принимать препарат при тяжелых нарушениях свертывания, болезнях сердца, почек и печени, аллергических заболеваниях, спровоцированных приемом НПВС.
Есть ряд указаний на несовместимость с лекарствами, поэтому средство назначается только специалистом, максимально коротким курсом – изначально в инъекциях, с переходом на таблетки.

- 1 Классификация ущемления нерва по локализации
- 2 Причины защемления нерва
- 3 Симптомы защемления нерва
- 4 Как снять боль при защемлении нерва
- 4.1 Таблетки от боли при защемлении нерва
- 4.2 Мази от боли при защемлении нерва, растирки, кремы, гели
- 4.3 Фитотерапия от боли при защемлении нерва
- 4.4 Народные средства

Основным признаком защемления нерва является острая боль – жгучая или стреляющая. Редко бывает ноющей. Как правило, боль при защемлении нерва проявляется в ногах, пояснице, шее, плечах, руках, в грудине или в крупных суставах.

Классификация ущемления нерва по локализации
Нервов в человеческом организме много, и защемиться могут многие из них. Самые распространенные виды – защемление седалищного нерва и шейного.
| Название | Где болит |
| Люмбалгия | Боль в пояснице, в спине |
| Ишиалгия | Болит в области крестца, в ягодице, отдает в ногу |
| Люмбоишиалгия | Боль в спине, пояснице, в ягодичной области, отдает в ногу |
| Цервикалгия | Шейные боли |
| Цервикобрахиалгия | Болит шея, плечо, рука |
Причины защемления нерва
Что может вызвать защемление нервных окончаний:
Опухоли позвоночника, средостения. Местное или общее переохлаждение. Длительное воздействие низких температур.
Гормональные изменения, острый или хронический стресс. Вирусные инфекции. Малоподвижный образ жизни, резкие движения, травмы.
Нестабильность позвонков. Спондилолистез (соскальзывание позвонка). Остеоартрит, нарушение осанки.
Перенапряжение мышц и длительная нагрузка на позвоночник. Сон в неудобной позе, избыточный вес. Работа, связанная с подъемом тяжести.
Гипертонус мышц, окружающих позвоночник. Межреберная невралгия и опоясывающий лишай. Беременность.

Симптомы защемления нерва
Симптоматика по расположению несколько отличается, но можно выделить общие признаки заболевания.
Возникновение боли – острой, носящей жгучий характер, или ноющей, усиливающейся при движениях.
При защемлении нерва в шее – при наклоне и повороте головы, поднятии рук.
В груди – при дыхании и кашле.
В пояснице – боль в нижней части спины, ягодицах и задней поверхности бедра.
- Ограничение двигательной функции.
- Мышечная слабость, парезы.
- Судороги.
- Онемение кожи по ходу поврежденного нерва.
- Гиперемия, небольшая отечность, покалывание.
- Изменение чувствительности – снижение или повышение.

Как снять боль при защемлении нерва
Максимально разгрузить пораженную область и обеспечить полный покой. Лучше – лечь на жесткую поверхность и не двигаться.
Положить на поврежденную область теплую грелку – это снимет сопутствующий спазм мышц и улучшит кровоток в пораженном месте. При возможности – принять теплую ванну.
Для купирования боли в течение короткого времени – Темпалгин, Нейродолон – довольно сильный ненаркотический аналгетик и Найз с минимумом побочных действий.
Хороший эффект отмечается от приема салицилатов – Аспирина, Салицилата натрия. Неплохим вариантом является применение комбинированных препаратов, имеющих в своем составе аспирин – Седальгин.
Помимо обезболивающего эффекта, они оказывают тромболитическое действие и уменьшают вязкость крови, что позволяет использовать их для профилактики тромбоза, особенно, у пожилых.
Широко применяются от боли при защемлении нерва противовоспалительные препараты, производные изопропионовой кислоты – Вольтарен, Кетопрофен, Бруфен. Для более быстрого купирования боли рекомендуется Вольтарен в капсулах, имеющий более жидкое содержимое и быстрее всасывающийся в желудке.
Хорошо помогают производные пиразолона – Анальгин, Бутадион, Реопирин. Обладают выраженным анальгезирующим эффектом, а Бутадион действует даже сильнее салицилатов.
Значительный результат отмечается от приема препаратов уксусной кислоты – Индометацина, Триптофана, Кетанова. Последний, не являясь наркотическим аналгетиком, оказывает довольно сильное морфиноподобное действие.

Все перечисленные препараты принимаются строго после еды. Общими противопоказаниями являются бронхиальная астма, заболевания желудка и кишечника, беременность, болезни крови и индивидуальная непереносимость препарата.
Для снятия сопутствующего спазма мышц – миорелаксанты: Катадолон форте – пролонгированные препарат, обладающий и анальгезирующим действием. Может применяться также и при экстренном снятии боли в случае наличия противопоказаний для приема других ненаркотических аналгетиков.
Хорошее действие оказывают Мидокалм и Баклофен.
Помогают от боли при защемлении нерва мази Випросал и Випратокс со змеиным ядом, Апизартрон – с пчелиным.
Охлаждающие – Меновазин, ДИП Рилиф, имеющий в составе охлаждающий левоментол и противовоспалительный ибупрофен. Это позволяет воздействовать комплексно на пораженную область.
Согревающие – Финалгон, Капсикам, Скипидарная. После нанесения мази избегать попадания воды на кожу.
Хорошо всасываются и оказывают противоотечное действие гели – Вольтарен Эмульгель, Быструм гель и Лиотон гель. К тому же совершенно не пачкают одежду.
Минимальными побочными эффектами обладают Амелотекс гель и Найз. При выборе терапии специалисты руководствуются прежде всего критерием безопасности для здоровья пациента.

Амелотекс обладает высокой противовоспалительной и анальгетической эффективностью, низкой частотой гастроинтестинальных и кардиоваскулярных нежелательных явлений. В отличие от препаратов 1 поколения хорошо переносится при заболеваниях ЖКТ, а также сердечно-сосудистых заболеваниях.
Гепариновая мазь и Долобене снимут боль и усилят обмен веществ.
Приклеить пластыри, снимающие боль – Нанопласт форте и Zb Pain Relief, в составе которого полностью натуральные вещества.
Сделать щадящий массаж с использованием аналгезирующего препарата – крем Долгит, мазь Диклофенак, Фастум гель.

Одну столовую ложку соцветий черной бузины залить стаканом кипятка. Настоять, процедить, принимать внутрь по 100 мл дважды в день.
Две чайных ложки брусничных листьев залить двумя стаканами кипятка, проварить на слабом огне пятнадцать минут. Пить по 100 мл три раза в день.
Смешать равные части корня валерианы, пустырник, семена тмина и укропа. Две столовые ложки смеси залить стаканом кипятка. Настоять. Принимать внутрь по 100 мл трижды в день.
Одну столовую ложку свежего измельченного корня сельдерея залить стаканом кипятка. Настаивать три часа в тепле. Принимать внутрь по две столовых ложки три раза в день за полчаса до еды.
Для ванн: триста грамм ромашки, шалфея или спорыша на выбор залить пятью литрами кипятка, настаивать два часа, профильтровать, влить в теплую ванну.
250 граммов высушенного корня аира проварить в течение получаса в трех литрах воды. Профильтровать, использовать как добавку к теплой ванне.
Кору дуба или ели в количестве 500 граммов прокипятить полчаса с тремя литрами воды. Использовать для ванны.

Чтобы снять боль при защемлении нерва, можно смешать одну столовую ложку измельченных шишек хмеля с одной столовой ложкой сливочного масла. Втирать в пораженную зону.
Сделать медовую лепешку из равного количества меда и муки. Прикладывать к больному месту на ночь, фиксировать повязкой или теплым платком.
Залить одну столовую ложку медвежьих ушек стаканом водки, настоять две недели, использовать для растирания.
Смешать в равных пропорциях растопленный воск и оливковое масло. Использовать для компрессов.
Проварить в течение 30 минут в стакане воды одну чайную ложку соцветий полыни цитварной. Использовать для протирания пораженных мест – обладает аналгезирующим эффектом.
Одну чайную ложку чесночного масла тщательно размешать в стакане водки, применять для растирания.
Снимет боль при защемлении нерва очищенный керосин: дать отстояться, профильтровать через активированный уголь, использовать для растирания.
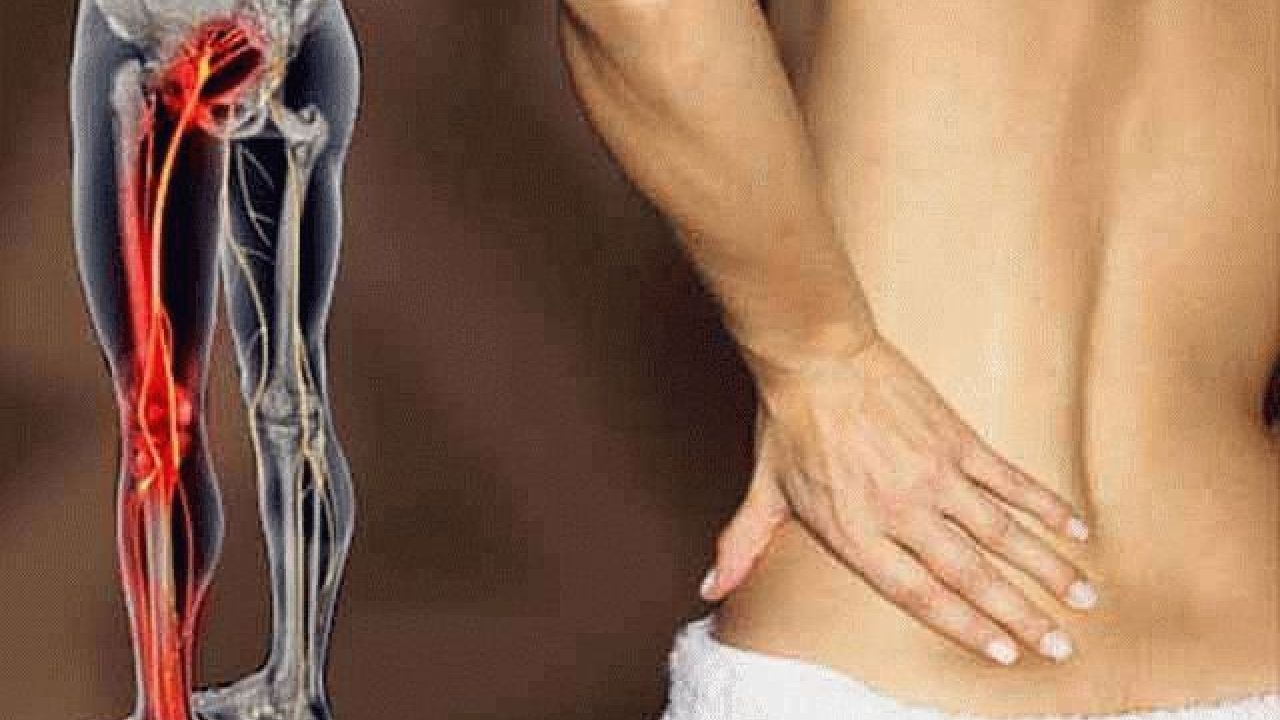
Любое защемление нерва в пояснице дает выраженный болевой синдром, сопровождающийся неврологическими признаками неблагополучия со здоровьем. Это онемение, парестезии, мышечная слабость, судороги и т.д. Нервное защемление в пояснице приводит к временной нетрудоспособности, поскольку пациент утрачивает возможность наклоняться, сгибать и разгибать туловище, выполнять некоторые другие движения. На весь период лечения показано ограничение физических нагрузок. В первые дни после защемления корешкового нерва в пояснице показан строгий постельный режим без оказываемого мышечного напряжения на пораженную область.
Соответственно, при появлении соответствующих клинических симптомов защемления нерва в пояснице для лечения следует обратиться на прием к врачу. Доктор предоставит лист временной нетрудоспособности, что позволит дать отдых спине и исключить вероятность развития неприятных осложнений. Нельзя продолжать ходить на работу и выполнять свои привычные домашние дела. Сразу же после защемления необходимо обеспечить полный физический покой поясничному отделу позвоночника. Важно понимать, что длительная компрессия нервного волокна нарушает его трофику и может привести к атрофии. В результате этого будет нарушена иннервации большого участка тела. В ряде случаев это становится причиной нарушения функции кишечника и мочевого пузыря.
Защемление корешкового нерва в пояснице может быть обусловлено дегенеративными дистрофическими изменениями в позвоночнике. В молодом возрасте часто причиной становится смещение тела позвонка, рубцовая деформация связочного аппарата, компрессионный перелом позвонка и т.д.
Корешковое защемление в пояснице может давать сопутствующие клинические симптомы, указывающие на развитие патологий в тех органах и системах человеческого тела, за иннервацию которых отвечает пораженный корешок. Предлагаем узнать, за что и какие поясничные корешковые нервы отвечают:
- L1 и L2 отвечает за иннервацию аппендикса и слепой кишки, брюшной полости и верхней части бедра (при его поражении развиваются грыжи белой линии живота, могут возникать длительные спастические или атонические запоры, сменяющиеся диареей, воспаление толстого кишечника);
- L3 и его ответвления иннервацию половые органы, область колена и мочевой пузырь (провоцирует развитие синдрома гиперактивности мочевого пузыря, у женщин может возникать недержание мочи, у мужчин - импотенция, боли в коленях);
- L4 отвечает за правильное функционирование сосудов и мышц голени и стопы, предстательной железы у мужчин (при компрессии этого корешка возникают острые боли в голенях и стопах, развивается варикозное расширение вен нижних конечностей, может присутствовать ишиас, люмбалгия, в тяжелых случаях наблюдается длительная задержка мочеиспускания);
- L5 иннервирует голени, пальцы ног и стопы, (при повреждении могут развиваться стойкие отёки, острые постоянные боли в лодыжках, постепенно формируется плоскостопие за счет снижения тонуса мышечного свода стопы).
Еще одна вероятная опасность защемления корешкового нерва в пояснице заключается в том, что ответвления участвуют в формировании пояснично-крестцового и копчикового нервного сплетения. Они обеспечивают функциональность всей нижней части тела. При поражении корешкового нерва возникает плексопатия, воспаление нервного сплетения. Частично выпадают инновационные функции.
Причины защемления корешков в области поясницы
Защемление корешков в пояснице возникает в силу негативного действия разных факторов. Чтобы понять механизм патологического изменения, предлагаем ознакомиться со строением позвоночного столба:
- в поясничном отделе находится пять позвонков;
- между ними располагаются межпозвоночные хрящевые диски, обеспечивающие равномерное распределение амортизационной нагрузки при движениях и защищающие корешковые нервы от компрессии;
- между собой позвонки соединяются с помощью фасеточных и дугоотросчатых межпозвоночных суставов (они покрыты хрящевой суставной капсулой);
- стабильность позвонков обеспечивается хрящевым диском и связочным аппаратом, включающим в себя короткие межпозвонковые и длинные продольные связки);
- тела позвонков вместе с дугообразными отростками формируют внутреннее овальное отверстие;
- все вместе позвонки и межпозвоночные диски формируют спинномозговой канал;
- внутри него располагается спиной мозг, который при помощи ликвора через овальное отверстие в затылочной кости черепной коробки передает нервный импульс к структурам голоного мозга и обратно к частям тела;
- от спинного мозга отходят парные корешковые нервы, которые выходят через фораминальные отверстия в боковых частях тел позвонков.
В дальнейшем корешковые нервы разветвляются. Часть их них участвует в формировании поясничного, крестцового и копчикового нервных сплетений. Другие формируют седалищный, бедренный и другие крупные нервы.
Защемление в области поясницы может происходить на разных уровнях (дуральные оболочки, фораминальные отверстия, места разветвлений, точки входа и выхода из нервных сплетений. Основные причины, провоцирующие защемление корешкового нерва в пояснице – это:
- дегенеративные дистрофические изменения в хрящевой ткани межпозвоночных дисков (остеохондроз и его осложнения в виде протрузии, экструзии и грыжи диска);
- воспалительные процессы в области позвоночника и паравертебральных тканей (миозит, тендинит, артрит межпозвоночных суставов, болезнь Бехтерева, подагра, системная красная волчанка, неврит, радикулит, полиомиелит, клещевой энцефалит и т.д.);
- рост доброкачественных и злокачественных опухолей в месте расположения корешковых нервов и их ответвлений;
- отеки мягких тканей (могут быть геморрагическими, возникающими после травматического воздействия, застойные с выпотом лимфатической жидкости, серозными и т.д.);
- травматическое воздействие (переломы тела и остистых отростков позвонков, трещины, разрывы и растяжения связочной и сухожильной ткани, вывих или подвывих позвонка);
- нарушение осанки и искривление позвоночника, в том числе и сопряженное с перекосом костей таза;
- неправильная постановка стопы (полая стопа, косолапость или плоскостопие);
- внешние факторы негативного влияния (сдавливание, удары, низкая температура воздуха);
- смещение тел позвонков относительно центральной оси (спондилолистез в виде ретролистеза и антелистеза);
- стеноз спинномозгового канала аза счет образования остеофитов, анкилоза и т.д.
С высокой долей вероятности защемление корешкового нерва в пояснице могут спровоцировать следующие факторы риска:
- избыточная масса тела, создающая повышенную нагрузку на межпозвоночные хрящевые диски;
- неправильная осанка и привычка сутулиться;
- ведение малоподвижного образа жизни с преимущественно сидячим типом работы и без регулярных физических нагрузок на мышечный каркас спины;
- тяжелый физический труд, связанный с подъемом тяжестей и их переносом;
- курение и употребление алкогольных напитков – провоцирует нарушение процесса микроциркуляции крови и лимфатической жидкости, что влечёт за собой преждевременное разрушение хрящевой ткани межпозвоночных дисков;
- неправильный выбор обуви и одежды;
- неправильная организация спального и рабочего места.
Исключать все возможные причины и факторы риска следует на этапе диагностики. К моменту начала лечения действие патогенных факторов должно быть полностью исключено.
Симптомы и признаки защемления нерва в пояснице
Защемление нерва в пояснице – это боль, которая отличается высокой степенью интенсивности. Она может быть жгучей, простреливающей, пульсирующей. Если при защемлении нерва в пояснице боль отдает в область паха, то нужно исключать вероятность поражения органов брюшной полости и малого таза.
Защемление в пояснице отдает в ногу в том случае, если поражается седалищный или бедренный нервы. Эти патологии часто провоцируются вторичными мышечными спазмами, возникающими на фоне развития приступа остеохондроза.
Первые признаки защемления нерва в пояснице обычно появляются сразу же после воздействия провокационного фактора. Это может быть подъем тяжести, длительное статическое напряжение мышц поясничной зоны, падение, резкое движение и т.д. Постепенно симптомы защемления в пояснице нарастают, становятся нестерпимыми. Нестероидные противовоспалительные препараты, такие как ибуклин, ортофен, кеторол, диклофенак, анальгин, баралгин, не оказывают достаточного обезболивающего воздействия. Поэтому принимать их не стоит. Они не помогут до тех пор, пока не будет устранено давление с корешкового нерва.
Постепенно к боли добавляются неврологические симптомы защемления нерва в пояснице:
- онемение в отдельных участках нижних конечностей, ягодичной области, передней брюшной стенке и т.д.;
- парестезии и ощущение ползающих мурашек;
- нарушение тонуса сосудистой стенки, которое влечет за собой снижение температуры на отдельных участках, за иннервацию которых отвечает пораженный нерв, и бледность кожных покровов;
- мышечная слабость, которая постепенно может переходит в парез и паралич;
- быстрая утомляемость ног при ходьбе;
- нарушение работы кишечника (поносы и диареи, снижение уровня перистальтики);
- нарушение работы мочевого пузыря (гиперфункция, частые позывы к мочеиспусканию или его полное отсутствие в течение нескольких суток).
При появлении подобных симптомов необходимо обратиться на прием к неврологу или вертебрологу. Эти специалисты проведут осмотр, поставят предварительный диагноз и назначат лечение. Для диагностики используется рентгенографический снимок и МРТ поясничного отдела позвоночника, УЗИ внутренних органов брюшной полости и малого таза.
Что делать, чем и как лечить защемление
Первое, что делать при защемлении нерва в пояснице – отказаться от продолжения тех действий, которые его спровоцировали. Важно понимать, что продолжение работы или занятий спортом может привести к печальному результату. Следующее, что делать при защемлении в пояснице – лечь на спину на твердую ровную поверхность. Затем нужно попытаться расслабить напряженные мышцы.
Существует несколько способов того, как снять защемление в пояснице в домашних условиях. Первый – применять некоторые гимнастические упражнения, которые помогают увеличивать промежутки между позвонками, тем самым устраняя компрессию с нервного волокна. Но следует понимать, что перед тем, как лечить защемление нерва в пояснице с помощью гимнастики, необходимо исключить возможное смещение тела позвонка или его вывих. В таких ситуациях помощь может быть оказана только остеопатом или мануальным терапевтом.
Прежде чем лечить защемление в пояснице нужно исключить вероятность компрессионного перелома, особенно у пожилых людей, у которых высок риск развития остеопороза. У молодых людей рентгенографический снимок необходим в случае падения, ДТП, ушиба, ранения в области позвоночного столба.
Лечение защемления нерва в пояснице
Стандартная схема лечения защемления нерва в пояснице включает в себя:
- постельный режим и обеспечение полного физического покоя поясничного отдела позвоночника в течение первых 5-7 дней;
- затем назначается курс лечебной гимнастики, физиотерапии, массажа;
- для купирования острого болевого синдрома назначаются нестероидные противовоспалительные препараты в виде внутримышечных инъекций;
- для восстановления высоты межпозвоночных дисков назначаются хондропротекторы;
- также в схему лечения входят витаминные препараты, сосудорасширяющие и местное применение мазей.
Практически все применяемые лекарственные препараты могут быть исключены. Если использовать для лечения методы мануальной терапии. Они позволяют быстро восстановить нормальное состояние корешкового нерва, исключить его повторную компрессию. Выбор метода лечения всегда остается за пациентов. Но только лечебная гимнастика и кинезиотерапия в сочетании с остеопатией и рефлексотерапией позволяют добиваться полного восстановления позвоночного столба.
Имеются противопоказания, необходима консультация специалиста.
Причины
Причинами могут стать самые разные факторы. Они в обязательном порядке выявляются на стадии диагностики, так как без их устранения боли будут возвращаться снова и снова.
- дегенеративно-дистрофические поражения позвоночника (межпозвонковая грыжа, остеохондроз, кифоз, спондилоартроз, анкилозирующий гиперостоз, протрузия межпозвонкового диска) — боль отдаёт в грудную клетку;
- простудные заболевания (ОРВИ, ОРЗ) — боль локализуется в области поясницы и лопаток;
- герпес, опоясывающий лишай;
- воспалительные процессы, локализующиеся в околопозвонковых тканях;
- интоксикация организма;
- сердечно-сосудистые заболевания, которые приводят к нарушению локального кровообращения;
- травмы позвоночника — следствием чаще всего становится защемление седалищного нерва;
- сахарный диабет;
- рассеянный склероз;
- гипо- и авитаминоз;
- опухоли различной этиологии.
- чрезмерные физические нагрузки;
- гиподинамия, сидячая работа, малоподвижный образ жизни;
- тесное, неудобное, утягивающее, не по размеру купленное нижнее бельё: бюстгальтер, корсет, колготки;
- длительное пребывание в неудобной позе;
- переохлаждение организма.
- сильный стресс;
- неврозы;
- психозы;
- чрезмерные эмоциональные нагрузки;
- моральная усталость;
- переутомление, синдром хронической усталости.
Психоэмоциональные причины развития невралгии провоцируют появление нетипичной симптоматики — больной ощущает сильнейший зуд и жжение в области лопаток или поясницы.
Симптомы
Основной признак невралгии — боль. Локализуется там, где повреждён нерв. Характер может быть совершенно разным:
- сильная или слабая;
- внезапная или тупая;
- жгучая или тянущая;
- режущая или ноющая;
- приступообразная или постоянная.
Усиливается при резких движениях, чихании, наклонах, кашле, глубоком вздохе, надавливании, выполнении физической работы. При отсутствии лечения присоединяются мышечные спазмы. Болевая точка может покраснеть. Часто образуются отёки.
В зависимости от места поражения нервных корешков, симптомы невралгии спины могут быть разными.
Шея
Грудной отдел позвоночника
- Характер боли: опоясывающая, постоянная, ноющая, отдаёт в сердце, часто обостряется по ночам, усиливается при резких движениях и глубоком вздохе;
- зона распространения: в области лопаток и верхнего отдела поясницы;
- ночные обострения часто сопровождаются приступами удушья, сонным апноэ и паническими атаками;
- мышечные спазмы и судороги;
- тремор рук.
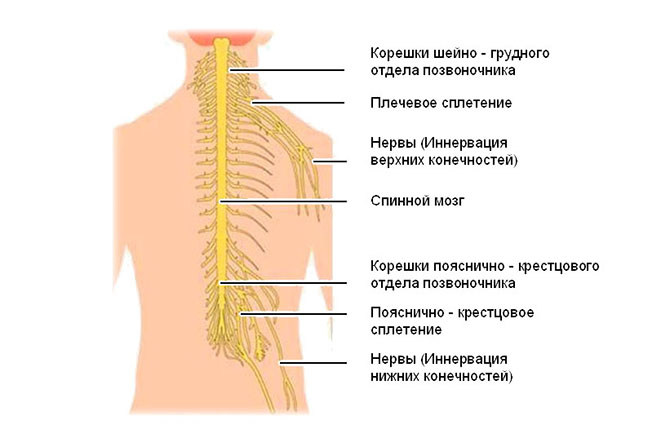
Спинной мозг и нервные структуры
Поясница
- Характер боли: острая, пронизывающая, резкая, интенсивная; отдаёт в какую-то одну ногу так, что на неё невозможно ступить; при защемлении седалищного нерва — невыносимая;
- траектория распространения: верхний отдел поясницы → нижний → задняя поверхность бедра → голени → пальцы ног;
- мышечные отёки и спазмы;
- при защемлении седалищного нерва возможно временное полное обездвиживание;
- тремор ног.
Чаще всего невралгия спины диагностируется у взрослых. Процент заболевания у детей минимален. В крайних случаях она является следствием родовой травмы у новорождённых. Иногда возникает у подростков из-за сильного стресса, связанного с возрастным кризисом.
По характеру боли:
- острая невралгия спины, характеризующаяся сильными болевыми приступами, обычно длится 10-14 дней;
- хроническая, когда боль отступает под напором лечения (стадия ремиссии).
По локализации боли:
- костно-суставная, когда боль ощущается в позвоночнике, рёбрах;
- мышечная невралгия, характеризующаяся спазмами и отёками.
В зависимости от поражённого участка:
- шейная;
- грудная;
- поясничная.
Выделяют также постгерпетическую невралгию — редкий вид заболевания, но невероятно болезненный. Тело словно пронзает сильнейший удар током при одном только прикосновении. Причиной чаще всего становится реактивация в организме одного из вирусов: герпеса, ветряной оспы, Эпштейна-Барр, цитомегаловируса.
Диагностика
При подозрении на невралгию спины следует обратиться к невропатологу или вертебрологу. Дифференциальная диагностика предполагает применение таких методов, как:
- пальпация болевой точки;
- сбор анамнеза;
- инструментальные обследования: рентгеноскопия грудной клетки и позвоночника, электрокардиография, магнитно-резонансная и компьютерная томографии, электромиография.
Главная задача врача при диагностике — дифференцировать невралгию и схожие по симптоматике заболевания — инфаркт, воспаление лёгких.
Лечение
Обычно лечение комплексное. Одновременно назначаются медикаментозные препараты, даётся направление на физиопроцедуру, объясняется принцип выполнения ЛФК, рекомендуются народные средства, озвучиваются правила ухода за больной точкой.
Первая помощь оказывается в момент болевого приступа.
Приоритетная задача — успокоить больного, потому что паника усиливает болевые ощущения. После этого необходимо помочь ему принять удобное положение тела:
- если боль в шее — усадить, укутать шарфом или платком;
- в грудной клетке — наклонить тело в здоровую сторону;
- в пояснице — уложить на живот на ровную и твёрдую поверхность, укрыть пледом.
При обострении боли нельзя применять разогревающие мази — лучше растереть спину охлаждающим гелем:
- Бен-Гель;
- Быструмгель;
- Вольтарен эмульгель;
- Диклофенак;
- Дип Рилиф;
- Долобене.
Дать обезболивающие таблетки:
- Анальгин;
- Диклофенак;
- Кеторолак;
- Найз;
- Нурофен;
- Ортофен;
- Пенталгин;
- Темпалгин;
Обезболивающие препараты
Если первая помощь при невралгии спины не возымела эффекта, боль не прекратилась или даже усилилась, вызывается на дом врач. Если приступ удалось купировать, больного необходимо уговорить как можно быстрее (желательно на следующий же день) обратиться к профильному специалисту.
Для приёма внутрь
В первую очередь при невралгии врач назначает противовоспалительные препараты от болей в спине:
- Анальгин;
- Найз;
- Нурофен.
В качестве альтернативы прописывается какое-нибудь нестероидное противовоспалительное лекарство:
- Диклофенак;
- Ибупрофен;
- Индометацин;
- Кеторолак;
- Мелоксикам;
- Мовалис;
- Налгезин.
Для снятия мышечных спазмов применяются миорелаксанты центрального действия — Мидокалм, Баклофен или Сирдалуд. С этой же целью могут быть прописаны противоэпилептические препараты, хорошо зарекомендовавшие себя в лечении невралгий. Это Финлепсин, Габапентин, Карбамазепин.
В период обострения, чтобы облегчить боль, врач может назначить успокаивающие препараты седативного действия:
- Глицин;
- Ново-пассит;
- Афобазол;
- Тенотен;
- Персен;
- настойки валерианы, пустырника.
Комплексные препараты, содержащие витамины группы В, ускоряют выздоровление: Мильгамма композит, Нейрорубин, Нейровитан.
Для наружного применения
В стадии обострения невралгии применяются охлаждающие гели (список приведён выше). Как только боли немного затихают, используется согревающая мазь, но с разрешения врача и в минимальных дозировках. Это могут быть:
- Апизартрон;
- Випратокс;
- Випросал В.
Также с разрешения врача можно применять общеукрепляющие мази, полезные для позвоночника:
- Flekosteel;
- Artraid;
- массажный бальзам Дикуля;
- Здоров (крем-воск).
Выбор мазей от болей в спине на современном фармацевтическом рынке достаточно обширен.
Инъекции
Внутримышечные инъекции — одно из самых эффективных лечений невралгии спины с практически мгновенным купированием боли. Это могут быть:
- микс из анальгетика и спазмолитика: Анальгин в сочетании с Но-шпой, Папаверином или Димедролом;
- противовоспалительные нестероиды и миорелаксанты: Диклофенак, Вольтарен, Артрозан, Мидокалм, Мелоксикам;
- витамины: В1, В2, В6, В12;
- Мильгамма — микс из витаминов группы В и обезболивающего (лидокаина или новокаина);
- гормоны: Преднизолон, Гидрокортизона ацетат, Дексаметазон.
В случае сильнейших приступов врач проводит новокаиновую блокаду для временного облегчения боли. Инъекция вводится в околопозвоночную область специальной иглой. Представляет собой микс из гормонов, анестетиков и противовоспалительных препаратов.
Пластырь
В последнее время от болей в спине стал широко применяться обезболивающий пластырь. Он быстро купирует приступы и прост в использовании. Выбор в аптеках достаточно богат:
- Версатис с лидокаином;
- Вольтарен с диклофенаком натрия;
- ZB Pain Relief Orthopedic Plaster — ортопедический пластырь с травами;
- чёрный нефрит с травами;
- Injoint — прозрачный гель-пластырь с пчелиным и змеиным ядом.
Однако нужно понимать, что ни один пластырь не лечит невралгию, а лишь облегчает течение болезни, временно устраняя некоторые симптомы.
Физиотерапевтическое лечение предполагает применение следующих процедур:
- магнитотерапия;
- дарсонвализация;
- ультрафиолетовое облучение;
- ДМВ-терапия;
- электрофорез;
- парафиновые и озокеритовые аппликации;
- грязелечение.
В домашних условиях с разрешения врача можно пользоваться физиотерапевтическими приборами, нормализующими кровоток в больной области, предназначенные для снятия болевого синдрома и лечения заболеваний позвоночника. Хорошо зарекомендовали себя в этой нише Алмаг-01 и Дэнас.
Электростимуляторы для нормализации кровотока в больной области Алмаг-01 и Дэнас
При невралгии спины применяются различные виды массажа.
- Классический лечебный
Выполняется только специалистом. Курс лечения — 10 процедур. Длительность одного сеанса — около получаса. Эффект: ослабление болей, снятие мышечных спазмов, улучшение кровообращения и лимфотока.
- Точечный (акупунктурный)
Лечебное воздействие на определённые точки. Некоторые осваивают его самостоятельно для применения в домашних условиях.
- Баночный (вакуумный)
Установка силиконовых вакуумных банок на лопатки и поясницу. Мгновенно снимают болевой синдром, ускоряют кровоток, устраняют отёки, улучшают подкожный обмен веществ, препятствуют дальнейшему развитию заболевания, предупреждают появление осложнений. Подходят для домашнего применения.
Самостоятельно в домашних условиях вылечить невралгию спины невозможно, однако есть народные средства, позволяющие облегчить течение заболевания в стадии ремиссии. В частности, можно делать различные компрессы.
Залить 50 г эвкалиптового листа 500 мл воды. Довести до кипения, держать на сильном огне 5 мин. Настаивать под крышкой 1,5 часа. Процедить. Добавить 15 г мёда. Тщательно размешать. Смочить ткань. Приложить к больному месту, накрыть сверху чем-нибудь тёплым. Держать 15 мин. Применять пару раз в день такими короткими курсами или оставлять на ночь.
Несколько листков герани выложить на кусок льняной ткани. Закрепить на больном месте тёплым платком. Каждые полчаса листки менять на свежие. Держать 2 часа.
100 г пшеничной муки и 10 г сухих дрожжей залить 200 мл тёплого молока. Замесить. Маленькими порциями добавить 100 г ржаной обдирной муки, постоянно помешивая. Накрыть плёнкой с отверстиями, оставить на 10 часов. Всыпать ещё 100 г ржаной обдирной муки мелкими порциями при постоянном помешивании.
Натереть больное место очищенным скипидаром. Обернуть тесто марлей, приложить. Сверху накрыть бумагой для компрессов. Замотаться шерстяным платком. Продолжительность процедуры — 40 мин. Частота — через день. Тесто можно использовать повторно.
Смазать больное место мёдом. Поверх наложить лепёшку из растопленного воска. Продолжительность первой процедуры — 5 мин. Каждую последующую постепенно увеличивать во времени.
Кому-то помогает мазь домашнего приготовления для растирания больной спины. Берутся свежие почки сирени и свиной жир. Пропорции — 1 к 4. Перемешиваются и подогреваются на медленном огне. Применять в тёплом виде.
При невралгии спины также рекомендуются ванны с добавлением осиновой коры, хвойных иголок или сосновых шишек.
Если образовались отёки, помогают солевые примочки.
Вместо седативных препаратов можно пить настой из пустырника или чай с мелиссой.
Однако нужно помнить, что самолечение в домашних условиях проводится только с разрешения врача. Иначе любая процедура может обернуться во вред, ухудшить состояние и привести к необратимым последствиям.
Есть специальные упражнения, помогающие при невралгии спины. Лечебная физкультура должна быть в обязательном порядке согласована с врачом. Практикуется только в стадии ремиссии. Одно из основных правил — не делать никаких резких движений, выполнять плавно, не торопясь.

Упражнения для шеи
- Положить ладонь на лоб. Постараться выдвинуть голову вперёд, оказывая рукой сопротивление.
- Положить ладонь на затылок. Постараться отодвинуть голову назад, оказывая рукой сопротивление.
- Положить ладонь на правое ухо. Постараться наклонить голову к правому плечу, преодолевая сопротивление.
- Положить ладонь на левое ухо. Постараться наклонить голову к левому плечу, преодолевая сопротивление.
- Выполнить повороты головой вправо и влево.
- Выполнить наклоны головой вперёд и назад.
- Выполнить вращение головой по часовой стрелке, затем — против неё.
Количество повторов для каждого упражнения — 10.
Упражнения для грудного отдела позвоночника
Лечь на спину, вытянуться. Поднять выпрямленные руки вверх над головой. Перекатываться попеременно вправо и влево.
Встать прямо. Ноги на ширине плеч. Локти согнуть, руки ладонями вниз расположить перед грудью. Вращать верхнюю часть тела по часовой стрелке и против.
Упражнения для поясницы
Встать на четвереньки. На вдохе выгнуть спину дугой. На выдохе — прогнуть в обратную сторону.
Встать на четвереньки. Выпрямить и вытянуть правую ногу назад, упереться пальцами в пол. Одновременно с ней вытянуть перед собой левую руку. Зафиксироваться на несколько секунд. Выполнить для другой стороны.
Лечь на спину. Согнуть колени. Руки запрокинуть за голову. Медленно потянуться правым локтём к левому колену. Вернуться в исход. Выполнить для другой стороны.
- Ягодичный мостик
Лечь на спину. Вытянуть руки вдоль тела. Поднять таз, зафиксироваться, опустить.
При ежедневном и правильном выполнении лечебная гимнастика ускорит выздоровление.
В лечении невралгии спины также применяются следующие вспомогательные методы:
- мануальная терапия;
- специальный корректирующий корсет для осанки;
- иглоукалывание;
- йога-мат;
- валик универсальный (аппликатор Ляпко);
- хирургическое вмешательство — удаление ткани, которая оказывает давление на нервные окончания.
Несмотря на такое обилие препаратов, процедур, народных средств и методов даже нетрадиционной медицины, как лечить невралгию спины в каждом отдельном случае, может сказать только невропатолог.
Рекомендации

Чтобы облегчить течение невралгии и избежать острых болевых приступов в спине, необходимо иметь в виду несколько врачебных рекомендаций:
- В период обострения нельзя принимать горячие ванны, загорать, применять разогревающие мази. Даже сухое тепло использовать с большой осторожностью.
- Избегать переохлаждения организма. Укреплять иммунитет, стараться не болеть.
- Не поднимать тяжести. На время отказаться от силовых тренировок.
- Высыпаться. Спать на ортопедическом матрасе: при шейной невралгии — на жёстком, при грудной — на средней жёсткости, при поясничной — на мягком.
- Правильно питаться.
- Пить больше воды.
- Заняться плаванием. Ежедневно делать лечебную гимнастику. Больше двигаться.
- Чаще гулять и проветривать помещения.
- Отказаться от алкоголя и курения.
- Избегать стрессов и переутомления.
Тем, у кого сидячая работа, рекомендуется каждый час делать перерыв и разминаться — ходить, потягиваться, выполнять несложные упражнения.
При возникновении любых дискомфортных ощущений необходимо своевременно обращаться к врачу.
Эти же рекомендации являются одновременно и профилактическими мерами, позволяющими избежать невралгии.
Осложнения
Если не заниматься полноценным лечением невралгии спины, заболевание не только перейдёт в хроническую стадию, но и будет иметь самые негативные последствия для здоровья. Возможные осложнения:
Также, если воспаление не купировать, есть высокий риск его распространения на межпозвонковые соединения. Это может привести к развитию опоясывающего лишая, сыпи на теле, повышению температуры.
Невралгия спины — крайне тяжёлое заболевание, требующее профессионального лечения, терпения и соблюдения врачебных рекомендаций. Лишь при таких условиях оно отступит и не будет иметь пагубных последствий.
Читайте также:


