Болевые синдромы при заболеваниях периферической нервной системы
 | Из за большого объема этот материал размещен на нескольких страницах: 1 2 3 4 |

Болевой синдром при заболеваниях периферической нервной системы
Гродненский государственный медицинский университет
Поступила в редакцию 26.04.2010 г.
Боль – самый частый симптом, встречающийся в неврологической практике. Это, по определению Международной ассоциации по изучению боли (IASP), неприятное сенсорное и эмоциональное переживание, связанное с существующими или возможными повреждениями ткани или описываемое в терминах такого повреждения [42]. В настоящее время целесообразно деление боли на ноцицептивную и невропатическую [21].
Ноцицептивная боль возникает при раздражении ноцицепторов кожи, глубоких тканей или внутренних органов, соответствует степени тканевой деструкции и длительности заживления [21].
Невропатическая боль – боль, вызванная повреждением периферической или центральной нервных систем (или обеих), сопровождающаяся нарушениями чувствительности. К невропатической боли относятся все болевые синдромы, развивающиеся при заболеваниях и травмах нервной системы [33].
Анализ 12 000 больных, лечившихся в Клинике нервных болезней Военно-медицинской академии с 1985 по 2008 г. показал, что в структуре болевых синдромов преобладают дорсопатии (77%); на 2-м месте по частоте были дисметаболические полинейропатии (алкогольные, диабетические и др.) – 10%; на 3-м – моно-и мультиневропатии, вызванные инфекционными заболеваниями (постгерпетическая невралгия и др.) и травмами периферической нервной системы – 8%; на 4-м – боли, обусловленные заболеваниями центральной нервной системы (последствия острого нарушения мозгового кровообращения, сирингомиелия и др.) и травмами головного и спинного мозга – 5% [21].
По данным экспертов Всемирной организации здравоохранения (ВОЗ), почти 90% людей хотя бы один раз в жизни испытывали боли в пояснице [4]. В США и странах Западной Европы дорсопатии достигают 40–80%, а ежегодная заболеваемость – 5%. Боли в нижней части спины являются второй по частоте после респираторных заболеваний причиной обращения к врачу и третьей – госпитализации [24].
Причины болей в спине многообразны. Ряд авторов [ с соавт., 2009, , 2004] приводят возможные причины боли в спине [21, 24]. Это может быть неспецифическая боль, вызванная механическими причинами: заболеваниями и повреждениями костно-суставного и мышечно-связочного аппарата; ишиалгия (чаще грыжи диска L4-L5, L5-S1); боли, возникающие при переломе позвоночника, вследствие патологии бедра (остеоартроз, артрит и др.), в результате патологии органов и тканей брюшной полости или забрюшинного пространства (заболевания почек, мочеточников или мочевого пузыря, селезенки, поджелудочной железы, аневризмы аорты, язвенная болезнь, гинекологическая патология); боли, связанные с метаболическими болезнями костей (остеомаляция, гиперпаратиреоз и др.), опухолями (метастазы опухолей, миеломная болезнь) и инфекциями костей или мягких тканей (остеомиелит, эпидурит, абсцесс и др.). Среди наиболее частых причин поясничных болей выделяют заболевания позвоночника, прежде всего дегенеративно-дистрофические (остеохондроз, деформирующий спондилез) и перенапряжение мышц как вариант миофасциального синдрома [4, 21, 24, 31].
Ноцицептивная боль в спине развивается в ответ на непосредственное раздражение болевых рецепторов, находящихся в наружной трети фиброзного кольца, межпозвонкового диска, суставных капсулах межпозвонковых суставов, в сухожилиях и связках, околопозвоночных мышцах, при развитии воспалительных и дистрофических изменений в дугоотросчатых суставах, при развитии рефлекторного мышечного спазма. И основными биомолекулами, принимающими участие в возникновении периферической сенситизации, являются гистамин, норадреналин, брадикинин, простагландин, ионы водорода, ионы калия, пурины, цитоеины, 5-гидрокситриптамин, лейкотриены, нейропептиды, факторы роста нервов [29].
Купирование боли практически всегда представляет значительные трудности.
Представлены основные направления терапии болевого синдрома [17, 18]:
· воздействие на периферическую ноцицепцию с целью ликвидации или уменьшения периферической сенситизации;
· воздействие на систему NMDA-рецепторов и синаптическую передачу болевых стимулов с целью снижения центральной сенситизации;
· усиление влияния естественной антиноцицептивной системы на передачу болевого сигнала;
· воздействие на деятельность гиперактивных нейронов и патологическую алгическую систему с целью ослабления их активности.
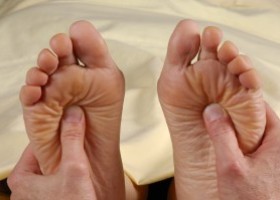
Препаратами, оказывающими воздействие на периферическую ноцицепцию с целью ликвидации или уменьшения периферической сенситизации, являются нестероидные противовоспалительные средства (НПВС) [21]. В действии НПВС выделяют следующие основные механизмы: предупреждение повреждения клеточных структур, уменьшение проницаемости капилляров, ограничивающее экссудативные проявления, ингибирующее влияние на синтез или инактивация медиаторов воспаления (гистамин, серотонин, брадикинин, лимфокины, простагландины и др.) [21]. НПВС – обширная и разнообразная по химическому строению группа лекарственных препаратов. Известны как селективные ингибиторы циклооксигеназы 1 ((ЦОГ 1) – ацетилсалициловая кислота, индометацин и др.) и ингибиторы ЦОГ 2 (ксефокам, целекоксиб, рофекоксиб и др.). В общем, эти препараты ингибируют ЦОГ – ключевой фермент каскада метаболизма арахидоновой кислоты, приводящего к синтезу простагландинов, простациклинов и тромбоксанов [25]. Рейтинг НПВС по противовоспалительному и анальгезирующему действиям представлен в таблице 1 [24].
Периферическая нервная система – условно выделяемая часть нервной системы, находящаяся за пределами головного и спинного мозга, состоит из черепных и спинальных нервов, образующих шейно-плечевое и пояснично-крестцовое сплетения, а также нервов и сплетений вегетативной нервной системы, соединяющих центральную нервную систему со скелетной мускулатурой и внутренними органами.
Безусловно, симптомы, характерные для заболеваний периферической нервной системы, такие как онемение, мышечная слабость и боль могут иметь другой генез и причину развития, которые врач должен определить для выработки правильной тактики лечения.
Для точной постановки диагноза врач может назначить обследование, включающее нейрофизиологические методы (cтимуляционная электронейромиография, игольчатая электромиография, вызванные потенциалы головного мозга) и методы нейровизуализации (МРТ, КТ, УЗИ).
Онемение
Мышечная слабость
Трофические изменения
Трофическими изменениями называют изменения определенной части тела, возникшие в результате разрыва связи нерва с ограниченным участком тканей или органа. В результате возникают изменения на коже, волосяном покрове, ногтях, подкожно-жировой клетчатке и даже костях. При некоторых хронических болевых синдромах (синдром Зудека) кожа в соответствующей области истончается, мышцы атрофируются, изменяется сосудистая сеть, волосы и ноги становятся хрупкими, кости уменьшаются и истончаются.
Боль с точки зрения медицины – это неприятное сенсорное и эмоциональное переживание, связанное с истинным или потенциальным повреждением ткани или описываемое в терминах такого повреждения (определение международной ассоциации по изучению боли IASP). Таким образом, боль является сложным чувством, связанным с существующим или возможным органическим повреждением, поскольку обычно сопровождается эмоциональным переживанием. Болевой синдром значительно снижает качество жизни пациентов и требует регулярного приема обезболивающих препаратов или ограничений в движениях и повседневной деятельности человека. Порой боль беспокоит ночью и мешает полноценному сну и отдыху. Чтобы выявить причину боли, необходимо рассматривать множество факторов и уровней поражения, начиная с конечной веточки определенного нерва и продолжая поиск на более высоких уровнях плечевого или пояснично-крестцового сплетений, спинного мозга и иногда головного мозга.
Наиболее распространенные заболевания периферической нервной системы:
Поражение спинальных нервов (радикулопатия). Чаще всего поражение спинальных нервов происходит межпозвонковыми грыжами, которые обычно встречаются в пояснично-крестцовом и реже в шейном отделе позвоночника. Проявляются болью в пояснице, шее с распространением боли в руку или ногу.
Стеноз (сужение) позвоночного канала, развивающийся обычно в пояснично-крестцовом отделе позвоночника, проявляется слабостью и болью в ногах, связанной с пребыванием в вертикальном положении или ходьбой на относительно небольшие расстояния.
Синдром лестничной мышцы со сдавлением пучков плечевого сплетения развивается в швейно-плечевой области. Проявляется болью, онемением в различных областях руки, плеча, реже груди и лопатки, также может возникать слабость и неловкость кисти. Синдром грушевидной мышцы - сильный спазм данной мышцы, расположенной рядом с седалищным нервом глубоко в ягодичной области, чаще встречается у людей с развитой мускулатурой, водителей. Проявляется болью по задней поверхности ноги до пятки, онемением.
Туннельные невропатии чаще возникают в области запястного, локтевого, голеностопного суставов, проявляются жжением, болью онемением в пальцах рук и реже ног, слабостью, неловкостью при выполнении мелкой моторики.
Синдром карпального канала является самым распространенным туннельным синдромом, при этом происходит сдавление срединного нерва в области запястья связками и сухожилиями. Проявляется жжением, болью, позже онемением во всех пальцах, кроме мизинца, симптомы усиливаются ночью и под утро.
Невропатия локтевого нерва происходит из-за сдавления локтевого нерва в области локтевого сустава. Проявляется онемением в мизинце и безымянном пальце, слабостью сгибания пальцев, гипотрофией некоторых мышц кисти. Чаще возникает у мужчин, бывает связана с хронической травмой локтя у спортсменов, вынужденным положением левой руки у водителей.
Невропатия малоберцового нерва (синдром конской стопы) проявляется слабостью разгибания стопы или повисшей стопой, обычно не сопровождается болью. Страдают чаще мужчины после 40 лет.
Невропатия лучевого нерва возникает после сна в неудобной позе, хирургического лечения перелома плечевой кости, так как нерв имеет множество изгибов на руке и отличается повышенной чувствительностью к сдавлениям.
Невропатия седалищного нерва возникает чаще у женщин после 50. Проявляется болью, онемением и слабостью в ноге, симптомы начинаются от ягодичной или поясничной области и спускаются далее по задней поверхности бедра и вниз до стопы. Причина может быть в хронических воспалительных изменениях сочленений тазовых костей, органов малого таза.
Плечевой плексит (воспаление плечевого сплетения, невралгическая амиотрофия) проявляется сильной и изматывающей болью, слабостью и онемением в плече и верхних отделах руки. Возникает после переохлаждения или недавно перенесенной вирусной инфекции, протекавшей с подъемом температуры. Боль беспокоит днем и ночью и обычно заставляет пациентов сразу обратиться к врачу.
Синдром Гийена-Барре (острая воспалительная демиелинизирующая полирадикулоневропатия) проявляется быстрым развитием слабости мускулатуры, онемением и восходящим характером симптомов. Заболевание обычно начинается симметрично со стоп ног и кистей рук, далее распространяется вверх по направлению к туловищу, и нередко приводит к развитию слабости дыхательной мускулатуры и остановке дыхания при отсутствии своевременного лечения. Прогноз обычно благоприятный при быстро назначенном и правильном лечении.

Общие сведения
В организме периферические нервы отвечают за связь определенного органа и центральной нервной системы. Именно так осуществляются все движения, которые делает человек. Если происходит сбой в обеспечении такой связи, то у человека проявляется патологическое состояние, которое называется полиневропатией.
Строение периферической нервной системы
Периферическая нервная система человека соединяет органы и конечности человека с центральной нервной системой. Нейроны ПНС расположены в организме вне пределов ЦНС, то есть спинного и головного мозга.
Периферическая нервная система человека фактически не имеет такой защиты, как ЦНС, поэтому она может подвергаться воздействию токсинов, а также повреждаться механически. Следовательно, заболевания периферической нервной системы – явление относительно частое. Их лечение, как и терапия болезней, которыми поражается центральная нервная система, необходимо производить незамедлительно. Принято подразделять периферическую нервную систему на соматическую нервную систему и вегетативную нервную систему.
Периферический отдел нервной системы человека имеет определенное строение. Его составляют ганглии, нервы, а также нервные окончания и специализированные органы чувств. Ганглии – это скопление нейронов, которые составляют узелки различного размера, находящиеся в разных местах тела человека. Классифицируются два вида ганглий — цереброспинальные и вегетативные.
Нервы ПНС снабжены большим количеством кровеносных сосудов. Его составляют нервные волокна, причем, каждый из нервов состоит из разного числа таких волокон. Поражение любого из компонентов ПНС ведет к тому, что ее функции нарушаются. Как следствие, развиваются болезни периферической нервной системы.
Поражения периферической нервной системы
Среди болезней, которые поражают нервную систему, выделяются следующие разновидности: множественные мононевропатии, фокальные мононевропатии, полиневропатии.
При развитии фокальных невропатий поражается отдельный нерв, сплетение, его часть или корешок. Такое поражение происходит из-за травмы, сильного сдавливания или воздействия других факторов. Как следствие, в зоне поражения наблюдаются нарушения двигательного, чувствительного и вегетативного характера.
При множественной мононевропатии одновременно поражается не один, а несколько нервных стволов. Поражение происходит не симметрически. Как правило, такая патология наблюдается у больных васкулитом, нейрофиброматозом, гипотиреозом, саркоидозом и др.
При полиневропатии наблюдается симметричное поражение периферических волокон, имеющее диффузный характер. Среди причин проявления полиневропатии определяется воспалительное поражение нервной системы, серьезные нарушения в питании и метаболизме, эндогенные интоксикации. Полиневропатии развиваются и у пациентов с системными и инфекционными недугами, как последствие вакцинации. Это системное заболевание часто наблюдается у больных сахарным диабетом и хроническим алкоголизмом.
Причины полиневропатии
Острую полиневропатию провоцирует целый ряд разных факторов. Чаще всего острая форма заболевания возникает под воздействием бактериальных инфекций, которые сопровождаются токсикозом. Также в качестве причин острой полиневропатии определяется аутоиммунная реакция, отравление, употребление ряда медикаментов, в частности, антибиотиков, а также тех препаратов, которые используются во время проведения химиотерапии. Недуг может развиваться у людей, страдающих онкологическими заболеваниями, которые сопровождаются повреждением нервов.
Хроническая полиневропатия развивается под воздействием сахарного диабета, систематического употребления алкоголя, понижения функций щитовидной железы, дисфункции печени, недостатком в организме витамина B12 или избытка витамина B6.
Чаще всего в настоящее время хроническая форма болезни развивается как последствие постоянного высокого уровня сахара в крови больного, который не принимает мер для его снижения. В этом случае определяется отдельная форма заболевания — диабетическая полиневропатия. Устанавливая диагноз и назначая больному лечение полиневропатии, врач обязательно учитывает и те факторы, которые повлияли на ее развитие.
Симптомы полиневропатии

Основным клиническим проявлением полиневропатии является наличие двигательных нарушений, а также нарушений чувствительности и вегетативных нарушений. В большинстве случаев при полиневропатии поражаются нервные волокна наибольшей длинны. Именно поэтому изначально симптомы болезни появляются в дистальных отделах конечностей. Ввиду диффузного характера поражений нервных волокон отмечается симметричное проявление симптомов.
В процессе развития полиневропатии у человека происходит нарушение чувствительности, проявлением вегетативных и двигательных признаков. Наиболее частым нарушением двигательной функции у больного полиневропатии является парез, сопровождающийся гипотонией и гипотрофией мышц. Парез чаще всего отмечается в конечностях. При тяжелом течении болезни в процесс вовлекается мускулатура туловища и черепа. Принято различать два вида симптомов при полиневропатии: негативные и позитивные симптомы. Негативными симптомами является гипестезия, слабость и последующая мышц, сенситивная атаксия (нарушается координация движений), ослабленная моторика ЖКТ, фиусированный пульс, сильное или слабое потоотделение, импотенция. Позитивными симптомами являются тремор, нейромиотония, фасцикуляции, парестезии, проявление боли и синдрома беспокойных ног, повышенное давление, тахикардия, кишечная колика.
Также признаком полиневропатии является невралгия, проявляющаяся болью в месте иннервации нерва. Как правило, это обычно пронизывающая или простреливающая боль. Проявляется также каузалгия. Это жгучая и стойкая боль, которая развивается в месте иннервации нерва в связи с его повреждением. При этом часто развиваются разнообразные вегетативные расстройства, нарушается питание тканей.
Еще одно проявление полиневропатии, связанное с вегетативной нервной системой, это эректильная дисфункция у мужчин, которая характеризуется нарушениями эрекции и невозможностью осуществлять нормальный половой акт.
Классификация
Оценивая течение заболевания, специалисты выделяют острые, подострые и хронические полиневропатии. При острой форме болезни ее симптомы становятся наиболее выраженными спустя несколько дней или недель после начала болезни. Подострые полиневропатии характеризуются нарастанием симптомов на протяжении нескольких недель. Но при этом они имеют место не больше двух месяцев. Хронические полиневропатии могут развиваться на протяжении нескольких лет.
Выделяются также токсические полиневропатии (другое название болезни — синдром Гийена-Барре), при которых отмечается монофазное течение. Следовательно, симптомы усугубляются однократно, после чего болезнь постепенно регрессирует. Изначально у больного могут появиться признаки инфекционного желудочно-кишечного или респираторного заболевания.
Выделяется также порфирийная полиневропатия, воспалительная демиелинизирующия полиневропатия, протекающие с периодическими рецидивами и ремиссиями. Когда происходит очередное обострение заболевания, неврологический дефект каждый раз становится боле глубоким.
При аксональных полиневропатиях болезнь развивается постепенно, и в первую очередь, в нее вовлекаются дистальные отделы ног. При данном типе полиневропатии в мышцах пациента очень быстро появляются трофические изменения, беспокоит боль, нарушение вегетативных функций. У больного отмечается сенсорная и моторная недостаточность.
При демиелинизирующих полиневропатиях у пациента рано проявляются сухожильные рефлексы. Нарушается чувствительность мышц и суставов. В процесс вовлекаются и проксимальные, и дистальные отделы конечностей, при этом более выражены парезы, а вот атрофия мышц проявляется меньше.
Диагностика

При правильном подходе к установлению диагноза определить наличие полиневропатии у человека несложно. Как правило, специалисты испытывают затруднения при установлении этиологии болезни. Чтобы получить точную картину, больному назначается проведение клинического анализа крои и мочи, определение содержания в крови глюкозы, мочевины, печеночных ферментов. Также проводится рентгенография грудной клетки, электрофорез белков плазмы. В некоторых случаях больным назначается проведение УЗИ брюшной полости. При наличии показаний возможно проведение инструментальных исследований мочеполовой системы, ЖКТ, забор люмбальной пункции, тесты на наличие ревматических болезней.
Лечение
Назначая схему терапии полиневропатии, врач обязательно комплексно подходит к данной проблеме. Учитывая тот факт, что при этой болезни очень часто имеют место аутоиммунные процессы, то больному следует сразу же назначить прием глюкокортикоидных средств (преднизолон), а также препаратов, которые способны подавлять иммунные процессы в организме. Кроме того, при лечении полиневропатии применяются большие дозы витаминов, преимущественно группы В и витамин С, соли калия. В процессе терапии назначается белковая диета, которой пациент должен некоторый период строго придерживаться. Также практикуется применение антигистаминных препаратов и средств, действие которых предполагает улучшение нервно-мышечной проводимости. Также назначается дезинтоксикационная терапия. Для этого больному вводится много жидкости, чтобы обеспечить выведение токсинов из крови. Кровь также очищается с помощью гемосорбции и плазмафереза.
Важно учесть и тот факт, что лечение полиневропатии назначается с учетом причин, которые спровоцировали такое расстройство. Так, если фактором, повлиявшим на развитие недуга, является слишком высокое содержание в организме витамина B6, то после нормализации его уровня такие симптомы исчезают. Диабетическая полиневропатия замедляется, а ее симптомы становятся менее заметными, если постоянно контролировать содержание сахара в крови. При излечении дисфункции печени, почек, онкозаболеваний постепенно исчезают и симптомы полиневропатии. Если больным некоторыми онкологическими недугами опухоль удаляется хирургически, то в некоторых случаях устраняется давление на нерв и, как следствие, симптомы полиневропатии прекращаются. При гипотиреозе практикуется терапия гормональными средствами. При алкогольной полиневропатии в организме наблюдается недостаток витамина В и фолиевой кислоты. Если устранить токсическое воздействие алкоголя, а также восполнить дефицит витаминов, то состояние больного нормализуется.
Но иногда определить, какая именно причина спровоцировала проявление болезни, невозможно. В таком случае терапия неврологического расстройства предусматривает облегчение болевого синдрома и уменьшение слабости мышц.
Практикуется прием обезболивающих препаратов, также эффективны некоторые методы физиотерапии. Если тактика лечения заболевания была выстроена правильно, и терапия применялась своевременно, то в большинстве случаев недуг успешно излечивается.
Методы реабилитации после перенесенного заболевания включают физиотерапию, лечебную гимнастику, сеансы массажа. Важно проводить реабилитацию поэтапно и полноценно.
Народные методы лечения полиневропатии предполагают прием растительных сборов с высоким содержанием витаминов и укрепляющим воздействием, применение адекватных физических нагрузок, тепловых процедур.
Чтобы не допустить развития этого недуга, важно лечить основные болезни сразу же после их выявления, а также предупредить токсическое влияние в случае работы с вредными веществами.
При поражении периферической нервной системы прогрессируют неврит, плаксит и радикулит. Специалисты компании Биолит разработали схему лечения заболеваний периферической нервной системы с применением продукции компании.

Не стоит игнорировать характерные симптомы этих заболеваний, в числе потенциальных осложнений – инвалидность.
Если речь идет о воспалении, то это неврит, а вот дегенеративные процессы должны ассоциироваться с невропатией. Такого рода заболевания сопровождаются острой болью, снижением физической активности. Пациент прикован к постели, не способен полноценно двигаться.
Причины и симптомы поражения периферической нервной системы
Самые распространенные болезни периферической нервной системы – неврит и радикулит. В первом случае речь идет о воспалительном процессе нервных тканей, во втором – о последствиях остеохондроза и обширном поражении корешков спинного мозга.
Возможные причины неврита и радикулита:
- травмы (ушибы, переломы, трещины);
- инфекционно-воспалительные процессы;
- следствие простуды, ОРВИ, гриппа;
- воспаление среднего уха (отит);
- переохлаждение/обезвоживание организма;
- гиповитаминозы;
- эмоциональное потрясение, стресс;
- интоксикация;
- опухолевые процессы;
- возрастные изменения позвоночных дисков;
- соматические заболевания.
Симптомы поражения периферической нервной системы постепенно нарастают, а боль будто парализует человека, превращает в инвалида.
Характерные симптомы прогрессирующего патологического процесса:
- снижение чувствительности отдельных частей тела;
- парезы, атрофия мышц;
- повышенная потливость;
- миалгия, артралгия;
- боли в конечностях;
- изменение цвета кожного покрова;
- повышенная нервозность;
- повышение температуры тела;
- спад работоспособности.
Комплексное лечение заболеваний периферической нервной системы
Поражение периферической нервной системы – это не диагноз, а совокупность патологических процессов. Чтобы установить диагноз, проводится дифференциальная диагностика.
Общие рекомендации, которых важно придерживаться при комплексной терапии:
- снизить физические нагрузки, избегать стрессов и эмоционального перенапряжения;
- исключить переохлаждение организма;
- сократить потребление соли в суточном рационе;
- обогатить дневное меню свежими овощами и фруктами;
- пройти курс физиотерапии (электрофорез, ЛФК, массаж, УВЧ и т. д.);
- принимать медикаменты в случае усиления болевого синдрома;
- заниматься лечебной гимнастикой;
- принимать поливитаминные комплексы.
Если комплексная терапия не дает положительных результатов, а боль не стихает даже в пассивном состоянии, пациенту назначается оперативное лечение с последующей реабилитацией.
Рекомендованная схема лечения
Прием БАДов не менее эффективен, чем официальных медикаментов полным курсом. Растительные компоненты также способны быстро купировать приступ, продлить ремиссию и восстановить функции периферической нервной системы без осложнений и побочных эффектов. Схема лечения:
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
В статье приведены алгоритмы диагностики и лечения невропатической боли при поражении периферической нервной системы
Для цитирования. Баринов А.Н., Ахмеджанова Л.Т., Махинов К.А. Алгоритмы диагностики и лечения невропатической боли при поражении периферической нервной системы // РМЖ. 2016. № 3. С. 154–162.
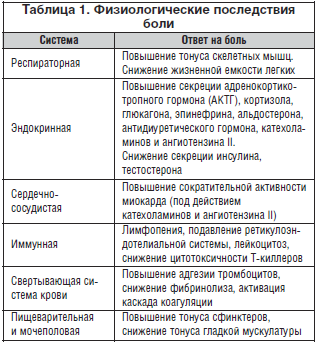
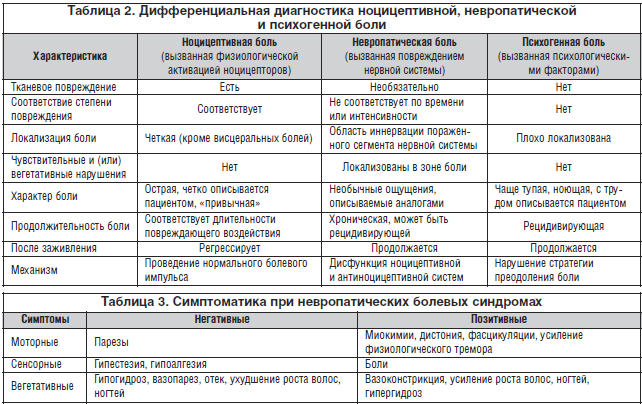
Сенсорная позитивная симптоматика подразделяется на неболевую и болевую. К первой относятся: онемение, стягивание, зябкость, зуд, парестезии. Болевая позитивная симптоматика, или собственно невропатическая боль, представлена 2 основными компонентами: спонтанной (стимул-независимой) болью и вызванной (стимул-зависимой) гипералгезией (рис. 1).
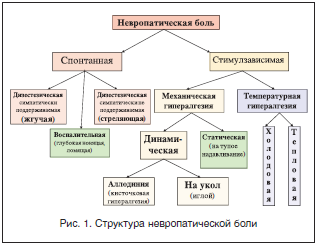
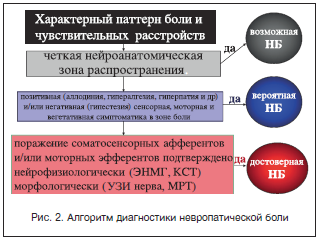
Аллодиния – возникновение болевого ощущения при воздействии неболевых раздражителей различной модальности (тактильных или температурных).
Гиперпатия – выраженная реакция на болевые воздействия с сохранением ощущения боли после прекращения болевой стимуляции.
Болевая анестезия – ощущение боли в зонах, лишенных болевой чувствительности.
Причинами развития невропатического болевого синдрома могут быть различные этиологические факторы, приводящие к поражению чувствительных афферентов ЦНС и ПНС. Выделяют центральный и периферический уровни поражения нервной системы, приводящие к возникновению невропатической боли (табл. 4). Однако не каждое поражение ПНС или ЦНС приводит к формированию невропатических болевых синдромов, а лишь те, которые сопровождаются аномальной нейрональной пластичностью, приводящей к гипервозбудимости воспринимающих боль ноцицептивных структур и подавлению активности антиноцицептивных систем. В настоящее время накапливается все больше свидетельств того, что в основе этих процессов лежит индивидуальная генетически обусловленная предрасположенность [1, 6, 8].


3. Наркотические анальгетики (фентанил, бупренорфин) и синтетические опиоиды (трамадол, буторфанол) блокируют проведение боли на уровне задних рогов спинного мозга, воздействуя через сегментарные и нисходящие ингибиторные нейроны желатинозной субстанции, а также подавляя высвобождение альгогенного нейромедиатора – субстанции Р. Целесообразность использования наркотических анальгетиков для лечения невропатической боли продолжает оставаться дискуссионной – анальгетическая эффективность этих препаратов существенно выше при ноцицептивной боли, а выраженные побочные эффекты (когнитивные нарушения, атаксия, нарушение перистальтики ЖКТ, зуд, усугубление сонных апноэ за счет угнетения дыхательного и сосудодвигательного центра и т. д.) и развитие лекарственной зависимости ограничивают их применение в лечении невропатических болевых синдромов. Возможно применение трансдермальных систем с медленным высвобождением наркотических анальгетиков для паллиативного лечения паранеопластических болевых синдромов в тех случаях, когда все остальные возможности неинвазивных и интервенционных методов аналгезии исчерпаны.
4. Местные анестетики. Трансдермальные системы анестезии (пластыри и гели с 2,5- и 5-процентным содержанием лидокаина), как и антиконвульсанты, оказывают анальгетическое воздействие за счет блокады натриевых каналов, но уже на уровне периферических ноцицепторов. Препараты наносят местно на кожу в области боли и гипералгезии. Данный вид аналгезии у пожилых больных наиболее безопасен. Из острых побочных эффектов помимо аллергических реакций может наблюдаться раздражение кожи в области нанесения; чаще оно незначительное и быстро проходит. Если площадь зоны невропатической боли не очень большая и находится в доступном для использования анестетика месте, применение лидокаина в большинстве случаев помогает купировать боль при периферических невропатиях – таких, как диабетическая полиневропатия, опоясывающий герпес, постмастэктомические боли, комплексный регионарный болевой синдром. Продолжительность действия трансдермальных систем с лидокаином составляет около 12 ч, что приводит к высокой стоимости лечения хронических болевых синдромов.
5. Агонисты ваниллоидных рецепторов подавляют активность периферических ноцицепторов за счет селективной стимуляции тонких немиелинизированных С-волокон периферических нервов, вызывающей высвобождение в концевых терминалях субстанции Р и других алгогенных нейротрансмиттеров. Последовательное истощение запасов субстанции Р приводит к уменьшению болевой афферентации в ЦНС и десенситизации ваниллоидных рецепторов. Однократное местное применение 8% капсаицина в виде трансдермальной системы (Кутенза) на 1 ч эффективно на срок до 3 мес. в лечении локализованной невропатической боли, например, при постгерпетической невралгии, не вызывает при этом выраженных системных побочных эффектов. Усиление болевого синдрома во время аппликации (60 мин на туловище, 30 мин на стопах) трансдермальной системы с капсаицином предотвращается нанесением крема, содержащего местный анестетик (эмла) на участок кожи за 1 ч до аппликации трансдермальной системы с капсаицином, а возникающее ближе к концу аппликации жжение можно купировать приложением контейнера со льдом.
6. Интервенционные методы лечения боли включают в себя эпидуральные и периневральные инфильтрации (блокады) периферических нервов и сплетений растворами местных анестетиков и глюкокортикоидов. В случаях частых рецидивов болевого синдрома на фоне успешного купирования невропатического болевого синдрома местными анестетиками может применяться высокочастотная денервация сенсорных нервов. Как альтернативная схема, например, при постгерпетической невралгии, может использоваться ботулинотерапия. Оперативное нейрохирургическое лечение назначается больным с моторными формами радикулопатий и тоннельных синдромов, а также при безуспешности консервативных методов лечения боли.
Клинические особенности (фенотип) поражения ПНС, вызвавшего невропатическую боль, определяют эффективность симптоматической терапии (рис. 3). Так, невропатическая боль при распространенных поражениях ПНС (полиневропатии, множественные мононевропатии и плексопатии) чаще уменьшается при применении антидепрессантов, если у больного преобладает аллодиния, а антиконвульсанты – блокаторы кальциевых каналов (габапентиноиды) более эффективны в случае преобладания спонтанной жгучей, стреляющей боли. У пациентов с локальным поражением (радикулопатии, мононевропатии) более эффективными оказываются интервенционные методы лечения боли, а также блокаторы натриевых каналов – лечение тригеминальной, языкоглоточной и прочих невралгий рекомендуется начинать с карбамазепина или окскарбазепина.

Наличие локализованной невропатической боли, например, при постгерпетической невралгии (кроме лица) или ВИЧ-индуцированной полиневропатии является основанием для применения локальных аппликаций трансдермальных систем с капсаицином, при этом системная терапия невропатической боли отменяться не должна (по крайней мере в течение 1-й нед. после аппликации). Назначение комбинации из 2 и более симптоматических препаратов, по-разному воздействующих на механизмы формирования невропатической боли, целесообразно только при резистентных к монотерапии невропатических болевых синдромах [1, 5, 6] ввиду возможности усугубления побочных явлений у пожилых и соматически отягощенных больных.
Применение симптоматической анальгетической терапии у пожилых больных имеет ряд особенностей [1, 3]:
• Путь введения препарата должен быть наименее инвазивным: парентеральные пути введения не дают преимуществ по безопасности со стороны желудочно-кишечного тракта, зато чреваты инфекционными осложнениями (абсцессами, флебитами) в местах введения.
• Предпочтительно применение анальгетиков с быстрым наступлением эффекта и коротким периодом полувыведения для предотвращения кумуляции препарата.
• Лечение необходимо начинать с минимальных доз препарата, постепенно увеличивая дозу, следует избегать высоких доз НПВП и их длительного применения; комбинировать между собой средства для симптоматической терапии боли целесообразно лишь при резистентности болевого синдрома к монотерапии.
• При необходимости длительного применения антиконвульсантов, антидепрессантов и НПВП рекомендуется периодически мониторировать побочные эффекты (желудочно-кишечные кровотечения, функцию печени и почек, артериальную гипертензию и гипергликемию).
Читайте также:


