Болезнь паркинсона это заболевание центральной нервной системы
Часто задаваемые вопросы
Болезнь Паркинсона является весьма распространённым заболеванием центральной нервной системы, наряду с болезнью Альцгеймера и эпилепсией. По статистике им страдает каждый 500 житель планеты. В группу риска входят в основном люди в возрасте от 40 лет. Самый высокий процент заболевших отмечается в возрасте старше 80 лет и составляет 5-10%. Среди людей в возрасте 40-80 лет выявляют около 5% заболевших. В детском возрасте болезнь Паркинсона встречается очень редко.
Анатомия и физиология нервной системы
Все движения, осуществляемые человеком, контролируются центральной нервной системой, в которую входят головной и спинной мозг. Это очень сложно организованная система, отвечающая практически за всё, что происходит в организме. Роль высшей нервной деятельности принадлежит коре головного мозга. Стоит человеку лишь подумать о каком-либо намеренном движении, кора уже приводит в готовность все системы, ответственные за это движение. Одной из таких систем являются так называемые базальные ганглии.
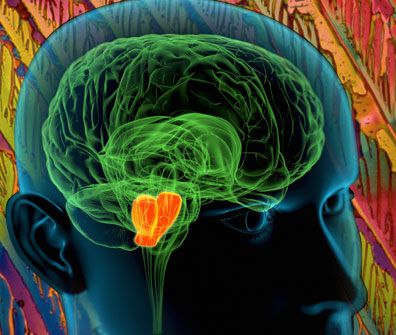
Базальные ганглии – это вспомогательная двигательная система. Они работают не самостоятельно, а лишь в тесной связи с корой головного мозга. Базальные ганглии участвуют в выполнении сложных комплексов движений, таких как писание, рисование, ходьба, забивание мяча в ворота, завязывание шнурков и т.д. Они отвечают за то, как быстро осуществляется движение, а также за точность и качество этих движений. Подобные движения являются произвольными, то есть изначально возникают в коре головного мозга. Отсюда информация о данных движениях поступает в базальные ганглии, которые определяют какие мышцы будут в них участвовать и насколько каждая из мышц должна быть напряжена, чтобы движения были максимально точными и целенаправленными.
Базальные ганглии передают свои импульсы с помощью специальных химических соединений, называемых нейромедиаторами. От их количества и механизма действия (возбуждающий или тормозящий) зависит, как будут работать мышцы. Основным нейромедиатором является дофамин, который тормозит избыток импульсов, и тем самым контролирует точность движений и степень сокращения мышц.
При болезни Паркинсона поражаются определённые участки базальных ганглиев. В них отмечается уменьшение количества нервных клеток и разрушение нервных волокон, по которым передаются импульсы. Также характерным признаком этого заболевания является снижение количества дофамина. Его становится недостаточно для торможения постоянных возбуждающих сигналов коры головного мозга. Эти сигналы получают возможность проходить прямо до мышц и стимулировать их сокращение. Этим объясняются основные симптомы болезни Паркинсона: постоянные мышечные сокращения (тремор, дрожание), скованность мышц из-за чрезмерно увеличенного тонуса (ригидность), нарушение произвольных движений тела.
Причины болезни Паркинсона

Учёным до сих пор не удалось выявить точные причины возникновения болезни Паркинсона, однако существует определённая группа факторов, которые могут спровоцировать развитие этого заболевания.
- Старение – с возрастом количество нервных клеток снижается, это приводит и к снижению количества дофамина в базальных ганглиях, что может спровоцировать болезнь Паркинсона;
- Наследственность – несмотря на то, что ген болезни Паркинсона до сих пор не выявлен, у многих пациентов выявлено наличие этой болезни в генеалогическом древе, в частности детская форма заболевания объясняется именно генетическими факторами;
- Факторы окружающей среды – различные токсины, пестициды, тяжёлые металлы, ядовитые вещества, свободные радикалы могут спровоцировать гибель нервных клеток и привести к болезни Паркинсона;
- Лекарственные препараты – некоторые нейролептические препараты (например, антидепрессанты) нарушают обмен дофамина в центральной нервной системе и вызывают побочные эффекты, схожие с симптомами болезни Паркинсона;
- Травмы и заболевания головного мозга – ушибы, сотрясения, а также энцефалиты вирусного или бактериального происхождения могут повредить структуры базальных ганглиев и спровоцировать болезнь;
- Неправильный образ жизни – к болезни Паркинсона могут привести такие факторы риска, как недосыпание, постоянные стрессы, неправильное питание, авитаминозы и др.;
- Другие заболевания – атеросклероз, злокачественные опухоли, заболевания эндокринных желез могут привести к такому осложнению, как болезнь Паркинсона.
Симптомы и признаки болезни Паркинсона
| Симптом | Проявление | Механизм возникновения |
| Тремор (постоянное непроизвольное дрожание) |  | Избыточное стимулирующее влияние центральной нервной системы на мышцы ведёт к появлению постоянного дрожания конечностей, головы, век, нижней челюсти и др. |
| Ригидность (скованность и сниженная подвижность мышц) |  | Отсутствие тормозящего действия дофамина ведёт к чрезмерному повышению тонуса мышц, отчего они становятся твёрдыми, неподвижными, теряют эластичность. |
| Гипокинезия (снижение двигательной активности) |  | При разрушении базальных ганглиев, отвечающих за выполнение различных движений, появляется общая скованность, неподвижность, медленные движения, редкие моргания и т.д. |
| Брадифрения (замедленные мышление, речь, эмоциональные реакции) |  | Из-за разрушения нервных клеток и снижения количества дофамина в центральной нервной системе нарушаются мыслительные процессы, быстрота реакции, проявление эмоций, речь становится невнятной, тихой, монотонной. |
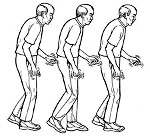
| Постуральная неустойчивость (снижение способности удерживать равновесие) | 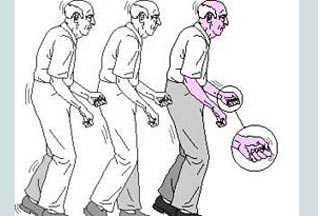 | Так как регуляция движений при ходьбе осуществляется базальными ганглиями, то при их разрушении нарушается способность удерживать равновесие, переходить из одной позы в другую, шаги становятся медленными и короткими. |
| Вегетативные и психические расстройства |  | При болезни Паркинсона отмечаются также общие нарушения деятельности нервной системы: бессонница, деменция, нарушение слюновыделения, обмен веществ и др. |
Диагностика болезни Паркинсона
На сегодняшний день не существует каких-либо лабораторных анализов, способных подтвердить или опровергнуть наличие болезни Паркинсона. Это создаёт определённые трудности в диагностике данного заболевания, а также в различии истинной болезни Паркинсона от других заболеваний со схожими симптомами.
Диагноз болезни Паркинсона ставится после тщательного физического обследования, а также подробного составления истории заболевания.
Этапы диагностики болезни
| Этап диагностики | Принцип диагностики | Выявляемые признаки |
| 1 этап | Выявление симптомов, указывающих на наличие паркинсонизма | Данный этап включает в себя физическое обследование пациента на момент обращения к врачу. Он позволяет выявить основные признаки болезни Паркинсона: постоянное мышечное дрожание, скованность мышц, сложность с удержанием равновесия или выполнением направленных движений. |
2 этап | Выявление признаков, исключающих болезнь Паркинсона и указывающих на другое заболевание со схожими внешними проявлениями | 1)Наличие в истории заболевания повторных инсультов, травм головы, опухолей мозга; 2)Лечение нейролептиками или отравление различными токсинами; 3)Нарушение движения глаз (отклонение вверх и в сторону, паралич взгляда); 4)Специфическое начало заболевания (длительная ремиссия, ранние признаки слабоумия, симптомы, проявляющиеся только с одной стороны тела более 3-х лет и т.д.); 5) Рефлекс Бабинского (резкое разгибание большого пальца ноги при лёгком прикосновении к стопе); 6)Отсутствие улучшений после начала приёма противопаркинсонических препаратов. |
| 3 этап | Подтверждение наличия болезни Паркинсона | 1)Длительное течение заболевания; 2)Прогрессирование заболевания; 3)Наличие улучшений после начала приёма противопаркинсонических препаратов; 4)Проявление симптомов сначала с одной стороны тела, позже – с другой; 5)Феномен Вестфаля (при пассивном сгибании сустава близлежащие мышцы сокращаются вместо расслабления и сустав остаётся в согнутом положении); 6)Симптом голени (пациент ложится на живот, максимально сгибает ногу в колене, после чего она разгибается медленно и не полностью). |
При необходимости врач может назначить дополнительные инструментальные исследования, однако их эффективность в диагностике болезни Паркинсона остаётся под вопросом. К таким исследованиям относятся:
- Электроэнцефалография (исследование электрической активности мозга);
- Компьютерная томография головного мозга (послойное рентгеновское исследование головного мозга);
- Магнитно-резонансная томография головного мозга (электромагнитное исследование структур головного мозга);
- Электромиография (исследование биоэлектрических процессов мышечной ткани).
Лечение болезни Паркинсона

К сожалению, на сегодняшний день болезнь Паркинсона остаётся неизлечимой.
Однако существует множество методов, способных замедлить прогрессирование болезни, а также улучшить её симптоматику.
| Метод лечения | Принцип лечения | Как проводится |
| Медикаментозное лечение | Восполнение нехватки дофамина в центральной нервной системе | Применяются препараты, содержащие предшественники дофамина (Леводопа), а также его агонисты (Бромокриптин, Лизурид, Ропинирол и др.) |
| Блокирование ферментов, разрушающих дофамин | С этой целью назначают ингибиторы МАО (Селегинин) и КОМТ (Толкапон, Энтакапон) | |
| Облегчение выхода дофамина из клеток | Данные препараты способствуют выбросу запасов дофамина (Амантадин, Бемантан и др.) | |
| Снижение возбуждающего действия ацетилхолина (возбуждающий нейромедиатор) | Эти препараты уравновешивают возбуждающее и тормозящее действие нервных клеток (Тригексифенидил, Бипериден, Проциклидин и др.) | |
| Снижение возбуждающего действия глутамата (возбуждающий нейромедиатор) | С этой целью назначают блокаторы рецепторов глутамата (Мемантадин, Амантадин) | |
| Дополнительные препараты для устранения некоторых симптомов | К таким препаратам относятся антидепрессанты, нейролептики, антигистаминные препараты, миорелаксанты и др. | |
| Хирургическое лечение | Электростимуляция структур головного мозга, ответственных за двигательную активность | В определённые структуры головного мозга вводятся электроды, соединяющиеся с нейростимулятором, который имплантируется под кожу в области груди. Такая операция значительно улучшает состояние больного, а также замедляет прогрессирование болезни. |
| Разрушение определённых структур головного мозга | Для устранения тремора иногда прибегают к таламотомии(разрушение определённых ядер гипоталамуса). При паллидотомии (разрушение участка базальных ганглиев) наблюдается улучшение двигательных функций. Однако, такие операции очень рискованны и обладают большим количеством побочных эффектов. |
| Состав | Способ приготовления | Как принимать | Эффект |
| -высушенные цветки липы; -спирт медицинский разбавленный 40% | Залить цветки спиртом, дать настояться 2-3 недели, процедить | 3 раза в день по 1-2 чайной ложке, после еды | Выраженный противосудорожный эффект |
| -1 стакан овса; -2 л дистиллированной воды | Залить овёс водой, кипятить на медленном огне 40 минут, затем дать настояться 1-2 дня, процедить | 3 раза в день по половине стакана, до еды, курс приёма – 2 месяца, после перерыва можно возобновить курс | Отвар снимает тремор, способствует расслаблению мышц |
| -30 г прополиса | Разделить на порции по 1 г | Жевать утром и вечером, до еды, курс – 15 дней, затем следует сделать перерыв | Помогает снять мышечную дрожь, улучшает двигательную активность |
| -2 ст л шалфея; 2 стакана кипятка | Залить шалфей кипятком, дать настояться 10 часов, процедить | 4 раза в день по половине стакана, до еды | Противосудорожный, расслабляющий эффект |
| -3 ст л высушенного зверобоя; -1 стакан кипятка | Залить зверобой кипятком, дать настояться 5 часов, процедить | 2 раза в день по половине стакана, до еды, курс приёма – 2 месяца, после перерыва можно повторить курс | Настой облегчает симптомы болезни, улучшает самочувствие |
| ВНИМАНИЕ! Лечение народными средствами не заменяет медикаментозного лечения, прописанного лечащим врачом! |

Дают ли инвалидность при болезни Паркинсона?
Установление группы инвалидности проводится по результатам медико-социальной экспертизы в соответствии с приказом Министерства здравоохранения и социального развития Российской Федерации от 22 августа 2005 г. N 535, согласно которому существуют определённые классификации и критерии, по которым определяется группа инвалидности. Оцениваются обычно нарушения основных функций организма (психических, двигательных, зрения, слуха, дыхания, кровообращения и т.д.), а также способности к самообслуживанию, общению, передвижению, трудовой деятельности.
Существует 3 группы инвалидности:
- первая группа: человек не может обходиться без посторонней помощи, не передвигается самостоятельно, соблюдает постельный режим, не трудоспособен;
- вторая группа: человек способен к самообслуживанию в ограниченной степени, проявление симптомов двухстороннее, выраженная постуральная неустойчивость, ограниченная трудовая деятельность;
- третья группа: человек способен к самообслуживанию, проявление симптомов двухстороннее, отсутствие или умеренная постуральная неустойчивость, сниженная трудовая деятельность.
Болезнь Паркинсона — медленно прогрессирующее дегенеративное заболевание центральной нервной системы, основными проявлениями которого являются такие двигательные нарушения, как гипокинезия, ригидность мышц, тремор покоя, постуральные расстройства. Кроме этого при болезни Паркинсона развиваются вегетативные, аффективные и другие расстройства. Различают истинный паркинсонизм (болезнь Паркинсона) и синдром паркинсонизма, который может сопровождать многие неврологические заболевания (ЧМТ, опухоли головного мозга, инсульты, энцефалиты и пр.). При подозрении на болезнь Паркинсона пациенту необходимо пройти электроэнцефалографию, реоэнцефалографию, МРТ головного мозга.
МКБ-10
- Классификация болезни Паркинсона
- Этиология и патогенез болезни Паркинсона
- Клиническая картина болезни Паркинсона
- Диагноз болезни Паркинсона
- 1-ый этап
- 2-ой этап
- 3-й этап
- Дифференциальный диагноз
- Лечение болезни Паркинсона
- Лечение болезни Паркинсона на ранних стадиях.
- Лечение болезни Паркинсона на поздних стадиях.
- Прогноз
- Цены на лечение
Общие сведения
Болезнь Паркинсона — медленно прогрессирующее дегенеративное заболевание центральной нервной системы, основными проявлениями которого являются такие двигательные нарушения, как гипокинезия, ригидность мышц, тремор покоя, постуральные расстройства. Кроме этого при болезни Паркинсона развиваются вегетативные, аффективные и другие расстройства.
Классификация болезни Паркинсона
Классификация болезни Паркинсона основывается на возрасте начала болезни:
- ювенильная (ювенильный паркинсонизм)
- с ранним началом
- с поздним дебютом
Также известны различные классификации синдрома паркинсонизма:
- дрожательные
- дрожательно-ригидные
- ригидно-дрожательные
- акинетико-ригидные
- смешанные
Однако данные классификации болезни Паркинсона и синдрома паркинсонизма не считаются безупречными. Поэтому на сегодня общепринятого подхода в этом вопросе не существует.
Этиология и патогенез болезни Паркинсона
Современной медициной достигнут определенный прогресс в понимании молекулярных и биохимических механизмов болезни Паркинсона. Не смотря на это, остается неизвестной истинная этиология спорадических форм этого заболевания. Большое значение имеют генетическая предрасположенность и факторы внешней среды. Сочетание и взаимодействие этих двух факторов инициируют процесс дегенерации в пигментсодержащих, а впоследствии и других нейронах ствола головного мозга. Такой процесс, однажды возникнув, становится необратимым и начинает экспансивное распространение по всему мозгу. Более других белковых субстанций нервной системы наибольшему разрушению подвергается альфа-синуклеин. На клеточном уровне механизм этого процесса выглядит как недостаточность дыхательных функций митохондрий, а также окислительный стресс — основная причина апоптоза нейронов. Однако в патогенезе болезни Паркинсона принимают участие и другие факторы, функции которых остаются не раскрытыми до сих пор.
Клиническая картина болезни Паркинсона
Существует тетрада двигательных симптомов болезни Паркинсона: тремор, ригидность, гипокинезия, нарушения постуральной регуляции. Тремор — самый очевидный и легковыявляемый симптом. Наиболее типичен для паркинсонизма тремор покоя, однако возможны и другие виды тремора, например: постуральный тремор или интенционный тремор. Мышечная ригидность может быть малозаметной на начальных стадиях, чаще при дрожательной форме болезни Паркинсона, но очевидной при выраженном синдроме паркинсонизма. Большое значение имеет ранее выявление минимальной асимметрии тонуса в конечностях, так как асимметрия симптомов — характерный признак всех стадий болезни Паркинсона.
Постуральные нарушения при болезни Паркинсона проявляются довольно рано (например, ассиметрия вытянутых вперед рук). Однако чаще всего они привлекают внимание врачей уже в дезадаптационной своей стадии (III стадия). Объяснением этому может служить тот факт, что постуральные нарушения в сравнении с другими симптомами болезни Паркинсона менее специфичны для нее.
Кроме вышеупомянутых основных проявлений паркинсонизма, болезни Паркинсона сопутствуют и другие симптомы, которые в некоторых случаях могут выходить на первый план клинической картины. Причем степень дезадаптации пациента в таких случаях ничуть не меньше. Перечислим только некоторые из них: слюнотечение, дизартрия и/или дисфагия, запор, деменция, депрессия, нарушения сна, дизурические расстройства, синдром беспокойных ног и другие.
Различают пять стадий болезни Паркинсона, каждая из которых отражает степень тяжести заболевания. Наибольшее распространение получила классификация, предложенная в 1967 году Хеном и Яром:
- 0 стадия — двигательные проявления отсутствуют
- I стадия — односторонние проявления заболевания
- II стадия — двусторонние симптомы без постуральных нарушений
- III стадия — умеренная постуральная неустойчивость, но пациент не нуждается в посторонней помощи
- IV стадия — значительная утрата двигательной активности, но пациент в состоянии стоять и передвигаться без поддержки
- V стадия — в отсутствие посторонней помощи пациент прикован к креслу или постели
Диагноз болезни Паркинсона
Клиническая диагностика болезни Паркинсона проходит в три этапа.
Распознавание синдрома паркинсонизма и его синдромальная дифференциация от своих неврологических и психопатологических синдромов, так или иначе схожих с истинным паркинсонизмом. Истинный паркинсонизм — это гипокинезия в сочетании с одним из следующих симптомов: тремор покоя (4-6 Гц), мышечная ригидность, постуральная неустойчивость, не связанная с первичными вестибулярными, зрительными и мозжечковыми нарушениями.
Исключение иных заболеваний, которые могут проявляться синдромом паркинсонизма. Существует несколько критериев исключения болезни Паркинсона:
- окулогирные кризы
- терапия нейролептиками перед дебютом заболевания
- наличие в анамнезе повторных инсультов со ступенеобразным прогрессированием симптомов паркинсонизма, достоверный энцефалит или повторные ЧМТ
- продолжительная ремиссия
- исключительно односторонние проявления в течение более 3 лет
- мозжечковые симптомы
- надъядерный паралич взора
- ранее яркое проявление деменции
- ранее яркое проявление вегетативной недостаточности
- симптом Бабинского
- опухоль головного мозга или открытая гидроцефалия
- неэффективность больших доз леводопы
- интоксикация МФТП
Выявление симптомов, подтверждающих болезнь Паркинсона. Для этого необходимо наличие как минимум трех из нижеперечисленных критериев:
- односторонние проявления в дебюте болезни
- наличие тремора покоя
- асимметрия симптомов (с большей степенью выраженности на стороне тела, с которой началось заболевание)
- 70-100%-реакция на терапию леводопой
- прогрессирующее течение заболевания
- эффективность леводопы в течение 5 лет и более
- продолжительность заболевания 10 лет и более
Для обследования пациентов с подозрением на болезнь Паркинсона применяют реоэнцефалографию, ЭЭГ, методы нейровизуализации: КТ головного мозга и МРТ.
Дифференциальный диагноз
Следует помнить об определенных клинических особенностях паркинсонизма, которые должны вызывать сомнения в диагнозе болезнь Паркинсона, например: неэффективность леводопы, отсутствие тремора, симметричность двигательных нарушений, ранние проявления признаков периферической вегетативной недостаточности.
Лечение болезни Паркинсона
Пути лечения болезни Паркинсона существенно различаются на ранних и поздних стадиях заболевания, поэтому их стоит рассматривать раздельно.
Лекарственная терапия на ранней стадии болезни Паркинсона подразумевает использование препаратов, увеличивающих синтез дофамина в мозге, стимулирующих его выброс и блокирующих обратное его поглощение, угнетающих распад дофамина, стимулирующих дофаминовые рецепторы и препятствующие гибели нейронов. К таким препаратам относятся амантадин, селективные ингибиторы МАО-В (селегилин и др.), агонисты дофаминовых рецепторов (пирибедил, прамипексол и др.). Допускается применение вышеуказанных препаратов как в виде монотерапии (чаще), так и в различных комбинациях.
Вышеперечисленные препараты значительно уступают по эффективности препаратам леводопы, однако для лечения болезни Паркинсона на ранних стадиях они вполне подходят. Теоретически на ранних стадиях болезни Паркинсона агонисты дофаминовых рецепторов способны отсрочить назначение леводопы, а на поздних стадиях — снизить ее дозу. Однако не в их пользу говорит большое количество побочных эффектов (язва желудка, ортостатическая гипотензия, психические нарушения, эритромелалгия, ретроперитонеальный фиброз и др.) и способность снижать чувствительность постсинаптических дофаминовых рецепторов.
В независимости от характера течения болезни Паркинсона обязательно происходит постепенная трансформация клинической картины заболевания. Со временем прогрессируют уже присутствующие нарушения и появляются новые, большинство из которых с трудом поддается терапии, оказывая тем самым сильное стрессорное воздействие на пациента. Кроме этого, меняется привычный эффект от леводопы — снижается эффективность препарата, нарастают лекарственные дискинезии (как результат гиперчувствительности дофаминовых рецепторов).
Побочные эффекты терапии леводопой. Одно из проявлений снижения порога чувствительности к некоторым побочным эффектам — тенденция к появлению оральных (или иных) гиперкинезов на фоне симптомов гиперкинезии. Таким образом, в клинической картине болезни Паркинсона парадоксальным образом сочетаются симптомы избытка дофамина (оральные гиперкинезы) и его дефицита (гипокинезия). Снижение дозы леводопы в такой ситуации дает только временное устранение гиперкинеза, через некоторое время он появляется вновь. Ортостатическая артериальная гипотензия при болезни Паркинсона проявляется обычно относительно резким снижением артериального давления вскоре после приема леводопы. Таким побочным эффектом обладают и леводопа, и агонисты дофаминовых рецепторов, поэтому после определения причины побочного эффекта необходимо уменьшить дозу соответствующего препарата.
Психические нарушения при болезни Паркинсона могут проявляться в виде депрессии, тревоги, апатии, зрительных галлюцинаций, ажитации. Кроме того, типично появление запоминающихся, ярких сновидений. Со временем все вышеперечисленные нарушения прогрессируют и рано или поздно проявляются и в состоянии бодрствования. Терапию таких психических нарушений необходимо проводить совместно с психиатром. Иногда достаточно избавить пациента от тревоги и страха, так как именно они провоцируют более грубые психические нарушения. Большинство лекарственных дискинезий проявляется на пике действия препарата. Наиболее надежный способ их устранения — уменьшение разовой дозы леводопы с сохранением суточной дозы препарата. Поэтому дробный прием малых доз леводопы — наилучший способ предотвращения дискинезий такого типа.
В терминальной стадии болезни Паркинсона основные сложности связаны с кахексией, утратой способности к стоянию, ходьбе и самообслуживанию. В это время необходимо проведение целого комплекса реабилитационных мероприятий, направленных на обеспечение оптимальных условий для повседневной бытовой деятельности пациента. Следует помнить, что на поздних стадиях болезнь Паркинсона становится тяжелым бременем не только для самого пациента, но и для его семьи, членам которой может потребоваться не только терапевтическая, но иногда и специализированная помощь.
Хирургическое лечение болезни Паркинсона заключается в проведении стереотаксической деструкции вентролатерального ядра таламуса и субталамического ядра, а также глубокой стимуляции мозга. В случае выраженного акинетико-ригидного синдрома рекомендована паллидотомия, а также глубокая электростимуляция бледного шара и субталамического ядра.
Прогноз
Для болезни Паркинсона характерно неуклонное нарастание выраженной симптоматики. В 25% случаев в течение первых пяти лет заболевания наступает инвалидизации или смерть. У 89% пациентов, переживших 15 лет течения болезни Паркинсона, неизбежно наступает тяжелая степень инвалидности или смерть. Отмечено снижение уровня смертности пациентов с болезнью Паркинсона в связи с началом применения леводопы, а также рост продолжительности жизни.
Читайте также:


